ОБЩИЕ РЕКОМЕНДАЦИИ
1. Основная цель лабораторной диагностики РЗ – получение объективной информации о наличии и характере иммунопатологических изменений у обследуемого пациента, что является важным инструментом для ранней диагностики, оценки активности, тяжести течения, прогноза болезни и эффективности проводимой терапии (A)*.
2. Важной задачей стандартизации лабораторной диагностики РЗ является сопоставление и гармонизация иммунологических тестов с международными и национальными референтными материалами (аттестованными стандартными образцами) и методами исследований, базами данных о референтных пределах анализируемых биомаркеров, алгоритмами оценки полученных результатов (A).
3. Центральное место в лабораторной диагностике РЗ занимают серологические тесты, связанные с обнаружением циркулирующих аутоантител (A).
Комментарий. Положительные результаты определения аутоантител входят в число диагностических критериев системных РЗ; используются для оценки активности и прогноза этих заболеваний; играют важную роль в диагностике РЗ на ранней стадии; позволяют идентифицировать отдельные клинико-лабораторные субтипы РЗ; служат предикторами развития аутоиммунных РЗ у бессимптомных пациентов.
4. При аутоиммунных РЗ тестирование аутоантител проводится, в первую очередь, с целью подтверждения диагноза у пациентов с недостаточным числом клинических проявлений. Обнаружение аутоантител при отсутствии клинических признаков не является достаточным для постановки диагноза аутоиммунного заболевания (А). Комментарий. Отмечено нарастание частоты выявления аутоантител у лиц пожилого и старческого возраста, на фоне приема лекарственных препаратов, при вирусных и бактериальных инфекциях, злокачественных новообразованиях, у здоровых родственников больных аутоиммунными заболеваниями.
5. При оценке клинического значения аутоантител необходимо учитывать стойкость и выраженность их гиперпродукции (D).
Комментарий. При инфекциях наблюдается умеренное транзиторное образование аутоантител, а при аутоиммунных заболеваниях — стойкая выраженная гиперпродукция.
6. Аутоантитела, специфичные только для одного РЗ, встречаются очень редко. Аутоиммунные РЗ характеризуются одномоментным присутствием нескольких типов аутоантител в одной сыворотке, так называемым профилем аутоантител, оценка которого существенно увеличивает диагностическую ценность определения данных биомаркеров (B).
Комментарий. Разработаны стандартные профили аутоантител для диагностики системных РЗ (табл. 2).
Таблица 2. Стандартные профили аутоантител для диагностики системных РЗ
7. Неспецифические нарушения иммунитета (гипериммуноглобулинемия, снижение концентрации комплемента) могут косвенно указывать на развитие системного РЗ и служат показаниями для исследования аутоантител (С).
8. Основными диагностическими лабораторными маркерами РЗ являются антинуклеарные антитела (АНА), ревматоидный фактор (РФ), антитела к цитруллинированным белкам (АЦБ), антинейтрофильные цитоплазматические антитела (АНЦА), антифосфолипидные антитела (АФЛ) (А).
Комментарий. Разработан перечень первичных (скрининговых), вторичных (подтверждающих) и дополнительных серологических тестов для диагностики аутоиммунных РЗ (табл. 3). Cкрининговые тесты должны обладать высокой ДЧ, а подтверждающие тесты – высокой ДС.
9. Наиболее полезными маркерами острофазового ответа при РЗ являются СОЭ и С-реактивный белок (СРБ) (А).
Комментарий. По данным РПКИ, когортных и описательных исследований СОЭ и СРБ позволяют оценить воспалительную активность заболевания, характер прогрессирования и прогноз исходов хронического воспалительного процесса, а также эффективность противовоспалительной терапии.
Таблица 3. Алгоритм лабораторной диагностики аутоиммунных ревматических заболеваний
10. Другие лабораторные биомаркеры РЗ (цитокины, маркеры активации эндотелия, иммуноглобулины, иммунные комплексы, криоглобулины, компоненты системы комплемента, субпопуляции лимфоцитов, генетические маркеры, показатели метаболизма костной и хрящевой ткани, маркеры апоптоза и др.) имеют меньшее клиническое значение по сравнению с аутоантителами и показателями острой фазы воспаления (C).
Комментарий. Могут быть полезными для мониторирования активности заболевания и ответа на проводимое лечение (данные описательных исследований)
АУТОАНТИТЕЛА
Антинуклеарные антитела (АНА) – гетерогенная группа аутоантител, реагирующих с различными компонентами ядра.
1. «Золотым стандартом» и первичным скрининговым методом определения АНА в сыворотке крови является непрямая реакция иммунофлюоресценции (НРИФ) с использованием в качестве субстрата криостатных срезов мышиной или крысиной печени (почек), либо клеток линии HЕp-2 (эпителиальные клетки рака гортани человека).
. При тестировании АНА методом НРИФ их традиционно обозначают как антинуклеарный фактор (АНФ). Оценка результатов НРИФ проводится с указанием максимального титра обнаружения АНФ в исследуемых сыворотках, а также интенсивности и типа иммунофлюоресценции. Характер свечения отражает присутствие различных типов АНА, в определенной степени специфичных для ряда аутоиммунных РЗ (табл. 4) (А).
Таблица 4. Характеристика АНФ
2. Другие скрининговые методы определения АНА (иммуноферментный анализ — ИФА, новые методы твердофазного анализа, включая мультиплексные диагностические платформы на основе микрочастиц), устанавливающие наличие в сыворотках антител к смеси ядерных антигенов, увеличивают процент ложноотрицательных и ложноположительных результатов и не могут заменить тестирование АНФ с помощью НРИФ (А).
У пациентов с положительными результатами определения АНФ рекомендуется проведение подтверждающих тестов на специфические АНА к отдельным ядерным антигенам (нДНК, Sm, SSA/Ro, SSB/La, Scl-70, РНП), используя методы ИФА, иммуноблота (ИБ), двойной иммунодиффузии (ДИД), контриммуноэлектрофореза (КИЭФ) и др. (А). Некоторые типы АНА (антицентромерные, PCNA, антитела к митотическому аппарату клетки-NUMA) обнаруживаются только методом НРИФ на HEp-2 клетках, что исключает необходимость их дальнейшего исследования с помощью подтверждающих тестов (А). Нормальные титры АНФ в сыворотке крови составляют < 1:40 при использовании криостатных срезов печени или почек лабораторных животных и <1:160 при использовании HЕp-2 клеток (А).
3. Тестирование АНФ очень полезно для диагностики СКВ (ДЧ:93%, ДС:57%, ОППР:2,2, ОПОР:0,11) (положительные результаты обнаружения АНФ служат диагностическим критерием СКВ) (А) и ССД (ДЧ:85%, ДС:54%, ОППР:1,86, ОПОР:0,27) (А), полезно для диагностики СШ, ассоциирующегося с СКВ (А) (ДЧ:48%, ДС:52%, ОППР:0,99, ОПОР:1,01), и менее полезно для диагностики ПМ/ДМ (ДЧ:61%, ДС:63%, ОППР:1,67, ОПОР:0,61) (А). Позитивность по АНФ рассматривается в качестве диагностического критерия лекарственной волчанки, СЗСТ, аутоиммунного гепатита (А).
4. АНФ является очень полезным маркером для оценки прогноза и мониторинга течения ювенильного хронического артрита в сочетании с увеитом (А) и вторичного феномена Рейно, ассоциирующегося с системными РЗ (А).
5. Положительные результаты определения АНФ не имеют доказанного диагностического и прогностического значения при РА, рассеянном склерозе, заболеваниях щитовидной железы, инфекциях, идиопатической тромбоцитопенической пурпуре и фибромиалгии (А/В).
6. Рекомендуемая частота определения АНФ составляет 1 раз в 6 месяцев – 1 год (D).
Антитела к дезоксирибонуклеиновой кислоте (ДНК) подразделяются на два основных типа: антитела, реагирующие с двухспиральной (нативной) ДНК (дсДНК) и антитела, реагирующие с односпиральной (денатурированной) (осДНК).
1.Антитела к ДНК являются серологическим маркером СКВ. Антитела к дсДНК более специфичны для диагностики СКВ, чем антитела к осДНК, которые присутствуют в сыворотках больных при других РЗ и не имеют существенного диагностического значения (А).
2. Стандартными методами определения антител к дсДНК в сыворотке крови служат ИФА, НРИФ с использованием в качестве субстрата Crithidia luciliae и РИА (тест Farr) (А). Первичным скрининговым тестом для обнаружения антител к дсДНК является метод ИФА (А). С помощью ИФА определяются как низко, так и высоко авидные антитела к дсДНК, что обуславливает меньшую специфичность данного теста по сравнению с другими методами. Наряду с этим большое количество ложно-положительных результатов при использовании ИФА может быть вызвано контаминацией дсДНК молекулами осДНК и спонтанной денатурацией дсДНК с образованием осДНК. ИФА выявляет IgG- и IgM-антитела к дсДНК, при этом наибольшее клиническое значение имеют IgG-антитела к дсДНК. При положительных результатах ИФА антител к дсДНК рекомендуется проведение подтверждающих тестов, включая НРИФ и метод Farr, обладающих меньшей чувствительностью, но более высокой специфичностью для диагностики СКВ (А). В основе метода НРИФ с использованием простейшего жгутикового микроорганизма Crithidia luciliae лежит взаимодействие антител к дсДНК с кинетопластом жгутика, имеющим гигантскую митохондрию, содержащую большое количество кольцевых молекул дсДНК, не ассоциированных с гистоновыми белками. Методом НРИФ выявляются IgG- и IgM-антитела к дсДНК cо средней авидностью. Метод Farr, основанный на преципитации меченной [3H]-ДНК антителами к дсДНК с помощью насыщенного раствора сульфата аммония, позволяет измерять высоко авидные антитела к дсДНК.
3. Нормальный уровень антител к дсДНК при тестировании сывороток с помощью ИФА составляет < 10-20 МЕ/мл (в зависимости от фирмы-изготовителя коммерческих наборов реагентов), НРИФ с Crithidia luciliae — < 1:10, метода Farr < 7 МЕ/мл (В).
4. Тестирование антител к дсДНК очень полезно для диагностики СКВ у пациентов с положительными результатами определения АНФ (ДЧ: 57,3%, ДС: 97,4%, ОППР – 44,6, ОПОР – 0, 49) (А). Наличие антител к дсДНК является обязательным диагностическим критерием СКВ.
5. Определение антител к дсДНК при СКВ полезно для оценки активности патологического процесса (ДЧ: 66,0%, ДС: 66,0%, ОППР: 4,14, ОПОР: 0, 51) (А) и поражения почек (ДЧ — 86,0%, ДС — 45,0%, ОППР – 1,7, ОПОР – 0, 3) (А).
6. Положительные результаты обнаружения антител к дсДНК не позволяют достоверно прогнозировать обострения СКВ (А).
7. При других РЗ тестирование антител к дсДНК не полезно, так как они выявляются очень редко (≤5% случаев) и в низких титрах (А).
8. Рекомендуемая частота определения антител к дсДНК составляет 1 раз в 3 месяца (В).
Антитела к гистонам
Гистоны – основные белковые компоненты ядра клетки, которые подразделяются на 5 классов (Н1, Н2А, Н2В, Н3, Н4).
1. Стандартными методами определения антител к гистонам в сыворотке крови являются ИФА и ИБ (B).
2. ВГН антител к гистонам при тестировании сывороток с помощью ИФА составляет ≤ 40 ЕД /мл (зависит от рекомендаций фирмы-изготовителя коммерческих наборов реагентов) (C/D).
3. Определение антител к гистонам в ряде случаев полезно для диагностики лекарственной волчанки (D).
Комментарий. По данным описательных исследований, антитела к гистонам наиболее часто выявляются при лекарственной волчанке, индуцированной прокаинамидом и гидралазином (ДЧ: 50-100,), однако могут определяться у больных, принимающих данные препараты, но не имеющих симптомов волчанки (ДЧ: 44%), и у больных СКВ (ДЧ: 50-80%,). ДС антител к гистонам составляет 86% [29-31].
4. Рекомендуемая частота определения антител к гистонам составляет 1 раз в 6 месяцев-1 год.
Антитела к нуклеосомам (антихроматиновые антитела, антитела к ДНП, LE-клеточный фактор) взаимодействуют с эпитопами комплекса Н2А-Н2В-ДНК.
1. Стандартными методами определения антител к нуклеосомам в сыворотке крови являются ИФА, ИБ, LE-клеточный тест (В).
2. ВГН антител к нуклеосомам при тестировании сывороток с помощью ИФА составляет ≤ 20 ЕД /мл (зависит от рекомендаций фирмы-изготовителя коммерческих наборов реагентов) (C/D).
3. Определение IgG-антител к нуклеосомам может быть полезно для диагностики СКВ (ДЧ: 46-81%, ДС: 95-100%) (С) и лекарственной волчанки, индуцированной прокаинамидом (ДЧ: 77%, ДС: 86-99%) (С). Обнаружение антител к нуклеосомам ассоциируется с поражением почек при СКВ (С) и развитием аутоиммунного гепатита типа 1 (С).
4. Рекомендуемая частота определения антител к нуклеосомам составляет 1 раз в 6 месяцев-1 год (D).
Антитела к экстрагируемым ядерным антигенам (ЭЯА) связываются с водорастворимыми ядерными антигенами и подразделяются на антитела к Sm, U1РНП, Ro/SSA, La/SSB, Scl-70 и Jo-1.
1. В качестве первичного скринингового теста для выявления антител к ЭЯА рекомендуется определение АНФ методом НРИФ (A). Согласно международным стандартам при положительных результатах исследования АНФ проводятся два и более подтверждающих теста на наличие антител к ЭЯА, в том числе ИФА, ДИД, КИЭФ и ИБ (A). ИФА имеет высокую чувствительность, но недостаточную специфичность и использовуется для скрининга антител к ЭЯА у АНФ-положительных больных с последующим тестированием сывороток при помощи менее чувствительных, но более специфичных методов (ИБ, КИЭФ, ДИД) (A). Недостатком метода ИБ является его более низкая чувствительность по сравнению с ИФА и КИЭФ, а также способность определять антитела преимущественно к линейным эпитопам (A).
Антитела к Sm (Smith) антигену
Sm антиген состоит из 5 малых ядерных (мя) РНК (U1, U2, U4, U5, U6), связанных с 11 и более полипептидами (70 kd, A, B/B′, C, C′, D, E, F, G). При СКВ антитела к Sm реагируют с B/B′ и D полипептидами, общими для U1, U2, U4/U6 мяРНП, участвующих в сплайсинге пре-мРНК.
1. Стандартными методами определения антител к Sm в сыворотке крови являются ИФА, ИБ, ДИД и КИЭФ.
2. ВГН антител к Sm при тестировании сывороток с помощью ИФА составляет ≤ 25 ЕД /мл (зависит от рекомендаций фирмы-изготовителя коммерческих наборов реагентов) (C/D).
3. Положительные результаты определения антител к Sm являются специфичным серологическим маркером и диагностическим критерием СКВ (ДЧ: 8-20%, ДС: 99%) (А), однако не имеют пользы для оценки активности и характеристики субтипов заболевания (А).
4. Рекомендуется однократное определение антител к Sm (D).
Антитела к U1РНП реагируют с белковыми компонентами (70 kDa, A и C) U1 малого ядерного рибонуклеопротеина (U1 мяРНП).
1. Стандартными методами определения антител к U1РНП в сыворотке крови являются ИФА, ИБ, ДИД и КИЭФ (А).
2. ВГН антител к U1РНП при тестировании сывороток с помощью ИФА составляет ≤ 25 ЕД /мл (зависит от рекомендаций фирмы-изготовителя коммерческих наборов реагентов) (C/D).
3. Выявление антител к U1РНП в высоких титрах полезно для диагностики СЗСТ (ДЧ: 95-100%, ДС- 98%) (А); менее полезно для диагностики СКВ (ДЧ — 30%, ДС — низкая) (В); полезно для прогнозирования неблагоприятного течения СКВ с развитием тяжелого поражения внутренних органов (В). В сыворотках 60% больных с положительными результатами определения антител к U1РНП выявляются антитела к Sm.
4. Рекомендуемая частота определения антител к U1РНП составляет 1 раз в 3 месяца (В).
Антитела к SS-A/Ro (Robert)
SS-A/Ro антиген – полипептиды 60 kDa и 52 kDa, образующие комплекс с RoРНК (hY1, hY3 и hY5).
1. Стандартными методами определения антител к SS-A/Ro в сыворотке крови являются ИФА, ИБ, ДИД и КИЭФ (А).
2. ВГН антител к SS-A/Ro при тестировании сывороток с помощью ИФА составляет ≤ 25 ЕД /мл; антител к SS-A/Ro-52 kDa и SS-A/Ro-60 kDa ≤10 ЕД /мл (зависит от рекомендаций фирмы-изготовителя коммерческих наборов реагентов) (C/D).
3. Антитела к SS-A/Ro обнаруживаются в сыворотках 40-80% больных СШ и 30-50% больных СКВ. У 50% больных СШ и СКВ антитела реагируют с белками 60 kDa и 52 kDa, у 40% больных СШ – только с белком 52 kDa и у 20% больных СКВ – только с белком 60 kDa комплекса SS-A/Ro (В/С).
4. Положительные результаты обнаружения антител к SS-A/Ro являются диагностическими критериями первичного и вторичного СШ (А).
5. При беременности исследование сывороточного уровня антител к SS-A/Ro-52 kDa и SS-B/La-48 kDa полезно для прогнозирования риска развития полной поперечной блокады сердца у плода, антител к SS-A/Ro – для прогнозирования риска развития неонатального волчаночноподобного синдрома у новорожденных (В).
6. У больных СКВ положительные результаты тестирования антител к SS-A/Ro ассоциируются с фотосенсибилизацией, СШ, гиперпродукцией РФ (В).
7. Рекомендуемая частота определения антител к SS-A/Ro составляет 1 раз в 3 месяца (D).
Антитела к SS-B/La (Lane)
SS-B/La антиген –нуклеоцитоплазматический комплекс 48 kDa фосфопротеина с Ro РНК (hY1-hY5), являющийся терминальным транскрипционным фактором для РНК полимеразы III.
1. Стандартными методами определения антител к SS-B/La в сыворотке крови являются ИФА, ИБ, ДИД и КИЭФ (А).
2. ВГН антител к SS-B/La при тестировании сывороток с помощью ИФА составляет ≤ 25 ЕД /мл (зависит от рекомендаций фирмы-изготовителя коммерческих наборов реагентов) (C/D).
3. Антитела к SS-B/La обнаруживаются у 40-50% больных СШ и 20% больных СКВ (В/С).
4. Положительные результаты определения антител к SS-B/La являются диагностическими критериями первичного и вторичного СШ (А).
5. При беременности повышение сывороточного уровня антител к SS-B/La служит прогностическим маркером развития полной поперечной блокады сердца у плода (В).
6. При СШ обнаружение антител к SS-B/La ассоциируется с выраженной лимфоидной инфильтрацией слюнных желез (С) и развитием экстрагландулярных проявлений (пурпура, васкулит, лимфаденопатия) (С).
7. При СКВ гиперпродукция антител к SS-B/La ассоциируется с низкой частотой поражения почек (С).
8. Рекомендуемая частота определения антител к SS-B/La составляет 1 раз в 3 месяца (В).
Склеродермические антитела — группа аутоантител, с высокой частотой выявляемых при различных вариантах ССД. К ним относятся антицентромерные антитела (АЦА), антитела к Scl-70 и антинуклеолярные антитела.
Антицентромерные антитела (АЦА) распознают более 6 центромерных нуклеопротеинов (ЦЕНП A-F).
1. Стандартным методом определения АЦА в сыворотке крови является НРИФ с помощью HEp-2 клеток (дискретный крапчатый тип свечения) (А). Исследование АЦА методами ИФА и ИБ и не рекомендуется для широкого применения, так как диагностическая точность данных тестов недостаточно изучена (А).
2. ВГН для АЦА при тестировании сывороток методом НРИФ составляет <1:160.
3. Выявление АЦА очень полезно для диагностики ССД (ДЧ: 19-33%, ДС: 90-99,9%, ОППР: 2,3-327, ОПОР: 0,7-0,8) (А), особенно CREST синдрома (ДЧ: 60-65%, ДС: 83-99,9%, ОППР: 3,5-650, ОПОР: 0,2-0,5) (А).
4. Положительные результаты определения АЦА являются полезным маркером для прогнозирования лимитированного поражения кожи (ДЧ — 44%, ДС: 79-93%, ОППР: 2,1-6,1, ОПОР: 0,6-0,7) (А) и низкой вероятности развития рентгенологических признаков легочного фиброза (ДЧ — 12%, ДС — 71%, ОППР 0,41, ОПОР 1,2) (А).
5. Рекомендуется однократное определение АЦА (D).
Антитела к Scl-70 реагируют с топоизомеразой I (основной негистоновый хромосомный белок с молекулярной массой 70 kDa ).
1, Стандартными методами определения антител к Scl-70 в сыворотке крови являются ДИД и ИБ (А). ИФА имеет более низкую специфичность для диагностики ССД (А).
2. ВГН антител к Scl-70 при тестировании сывороток с помощью ИФА составляет ≤25 ЕД /мл (зависит от рекомендаций фирмы-изготовителя коммерческих наборов реагентов) (С/D).
3. Определение антител к Scl-70 является очень полезным тестом для диагностики ССД (ДЧ: 20-40%, ДС: 90-100%, ОППР: 10-83, ОПОР: 0,6 — 1,5) (А).
4. Положительные результаты определения антител к Scl-70 служат полезным маркером для прогнозирования диффузного поражения кожи (ДЧ: 37-46%, ДС: 81-85%, ОППР: 2,0-2,7, ОПОР: 0,7-0,8) (А), высокой вероятности развития рентгенологических признаков легочного фиброза (ДЧ: 43-45%, ДС: 81-83%, ОППР: 2,3-2,5, ОПОР: 0,7) (А) и нарушения функциональных легочных проб (А).
5. Рекомендуется однократное определения антител к Scl-70 (D).
Антинуклеолярные антитела – гетерогенная группа аутоантител, характеризующихся нуклеолярным типом свечения при исследовании методом НРИФ. Антинуклеолярные антитела включают антитела к PM-Scl, U3-РНП, Th/To и семейству РНК-полимераз I,II,III.
1. Для выявления различных антинуклеолярных антител в сыворотке крови используются методы иммунопреципитации (ИП), ДИД и ИБ (ВГН для антинуклеолярных антител зависит от техники определения) (А).
2. Антинуклеолярные антитела имеют высокую специфичность, но низкую чувствительность (ДЧ: 12-50%, ДС: 94-98%, ОППР: 4-31, ОПОР: 0,5-0,9), что ограничивает их значение для диагностики и прогнозирования течения ССД (С/D).
Миозит-специфические антитела, реагирующие с различными ядерными и цитоплазматическими антигенами, являются серологическими маркерами идиопатических воспалительных миопатий, включая полимиозит (ПМ) и дерматомиозит (ДМ). К миозит-специфическим антителам относятся антитела к аминоацилсинтетазам т-РНК (Jo-1, PL-7, PL-12, EJ, OJ, KS), частицам сигнального распознавания (SRP) и Mi-2, миозит-ассоциированным антигенам — антитела к PM-Scl, KJ.
1. Для выявления миозит-специфических антител в сыворотке крови используются методы ИБ, ИФА, ДИД, ИП (ВГН антинуклеолярных антител зависит от техники определения) (С/D).
2. Миозит-специфические антитела имеют высокую специфичность, но низкую чувствительность в отношении диагностики и прогнозирования течения ПМ/ДМ. Миозит-специфические антитела выявляются примерно у 40% больных ПМ/ДМ. Частота обнаружения антител к Jo-1 при ПМ/ДМ составляет 11-20%, другим аминоацилсинтетазам т-РНК – от 1 до 3%, SRP – 4%, Mi-2 – от 4 до 14% (С/D).
3. Положительные результаты определения антител к Jo-1 являются диагностическим критерием ПМ/ДМ с наличием антисинтетазного синдрома, который характеризуется острым началом миозита, интерстициальным поражением легких, лихорадкой, артритом, феноменом Рейно и изменением кожи кистей по типу «рука механика» (А).
Антитела к SRP обнаруживаются при ПМ, ассоциирующимся с острым началом заболевания, тяжелым течением миозита, кардиомиопатией и плохим ответом на глюкокортикоидную терапию (С/D).
Определение антител к Mi-2 полезно для диагностики классического стероидчувствительного ДМ с благоприятным прогнозом и редким развитием опухолевого миозита (С/D)
Антитела к PM-Scl ассоциируются с субтипом ДБСТ, включающего признаки ССД, ПМ и поражение почек (С/D).
Антитела к KJ выявляются при миозите, феномене Рейно и интерстициальном поражении легких (С/D).
4. Рекомендуется однократное определение миозит-специфических антител ().
Ревматоидные факторы (РФ) — аутоантитела IgM, IgA и IgG классов, реагирующие с Fc-фрагментом IgG.
1.Наибольшее значение в клинической практике имеет определение IgM РФ (А).
2. Стандартными методами определения IgM РФ служат реакция агглютинации сенсибилизированных IgG частиц латекса (латекс-тест) или эритроцитов барана (реакция Ваалер-Розе), иммунонефелометрия и ИФА (А). В качестве скринингового теста может использоваться полуколичественный иммунохроматографический экспресс-метод измерения IgM РФ в цельной крови с помощью сухих тест-полосок (С). Рекомендуются количественные методы измерения IgM РФ в международных единицах (МЕ/мл) в сыворотке крови (иммунонефелометрия, ИФА). Положительные результаты определения IgM РФ полуколичественными методами (латекс-агглютинация), даже в высоких титрах, всегда должны рассматриваться как низко положительные (А).
3. Нормальный уровень IgM РФ при тестировании сывороток с помощью латекс-агглютинации составляет ≤1:40, нефелометрии ≤ 15 МЕ/мл, ИФА ≤20 МЕ/мл. Рекомендуется выделение негативных (меньших или равных верхней границе нормы – ВГН); низко позитивных (≤3 ВГН) и высоко позитивных (>3 ВГН) уровней IgM РФ (А).
4. Положительные результаты обнаружения IgM РФ в сыворотке крови служат диагностическим критерием РА (А). При использовании общепринятой ВГН (15-20 МЕ/мл) ДЧ составляет 50-90%, ДС: 80-93%, ОППР: 4,86, ОПОР: 0,38. IgM РФ – чувствительный, но недостаточно специфичный маркер для диагностики РА, так как обнаруживается в сыворотках при других РЗ, хронических инфекциях, злокачественных новообразованиях и в пожилом возрасте. Применение высоко позитивных уровней IgМ РФ (>3 ВГН, т.е. ≥40-50 МЕ/мл) сопровождается значительным увеличением его ДС (91-98%) и ОППР (22,7) при РА.
5. IgM РФ в высокой концентрации является полезным маркером для прогнозирования быстропрогрессирующего деструктивного поражения суставов (А) и системных проявлений при РА (С).
6. Тестирование IgM РФ позволяет прогнозировать эффективность терапии ГИБП у больных РА. Серопозитивность по IgM РФ и высокий уровень этого маркера в крови до начала лечения рассматривается в качестве предиктора хорошего ответа на терапию РТМ (A) при РА.
7. У серонегативных по IgM РФ пациентов на ранней стадии РА рекомендуемая кратность определения данного показателя составляет 1 раз в 3 — 6 месяцев, на развернутой стадии – 1 раз в год, на поздней стадии – повторный анализ IgM РФ проводить нецелесообразно. У низко/высоко позитивных больных по IgM РФ кратность его определения должна составлять на ранней стадии 1 раз в 3 месяца, на развернутой стадии – 1 раз в 3-6 месяцев, на поздней стадии – 1 раз в год (D).
Комментарий. При оценке кратности определения IgM РФ учитывались данные систематического обзора и описательных исследований о его нестабильности, положительной корреляции с клинико-лабораторными показателями воспалительной активности заболевания и возможности сероконверсии на фоне проводимой терапии, а также рекомендации EULAR по лечению РА.
Антитела к цитруллинированным белкам (АЦБ) — гетерогенная группа аутоантител, которые распознают антигенные детерминанты филлагрина и других белков, содержащих атипичную аминокислоту цитруллин, образующуюся в результате посттрансляционной модификации остатков аргинина под действием фермента пептидиларгининдеиминазы. Семейство АЦБ включает антитела к циклическому цитруллинированному пептиду (АЦЦП), антиперинуклеарный фактор, антикератиновые антитела, антифиллагриновые антитела, антитела к цитруллинированному фибриногену и антитела к модифицированному цитруллинированному виментину (АМЦВ).
1. АЦБ обладают высокой ДС при РА (А/B/C). Среди АЦБ ведущую роль в клинической практике имеет определение АЦЦП, которые являются наиболее стандартизованным маркером для ранней диагностики и оценки прогноза РА (А/B/C)
2. Стандартными методами определения АЦЦП в сыворотке крови служат ИФА с использованием в качестве антигена синтетических циклических цитруллинированных пептидов второго и третьего поколения, имеющих высокую связывающую активность в отношении широкого спектра антител, ассоциирующихся с РА (АЦЦП2 и АЦЦП3), а также хемилюминисцентный анализ на основе микрочастиц и электрохемилюминисцентный анализ (А). В качестве скринингового теста может применяться полуколичественный иммунохроматографический экспресс-метод (С).
3. ВГН при определении АЦЦП в сыворотке крови составляет 5-25 ЕД /мл в зависимости от фирмы-изготовителя коммерческих наборов реагентов. Рекомендуется выделение негативных (≤ВГН); низко позитивных (≤3 ВГН) и высоко позитивных (>3 ВГН) уровней АЦЦП (А).
4. Положительные результаты обнаружения АЦЦП в сыворотке крови служат диагностическим критерием РА (А). АЦЦП – более высокоспецифичный диагностический маркер РА (ДЧ: 49-91%, ДС: 73-99%, ОППР: 12,46-17,3, ОПОР: 0,36-0,2), особенно, на ранней стадии болезни (ДЧ: 39-71%, ДС: 93-99%, ОППР: 6,04, ОПОР: 0,74) по сравнению с IgМ РФ (А). Определение АЦЦП имеет важное значение для диагностики серонегативного по IgМ РФ РА (частота обнаружения АЦЦП у IgМ РФ-отрицательных больных РА составляет 20-40%) (А), дифференциальной диагностики РА с другими РЗ (А/B/C).
5. Серопозитивность по АЦЦП является прогностическим маркером тяжелого эрозивного поражения суставов при РА (А/B/C). Прогностическая ценность АЦЦП в отношении развития выраженной суставной деструкции у больных РА значительно возрастает при совместном определении данного маркера c “shared epitope” (SE) HLA DRB1*0101, 0104, 0404 (А/B/C).
6. Обнаружение АЦЦП в сыворотке крови служит предиктором развития РА у здоровых лиц (ОР:15,9) и у пациентов с ранним недифференцированным артритом (ОР: 25-37,8) (А/B/C).
7. Тестирование АЦЦП позволяет прогнозировать эффективность терапии ГИБП у больных РА. Серопозитивность по АЦЦП и высокий уровень этого маркера в крови до начала лечения рассматривается в качестве предиктора хорошего ответа на терапию РТМ (A) при РА.
8. На поздней стадии РА исследование АЦЦП нецелесообразно. У серонегативных по АЦЦП пациентов рекомендуемая кратность определения АЦЦП на ранней стадии РА составляет 1 раз в 6 месяцев, на развернутой стадии – однократно. У АЦЦП-низко позитивных больных исследование АЦЦП на ранней стадии РА следует проводить 1 раз в 3-6 месяцев, на развернутой стадии – 1 раз в год. При высокой позитивности по АЦЦП на ранней и развернутой стадиях РА рекомендуется однократное исследование АЦЦП.
(D).
Комментарий. При оценке кратности определения АЦЦП учитывались данные систематического обзора и описательных исследований о большей стабильности АЦЦП по сравнению с IgM РФ (отсутствие выраженной корреляции с клинико-лабораторными показателями воспалительной активности заболевания, сероконверсии в течение заболевания и на фоне проводимой терапии, увеличения частоты обнаружения в пожилом возрасте) и необходимости выделения АЦБ-положительного фенотипа РА, характеризующегося ускоренной рентгенологической прогрессией деструктивного поражения суставов, тяжелым течением РА с повышением общей летальности и более частым развитием коморбидных состояний, с целью выбора соответствующего метода эффективной терапии.
9. Стандартным методом определения АМЦВ в сыворотке крови является ИФА (А). В качестве скринингового теста применяется полуколичественный иммунохроматографический экспресс-метод на сухих тест-полосках для измерения АМЦВ в цельной крови (C).
10. Верхняя граница нормы при определении АМЦВ с помощью ИФА составляет 20 ЕД /мл (А). Рекомендуется выделение негативных (≤ВГН); низко позитивных (≤3 ВГН) и высоко позитивных (>3 ВГН) уровней АМЦВ (А).
11. Положительные результаты определения АМЦВ в сыворотке крови служат дополнительным диагностическим маркером РА при отрицательных результатах определения IgM РФ и АЦЦП в сыворотке крови (C). АМЦВ обладают более высокой или сходной ДЧ, но меньшей ДС для диагностики РА (ДЧ: 77%, ДС: 89%, ОППР: 7,24, ОПОР: 0,28) по сравнению с АЦЦП (С).
12. АМЦВ являются полезным маркером для прогнозирования тяжелого эрозивного поражения суставов у больных РА (ОР: 7,3) (B).
13. Повышение уровня АМЦВ в большей степени ассоциируется с клинико-лабораторными показателями воспалительной активности РА, чем АЦЦП (B/С).
14. На поздней стадии РА исследование АМЦВ нецелесообразно. У серонегативных по АЦЦП пациентов рекомендуемая кратность определения АМЦВ на ранней стадии РА составляет 1 раз в 6 месяцев, на развернутой стадии – однократно. У низко/высоко позитивных больных по АМЦВ исследование АМЦВ на ранней стадии РА следует проводить 1 раз в 3-6 месяцев, на развернутой стадии – 1 раз в 6 месяцев – 1 год (D).
Комментарий. При оценке кратности определения АМЦВ учитывались данные систематического обзора, метаанализа и описательных исследований о большей связи АМЦВ с клинико-лабораторными показателями воспалительной активности заболевания по сравнению с АЦЦП, снижении уровня АМЦВ на фоне терапии ГИБП и необходимости выделения АЦБ-положительного фенотипа РА, характеризующегося ускоренной рентгенологической прогрессией деструктивного поражения суставов, тяжелым течением РА с повышением общей летальности и более частым развитием коморбидных состояний, с целью выбора соответствующего метода эффективной терапии.
Антифосфолипидные антитела (АФЛ) – гетерогенная популяция аутоантител, распознающих антигенные детерминанты анионных и нейтральных фосфолипидов, и комплексные эпитопы, образующиеся в процессе взаимодействия фосфолипидов и фосфолипидсвязывающих белков плазмы крови.
1. АФЛ являются серологическим маркером антифосфолипидного синдрома (АФС) и фактором риска развития тромботических осложнений и акушерской патологии при данном заболевании. В число лабораторных диагностических критериев АФС входят положительные результаты обнаружения антител к кардиолипину (АКЛ) классов IgG/IgM, антител к β2-гликопротеину I (аβ2-ГП I) классов IgG /IgM и волчаночного антикоагулянта (ВА) (А).
2. IgG/IgM АКЛ должны определяться в сыворотке в титрах, превышающих 40 GPL/MPL (или 99-ый процентиль у здоровых доноров), в 2 и более исследованиях с интервалом не менее 12 недель с помощью стандартного ИФА, позволяющего выявлять β2 – ГП I-зависимые АКЛ (А).
IgG/IgM аβ2-ГП I должны определяться в сыворотке с помощью стандартного ИФА в диагностических титрах, превышающих 99-ый процентиль у здоровых доноров, в 2 и более исследованиях с интервалом не менее 12 недель (А).
ВА должен определяться в плазме в 2 или более исследованиях с интервалом не менее 12 недель в фосфолипидзависимых коагуляционных тестах стандартным методом, включающим несколько этапов (А):
(а) Удлинение фосфолипидзависимого свертывания крови при использовании скрининговых коагуляционных тестов (АЧТВ, каолиновый тест, тест с ядом гадюки Рассела);
(б) Отсутствие нормализации времени свертывания по данным скрининговых тестов при смешивании с нормальной, лишенной тромбоцитов плазмой;
(в) Нормализация удлиненного времени свертывания крови при добавлении избытка фосфолипидов;
(г) Исключение других коагулопатий (наличия в крови ингибиторов фактора VIII или гепарина).
При отрицательных результатах определения ВА, IgG/IgM АКЛ, IgG/IgM аβ2-ГП I и подозрении на наличие АФС рекомендовано дополнительное исследование АКЛ и аβ2-ГП I класса IgA (С).
Диагноз АФС не может быть установлен, если промежуток между выявлением АФЛ и клиническими признаками заболевания составляет менее 12 недель и более 5 лет (А).
Для постановки диагноза АФС достаточно одного из трех лабораторных критериев (ВА, АКЛ или аβ2-ГП I), наличие у больного нескольких лабораторных критериев АФС сопровождается значительным увеличением риска тромботических осложнений (А).
3. Антитела к другим ФЛ и кофакторным белкам (фосфатидилсерину, фосфатидилинозитолу, фосфатидилэтаноламину, фосфатидилхолину, смеси ФЛ, протромбину, белкам C, S, Z и аннексину V) не имеют доказанного значения для диагностики АФС. В ряде случаев обнаружение этих АФЛ ассоциируется с «пре-АФС» (или «вероятным» АФС), который характеризуется наличием у больных сетчатого ливедо, хореи, тромбоцитопении, потерь плода, поражения клапанов сердца и может предшествовать развитию тромботических осложнений (С).
4. ВГН при определении IgG аКЛ в сыворотке крови варьирует от 4,0 до 30,0 GPL; IgM аКЛ – от 3,0 до 20,0 MPL; IgG/IgM аβ2 — ГП I – от 4,0 до 20,0 ЕД/мл в зависимости от фирмы-изготовителя коммерческих наборов реагентов. Рекомендуемая ВГН для АФЛ соответствует 95-ому процентилю (уровень доказательности B). Рекомендуется выделение негативных (≤ВГН), низко позитивных (между 95 — 99 процентилями), умеренно позитивных (99-ый процентиль – 80 GPL/MPL) и высоко позитивных (>80 GPL/MPL) уровней АКЛ (B).
5. При использовании в качестве диагностических критериев АФС положительные результаты определения IgG аКЛ (ДЧ: 45-68%; ДС: 71-75%) и IgM аКЛ (ДЧ: 35-69%; ДС: 72-81%) имеют умеренную чувствительность, но низкую специфичность. ВА (ДЧ: 29-59%; ДС: 81-86%) и IgG/IgM аβ2 — ГП I (ДЧ: 23-60%; ДС: 83-97%) являются более специфичными, но менее чувствительными диагностическими маркерами АФС по сравнению с IgG/IgM аКЛ (А).
6. Для прогнозирования риска развития тромботических осложнений при АФС наиболее полезными маркерами являются ВА (ДЧ: 59-65%; ДС: 82-87%; OР: 3,04-7,62), IgG аКЛ (ДЧ: 53-77%; ДС: 72-85%; OР: 2,49-6,42) и IgG аβ2 — ГП I (ДЧ: 24-58%; ДС: 80-95%; OР: 2,4- 9,8) (А).
7. Для прогнозирования риска развития акушерской патологии при АФС наиболее полезными маркерами являются ВА (ДЧ: 55-58%; ДС: 88%; OР: 3,0-8,7), IgG аКЛ (ДЧ: 50-86%; ДС: 64-89%; OР: 5,06-19,0) и IgG аβ2 — ГП I (ДЧ: 50-75%; ДС: 84-89%; OР: 7,0 — 27,0) (А).
8. Рекомендуемая кратность определения ВА, IgG/IgM АКЛ, IgG/IgM аβ2-ГП I при АФС составляет 1 раз в 3-6 месяцев.
Антинейтрофильные цитоплазматические антитела (АНЦА) – гетерогенная популяция аутоантител, реагирующих с ферментами цитоплазмы нейтрофилов. Различают два основных типа АНЦА – цитоплазматические АНЦА (цАНЦА), взаимодействующие с протеиназой 3 (ПР3), и перинуклеарные АНЦА (пАНЦА), специфичные в отношении миелопероксидазы (МПО). В некоторых случаях выявляются атипичные АНЦА (аАНЦА), направленные к неизвестным цитоплазматическим белкам и ламинам А, В1, С.
1. АНЦА являются серологическим маркером системных некротизирующих васкулитов сосудов среднего и мелкого калибра (АНЦА-ассоциированных системных васкулитов – АНЦА-СВ), к которым относятся гранулематоз с полиангиитом (Вегенера) — (ГВ), микроскопический полиангиит (МПА) и синдром Черджа – Строс (А).
2. Первичным скрининговым тестом для определения АНЦА является метод НРИФ с использованием фиксированных этанолом нейтрофилов (А). цАНЦА дают диффузный цитоплазматический гранулярный тип свечения с большей интенсивностью по направлению к ядру нейтрофилов, чем к периферии. пАНЦА характеризуются перинуклеарным типом свечения, аАНЦА – диффузным мелкокрапчатым, гомогенным или линейным цитоплазматическим типом свечения. Перинуклеарный тип свечения расценивается как артефакт, связанный с фиксацией нейтрофилов этанолом, приводящей к перераспределению положительно заряженных белков (МПО, лизоцим, эластаза, катепсин G, лактоферрин) вокруг отрицательно заряженной мембраны ядра, что может давать свечение, напоминающее АНФ. Поэтому при определении пАНЦА методом НРИФ необходима постановка соответствующих контролей с фиксированными формалином нейтрофилами и с НЕр-2 клетками. На фиксированных формалином нейтрофилах АНА дают характерное ядерное свечение, а пАНЦА – цитоплазматическое гранулярное.
При положительных результатах определения цАНЦА и пАНЦА методом НРИФ рекомендуется проводить подтверждающее исследование сывороток на антитела к ПР3 и МПО с помощью ИФА (А).
3. Нормальный уровень цАНЦА и пАНЦА в сыворотке крови при использовании техники НРИФ составляет менее 1:16-1:20, ИФА — менее 5,0-20,0 ЕД/мл (в зависимости от фирмы-изготовителя коммерческих наборов реагентов) (В).
4. Обнаружение цАНЦА методом НРИФ является высокоспецифичным диагностическим маркером ГВ (ДЧ: 63-91%, ДС: 95-99%) и менее полезно для диагностики МПА и синдрома Черджа – Строс (А). Положительные результаты определения пАНЦА методом НРИФ в сочетании с ИФА МПО-АНЦА служат полезным диагностическим маркером МПА (ДЧ: 50-75%, ДС: 80-98%), синдрома Черджа – Строс, а также быстропрогрессирующего гломерулонефрита и идиопатического альвеолярного геморрагического синдрома (А).
5. ДЧ АНЦА варьирует от 34% до 92% в зависимости от активности, формы, стадии заболевания, распространенности патологического процесса и проводимой терапии (А).
6. Отсутствие АНЦА при узелковом полиартериите позволяет дифференцировать данную форму васкулита от МПА (А).
7. Повышение уровня цАНЦА/ПР3-АНЦА является фактором риска развития обострений ГВ на фоне ремиссии болезни (В).
8. Рекомендуемая кратность определения цАНЦА/ПР3-АНЦА и пАНЦА/МПО-АНЦА составляет 1 раз в 3-6 месяцев.
ЛАБОРАТОРНЫЕ МАРКЕРЫ ВОСПАЛЕНИЯ
СОЭ — высокочувствительный, но неспецифичный и нестабильный маркер системного воспаления. На результаты определения СОЭ влияют возраст, пол, уровень фибриногена, РФ, гипергаммаглобулинемия, анемия и др. факторы.
1. Рекомендуется международный метод определения СОЭ по Вестергрену как наиболее чувствительный при повышении СОЭ (А). Верхняя граница СОЭ в норме по Вестергрену зависит от возраста и пола, рассчитывается по формуле: для женщин СОЭ (мм/час)=(возраст в годах+10)/2; для мужчин СОЭ (мм/час) = (возраст в годах)/2 (А).
2. Увеличение СОЭ служит лабораторным классификационным критерием РА (А).
3. Повышение СОЭ>50 мм/час является классификационным критерием гигантоклеточного артериита (ДЧ: 95%) (B)
4. Повышение СОЭ>35 мм/час является диагностическим признаком ревматической полимиалгии (ДЧ: 95%) (С).
5. Определение СОЭ может быть полезным для оценки активности воспаления при гигантоклеточном артериите (C), ревматической полимиалгии (используется при подсчете индекса SDAI PMR) (C) и РА (используется при подсчете индекса DAS) (А).
6. Наиболее важными факторами несовпадения результатов определения СОЭ и СРБ у больных РА и др. системными РЗ служат инфекция, почечная недостаточноcть и низкий уровень альбумина в крови (С).
7.Рекомендуемая кратность определения СОЭ составляет 1 раз в 1-3 месяца (А).
C-реактивный белок (СРБ) – классический острофазовый белок плазмы крови, который рассматривается как наиболее чувствительный лабораторный маркер инфекции, воспаления и тканевого повреждения.
1. В зависимости от цели исследования определение концентрации СРБ проводится классическими и высокочувствительными методами. Классические методы количественного анализа СРБ в сыворотке крови, включая радиальную иммунодиффузию, иммунотурбидиметрию и иммунонефелометрию, предназначены для выявления повышенного уровня СРБ при остром воспалении и тканевом повреждении в пределах диапазона концентраций 5-500 мг/л (А).
Высокочувствительный анализ СРБ (вчСРБ), основанный на усилении аналитической чувствительности иммунохимических методов (иммуноферментного, иммунотурбидиметрического и иммунонефелометрического) в 10 и более раз с помощью специальных реагентов, позволяет измерять концентрации СРБ ниже 5 мг/л и используется для оценки базального уровня вчСРБ и связанного с ним кардиоваскулярного риска (А).
2. В норме у 50% здоровых доноров концентрация СРБ в сыворотке крови составляет 0,8 мг/л, у 90% -3,0 мг/л, у 99% — 10 мг/л. При этом индивидуальная базальная концентрация СРБ достаточно стабильна и не подвержена циркадным изменениям. Нормальный уровень СРБ у взрослых составляет менее 5 мг/л (однако значения, превышающие 3мг/л, могут указывать на высокий риск развития кардиоваскулярной патологии); у новорожденных (до 3 недель) – менее 4,1 мг/л; у детей – менее 2,8 мг/л (В).
3. Определение СРБ классическими и высокочувствительными методами является полезным тестом для оценки активности патологического процесса у больных РЗ (в том числе, при подсчете индексов активности DAS 28-СРБ и SDAI) (А/B/C); мониторирования и контроля эффективности терапии интеркуррентных инфекций при СКВ, ССД, ДМ и др. РЗ с незначительным повышением или нормальным уровнем СРБ (С); дифференциальной диагностики ряда РЗ (СКВ и РА) (С).
4. СРБ служит лабораторным классификационным критерием РА (А).
5. Увеличение базальной концентрации СРБ является предиктором развития рентгенологических изменений, свидетельствующих о тяжелом деструктивном поражении суставов при раннем РА (С).
6. Определение базального уровня вчСРБ имеет важное значение для стратификации больных ревматическими заболеваниями по степени кардиоваскулярного риска. Базальная концентрация вчСРБ менее 1 мг/л соответствует низкому, 1-3 мг/л – среднему, более 3 мг/л – высокому кардиоваскулярному риску. Уровень вчСРБ от 3 до 10 мг/л ассоциируется с субклиническим «low grade» воспалением, а более 10 мг/л – с системным персистирующим «high grade» воспалением (В).
7. Рекомендуемая кратность определения СРБ составляет 1 раз в 1-3 месяца (А).
и. А. Реуцкий||В.Ф. Маринин А. В. ГлЙтовРУКОВОДСТВО для врачейоЗАБОЛЕВАНИИМЕДИЦИНСКОЕИНФОРМАЦИОННОЕАГЕНТСТВО
и.А. Реуцкий В.Ф. Маринин А.В. ГлотовДИАГНОСТИКАРЕВМАТИЧЕСКИХЗАБОЛЕВАНИЙРуководство для врачейМЕДИЦИНСКОЕ ИНФОРМАЦИОІПІОЕ АГЕНТСТВОМОСКВА2011
W іУДК 616.7-07 ББК 55.5 Р44Реуцкий и.А., Маринин В.Ф., Глотов А.В.Р44 Диагностика ревматических заболеваний: Руководство для врачей. — М.:ООО «Медицинское информационное агентство», 2011. — 440 с.: ил.ISBN 978-5-8948-1865-8В руководстве изложены методологаческие основы клинического исследования пациеїттов ревматологического профиля, а также лабораторной и инструментальной диагностики ревматических заболеваний. Приведена краткая информация об анатомии и функции суставов и околосуставных образований. Подробно описаны приемы их фи¬ зического исследования, а также основные объективные признаки ревматических забо- леватгий, тгаиболее распространенные синдромы, характерные щш этого круга болезней. Представлены главным обра.юм нозологические формы, которые встречаются в рамках терапевтической практики. Книга иллюстрирована более 400 рисунками и таблицами.Для врачей всех специальностей, и прежде всего участковых терапевтов, интернов, ординаторов и аспирантов.УДК 616.7-07 ББК 55.5ISBN 978-5-8948-1865-8 © Реуцкий И.А., Маринин В.Ф.,Глотов А.В., 2011 © Оформление. ООО «Медицинское информационное агентство», 2011Все права защищены. Никакая часть данной клиги не может быть воспроизве¬ дена в какой-.'!ибо форме без письменного разрешения владе.1ьцев авторских прав.
ОглавлениеПредисловие 6Список сокращений 8Введение 10Краткая анатомия и физиология суставов 12Особенности общего осмотра при патологии суставов 18Осмотр суставов 23Пальпация суставов 31Перкуссия суставов 37Измерение окружности суставов 38Аускультация суставов 38Оценка двигательной функции суставов 39Некоторые синдромы патологии суставов и окружающих тканей 45Височно-нижнечелюстной сустав (нижнечелюстной сустав) 56Плечевой (плечелопаточный) сустав 58
ОглавлениеГрудино-ключичный сустав 76Локтевой сустав 77Лучезапястный сустав 86Кисть 95Позвоночник 107Тазобедренный сустав 141Коленный сустав 156Голеностопный сустав 180Стона 190Мышцы, фасцрш и сухожилия 204Некоторые клинические синдромы и заболевания мышц,фасций и сухожи^іий 207Физическое исследование мышц, фасций и сухожилий 226Осмотр мышц, фасций и сухожилий 231Гипсркипезы 242Пальпация мышц, фасций и сухожилий 246Исследование двигательной функции мышц 254Исследование силы скелетных мышц 258Лабораторные исследования при ревматических заболеваниях 260Лучевые и инструментальные методы исследования в ревматологии{Реуцкий ИЛ., Черникова Л.И.) 287Общие принци! 1ы применения каждого метода 288Объекты лучевого, инструментального и лабораторного исследования 291Пункция суставов, околосуставных сумок и сухожильных влага^'шгц 295Получение и оценка синовиальной жидкости 300Лртроскопия 303Биопсия 305Рентгенологические симптомы ири наиболее часто встреч а юш;ихсявоспалительн ых заболеваниях суставов 306Рентгенологическая симптоматика некоторых относительно редкихзаболеваний и синдромов опорно-лвигательного аппарата 315Остеохондриты (остеохондропатия) и напоминающие остеохондритызаболевания 315Дисплазии 317Опухоли и опухолевидные заболевания костей 319
OглaR^eнI]e 5Воспалительные заболевания костей 324Патология надкостницы 326Изменения мягких тканей 327Остеоартроз 328Рентгенологические признаки остеохондроза 329Лу^ісвая и инструментальная диагностика травматическихповрежден и и костей и суставов 330Лучевая и инструмента..'!ьная диагностика иа'і'ологаи отдельных суставов .... 332Височно-нижнечелюстные суставы 332Плечевой сустав 335Локтевой сустав 341Суставы кисти 344Позвоночник 350Тазобедренный сустав, таз 375Коленный сустав * 389Стопа, голеностопный сустав и нижняя треть голени 409Рекомендуемая литература 430
Предисловиерсвмати4еские болезни, представляющие собой обширную группу разно¬ образных по своей природе нозологических форм, занимают существен¬ ное место в іс'хинической практике. Основной признак, объединяющий УТИ разнородные заболевания, — наличие у пациента тех или иных проявлений патологии опорно-двигательного аппарата.Диагностика ревматических заболеваний — это комплексный процесс, включающий в себя несколько этапов: сбор анамнеза, исследование объективного статуса, проведение лабораторного и инструментального обследования, оценка динамики клинических проявлений в процессе лечения.Искусно собранный анамнез нередко является ключом к построению ра¬ циональной диагностической гипотезы, а грамотно проведенное объективное исследование {осмотр, пальпация, оценка функциональных нарушений) обычно выявляет симптомы и синдромы, позволяющие сформулировать клинический диагноз. Лабораторные и инструментальные методы исследования обычно по¬ могают завершить диагностический процесс, причем в некоторых случаях они могут иметь определяющее значение.Наш многолетний клинический и педагогический опыт свидетельствуето том, что студенту и молодому врачу нелегко сориентироваться в многообраз¬ ных проявлениях ревматологической патологии, и часто виной этому является слабое знание физических методов объективного исследования ревматологиче¬ ского больного, неумение обнаружить и правильно оценишь признаки поражения опорно-двигательного аппарата. Одна из основных причин такой недостаточной подготовки — отсутствие доступных источников, содержащих информацию о ме¬ тодах исследования таких пациентов. Такие материалы практически отсутствуют в учебниках по внутренним болезням, а в большинстве монографий но ревма¬ тологии приводится лишь краткое описание методов и приемов объективного исследования пациента. Наша работа (Реуцкий И. А. и др., 1999), посвященная применению физических методов исследования в диагностике болезней суста¬ вов, мышц, фасций и сухожилий, стала редкостью.
Прелисловие 7в настоящем издании представлена методология объективного исследова- Н1ІЯ ревматологического больного, приведены основные сведения по анатомии суставов и параартикулярных образований, подробно описаны приемы их иссле¬ дования, а также основные объективные признаки ревматических заболеваний и наиболее распространенные ревматические синдромы.В книге имеются главы, посвященные принципам применения лабораторных и инструментальных исследований в диагностике ревматических заболеваний. Издание содержит более 400 таблиц и рисунков.Предназначено для врачей всех специальностей, и прежде всего л^тстковых терапевтов, интернов, ординаторов и аспирантов.
Список сокращенийАН — асептический некрозЛНФ — аптинуклеарный факторАНЦА — антинейтрофилыше цитоплазматические антителаАСЛ-0 “ антистрсптолизин-ОАФА — антифосфолииидные антителаАФС — антифосфолипиднътй синдромБ Б — болезнь БехтереваБШ — болезнь ТІІсгренаВН^ІС — височно-нижнечелюстной суставГВ геморрагический васкулитГКС — глюкокортикостероидыДМ — дерматомиозитДОАП — диабетическая остеоар гропатияДЭФ — диффузный эозинофильный фасциитЖКТ - желудочно-кишечный трактИИИ “ источник ионизирующего излученияИСП — импичмент-синдром плечаИФА — иммунофсрмептный анализКТ — компьютерная томографияКФК креатиыфосфокиназаМРТ — магнитно-резонансная томографияНПВП — нестероидные противовоспалительные средстваОА — остсоартрозОХП — остеохондропатия0Т11 - остеоартропатия ПТаркоНА — псориатический артритПЛП — плечелопаточный периаргритПМ полимиозитРНП — рибонуюіеопротеинРП — ревматическая пoлимиaJm^я
Список сокращенийРФ — ревматоидный факторРФП — радиофармацевтические препаратыСЖ — синовиальная жидкостьСЗСТ — системное заболевание соединительной тканиСОЭ — скорость оседания эритроцитовСРБ ~ С-реактивный белокССД — системная склеродермияУЗИ — ультразвуковое исследованиеУП — узелковый полиартериитЦИК — циркулирующие иммунные комплексыЮРА — ювенильный ревматоидный артрит
Введениефизическое исследование оіюрно-двигательного аппарата является од¬ ним из этапов к.'1инического обследования больного. Яркость локально субъективной и объективной симптоматики при заболеваниях суставов, мышц, фасций и сухожилий нередко создает иллюзию простоты клинігческого диагноза и провоцирует врача па отступление от классической схемы полного ис¬ следования больного. Располагая большим арсеналом дополнительных методов исследования ревматологического больного, врач также подвергается соблазну ограничения объема обтцеклинического исследования. Иногда такое ограничение может оказаться достаточным для постановки диагноза, но в большинстве слу¬ чаев в конечном итоге, » целях получения целостного представления о больном и болезни, врач вынужден возвращаться к полному и глубокому клиническому исследованию.При изучении анамнеза больного обращается внимание на пол и возраст, значение которых при некоторых видах ревматологической иатологии является определяющим. Очень важно ознакомиться с семейным, наследственным и про¬ фессиональным анамнезом, где нередко можно отыскать ключ к правильной диапюстике. В анамнезе заболевания необходимо исключить или подтвердить эпизоды травмы сустава, позвоіючпика, в том числе и хроническую микротравму; перенесенные незадолго до заболевания суставов и мышц такие инфекции, как грипп, ангина, фарингит, скарлатина, дизентерия, гонорея, сифилис, гнойничко¬ вые заболевания кожи, а также кожные повреждения, переохлаждение, значи¬ тельные инсоляции, нарушение диеты, большие физические нагрузки. Далее тттщ- тельно ана-'1изируются первые признаки заболевания, их динамика, проводимое лечение, его эффективность. Важнейшим элементом в распознавании патологии опорно'двигательного аппарата является изучение субъективной симптоматики и особенно болевого синдрома, что часто оказывает неоценимую помощь в диа¬ гностическом поиске.После расспроса проводится объективное исследование больного, составной частью которого является физическое исследование суставов, мышц, фасций и сухожилий. В процессе осмотра и пальпации врачу нередко ириходится воз¬
Введение 1 '1вращаться к расспросу, уточняя время, условия появления, динамику каких-то выявленных признаков заболевания. Физическое исследование суставов и око¬ лосуставных тканей включает:• осмотр;• пальпацию;• перкуссию;• аускультацию;• определение окружности конечностей над суставами и мышцами;• исследование активных и пассивных движений в суставах.С особой тщательностью должны обследоваться те участки, со стороны ко¬ торых у больного имеются какие-либо жа.побы или объективные признаки от¬ клонений от нормы. Надо учитывать и то, что субъективные признаки патологии опорно-двигательного аппарата сочетаются с объективными в 70% случаев.Физическому исследованию доступны большинство суставов, мышц, фасций н с-хожилий, особенно в области конечностей. Суставы, погруженные в хтягкие ткани (межпозвонковые, реберно-позвонковые, челюстные, тазобедренные), ис- стедовать трудно, а иногда даже невозможно. В этих случаях информацию об их состоянии можно получить лишь с помощью дополнительных методов ис¬ следования.обязательными правилами физического исследования суставов, мышц, фас¬ ций и сухожилий являются:• достаточное обнажение тела, в том числе и симметричного участка;• доступность исследуемого участка со всех сторон;• исследование суставов, мышц, фасций и сухожилий в покое в вертикаль¬ ном, а затем в горизонтальном положении в условиях максимального рас¬ слабления;• исследование заинтересованного объекта при функциональтях нагрузках и в условиях сопротивления, оказываемого врачом;• при наличии каких-либо отклонений хотя бы в одном из суставов необ¬ ходимо исследование всех суставов, начиная с височно-нижнечелюстных и заканчивая суставами пальцев; это касается и мьппц, фасций, сухожи¬ лий;• никогда не начинать исследование с того участка, на который указывает больной, или где имеются явные признаки неблагополучия; исследуется в первую очередь симметричная здоровая сторона как индивидуальный эталон для сравнения.При любом заболевании суставов и мышц необходимо провести глубокое ис¬ следование внутренних органов и нервной системы. Нередко выявленные в них отклонения и симптомы со стороны суставов и МЫШТ1; представляют собой со¬ ставные части проявлений единой нозологии.Современная диагностика ревматологической патологии должна проводить¬ ся с применением дополнительных методов исследования; рентгенография, то¬ мография, МРТ, ультразвуковое сканирование, пункция сустава, артроскопия, артрография, биопсия мышцы, синовиальной оболочки сустава, лабораторное
12Диагностика ревматических заболепанийисследование крови и синовиальной жидкости, биохимические, бактериологи¬ ческие, серологические и иммунологические исследования. Выбор объема до¬ полнительных исследований должен быть разумным и основываться на анамнезе, в том числе и унидемиологическом, результатах объективного исследования, т. е. соответствовать реальной диагностической гипотезе (гипотезам), ну и, конечно, реальным возможностям.И все-таки нам хочется особо подчеркнуть то, что глубокий анамнез, хорошо проведенное физическое исследование больного, квалифицированная оценка полу¬ ченных данных в большинстве случаев позволяют получить достаточно полную информацию для постановки правильного диагноза и адекватного лечения, или, но крайней мере, выйти па правильный диагностический путь, на более вероят¬ ную диагностическую гипотезу.Краткая анатомия и физиология суставовЧеловеческий организм имеет J 87 суставов. По виду соединения костей выде¬ ляют непрерывное соединение — синартроз и прерывное соединение — диартроз (рис. 1).Рис. 1. Виды соединения костей:Синдесмоз— соединение костей черепа, желтые связки позвоночника (А, Б); синхондроз— соединение первого ребра и грудины (8), соединение между телами позвонков (Г); диартроз — прерывное соединениекостей; синостоз — соединение костей таза ІД)
Краткая анатомия и физи0Jl0гия суставов 13Синартроз — непрерывное, неподвижное или малоподвижное соединение костей посредством соединительной ткани (синдесмоз), хрящевой ткани (син¬ хондроз) и костной ткапи (синостоз).Синдесмоз — соединение костей с помощью фиброзных перепонок (кости предплечья), связок, а также швов между костями черепа. Соединительная ткань в синдесмозах может быть волокнистой (связки, межкостные перегородки) или эластической (желтые связки позвоночника).Синхондроз — хрящевое соединение костей с помотцью гиалинового хря- ша (1 ребро и грудина) или волокнистого хряща (между телами позвонков). Синхондрозное соединение отличается прочностью, упругостью, рессорными свойствами.Синостоз — костное соединение двух костей между собой, развившееся у взрослых на месте синдесмоза или синхондроза (синостоз подвздошной, лоб¬ ковой и седалищной костей таза).Диартроз — прерывное соединение двух или нескольких костей с наличием между ними щелевой суставной полости. Сустав называется простым, если он образован двумя костями, и сложным, если он объединяет более двух костей.При переломе трубчатых костей может образоваться ложный сустав — псевдо¬ артроз.По форме сочленяющихся костных поверхностей суставы подразделяются на следующие (рис. 2):• плоские (пример: суставы запястья);• шаровидные (пример: плечевые, тазобедренные);• эллипсовидные (пример: пястно-фаланговые);• блоковидные (пример: локтевые);• седловидные (пример: пястно-запястные суставы первых пальцев);• цилиндрические вращательные (пример: лучелоктевые);• колесовидные (пример: сустав 1 шейного позвонка);• мыщелковые (пример: коленные).Основные элементы сустава:• эпифизы сочленяющихся костей;• суставной хрящ;• суставная капсу.ча;• суставная полость;• синовиальная жидкость.Вспомогательные элементы сустава:• связки;• хрящевые диски;• мениски, суставные губы;• синовиальные сумки.Наиболее часто встречающееся подвижное суставное соч^тенение состоит из эпифизов костей, обращенных друг к другу и имеющих суставные поверхности. Между сочленяющимися эпифизами имеется суставная щелъ, вокруг них — су¬ ставная капсула. В одних сочленениях эпифизы хорошо прилежат друг к другу
14Диагностика ревматических заболевішийРис. 2. Виды сочленений костей (Синельников Rfl.):— шаровидный сустав («шар в лузе») — плечевой сустав; Б— разновидность шаровидного сустава («ча¬ шеобразный сустав») — тазобедренный сустав; 8 — разновидность блоковидного сустава («винтообразный сустав») — голеностопный сустав; Г — эллипсовидный сустав — лучезапястный сустав: Д — цилиндрический (вращательный, «стержень в петле») — проксимальный лучелоктевой сустав; f— блоковидный сустав — меж- фаланговый сустав; Ж — седловидный сустав — сочленение трапециевидной и второй пястной костей(конгруэнтны), например, в тазобедренном суставе, в других — они инконгру- энтны, что компенсируется хрящевыми и другими артикулярными элементами (коленный сустав).Суставная поверхность эпифизов обычно покрыта гиалиновым хрящом, прочно прикрепленным к тонколіу слою субхондральной пластинки. Она глад¬ кая и увлажнена суставной жидкостью. Хрящ не имеет собственной сосудистой сети и питается путем осмоса из суставной жидкости. Физиологическая функция хряща заключается в обеспечении лучшего прилегания суставных поверхностей, амортиуации при нагрузках на сустав и уменьшении трения сочленяющихся по¬ верхностей. Хрящ богат водой, которая достигает 75% общей массы влажного хряща. До 70% сухой массы хряща составляет коллаген, он придает хрящу упру¬ гость и эластичность. С возрастом хрящ теряет воду, в то время как содержание кальция в нем заметно увеличивается.Суставная сумка (капсула) представляет собой муфтообразпую соедртни- тельнотканную пластинку, охватывающую по окружности суставные концы соч- .ттеняющихся костей. Капсула состоит из наружного слоя - фиброзной сумки, и внутреннего слоя — синовиальной оболочки.Фиброзная сумка образована коллагеновыми и эластическими волокнами. В сумку с различных сторон вплетаются связки, сухожильные волокна близ¬ лежащих мыщц. Толщина сумки не везде одинакова, на отдельных ее участках имеются отверстртя, через которые может выпячиваться синовиальная оболочка.
Краткая анатомия и физиология суставов 15К костям фиброзная сумка прикрепляется, вплетаясь коллагеновыми пучками в надкостницу.Синовиальная оболочка также имеет 2 слоя — субсиновиальиый, расположен¬ ный наружно, и собственно синовиальный — внутренний. В наружном рыхлом слое содержится большое количество ретикуло-эндотелиальных клеточных эле¬ ментов, жир, нервные структуры, лимфатические и кровеносные сосуды, в фи¬ брозной сумке суставной капсулы синовиальная оболочка образует грыжеподоб¬ ные выпячивания — завороты. Внутрь от синовиальной оболочки отходят тонкие выступы различной длины — синовиальные ворсинки. Они имеют богатую ка¬ пиллярную сеть, их количество пропорционально функциональной нагрузке на сустав и возрасту человека. Синовиальная оболочка продутщрует синовиальную жидкость, увлажняющую поверхность сустава.Внутри суставной полости поддерживается отрицательное давление. Количе¬ ство синовиальной жидкости в разных суставах колеблется от 0,1 до 4 мл. Жид¬ кость имеет желтовато-соломенный цвет, прозрачная, вязкая, ее плотность около 1010,95% ее состава ~ вода, белка содержится 3%, фибриногена нет. Синовиаль¬ ная жидкость является фильтратом плазмы, смешанной с гиалуроновой кисло¬ той, секретируемой синовиацитами. Она играет роль дополнителыюго аморти¬ затора между суставными поверхностями, улучшает их прилегание, уменьшает взаимное трение, обеспечивает сцепление суставных поверхностей,В полостях некоторых суставов имеются мениски и диски, состоящие из плотной соединительной ткани, содержащей эластические волокна, покрытые тонким слоем хряща. Они выполняют функцию дополнительных внутрисустав¬ ных амортизаторов, повышают конгруэнтность суставных поверхностей.Периартикулярные ткани состоят из мышц, мощных соединительнотканных образований, синовиальных сумок. Они имеют болыпое значение для сустава, так как определяют его возможность нормального активного функционирова¬ ния, укрепляют его снаружи. По соединительнотканным прослойкам проходят нервные пути, кровеносные и лимфатические сосуды.Кровоснабжение сустава происходит через сеть широко анастомозируюпіих суставных артерий. Гиалиновый хрящ сосудов не содержит, тогда как кость хо¬ рошо васкуляризирована. Кровоснабжение синовиальной оболочки идет через сосудистое сплетение, расположенное между капсулой и синовиальной тканью в области их прикрепления к эпифизу кости. Венозная и лимфатическая сеть с'ставов развита хорошо.Иннервация суставов осуществляется ветвями нервов, идущих к надкост- ШІЦЄ, фасциям, мышцам, окружающих сустав, и нервам сосудистых сплетеїпій. В фиброзной мембране капсулы сустава имеются крупнопетлистые нервные сплетения, ветви которых проникают вглубь, достигая покровного слоя сино¬ виальной оболочки. Болевые рецепторы отсутствуют в синовиальной оболочке, хряще, менисках, исключая стенки мелких сосудов, питающих эти ткани.Характер соединяющихся суставных поверхностей определяет степень по¬ движности сустава, ее амплитуду, а также количество осей, вокруг которых со¬ вершается движение. Движения в суставах могут быть вокруг фронтальной,
16Диагностика ревматических заболеванийсагиттальной и вертикальной осей в виде сгибания, разгибания, приведения, отведения, ротации наружу и внутрь. В суставе, где имеется движение вокруг двух осей, возможны круговые движения. Наименьшей подвижностью обладают плоские суставы — дугоотростчатые, межплюсневые, крестті;ово-подвздоітіньіе и другие.Синовиальные сумки — небольшие полости уплощеініой формы, выстланные синовиальной оболочкой, их насчитывают более согни. Большинство из них об¬ разуется после рождения в соединительнотканных щелях в результате функни- онирования мышц. Полного развития они достигают в юнотиеском возрасте и у взрослых, в основном они образуются там, где кожа постоянно испытывает дав¬ ление — локтевой, коленный сустав, ахиллово сухожилие и т. д. (рис. 3). У лиц, переносящих тяжести на голове, синовиальная сумка может образоваться на верхушке свода черепа. Подобные сумки могут возникнуть на культях после опе¬ рации, при экзостозах, костных мозолях, искривлениях скелета. Таким образом, синовиальные сумки обеспечивают изоляцию трущихся частей друг о друга.Рис. 3. Синовиальные сумки области тазобедренного (Д), коленного (б), локтевого суставов (В)и ахиллова сухожилия (Г)Обычно синовиаяьные сумки представляют собой спавшиеся щели, карманы между сухожилием и костью, между кожей и фасцией. Величина их колеблется от 0,5 до 5,0 см в диаме'гре. По локализации различают: подкожные, нодфасци- алъные, подсухожильные и подмышечные. Некоторые синовиальные сумки, не-
Краткая анатомия и физиология сустапоп17смотря на их близость к суставам, остаются замкнутыми пространствами. Другие могут сообщаться с суставом с помощью небольших отверстий. Такие синови- а.1ьные cy:vfKPT следует отличать от заворотов синовиальной оболочки суставов; так, например, на передней поверхности коленного сустава имеются три изо¬ лированных синовиальных сумки (подкожная прсднадколенниковая, глубокая полнадколенниковая и подкожная поднадколенниковая), а над надколенником между мыщелками бедра и сухожилием четырехглавой мышцы — значительных размеров заворот суставной синовиальной оболочки, который нередко называют наднадколенниковой сумкой.Связки — соединительнотканные образования, принимающие участие в не¬ прерывном соединении костей (синдесмоз) и укреп»іении сустава. В большинстве своем они представляют собой тяжи и пластинки, состоящие из коллагеиовыхII небольшого количества эластических волокон. Глубоко расположенные волок¬ на сухожилий непосредственно скрепляются с костью, а поверхностные — с над¬ костницей.Связки, содержащие коллаген, отличаются высокой упругостью, большой прочностью на растяжение и небольшой растяжимостью, что позволяет им вы¬ держивать болыпие нагрузки. Связки, состояттіие из эластических элементов, способны растягиваться в два с половиной раза, а после прекращения нагрузки возвращаться в прежнее положение. Такими рессорными свойствами обладают желтые связки позвоночника (рис. 4),Болыттинство связок генетически, анатомически и функционально связаны с суставами и рассматриваются как их важный вспомогательный элемент. Связки моїут располагаться вне капсулы сустава, в капсуле сустава в виде ее утолп^ения, некоторые связки находятся внутри сустава. Так, внутри полости коленного суста¬ ва имеется 5 связок, самые мощные из них — крестообразные, удерживающие соч-Рис. 4. Желтые связки позвоночника, располагающиеся между дугами позвонковРис. 5. Удерживающие связки разгибателей области голеностопных суставов
18 Диагностика ревматических заболеванийленяющиеся кости от смещения кпереди и кзади. Внутри тазобедренного сустава лежит связка головки бедренной кости, являющаяся амортизатором тазобедрен¬ ного сустава; она также содержит сосуды, питающие головку бедренной кости.Функциона.'1ьно связки совместно с капсулой сустава и мышцами обеспечи¬ вают стабильность сустава, необходимый контакт суставных поверхностей. Не¬ которые связки тормозят и ограничивают движения в суставе либо выполняют направляюттіую функцию. Связкам принадлежит большая роль в поддержании статики тела и его частей, связки выполняют функции удерживателей сгибателей и разгибателей в области лучезапястных и голеностопных суставов, участвуют в укреплении фиброзных влагалищ па уровне межфаланговых сочленений ки¬ стей и стоп (рртс. 5).Особенности общего осмотра при патологии суставовОбщий осмотр тела — это начальный этап объективного исатедования опорно¬ двигательного аппарата, он позволяет получить общее представление об организ¬ ме, его физическом развитии, величине тела, величине и форме его отдельных частей, их функциональном состоянии.Осмотр больного начинается с момента появления его перед врачом. Надо внимательно наблюдать за тем, как бо.яьной входит в кабинет, каковы выражение его лица и манера излагать свои ощущения, как он передвигается, садится, встает, раздевается, укладывается на кущетку для осмотра, встает с кушетки. Все это позволяет предположить локализацию процесса, выраженность и даже характер патологрги опорно-двигательного аппарата.Детальный осмотр проводится в теплом помещении. В зависимости от ло¬ кализации патологического процесса заинтересованная область и симметричный сустав должны быть достаточно обнажены. Так, при заболеваниях суставов ки¬ стей и лучезапястных суставов можно ограничиться обнажением рук до ,токтя, при заболеваниях суставов стоп, голеностопного сустава — обнажением ноги до колена. При патологии локтевого сустава, суставов плечевого пояса, темного и грудного отдела позвоночника необходимо обнажить тело до пояса. Заболева¬ ния коленного сустава, суставов тазового пояса, поясничного отдела позвоноч¬ ника требуют обнажения всей нижней половины тела.При первичном осмотре, при подозрении на распространенный процесс, при вовлечении суставов верхних и нижних конечностей одновременно необходимо исследовать все суставы тела, поэтому и обнажение должно быть полным.Тело при осмотре должно быть хорошо освещено, предпочтительнее дневным светом. Осматривать необходимо при прямом и боковом освещении, что позво¬ ляет лучпге увидеть контуры исследуемой области.• Исследование позвоночника, суставов нижних конечностей проводится в вер¬ тикальном положении больного в покое, при ходьбе, наклонах туловища, при¬
Особенности общего осмотра при патологии суставов 19седании, в условиях функциональных нагрузок. Позвоночник далее исследуется в положении больного лежа на животе, затем на спине. Суставы нижних конеч¬ ностей в основном осматриваются и пальпируются в положении исследуемого на СШІНЄ, а по необходимости — па животе и на боку.Суставы плечевого пояса обследуются в положении больного стоя или сидя, суставы кистей — подобным же образом, можно кисти положить на стол.При обтцем осмотре больного с патологией сусгавов оценивается тяжесть его состояния. Она в значительной степени зависит от этиологии заболевания, остроты, распространенности и активности патологического процесса, пораже- ШІЯ внутренних органов. Тяжелым течением отличаются инфекционные артри¬ ты. ревматоидный артрит, артриты при диффузных болезнях соединительной ткани, нередко ревматический и реактивный артрит. У больных может быть тя¬ желая лихорадка, поражение внутренних органов, вовлечение в процесс многих суставов, приводящее к обездвиженности. Все это сказывается на положении больного, он может оставаться активным, принимать вынужденное положение кли становиться пассивным. Причиной этому является общая тяжесть состояния или непосредственное поражение опорно-двигательного аппарата (распростра¬ ненный артрит — полиартрит, гнойный артрит) либо то и другое.Вынужденное положение — это «щадящая поза», облегчающая страдания больного. Нередко малейшая попытка изменить позу вызывает жестокую боль. Это можно наблюдать при поражении позвоночника, воспалении крупных су¬ ставов (инфекционный гнойный и негнойный артрит, ревматизм, подагра), при переломах и вывихах, воспалении мышц. Например, при поражении позвоноч¬ ника (переломы, спондилит и др.) больные принимают строго горизонтальное положение в постели, в то время как при болезни Бехтерева они вынуждены в постели занимать положение с высоким изголовьем. При тяжелом артрите, переломе больные пытаются создать максимальную неподвижность конечно¬ сти. При артрите и травме верхней конечности больной осторожно поддер¬ живает больную руку здоровой, при гопартрите и травме коленного сустава нога принимает полусогнутое положение. Вывих, травма, контрактура, анкилоз сустава способствуют появлению вынужденной установки пораженной конеч¬ ности, если это касается нижних конечностей — переносу тяжести тела на здо¬ ровую ногу.Пассивное положение, недостаточная активность больного обычно связа¬ ны с тяжестью течения основного заболевания с резко выраженным суставным синдромом (сепсис, бруцеллез, ревматизм, туберкулез и другие) или тяжелым поражением опорно-двигательного аппарата, его фрагментов воспа-іительньїм и дистрофическим процессами в суставах, мышцах, травматическим поврежде¬ нием костей и суставов, нарутиением иннервации и кровоснабжения.Осматривая больных с заболеваниями суставов, нельзя не обратить внимание на использование ими средств передвижения и опоры — палка, костыли, стул, а также на оказываемую помощь родствеїпіиков или медперсонала. К этому боль¬ ных вынуждает патология костей, суставов, сухожилий и мышц нижних конеч¬ ностей и позвоночника.
20Диаі'ностика ревматических заболеванийПри общем осмотре оцениваются рост, масса тела, длина и величина тулови¬ ща и конечностей, их соотношение, форма позвоночника, конечностей. Все это формирует наши представления о телосложении, физическом развитии, осанке, походке, Рост человека подразделяется на:• карликовый — менее 130 см;• малый — 131-154 см; нижесреднего - 155-164 см; средний — 165-174 см; выше среднего — 175-194 см; высокий — 195-200 см;• гигантский — более 200 см.Нормальным принято считать рост в пределах 155-194 см. Крайние варианты роста могут быть обусловлены наследственными факторами, зндокринопати- ей или врожденным нарушением энхондральной оссификации скелета. В поло¬ жении лежа длина туловища увеличивается на 1,5-5,5 см за счет сглаживания физиологических искривлений позвоночника.Определенное значение в диагностике заболеваний опорно-двигательного ап¬ парата имеет оценка соотношения частей тела, величины головы, носа, губ, подбо¬ родка, кистей, стоп. Важнейшим из них является сопостаатение длины туловища и длины конечностей, у нормостеника это соотношение равно 1:1. У астеников конечности несколько длиннее туловиїца, у гиперстеников - наоборот.Длина туловища измеряется от югулярной ямки до лонного сочленения, длина нижних конечностей — от лобка до стопы или от передней верхней ости подвздошной кости до края внутренней лодыжки. Длина верхних конечностей измеряется от акромиального отростка до конца третьего пальца.Рис. 6, Определение соотношения длины туловища и конечностей с помощью горизонтальной срединной линии тела (рост делится пополам). При их нормальном соотношении срединная линия тела располагается чуть ниже пупка (А). При укороченных конечностях линия оказывается выше пупка (5), значительное смещение линии ниже пупка наблюдается при укорочении туловища
Особенности общего осмотра при патологии суставов21Сушествуег несколько упрощенный способ ОТІЄНКИ соотношения длины тулови¬ ща и длины нижних конечностей. Исноль- з’ется так называемая горизонтальная сре¬ динная линия тела, которая в норме лежит чуть ниже нуика (рис. 6).Смещение ее виерх указывает на укоро¬ чение нижних конечностей, значительное смещение ВІП13 на укорочение туловища.Укорочение туловища возникает при па¬ тологических процессах в иоувопочнике - выраженные лордоз и кифоз, туберкулезный и гелсатогенный гнойный спондилит, сионди- лез, анкилозирующий спондилоартрит (бо¬ лезнь Бехтерева), болезнь Педжета (дсформи- рчтощая остеодисплазия), болезнь Маркио— Бренльсфорда (остсохондродистрофия).Укорочение конечностей при нормаль¬ ной двійне туловища наблюдается при не- жоторых вариантах хоидродисплазии. При батезни Кашина—Бека наряду с укороче- ешем конечностей несколько укорачивается и позвоночник, возникает выраженный по- ЯСШ1ЧНЫЙ лордоз (рис. 7).Удлинение конечностей при нормаль-Рис. 7. Внешний вид больного болезнью Кашина—Бека: низкий рост, короткая шея, X- или 0-образные ноги, гиперлор¬ доз поясничного отдела позвоночника, короткопалость, сгибательная контракту¬ ра локтевых, коленных и тазобедренных суставов, плоскостопие, утиная походкаиой двійне туловища наолюдается при мно¬ жественной деформирующей суставной хоидродисплазии (болезнь Волкова) с развитием гигантизма конечностей, чаще одной.При осмотре туловища спереди и сзади можно выявить усиленную складча¬ тость кожи и подкожной клетчатки. Выраженные складки на боковых поверхностях грудной клеіки и сзади на талии наблюдаются при остеопорозе поясничного отде¬ ла позвоночника, при котором происходит «оседание позвонков». Реберные дуги в arroNf слу^іао приближаются к подвздошным костям. Подобное наблюдается при коэшрессиоппом переломе позвонков, туберкулезном их поражении. Усиленная складчатость на животе бывает при болезни Бехтерева за счет сх ибапия позвоноч¬ ника в грудном отделе кпереди.Физическое исследование опорно-двигательного аппарата включает в себя одешсу осанки и походки исследуемого.OcwtKa — манера, способность держаться в значительной мере отражает тонус организма, самочувствие и пастроение человека, состояние функционируюпщх систем. Определенное влияние на осанку оказывает тип телосложения, физиче- сжое развитие, возраст, профессия, привычка держаться. Главное в формировании осанки принадлежит тонусу мускулатуры, состоянию позвоночника и конечно¬ стей. особенно нижних.
22Диагностика ревматических заболеванийОсанка определяется в вертикальном положении исследуемого при осмотре спереди и особенно сбоку, в покое и при ходьбе, у здорового человека осанка прямая, хотя возможны некоторые отклонения.Для более точной характеристики осанки используется ряд ориентировочных точек тела относительно вертикальной оси и горизонтальной линии. Если осанка прямая, то при осмотре спереди выявляется:• строго вертикальное положение корпуса;• уровень поката плеч симметричен;• опора на нога равномерная;• соски, крылья таза, надколенники находятся на одном уровне.При осмотре сбоку используются следующие точки тела относительно вер¬ тикальной линии (рис. 8):• наружный слуховой проход;• средина плечевого сустава (плечевой кости);• большой вертел бедренной кости;• наружная лодыжка голеностопного сустава.лРис. 8. Прямая осанка. Вид сбоку. Точки тела — на¬ ружный слуховой проход, средина плечевого су¬ става (плечевой кости), большой вертел бедренной кости, наружная лодыжка голеноаопного сустава находятся на одной вертикальной линииРис. 9. Больной болезнью Бехтерева — «поза про¬ сителя». Выраженный кифоз грудного отдела по¬ звоночника, кожно-жировые складки на животе, тугоподвижность всех отделов позвоночникаВсе они при прямой посадке находятся на одной вертикальной линии. Откло¬ нение каких-то точек в сторону указывает на нарушение осанки за счет смещения определенного отдела скелета или изменение тонуса мускулатуры. Существует ряд очень характерных вариантов отклонений в осанке:• сутулость — усиление естественного грудного кифоза, уплощение пояс¬ ничного лордоза, смещение плеч кпереди, уплощение грудной клетки, вы¬ пячивание живота;
Осмотр суставов 23• ^горделивостъ»^, выправка военных — смещение первых двух точек кзади, сглаженность грудного кифоза или лордоз грудного отдела позвоночника, наблюдается также при увеличении в объеме живота, эмфиземе легких;• старческая осанка — сгорбленность, опущенные голова и плечи;• «поза просителям — при болезни Бехтерева усиление грудного кифоза, наклон головы вперед (рис. 9).Походка человека вместе с осанкой отражает его темперамент, самочувствие, настроение, возраст, тип конституции и др. Походка здорового человека свобод¬ ная, эластичная, непринужденная. Изменения в осанке, патологические процес¬ сы в опорно-двигательном аппарате, заболевания нервной системы существенно сказываются на походке, формируют некоторые очень характерные ее черты. С возрастом в связи с повышенным тонусом мускулатуры нижних конечностей четовек перемепіается «мелкими шажками», формируется ^старческая поход- жа*^. Осторожная походка или походка с наклоном туловища в одну из сторон указывают на боли в позвоночнике (люмбаго, спондилит). Щадящая поход¬ ка (хромот.а) бывает при заболеваниях костей, суставов, мышц и сухожилий нижних конечностей. Больной ограничивает по времени и силе нагрузку па ногу из-за боли, опирается в основном на здоровую ногу. Но возможна так на¬ зываемая «падающая хромота», «нещадящая походка» — она наблюдается при укорочении ноги на 3 см и более, боль при этом отсутствует, укороченная нога полностью используется для опоры. Встречается прыгающая походка, она бы¬ вает при удлинении конечности — конской стопе. «Утиная походка» возможна при двустороннем вывихе бедра, остеодистрофии, выраженном плоскостопии. Походка, напоминающая ходьбу по грязи, наблюдается при косолапости, из-за боязни задеть одной ногой за другую переносимая стопа высоко поднимается над землей.Осмотр суставовОсмотр суставов ироводится с оценкой следующих параметров;• величина;• форма;• симметричность;• состояние кожи и подкожной клетчатки над суставом;• состояние прилегающих к суставу тканей (мышцы, сухожилия, фасции, влагалища).Величина и форма суставов здорового человека зависят от локализации, стро¬ ения сустава, характера окружающих тканей. Все парные суставы по величине, форме, строению находятся как бы в зеркальном отражении. Крупные суставы (плечевые, локтевые, тазобедренные, коленные, голеностопные) более доступны исследованию. Мелкие суставы исследовать труднее, но не менее важно.Кожа над суставами обычно имеет окраску, не отличающуюся от окраски дртих участков тела.
24Диагностика ревматических заболеванийЗаболевания суставов почти всегда сопровождаются изменением их величи¬ ны и формы. Это может касаться одного или нескольких суставов. Чаиіе всего поврежденный сустав приобретает несколько новьгх качеств. Увеличение сустава в объеме происходит при продуктивном воспалении околосуставных тканей, выпоте в сустав, гемартрозе, опухоли сустава. Форма сустава меняется при быстром накоплении в нем большого количества жидкости (экссудат, кровь), в результате чего он приобретает шаровидную форму. Хроническое воспаление придает суставу веретенообразную форму, деформирует его (рис. 10).Сустав теряет нормальную форму при разрушении суставных поверхностей> что характерно для деформирующего остеоартроза. Меняется форма сустава, и нри повторных выпотах в сустав давление в нем из о гритщтельного становится положительным, суставные концы отдаляются друг от друга, а возникаюш;ее при этом рефлекторное напряжение мытпц приводит к их смещению, возникает дис- тензионный подвывих, значительно деформирующий сустав.При подвывихе контакт между сочленяющимися поверхностями сустава лишь частичный, если наступает полная утрата контакта — это уже вывих. Вы¬ вих резко меняет форму сустава, он возникает при травме, при хроническом воспалении (как и подвывих), при деструкции суставных концов (туберкулез, остеомиелит, неврогенная артропатия при спинной сухотке и сирингомиелии), при вялых и спастических параличах, при миопатиях.Бугристую форму приобретают суставы пальцев рук при деформирующем остеоартрозе (узелки Гебердена, Бушара, рис. И), при подагре. Бугристость других суставов может быть связана с опухолевым процессом.Рис. 10. Веретенообразная форма мёжфалангового сустава IV пальца при хроническом подагрическом артритеРис. П. Деформация суставов кисти при остеоартрозе, узелки Гебердена (?) и Бу¬ шара (2)
Ооютр сустапоп25Степень изменения внешнего вида сустава может быть различной;• сглаженность контура — легкая степень поражения сустава, при этом ис¬ чезают естественные заиадения вокруг сустава за счет отека синовиальной оболочки и капсулы;• припухлость — разлитая опухоль в области сустава вследствие воспали¬ тельного отска псриартикулярных тканей и выпота в полость сустава, что проявляется потерей нормальных очертаний и увеличением сустава в объ¬ еме;• дефигурация — неравномерное изменение сустава за счет экссудативных и пролифератйвных изменений в нем и в псриартикулярных тканях, ги¬ пертрофии синовиальной оболочки, выпота в завороты суставной капсулы, бурсита; сустав принимает неправильную форму за счет изменений мягких тканей (рис. 12);• деформация — наиболее тяжелое поражение сустава, проявляющееся гру¬ быми изменениями его формы вследствие нарушений костного скелета сустава (разрушение или деформация суставных поверхностей, подвы¬ вихи, анкилозы, остеофиты, повреждение мышечно-связочного аппарата) (рис. 13).Припухлость (опухание) в области сустава является важным признаком поражения сустава, наличия в нем острого, обострившегося или хронического воспалительного процесса. Она возникает в результате воспа^чительного отека вериартикз^лярных тканей, синовиальной оболочки сустава, выпота в сустав. Припухлость — определяюттщй элемент дефигурации сустава, хотя она может возникнуть при рецидиве процесса на фоне уже образовавшейся деформации. Кожа над опухшим суставом становится гиперемированпой, отечной, влажной,Рис. 12. Дефигурация суставов при артрите (синовите). Имеется выпот в оба сустава, атро¬ фия мышц бедра и голени, суставы приобрели шаровидную формуРис. 13. Деформация суставов кисти при ревматоидном артрите
26Диагностика ревматических заболсватгайлоснящейся, напряженной, может напоминать лимонную корочку. Локализа¬ ция припухлости указывает на место патологического процесса. Исключение составляют кисти и стопы, где при патологическом процессе на ладони или по¬ дошве припух;іость возникает на противоположной, тыльной поверхности. Это¬ му способствуют апоневрозы ладони и подоіпвьі, препятствующие отеку этих областей.Проводя осмотр суставов, всегда следует обращать внимание па места, где чаще всего проявляется припухлость, — это анатомические западения вокруг суставов, завороты синовиальных оболочек, проекция суставной щели, места прикрепления сухожилий к кости, синовиальные влагалища сухожилий, сино¬ виальные сумки. Припухлость сглаживает естественные западения, на их месте может появиться выбухание мягких тканей. Особенно это заметно вокруг колен¬ ной чашечки, в области лодыжек у голеностопного сустава, в локтевой ямке, в об¬ ласти пястно-фаланговых сочленений и заднебоковых участках межфаланговых сочленений, спереди голеностопного сустава, между ключицей и дельтовидной мышцей при заинтересованности плечевого сустава.Ограниченная припухлость над суставной щелью или в пределах суставной капсулы является специфическим признаком синоеита (рис. 14). Такая припух¬ лость становится тверже при крайних положениях сгибания и разгибания в су¬ ставе в связи с возрастанием в нем давления.npHnyxjiocTb над заворотом синовиальной оболочки чаще бывает в области коленного сустава и выглядит она в виде подковы, расположенной вьппс чашечки.Припухлость над лучезапястным (рис. 15) и голеностопным суставами может быть при воспалении синовиальных влагалищ сухожилий сгибателей и разги-Рмс. 14. Синових голеностопного сустава, Припухлость располагается вдоль суставной щелиРис. 15. Продольная припухлость над лучезапястным суставом при теноси- новите разгибателей
Осмотр г,уставов 27бателей. В отличие от припухлости при артрите она обычно имеет вытянутую форму и ориентирована вдоль оси конечности, вдоль сухожилий, в то время как при синовите лучезапястного и голеностопного суставов припухлость распола¬ гается поперек.Ограниченная припухлость у локтевого сустава (рис. 16), коленного и тазо¬ бедренного суставов, у ахиллова сухожилия может быть обусловлена бурситом. Она локализуется в соответствии с анатомическим расположением синовиаль¬ ных сумок, эластична, болезненна, обычно флюктуирует. Нагноившийся бурсит протекает с более выра:>кенной общей и местной реакцией, отличить такой бурсит от припухлости при артрите не всегда бывает просто. Припухлость над сустава¬ ми может быть в виде тофусов — локального подкожного скопления кристаллов мочевой кислоты.Рис. 16. Ограниченная припухлость на наружной поверхности локтевого сустава при бурсите сумки локтевого отросткаИзменение величины сустава любого генеза, помимо визуальной оценки, должно быть подтверждено объективно — измерение окружности парных су¬ ставов на симметричных уровнях, где это возможно. Это представляет большую ценность не только для диагностики, но и для оценки эффективности проводи¬ мого лечения.Изменения кожи при заболеваниях суставов многообразны. Покраснение (ги¬ перемия ) в области сустава — характерный признак острого или обострившего¬ ся воспаления сустава и прилегающих к нему тканей. При резко выраженном ограниченном покраснении в первую очередь следует подумать об инфекцион¬ ном артрите (сепсис, гнойный артрит, гонорея) или о криста-ілическом артрите (подагра, псевдоподагра, кальцифицирующий периартрит). Малиново-красная окраска кожи, отсутствие боли при наличии отека пальца характерно д.'ія псо- риатического артрита («палец-сосиска»). Ограниченное покраснение кожи над суставом может быть при гнойном бурсите, гнойном тендовагините, флегмоне области сустава. Покраснение нескольких суставов наблюдается при ревматизме с высокой активностью процесса, реактивном полиартрите, палиндромпом рев¬ матизме, болезни Рейтера и других полиартритах. При ревматоидном артрите покраснение кожи бывает редко.Цианотичный цвет кожи над суставом возможен при болезни Рейтера, при тендовагините пальцев кистей. Выраженная венозная сеть над суставом бывает
28Диагностика ревматических заболеванийПри опухоли сустава. Кожа над суставами может быть гиперпигмептироаантй, что характерно для ревматоидного артрита с неблагоприятным течением, пиг¬ ментация с участками депигментации наблюдается при системной склеродер¬ мии и дерматомиозите. Гиперпигментация всех кожных покровов, сочетаюттщ- яся с артропатией мелких и крупных суставов конечностей, наблюдается при гемохроматозе. Бледная кожа над увеличенным в объеме суставом бывает при туберкулезном его поражении («белая опухоль»), подобное может быть при си¬ филитической артропатии, гидрартрозе, псориатическом гоните.При любом заболевании суставов надо обратить внимание на окраску кожи лица больного. Эритема в виде бабочки в области спинки иоса, скуловых дуг может оказаться ключом к диагностике системной красной волчанки. ГТараорбитальньтй отек, пурпурно-лиловая эритема литщ, эритема с шелуптепием и зудом па разги- бательной поверхности межфаланговых и пястно-фаланговых суставов кистей, иногда локтевых и коленных суставов наблюдается при дерматомиозите.В каждом случае заболевания суставов необходимо осмотреть кожу всего тела, в том числе и волосистой части головы, для выявления псориатических элементов, их наличие — ключ к диагностике псориатического артрита.При некоторых ревматических заболеваниях в остром периоде и во время обострения над суставами или вблизи от них возникают узелковые образования. При ревматизме узелки мелкие, плотные, безболезненные, располагаются груп¬ пами по 2-4 над пораженным суставом, иногда их можно найти в области затыл¬ ка, на предплечье и на голенях. При ревматоидном артрите узелки больше, і юрой достигают величины ореха, они чаще располагаются на местах, подвергаюлщхся давлению — локти, колени, лопатки, выступающие сухожилия (рис. 17). Эти узлы безболезнепные, подвижные, иногда спаяны с апоневрозом или подлежа¬ щей костью, располагаются симметрично, обычно их бывает 2-3, редко больпіе.Плотные подкожные узлы бывают при саркоидозе, сифилисе, подагре, скле¬ родермии. Подобные плотные, но болезненные подкожные образования от 5 мм до 5 см в диаметре розово-красного или лилового цвета характерны для узлова¬ той эритемы. При ревматических болезнях нередко встречается ревматическая
Ocvorp суставов29вольцевидная эритема, при склеродермии — участки уплотнения кожи вплоть до развития контрактур. Узлы разной величины — от просяного зерна до 3- 5 см в диаметре, желтоватого цвета, иногда со свищами, из которых выделяются ЧХ)шкообразныс массы, характерны для подагры, — это тофусы (рис. 18).При осмотре суставов необходимо внимательно исследовать конечные фалан¬ ги кистей. Изменение их формы в виде барабанных палочек (гипертрофическая легочная остеоартропатия) возникает при раке легких, тяжелых хронических легочных заболеваниях, опухоли плевры, фиброзирующем альвеолите, это же иабитюдается и при «синих» пороках сердца, инфекционном эндокардите, циррозе ■ечени (рис. 19). «Барабанные палочки» могут иметь врожденную природу. Ино- піа имеется их сочетание с измєнєішями ногтей в виде часовых стекол. В основе образования «барабаїиіьіх палочек» лежат отек мягких тканей конечных фаланг, сужение кровеносных сосудов, пролиферация фибробластов и разрастание кол- jBrena, но изменение костной структуры происходит редко, надкостница же по¬ ражается часто. «Барабанные палочки» могут сочетаться с аргритом коленных, .^чезапястных и локтевых суставов.Ртк. 18. Подагрический артрит. Тофус •области дистального межфаланго- ' сустава III пальца кисти, имеются свищи с выделением уратовРис. 19. «Барабанные палочки» и «часовые стекла»При некоторых вариантах заболеваний суставов в патологический процесс иекаются ногти, они подвергаются дистрофии, на их поверхности появляют- продольные и поперечные борозды, точечные углубления («симптом напер- I»-), ногтевые нластинки мутнеют, истончаются или утолщаются, кротттатся, так. это бывает при грибковом поражении. Особенно характерны эти изменения ■оггей для псориатической артропатии (рис. 20). Возможно подобное и при бо¬ лезни Рейтера.Исследование слизистых оболочек рта, гениталий, глаз нередко даст очень ■еяную информацию для диагностики болезней суставов. Так, безболезненные
зоДиагностика ревматических заболеванийЯЗВЫ на слизистой рта и гениталий наблюдаются при болезни Рейтера, реактив¬ ном артрите. Болезненные язвы этой же локализации в сочетании с артритом возникают при синдроме Бехчета.При некоторых ревматических болезнях отмечается поражение глаз, иноі да предшествующее суставному синдрому. Глазные симптомы часто наблюдаются при тех ревматических болезнях, при которых поражается пояснично-крестцовое сочленение и позвоночник — болезнь Бехтерева, Рейтера, псориаз, эптерогенныеартропатии. Эписклерит и склерит бывает при ревматоидном артрите и полихопдрите, ирит — при болезни Бехтерева, хроническом течении болезни Рейтера, иридоциклит — при ювенильном ревматоидном артрите, конъюнктивит — при остром течении болез¬ ни Рейтера.Осматривая суставы, необходимо оце¬ пить состояние прилегающих к ним мышц, особенно в тех областях, где имеется боль, припухлость, деформация, нарушение функ¬ ции сустава (см. рис. 12). Сравниваются сим¬ метричные мышцы, лучше произвести замер объема мышц и суставов на симметричных уровнях.Мышцы при патологии суставов могут также подвергаться воспалению, они стано¬ вятся отечными, болезненными, в промежу¬ точной ткани развиваются гранулематозные изменения, васкулит, в мышечных волокнах возникают дегенеративные изме¬ нения, поражаются нервные стволы. Эти процессы при хроническом течении артрита завершаются атрофией мышц. Атрофии мьпиц способствует формиру- ЮПІИЙСЯ при синовите локальный спинальный рефлекс угнетения мьптщ, а также длительная обездвиженность, нарушение иннервации и трофики. Офаниченное поражение суставов приводит к ограниченной атрофии мышц, распространенная артропатия — к распространенной атрофии.Выраженная атрофия мышц вблизи заинтересованных суставов наблюдается при ревматоидном артрите, туберкулезе, гонорее, нейродистрофических заболе¬ ваниях суставов, деформирующем артрозе. При коксартрите атрофируются мыш¬ цы бедра и ягодицы. Мышцы конечностей атрофируются при травматических повреждениях суставов, анкилозе, контрактуре, при периферических пара^шчах и невритах.Вместе с мышцами осматриваются сухожилия и фасции. Обращается внима¬ ние на их рельефность в покос и при мышечном сокращении.Как суставы, так и мышцы осматриваются в покое, в условиях физиологиче¬ ских паїрузок, при пассивных движениях, а также с использованием специаль¬ ных нагрузочных тестов.Рис. 20. Трофические изменения ног¬ тевых пластин при псориатической ар¬ тропатии
Пальпация суставов 31При осмотре суставов и мышц необходимо обратить внимание на наличие язи отсутствие симметричности признаков патологии. Изменения считаются симметричными, если в процесс вовлекаются аналогичные группы суставов с обеих сторон. Симметричные изменения суставов и мышц преимущественно отмечаются при воспалительных процессах; типично это для ревматоидного ар- трігга. ревматизма, бруцеллеза, возможно также и при деформирующеім артрозе мелких суставов кистей и стоп. Асимметричное поражение — характерная черта ссронегативных артритов (реактивный артрит, псориатический артрит, анкило- з^ующиіі спондилоартрит, болезнь Рейтера). Это наблюдается и при инфекци- сином поражении суставов — при туберкулезе, сифилисе, гонорее, а также при лрформирующем артрозе крупных суставов и при подагре.Исследуя суставы, необходимо избегать чрезмерной концентрации внимания юлько на тех суставах, со стороны которых есть субъективные и объективные симптомы патологии. С неменьшей тщательностью надо исследовать другие су¬ ставы, особенно на симметричных участках, где можно выявить мепее выражен- и-ти подобные же изменения.Пальпация суставов' Пальпация — важнейший метод диагностики заболеваний суставов. Опа прово- I іщхся после их осмотра, нередко они могут сочетаться. Пальпация преследует I сасіїуюпіее:I • определение температуры и влажности кожи над суставами;• выявление узелков И уплотнений кожи над суставами;I • выявление болезненности суставов и окружающих их тканей;I • выявление отечности тканей над суставами и участков уплотнений тубо- ^ колежапщх тканей;• выявление избыточной жидкости в полости сустава, в синовиальных сум¬ ках;• исследование состояния связочного аппарата, суставов;• исследование мышц, фасций и сухожилий, функционально связанных с су¬ ставом.Исследование мышц, фасций и сухожилий и.зложено отдельно.Р Условия проведения пальпации аналогичны тем, при которых проводится «смотр. Суставы челюсти, верхних конечностей пальпируются в вертикальном ■аложении больного, суставы позвоночника ощупываются в вертикальном и го-I |изонтальном положении на животе, суставы нижних конечностей — в поло- жкши стоя, сидя и лежа на спине, а некоторые — лежа на животе. Важнейшее условие пальпации — доступность к суставу со всех возможных сторон и мак¬ симальное расслабление мышц. Суставы ощупываются в покое, при пассивных ж активных движениях, а также во время нагрузочного теста. Обследованию валежат кожа, подкожная клетчатка над суставами, суставы, связки, мышцы м сухожилия в окружении суставов.
32Диагностика ревматических заболеванийРис. 21. Способ исследования кожной температуры над сустава¬ ми. Тыльная поверхность III пальца легко улавливает разницу темпе¬ ратур над симметричными суста¬ вамиИспользуется поверхностная и глубокая паль¬ пация. Поверхяостіиія пальпация проводится лег¬ ким поглаживанием сустава, а при оценке темпе¬ ратуры кожи прикосновением тыльной поверх- пости кисти (пальца) врача к коже над суставом (рис. 21).Поверхностная пальпация позволяет выявить болезненность сустава. Боль, возникающая лишь при прикосновении к суставу, всегда отражает остроту патологического проті;ссса. Это наблю¬ дается при тяжелых закрытых травмах, остром воспалительном процессе, особенно гнойном или инфекционном негнойном. Жестокая боль возни¬ кает при касании кожи у больных с ревматическим и подагрическил! артритом в остром периоде и в период обострения, когда прикосновение даже простыни вызывает нестерпимую боль («симптом простыни»). Учитывая это, поверхностная (ори¬ ентировочная) пальпация должна проводиться осторожно.Используя поверхностную пальпацию, мы оцениваем кожную температуру и влажность кожи над суставами, выявляем мелкие узелковые образования в коже и в подкожной клетчатке, которые пе были обнаружены при осмотре. При исследовании кожной температуры соприкосно¬ вение руки врача с кожей больного должно быть кратковременным — не более 0,5 с. Более длительный контакт может уравнять кожную температуру над суста¬ вом и кожей кисти врача. Влажность определяется так же, как и температура, но предпочтительнее тыльной стороной кисти. Исследование обязательно начина¬ ется с симметричного здорового сустава, а затем уже на больном суставе.Если симметричный сустав таклсе вовлечен в процесс, то сравнение проводит¬ ся с температурой кожи бедра, голени, плеча. Надо лишь учесть, что у здорового человека коленный и локтевой суставы имеют более низкую температуру, чем бедро, голень, плечо. Если температура окажется одинаковой или над суставом вьппе, то это явный признак воспаления.Влажность кожи над суставом зависит от причины и характера воспалитель¬ ного процесса. При острых артритах кожа всегда более влажная, за исключением подагрического артрита. При хронических процессах (артрит, артроз) кожа ста¬ новится сухой, атрофичной.Обращается внимание па эластичность и подвижность кожи над сустава¬ ми па симметричных з^астках. Эластичность кожи проверяется захватыванием складки между указательным и большим пальцами. Потеря пластичности кожи свидетельствует о нарушении трофики, что наблюдается при хронических ар¬ тритах и артрозах. Утолпі;сние кожной складки над суставом (иногда она даже не захватывается), плохая ее смещаемость может быть при отеке кожи и подкожной
Пальпация суставов33кле’Рштки {симптом Александрова) и при склеродермии. Если это отек, то от сдавления пальцами остаются вмятины, при склеродермии этого не бывает.Наложением ладони на сустав во время выполиения активных и пассивных движений можно выявить такие признаки патологии, как п^елканье, хруст, треск, что является типичным признаком дистрофического поражения хряща, патоло¬ гии мениска. Но чаще всего определяется крепитация — нежный потрескивающий звук, у.швливасмый ладонью, особенно при выполнении пассивных движений, иногда он бывает более грубым и может быть услышан на расстоянии. Нежная крепитация наблюдается при ревматоидном артрите, системной склеродермии, возникает она при неровности суставных поверхностей. Более грубая крепитация характерна для остеоартроза, нередко она напоминает хруст. Причины те же, но процесс более выраженный. Особенно громкий хруст может быть при поражении тазобедренного сустава. Нежная крепитаті;ия выявляется при тендовагините.Глубокая пальпация — второй этап пальпаторного исследования суставов, но по своей значимости она является ведущим методом, поэтому и должна прово¬ диться с особой тщательностью и учетом особенностей каждого сустава. Техіїика пальпации зависит от задачи, величины и локализации исследуемого объекта, от характера патологического процесса, во время исследования она .может меняться (рис. 22).Обычно глубокая пальпация проводится одним или двумя палыщми - ука¬ зательным и III большим. Пальцы глубоко погружаются в ткани области сустава, делается легкое скользящее движение либо попеременное давление рядом рас-' v / ^ л ч.Рис. 22, Основные приемы, используемые при пальпаторном исследовании суставов:А — ощупывание сустава со всех сторон одним или двумя пальцами; 6— скольжение по исследуемой по¬ верхности двумя или тремя пальцами, или ладонью; В — поперечное сдавление суставов захватом кистью; Г— компрессия в области суставов одним или двумя пальцами;Д — надавливание ладонями с целью смеще¬ ния одной кости по отношению к другим; В — ощупывание сустава во время движений в нем2 Диагностика ревматических заболеваний
34Диагностика ревматических заболеванийположенных пальцев. Используется также метод глубокой компрессии одним или двумя пальщши, а таюке компрессия одной или двумя ладонями на крестец, подвздотпные кости, лонное сочленение при диаі'ностике сакроилеита. Чаще во время пальпации одной рукой другая рука врача оказывает помощь - поддержи¬ вает голову больного, конечность, кисть, палец. В некоторых случаях пальпация осуществляется обеими руками одновременно, например исследование лучеза¬ пястного, коленного сустава. При выполнении определенных диагностических приемов могут использоваться обе ладони и палыды обеих рук одновременно, например, выявление избыточной жидкости в коленном суставе методом балло¬ тирования надколенника (рис. 23).Рис. 23. Бимануальная пальпация коленного сустава. Выявление симптома баллотирования надколенникаС помощью глубокой пальпации исследуются нериартикулярные ткани, мьнттцы, связки, сухожилия, места прикреплений сухожилий к кости, синовшиlb- ные сумки, нервные стволы, сосуды. Глубокой пальпацией удастся прощупать капсулу сустава, ее завороты, суставную щель, мениски, суставную поверхность и ^цифрізьі сочленяющихся костей, суставную поверхность надколенника, про¬ щупать внутрисуставные обломки хряща, определить избыточную жидкость в суставе.Глубокая пальпация позволяет выявить глубокую болезненность, ее локали¬ зацию, распространенность, определить ее принадлежность к отдельным компо¬ нентам сустава, найти участки максимальной болезненности, исследовать боле¬ вые точки, типичные для определенных видов ревматологаческой патологии.С целью выявления локальной болезненности в определенных зонах исполь¬ зуется метод глубокой компрессии — это места выхода спинномозговых корешков у позвоночника и расположения нервных сплетений, подошвенный апоневроз, болевые точки при фиброзите, места прикрепления сухожилий.
Пальпация суставов 35Методом двустороннего сжатия пальцами исследуются суставная сумка U связки вокруг сустава. Если определяется болезненность всех отделов сустава, сочетающаяся с утолщением суставной капсулы, выпотом в сустав, то это при¬ знак артрита, ограниченная боль может быть признаком повреждения опреде¬ ленных суставных элементов (уттгиб, разрыв, перелом, вывих) либо воспаления мест прикрепления сухожилий к кости (инсерциит).при наличии болезнешюсти во время пальпации возможны четыре вида (сте¬ пени) реакции исслсдусмого:• I степень — жалоба на боль;• II степень — исследуемый жалуется на боль и морщится;• III сгенень — больной морщится и отдергивается;• IV степень — больной не позволяет пальпировать сустав.Глубокую пальпацию никогда не следует начинать с места максимальной болезненности, на которое указывает больной, надо идти от периферии к цен¬ тру, что дает возможность точно определить место и размеры болевой зоны. Пальпаторное раздражение центра максимальной болезненности в начале ис- стедования может извратить представление больного об истинных се границах. Следует избегать грубого давления пальцами, так как это снижает чувствитель¬ ность паяьцев врача, а у больного возіпікает мышечная защита, препятствующая дальнейшему исследованию.Для выявления отечности тканей над суставами помимо кожпой складки используется компрессия кончиком указательного пальца в течение 10 15 с. При наличии отечности возникает ямка, которая выявляется визуально, либо ощупыванием одним или двумя пальцами скользящим движением но месту ис¬ следования. Как и при определении зоны болезненности пальпацию начинают от здоровой ткани к центру максимальной отечности.Увеличение сустава в объеме или наличие ограниченной отечности мягких тканей в окружении сустава (чаще это в области расположения синовиальной сумки) всегда требует исключения скопления избыточной жидкости в сустав¬ ной полости или в синовиальных образованиях (сиповит, гемартроз, гидрартроз, б>Т)сит, тендовагинит). При появлении отечности и покраснения мягких тканей в отдалении от синовиальных сумок и сухожильных влагалищ надо исключить гнойное образование (абсцесс, флегмона). Для этих целей применяются специ¬ альные приемы пальпаторного исследования, позволяюпще выявить зыбление (флюктуацию) — верный признак ограниченной полости, наполненной жидкос¬ тью. Если величина предполагаемой полости с жидкостью небольшая, то иссле¬ дование проводится только пальцами (рис. 24).При больших размерах предполагаемой полости с жидкостью можно исполь¬ зовать указательный и большой патьцы левой руки, а толчки совертнать указа¬ тельным и средним пальцами правой руки. Ощупывая припухлость, надо учи¬ тывать то, что очаг уплотнения, не содержащий полость с жидкостью, одинаково плотный в центре и на периферии. Если припухлость содержит свободную жид¬ кость, то в центре она менее плотна. Избыточная жидкость в суставах средней
36Диагностика ревматических заболеланийРис. 24. Два способа выявления флюктуации при небольшом количестве жидкости (Маркс В.О.) А. Над областью припухлости средних размеров (2-5 см) палец одной руки врача накладывается так, чтобы он располагался между ее центром и периферией (ощупывающий палец). Указательный палец другой руки надавливает на припухлость с противоположной стороны (надавливающий палец). Если ощупывающий па¬ лец смещается, колеблется при надавливании нажимающим пальцем, то это указывает на наличие жидкости (флюктуация). Манипуляцию надо повторить с разных сторон припухлости, б. При опухоли малых размеров используется второй прием, Два пальца левой руки устанавливаются по краям припухлости (ощупывающие пальцы). Указательным пальцем правой руки оказывается давление на припухлость. Ощущение зыбления левой рукой свидетельствует о наличии жидкостивеличины выявляется попеременным давлением расположенными над суставом большими пальцами (локтевой, лучезапястный сустав, рис. 25).Над суставами ма^чой величины и некоторыми суставами средней величины толчкообразная компрессия над суставной щелью совершается пальцами одной из рук с противоположных сторон (межфаланговые суставы, локтевые, голено¬ стопные). Для выявления избыточной жидкости в коленном суставе, его завороте используются несколько прис.мов с применением ладоней и пальцев, подробно об этом представлено в разделе «Коленный сустав».Обнаружсніюе зыблсние (флюктуация) обычно подтверждает наличие жидко¬ сти в полости, однако при малых полостях, выраженном отеке и пшіряжении не-риартикулярных тканей этот .метод ненадежен. В этих случаях достоверную информацию мо¬ жет дать только диагностическая пункция.При пальпации суставной капсулы, су¬ ставной щели, связок, мышечных сухожилий необходимо менять угол соотношения сустав¬ ных концов, этим достигается большее рассла¬ бление некоторых мышц, периартикулярных тканей, сухожилий, суставная щель в опреде¬ ленных позициях суставных эпифизов может расширяться и становиться более доступной для исследования. В некоторых случаях паль-Рис. 25. Выявление избыточной жид- проводится в условиях мышечного па¬кости в локтевом суставе поперемен- пряжения либо выполнения нагрузочного тс- ным давлением большими пальцами ста, что позволяет выявить локализацию бо.ти,
Перкуссия суставов37разрывы сухожилия, мышцы, фасции, связки, мышечные грыжи. Глубокая паль¬ пация может проводиться в момент выполнения пассивных движений в суставе, что дает возможность обнаружить фрагменты разрушенных суставных хрящей, сзлещение костных отломков, патологическое смещение костных концов.Перкуссия суставовЗначение перкуссии в диах’ностике болезней суставов и окружающих их тканей снграітчено. Она используется там, где эпифизы сочленяющихся костей не по- жрыты толстым слоем периартикулярных тканей и хорошо доступны исследова¬ нию: надмьтщелки и мыщелки костей коленного и локтевого суставов, лодыжки голеностопного сустава, бугристость большеберцовой кости, большой вертел бедренной кости, грудино-ключичное сочленение, локтевой отросток, надколен- ижк, остистые отростки позвонков (рис. 26).Применяется непосредственная перкуссия одним или двумя пальцами (ука¬ зательный и средний), удары наносятся, как при перкуссии легких, вначале ис¬ пользуется тихая перкуссия, затем ее сила увеличивается до средней. При прове¬ дении исследования врача интересует не столько характер перкуторного звука, €жолько реакция вольного на перкуссию, т. е. возникновение боли, ее выражсн- иость, локализация, степень рефлекторного напряжения прилегающих мышц.Боль при перкуссии эпифизарного отдела кост,и чаще всего обусловлена воспа¬ лением надкостницы — периоститом, остеопериоститом. Периостит возникает при травме надкостницы, переходе воспаления с кости на надкостницу при упти- бе, переломе, распространении воспаления с мышцы. Он может быть обусловлен ревматизмом, туберкулезом, сифилисом, гнойным процессом. Периостит, раз¬ вившийся при хроническом воспалении суставов, нередко приобретает черты фиброзного периостита. Боль при перкуссии костей в области сустава может быть связана с воспалением суставной капсулы, особенно в местах ее прикрепле¬
38 Диагностика ревматических заболеванийния к кости, воспалением периартикулярных тканей. Четко дифференцировать принадлежность боли, полученной при псркуссии, к какому-то анатомическому элементу в области сустава не всегда представляется возможным.Перкуссия в виде удара мягкой поверхностью кулака в артрологии приме¬ няется при исследовании позвоночника, удар наносится по остистым отросткам позвонков с целью выявления локализации патологического протіесса — ушиба, перелома, разрыва связок, деструктивного процесса позвоночника. Подобная перкуссия использустся для выявления патологии тазобедренного сустава — в этом случае удар мякотью плотно сжатого кулака папосится по пятке вытя¬ нутой ноги либо но вертелу.Измерение окружности суставовИзмерение окружности суставов проводится в строго определенных местах, обя¬ зательно сравнительно слева и справа и в динамике наблюдения, чаще оно касает¬ ся коленных суставов, реже — локтевых и суставов кистей и стоп. РТспользуется клеенчатая сантиметровая лента. При обследовании коленных суставов измерение проводится в трех местах на уровне верхнего полюса, среднего и нижнего полюса надколенника при расслабленных мышцах и разогнутых конечностях в положе¬ нии лежа. Различие окружностей при исследовании симметричных суставов указывает на патологию,Аускультация суставовАускультация суставов имеет ограниченное значение. Физиологические и пато¬ логические звуки, возникающие в суставах, можно услышать на расстоянии или при аускультации фонендоскопом во вре.мя активных и пассивных движений. При выполнении движений одна из ладоней врача должна лежать на суставе, а фонендоскоп устанавливается на область суставной щели, над костными вы¬ ступами или буграми. Исследование лучше проводить с номошником, удержива¬ ющим конечность при сгибании и разгибании.У здорового человека в юношеском возрасте при пассивных движениях суста¬ ва выслушивается легкий скрип в положении сгибания, разгибания, отведения конечности, у лиц старше средних лет определяется более продолжительный нежный скрип.Патологическими шумами считаются хруст, скрип, щелканье. Они появля¬ ются при хондропатиях, когда суставная поверхность становится неровной. При разрыве мениска на фоне продолжргтельного скрипа и хруста можно услышать приглущенньтй удар в момент полного сгибания и разгибания.Принято считать (Дитерихс М.М.) патологическим хрустом лишь тот, ко¬ торый слышен в течение всего периода движения в суставе и сопровождается
Опенка двигательной функции суставов 39болью. Хруст в суставах, громкое щелканье, крепитация без боли мої уг быть и у совершенно здоровых людей. Эти звуки возникают в коленных суставах при приседании или при переразгибании кистей, что связано с образованием газовых пузьт]>ьков в жидкости сустава, подвергшейся отрицательному давлению. Диаг¬ ностическое значение эти явления приобретают лишь тогда, когда они сопровож¬ даются болью. Это уже является признаком неполноті;енности хряпїевой ткани.Оценка двигательной функции суставовОриентировочную информацию о двигательной функции суставов мы получаем, наблюдая за походкой больного, его осанкой, манерой садиться, раздеваться, укладываться на кушетку, вставать. Существенно обратить внимание на момент перехода больного из одного положения в другое, так как в это время проявля¬ ется функциональная несостоятельность того или иного сустава.Детальное представление о двигательной функции сустава можно получить лишь лри исследовании определенных активных и пассивных движений, а также при выполнении спетптальных двигательных тестов (приемов). Объем движений оценивается в градусах (рис. 27).Рис. 27. Определение объема движений в суставах с помощью гониометраАктивные двгіжения выполняются исследуемым по команде врача последо¬ вательно для каждой группы суставов отдельных суставов. Надо учитывать то, что движения отражают не только состояние суставов, но и мышц, фасций и су¬ хожилий, состояние иннервации. Все движения должны быть физиологичными и выполняться лишь до появления боли. Совершаются типичные для исследу¬ емого сустава сгибание, разгибание, приведение, отведение, супинация, прона- ШІЯ. ротация. Вид и объем активных движений в конечностях и позвоночнике представлены в табл. 1, 2.Исследование движения в любом суставе начинается от так называемого нейтрального нуля, исходной нулевой позиции. Для большинства суставов это означает физиологическое положение в покое, например, верхняя конечность
Таблица 1Вид и объем активных движений суставов конечностей в градусах (Насонова В.А., Астапенко М.Г)СуставСгибаниеРазги¬баниеРотацияОтведениеПриведениеСупи¬нацияПро¬нацияВну¬тренняяНа¬ружнаяI палец К1ССЇИмежфапангоьы й80-900----пястпо-фаланговый500------ааиястно-пястпый---70---11-V пальцы КИСІ Идистальный межфа.'1а[?говый49 500-----проксимальный межфаланговый100-1200----; --пястно-фаланговый90-1000-----Лучезапястный80-9070”В локте BVFO сто¬ рону на 50 60в лучевую сто¬ рону на 30-40--Локтевой150-1600------Плечелопа та4н ый--909090....--Плечевой пояс180 (поднятие руки кверху)-■180 (поднятие руки кверху)---Тазобедренный (в положении лежа па спине)120-900-4020-30--Коленный135-1500-----Голсиостопный2045------Подгараітгплй----3020-Межфаланговый ] пальца стопы500-----II-V пальцы стопыдистальный межфаланговый40 5030-----проке имальпый межфа.'шнгон i>i й500-----плюснефа^аан i окы йВ сумме 400---
Оценка двигательной функции суставов41опущена вниз, локтевой сустав находится в разогнутом состоянии, для пижпей конечности — нога должна быть вытянута с разогнутым коленным суставом. Все суставы находятся в нейтральной позиции, когда человек стоит, опустив руки вдоль туловища и раздвинув их ладонями киереди. Если уже имеется вынужден¬ ная установка в суставе под определенным углом, то исследование объема движе- Ш1Й начинается с этого уровня, но измерение в градусах все равно проводится от нейтрального (нулевого) положения сустава, при этом обязательно указывается исходный угол огранігіения подвижности.Таблица 2Вид и объем активных движений суставов конечностей в фадусах (Насонова В.А., Астапенко М.Г.)Отдел позвоночникаВид активных движений (в градусах)сгибаниеразгибаниенаклоны в стороныротацияШейный4550-604060-80Грудной, ИОЯСНИЧНЫЙ402030Все отделы одновременно90-6090Активные движения в суставе моїут быть исследованы в условиях соиротив- ЖШ1Я выполнению определенного движения, оказываемого врачом (рис. 28). Этот прием в основном используется для оценки функционального состояния мышц, су¬ хожилий (особенно мест их прикрепления — инсерций), сухожильных ВЛІЦ’гиіИЩ.Пассивные движения в суставе позволяют получить более точную информациюо его состоянии. Они выполняются с помощью врача при полном расслаблении мышц исследуемого, что исключает роль мытц и сухожилий в движении. Объ¬ ем пассивных движений в норме в некоторых суставах может быть больше, чем объем актив¬ ных движений. Однако если амплитуда движе¬ ний становится чрезмерной, это уже признак патологии мышц, сухожилий, нервов.Важно помнить то, что пассивные движе¬ ния в суставе должны совершаться только в пределах физиологических возможностей ы не более чем до появления болезненности.При исследовании пассивных движений(рис. 29) одна рука врача укладывается натыльной стороне сустава, по возможностимаксимально охватив его, другой рукой врачудерживает дистальную часть конечности илифаланги и совершает физиологичные для„ ^ Рис. 28. Исследование активныхданного сустава движения. Подобное иссле- ^ лучезапястном суставедование обязательно проводится в парном в условиях сопротивления, создавае-суставе. мого врачом
42Диагностика ревматических заболеванийРис, 29, Исследование пассивных движений е плечевом суставеДБИгательная функция сустава может быть нормальной или нарушенной в виде ее ослабления^ ограничения или полного отсут¬ ствия, либо избыточности движений. Этому способствуют патологаческие процессы вну¬ три сустава или вне сустава, возможно, то и другое одновременно.Наиболее частой причиной нарушения двигательной функции сустава оказывается боль. Она является универсальным синдро¬ мом пeблaтoпa^y^тия и возникает при травмах, воспалительных и дистрофических процессах внутри и вне сустава, при поражении мышц и сухожилий. Тш,агельньтй анализ болевого син¬ дрома позволяет предположить локализацию и нередко характер патологического процесса.Боль, возникающая или значительно усиливающаяся в крайних точках амплиту¬ ды движения, получила название стрессовой боли. Так, для артрита (синоеита) харак¬ терна универсальная стрессовая боль, она возникает при всех видах движений. Стрессовая боль, появляющаяся при движениях только в определенной плоско¬ сти, получила название избирательной стрессовой боли. Она характерна для периартрита, теносиновита, для локального внутрисуставного процесса.Если боль имеет одинаковую интенсивность по всей амплитуде движения, то это более характерно для механических изменений, чем для воспалительных,Важным тестом в диагностике заболеваний мышц и сухожилий (особенно мест их прикреплений) является исследование попытки движения в суставе в условиях сопротивления, оказываемого врачом (см. рис. 28). Этим приемом достигается напряжеіпіе мышц и сухожилий при отсутствии движения в суставе. При патологии мышц и сухожилий возникает локальная боль.Ограничение объема движений из-за боли при отсутствии внешних призна¬ ков изменения величины и формы сустава может быть ранним признаком опу¬ холи сустава.Внезапная резкая боль, блокирующая сустав, возникающая при выполне¬ ния активных и пассивных движений, а 4ante при обычной ходьбе, наблюдается при появлении механического препятствия в суставе из-за смещения обломков эпифиза сочленяющихся костей, ущемления обломков мениска, кусочка хряща при хондропатиях, разросшихся ворсинок синовиальной оболочки, жировой по¬ душки, расположенной по бокам собственной связки надколенника (болезнь Гоффы), ущемлении разорванных крестообразных связок. Боль возникает вне¬ запно и внезапно самопроизвольно исчезает — подобное чаще всего происходит в коленном суставе. Если восстановление подвижности наступает постепенно, то можно предположить, что блокада возникла из-за мышечного спазма.
Оценка двиїательной функции сустапоп 43Нарушение двигательной функции в суставе может быть обусловлено фи¬ зическим преаятстБием при значительном накоплении жидкости в суставе при гидрартрозе (водянке сустава), при тяжелых патологических процессах внутри или вне сустава, приводятцих к развитию анкилоза, ригидности и контрактуре.Анкилоз — полная неподвижность сустава. Причинами анкилоза являются хронические и острые заболевания (туберкулез, остеомиелит, некоторые артри¬ ты, болезнь Бехтерева, травма). Различают истинный (костный) анкилоз, когда полная неподвижность обусловлена костным сращением сочленяющихся поверх¬ ностей эпифизов, суставной щели в таком суставе нет, а при функдиона^іьной наїрузке болевые ощущения отсутствуют. Второй вариант анкилоза — ложный или фиброзный. При нем между сочленяющимися поверхностями имеются фи¬ брозные сращения, возникшие в результате воспалительного процесса. Такой анкилоз при функциональной нагрузке, при обострении воспаления сопровож* дается болью, и поэтому его еще называют болезненным анкилозом.Ригидность сустава — нарушение подвижности в суставе в результате разви¬ тия обширных масс рубцовой ткани с изменением суставных поверхностей. В от¬ личие от анкилоза при ригидности удается определить незначительный объем ка- чательных движений. При ригидности боль более выражена, чем при фиброзном анкилозе, нередко после функциональной нагрузки она сохраняется и в покос.Контрактура — ограничение движений в суставс. Она может быть врожден¬ ной (косолапость, кривошея, артрогриниоз, множественные контрактуры из-за врожденного недоразвития мышц, косорукость и др.) и приобретенной, развив¬ шейся в результате травмы, воспаления сустава и окружающих его тканей, реф¬ лекторного напряжения мышц, д^іительной обездвиженности и др.Контрактуры делятся по виду вынужденного положения, которое занимает ко¬ нечность или ее часть — сгртбательная, разгибательная, приводящая, отводящая, комбинированная контрактура. По этиопатогенетическому признаку контракту¬ ры различают: посттравматические, послеожоговые, неврогенные, рефлекторные, иммобилизационньте, профессиона^іьньїе, ишемические. По локализации первич¬ ных изменений конграктлфа может быть (Маркс В.О.):• дерматогенной (первичное поражение кожи, рубцы при воспалении, травме);• десмогенной (сморщивание фасции, связок);• тсндогенной (повреждение и восна^іение сухожилия и его влагалища);• миогенпой (сморщивание и потеря эластичности мышечной ткани после воспа-іения и травмы, дегенеративные процессы, длительная иммобилиза¬ ция сустава, спастическое сокращение мышц при спастическом параличе, при болевом синдроме);• артрогенной (острые и хронические воспалительные, дегенеративные про¬ цессы, травхматические повреждения, приводящие к сморщиванию капсу¬ лы сустава и его связок);• неврогенной (повреждения нервной системы, проявляющиеся нарушением мышечного баланса и образования некоего патологического мышечного равновесия, удерживающего сустав в вынужденном положении);• истерической, психогенной.
44Диагностика ревматических заболеванийПодобное подразделение контрактур по локализации первичных изменений возможно лишь па начальных этапах заболевания, в дальнейшем с развитием вторичных изменений в суставах и окружающих тканях, мышцах контрактура приобретает сметтганный характер.При исследовании движений в суставах может быть выявлена их избыточ¬ ность в виде разболтанности и гипсрмобильности. Это проявляется переразги- банием в суставах, избыточным отведением, приведением, ротацией, появлением движений в атипичных для данного сустава плоскостях. Причиной этому могут быть травма — разрыв связок, нерерастяжение суставной капсулы, сухожилий, растяжение суставной капсулы при значительном и длительном выпоте в сустав и возникновением подвывиха, при привычном вывихе, разрушении суставных концов.Гипермобшьность характерна для больных с врожденным пороком развития соединительной ткани (синдромы Марфана и Элерса—Данлоса), а также страда¬ ющих акромегалией (рис. 30). У больных отмечается выраженное переразгиба- ние кистей, коленных и локтевых суставов, склонность к подвывихам плечевых сус гавов и надколенника.Для скринингового контроля генерализованной гипермобильности М. До¬ эрти и Д. Доэрти (1993) рекомендуют модифицированный счет Байтона, пред¬ ставленный в табл. 3.Рис. 30. Некоторые признаки гипермобильности в суставах:А — пассивное приведение большого пальца через сторону до соприкосновения с предплечьем; Б— пере- разгибание в лучезапястном и пястно-фаланговых суставах; В — переразгибание в пястно-фаланговых суста¬ вах и суставах пальцев; Г — переразгибание мизинца до 90°; Д — переразгибание локтевых суставов до 10'"; Е — переразгибание в коленных суставах; Ж — способность коснуться ладонями пола, не сгибая колени
Некоторые синдромы иатологии суставов и отфужающих тканей45Распознавание генерализованной ганермобильностиТаблица 3Разгибание м изипца — 90®По 1 ба^'їлу с каікдой стороныПриведение большого пальца через cropnity и назад до соприкосновения с предплечьемГ5о 1 баллу с каждой стороныПерсразгибание локтевого сустава -- 10“По 1 баллу с каждой стороныПереразгибаїїие колена — 10'"По 1 баллу с каждой стороныДотронуться ладонями до пола, не сгибая колени1 ба.ллМаксимальное количество баллов9Гинср мобильность6 и болсс балловДля комплексной оценки функционального состояния суставов применя¬ ются специальные опросники. В настоящее время наибольшей популярностью пользуется анкета оценки здоровья (Health Assessment Questionnaire — HAQ). Более простой инструмент такой оценки предложен Американской коллегией ревматологов, их классификация предусматривает выделение 4 функциопа.1ьных классов. Функция суставов может быть:I — полностью сохранена: а, 6, в;IT — сохранена: а, в; ограничена; б;III — сохранена: а; ограничена: б, в;IV — ограничена: а, 6, в.а — самообслуживание: одевание, принятие пищи, уход за собой и т. д.; 6 - не¬ профессиональная деятельность: элементы отдыха, досуга, занятия спортом и др. с учетом пола и возраста; в — профессиональная деятельность: работа, учеба, ведение домаигнсго хозяйства (для домашних работников) с учетом пола и воз¬ раста. В зависимости от характера суставной патологии функциональные нару¬ шения могут быть преходящими или стойкими.Некоторые синдромы патологии суставов и окружающих тканейБоль в суставах — универсальный признак в ревматологии. Она молсег быть вы¬ звана непосредственным поражением сустава (артрит, артроз, опухоль, травма), околосуставных тканей или обусловлена эмоциональной реакцией больного («психогенный ревматизм»). Провоцирующими факторами боли могут быть фи- зїгческое перенапряжение сустава, растяжение суставной капсулы, связок и су¬ хожилий, механическое раздражение синовиальной оболочки сустава, ее ущем¬ ление, раздражение остеофитами, травма. Большая роль в возникновении боли принадлежит трапзиторному расстройству кровоснабжения сустава, особенно
46Диагностика ревматических заболеваниймикроциркуляции при вегетососудистои дистонии, при мышечном напряжении и спазме, нарушении венозного оттока. Существенное влияние на кровоснабже¬ ние тканей суставов оказывают метеорологаческие факторы.Под воздействием вышеперечисленного могут развиться воспаление, дегене¬ ративные изменения с накоплением продуктов тканевого метаболизма, высвобож¬ дение медиаторов воспалительных реакций, непосредственно вызывающих болъ (гистамин, серотонин, система кининов, лизосомпые ферменты, простагландины, тканевые протеазьт и др.). Раздражение этими продуктами болевых рецепторов в адвентшіирт мелких артерий и артсриол фиброзной капсулы сустава, периоста, связок и сухожилий, жировых подушек сустава приводит к возникновению боле¬ вого синдрома. Болевые рецепторы отсутствуют лишь в синовиальной оболочке, хряще и менисках.Локализатіия боли обычно соответствует местл»^ патологического процесса, но иногда боль может располагаться в отдалении от очага поражения. Так, при коксартрозе или коксите боль может беспокоить лишь в колейном суставе, при грудном снондилезе — в пояснице.Нередко субъективное ощущение боли в области сустава не имеет связи с каким-либо заболеванием этого сустава, а является всего лишь отражением какой-то патологии внутренних органов (рис. 31). Так, боль и даже ограничение движения в левом плечевом суставе наблюдается при стенокардии, инфаркте миокарда, опухоли легкого, Боль в плече может быть при заболеваниях желче¬ выводящих путей, боль в крестце — при патологии тазовых органов. Боль в су¬ ставах и позвоночнике может быть обусловлена поражением нервных структур при остеохондрозе или нейропатии.Рис. 31. Локализация отраженных болей на туловище и конечностях при некоторых заболеваниях внутренних органов (зоны Захарьина-Геда):J — легких и бронхов; 2— сердца; 3 — кишечника; 4 — мочевого пузыря; 5 — мочеточника; 6 — почек; 7,9— печени; 8— желудка, поджелудочной железы; 10— мочеполовой системы {Филимонов И.Н., 1978)
Некоторые синдромы патологии суставов и окружающих ткатгей 47Любая суставная боль должна быть тщательно детализирована по локали¬ зации, характеру, интенсивности, связи с внеттіними и внутренними факторами. Необходимо знать, что провоцирует, усиливает боль, в каких условиях боль уходит, как боль ведет себя в течение дня и ночи, в условиях физических нагру¬ зок и покоя. Такая информация о боли нередко является ісліочом к диагностике слттавной патологии.Боль в суставах может сочетаться с объективными признаками заболевания суставов — изменением величины, формы, окраски кожных покровов, высыпани¬ ями, нарушением функции. В этом случае речь идет об артрите, арірозе, опухоли или травме. Нередко объективные признаки поражения суставов отсутствуют, а 60vib имеется, — это артралгия (артралгический синдром). Боль в суставах при артралгическом синдроме обычно выражена умеренно, может быть кратковре¬ менной или продолжаться годами, может быстро исчезнуть или нарастать,Артралгический синдром часто наблюдается на фоне острых инфекций (ОРЗ, аштша, грипп и др.) и у лиц с очагами хронической инфекции (тонзиллит, си- нуит, аднексит, холецистит), а также при эидокринопатиях (сахарный диабет, климакс) и опухолях.Изменения в суставах при артралгии вероятнее всего ограничены литтіь тем уровнем, при котором еще пет выраженных признаков воспаления и дистрофии, а имеются лишь нарушения микроциркуляции, мышечные спазмы и, вероятно, ИЗМЄНЄЇІИЄ порога болевой чувствительности тканей в области суставов. У части бальных при определенных условиях артралгический синдром может трансфор¬ мироваться в артрит или артроз.В повседневной клинической практике интенсивность болевого синдрома обычно описывается произвольными терминами. При проведении клинических испытаний принято давать количественную оценку артралгий, что позволяет изучать динамику этого показателя на фоне проводимой терапии. Наиболее рас¬ пространенным способом количественной регистрации боли является ее оценка по визуальной аналоговой шкале, которая представляет собой прямую линию хтиной 100 мм. Нулевая точка шкалы означает отсутствие боли, 100 мм — мак¬ симальную боль. Больной отмечает на линии точку, которая соответствует вы¬ раженности его болевого ощущения.Клинически ревматологическую боль иногда оценивают по 5-балльной шкале (Павлов В.П., 1997):О — боль отсутствует;1'Я апепенъ боли (+) — минимальная боль, не требующая лечения, но сни¬ жающая трудоспособности, не нарушающая спа;2~я степень боли (++) — боль умеренная, поддающаяся лекарственной те¬ рапии; трудоспособность больного снижена, самообслуживаїше ограниче¬ но, сон возможен лишь при лекарственной терапии;3-я степень боли (+++) - боль сильная, плохо купируется анальгетиками, ирофессиональная и бытовая трудоспособность утрачены полностью;4-я степень боли (++++) — сверхсильная боль, возникает или усиливается даже при прикосновений одежды, постели.
48 Диагностика ревматических заболеванийПодобную градацию имеет шкала Лейкерта.Ревматическая боль может быть острой или хронической. Согласно совре¬ менной классификации, болевой синдром считается хроническим, если он со¬ храняется более 3 месяцев. Обычно ревматические заболевания сопровождаются хроническими болями. Острые боли в практике ревматолога встречаются значрт- тельно реже. Они наблюдаются, например, при микрокристаллических артритах, а также на ранних стадиях хронических заболеваний суставов. В большинстве случаев поражение периферических суставов и позвоночника при ревматических заболеваниях сопровождается умеренно выраженными, но стойкими болевыми ощутцениями, интенсивность которых определенным образом меняется в течение суток.традиционно по происхождению в ревматологии выделяют два основных вида суставной боли — воспалительную и механическую.Воспалительная боль бывает при острых и хронических артритах. Такая боль усиливается ночью и утром, часто сопровождается утренней скованностью. По¬ сле разминки боли и скованность уменьшаются. Симптоматика такого рода ха¬ рактерна для воспалительного процесса, возникающего в результате реактіии иммунной системы на чужеродный антиген, когда иммунный ответ не обеспечи¬ вает элиминацию поврежденного фактора, и он персистирует в организме, под¬ держивая хроническое течение патологического процесса. В пораженном суставе накапливаются нейтрофилы, лимфоциты, макрофаги, которые вырабатывают провоспалительные цитокины, простагландины, лейкотриены, свободные ради¬ калы и другие соединения, опосредуюш;ие развитие воспаления.Особой разновидностью воспалительных артралгий является болевой синд¬ ром при микрокриста-'їлических артритах. Типичный представитель этой груп¬ пы заболеваний - - острый подагрический артрит. Он развивается в результате фагоцитоза микрокристаллов урата натрия нейтрофилами с высвобождением протеолитических ферментов, кислородных радикалов, простагландииов. Этот процесс индуцирует внезапное возникновение резких болей, которые чаїце всею появляются ночью или рано утром, приводя к практически полной обездвижен¬ ности пораженноі’о сустава. Лртраігии сопровождаются припух*'юстью сустава и гиперемией кожи над ним. Обычно такие явления стихают через несколько дней.Боли механического типа характерны для дегеперативпого поражения суста¬ вов у больных остеоартрозом. Механизм возникновения такой боли, ее клиниче¬ ская детализация будут представлены далее при описании артроза.Артрит — воспалительное заболевание сустава. Выделяют артрит как са¬ мостоятельную нозологическую форму и артрит как синдром при других забо¬ леваниях, а также артрит травматического генеза. В группу самостоятельной нозологической формы отнесены; ревматоидный артрит, ревматический артрит, анкилозирующий спондилоартрит, инфекционные специфические артриты (го¬ норейный, туберкулезный, сифилитический, вирусный, дизентерийный и др.), инфекционно-аллергический артрит, палиндромный ревматизм, перемежаюіцая водянка сустава, псориатический артрит, болезнь Рейтера.
Некоторые синдромы патологии суставов и окружающих тканей 49Группа артритов при других заболеваниях включает: артриты при аллергиче¬ ских заболеваниях, диффузных болезнях соединительной ткани, метаболических нарушениях (подагра, пирофосфатпая артропатия и др.), артриты при заболева¬ ниях легких, крови, пищеварительного тракта, при саркоидозс, злокачественных опухолях и некоторых синдромных заболеваниях.В отдельную группу выделены травматические артриты, возникающие вслед¬ ствие однократной или множественной механической травмы сустава.При артрите в воспалительный процесс могут быть вовлечены все элементы, формирующие сустав: синовиальная оболочка, фиброзная капсула, синовиаль¬ ная жидкость, хрящ, кости, связки. Чаще артрит начинается с экссудативного синовита. Это связано с тем, что синовиальная оболочка хоропто васкуляризи- рована, а сосуды обеспечены многочисленными нервными окончаниями. Все это обуславливает быструю воспалительную реакцию сустава на любые экзогенные и эндогенные воздействия. При воспалении синовиальная оболочка становит¬ ся гиперемированной, отечной, утолщенной, ее поверхность приобретает вол¬ нистый, бархатный характер, ворсинки утолщаются, количество синовиальной жидкости увеличивается, она мутнеет, содержит сгустки фибрина, иолинуклеары н лимфоидные элементы. Воспалительный процесс может распространяться на капсулу, нервы и чувствительные нервные окончания, что обуславливает болевой синдром.В зависимости от характера экссудата различают синовит серозный, гемор- рашческий, серозно-фибринозный (слипчивый), гнойный и гнилостный. В не¬ которых случаях развивается так называемый ворсинчатый синовит, ворсинки синовиальной оболочки при нем гиперплазируются, утолщаются, удлиняются. Вместе с организованными наложениями фибрина они свисают в по.тіость су¬ става, иногда отщнуровываются и образуют «рисовые тельца» размером 2-3 мм, которые можно определить пальпаторно.Если помимо синовиальной и фиброзной оболочек в процесс вовлекаются кости, хрящи, связки, то в этом случае речь уже идет о ианартрите. В пропю- сппеском отношении такой процесс неблагоприятный, особеїпю при переходе в хронический. Развивающийся фиброз, сморщивание капсулы, связок, периарти- кулярных тканей приводит к ограничению подвижности сустава.Но течению выделяют острые, подострые и хронические артриты. По ко¬ личеству вовлеченных суставов — моноартрит, т. е. поражение одного сустава, олигоартрит — поражение 2-3 суставов, полиартрит — воспаление многих су¬ ставов.Клинические проявления артрита во многом зависят от этиологического фак¬ тора, что всегда учитывается при диагностике. Из общих симптомов наиболее часто наблюдаются повышение температуры тела, слабость, нарушение спа из-за тревоги и депрессии, нарушение способности выполнять бытовые и профессио¬ нальные обязанности. Особенно резко выраженными общие симптомы бывают при гнойном артрите, температура приобретает интермиттирующий характер, появляется озноб, имеются симптомы тяжелой общей интоксикации вплоть до угнетения сознания, развивается анемия.
50 Диагностика ревматических заболеванийЛокальные сгшптомы артрита слсдуюпще:• боль;• припухлость;• дефигурация, деформация сустава;• изменение кожных покровов и температуры над суставом;• парутпепие функции сустава.В зависимости от причины и характера течения воспалительная боль при артрите имеет множество оттенков, нередко очень типичных для определенного вида артрита. Боль может быть острой, тупой, умеренной, резко выраженной вплоть до обездвиженности, ноющей, грызущей, поверхностной, глубокой, ирра- диирующей. Существенно уточнить время появления боли в течение суток, связь боли с провоцирующими факторами (см. артралгию).Воспалительный тип боли характерен цдя хроническгтх заболеваний суставов, боль поющая, длительная, усиливается во второй половине ночи, сковывает боль¬ ного к утру, проходит или уменьшается после нача^иа движения. Это наблюдается при ревматоидном артрите, болезни Бехтерева, подагре, диффузных болезнях со¬ единительной ткани. Острые, внезапные, приступообразные, очень интенсивные боли во второй половине ночи характерны для подагрического артрита.Боль в суставах может быть стойкой, постоянной, что наблюдается при артри¬ тах с тяже.7тым течением (ревматоидный артрит, болезнь Рейтера, инфекционный артрит, болезнь Бехтерева), Непродолжительная, мигрирующая боль характер- на для ревматического, реактивного и аллергического артрита. Стойкая боль в одном суставе всегда требует иск.іючения инфекционной природы артрита, опухоли сустава.Припухлость — второй признак артрита, она обусловлена воспа.аительным отеком синовиальной оболочки и мягких тканей в окружении сустава, а также выпотом в суставную полость. Она бывает при остром и хроническом артрите. Подробно о припухлости, деформации, дефигурации, різменении кожных по¬ кровов и нарушении функции суставов сказано в разделах «Осмотр суставов» и «Оценка двигательной функции суставов».При многих вариантах артритов наряду с поражением суставов нередко в про¬ цесс вовлекаются сухожилия, связки, мышцы, ногти и слизистые оболочки рта, глаз, гениталий. Ряд заболеваний, сопровождающихся артритом, проявляются поражением внутренних органов, вот почему при любом артрите необходимо тптательное исследование внутренних органов и проведение лабораторных и ин¬ струментальных исследований.Артроз — дегенеративно-дистрофическое заболевание суставов (синони¬ мы — остеоартроз (ОА), деформирующий артроз, деформирующий остеоартроз). Заболеванию подвержены лица в возрасте 50 лет и старпіе. Артрозы делятся на первичные, возникаютцие без заметной причины в неизмененном суставе, и вто¬ ричные, развивающиеся после травмы, сосудистых нарутепий, перенесенного артрита, асептического некроза кости, врожденной дисплазии, при аномалии ста¬ тики, деформации позвоночника, плоскостопии, гипермобилыюсти суставов.
Некоторые синдромы патологии суставов и окружающих тканей 51Существенным фактором в развитии артроза является несоответствие между величиной физических нагрузок, приходящихся на сустав, и возможностями хряша переносить такие нагрузки. Все это приволит к дегенерации и десгрук- пии хряща. Значительные физические нагрузки испытывают суставы нижних конечностей и позвоночника у лиц, запимаютцихся тяжелым физическим трудом, спортсменов, лиц, страдающих ожирением. Суставы верхних конечностей под¬ вержены артрозу при .значительных нагрузках на них при однообразных движе¬ ниях (станочники, кузнецы, лесорубы и др.).Определеипое значение в развитии артроза имеют эндокринные расстрой¬ ства, наследственность, иарупгение .метаболизма и особенно конгруэнтности су- ставных поверхностей при аномалиях развития скелета, деформациях позвоноч¬ ника, плоскостопии, пшермобильности суставов.В резу.льтате реализации одной или нескольких причин наступают изменения в сосудах синовиальной оболочки, изменения физико-химического состава си¬ новиальной жидкости, приводящие к ухудшению питания хряща и разрушению его поверхностного слоя, потере эластичности хрящевой ткани. На поверхности хряща образуются небольшие трещины, он приобретает клочковидную структу¬ ру. глубокие слои хряща оссифицируются, у его краев разрастаются остеофиты.Характерные для ОА изменения метаболизма хрящевой ткани сопровож¬ даются увеличением выработки провоспалительных цитокипов, в особенности интерлейкина 13 и фактора некроза опухолей а, что наряду с накоплением в по¬ лости сустава продуктов дегенерации хрящевой ткани благоприятствует возник¬ новению хронического синовита, который не имеет принципиальных отличий от синовита при артритах, однако он бывает менее выраженным. В суставе накашш- ваются провоспалительпые факторы, включая протеолитические ферменты, про- стагландины, свободные радикалы, которые, судя по всему, и являются основным источником раздражения болевых ретхепторов. Вероятно, характерная для ОА слтгочная динамика болевого синдрома может быть обусловлена особенностями изменения метаболизма хрящевой ткани под влиянием нагрузки. Постоянное или перемежающееся давление на хрящ способствует существенному увеличению выработки оксида азота хондроцитами, что, в свою очередь, может стимулировать повыщение активности воспалительного процесса. Болевой синдро.м при ОА может быть отчасти связан с трабекулярными микропереломами и венозным застоем в костной ткани. Однако ключевую роль в его возникновении, судя по всему, играет развитие хронического воспалительного процесса,Наряду с описанными дегенеративными изменениями отмечается слабовыра- женная воспалительная реакция костномозгового отдела субхонд рал ьной кости с образованием в ней кист.Наиболее часто поражаются тазобедренные и коленные суставы, межфа- ланговьте сочленения, первый плюснефалапговьтй сустав, однако артроз может возникнуть в любом суставе тела. Обычно заболевание начинается неза.метно, вначале имеются симптомы поражения одного сустава, в последуюп^ем в процесс вовлекаются другие.
52 Диагностика ревматических заболеванийВедущим симптомом артроза является ^механическая боль» — боль, возни¬ кающая ири нагрузке на больной сустав при ходьбе, наступании на ногу, движе¬ нии сустава в условиях нагрузки. В покос боль отсутствует. Обычно она возника¬ ет или нарастает к концу дня с нарастанием физической нагрузки и продолжается до первой половины ночи, после чего постепенно стихает к утру. Успокаивается боль и при дневном отдыхе. Характер «механической» боли при артрозе со¬ вершенно отличен от ^воспалительной» боли при ревматоидном артрите, при котором боль нарастает к утру, сковывает больного, постепенно проходит с на¬ чалом физической активности.Иногда боль при артрозе носит «стартовый» характер — она возникает в на¬ чале движения и быстро ироходит, но вновь возникает при очередной физиче¬ ской нагрузке. «Стартовая» боль обусловлена наличием реактивного синовита, а также трением друг о друга пораженных хрящей, на поверхности которых ска¬ пливаются обломки некротизированного хряща. В начале движения эти обломки выта^чкиваются в суставную полость — и боль проходит. Иногда возникает острая жгучая боль с блокированием сустава. Это происходит из-за ущемления «сустав¬ ной мыши» между суставными поверхностями.«Стартовая» боль в суставе может быть связана также с периартритом и спазмом близлежащих мышц.Боль при движении у больных артрозом наблюдается при проірессируюгцем фиброзе суставной капсулы, богато снабженной чувствительными элементами. Тупые, непрерывные ночные боли в суставе, исчезающие ири ходьбе, возникают при венозной гиперемии и стазе в субхондралыюм слое кости пораженного су¬ става.По мере прогрессирования артроза у больных появляется хруст в суставах при движении, нередко очень грубый, может развиться тугоподвижность суста¬ ва, которая больше связана с болью и рефлекторным спазмом мышц. Возможно оіраничение движения в суставе из-за сухожильно-мышечных контрактур и остео- фитоза, однако у больных артрозом анкилозирование сустава не происходит.Разрушение хряща и кости, разрастание краевых остеофитов приводит к деформации сустава, капсула и синовиальная оболочка утолщаются, мышцы и связки атрофируются, возникают подвывихи, но еще раз подчеркиваем, что фиброзные и костные анкилозы не развиваются.Припухлость суставов для артроза не характерна. Она лишь возникает с развитием реактивного синовита, сопровождается болью вдоль суставной шели, иногда небольшим выпотом в полость сустава.У больных артрозом возможна утренняя скованность, но в отличие от ско¬ ванности при артрите, она бывает кратковременной и малоинтенсивной.Бурсит — воспалительное заболевание синовиальной сумки с накоплением в ней экссудата. По течению он может быть острым, подострым, хроническим, рецидивирующим, по характеру экссудата — серозным, серозно-фибринозным, гнойным, гнойно-геморрагическим.По характеру возбудителя выделяют нсспецифический и специфический бурсит (гонорейный, бруцеллезный, туберкулезный, сифилитический). Сино-
Некоторые синдромы патологии сустапов и окружающих тканей 53ізпальньїе сумки из-за их поверхностного расположения нередко подвергаются закрытой травме, непрерывному давлению. Этому способствуют трение кожи, фасций, мышц, сухожилий о костные выступы. Обычно в сумке накапливается серозный выпот, при острой травме во.зможно кровоизлияние в сумку с образо¬ ванием ограниченной гематомы, инфицирование сумки резко отягощает клини¬ ческое течение бурсита.Чатцс всего встречаются бурситы в области коленных, локтевых и плечевых суставов, особенно у горнорабочих, полотеров, паркетчиков, ірузчиков, спортс- мснов.Клинически бурсит проявляется возникновением на месте анатомического расположения сумки ограниченной, болезненной припухлости мягко-упругой консистенции, нередко флюктуирующей. Размеры опухоли 1-10 см в диаметре. Из-за боли ограничивается функция сустава, В случае нагноения боль возрастает, повышается температура тела, опухоль становится резко болезненной, покрасне¬ ние и отек тканей нарастают, возможно образование флегмоны, свищей.При хроническом течении бурсита опухоль приобретает округлую форму, она ^іеренпо болезненна, мягкоэластична, может флюктуировать. Функция сустава обычно не нарушена, но при выраженном воспалении возможно ограничение объема движений. Иногда па месте сумки образуется изолированная кистозная полость — гигрома. Возможна ка^чьцификация пораженной сумки.Периартрит - внесуставнос заболевание мягких тканей: мест прикреплений к костям сухожилий (инсерций), сухолсилий и их влапиаищ, связок, сиповишіь- ных сумок, периоста. Патологический процесс может быть в виде воспаления, что особенно часто отмечается при ревматоидном артрите или дистрофии с развитием умеренного реактивного воспаления, чему способствуют повторные микротрав¬ мы у спортсменов, у представителей некоторых профессий (кузнецы, матгяры). Выраженность симптомов иериартрита определяется локализацией, степенью воспаления и интенсивностью функциональной нагрузки на заинтересованные ткани. Развиваются инсерцииты, тендиниты, гендовагиниты, тендопериоститы, эпикопдилиты, стилоидиты, трохантериты, тендобурситы, ахоллодиния, лига- ментиты, фиброзит.Ведущим симптомом любого псриартрита будет боль, отличительной особен¬ ностью которой является то, что она появляется лишь при выполнении опреде¬ ленных движений, когда возрастает функциональная нагрузка на пораженный >-часток и безболезненность других движений в этом суставе. Боль хорошо вы¬ является при пальпации (компрессии) заинтересованной зоны. Возможна огра¬ ниченная припухлость, покраснение и повышение местной температуры, при вьт- ргіженном тендовагините бывает крепитация, при бурсите — флюктуация. Объем пассивных движений чаще не ограничен.Отличить периартрит от артрита и артроза не всегда представляется легким делом, тем более что периартрит нередко сочетается с ними. Дифференлиаль- но-диагностические признаки периартритов, артритов и артрозов представлены в табл. 4.
54Диапюстика ревматических заболеванийДифференциальная диагностика артритов, артрозов (Насонова В.А., Астапенко М.Г.)Таблица 4 и периартритовСимптомПериартритыАртритыАртрозыБольТолько при определен¬ ных движенияхСпонтанные боли, уси¬ ливающиеся при всех движенияхБоли механического типа при всех движе¬ нияхПрипухлостьМадоболезненная, ограниченнаяБолезненная, диффуз¬ ная, без четких границОтсутствуетДеформация суставаОтсутствуетБолее или менее пыра- женпая за счет измене- ний мягких тканейВыраженная за счет костных разрастанийБолезненность при пальпацииЛокальная (только болезпеїпіьіе точки)Диффузная,выраженнаяОтсу тствует или слегка выраженаПовышение кожной температурыОтсутствует или с.'іабо выраженоВыраженоОтсутствуетГиперемия кожиОтсутствуетМожет быть выраженнойOlCVICl'BVCTПассивные движения конечностив полном объемеОграниченыВ полном объеме или слабо ограниченыАктивные движенияОграничены только некоторые движенияОграничены все движенияв полном объеме или слегка ограниченыЛабораторные показа¬ тели активности вос¬ палительного процессаОтсутствуютУказывают на на.'шчио вое пал ител ьного 11 ро- цессаOlCVICIBVfOTРентгенографияОтсутствие признаков артри та и арт роза. Иногда кальцификаты и периоститыПризнаки артрита: су¬ жение суставной щели, остеонороз эпифизов, эрозии суставных по¬ верхностейПризнаки артроза: су- жетпте суставной щели, субхо1гдральный on со- склероз, ос теофитыТендинит — дегенеративное поражение сухожилия с небольшим вторичным воспалением. Он может возникнуть в любом сухожилии. Наиболее часто стра¬ дают сухожилия двуглавой мышцы, поясничной и 11риводяш;ей мышцы бедра, ахиллово сухожилие. Причина тендинита — однократная или многократная зна¬ чительная физическая нагрузка на сухожилие: подъем тяжести, спортивные или чрезмерные профессиональные нагрузки. Основным клиническим проявлением любого тендинита является боль в области сухожилия, возникающая при физи¬ ческом напряжении или в условиях сопротивления, создаваемого врачом.Сухожилие может поражаться в месте его соединения с мышцей (мышечно- сухожильная связка), эта патология пол^'чила миотендинита. Причиныего возникновения те же, что тендинита. Обычно он появляется у лиц, ІІЬІІІОЛ- пяющих тяжелую физическую работу: грузчики, спортсмены, военнослужащие в период военных учений, марш-бросков.Клинически миотендинит проявляется болью при активных движениях с ло- калрізацией у места перехода сухожилия в мышцу, здесь же иногда бывает
Некоторые синдромы патологии суставов и огсружающих тканей 55небольшая припухлость, покраснение. Пассивные движения выполняются без. боли и в полном объеме. Чаще процесс локализуется на тыле кисти, на предпле¬ чье, ;задпей поверхности голени.Тендовагинит — воспаление синовиального влагалища сухожилия. Он быва¬ ет инфекционной природы (туберкулез, бруцел.пез), инфекция во влагалище су¬ хожилия может проникнуть из соседних гнойных очагов (раны, гнойный артрит, остеомиелит, панариций). Но чаще встречается асептический тендовагинит, он наблюдается при ревматизме, ревматоидном артрите, болезни Бехтерева, болезни Рейтера. Подобный тендовагинит также развивается при травматизатши и пере¬ напряжении влагалищ и окружающих их тканей у спортсменов, музыкантов, машинисток, шахтеров.Различают острый и хронический тендовагинит. Острый начинается с болез¬ ненной припухлости в области заинтересованного сухожилия, чаще это бывает на тыльной поверхности кисти, стопы, реже — над сгибателями пальцев. Болез¬ ненность и припухлость распространяются па предплечье и голень. Из-за боли ограничиваются движения, может развиться сгибательная контрактура пааьцев. Наиболее тяжелое течение отмечается при гнойном тендоваїините. При остром асептическом тендовагините помимо боли и припухлости может быть и крепи- таціїя, выявляемая при пальпации и при движении пальцев, поэтому такой тен¬ довагинит еще называют крепитирующим,Y[^v хроническом течении вдоль воспаленных влаїааищ сухожилий сохраняет¬ ся болезненное опухолевидное образование продолговатой формы, эластической консистенции, иногда в виде песочных часов, при пальпации отмечается флюкту¬ ация, прощупываются «рисовые тела». Движения сухожилий ограничены.Отек синовиа.'1ьной оболочки, рубцовый процесс в ней, в самом сухожилии, диффузное и узловатое утолщение сухожилия при воспалении, распростране¬ ние воспаления на связочный канал и сами связки в области запястья, кисти, голепостоппого сустава, стопы приводят к сужению каналов и синовиального Riarajmma, затруднению скольжения сухожилий во влага^чищах, сдавлению со¬ судов и нервов в каналах. Таким образом, наряду с тендинитом, тендовагипитом (теносиновитом) возникает Так как четко различить эти процессыне всегда удается, то нередко термины тендоваї инит (теиосиновит) и лигаментит используются как синонимы.В зависимости от локализации процесса формируются клинические син¬ дромы с достаточно очерченными признаками: синдром (болезнь) де Кервена, локтевой стилоидит, синдром запястного канала, синдром гуйонского канала, синдром тарзального кана^іа, синдром «щелкающего пальца». О клинических проявлениях этих синдромов будет сказано в соотвстствуюпщх разделах, общимних является:• схожесть причин возникновения;• наличие диффузных или очаговых воспалительных инфильтратов, гиали- ноза коллагеновых волокон сухожилий;• развитие местной воспалительной реакции (боль, отек, покраснение);• вазомоторно-трофические расстройства в заинтересованной зоне;
56Диагностика ревматических заболеваний• нарушение чувствительности и области иннервации сдавленного перва;• нарушение функции кисти или стопы, паяьцев в соответствии с заинтере¬ сованным сухожилием.Чрезмерная нагрузка на сухожилие и связки, нефизиологичное движение, резкое увеличение объема движения могут привести к частичному или полному их разрыву па любом уровне, а у места прикрепления к кости — отрыву вместе с костным фрагментом. Все это сопровождается локальной болью, отеком, огра¬ ничением движения или появлением патологической подвижности в сочленя- ютіщхся костях. Возможно появление у места разрыва гемартроза, что бывает в том слу'іае, если связка плотно прилегала к синовиальной мембране суставной капсулы.После травмы, в пожилом возрасте, возможно обызвествление сухожилий и связок. Оссификация передней связки позвоночника на уровне пораженных позвонков наблюдается при инфекционном спондилите.Височно-нижнечелюстной сустав (нижнечелюстной сустав)Сустав парный, фронтальный, его размер — 15-25 мм, сагитта^'іьньтй — 6-13 мм. Головка нижней челюсти располагается в нижнечелюстной ямке височной кости, она имеет шейку, где чаще всего возникают переломы при травме (рис. 32).Суставные поверхности ямки и головки разделены хрящевыми суставными дисками. Капсула сустава прикрепляется к шейке суставного отростка и окружа¬ ет все его элементы. Передний отдел капсулы тонкий и податлив, что способству¬ ет передним вывихам челюсти. Сбоку и сзади капсула укреплена латеральнойсвязкой, идущей от скулового отростка височной кости к шейке суставного отростка, она удержи¬ вает суставную головку от смеш.ения ее кзади.Оба нижнечелюстных сустава функциони¬ руют одновременно. Челюсть может опускаться, подниматься, смещаться вперед, назад, в стороны. Все движения в суставах возмолшы благодаря со¬ кращениям мышц, прикрепляющихся к челюсти, а также изменениям соотношения компонентов сустава — головки, диска, суставной ямки.При умеренном открывании рта происходит движение лишь в нижнем отделе сустава между диском и головкой, при максимальном открыва¬ нии диск сметцается вперед на суставной бугорок. При смешении челюсти вперед и назад движения совершаются в верхнем отделе сустава. При бо¬ ковом движении челюсти в одном из суставовРис. 32. Височно-нижнечелюст¬ ной сустав:7 — головка нижней челюсти; 2 — на¬ ружный слуховой проход; 3 — су¬ ставной диск; 4 — полость сустава; 5 — шейка нижней челюсти
Вксочно-нижнсчелюстной сз'-став (нижнечелюстной сустав)57головка смещается вместе с диском вперед к суставному бугорку, в другом в это время совершается вращательное движение вокруг всртика^хыюй оси.Знание анатомии и особенностей участия в различных движениях челюсти компонентов сустава помогает уточнить локализацию и характер патологиче¬ ского процесса.Патология височно-нижнечелюстного сустава встречается так же часто, как и патология других суставов. В нем могут развиться воспаление после кори, грип- па, при гнойном отите, шпорсс, сифилисе, бруцеллезе. Поражение этого сустава наблюдается ири ревматизме и ревматоидном артрите. Возможна травма (выви¬ хи, переломы), а также дистрофические процессы в суставе вслсдствие микро¬ травм или нарушения обменных процессов (деформирующий артроз). Вывихи бывают ири чрезмерной зевоте, максимальном раскрытии рта во время удаления зубов.Ведущими симптомами норажсния сустава являются боль, особенно при открывании рта и жевании, ограничение открывания рта, щелканье, хруст при жевании или невозможность закрыть рот при вывихе, нарушение прикуса при переломе и вывихе.Осмотр и пальпация. Воспалительный процесс в суставе проявляется гипере¬ мией, отеком, сглаженностью контура или выбуханием области спереди козелка и ниже скуловой душ, местным повышением температуры, болью в покое, при пальпации и движении челюстью. Боль имеет значительную зону распростра¬ нения (рис. 33). Объем движения челюсти ограничивается - расстояние между резца.ми при максимальном раскрывании рта становится меньше 3 см (в норме 3-5 см). Болезненность и ограничение движений возникает при смспіении челю¬ сти вперед, назад, в сторону.При вывихе челюсти клиника яркая и лег¬ ко запоминающаяся: рот больного открыт, под¬ бородок смещен вперед, жевательные мыщцы напряжены, движения челюсти невозможны, при одностороннем вывихе рот перекошен в здоровую сторонуПерелом головки и тпейки суставного от¬ ростка со смещением всегда сопровождается болью и нарушением прикуса, смещением че¬ люсти в сторону перелома.Пальпация височно-нижнечелюстного су¬ става проводится с двух сторон двумя руками одновременно. Больной сидит перед врачом.Конечные фаланги второго и третьего паль¬ цев в вертикальном положении с двух стороннакладываются на область суставов кпереди „^ Рис. 33. Зоны иррадиации боли приот козелков. Ощупывание проводится в по- височно-нижнечелюстногокое, при открывании рта, во время жеватель- сустава (нижняя челюсть, зубы, шея,ных движений. боковая поверхность головы)
58Диш ностика ревматических забо.асванийРис. 34. Пальпация заднего отдела височно-нижнечелюстного сустава.Кончик мизинца вводится в наружный слуховой прожод, ногтевая поверхность обращена назад. Ноготь дол¬ жен быть хорошо острижен и не травмировать слуховой проход. При открывании и закрывании рта врач оказывает давление пальцем кпереди. Болезненность более четко проявляется при закрывании рта и озна¬ чает наличие синовитаПальпации доступна лишь наружная поверхность головки нижней челюсти, соскальзывающей кпереди во время открывания рта. У здоровых па.аьпация без- болсзпенная, хруст, щелканье, флюктуация отсутствуют. При восиалспии, пере¬ ломах отмечается локальная боль, при выпоте в сустав — небольшая флюктуация. Хруст и щелканье свидетельствуют о дистрофии. Задний отдел сустава можно пропальнировать копчиком хмизинца, введенного в слуховой проход (рис. 34). Пальпация проводится при открывании и закрывании рта.Плечевой (плечелопаточный) суставПлечевой сустав — самый подвижный сустав тела. Большой объем движений возможен благодаря его анатомическим особенностям: шаровидная головка плечевой кости сочленяется с неглубокой суставной впадиной лопатки, всего V(j часть головки находится в контакте с суставной поверхностью, остальная часть головки окружена мягкой капсулой сустава (рис. 85). Стабильность су¬ става обеспсчивается капсулой, сухожилиями и мышцами, особенно короткими .мышцами - - четырьмя ротаторами плеча (надостная, подостная, подлопаточная и малая круглая). Активный тонус коротких мышц фиксирует головку в сустав¬ ной впадине, поэтому плечевой сустав называют мышечным суставо.м. Смещение головки ішечевой кости вверх ограничивается акромиальны.м отростком лопатки и покрывающей сустав дельтовидной мышцей.В области сустава имеется 3 синовиальных образования: суставная сумка «ис¬ тинного» сустава, охватывающая головку плечевой кости, синовиальное субакро- миальное образование — субакромиальная сумка, которая функционирует как
Плечевой (плечелопаточный) сустав59Рис. 35, Плечевой сустав;А. 1 — акромион; 2 — головка плечевой кости; 3 — анатомическая шейка; 4 — большой бугорок; 5 — межбу- горковая борозда; б — малый бугорок; 7—хирургическая шейка; 8 — подмышечный карман суставной сумки {дубликатора капсулы); 9 — суставная капсула; ?0 —лопатка, б. Плечевой сустав на фронтальном разрезе: J — суставная полость; 2 — сухожилие длинной головки двугла¬ вой мышцы; 3 — подмышечный карман суставной сумки^сумочное сочленение» (рис. 36), И синовиальное влагалище сухожилия длинной головки двуглавой мышцы, обхватывающее его в межбугорковой борозде.Окружающие сустав 4 коротких ротатора іиіеча сухожилиями образуют так называемую вращательную манжетку («вращающий обшлаг»).Движения в плечевом суставе возможны вокруг фронтальной, сагитта-яьной и верти¬ кальной оси. В суставе возможны круговые движения. Существенно знать то, что сшба- ю!е И отведение выше горизонтального по¬ ложения конечности происходит в сочетании с движением всего плечевого пояса, с актрю- ным движением лопатки.в обширном движении руки принимают участие;• плечелопаточный сустав;• «сумочное сочленение»:• движение лопатки по стенке грудной клетки;• ключично-акромиальный сустав;• х'рудино-ключичный сустав; 36. Синовиальные образования. более 1 о мышц плечевого пояса. сустава;_ ? — подакромиальная синовиальная сумка;Плавное поднятие руки ос>ш(ествлястся ^ 3 _ИХ синхронным движением. альная сумка плечевого сустава
60Диагностика ревматических забо^ісватіийПатология плечевого сустава многообразна. Она может быть локальной или быть проявлением ревматического, ипфектщоиного и соматического заболева¬ ния. К локальной патологии относятся:• инфекционные артриты (нагноение, гонорея, сифилис, туберкулез);• дегенеративно-дистрофические поражения сустава, нередко протекающие с реактивным воспалением — плечелопаточным периартритом («заморо¬ женное» плечо, капсулит), синдром «плечо-кисть»;• травматические повреждепия (перелом, вывих, ушиб, разрыв капсулы, сухожилий, мышц);• опухоли.Ряд ревматических заболеваний может проявляться артритом плечевого су¬ става. Это характерно для ревматизма, реже — д.'ш ревматоидного артрита, бо¬ лезни Бехтерева, Рейтера, псориаза, подагры.Артрит плечевого сустава воз.можен при инфекционных, грибковых, пара¬ зитарных заболеваниях, а таїсже при аллергических заболеваниях и диффузных болезнях соединительной ткани, болезнях кишечника и обмена ветцеств.Поражение плечевого сустава, окружающих его анатомических образований и функциопа^'іьно связанных с ним акро.миально-ключичным и грудино-ключич¬ ным суставами всегда проявляется болевым синдромом. Боль имеет локальный характер, но часто иррадиирует (рис. 37).Значительной зоной отдачи боли характеризуются артрит плечевого сустава, субакромиальный бурсит и повреждение вращающей манжетки. Лишь при ар¬ трите грудино-ключичного сочленения боль никуда не отражается.Рис. 37. Локализация и иррадиация болей; f — при тендините двуглавой мышцы плеча; 2 — акромиально-ключичном артрите; 3 — ар¬ трите грудино-ключичного сочленения; 4 — пле¬ чевом артрите, субакромиальном бурсите и по¬ вреждении вращающей манжеткиРис. 38. Отек правой кисти при синдроме «плечо-кисть»
Плечевой (плечелопаточный) сустап 61При некоторых заболеванкях внутренних органов возникает так называемый синдром болезненного плеча. Такое бывает при стенокардии, инфаркте миокарда, холетиістите, опухоли верхушки легкого. Боль в плече возможна при дегенера¬ тивных и воспалительных изменениях шейного отдела позвоночника па уровне С^-С^, при этом она носит иррадиационный характер. Боль в области плечевого сустава может быть при ревматической полимиа*чгии.Среди болезней плечевого сустава есть особая форма плечелопаточного пе- риартрита, который получил название синдрома «плечо-кисть» (альгодистро- фический синдром, рис, 38). Он характеризуется болями, отдающими в кисть, и выраженными вазомоторно-трофическими изменениями в кисти: диффузный холодный отек, цианоз, атрофия мышц, кожи, ломкость ноггей, а на конечном этапе - стойкая сгибательная контрактура пальцев. Этот синдром также может быть идионатическим, постинфарктным, гемиплегическим, обусловленным снон- ДИЛЄЗО.М шейного отдела позвоночиика.Анатомические особенности плечевого сустава и большой объем совершае¬ мых в нем движе іий обусловливают повышенную уязвимость периартикуляр- ных структур, в клинической практике принято выделять несколько основных вариантов патологических изменений мягких тканей в области плечевого суста¬ ва. К ним относятся тендинит вращательной манжеты (синдром сдавления ротатора плеча), тендинит двуглавой мышцы, кальцифицирующий тендинит плеча, адгезивный капсулит плеча, импичмент-синдром плеча (ИСП).Суш,ествование этих нозологических форм узаконено соответствуютцими рубриками международной классификации болезней (МКБ-10). В русских пере¬ водах МКБ-10, размепіенньїх в Интернете, импичмснт-синдром плеча (ИСП) {impingement syndrome of the shoulder) обозначен как синдром «удара плеча». Ан¬ глийское слово «импичмент» имеет несколько значений, и в словаре приведены .тишь некоторые из них (в том числе удар, столкновение, соударение). Однако смысл иностранного термина далеко не всегда удается передать соответствую¬ щим русским апаиогом. Поэтому в целом ряде случаев такие слова употребля¬ ются без перевода.И.мпичмент-синдром илеча был описан как комплекс изменений, возникаю¬ щих в результате микротравматизании периартикулярных мягких тканей, В дан¬ ном контексте слово «импичмент» представляет собой довольно емкое понятие. Чтобы передать его смысл, необходимо достаточно пространное пояснение. По¬ этому при формулировке диагноза его употребляют без перевода.В настоящее время принято выделять первичный и вторичный импичмент. В свою очередь первичный может быть наружным и внутренним.Первичный импичмент. Наружный. Это наиболее распространенная форма, связанная со сдавлением сухожилий вращательной манжеты, длинной головки бицепса и субакромиальной синовиа^іьной сумки между головкой плечевой ко¬ сти и лежащими над ней жесткими структурами (акромион, акромиально-клю¬ чичный сустав, клюво-акромиальная связка). Возникновению этого феномена может благоприятствовать сужение субакромиального пространства, возникаю¬ щее вследствие различных причин, таких как формирование остеофитов в обла¬
62 Диагностика ревматических заболеванийсти акромиально-ключичного сустава и неправильное сращение проксимальных переломов плечевой кости. C.S. Ncer, описавший наружный импичмент в 1972 г., выделял три его стадии./ стадия наблюдается в основном у лиц молодого возраста, полностью об¬ ратима и характеризуется развитием геморрагии и отека сухожилий.П стадия встречается в среднем возрасте, обратима лишь частично и связана с дегенерацией и фиброзом сухожилий.III стадия развивается у пожилых людей как прогрессирование дегенератив¬ ных изменений и образование разрывов сухожилий.Внутренний импичмент. Эта форма была описана позднее. Она встречается прежде всего у спортсменов, которым приходится выполнять броски и другие движения, связанные со значительным отведением плеча. Такой род активности может способствовать перетиранию сухожилия подостной мышцы в зоне его контакта с задним краем суставной внадины в момент, когда рука переводится в положение максима,'1ьного отведения и наружной ротации. Хотя такой контакт в целом является физиологическим феноменом, выполнение повторных стерео¬ типных движений с эксцентричной нагрузкой может приводить к возникнове¬ нию разрывов суставной і'убьт и вращательной манжеты.Вторичный импичмент. Развитие вторичного импичмента происходит на фо7іЄ уже имеющейся патологии мягких тканей. Характерная причина тако¬ го рода изменений — небольшое нарушение стабильности плечевого сустава. Связанный с физической активностью легкий подвывих головки плеча может индуцировать импичмент за счет значительного сужения субакромиального про¬ странства. Фиброз капсулы у больных с синдромом замороженного плеча может вызывать передпеверхнее смещение головки плечевой кости со сгибанием плеча, что также может стать причиной сужения субакромиального пространства и воз¬ никновения вторичного импичмента.В медицинской литературе термин ИСП принято толковать достаточно широко. В рамках этого синдрома объединяют три основные нозологические формы — тендинит вращательной манжеты, тендинит длинной головки би¬ цепса и субакромиальный бурсит. Объединение различных вариантов в рамках ИСП вполне адекватно отражает реа.пьную клиническую ситуатшю, поскольку на практике зачастую приходится сталкиваться с сочетанньши изменениями пе- риартикулярных структур и далеко не всегда удается четко локализовать очаг пора^кения. Поэтому применяемая в настоящее время классификация позволяет использовать для описания однотипных изменений различные термины. При формулировке диагноза можно либо конкретно указать пораженную структуру, либо обобщенно определить область поражения.Используемые на практике диапюстические тесты также различаются мелсду собой по степени детааизации патологических изменений. Часть из них позволя¬ ет лишь зафиксировать наличие ИСП, другие дают возможность точно опреде¬ лить очаг іюражения.Плечевой сустав осматривается по обычной схеме — спереди, сбоку и сзади с обязательным сопоставлением левой и правой стороны. Перед осмотром сустава
Плечевой (плечелопаточный) сустав63необходимо обратить внимание на длину конечностей, которая может зависеть от патологии самого плечевого сустава, плечевой кости, локтевого сустава и костей предплечья, состояния лучезапястного сустава и кисти. Для объективной оценки лучше замерить длину руки слева и справа, ее фрагментов (рис. 39).Ориентировочно длгтну плеча можно определить при осмотре сзади с со¬ гнутыми руками в локтевых суставах (рис. 40, Л). Если уровни плеч и локтей будпг параллельны, то необходртмо уточнить длину предплечий, ориентируясь на уровень гороховидных косточек (рис. 40, Б).Рмс. 39. Измерение длины руки. Ориентиры — край акромиального отростка, конец третьего пальцаРис. 40. Визуальное выявление укорочения плеча при со¬ гнутых руках в локтевых суставах И). Ориентиры — уро¬ вень плеч и уровень локтей. Визуальное выявление уко¬ рочения длины предплечья (б). Локти в соприкосновении между собой устанавливаются на стол, ладони сложены. Ориентиры — уровень гороховидных косточек и кончи¬ ков пальцевПри осмотре плечевого сустава оценивается величина, симметричностъ, фор¬ ма, состояние костных покровов над суставом, мышц и сухожилий, характер и объем движении в суставе.У здорового человека плечевой пояс развит хорошо, у правшей мышцы плеча более выражены справа, у левшей — слева. Значительное различие величины и конфигурации плеча справа и слева свидетельствует о патологии — либо об л^величении одного из суставов, либо об атрофии мышц другого.Увеличение сустава в объеме, сглажеіпюсть его контуров наблюдается при артрите, гемартрозе (кровоизлиянии в сустав), водянке сустава, травматическом
64Диагностика ревматических заболеванийФРис. 41. Припухлость в подключичной ямке при артрите плечевого суставаповреждении мягких тканей и их отеке, опухо¬ ли. Двустороннее поражение сустава типично для ревматизма, ревматоидного, реактивного артрита, одностороннее — для инфекционного прогресса в суставе, травмы, водянки, гемар¬ троза, опухоли. Резкое увеличение плечевого сустава в объеме встречается редко и лишь при большом выпоте в нем. При умеренном выпоте увеличение сустава происходит пре¬ имущественно у передней его поверхности у края дельтовидной мышцы, здесь же при па^'іьпации может определяться флюктуация (рис. 41).Уменьшение в размерах плечевого сустава происходит за счет псриартикулярных тканей и преимущественно субатрофии и атрофии мышц, что возможно при длительном нару¬ шении функции плечевого сустава, обуслов¬ ленном периартритом, контрактурой и анки¬ лозом.При вывихе плеча на месте головки плеча возникает западенис. Деформация плеча и надіїлечья, области ключицы и лопат¬ ки указывает на перелом шейки іиіечевой кости, вывих или перелом ключицы, перелом лопатки. При переломе или вывихе плеча происходит изменение по¬ ложения оси плеча.Кожа над суставом может быть гиперемированной, горячей на ощупь, иногда с высыпаииями, что всегда свидетельствует о воспалении. Бледная кожа над уве¬ личенным суставом, нормальная местная температура характерны для водянки сустава. При опухолях, наряду с отечностью мягких тканей, возможно местное усиление венозного рисунка, температура кожи при этом не повышена.Пальпация сустава часто сочетается с осмотром. Она может быть поверхност¬ ной и глубокой. Поверхностная пальпация преследует цель выявить отечность и болезненность кожи, локальное повышение температуры, на-тичие узелковых образований. Она проводится поверхностным касанием пальцами области ис¬ следования и захватом кожной складки.Глубокая пальпация преследует цель выявить локализацию боли, целост¬ ность костных и .мышечно-сухожильных образований, отечность и уплотнения псриарі икулярных тканей, наличие неровностей костных поверхностей в доступ¬ ных местах, наличие выпота в сустав (флюктуации), крепитации при переломах. Псыьпация проводится двумя пальцами правой руки, можно использовать обе руки, исследуя сустав с двух сторон (рис. 42).Сустав ощупывается скользящим движением, сочетающимся с умеренной компрессией. Исследуются мышцы на всем протяжении (дельтовидная, над- остная, подостная, большая грудная и лр ) и особенно места их прикрепления,
Плечевой (плечелопаточный) сустав65Рис. 42. Ощупывание плечевого суставаРис. 43. Пальпация акромиально- ключичного сочлененияакромиальный отросток, ключица на всем протяжении, акромиа.іьно-ключичное сочленение (рис. 43).У худощавых пациентов сустав онределить легко. Если он не виден, надо ориентироваться на край акромиального отростка лопатки, идущего кзади, от¬ ступить от него на два пальца медиально, примерно здесь располаїается акро- миатьно-ключичный сустав. Установить 1-2 пальца вдоль суставной щели, по¬ просить исследуемого пожать плечами, отвести руку. При этом можно ощутить крепитацию, боль при давлении пальцами, припухлость, что указывает на вос- па.іение либо травму. Для уточнения причины боли исследуемому предлагается сделать сильное приведение руки вдоль передней поверхности грудной клетки. Это движение вызывает боль только при поражении акромиально-ключичного сочленения.Суставная сумка доступна пальпации лишь у перед пего и заднего края дель¬ товидной мышцы. Используется при этом глубокая компрессия средним паль- це.м (рис. 44). Исследуется область большого и малого бугорков плечевой кости, межбугорковая борозда, где проходит сухожилие длинной головки двуглавой мышцы, покрытое синовиальной оболочкой вплоть до места его прикрепления к лопатке. Пальпируя над большим и малым бугорками, мы касаемся анатоми¬ ческой и хирургической тпсйки плеча.Далее в глубине подключичной ямки указательным пальцем надо отыскать клювовидный отросток, чуть латеральное его лежит головка плечевой кости, между ними располагается суставная щель. Болезненность в этом месте является признаком артрита.При подозрении на нестабильность плеча необходимо провести обследование с использованием специальных приемов, один из них представлен на рис. 45.Этот тест можно выполнить в положении больного на кушетке лицом вниз с плечом, выступающим над ее краем. Одна рука врача фиксирует лопатку и плечевой пояс, другая смещает плечо вперед, назад, вниз. Возникающая боль’Диагностика ревматических заболеваний
66Диапіостика ревматических заболеванийРис. 44. Пальпация переднего отдела сустав¬ ной щели плечевого сустава.Средний палец правой руки врача устанавливает¬ ся вдоль медиального края дельтовидной мышцы, В этом месте наиболее поверхностно располагается передняя часть плечевого сустава. Давление паль¬ цем вглубь может вызвать ощущение исчезающего мягкого выпячивания, болезненности, флюктуа¬ ции — все это признаки артритаРис. 45. Выявление задней и передней нестабильности плеча.Левая рука врача фиксирует плечевой пояс ис¬ следуемого медиальнее плечевого сустава, пра¬ вая рука жестко захватывает плечо в верхней трети и делает качательные движения головки плеча в суставной ямке вперед и назад. При не¬ стабильности плеча отмечается смещение го¬ ловки, щелчкиВ крайних положениях плеча или западание между головкой плечевой кости и акромиальным отростком при нижнем подвывихе указывают на нестабиль¬ ность плеча.В глубине подключичной ямки при достаточном погружении указательного пальца можно пропальпировать юіювовидньїй отросток (рис. 46).Пальпируя в глубине подмышечной ямки, можно коснуться нижнего заво¬ рота суставной сумки. Применяя специальные приемы, необходимо провести палъпаторное исследование вращающей манжетки (рис. 47).При опущенной руке манжетка плеча прикрыта акромиальным отростком. При положении руки исследуемого на противоположном іьтече головка плечевой кости ротирует кзади, и манжетка выводится из-под акромиального отростка, по¬ сле чего непосредственно ниже заднего края отростка ее можно пропальпировать. При закладывании руки за спину головка плеча движется вперед, и манжетка вы¬ ходит из-под акромиального отростка. Пальпируя yKa3aTevibHbiM пальцем перед акромиальным отростком, мы исследуем переднюю часть манжетки. Болезнен¬ ность при пальпации указывает на патологию манжетки.Указательным или большим пальцем ощупывается субакромиальная сумка (рис. 48).Существенно обратить внимание на наличие и частое сочетание следующих симптомов, выявляемых при осмотре и пальпации области плечевого сустава;
Плечевой (плечелопаточный) сустав67Рис. 46. Пальпация клювовидного от¬ ростка. Указательный палец погружает¬ ся вглубь подключичной ямки до сопри¬ косновения с клювовидным отросткомРис. 47. Пальпация вращающей манжетки плечаРис. 48. Пальпация субакромиальной сумки.Указательный или большой палец погружается в ткани плеча у наружного края акромиального отростка. Воз¬ никающая болезненность указывает на наличие субакромиального или субдельтовидного бурсита. Обычно это сочетается с синдромом «болезненного отведения» рукигипотрофия дельтоізидной, падостной и подостной мышц; болезненность над акромионом у места прикрепления дельтовидной мышцы; болезненность над клювовидным отростком;боль на передпенаружной поверхности плеча (место прикрепления корот¬ ких ротаторов);боль на наружной поверхности плеча, где в глубине располагается под- дельтовидная сумка;боль на передней поверхности плеча (место расположения сухожилия длинной головки двуглавой мышцы).
68 Диагностика ревматических заболеванийВсс это признаки плечелопаточного периартрита, на долю которого прихо¬ дится до 80% случаев «ревматических» заболеваний плечевого сустава.Более четко определить состояние плечевого сустава позволяет исследование активных и пассивных движений, а также выполнение некоторых функциональ¬ ных проб.Исследование активных и пассивных движений в плечевом суставе. Необ¬ ходимо всегда у^штывать то, что активные движения в плечевом суставе осущест¬ вляются при участии трех компонентов — плечевого сустава, плечевого пояса, туловрптіа. Поэтому ограничение подвижности в нем может зависеть не только от состояния сустава, но и функции всего плечевого пояса, а также тугоподвиж- ности позвоночника и деформации грудной клетки.При исследовании активных движений в плечевом суставе врач должен на¬ ходиться сначала спереди, а затем сзади от исследуемого. Осмотр спереди по¬ зволяет оценить обтцую амплитуду движений в суставе, а осмотр сзади — весь плечелопаточный ритм, последовательность участия в движении каждого со¬ ставляющего компонента. Учитываются как объем движений, так и возникающая при этом боль.Пробы для определения активных движений в плечевом суставе:• сгибание ~ движение руки вперед и вверх, в норме 180-189°;• разгибание — движение руки назад и вверх, в норме 85-89®;• отведение — движение руки в сторону и вверх, в норме 179-184°;• ротация опущенной руки вниз — супинация (60°) и пронация (36°);• наружная ротация при 90° сгибе в локтевом суставе, в норме 63°;• наружная ротация плеча при закладывании кистей за голову;• внутренняя ротация плеча при закладывании руки за спину.Возможно полное отсутствие активных движений в суставе, чему способ¬ ствуют выраженные артрит, периартрит (капсулит), гемартроз, травма (перелом, вывих), контрактура, анкилоз, а также парез и паралич мышц плечевого пояса. При менее выраженной патологии возникает ограничение подвижности. В этом случае необходимо уточнить, какой вид движения нарушен, а по нему предпо¬ ложить локализацию патологического процесса и его характер.Наиболее часто патологические признаки (боль и ограничение объема дви¬ жений) выявляются при выполнении активных движений во фронтальной пло¬ скости — проба на отведение и приведение руки. В литературе по этому поводу возникло два названия синдромов, очень точно отражающих клиническое со¬ стояние:• «синдром дуги болезненного отведения» («болезненный сектор», синдром надостной мышцы, подакромиальный бурсит);• «застывшее» («замороженное») плечо. При «синдроме дуги болезненного отведения» боль в плече возникает или усиливается при отведении руки в определенных пределах: по В.О. Марксу, от 60° до 120° (рис. 49).До 60° и после ІЗО'^ боль либо отсутствует, либо стихает, непосредственная причина боли — сужение подакромиального пространства, где сдавливаются пато¬ логически измененная подакромиальная сумка между акромиально-ключичным
Плечевой (плечелопаточный) сустав69Л120’60'СВОДОМ, с одной стороны, и бугорками плечевой кости и сухожильным «обшлагом» коротких ро¬ таторов — с другой стороны (рис. 50). Подъем руки выше 120° снова становится без- или мало- болезненным, так как на этом уровне большой бугорок отходит от акромиального отростка.Движение в обратном направлении (приведение) повторяет возникновение боли в пределах тех же градусов. Наиболее частыми причинами патоло¬ гии подакромиального пространства являются подакромиальпый бурсит, надрыв сухожилий надостной, подостной и малой круглой мышц с реактхівньїм воспалением, известковые отло¬ жения в сухожилии надостной мышцы, перелом большого бугорка плечевой кости.Клиническая картина субакромиального бурсита практически не отличается от теидинита вращательной манжеты. (Объективное исследо¬ вание не позволяет достоверно идентифициро¬ вать воспаление синовиальной сумки. Оно мо¬ жет быть обнаружено лишь при использовании дополнительных методов, например ультразву¬ кового исследования.М. Доэрти, Д. Доэрти выделяют два типа болезненной дуги (рис. 51); болез¬ ненная средняя дуга — 30“ центральных на уровне горизонтали и 20-30° верхней части дуги.!Рис, 49. Активное отведение руки. При «синдроме дуги болезненного отведения» боль возникает на уровне 60-120“Рис. 50. Схема возникновения «синдрома дуги болезненного отведения».При отведении плеча происходит сдавление подакромиальной и поддельтоаидной сумок, в также вращающей манжетки между акромионом и головкой плечевой кости. При бурсите и поражении вращающей манжетки отведение сопровождается болью или становится невозможным
70Диагностика ревматических ;забо;хеванийРис. 51. Виды болезненной дуги (Доэрти М., Доэрти Д.):1 — болезненная средняя дуга (центральных 30°), наблюдается при поражении сухожилия надост¬ ной мышцы или при субакромиальном бурсите;2 — верхняя дуга (верхних 20-30^) наблюдается при поражении акромиально-ключичного суставаРис. 52. Активное отведение плеча в усло¬ виях сопротивления.Тест для надостной мышцы. Врач левой рукой берет исследуемого за дальнее плечо, правой охватывает локоть исследуемой руки и оказы¬ вает сопротивление при попытке ее активного отведения. При поражении надостной мышцы у больного возникает боль в верхней части плеча. Исследование дуги отведения у такого больного может выявить боль в зоне средней дуги (пример¬ но 30* центральных), однако эта боль может быть связана также с субакромиальным бурситомНаряду с исследованием болезненной дуги используется прием активного отведения плеча в условиях сопротивления (рис. 52).Импичмент-симптом и импичмент-тест Нира. Врач фиксирует лопатку больного тт поднимает его выпрямленную и ротированную внутрь руку в поло¬ жении между сгибанием и отведением плечевого сустава. Этот прием провоци¬ рует сдавление сухожилия надостной мышцы между головкой плечевой кости и акромионом. Он может вызвать боль (импичмент-симптом) как при на.'іичии импичмент-синдрома> так и при других вариантах поражения плеча, таких как артрит или капсулит.Та же проба может быть выполнена после введения 10 мл 1% раствора ли- докаина под передний отдел акромиального отростка (импичмент-тест). При этом боли, связанные с импичмент-синдромом, значительно уменьшаются или полностью исчезают.В качестве альтернативной пробы может быть использован импичмент-тест Хоукинса. Согнув руку больного в плечевом суставе до 90°, врач ротирует плечо внутрь.«Застывшее:^ плечо возникает при длительно фиксированном положении руки, опущеппой или прижатой к туловищу по следующим причинам: заболева¬ ния «вращающего обшлага», синовит длинной головки двуглавой мышцы, под-
Илсчепой (плечелопаточный) сусіав71акромиальный бурсит, повреждение головки и шейки плечевой кости, а также хтительиая мобилизация руки при шейном спопдшіезе, после операции на плечевом поясе, молочной железе, возможно это и ири сильных иррадиирующих болях в плечо с фиксацией руки косынкой в случаях заболевания сердца, легких. «Застывшее» илечо может возникнуть при облитерации нижней дупликатуры плечелопаточного сустава. Объем движений в плечевом суставе при 4застывшем» плече либо значительно ограничен, либо движение отсутствует вообще.При исследовании активных движений в плечевом суставе во фронтальной плоскости (отведение и приведение) могут быть выявлены нарушения (боль, ограничение движений) лишь на начальном либо па заключительном этапе дви¬ жения, Болезненное отведение в начальной фазе отражает патологию ротацион¬ ных мышц плеча и их сухожилий. Боль, возникающая на заключительной фазе отведения (последние 20- 30'"), указывает па неблагополучие на концах ключи¬ цы — в акромиально-ключичном или грудино-ключичном сочленении, а также на наличие помех при смешении лопатки.Наблюдая за больными с описанными выше синдромами, можно заметить, что активное отведение руки начинается с движения лопатки. В норме лоиатка паствует в движении плечевого пояса лишь с уровня 90° отведения руки. При большинстве заболеваний плечевого сустава нарушается этот плечелопаточ¬ ный ритм, вместо гармоничного движения руки и надплечья первой начинает подниматься лопатка, а затем плечо. Это обу¬ словлено рефлекторным напряжением мышц надплечья, блокирующим подвижность в плечевом суставе, а скольжение лоиатки по поверхности грудной клетки создает ложное представление об объеме движений в пле¬ чевом суставе. Истинный объем отведения а іеча, участие лопатки па раннем этапе этого отведения можно проверить с помощью ряда приемов (рис. 53, см. рис. 29).Расслабления мышц плечевого пояса ц фиксации лоиатки можно достигнуть, уло¬ жив больного на кушетку. Объем пассивных движений в плечевом суставе сравнивается с объемом активных движений.Существует проба на утомление. Руки исследуемого разводятся в стороны на уро¬ вень 50-60° и удерживаются в гаком поло¬ жении несколько минут, при поражении вращающей манжетки рука быстро устает и начинает медленно опускаться.При проведении пробы на отведение можно встретиться с так называемым «симп¬ томом падающей руки» (рис. 54). БольнойV-Рис. 53. Пассивное отведение плеча. Левая рука врача фиксирует угол лопатки, правая отводит плечо, отмечается момент начала движения лопатки. Преждевремен¬ ное скольжение лопатки по грудной клетке (ниже 90=’ отведения) указывает на неблаго¬ получие в плечевом суставе и окружающих его тканях
72Диагностика ревматических заболеванийРис. 54. Симптом-тест «падающей руки».При разрыве сухожилия надостной мышцы активное отведение плеча возможно лишь до 40'", отведение сопровождается значительным подъемом надплечья.Пассивное отведение плеча будет свободным и безболезненным вплоть до вер¬ тикального положения. При попытке медленно опустить руку (приведение) онарезко падает внизне может отвести руку в сторону более чем на 40^^, дальнейший ее подъем со¬ провождается подъемом всего надплечья. Однако рука больного может быть поднята врачом до вертикального положения и хорошо удерживается, по при попытке ее опустить она быстро падает. Этот симптом патогномоничен для пол¬ ного разрыва сухожилия надостной мышцы. При частичном или полном разрыве враш,ающей манжетки при попытке поднять руку вначале поднимается вверх илечо, а затем уже отводится рука (феномен «застегивания подтяжек», симптом Лекверка). Заведение руки за спину при этом виде патологии усиливает боль в плечевом суставе.Исследование ротационных движений плеча входит в обязательный набор приемов при оценке функционального состояния плечевого сустава и вращаю¬ щей манжетки плеча, что позволяет уточнить характер и локализацию возможно¬ го патологического npOTtecca. Для этих целей используются следующие приемы. Исследование внутренней ротации плеча:• рука, опущенная вдоль туловища, делает поворот вокруг оси плеча внутрь;• рука, согнутая в локтевом суставе, закладывается за спину до тех пор, пока пальцы не коснутся угла противоположной лопатки или позвоночника (рис. 55);• исследование активной внутренней ротации плеча в условиях сопротивле¬ ния (рис. 56).Возникающая боль при исследовании внутренней ротации плеча и/или oipa- ничение объема движений свидетельствуют либо о непосредствеїпюм поражении сустава, либо о заинтересованности вращающей манжетки и, в частности, сухо¬ жилия подлопаточной мышцы.
ГЬіечевой (плечелопачочный) сустав73Рис. 55. Исследование внутренней ротации плеча закладыванием руки (рук) за спину.Тест для подлопаточной мышцы. По высоте расположения кисти можно судить о степени ограничения подвиж¬ ности в плечевом суставе. Тест также отражает способность отведения плеча, разгибания в плечевом суставе, а также функцию подлопаточной мышцы и частично локтевого суставаРис. 56. Активная внутренняя ротация плеча в условиях сопротивления. Левая рука врача фиксирует локоть исследу¬ емого у его туловища, правая рука оказывает сопротивление его кисти при внутреннем пово¬ роте плеча. Возникающая боль в верхнем отделе плеча указывает на патологию вращающей ман¬ жетки, сухожилия подлопаточной мышцы или самой мышцыРис. 57. Тест «закладывание рук за голову». Используется для оценки функции суставов плечево¬ го пояса и частично локтевого сустава, определяются наружная ротация плеча, отведение плеча, движения в акромиально-ключичном и грудино-ключичном су¬ ставах, сгибание в локтевом суставе. При патологии а любом из перечисленных суставах возникает болез¬ ненность, а движения ограничиваются или становятся невозможнымиИсследование наружной ротации плеча:• опущенная рука, согнутая в локтевом суставе, делает наружный поворот вокруг оси плеча;• закладывание кистей за голову (рис. 57);
74Диагностика ревматических заболеваний♦ исследование активной наружной ротации плеча в условиях сопротивле¬ ния (рис. 58).Появление боли при исследовании наружной ротации плеча и/или ограниче¬ ние объема движений отражает патологический процесс либо в самом плечевом суставе, либо во вращающей манжетке (мышцы сухожилия подостной и малой круглой мыщцы).Учитывая частое повреждение сухожилий пле^іа и необходимость их точной диагностики, приводим табл. 5, отражаютцую условия появления боли и ее лока¬ лизацию при патьпаторном исследовании.Таблица 5Поражение сухожилий в области плечевого сустава (М.этьюс Дж.А.)СухожилиеБолезненное ограниченное движениеТочки болезненности при пальпацииНадостиой мышцыОтведение плечаКпереди от акромналъниго отростка лопатки при разгибании и внутренней ро ї ации плечаПодостной мышцыЇТаружная ротация плечаКзади от акром иа-гіііігого отростка лопатки при согну том плече11 одлопаточпой мышцыВнтренняя ротация плечаГлубоко, кпереди от дельтовидной .мышцыДвуглавой мышцы плечаСгибание локтевого суставаНа передней поверхности плечевого суставаРис. 58. Активная наружная ротация плеча в условиях сопротивления.Тест для подостной мышцы. Левая рука врача фик¬ сирует локоть больного, правая оказывает сопро¬ тивление его кисти при наружном повороте плеча. Возникающая боль в верхнем отделе плеча является признаком заинтересованности вращающей манжет¬ ки, сухожилия подостной и малой круглой мышцРис. 59. Пассивная наружная ротация плеча. Это движение выполняется только за счет плечевого суста ва
Плечевой (плечелопаточный) сустап75Необходимо отметить то, что появление боли при выполнении любого теста указывает на тендинит соответствующей мышцы, а слабость, не пропорциональ¬ ная боли, — признак разрыва сухожилия. Боль, усиливаготцаяся по ночам и нри движении в суставе, ограничение подвижности плеча — это проявление адгезив¬ ного капсулита. Нарушение подвижности в плече характеризуется уменьшением амплитуды всех видов движений, но, прежде всего, страдает наружная ротация. Отведение и внутренняя ротация ограничиваются в меньшей степени.Пассивные ротационные движения плеча можно проверить следующим спо¬ собом. Врач располагается сзади сидящего больного, рукой захватывает его пред¬ плечье и совершает ротацию кнаружи (рис. 59).Это движение совершается только яа счет плечевого сустава без смещения лопатки. Используя прием пассивной ротации плеча, можно провести ощупы¬ вание всех тканей области сустава. Делается это поочередно с каждой сторо¬ ны — одна рука врача ротирует плечо больного, другая ощупывает сустав. Таким приемом, где это возможно, удается прощупать большой бугорок плечевой кости (место прикрепления сухожилий надостной, иодостной и круглой мышц), меж- бугорковую борозду, в которой проходит сухожилие длинной головки двуглавой мыпщы, малый бугорок — место прикрепления подлопаточной мышцы (рис. 60). Если глубокая пальпация (компрессия указательным пальцем) вызывает болез¬ ненность в указанных местах или разрыве сухожилия, если болезненность ока¬ жется по всей передненаружной поверхности дельтовидной мышцы, то это при¬ знак заинтересованпости вращательной манжетки или дельтовидной мышцы.Рис. 60. Пальпация бугорков плечевой кости и сухожи¬ лия двуглавой мышцы. Тест Эргазона.Одна рука врача располагается на плече исследуемого, большой палец располагается на 1,5-2 см кнаружи от акромиального от¬ ростка, а средний — на 1,5-2 см кнаружи от клювовидного от¬ ростка. Другой рукой врач берет больного за предплечье и ро¬ тирует плечо кнаружи и кнутри. Большой палец прощупывает большой бугорок, расположенный латеральнее, а средний па¬ лец — малый бугорок, расположенный на передней поверхно¬ сти между хирургической и анатомической шейкой плеча. Опу¬ щенный указательный палец ляжет на межбугорковую борозду, в которой залегает сухожилие длинной головки двуглавой мыш¬ цы плеча. Болезненность зоны большого бугорка предполага¬ ет разрыв сухожилия надостной, подостной и малой круглой мышцы. Болезненность области малого бугорка — есть признак повреждения сухожилия подлопаточной мышцы, болезненность области борозды говорит о тендиите {тендовагините) сухожи¬ лия длинной головки бицепса или о свежем разрыве сухожилия, старые разрывы безболезненные. Для диагностики тендинита длинной головки бицепса используется тест Эргазона: пациент сгибает руку в локтевом суставе до 90“, а затем супинирует пред¬ плечье при сопротивлении, оказываемом врачом, захватившим предплечье на уровне лучезапястного сустава {см, рисунок). По¬ явление боли — признак тендинита длинной головки бицепса. Пальпируя над бугорком, можно коснуться анатомической шей¬ ки, ниже бугорков — хирургической шейки плечач1
76Диагностика ревматических заболеванийПри исследовании пассивных движений рука вра¬ ча, расположенная на плече, может ощутить хруст, пощелкивание в суставе, что является признаком, отражающим дистрофические процессы в суставе (рис. 61). Явления деформирующего артроза в пле¬ чевом суставе наблюдаются нечасто и в не столь вы¬ раженной форме.При исследовании двигательной функции пле¬ чевого сустава можно встретиться с так называемым «болтаюпщмся» суставом, при котором активные движения в плечевом суставе отсутствуют, а пассив¬ ные совершаются свободно. Это наблюдается при травматическом повреждении плечевого сплетения, атрофии мышц плечевого пояса и после резекции го¬ ловки плечевой кости.Грудино-ключичный суставРис. 61. Исследование пас¬ сивных движений в плечевом суставеГрудино-ключичный сустав принимает активное участие в функции плечевоі’о сустава, поэтому его исследование при патологии плечевого сустава является обязательным.Особенности анатомии сустава (седловидная форма, наличие суставного дис¬ ка) позволяют ему иметь 3 оси вращения (рис. 62).Рис. 62. Грудино-ключичный сустав:1 суставной диск; 2— межключичная связка; 3 — передняя грудино-ключичная связка; 4— ключица;5 — первое ребро; б — рукоятка грудины
Локтевой сустав 77Движения в нем сочетаются с движениями в акромиально-ключичном сочле¬ нении и плечевом суставе.Нарушение функции сустава может быть за счет лоїсального процесса (вывих, перелом ключицы, артрит, анкилоз, асептический некроз стернальной головки ключицы), а также за счет поражения плечевого сустава.При осмотре и пальпации сустава чаще всего выявляются два вида измене- шш — грубая деформация сустава как следствие вывиха ключицы и отек, уве- ліріение сустава, покраснение, повышение температуры (местной), боль, т. е. признаки артрита (рис, 63).Рис. 63. Пальпация грудино-ключичного сочленения.N и III пальцы врача устанавливаются вдоль суставной щели исследуемого сустава. Если ее трудно определить, надо ориентироваться на вырезку грудины и движения ключицы при подъеме (пожатии) плеч. При поражении фудино-ключичного сочленения возникает болезненность, припухлость, крепитация, пожатие плеч усиливает боль. Диспозиция конца ключицы, его смещение при пожатии плеч указывают на подвывих. Костная плотность припухлости, безболезненность характерны для остеофитов, Ограничение движения в суставе может быть засчет артроза, артрита, анкилозаНарушение функции сустава определяется по объему движения плеча вверх, по отведению руки до верхней точки, движению плеча вперед, назад. Пальцы врача при выполнении этих движений должны находиться непосредственно над суставом. Чаще всего используется специальный прием «пожатие плеч».Ограничения движений в суставе могут быть за счет артрита, анкилоза, воз¬ никшего после травмы, гонорейного и ревматоидного артрита, а также деформи- руюш,его артроза с образованием остеофитов на головке ключицы. Отсутствие движений в суставе ограничивает движение лопатки.Локтевой суставЛоктевой сустав — сложное сочленение, объединяюш,ее три сустава; плечелок- тевой (блоковидный), плечелучевой (шаровидный) и проксимальный лучелок¬ тевой (цилиндрический) (рис. 64).
78Диапюстика ревматических ааболеват-ійРис. 64. Локтевой сустав А. Дистальная часть плечевой кости: 1 — голоека мыщелка плечевой кости; 2 — латеральный надмыщелок; 3 — медиальный надмыщелок; 4 — блок плечевой кости; Б. Проксимальная часть лучевой и локтевой кости: J — проксимальный лучелоктевой сустав; 2 — головка лучевой кости; 3 — локтевой отросток; 4 — блоковид¬ ная вырезка; В. Локтевой сустав на разрезе; I — блок плечевой кости; 2 — суставная полость; 3 — локтевой отросток; 4 — подкожная локтевая синовиальная сумкаВсе три сустава объединены одной суставной капсулой, которая охватывает суставные поверхности, а также венечную, лучевую и локтевую ямки мыщел¬ ка. Спереди и сзади суставная капсула свободна, поэтому при воспалении здесь в первз^ю очередь накапливается жидкость. Суставная капсула прикрепляется четырьмя связками (локтевая коллатеральная, лучевая коллатеральная, кольце¬ вая связка лучевой кости, квадратная).На наружной поверхности локтевого сустава иод кожей располагается сино¬ виальное образование — подкожная локтевая сумка.В целом локтевой сустав является разновидностью блоковидного сустава, он также функционирует как винтообразный. Сгибание и разгибание в нем дости¬ гает 140-150°, супинация и пронация 160-180°. В суставе отсутствуют боковые движения из-за мощных латеральных связок. Движения в локтевом суставе обе¬ спечиваются мышцами плеча и предплечья.Среди заболеваний локтевого сустава наиболее часто встречаются травма¬ тические повреждения и инфекциошо-воспалительные процессы.Особенности локіиіизации сустава таковы, что он очень часто подвергает¬ ся травматическим повреждениям: утиибам, переломам, вывихам, при которых нередко возникают травматические гемартрозы, кровоизлияния в периартику- лярпую ткань. Как следствие травмы в локтевой сумке развивается воспаление, нередко с инфицированием.Для локтевого сустава очень характерен периартрит с развитием дегене¬ ративно-дистрофических изменений мышечных сухожилий в местах их при¬ крепления к наружному или внутреннему надмыщелкам плеча или к локтевому отростку (наружный, внутренний эиикондилит, олекраналгия).Сустав может быть подвергнут локальной инфекции — туберкулез, гонорея, сифилис, а также вовлечен в процесс при общих инфекциях: сепсис, скарла¬
Локтевой сустап79Рис. 65. Локализация и рас¬ пространение боли при забо¬ леваниях локтевого суставатина, тиф, бруцеллез и другие с развитием артрита.Локтевые суставы поражаются при ревматизме, рев¬ матоидном артрите, псориазе, при аллергических за¬ болеваниях и диффузных болезнях соединительной ткани, при подагре.При общем осмотре больного обращается внима¬ ние на его позу. В случаях выраженных острых за¬ болеваний, при травмах локтевого сустава больной из-за боли щадит пораженную сторону и здоровой рукой придерживает за предплечье неблагополучную руку. Боль обычно локализуется в локтевой ямке (рис. 65).Сустав осматривается со всех сторон в положе¬ нии с опущенной рукой, согнутой в локтевом суставе до 90®, супинации, пронации предплечья. Сравнива¬ ются левая и правая стороны. Оценивается сустав по обычной схеме (величина, симметричность, форма, состояние кожных покровов, мышц, сухожилий, ха¬ рактер и объем движений).Сустав лежит поверхностно, в нем хорошо про¬ сматриваются костные выступы — латеральный и ме¬ диальный надмьпцелки плечевой кости, локтевой отросток локтевой кости, хоро¬ шо видна ямка локтевого сгиба, а при согнутом локтевом суставе до 70-90'’ су- хожшше двуглавой мышцы.При осмотре кожи над суставом сзади и с боков можно выявить ее по¬ краснение, сочетающееся с повышением местной температуры, что характерно для артрита любой этиологии. Тыльная сторона сустава — излюбленное место для ревматических и ревматоидных узелков, псориатических чешуйчатых на¬ ложений, здесь же можно увидеть подагрические тофусы величиной от го¬ рошины до грецкого ореха и более. Возможны подкожные кровоизлияния от небольшой величины до значительных при травме периартикулярных тканей, переломах.Из-за поверхностного расположения сустава, слабо выраженного периарти- ку.іярного мышечного и жирового слоя, налїиия хорошо контурируемых кост¬ ных выступов и запалений даже незначительное накопление жидкости в суставе или отек периартикулярных тканей меняют его величину и форму и становятся легко заметными. Увеличение сустава характерно для артрита, гемартроза, во¬ дянки сустава, травматического повреждения периартикулярных тканей и его костных образований. Сглаженность западений но краям трехглавой мышцы у места ее прикрепления к локтевому отростку, сглаженность или исчезновение западений спереди по сторонам сухожилия двуглавой мышцы, «исчезновение» костных выступов — это абсолютные признаки выпота в сустав.Иногда сустав приобретает веретенообразную форму, что типично для хро¬ нического воспаления.
80Диагностика ревматических ааболсвалийПри осмотре сустава сбоку и сзади возможно выявление различной вели¬ чины, достигающей нередко 5 см в диаметре, мешкообразного или округлого выпячивания с локализацией в области локтевого отростка. Оно флюктуирует, мал обол езпепное, кожа над ним обычно не изменена — это бурсит, воспаление подкожной локтевой сумки (см. рис. 16). При его нагноении появляется резкая боль, местное повышение температуры, гиперемия. Возможно формирование подкожной флегмоны предплечья и образование свища. Этот бурсит часто разви¬ вается при хронической травматизации области локтя у горнорабочих, граверов, у студентов при частой опоре на локти — «локоть студента».Резкое изменение всей формы сустава характерно для переломов, вывихов. Частые травмы и воспалительные заболевания локтевого сустава меняют нор¬ мальное соотношение плеча и предплечья. Это хорошо выявляется при оценке длинной оси руки, которая представляет собой условную линию, проведенную через головку плечевой кости, головчатое возвышение плеча, головку лучевой кости и головку локтевой кости (предплечье супинировано) (рис. 66).у здоровых эта линия может быть прямой или иметь физиологический валь- гус (угол открыт наружу) в пределах 1-9® у мужчин, до 15° у женщин. При трав¬ мах, воспалительных процессах, анкилозировании угол оси плеча и предплечья открывается наружу или вовнутрь (рис. 67).При осмотре локтевого сустава сзади обращается внимание на правильное соотноиіение трех опознавательных костных выступов — латерального и ме-SРис. 66. Длинная ось руки. Ориенти¬ ры — центр головки плечевой кости, центр головчатого возвышения пле- ЧЭ; головка луча и головка локтевой кости. Ось становится ломаной при деформации рукиРис. 67. Деформация плеча:А — вальгусное отклонение — дистальная часть оси руки проходит кнутри от головки локтевой кости; б— варусное отклонение — дистальная часть оси руки проходит снаружи от головки локтевой кости
Локтевой сустав81» #fiРис. 68* Нормальное соотношение опознавательных костных выступов при осмотре локтевого сустава сзади (надмыщелки плечевой кости, локтевой отросток):—линия Гютера, надмыщелки плеча и локтевой отросток находятся на одной линии при разогнутом локте¬ вом суставе, локтевой отросток равно удален от надмыщелков; Ь — при сгибе в локтевом суставе локтевой отросток опускается, образуется треугольник Гютера; В — линия, проведенная через средину плечевой кости, перпендикулярна линии надмыщелков плеча и делит ее пополам (Маркс В.О.)лиального надмыщелков плечевой кости ило?стсвого отростка локтевой кости (рис. 68). Они образуют так называемый треугольник Гютера. При ріізогнутом локтевом суставе эти три выступа располагаются па прямой линии — линия Гю¬ тера. Линия и треугольник нарушаются при вывихе, переломах со смещением мыщелков и надмыщелков плечевой кости. Суїтіествуст другой опознавательный признак — линия, соединяющая надмыщелки плечевой кости, перпендикулярна оси плеча, проведенной через средину плечевой кости (эпикондилярная линия Маркса). Это соотношение нарушается при надмыщелковом переломе.Пальпация локтевого сустава проводится при полном расслаблении мышц и сгибании руки в локтевом суставе. Вначале исследуется наружная поверхность сустава (рис. 69), затем локтевая и область тыльной ямки. Локтевой сустав сзади можно пальпировать двумя руками (рис. 70) или одной (рис. 71).Рис. 69. Пальпация наружной поверх¬ ности локтевого сустава. Указательным пальцем ощупывается головка лучевой кости, суставная капсула, суставная щель, кольцевая связка, коллатеральная связ¬ ка. Выше над суставной щелью ощупывается латеральный надмыщелок
82Диагностика репматических заболеванийРис. 70. Бимануальная пальпация локтевого сустава сзади.Рука исследуемого согнута в локтевом суставе до 90“. Врач охватывает руками сустав с двух сторон, большими пальцами ощупывает поверхность сустава, что позволяет выявить бо¬ лезненность и напряжение мягких тканей при отеке, узелко¬ вые образования, тофусы, выпот в локтевую сумку. Локтевая сумка становится менее напряженной и выбухающей, если больной выпрямит руку. Попеременное давление большими пальцами на локтевую сумку может выявить флюктуацию. При наличии артрита (синовита) в паралоктевых ямках опре¬ деляется мягкое припухание и болезненность, флюктуация бывает редкоРис. 71. Пальпация задней поверхности локтевого сустава одной рукой. Левая рука врача удерживает плечо больного, правая ощупывает суставОщупывание начинается с исследования кожных покровов, оценивается тем¬ пература, тургор кожи над суставом. Отек кожи и подкожной клетчатки опреде¬ ляется умеренной компрессией указательным иальт^см над костными выступами, при отеке остается ямка. Отечность периартикулярпых тканей — постоянный признак артрита, гемартроза, травматических повреждений сустава. При пере¬ ломах надмыщелков, локтевого выступа может определяться свободная подвиж¬ ность отломков.На нарз^жной поверхности локтевого сустава при пальпации можно опреде¬ лить ревматические и ревматоидные узелки, тофусы (см. рис. 17). Капсула су¬ става доступна исследованию только в локтевой ямке по обеим сторонам сухожи¬ лия двуглавой мышцы, на тыльной поверхности — в ямке разгибателей и кнутри от локтевого отростка.В норме капсула не пальпируется. При ее воспалении в ямке разгибателей можно пропальпировать болезненный тяж, в других местах — только болезнен¬ ность. Чаще всего капсулит сопровождается выпотом. В этих случаях локтевая ямка меняет конфигурацию, пальпаторно можно определить уплотнение и флюк¬
Локтевой сустав83туацию, но лучше флюктуация выявляется на тыле локтевого сустава. Для этого врач один палет! устанавливает в ямку разгибателей, другой — у внутрсшіеі о края локтевого отростка. Попеременное нажатие пальцами в указанных местах создает зыблеиие. Особое внимание надо уделить локтевой борозде, где над капсулой лежит локтевой нерв. При скоплении жидкости в капсуле нерв выдавливается из борозды и легко пальпируется в виде тяжа. Пальпация всех отделов сустава должна быть сравнительной — слева и справа.Пропалъпировать суставную щель сложно. Это удается лишь на ограничен¬ ном участке ниже наружного надмыщелка плечевой кости. Исследование про¬ водится кончиком указательного пальца нри опуш,енной и расслаблснпой руке больного. Если при этом выявляется болезненность, то это признак каисулита.Лиже суставной щели можно пропальпировать головку лучевой кости. В нор¬ ме она меньше вышележащего головчатого возвышения плечевой кости. Если они окажутся равные по величине, то это признак деформирующего артроза.Учитывая большую частоту периартритов локтевого сустава (наружный эпи- кондилит плеча, внутренний эпикопдилит плеча, олекраналгия), необходимо особо тщательно исследовать области надмыщвлков и локтевого отростка. При их патологии в этих зонах всегда отмечается боль с характерной иррадиацией (рис. 72).Рис. 72. Локализация и иррадиация при латеральном И) и медиальном (б) эпикондилитеПальпация проводится с применением компрессии кончиком указательного па.'1ьца в соответствующих местах. На^тичие боли при ощупывании наружного надмыщелка плечевой кости, где прикрепляются сухожилия разгибателей кисти и пальцев, длинного супинатора предплечья, указывает иа наружный эпиконди- лит.Боль в этой области может также появиться при разгибании кисти и супина¬ ции предплечья, комбинации этих движений; боль возникает при сжатии кисти
84Диагностика ревматических заболеванийВ кулак с одновременным ее разгибанием; боль часто иррадиирует в предплечье и плечо. Этот синдром получил название «локоть теннисистам, что связано с большой его частотой у спортсмепов, выполняющих часто повторяющиеся сте¬ реотипные движения в локте — разгибание и супинация предплечья. С целью вы¬ явления наружного эпикопдилита используется несколько простых приемов.Проба на утомление. Кистью больного удерживается тяжесть на весу с пред¬ плечьем в положении пронации. Так как нагрузка падает на разгибатели, то при наружном зпикопдилите рука быстро устает, и появляется боль у наружного иад- мытттелка плеча. Удержание тяжести в супипированном положении предплечья утомления не вызывает, так как нагрузки на разгибатели нет.Для выявления наружного эпикондилита используются приемы, представ¬ ленные на рис. 73, 71.Рис. 73. Прием для выявления наружного эпи¬ кондилита плеча.Врач одной рукой жестко фиксирует в дистальном от¬ деле предплечье больного, кисть которого сжата в ку¬ лак. Другая рука врача захватывает кулак и форсиро¬ ванно сгибает его в лучезапястном суставе, больной при этом оказывает сопротивление, чем вызывает напряжение разгибателей. При наличии наружного эпикондилита в этой области возникает больРис. 74. Прием для выявления наружного эпи¬ кондилита плеча разгибанием кисти в услови¬ ях сопротивления.Левая рука врача укладывается на внутреннюю по¬ верхность предплечья исследуемого, правая рука — на его пронированную кисть, фиксированную в гори¬ зонтальном положении. При активном разгибании кисти исследуемого врач оказывает сопротивление, что вызывает напряжение разгибателей. Возника¬ ющая боль е области латерального надмыщелка ха¬ рактерна для эпикондилита {«локоть теннисиста»)Болезненность при иа*'1ьпации внутреннего надмыщелка плеча говорит о на¬ личии внутреннего, или медиальною эпикондилита («локоть игрока к гольф»), обусловленного ДЄ1 енеративными изменениями сухожилий сгибателей кисти, пальцев и одной из головок круглого пронатора предплечья. Этот вид эпикон¬ дилита встречается редко (швеи, машинистки, спортсмены), выявить его можно также с помощью специального приема (рис. 75).Третья разновидность локтевого периартрита — олекраналгия. Болезнен¬ ность обусловлена дегенеративными изменениями .места прикрепления (ин-
7І0КТЄВ0Й сустав85Рис, 75. Прием для выявления медиального эпикондилита.Рука больного находится в положении супинации. Левая рука врача удерживает предплечье с тыльной стороны, а правая, располагаясь на ладони больно¬ го, оказывает сопротивление активному сгибанию кисти больного. Возникающая боль в области меди¬ ального надмыщелка указывает на эпикондилитРис. 76. Исследование пассивных движений в локтевом суставесерций) сухожилий трехглавой мытпцы к олекраному. Боль постоянная, уси¬ ливается при разгибании предплечья и надавливании на локтевой отросток.При исследовании активных движений в локтевом суставе рука врача на¬ кладывается на локтевой сустав и охватывает его с трех сторон. Это позволяет ощутить крепитацию, щелканье, грубое трение. При выполнении пассивных дви¬ жений другая рука врача удерживает руку больного у лучезапястного сустава и выполняет сгибание и разгибание в локтевом суставе (рис. 76).Любой патологический процесс в локтевом суставе и окружающих его тканях отражается на функтщи сустава, движения в нем чаще становятся болезненными, ограниченными частично или полностью.Для воспалительных проті;ессов сустава характерна полная или частичная обездвиженность, при этом любые движения становятся болезненными. Нгиичие движений в суставе даже в одном направлении указывает на певоспалительный генез патологии.Отсутствие любых движений в локтевом суставе наблюдается при резко выраженном артрите, гемартрозе, тяжелых травматических повреждениях. По¬ добное наступает при контракіурах в анкилозах, возникших вследствие травмы, неправильно сросшихся обломков, как последствие вывиха, рубцовых изменений в капсуле сустава и периартикулярных тканях, длительной иммобилизатщи, руб¬ цов после ожога.
86Диагностика ревматических заболеванийБоковые движения в суставе в норме отсутствуют, их появление всеі да сви¬ детельствует о серьезной патологии локтевого сустава. Выявить боковые дви¬ жения можно с помощью приема, представленного на рис. 77. Одной рукой врач фиксирует плечо в дистальном отделе, другой, захватив предплечье, производит радиальные и улънарпые качания. Рука исследуемого должна быть предельно разогнута в локтевом суставе. В норме в таком положении движения в суставе отсутствуют. Они возникают при разрыве боковых, переломе одного из над мы¬ щелков или мыщелков плеча, переломе головки лугіевой кости.Рис, 77. Выявление боковой подвижности в локтевом суставеОчень редко встречается разболтанность в локтевом суставе, что бывает при сирингомиелитической артропатии, при этом сустав будет увеличен в объеме (водянка), периартикулярные ткани уплотнены, при движении в суставе опреде¬ ляется хруст. Наличие хруста в суставе свидетельствует о дегенеративных из¬ менениях хряща или хоїщроматозе сустава.Лучезапястный суставЛучезапястный сустав — это один из компонентов сложного кистевого сустава, состоящего из лучезапястного сустава, среднезапястного, межзапястпых суста¬ вов, запястно-пястных суставов, межпястных, дистального лу^^іслоктевого сустава (рис. 78). Все перечисленные ко.чпоненты кистевого сустава находятся в тесном анатомическом и функциональном единстве.Лучезанястный сустав относится к двухосным суставам с эллипсоидной фор¬ мой суставных поверхностей. В нем возможны движения в сагиттальной пло¬ скости — сгибание, разгибание в пределах 140-150°, во фронтальной плоско¬ сти — 50-70°, а также круговые движения.Суставная капсула лучезапястного сустава іпирокая и тонкая, ее верхний край крепится к краям лучевой кости и суставного диска, нижний — к краю су¬ ставной поверхности первого ряда костей запястья. Капсула с тыльной, ладонной сторон и с боков укреплена связками.
Лл-чезапястный сустав87Рис. 78. Лучезапястный сустав {вид с ладонной поверхности):7 — лучевая кость; 2 — полость сустава; 3 — латеральный шиловидный отросток; 4 — гороховидная косточка; 5 — ме¬ диальный шиловидный отросток; б — дистальный лучелокте¬ вой сустав; 7 — локтевая костьСуставная щель лучезапястного сустава проецируется в виде дугообразной линии от шиловидного отростка лучевой кости до шиловидного отростка лок¬ тевой кости.с ладонной поверхпости лз^езапястпого сустава прилежат два синовиальных влагалища сухожилий сгибателей пальцев, расположенных под мощной связкой удерживателя сгибателей. С тыльной стороны лучезапястного сустава прилежат с}тсожилия разгибателей запястья и пальцев, располагающихся в шести синови¬ альных влагалищах под удерживателем разгибателей (рис. 79).Рис. 79. Синовиальные влагалища сухожилий кисти:А — ладонная поверхность: 1 — общее влагалище сухожилий сгибателей; 2 — синовиальное влагалище пальца; 3 — влагалище сухожилия длинного сгибателя большого пальца; б — тыльная поверхность; 1 — вла¬ галище сухожилий длинной отводящей и короткой разгибающей мышц большого пальца; 2 — влагалище сухожилия разгибателя мизинца; 3 — влагалище сухожилий разгибателей пальцев; 4 — удерживающая связкаразгибателей
88 Диапгостртка ревматических заболеванийЛучезапястный сустав так же, как локтевой и плечевой, часто подвергается травматическому воздействию (ушибы, вывихи, переломы, разрывы и растяже¬ ния связок и др.). На долю кистевого сустава приходится 30-35% случаев от числа переломов и вывихов всего скелета человека. Вот почему при исследовании больного с патологией лучезапястного сустава в первую очередь исключается травматическое повреждение.Из нехирургической патологии лучезапястного сустава наиболее часто на¬ блюдаются артриты и дистрофические процессы. Этот сустав в первую очередь вовлекается при ревматоидном артрите. Возможны артриты инфекционно- аллергического, токсико-аллергическоіо и инфекционного генеза. Из дисжро- фических заболеваний лучезапястного сустава нередки периартриты, в первую очередь лучевой стилоидит — тендопериостит сухожилия длинного супинатора предплечья в месте его прикрепления к шиловидному отростку лучевой кости, стенозирующие лигаментиты I -VI каналов тыльной связки запястья, ладон¬ ной и поперечной связок запястья, тендовагиниты, бурситы. Деформирующий артроз (нетравматический) поражает лучезапястный сустав редко.При исследовании лучезапястного сустава необходимо учитывать некоторые анатомо-топографические ориентиры:• шиловидный отросток лучевой и локтевой кости;• бугорок Листера (апофиз дистального конца лучевой кости);• головка локтевой кости;• гороховидная косточка;• тыльная борозда лучезапястного сустава;• проксимальная и дистальная борозды внутренней поверхности сустава;• «анатомическая» табакерка, в проксимальной части которой лежит шило¬ видный отросток лучевой кости (рис. 80).Рис. 80, Анатомическая табакерка:7 — сухожилие длинного разгибателя большого паль¬ ца; 2— шиловидный отросток лучевой кости; 3 — су¬ хожилие длинной мышцы, отводящей большой палец, и короткого разгибателя большого пальца; 4 — пястно¬ запястный сустав большого пальцаНад пшловидпы.м отростком на дне анатомической табакерки лежит ладье¬ видная кость.Осмотр, Обследование суставов проводится с обязательным сопоставлением левой и правой руки. При осмотре необходимо учесть правильность соотношения кисти и предплечья (рис. 81),В этих целях используются ось Ш пальца, которая продолжается на предпле¬ чье через средину третьей метакарпальной кости. В норме она пролегает на оди¬
Л^езапястный сустав89Рис. 81. Нормальное отношение кисти и предплечья.А — вид с тыльной поверхности кисти: ось тре¬ тьего пальца, проведенная через средину тре¬ тьей метакарпальной кости и продолженная на предплечье, лежит на средине между радиаль¬ ным и ульнарным краями; б— вид сбоку: ось кисти, проведенная через вторую метакарпаль¬ ную кость, пересечется при любом положении лучезапястного сустава с осью лучевой кости в области ее шиловидного отростканаковом расстоянии от радиального и ульиарного краев предплечья. При взгляде сбоку ось кисти, проведенная через вторую метакарпальную кость, пересечется при любом положении лучезапястного сустава с осью лучевой кости в области шиловидного отростка лучевой кости. Эти соотношения грубо нарушаются при переломах со смещением, при вывихах, после тяжелых артритов, при врожденной деформации.Вынужденное положение кисти возможно в двух очень типичных вариан¬ тах — висячая кисть при параличе ^іучевого нерва и при повреждении 8-го шей¬ ного и первого грудного нервных корешков и приподнятая кисть при параличе сгибателей кистрт.Далее лучезапястный сустав осматривается с ладонной и тыльной поверх¬ ностей, одновремепно обратцается внимание па состояние предплечья и кисти, ИМЄЮШ.ИХ с лучезапястным суставом тесную функциональную связь (рис. 82). Необходимо оценить трафику мыштт предплечий и кистей, состояние сухожи¬ лий, особенно сгибателей кистей, а также ладонного апоневроза. Исследовать функцию суставов - сгибание, разгибание, отведение, приведение кисти, ее су¬ пинацию, пронацию, способность полнотснно с глубоким заворотом пальцев сжаться в кулак.Рис. 82. Осмотр лучезапястных, лучелоктевых, пястно-фаланговых, межфаланговых суставов, ладонной и тыльной поверхностей кистей и предплечий
90Диагностика ревматических заболеванийПри осмотре можно выявить сглаженность рши исчезновение костных высту¬ пов, ямок, кожных складок. Сустав при этом обычно увеличен, отечен, возмолшо повышение местной температуры, покраснение, а при пальпации болезненность. Это характерные признаки артрита, но подобное возможно и при травматических повреждениях сустава.Изменение формы лучезапястного сустава, еш деформация может быть раз¬ личной Б зависимости от патологического процесса:• веретенообразная форма со сглаженностью контуров сустава (гипертро¬ фия синовиальной оболочки, накопление экссудата в суставе) — типичный признак хронического воспаления сустава, и в первую очередь ревматоид¬ ного артрита;• ульнарное отклонение (девиация) кисти с нарушением соотношения оси III паяьца и предплечья, что наблюдается при хронїтческих воспалитель¬ ных процессах этого сустава (рис. 83);• изменение формы сустава вследствие травматических повреждений - нере..'юм, вывих, разрыв сухожилий, а также и дистрофических процессов суставных поверхностей;• варианты врожденной деформации.При осмотре тыла лучезапястного сустава между сухожилиями разгибателей, реже ладонной поверхности у запястья можно увидеть хорошо контурируемое округлой формы образование величиной от 3 до 60 мм в диаметре, достаточно плотное на ощупь, иногда флюктуируюпі;ес, чаще совершенно безболезненное. Это ганглий — кистозное образование в перисиновиальной ткани суставной кап¬ сулы шш сухожильного влагалища. Ганглий возникает вследствие дегенератив¬ но-дистрофических процессов, иногда он сообтцается с суставом или сухожиль¬ ным влагалитт];см, его содержимое — студенистое вещество, богатое муцином.Па тыльной поверхности лучезапястного сустава возможно прииухание, распространяющееся до сере¬ дины тыла кисти, дистальный конец которого может иметь неровный контур (см. рис. 15), припухлость имеет вытянутую форму по ходу конечности, что от¬ личает ее от артрита (синовита) лучезапястного су¬ става, имеющего поперечную форму над суставной щелью. Это теносиновит разгибателей.Па ладонной поверхности чуть выше лучезапяст¬ ного сустава, на ладони между дистальной складі кой и основанием нальт^ев, возможны участки припуха¬ ння, связанные с выпотом в синовиальные влагалища сі'ибателей.Пальпация лучезапястного сустава проводится одной или двулія руками, кисть больного должна Рис. 83. Ульнарная девиация «ьггь нронирована и установлена по оси (рис. 84), при кисти при ревматоидном исследовании ладонной поверхности сустава кисть артрите супинирована. Большие пальцы врача располагаются
Лучезапястный сустал91Рис. 84. Бимануальная пальпация лучезапяст¬ ного суставаРис. 85. Пальпация щели лучезапястного сустава.Большой палец левой руки врача отыскивает су¬ ставную щель и прощупывает ее на всем протяже¬ нии с тыльной и боковых поверхностей, с ладонной поверхности щель прощупать почти невозможно. Щель лучше Прощупывается при пассивных кача- тельных движениях (сгибание-разгибание) кисти правой рукой врача. Боль, отечность, крепитация свидетельствуют о патологиина тыльной стороне сустава, второй и третий пальцы охватывают сустав с боков и с ладонной поверхности.Во время палышции большие пальцы, вторые и третьи пальцы врача совер¬ шают легкое скользящее разнонаправленное движение по поверхности суставной сумки. Если сустав увеличен и предполагается наличие жидкости в суставной сумке, необходимо использовать попеременное давление большими па^'іьцами, что позволяет выявить флюктуацию. При исследовании суставной щели конечная фаланга большого или указательного пальца устанавливаются более вертикально (рис. 85). Таким же образом ощупываются поперечные связки, сухожилия сги¬ бателей и разгибателей.Необходимо тщательно прощупать дистальные концы лучевой и локтевой ко¬ сти, все костные выступы, головку лучевой кости, бугорок Листера, суставнто щель от шиловидного отростка лучевой кости до шшювидного отростка локтевой кости, исследуется «анатомическая» табакерка, на дне которой проксимально лежит ши¬ ловидный отросток лучевой кости, ощупываются все сухожшшя и связки.Исследуя тыльную поверхность лучезапястного сустава, необходимо прове¬ сти пальпацию всех сухожилий разгибателей на достаточном протяжении. По ходу сухожшшй и их влагалищ .можно определить припухлость, болезненность, иногда узелковые образования, а при сочетании пальпации с активным движе¬ нием пальцев уловить нежную крепитацию. Это признаки тендовагинита, часто возникающего при ревматоидном артрите. Аналогичная пальпация проводится и на ладонной поверхности лучезапястного сустава.
92Диагностика ревматических заболеванийПгшьпируя сустав, можно выявить разлитую болезненность, уплотнение, что свидетельствует о воспалении суставной сумки и периартикулярных тканей, травме (угииб, перелом, вывих), воспалении и гправматизации связок и сухожи¬ лий.При переломах, вывихах боль чаще более лока^'шзовапа, возможно смещение костных отломков, что при пальпации воспринимается как симптом «ступеньки».Опухоль лучезапястного сустава, да и всей кисти наблюдается при многих патологических процессах. Если она имеется, то необходимо провести детаттьное пальиаторнос исследование сустава и кисти с целью выявления локализации боли, а это уже позволит предположить место и характер патологического про¬ цесса.При пальпации лучезапястного сустава необходимо целенаправленно ис¬ следовать некоторые участки, для которых характерны онределенные варианты патологии, - это «анатомическая» табакерка, ладонная поверхность лучезапяст¬ ного сустава ближе к лучевой кости и у гороховидной косточки.В глубине анатомической^ табакерки и чуть выиге внутреннего края луче¬ вой кости можно выявить боль, которая усиливается при супинации предплечья. Иногда здесь может быть припухлость. Это симптомы лучезапястного пери- аргрита, и в частности — стилоидита, в основе которого лежит тендопериостит сухожилия длинного супинатора предплечья в месте его прикрепления к шило¬ видному отростку. Патогенез стилоидита аналогичен эпикондилиту.Сильная, ограниченная боль, малоподвижная припухлость в области ши¬ ловидного отростка лучевой кости может быть также при синдроме (болезни) де Кервена, представляющего собой тендовагинит короткого разгибателя и длин¬ ной отводящей мышцы большого пальца кисти или стенозируюший лигаментитI канала тыльной связки запястья (рис, 86). Эта патология характерна для лиц, занимающихся физическим трудом (шахтеры, каменщики, слесари), а также для швей, пианистов.Боль локаїїизуется в области шиловидного отростка лучевой кости, отдает в первый палец или в сторону локтя, сила 1 пальца снижена. Боль можно спро¬ воцировать снециаїїьньїми приемами.Рис. 86. Болезнь де Кервена
Лучезапястный сустав 93Прием первый — тест Финкельштейна. С целью выявления болезни до Керве- на — пассивное локтевое отведение кисти, сжатой в кулак, Исследуелтый распола¬ гает большой naj'ien в ладонной ямке и зажимает его остальнымрт пальцами. Врач одной рукой фиксирует предплечье исследуемого, другой смещает кулак паци¬ ента в локтевую сторону, в результате чего происходит натяжение длинной при¬ водящей и короткой разгибающей мышцы большого пальца. При тендовагинито (теносиновите) — болезни де Кервепа — возникает боль в области шиловидного отростка лучевой кости. Подобную ограниченную боль можно получить при дав¬ лении указательным пальцем на 1-1,5 см дистальнее шиловидного отростка.Прием второй — для выявления хронического стенозирующего теносиновита (болезни де Кервена). Врач удерживает руку больного за дистальный отдел пред¬ плечья, исследуемый зажимает большой палец в кулаке, врач пальцем оттесняет сжатый кулак в локтевую сторону, при наличии тсносиновита возникает болез¬ ненность в области шиловидного отростка лучевой кости.При осмотре и пальпации (поколачивании) ладонной поверхности лучеза¬ пястного сустава ближе к лучевой кости может быть выявлена небольшая при¬ пухлость и болезненность (рис, 87). Боль усиливается при длительном разгиба¬ нии и сгибании кисти, а также при сжатии плеча манжеткой тонометра в течение2 минут (симптом «манжетки») или поднятии руки, разгибании руки в локтевом суставе с одновременным разгибанием в лучезапястном суставе. У таких больных возможны резкие жг>'чие боли 1-ПІ пальцев кисти и лучевой стороны IV пальца, снижение чувствительности кончиков пальцев, снижение силы кисти, трофи¬ ческие нарутпения кожи - акроцианоз, бледный отек пальцев, язвочки на кон¬ чиках иальїіев, атрофия тенара. Все эти признаки синдрома запястного канала (туннельный синдром), в основе которого лежит тендоваї’инит сгибателей паль¬ цев кисти и стенозирующий лигаментит поперечной ладонной связки запястья. Перечисленные процессы способствуют увеличению внутриканального давле¬ ния и сдавлению срединного нерва, его прижатию к поперечной связке. Причины возникновения этого синдрома многообразны — травмы, рев.матоидный артрит, ганглий, неврииома.Пальпируя лучезапястный сустав с ладонной поверхности ближе к горохо¬ видной косточке (место гуйонского канала, в котором проходит локтевой пере), можно выявить лока,їїизованную болезненность, припухлость R области горо¬ ховидной косточки. Болезненность сочетается с парестезиями и трофическими расстройствами IV- V^ пальца и локтевой поверхности ПІ паяьца, атрофией гиио- тенара, снижением мышечной силы кисти. Этот синдром называется «синдромомРис. 87. Синдром запястного (карпально- го) канала. Боль локализуется на ладон¬ ной поверхности лучезапястного сустава, отмечается расстройство чувствительно¬ сти ИІІ пальцев. Боль усиливается ночью и ранним утром, распространяется на предплечье вплоть до локтя
94Диагностика ревматических заболсваїштігутнского канала^>, или «синдром куоита.'іьного канала», он может сочетаться с синдромом запястного кана«'іа.Появление неврологической симптоматики у больных с синдромом запяст¬ ного канала может быть спровоцировано с помощью специальных тестов. Фор¬ сированное сгибание кисти и фиксация ее в этом положении на 60 с нриводігг к возникновению парестезий в зоне иннервации срединного нерва (симптом Фа- лспа). Перкуссия в области запястного канала также может вызвать парестезии (симптом Типнеля).Определение активных и пассивных движений позволяет судить о функцио¬ нальных возможностях лучезапястного сустава, наличии боли при нагрузках. Активные движения выполняются по команде врача. Руки исследуемого согнуты в локтевом суставе до 90®, предплечья и кисти направлены вперед и находятся в состоянии пронация. Совершаются сгибание, разгибание, отведение, приве¬ дение, круговые движения. Так как больному не всегда ясно, что от него хотят, врачу можно самому продемонстрировать нужные движения.При выполнении пассивных движений левая рука врача охватывает дисталь¬ ную часть предплечья так, чтобы первый и указательный пальцы охватывали лучезапястный сустав со всех сторон (рис. 88).Рис. 88. Определение объема пассивных движений в лучезапястном суставе.Левая рука врача устанавливается на уровне суставной щели, охватывает сустав стрех сторон. Правая рука врача, удерживая кисть на уровне пястных костей, делает пассивные сгибание, разгибание, отведение, при¬ ведение в лучезапястном суставе. Можно пользоваться другим приемом; левой рукой врач полностью охва¬ тывает лучезапястный сустав, правой — выполняет необходимые движенияПравой рукой врач, удерживая кисть больного, совершает необходимые дви¬ жения. Рука, расположенная на суставе, воспринимает хруст, пощелкивания, крепитацию.Для оценки выраженности и степени различия іюражения симметричных су¬ ставов используется тест, носящий название «позы молящегося»: исследуемому предлагается сжать ладони перед собой, подняв локти до такого уровня, чтобы предплечья образовали прямую линию (рис. 89).Аналогичным образом можно оцепить ладонное сгибание, если прижать одну к другой тыльные поверхности кистей.
Кисть95Рис. 89. Тест для выявления различия, величины тыльного сгибания левого и правого лучезапястного суставов («поза молящегося»)Офаничение подвижности в лучезапястном суставе может быть связано с бо¬ лью и отеком (травма, воспа*аение суставных элементов, воспалсние периартику- лярных тканей, сухожилий и их синовиа.аьных влагалищ), либо с контрактурой iLUi анкилозом сустава.КистьИсследование кисти по своей значимости не уступает остальному обследованию больного и поэтому должно проводиться с особой тщательностью.Кисть — дистальный отдел верхней конечности, обладающий сложной дви¬ гательной и сенсорной функцией. Длина кисти составляет 17-18 см. Кисть со¬ стоит из трех частей — запястье, пясть, пальцы; она имеет ладонную и тыльную поверхности. Проксимальный ряд костей запястья участвует в образовании лу¬ чезапястного сустава. Между костями запястья и нясти имеются малоподвиж¬ ные сочленения, между костями пясти и костями пальцев — хорошо подвижныеСОЧ.1ЄНЄНИЯ.На ладонной поверхности кисти имеется углубление в форме ладьи (ладья- ладонь), которое с двух сторон ограничено тенаром и гипотснаром. Кожа ладони обильно снабжена нервами, сосудами, потовыми железами, имеет более высокую температуру и чувствительность, чем тыл кисти. На ладони имеются три посто- 5ганые складки, которые никогда не исчезают при воспалительных процессах, отеках.Ладонь имеет треугольный ладонный апоневроз. Мышцы кисти обладают высокой дифференцировкой функции. На ладони имеется два синовиальных влагалища — общее синовиальное влагалище сухожилий сгибателей пальцев, аіагалище сухожилия длинного сгртбатсля большого пальца, а также синовиа-іь- ные влагалища сухожилий пальцев (см. рис. 79).Кожа тыла кисти подвижна, менее обеспечена сосудами и нервами. На тыле кисти через кожу хорошо просматриваются и контурируются вены; подкожная
96 Диаі'ностика ревматических заболеванийклетчатка гонкая, рыхлая, тыльная фасция тонкая, между ее листами проходят сухожилия разгибателей запястья и пaльт^cв. На тыльной поверхности кисти име¬ ется шесть синовиа.аьньтх влагалищ, располаї аюиіихся па уровне лучезапястного сустава и дистальнес его примерно до средины пясти.Кровоснабжение кисти богатое, здесь имеется множество анастомозов, оно осуществляется за счет лучевой, локтевой артерий и межкостных артерий.Иннерватщя кисти осуті^сствляется ветвями срединного, локтевого и лучевого нервов.Патология кисти многообразна. На долю поврелсдений приходится до 30® травм других частей тела (утиибы, переломы, вывихи, растяжения и разры¬ вы сухожилий). Наиболее часто повреждаются пальцы, что нередко приводит к контрактуре, тугоподвижности в суставах. Кисть подвергается воспалительным гнойным заболеваниям - панаритщй, паронихий, ладонный подкожный абс¬ цесс, флегмона, фурункул, карбункул, нагноившаяся мо.золь. Возможны артриты различного генеза (ревматизм, ревматоидный артрит, псориаз, системные за¬ болевания), среди которых особое место занимает ревматоидный артрит. Кисть содержит большое количество сухожилий, синовиа..'1ьных влагалищ, связок. Эти структуры тесно соприкасаются друг с другом и часто подвергаются воспали¬ тельным и дегенеративным процессам с развитием тендовагинита, тсносііновита и лигаментита. Четко различить эти процессы трудно, вот почему эти термины иногда употребляются как синонимы. Особого внимания заслуживает туберку¬ лезный гснез патологии сухожильных влагалитц, диагностика такого синовита всегда представляет трудности.Среди дистрофических заболеваний кисти чапіе всего встречается стенози- рующий лигамептит различной локализации; поражение кольцевидных связок сухожильных влагалищ пальцев — болезнь Нотта, поражение первого капала тыльной связки запястья — синдром де Кервена, поражение поперечной связки запястья — синдром запястного канала. Межфаланговые суставы более всего поражаются деформирутотцим остеоартрозо.м (старческий и посттравматический остеоартроз), в основе которого лежат дистрофические изменения суставного хрятца, что приводртт к деформации суставных поверхностей, образованию остео¬ фитов. Дистрофия распространяется на мягкие ткани суставов, в результате утолщается синовиальная оболочка, капсула сустава, дистрофии подвергаются СВЯ31СИ, синовиальные влагалища.Опухоли и опухолевидные образования кистей руки: возможны эпителиаль¬ ная киста, пиогенная гранулема, липома, фиброма, гемангиома, синовиома.Осмотр кистей обязательно проводится в сравнении, кисти лучше по.пожить на стол или на колени. Исследуются тыльные, затем ладонные поверхности. Осмотром выявляются различные варианты врожденной патологии — сращение пальцев, уменьшение или увеличение их числа, гигантизм одного из пальцев или недоразвигие. У лиц высокого роста хрупкого телосложения можно увидеть на обеих руках длинные, тонкие «паучьи пальцы», что характерно для синдрома врожденной слабости соединительной ткани (синдром Марфана). При осмотре обращается внимание па положение кисти и пальцев. Наиболее ірубьіс вариан¬
Кнсіь97Рис. 90. Положение кисти при поражении лучевого нерва (висячая кисть, слева) и локтевого нерва («ког¬ тистая лапа», справа)Рис. 91. «Квадратная кисть» при де¬ формирующем остеоартрозе пястно¬ запястного сустава I пальца (первая пястная кость приведена, близлежа¬ щие мышцы атрофированы)ты отклонений — висячая кисть, «когтистая лапа» (рис. 90), квадратная кисть (рис. 91). Возможна сгибательная контрактура, обусловленная сращением су¬ хожилий длинных сгибателей с их влагалищами (тспдоген или рубцовыми из¬ менениями мышц длинных сгибателей (миогенная), Контрактура может иметь и ищемический генез. Па^'хьцы при контрактуре полусогнуты, движения ограни¬ чены или отсутствуют.Характерное положение приобретают пальцы при повреждении сухожилий разгибателей кисти. Из-за преобладания тонуса мышц-сгибателей пальцы по¬ стоянно согнуты, активное разгибание становится невозможным. Положение пальцев зависит от уровня повреждения сухожилий (рис. 92),Величина и форма нормальной кисти определяется состоянием ее структур¬ ных элементов - костей, мышц, связок, сухожилий, нервов, сосудов, они ме-Рис. 92. Положение пальцев при повреждении сухожилий разгибателей кисти (Брянцева Л.Н.и соавт.). Место повреждения указано стрелкой;А — повреждение на уровне предплечья и кисти; 6— повреждение на уровне проксимальной фаланги; В — повреждение на уровне средней и дистальной фаланги4 Диагностики ревматических :іа6олеваний
98Диагностика ревматических заболеванийняются при воспалительных заболеваниях, повреждениях нервов, сухожилий, атрофии мышц, переломах костей со смещением, при вывихах, ушибах.Кисть может быть увеличена или уменьшена. Увеличение обуславливается диффузным отеком, и в первую очередь отеком тыла кисти за счет артрита, гной¬ ного воспа*'іепия, травмы. Отек тыла кисти наступает даже тогда, когда процесс лока^’шзуется на ладонной поверхности. Это происходит потому, что апоневроз ладони препятствует нарастанию отека с ладонной стороны. При воспалительном отеке кожа над заилтересованным участком или над всей кистью становится ги- перемировапной, горячей на ощупь, гладкой, блестящей. При компрессии паяь- цем па кисти легко остается вмятина. Диффузный отек кисти может быть при синдроме «плечо-кисть». Он имеет вазомоторно-трофический генез и поэтому будет плотным, кожа кисти холодная, цианотичная, истонченная, что часто со¬ четается с ломкостью ногтей и развитием сгибательной контрактуры.Локализованный отек всегда указывает на место патологического процес¬ са. При наличии локального отека в сочетании с ограниченной болью в первую очередь надо исключить травматическое повреждение — ушиб, перелом, разрыв связок, сухожилий.Ограниченная припухлость вдоль сухожилий разгибателей на тыле кисти может быть при их теносиновите. Она обычно располагается над областью луче¬ запястного сустава и проксимальной частью тыла кисти (см. рис. 15).Эту припухлость не всегда легко отличить от припухлости при артрите луче¬ запястного сустава. В целях их дифференциации такую кисть надо осматривать сбоку, что позволяет выявить симптом «уступа», как изображено на рис. 93.Рис. 93. Осмотр кисти сбоку с целью выявления симптома с<уступа».Симптом «уступа» используется для различия артрита (синовита) лучезапястного и межзапястных суставов от теносиновита разгибателей. При теносиновите разгибателей во время разгибания пальцев припухлость сме¬ щается в проксимальном направлении, и ее дистальная граница становится четкой (симптом «уступа»). При¬ пухлость, обусловленная артритом, при движении сухожилий разгибателей свою конфигурацию не меняетУменьшение кисти в размерах бывает при врожденном недоразвитии или тяжелой атрофии мышц кисти.Форма кисти меняется при переломах пястных костей со смещением отлом¬ ков, а также атрофии тепара, гипотенара, межостных, червеобразных мышц, что чаще связано с травмой, невритом, ревматоидным артритом. Атрофия тенара и гипотенара уплощает ладонную ямку, а атрофия червеобразных и межостных мышц формирует полую кисть. Об изменениях кисти, связанных с патологией нервов и мышц, подробно будет сказано в разделе «Мышцы, фасции и сухожи¬ лия».
Кисть99При осмотре ладонной поверхности кисти на ладони, и особенно на пальцах, могут контурироваться сосискообразные припухлости (рис. 94). Оии обусловле¬ ны массивным выпотом в сухожильные влагалища.У мужчин среднего и пожилого возраста иногда выявляется безболезненное выраженное уплотнение ткани у основания IV-V пальцев со складками кожи, а также укорочение и уплотнение сухожилий, которое прощупывается в виде плотных, натянутых жгутов. Заинтересованные пальцы находятся в состоянии неполного, а позже — полного сгибания. Боль обычно отсутствует. Это результат хронического воспалительного заболевания ладонного апоневро.за с развитием контрактуры Дюпюитрена (рис. 95).Рис. 94. Локализация припухлости при теноси- новите сгибателей. На ладони такие припухло¬ сти встречаются редко из-за плотного ладон¬ ного апоневроза, чаще они видны на пальцахПри осмотре кисти с тыльной стороны можно выявить локтевое отклонение (локтевая девиация) пальцев в пяcтнo-фav'laнгoвыx сочленениях (рис. 96).Причина — подвывихи в этих суставах вследствие длительного воспали¬ тельного процесса с выпотом, растяжение капсулы сустава, дистрофия капсулыРис. 96. Деформация кисти при ревматоидном артрите, ульнар- ная девиация пальцев, артрит с подвывихом в пястно-фаланговыхсуставах
100Диагностика ревматических заболсванісйИ связок. Эта же прттчина лежит в основе разболтанности в этих суставах. Сила такой кисти снижена, прочный захват предметов нарушен. Все перечисленные признаки характерны для ревматоидного артрита. Локтевое отклонение пальцев в сочетании с локтевым отклонением кисти в лучезапястном суставе создает впе¬ чатление о формировании «плавника моржа».Осмотр пястно-фаланговых и межфалапговых сочленений должен прово¬ диться с особой тщательностью, изменения этих суставов многообразны. Суста¬ вы осматриваются с тыльной поверхности при вытянутых пальцах, затем при сжатой кисти в кулак. Это позволяет выявить припухлость, различные варианты дефигурации и деформации, узелковые образования (рис. 97,98), эритематозные высыпания.Рис. 97. Осмотр пястно-фаланговых сочле¬ нений при сжатой кисти в кулак. В норме между головками пястных костей четко определяются ложбинки, западения. Их исчезновение свидетельствует об артрите, артрозе, повреждении, что обычно сопро¬ вождается болью. При поражении пястно- фаланговых и межфаланговых суставов сжатие кисти затрудненоРис. 98. Припухлость пястно-фаланговых суставов при синовите располагается более проксимально по отношению к суставной щели и больше между головками пястных ко¬ стей. Припухлость межфаланговых суставов при синовите располагается в заднебоковых отделах суставов между сухожилием разгиба¬ теля сверху и латеральными коллатеральны¬ ми связками по бокамЭритематозные высыпания в области пястно-фаланговых суставов — одно из характерных кожных проявлений дерматомиозита. Линейные геморрагии на ногтях встречаются у больных инфекционным эндокардитом. Другие проявления этого заболевания — симптом Джейнуэя (ограниченный участок кожной эрите¬ мы) и узелки Ослера (болезненные подкожные уплотнения с очагами эритемы кожи под ними). Появ.7тение этих признаков связывают с развитием васкулита.При осмотре можно выявить разнонаправленную позицию фаланг (сгибание, переразгибапие) па одних и тех лее иа*'іьцах. Подобное наступает при ретрак¬ ции червеобразных и межостных мыпп^, при этом формируется сгибательная установка в пястно-фаланговых и переразгибание в межфаланговых суставах. При переразгибании в проксимальных суставах и сгибательной контрактуре дис-
Кисть 101талышх межфаланговых суставов возникает деформация пальцев в виде шеи лебедя (рис. 99). Переразгибанис в пястно-фаланговых суставах наступает при контрактуре длинных разгибателей. Подобная грубая деформап;ия пальцев чаще всего развивается при ревматоидном артрите, но бывает и при системной красной волчанке (синдром Жаку),Рис. 99. Деформация пальцев кистей в виде шеи лебедя. Функция такой кисти нарушена,сжатие в кулак невозможноВозможна деформация пальцев по тину «пуговичной петли», что характерно для ревматоидного артрита. При этом из-за поражения сухожилий пальцев про¬ исходит сочетание сгибания проксимального и разгибание дистального межфа¬ ланговых суставов.Изменение формы проксимального межфалангового сочленения в виде вере¬ тена чаще обусловлено ревматоидным артритом, но может быть и при подагре, деформирующем артрозе. При ревматоидном артрите развивается гипертрофия синовиальной оболочки суставной сумки, в пей накапливается экссудат. При пальпации такой сустав имеет тестообразную консистенцию.У лиц старпгего и пожилого возраста при осмотре межфа-'іанговьтх суставов мог'т выявляться такие признаки деформирующего артроза (см. рис. 11):• узелки Бушара — локализуются на проксимальном межфалапговом сочле¬ нении по бокам сустава и придают ему веретенообразпость;• узелки Гебердена — располагаются на тыльной и боковой поверхности дис¬ тальных сочленений:• подушки Гаррода — их лока^'шзация на тыльной поверхности проксима.'іь- ных сочленений (рис, 100).В области межфаланговьїх сочленений хотя и редко, ио могут быть подагри¬ ческие тофусы, иногда даже со свищами (рис. 101).Конфигурация и положение на^'іьцев кисти при некоторых видах патологии приобретают очень характерные черты, что обусловлено изменением соотноше¬ ния костных фрагментов между собой за счет поражения суставной сумки, пери- артикулярных тканей, мышц, сухожилий и сухожильных влагсыищ (рис. 102).При осмотре костей на коже можно увидеть телеангиоэктазы, они бывают у больных системной склеродермией. Для этой патологии характерны также плот¬ ный отек кожи, ее индурация и атрофия. Иногда у таких больных наблюдается синдром Рейно, хотя причин для его возникновения много.
102Диагностика ревматических заболеванийРис. 100. Подушки Гаррода в об¬ ласти вторых межфаланговых соч¬ лененийРис. 101. Припухлость межфаланговых суставов у боль¬ ного подагрой (хронический тофусный артрит). Спра¬ ва — вскрывшийся тофус III пальцаРис. 102. Положение костных фрагментов пальцев кисти при патологии суставов (Пяй Л.):/ — здоровый палец; 2 — палец при когтеобразной кисти; 3— палец в виде «шеи лебедя»; 4 — «пуговичнаяпетля» (бутоньерка); 5 — согнутый палецОсматривая тыл кисти у больных с болевым синдромом, особо обращается внимание на состояние межостпых мышц. Их атрофия, углубление межкостных промежутков пясти — один из ранних признаков развивающегося ревматоидного артрита.РІсслсдуя кисти, надо обратить внимание на симметричность поражения межфаланговых суставов и кистевых мышц слева и справа. Симметричность поражения — типичный признак ревматоидного артрита, деформирующего артроза у пожилых. Асимметричные изменения, раннее вовлечение дисталь¬ ных межфаланговых суставов, одновременное поражение трех суставов одного пальца — характерный признак псориатического артрита. Сочетание артрита
Кисть103и теидовагинита у пациентов может приводить к формированию диффузного отека пальца («палец-сосиска»). Подобные изменения иногда встречаются и у eovTbHbix с реактивным артритом.Пальпация запястья и пясти проводится по методике, что и пальпация лу- чезаігястного сустава. Исследуются каждая косточка, мыпгца, сухожилие, связка. Особо тщательному исследованию подлежат те участки, где при осмотре выяв¬ лено неблагополучие и где имеется боль. При наличии боли в кисти с помощью пальпации дифференцируется локальная боль от разлитой. Локальная боль ха¬ рактерна для травматических повреждений (перелом, вывих, разрыв сухожи¬ лия, травматический или спонтанный разрыв связок), может она быть и при ло¬ кальном воспалении. Отечную и деформированную кисть исследуют осторожно, компрессией пальца определяют границу отека. Необходимо помнить о том, что отечный тыл кисти может быть и при локализации патологического процесса на ладонной поверхности.При пальпации запястья и пясти может быть выявлен симптом «ступеньки» и крепитация при переломах костей, крепитация при тендовагинитах. На ладон¬ ной поверхности последовательно исследуются апоневроз, сухожилия сгибате¬ лей. При наличии тендовагинита возможна боль, упругая припухлость по ходу сухожилия. Ограниченная боль может быть при разрыве сухожилий. Определя¬ ется тонус тенара и гипотенара.Исследование пястно-фаланговых сочленений начинается с ориентировочно¬ го поперечного сдавления кисти на уровне этих суставов (рис. 103).Пальпация пястно-фаланговых и межфалапговых суставов проводится дву¬ мя руками: одной врач удерживает кисть больного в удобном для себя положе¬ нии, второй — проводит пальпацию (рис. 104,105).Рис. 103. Поперечное сдавление пястных костей на уровне пястно-фаланговых сочле¬ нений.врач охватывает кисть на уровне этих суставов и осторожно умеренно сжимает кисть до появ¬ ления легких болевых ощущений. Избыточная болезненность наблюдается при воспалении этих суставов либо травмеРис. 104. Пальпация пястно-фаланговых суставов.Ощупывание может сочетаться с определением объема пассивных движений в суставе
104Диагностика ревматических заболеванийРис. 105. Пальпация пястно-фаланго¬ вых сочленений.Большие пальмы врача устанавливаются по бокам от сухожилия разгибателей, где располагается суставная щель. Она лучше определяется при пассивном сгибании- разгибании проксимальной фаланги. Ощу¬ пывание должно сопровождаться умерен¬ ной компрессией пальцами, что позволяет выявить болезненность, припухлость, под¬ вывих в суставе, а при значительном выпо¬ те — небольшое зыблениеРис. 106. Пальпация межфаланговыхсочлененииДалее ощупывание проводится двумя или четырьмя пальцами, сустав исследуется со всех сторон и обязательно с боков. Предпочтитель¬ нее пальпацию суставов сочетать с выполне¬ нием пассивных движений в каждом суставе, при этом сустав охватывается пальцами левой руки врача, а правой врач, удерживая фалан¬ гу, выполняет пассивное движение (рис. 106), Врач левой рукой охватывает двумя пальтщми сустав области верхнебоковой поверхности между сухожилием разгибателя и коллате¬ ральными связками. Суставную щель здесь пропальпировать почти невозможно. При пальпации сустава необходимо соверщить пассивное сгибание-разгибание пальца. Таким образом можно выявить болезненность, кре¬ питацию, определить объем движений. Далее врач располагает пальцы левой руки с боков суставов на уровне суставной щели. Здесь можно выявить припухлость ткапей. Если по¬ является напряжение, упругость при сгибании пальца, то это свидетельствует об артрите.При наличии выпота в суставе он приобре¬ тает тестообразную консистснцию. Исследо¬ вание пассивных движений можно выполнить по методике, представлепиой на рис, 107. Рука исследуемого находится в положении супина¬ ций, врач охватывает ее так, чтобы большой палец врача находился на средине ладони, где расположены сухожилия сгибателей. Правой рукой врач захватывает проксимальную фа¬ лангу каждого пальца и определяет объем сгибания, разгибания в пястно-фалапговом сочленении, выявляет боковую подвижное! ь. При наличии теносиновита сгибателей боль¬ шой палец, расположенный на ладони, ощу¬ щает крепитацию. Ограничение объема дви¬ жений в суставах наблюдается при артрите, травме, контрактуре Дюиюитрена. Увеличе¬ ние объема движений, боковая подвижность (разболтанность) указывают на подвывих в пястно-фаланговом сочленении.Пальпация суставов большого пальца име¬ ет некоторые особенности — все три сустава
Юість105хорошо доступны исследованию и на всех уров¬ нях четко прощупывается суставная щель, что позволяет легко выявить патологию (рис. 108,109).Узелки Бушара и Гебердена при пальпации ощущаются как плотные, иеподвижпые, иногда болезненные образования величиной 4-6 мм, плотно связанные с костными краями. Подушки Гаррода — безболезненные упругие утолщения кожи и нижележащих тканей. Подагрические узелки воспринимаются как подкожные ма^ю- подвижные, чаще безболезненные уплотнения, їїногда над ними через кожу могут просвечи¬ ваться белесоватые массы урата натрия, возни¬ кают свищи.Исследование активной подвижности в су¬ ставах кистей имеет большое диагностическое значение. Ограничение активной подвижно¬ сти может быть двусторонним, Г0Та.'1ЬНЫМ HvlH локальным. Тотальное ограничение возникаетв результате тяжелых длительных воспалительных заболеваний суставов, и в первую очередь при ревматоидном артрите. Реже, и в меньшей степени, .это воз¬ можно при подагре, дефор.мирующем остеоартрозе, системной красной волчанке, болезни Рейтера. При этих заболеваниях возникает синдром утренней скован¬ ности, но особенно он выражен при ревматоидном артрите.Рис. 107. Определение объема пас¬ сивных движений в пястно-фаланго- вых сочлененияхРис. 108. Пальпация запястно-пястного сустава (Л) и пястно-фалангового сустава (Б) I пальцакисти.Исследование проводится по тем же принципам, что и пальпация других суставов кисти. Особенность лишь втом, что в норме суставная щель запястно-пястного и пястно-фалангового суставов легко доступна иссле¬ дованию. 8 патологии при пальпации выявляется болезненность, выпот в сустав, крепитация, ограничениеобъема движения
106Диагностика ревматических заболеванийРис. 109. Локализация и иррадиация боли при артропатии первого запястно-пястного суставаШ-У'т,.♦'ЛФ4у і ■ » *9Рис. 110. «Кистевой хват». Максимальное сжатие кисти достигается при физиологиче¬ ском положении лучезапястного сустава по оси предплечья и его повороте в 90° (между положением супинации и пронации)Одностороннее или локальное нарушение активной подвижности наблю¬ дается при нейропатиях, травме, локальном воспалении в суставе, апоневрозе, сухожилии и его влагалище.Активные движения в кистях исследуются с помощью сжатия и разжатая кистей в кулак — «кистевой хват» (рис. 110), Нормально сжатый кулак оценива¬ ется как 100% сжатие; 75% сжатие — когда кончики пальцев не достигают тснара и гипотенара на 2 см; 50% сжатие — это расстояние увеличивается до 5-6 см; 25% сжатие — это расстояние равно 10-12 см; невозможность сжатия кисти оценива¬ ется как 0%.Рис. 111. Тест «щипковый хват»: подушечка большого пальца поочередно противопоставляется подушечкам каждого пальца кисти
Позвоночник 107Помимо «кистевого хвата» для оценки функции кисти, се составляющих эле¬ ментов используется тест «щипковый хват» (рис, 111). у здорового человека тест легко выполним, при поражении пястно-фаланговых и межфаланговых суставов (артрит, артроз, травма), сухожилий сгибателей, парезах и параличах мышц этот тест выполнить трудно или невозможно.При выполнении активных движений возможно появление феномена «за- ще.'ікивающегося» («пружинящего») па.'іьца. При сгибании и разгибании паль¬ цев больной чувствует болезненное препятствие у основания I, П, IV пальцев (одного или нескольких). Появление этого синдрома связано с поражением сухожилий, их влагалищ и кольцевидных связок пальцев, развитием тендо- вагинита поверхностных сгибателей пальцев и стенозирующего лигаментита кольцевых связок пальцев. При пальпации пястно-фалангового сочленения с ла¬ донной поверхности у этих больных можно прощупать овальный узелок или веретенообразное утолщение сухожилия. Исследуя кисть, необходимо обратить внимание на появление избыточной подвижности в ее суставах. Это может быть обусловлено наследственным заболеванием соединительной ткани (синдром Элсрса—Данлоса и Марфана), а также слабостью связочного аппарата суста¬ вов вследствие хронического воспалительного процесса, повторных вывихов, повторных травм.ПозвоночникПозвоночник — основная часть скелета туловища, он служит органом опоры и движения, а также вместилищем спинного мозга. В позвоночнике имеется 33-34 позвонка, которые па^чагаются друг на друга в виде колец, образуя одну колонну — позвоночный столб.Позвоночник подразделяют на 5 отделов: шейный, грз^цной, поясничный, крестцовый и копчиковый, в нем имеется 4 искривления, шейное и пояснич¬ ное — выпуклостью кпереди, грудное и тазовое — кзади. Позвонки соединены между собой в различных отделах по-разному, имеются прерывные рг непрерыв¬ ные соединения, это обеспечивает ему большую стабильность и в то же время достаточную подвижность.Суставы позвоночника в отличие от суставов конечностей имеют следующие особенности (рис. 112):• .между позвонками шейного, грудного и поясничного отделов существует синхондрозное (вариант сипартроза) малоподвижное соединение с помо¬ щью волокнистого хряща диска, что обеспечивает прочность соединения, упругость и рессориость;• между позвонками крестца и копчика имеется неподвижное синостозное соединение;• между суставными отростками позвонков, между позвонками и ребрами имеется подвижное диартрозное соединение.
108Диагностика ревматических заболеванийРис. 112. Позвоночник, поясничный отдел (верхняя часть на разрезе), связки и соединения позвоноч¬ ного столба;f — задняя продольная связка; 2 — тело позвонка;3— межпозвонковый диск, в центре пульпозное ядро;4— передняя продольная связка; 5 — суставная поверх¬ ность нижнего суставного отростка; 6 — надостистая связка; 7 — межостистая связка; 8 — остистый отросток;9 — желтая связкаПоддержание стабильности и подвижности позвоночника обеспечивается:• межпозвоночными дисками;• дугоотросчатыми суставами;• связками;• мышцами.В позвоночнике насчитывается 23 межпозвонковых диска, суммарная их высота достигает четверти длины позвоночника. Наибольшая их толщина (до 10 мм) отмечается в поясничном отделе. Межпозвонковые диски представ¬ ляют собой аваскулярпые образования, состоящие из двух основных компо¬ нентов. Наружная часть диска - фиброзное кольцо, содержащее до 90 слоев коллагеновьтх волокон, В смежных слоях волокна располагаются под углом 30° друг к другу. Такое строение обеспечивает прочность и высокую устойчивость к нагрузке. Передний и переднебоковые отделы кольца значительно толще, чем задний и заднебоковые. Центральная часть межпозвонкового диска — студени¬ стое ядро. У молодых людей оно примерно на 90% состоит из воды, связанной с протеогликанами, которые удерживаются в сети, образованной коллагеновыми волокнами. Межпозвонковые диски прочно срастаются с гиалиновым хрящом поверхностей рядом лежащих позвонков. Между позвонками крестца и копчика имеется неподвижное синостозпое соединение.Дугоотростчатые соединения образуются между суставными отростками со¬ седних позвонков, в ттюйном и грудном отделах они относятся к плоским суста¬ вам, в поясничном — к цилиндрическим.Суставные поверхности дугоотростчатых соединений в шейном отделе рас¬ полагаются почти в горизонтальной плоскости, в грудном отделе — почти во фронтальной плоскости, в поясничном — Б сагиттальной плоскости.грудные позвонки па заднебоковой поверхности тела имеют по две фасетки (ямки): одна находится у верхнего края, другая — у нижнего (рис. 113). Нижняя
Позвоночник109Рис. 113. Восьмой грудной позвонок:7 — поперечная реберная ямка; 2 — верхний сустав¬ ной отросток; 3 — верхняя реберная ямка; 4 — тело позвонка; 5 — нижняя реберная ямка; 6 — нижний суставной отросток; 7 — остистый отросток; 8 — по¬ перечный отростокямка ОДНОГО позвонка обра;зует с верхней ямкой другого позвонка полную су¬ ставную ямку - место сочленения с головкой ребра. На поперечных отростках грудных позвонков также имеются небольпіие поперечные реберные ямки, об¬ разующие с бугорком ребра диартрозное сочленение.Позвоночник обеспечен мощным связочным аппаратом, в составе которого имеются длинные и короткие связки (рис. 114). Длинные связки:• длинная передняя связка позвоночника располагается вдоль передней по¬ верхности позвоночного столба;• задняя продольная связка располагается на задней поверхности тел по¬ звонков в позвоночном канале.Короткие связки позвоночника;• желтые связки располагаются между дугами позвонков, они очень упруги и эластичны, при сгибании и разгибании туловитца действуют подобно мышцам;• межостистые связки располагаются в промежутках между остистыми от¬ ростками;• падостистая связка — это непрерывный тяж, идутт^ий по верхушкам ости¬ стых отростков;• выйная связка — тонкая эластичная связка шейного отдела позвоночника, идущая вдоль остистых отростков и прикрепленная к на¬ ружному затылочному выступу;Рис. 114. Основные связки позвоночника;? — передняя продольная связка; 2 — задняя продольная связка; 3 — желтая связка; 4 — надостистая связка
110 Диагностика ревматических заболеваний,• мсжпопсречные связки соединяют верхушки попере^гных отростков позво¬ ночника, они ограничивают боковые движения позвоночника в противо¬ положную сторону.Мышцы, как и связки, удерживают позвоночник в необходимом положении и обеспечивают его стабильность и подвижность. Они представляются большим количеством мышц спины, подразделяющихся на поверхностные и глубокие (собственные мышцы спины).в центре позвонка между его телом и дугой имеется позвоночное отверстие, в котором располагается спинной мозг с оболочками. Между рядом лежащими позвонками существуют межпозвоночные отверстия, через которые выходят ко¬ решки спинномозговых нервов.Патология позвоночника встречается часто, особенно у лиц среднего и по¬ жилого возраста, и сопровождается многообразной клинической симптоматикой. В процесс могут вовлекаться позвонки, межпозвонковые диски, связки, хряще¬ вые пластинки позвонков, спинной мозг, корешки спинномозговых нервов, по¬ звоночные артерии, дугоогростчатые суставы, мышцы. Лока^'іизация прогресса во многом определяет клинические проявления.Болевой синдром при заболеваниях позвоночника — универсальный признак неблагополучия. Он требует от врача проведения детального анализа. Болевой синдром в области позвоночника — это наиболее распространенный вариант па¬ тологии опорно-двигательного аппарата. Боли в позвоночнике занимают 5-е ме¬ сто среди всех причин обращений к врачу и 2-е место среди причин утраты трудо¬ способности. С ними связано примерно 25% от общих потерь рабочего времени. Максимальная заболеваемость отмечается у лиц 30-50 лет. Болевой синдром принято классифицировать, прежде всего, в зависимости от его продолжитель¬ ности, поскольку этот показатель во многом определяет как подходы к лечению, так и прогноз заболевания. Острыми считаются боли, продолжающиеся не более3 мес. (время, необходимое для восстановления тканевого повреждения). Более длительная боль расценивается как хроническая.В целом острые боли имеют достаточно благоприятный прогноз. Как минимум 60% больных возвращаются к работе в течение первого месяца, 90% — в течение первых трех месяцев. Однако частота рецидивов болевого синдрома в последу¬ ющие 6 месят^ев может достигать 40%. В общей сложности рецидивы наблюда¬ ются в 85% случаев. У 15% больных болевой синдром сохраняется спустя год от начала болезни. И чем раньше больной возвращается к работе, тем меньше веро¬ ятность хронического течения болезни, в зависимости от источника болей в об¬ ласти позвоночника их можно подразделить на вертеброгенные и отраженные.Вертеброгенные боли возникают в результате патологических изменений по¬ звоночника и расположенных в данной области мягких тканей. Причины таких болей весьма многообразны. К числу наиболее распространенных относятся мы¬ шечно-тонический (миофасциальный) болевой синдром, дегенеративные изме¬ нения позвоночника, спондилолистез, спинальный стеноз, грыжа диска, травма¬ тические повреждения, патологические переломы при остеопорозе.
Позвоночник 111Мышечно-топический (миофасциальный) болевой синдром встречается у 30- 85% больных со скелетно-мышечными болями. Характеризуется Hav'iH4HeM триггерных (курковых) точек, которые представляют собой ограниченные очаги локальной болезненности, расположенные в пучках напряженных мышечных волокон. Напряженный пучок мышечных волокон пальпируется в пораженной мышце в виде плотного жгута. Его может быть сложно обнаружить, если он по¬ крыт достаточно толстым слоем мягких тканей. Трштерная точка определяется как очаг болезненности в пределах напряженного пучка. Надавливание на нее часто индуцирует не только локальную болезненность, но и боль в отдаленном участке.Триггерные точки подразделяют на активные и латентные. Активные триг¬ герные точки являются источником спонтанных болевых ощупїсний в покое и при движении, а также способствуют нарушению функции мышцы. Они чаше локализуются в мышцах шеи, плечевого и тазового пояса, трапециевидной мыш¬ це, квадратной мышце поясницы. Боли могут иметь различную интенсивность, часто не совпадают по локализации с генерирующей их триггерной точкой, зона их распределения четко не оіраничена. Латентная триггерная точка не индуци¬ рует боли в покое и при движениях, вызывает напряжение и нарушение функции мышцы и определяется как очаг лока,чьной болезненности при пальпации. Ак¬ тивация триггерных точек может быть индуцирована физической наїрузкой или раздражением нервных корешков.Один из наиболее частых вариантов мышечно-топических нарушений — синдром грушевидной мышцы. Он характеризуется болями в поясничном отделе позвоночника, в ягодице и по задней поверхности ноги. В глубине ягодицы при пальпации определяется болезненное уплотнение (спазмированная грушевид¬ ная мышца). Усиление боли отмечается при внутренней ротации бедра. Спазм грушевидной мышцы приводит к сдавлению седалищного нерва, которое сопро- волсдается болями в области голени и стопы.Еще одна частая причина болевого синдрома — дегенеративные изменения позвоночника. Они ск-тадываются из трех основных компонентов, В российской медицинской лексике каждый из них принято обозначать отдельныл^ тер.мином. Это остеохондроз, спондилез, спондилоартроз. Ключевую роль среди них игра¬ ет остеохондроз. Он представ.1яет собой уменьшение высоты межпозвонкового диска. С возрастом в диске постепенно снижается содержание воды. Фиброзное кольцо растрескивается, образуются протрузии ядра, развивается оссификация. Это ведет к уменьшению высоты диска (остеохондроз), которое сопровождается нарушением стабильности подвижного комплекса.Снижение стабильности вызывает появление краевых костных разрастаний (спондилез), которые увеличивают опорную поверхность тел позвонков и на рентгенограммах имеют вид шипов (остеофитов). Уменьшение высоты диска ведет к значительному повышению нагрузки на фасеточные суставы. В них раз¬ виваются такие же изменения, как и при остеоартрозе периферических суставов (спондилоартроз). Происходит увеличение плотности костной ткани в субхон-
112 Диагностика ревматических заболеванийдра^ттьных зонах, формируются остеофиты. Позднее начинается разрушение су¬ ставного хряща, снижается эластичность связок позвоночника,Дегенеративный процесс может вызывать болевой синдром за счет уменьше¬ ния стабильности подвижного комплекса, ведущего к нерерастяжепию связочно¬ го аппарата и капсулы фасеточных суставов, раздражения нервных окончаний фиброзного кольца, развития вторичного синовита при спондилоартрозе. За рубежом термины «остеохондроз» и «спондилез» обычно употребляют для обо¬ значения дегенеративных изменений позвоночника в целом. При этом, согласно рекомендациям, которые поддерживаются отраслевыми научными обтцествами СІТІ А и европейских стран, под спопдилезом понимают возрастные дегенератив¬ ные изменения, которые не сопровождаются патологической симптоматикой. Остеохондрозом называют дегенерацию позвоночника, которая приводит к воз¬ никновению клинических признаков болезни. В России термин «остеохондроз позвоночника» также обычно употребляется для обозначения заболевания, при котором может быть обнаружено не только уменьшение высоты межпозвоноч¬ ного диска, но и другие дегенеративные изменения.Напрямую связаны с дегенерацией и более грубые изменения позвоночника, способные вызывать повреждение нервных структур. Это спондилолистез, спи¬ нальный стеноз, грыжа диска. Обусловленное патологией диска проірессирую- Ttice нарушение стабильности в ряде случаев приводит к переднему смещению распо.»1оженного выше позвонка по отношению к нижнему - спондшолистезу. Такие изменения могут стать причиной компрессии спинного мозга и возникно¬ вения тяжелых неврологических нарушений.Спинальный стеноз представляет собой сужение просвета спинномозгово¬ го канала. Он индуцирует боль за счет компрессии нервных структур и может быть связан с врожденной узостью спинномозгового канала, выбуханием заднего отдела фиброзного кольца в просвет канала, формированием остеофитов в об¬ ласти фасеточных суставов, утолщением связок. Развитие болевого синдрома при грыже диска может быть обусловлено разрывом наружной трети фиброзно¬ го кольца, смещением задней продольной связки, компрессией и раздражением спинномозговых корешков.Клиническая симптоматика в целом плохо коррелирует с данными инстру¬ ментальных методов исс.ледования. Выраженные дегенеративные изменения па рентгенограммах и грыжи диска, по данным МП, часто встречаются при от¬ сутствии болей. Данные инструмептапьных методов можно интерпретировать только с учетом клинической симптоматики. Сутцествующие в настоящее время методы исследования не позволяют с достаточной степенью достоверности иден¬ тифицировать анатомическую причину болевого синдрома примерно у 85% боль¬ ных с острыми и у вО% больных с хроническими болями в области позвоночника. Поэтому диагностика направлена не на точную идентификацию причины боле¬ вого синдрома в KaofcdoM конкретном случае, а на выявление опасных нарушений, которые могут привести к тяжелым последствиям.При обследовании пациента, который предъявляет жалобы на боли в области позвоночника, необходимо исключить наличие хронического воспа«'штельного
Позвоночник 113заболевания, неврологические нарушения, которые могут стать показанием для оперативного лечения, инфекционную и онкологическую патологию, социальные и психологические проблемы, которые могут способствовать усилению болей, связь болевого синдрома с патологией внутренних органов.При всем многообразии болевых ощущений в области позвоночника их мож¬ но подразделить на корешковые (представляют собой один из вариантов вер- теброгенных болей) и локализованные (могут быть как вертеброгенными, так и отраженными). Корешковые боли связаны с компрессией нервных корешков в результате механических нарушений и воспалительных изменений. Они рас¬ пространяются в пределах сегмента тела, соответствующего зоне иннервации пораженноію корешка. Локализованные боли возникают преимущественно пара- вертебрально, по могут распространяться на затылок, ягодицы, боковые отделы грудной клетки. Они могут быть связаны с поражением межпозвонкового диска, фасеточных суставов, связок, а также располагающихся в данной области мышц и сухожилий.В беседе с больным необходимо обратить внимание па связь боли с временем суток и физической активностью. Боли, индуцированные механическими на¬ рушениями, обычно усиливаются к вечеру и после физической нагрузки. После отдыха они уменьшаются. Боль, связанная с воспалением, нарастает обычно в ноч¬ ные и утренние часы, уменьшается после разминки. Для хронических воспали¬ тельных заболеваний позвоночника, таких как анкилозирующий спондилит, псо- риатический артрит, реактивный артрит, характерно усиление болей в ночное вре¬ мя и к утру, скованность, поражение периферических суставов, увеличение СОЭ.Причиной патологического процесса могут быть воспаление, дистрофия, травма. Воспалительное заболевание позвоночника называется спондилитом. Это собирательный термин, который употреб«тяется для обозначения болезней позвоночника различной природы. Характерным признаком заболеваний ин¬ фекционного происхождения является первичное разрушение тел позвонков с последующей деформацией позвоночника (туберкулез, актиномикоз, бруцел¬ лез, остеомиелит, тиф, сифилис и др.). Отдельную группу спондилитов состав¬ ляют воспалительные заболевания позвоночника с локализацией процесса в дуго- отростчатых суставах — так называемые спондилоартрити, которые наблюдают¬ ся при анкилозирующем спондилоартрите, болезни Рейтера, псориазе.Дистрофии подвергаются в первую очередь межпозвонковые диски с после¬ дующим вовлечением тел позвонков (остеохондроз, деформирующий спопди- лез), далее — межпозвонковые дугоотростчатые и реберно-поперечные суставы (спондилоартроз), возможна дистрофия связочного аппарата позвоночника.Отраженные боли в области позвоночника обусловлены распространением болевой импульсации от пораженных внутренних органов. Такую симптоматику могут индуцировать болезни почек (мочекаменная болезнь, пиелонефрит, нара- нефральный абсцесс), болезни желудочно-кишечного тракта (панкреатит, холе¬ цистит, язвенная болезнь желудка и 12-перстной кишки), заболеваїшя органов малого таза (простатит, эндометриоз, хронические воспалительные нроті;сссьі), аневризма аорты.
114Диагностика ревмачических заболеванийТравме может быть подвергнут любой отдел позвоночника — от атланта до копчика. Возмоле¬ ны ушибы и переломы позвонков, остистых от¬ ростков, разрывы и растяжения мышц, связок. Нередко при этом страдают спинной мозг, кореш¬ ки спинномозговых нервов, сосуды.в молодом возрасте преобладают воспали¬ тельные процессы и травмы, в возрасте 50 лет и старше — дегенеративно-дистрофические про¬ цессы (рис. 115).Дегенеративные изменения позвоночника мо¬ гут проявляться уже после 20 лет, С .этого возрас¬ та начинает ослабевать связочный аппарат, что ведет к расширению межпозвонковых промежут¬ ков, а далее — к смепі;снию отдельных позвонков (спопдилолистез) (рис. 116).Растяжение и разрыв фиброзного кольца дис¬ ка приводят к внедрению студенистого вещества в тело позвонка — формируется грыжа Шморля. Смешение (протрузия), выпадение (пролапс) хря¬ щевого диска внутрь спинномозгового канала со¬ провождается сдавлением спинного .мозга, боковое смещение диска, уменьшение его высоты при дистрофии приводит к сдавлению нервных корешков, сосудов, питающих .мозг и проходящих через межпозвонковый канал (экстравазальная компрессия) (рис. 117).Рис. 115. Дегенеративные измене¬ ния в позвоночнике (Маркс В.О.):1 — спонд ил артроз; 2 — деформиру¬ ющий спондилез; 3 — остеохондроз; 4— межпозвонковый хондроз (суже¬ ние диска]Рис. 116. Схема смещения поясничного позвонка (спондилолистез):А — норма; б — смещение II степени; В — смещение IV степени (классификация Мейердинга)Нарушение фиксационной функции диска способствует возникновению па¬ тологической подвижности (подвывиху) позвонков.Уплотнение замьткательных пластинок позвонков, обызвествление мест при¬ крепления волокон диска к передней продольной связке завершается образова¬ нием остеофитов (рис, 118). Разрастающиеся остеофиты у краев межпозвонко-
Позвоночник115Рис. 117. Схема расположения межпозвонкового диска и студенистого ядра в норме И) и патоло¬ гии с образованием грыжи диска (дискоз) (Б). Различают грыжи диска боковые, срединно-боковые,срединныеРис. 118. Остеофиты на передних углах смежных поясничных позвонков, напоминающие клюв птицы; сужение расстояния между позвонками, особенно в переднем отделевых дисков также сдавливают позвоночные артерии, корешки спинномозговых нервов, резко ограничивают подвижность позвоночника.Остеохондроз и спондилсз как наиболее распространенная патология по¬ звоночника преимущественно локализуются в наиболее подвижных его отде¬ лах — в шейном и поясничном.При локализации патологии в шейном отделе у больных возникают брахи¬ альные боли и парестезии, слабость плечевого пояса, тугонодвижность плечевого сустава (рис. 119).Возможна головная боль шейного происхождения (шейная мигрень), возни¬ кающая боль в затылке отдает в глазную и лобную область, челюсть. Компрессия и перекру^півание позвоночной артерии вокруг атланта при резких поворотах го¬ ловы способствуют ишемии мозга, что проявляется головокружением, подъемом артериального давленртя, звоном в ушах, обморочным состоянием, расстройством зрения, слуха, онемением тела с одной стороны, могут возникнуть вестибуляр-
116Диагностика ревматических заболеванийРис. 119. Иррадиация болей при шейном спондилезе в руку и голову (шейная мигрень)ные расстройства. Схема расположения позвоночной артерии лредставлена на рис. 120.Кровоснабжение мозга на V3 обеспечивается внутренними сонными арте¬ риями и Уз ~ позвоночными артериями. Внутренние сонные артерии образуют каротидную, а позвоночные артерии — вертебробазилярную систему.Головокружение провоцируется вращением или поворотом головы влево с разгибанием шеи. Иногда больной при этом падает, как подкотпениый. Присдавлении 6-го шейного корешка (Cg) возмолс- ны ослабление или отсутствие сухожильных рефлексов двуглавой и плечелучевой МЫП1Ц, снижается чувствительность на лучевой сто¬ роне большого пальца и по нижней части предплечья. Поражение 7-го шейного кореш¬ ка проявляется ослаблением или отсутствием сухожильного рефлекса трехглавой мышцы и снижением чувствительности па тыле кисти, на указательном и третьем пальцах.При остеохондрозе шейного отдела позво¬ ночника иногда наблюдаются кардиалгии раз¬ личной интенсивности и продолжительности, не купируемые нитроглицерином.При шейном остеохондрозе и спондилезе возможны мислопатии, этому способствуют прямая травма (удар по голове сверху), непря¬ мая травма — падение с высоты на ноги, резкое сгибание шеи. Все это приводит к возникнове¬ нию медиальной грыжи или протрузии дис¬ ка в заднем направлении, нарушению крово¬ обращения спинного мозга, травме структурыРис. 120. Схема магистральных арте¬ рий головы и сосудов основания моз¬ га (Верещагин Н.В., 1980):7 — внутренняя сонная артерия; 2— по¬ звоночная артерия; 3 — наружная сон¬ ная артерия; 4— общая сонная артерия; ^ — подключичная артерия; 6 — аорта
Позвоночник 117спинного мозга, медленной компрессии спинного мозга, что и обуславливает неврологическую клинику — парезы и параличи, нарушение чувствительности.Грудной отдел позвоночника реже подвержен грубым дегенеративным из¬ менениям, чем шейный и поясничный. Остеохондроз и спондилез развиваются преимущественно у лиц, выполняющих длительные физические нагрузки и на¬ грузки, сопряженные с хронической микротравмой позвоночника, например, у спортсменов. Его развитию способствуют деформации позвоночника (кифоз, сколиоз), нарушение осанки. В силу анатомических особенностей остеохондроз грудного отдела чаще проявляется корешковой симптоматикой, обусловленной сужением межпозвонковых отверстий. Таких больных беспокоят боли в позво¬ ночнике разной интенсивности, они моїут быть одно- и двусторонними, носят опоясывающий характер с отдачей в грудину, ключицу, подреберье. Боль усили¬ вается при глубоком вдохе, кашле, сгибании шеи, распространяется на мышцы спины, к ягодицам. Появляется чувство скованности позвоночника по утрам. Боль локализуется в паравертебральных корешковых точках, распространяется по межреберьям на переднюю часть грудной клетки, симулируя висцеральные заболевания. Поражение верхнегрудных отделов нередко сопровождается кар¬ диальным синдромом.У подростков может возникнуть так называемый ювенильный остеохондроз вследствие нарушения развития эпифизов позвонков и сформироваться юноше¬ ский кифоз. Вначале это проявляется болью, а позднее, с развитием дегенератив¬ ных процессов, формируется вся клиническая симптоматика остеохондроза.В пожилом возрасте наблюдается особая форма патологии ірудного отдела позвоночника — старческий спондилез. Причина — диффузный остеонороз и де¬ формация тел позвонков. У таких больных клиника может отягощаться патоло¬ гическими переломами одного или нескольких позвонков.Патология поясничного отдела позвоночника встречается очень часто, кли¬ ника многообразна, а ведущим субъективным признаком также является боль. Причинами поясничных болей могут быть остеохондроз, спондилез, патология связочного аппарата («пружинящая спина»), спондилолистез, деформации позво¬ ночника и дефекты осанки, спондилоартроз, анкилозирующий спондилоартрит, заболевания позвонков. Развитию заболеваний поясничного отдела позвоноч¬ ника схюсобствуют анатомические особенности и большая величина наї рузок на этот отдел. В результате этого происходит быстрое изнашивание нижних межпоз¬ вонковых дисков, особенно па уровне L^-S^ формирование их нестабильности (протрузия, пролапс), возможно соскальзывание позвонков (сііондилолистез), развитие дегенеративных процессов в хрящах, суставах, связках. Всему этому способствуют чрезмерные физические нагрузки, однообразные позы, инфекции, переохлаждение, интоксикации, врожденные аномалии, такие как сакрализацияV поясничного позвонка (слияние его с крестцовой костью) и люмбализация - сокращение крестцовых позвонков с 5 до 4 и увеличение числа поясничных до б позвонков.Клинические признаки патологии поясничного отдела позвоночника много¬ образны и зависят от характера процесса и его локализации.
116Диагностика реамати чсских заболеванийРис. 119. Иррадиация болей при шейном спондилезе в руку и голову (шейная мигрень)ные расстройства. Схема расположения позвоночной артерии представлена на рис. 120.Кровоснабжение мозга на V3 обеспечивается внутренними сонными арте¬ риями и Уз “ позвоночными артериями. Внутренние сонные артерии образуют каротидную, а позвоночные артерии — вертебробазилярную систему.Головокружение провоцируется вращением или поворотом головы влево с разгибанием шеи. Иногда больной при этом падает, как подкоттгенный. Присдавлении 6-го шейного корешка (С^) возмож¬ ны ослабление или отсутствие сухожильных рефлексов двуглавой и плечелучевой мышц, снижается чувствительность на лучевой сто¬ роне большого пальца и по нижней части предплечья. Поражение 7-го шейного кореш¬ ка проявляется ослаблением шіи отсутствием сухожильного рефлекса трехглавой мышцы и снижением чувствительности на тьиіе кисти, на указательном и третьем пальцах.При остеохондрозе шейного отдела позво¬ ночника иногда наблюдаются кардиалгии раз¬ личной интенсивности и продолжительности, не купируемые нитроглицерином.При шейном остеохондрозе и спондилезе возможны миелопатии, этому способствуют прямая травма (удар по голове сверху), непря¬ мая травма — падение с высоты на ноги, резкое сгибание шеи. Все это приводит к возникнове¬ нию медиальной 1рыжи или протрузии дис¬ ка в заднем направлении, нарушению крово- обратцения спинного мозга, травме структурыРис. 120. Схема магистральных арте¬ рий головы и сосудов основания моз¬ га {Верещагин Н.В., 1980):1 — внутренняя сонная артерия; 2 — по¬ звоночная артерия; 3 — наружная сон¬ ная артерия; 4 — общая сонная артерия;5 — подключичная артерия; 6 — аорта
Позвоно’їник 117спинного мозга, медленной компрессии спинного мозга, что и обуславливает неврологическую клинику — парезы и параличи, наруиіепие чувствительности.Грудной отдел позвоночника реже подвержен грубым дегенеративным из¬ менениям, чем шейный и поясничный. Остеохондроз и спонлилез развиваются преиліу’щественно у лиц, выполняющих д-тительиыс физические нагрузки и на¬ грузки, сопряженные с хронической микротравмой позвоночника, например, у спортсменов. Его развитию способствуют деформации позвоночника (кифоз, сколиоз), нарушение осанки. В силу анатомических особенностей остеохондроз грудного отдела чаще проявляется корешковой симптоматикой, обусловленной сужением межпозвонковых отверстий. Таких больных беспокоят боли в позво¬ ночнике разной иитенсивпости, они могут быть одао- и двусторонними, носят опоясывающий характер с отдачей в грудину, ключицу, подреберье. Боль усили¬ вается при глубоком вдохе, капіле, сгибании шеи, распространяется на мышцы спины, к ягодицам. Появляется чувство скованности позвоночника по утрам. Боль локализуется в паравертебральных корешковых точках, распространяется по межреберьям на переднюю часть грудной клетки, симулируя висцера;іьньіе заболевания. Поражение верхнегрудных отделов нередко сопровождается кар¬ диальным синдромом.У подростков может возникнуть так называемый ювенильный остеохондроз вследствие нарушения развития эпифизов позвонков и сформироваться юноше¬ ский кифоз. Вначале зто проявляется болью, а позднее, с развитием дегенератив¬ ных процессов, формируется вся клини’іеская симптоматика остеохондроза.В пожи^том возрасте наб.ттюдается особая форма патологии грудного отдела позвоночника — старческий спондилсз. Причина — диффузный остеопороз и де¬ формация тел позвонков. У таких больных клиника может отягощаться патоло¬ гическими переломами одного или нескольких позвонков.Патология поясничного отдела позвоночника встречается очень часто, кли¬ ника многообразна, а ведущим субъективным признаком также является боль. Причинами поясничных болей могут быть остеохондроз, спондилез, патология связочного аппарата («пружинящая спина»), спондилолистез, деформации позво¬ ночника и дефекты осанки, спондилоартроз, анкилозирующий спондилоартрит, заболевания позвонков. Развитию заболеваний поясничного отдела позвоноч¬ ника способствуют анатомические особенности и большая ве.тичина нагрузок на этот отдел. В результате этого происходит быстрое изнашивание нижних межпоз¬ вонковых дисков, особенно на уровне Ц-Sj, формирование их нестабильности (протрузия, пролапс), возможно соскальзывание позвонков (спондилолистез), развитие дегенеративных процессов в хрящах, суставах, связках. Всему этому способствуют чрезмерные физические нагрузки, однообразные позы, инфекщпт, переохлаждение, интоксикации, врожденные аномалии, такие как сакрализацияV поясничного іюзвонка (слияние его с крестцовой костью) и люмбализация - сокращение крестцовых позвонков с 5 до 4 и увеличение числа поясничных до 6 позвонков.Кшнические признаки патологии поясничного отдела позвоночника много¬ образны и зависят от характера процесса и его локализации.
118 Диагностика ревматических заболеванийНаиболее частая патология — остеохондроз и спондилез, проявляется кореш¬ ковым синдромом (радикулитом). Больных беспокоят боль в пояснице в виде люмбаго (прострел) или люмбалгии. Очень часто наблюдается сочетание по¬ ясничного и крестцового радикулита. Боль при этом охватывает большую зону, отдает по ходу седалищного нерва (люмбоишиалгия). Она возникает при не¬ ловком движении, подъеме тяжести, длительном пребывании в неудобной позе, при тряске в транспорте, охлаждении. Люмбошпиалгия ограничивает движения в позвоночнике из-за мыптечного напряжения. Возможны расстройства чувстви¬ тельности, трофики мышц нижних конечностей, меняется конфигурация позво¬ ночника - уплопіается поясничный лордоз, формируется кифоз, сколиоз.При спондилолистезе, который чатце возникает на уровне Lg, реже — боль имеет большую распространенность и упорство. Она может локализоваться в по¬ яснице, крестце, копчике, в нижних конечностях., при этом усиливается грудной кифоз, происходит наклонение таза вперед или назад, туловище укорачивается, мышцы спипы с одной или с двух сторон напрягаются.При осмотре и пшіьпации выявляется смещение остистого отростка заинте¬ ресованного позвонка кпереди. Возможны расстройства чувствительности («пол- занье мурашек»), парезы, атрофия мышц нижних конечностей, выявляется ряд неврологических симптомов — симптом Ласега, Нери, Брудзинского, повышение или выпадение ахилловых, брюшных, анальных рефлексов, повышение коленных рефлексов.Физическое исследование позвоночника. Позвоночник с его суставами исследуется в вертикальном положении, сидя, лежа и в условиях функциона.чь- ных нагрузок. Вначале проводится осмотр, отмечается степень выраженности физиологических изгибов. Естественные изгибы позвоночника повышают его эластичность, обеспечивают большее сопротивление весовой нагрузке. При осмо¬ тре позвоночника можно встретиться со многими вариантами его конфигурации (рис. 121),Чаше это является унаследованным признаком, но может быть и приобре¬ тенным, возникшим на фоне врожденной слабости соединительной ткани, из-за однообразной позы при обучении или в работе, при небрежном отношении к сво¬ ей осанке. В отдельных случаях это может быть проявлением заболевания самого позвоночника, опорных конечностей, заболеваний внутренних органов и нервной системы. Каждый случай необычной конфигурации позвоночника: чрезмерная выраженность изгибов, их сглаженность или исчезновение, появление дополни¬ тельных изгибов, западений требуют углубленного исследования и установления причины его появления.при осмотре и пальпации необходимо учитывать некоторые анатомические ориентиры, что позволяет более точно локализовать зону поражения (рис, 122):• Vn шейный позвонок — наиболее выступающий остистый отросток при наклоне головы вперед;• внутренний угол лопатки — уровень ІП грудного позвонка;• нижний край лопатки — уровень УП грудного позвонка;• гребень подвздошной кости — уровень IV поясничного позвонка;
Позвоночник119гдРис. 121. Варианты конфигурации спины практически здорового человека при осмотре сбоку(Маркс В.О.):А — плоская спина (доскообразная), физиологические изгибы спины выражены слабо. Имеется предрасполо¬ женность к сколиозу; Б — круглая (кругло-вогнутая) спина, туловище отклонено назад, таз наклонен кпереди, что привело к усилению поясничного лордоза. Имеет наследственное предрасположение; В — сутулая спина, грудной кифоз усилен, поясничный лордоз уплощен, туловище, плечевой пояс сдвинуты кпереди, грудная клетка уплощена, живот выпячен: Г — кифоз верхнегрудного отдела позвоночника. Боковые ориентировоч¬ ные точки (наружный слуховой проход, средина плечевого сустава, большой вертел бедренной кости, наруж¬ ная лодыжка голеностопного сустава) находятся на условной боковой отвесной линии, что позволяет считать кифоз компенсированным;/? — некомпенсированный кифоз, плечевая и вертельная точки отклонились от отвесной линии, проведенной через слуховой проход• уровень задненижних остей подвздошной КОСТИ — первый крестцовый позвонок. Характер отклонений позвоночника в сто¬ роны МОЖНО выявить, ориентируясь на уровень наружных слуховых проходов, плеч, гребней подвздошных костей и отвес, опуш:енный от за¬ тылочного бугра (рис. 123). При нормальном строении позвоночника линии, проведенные через наружные слуховые проходы, акромиаль¬ ные отростки и гребни подвздошных костей, параллельны, а вертикальная линия, проведен¬ ная через остистые отростки позвонков, прямая и образует с тремя горизонтальными линиями прямые углы. Отвес, опущенный от затылочного бугра, проходит над остистыми отростками через межъягодичную складку.Детальный осмотр позвоночника проводится последовательно по отделам, начиная с шейного. Его лучше совмещать с пальпацией, что позволя-Рис. 122. Опознавательные точки спины, используемые для опреде¬ ления уровня позвоночника
120Диагностика ревматических заболеванийРис. 123. Соотношение горизонтальных и вертикальной контрольных линий для оценки строенияпозвоночника (Маркс В.О.):А — нормальное строение позвоночника: горизонтальные линии, проведенные через наружные слуховые проходы, акромиальные отростки, гребни подвздошных костей параллельны и пересекаются с линией, про¬ веденной от затылочного бугра через остистые отростки и межъягодичную складку, под прямым углом; Б— S-образное искривление позвоночника во фронтальной плоскости, линии предплечья и таза потеряли параллелизм, а остистые отростки отклоняются от отвесной линии в разные стороныет ВЫЯВИТЬ НС ТОЛЬКО явные, но и скрытые выпячивание, западсние, сметцсние от¬ дельных или нескольких позвонков, выявить з^іастки болезненности, уплотнения и напряжения мышц, опухолевидные образования.Осматривая позвоночник при наклонах сзади и сбоку, обращается внитание на степень участия в движении каждого его отдела. Выключение из ритма дви¬ жений отдельных позвонков, группы или целого отдела позвоночника указывает на локализацию патологического процесса.Пальпация, Перед ощупыванием позвоночника в целях оценки способно¬ сти его выдерживать нагрузки по вертикали и выявления болезненности можно
Позвоночник121применить прием вертикальной компрессии (осевая нагрузка, рис. 124). Техника приема такова: исследуемый находится в вертикальном положении, стоя или сидя; врач, располагаясь сзади от исследуемого, накладывает руки на его темя и осторожно осуществляет равномерное или толчкообразное давление вниз. Большого усилия прилагать не следует. Манипуляция прекращается при появ¬ лении локальной или распространенной боли. Этот прием нельзя использовать при подозрении на деструкцию, перелом или смещение позвонков.Боль — наиболее ранний признак заболевания позвоночника, поэтому при ощупывании его нужно четко определить ее локализацию, степень выражен¬ ности, иррадиацию. Боль может быть локализованной и распространенной, вы¬ являться в покое, при движении, провоцироваться врачебными приемами.Распространенная боль характерна для диффузных поражений позвоночника (остеохондроз, спондилоартрит) либо воспалительного заболевания мышц. Ло¬ кальная боль обусловливается ограниченным воспалением, уптибом, переломом позвонка или отростка, разрывом связок, отрывом мышц, опухолью.Вместе с тем надо всегда учитывать, что боль в спине может не иметь ника¬ кого отношения к патологии позвоночника, а быть отраженной при патолоши внутренних органов (рис. 125).Ориентировочную пальпацию позвоночника можно проводить и вертика.тіь- ном положении больного (рис. 126), с наклоном туловища вперед, при которо.м информативной бывает не только пальпация, но и перкуссия по остистым от¬ росткам пальце.м или неврологическим молоточком.Сердце Легкие 1; Желудок -Поджелудочная железа Кишечни ЯичникиХронический простатит Семенной пузырек - -Рак простаты • -тСл Трахея Желчный- пузырьНачинающаяся болезнь БехтереваСигмовидная прямая кишкаРис. 125. Локализация отраженной боли в спине при некоторых заболеваниях внутреннихорганов (Маркс В.О.)
122Диагностика ревматичестсих заболеванийРис. 126. Пальпация позвоночника в вер¬ тикальном положении больногоРис. 127. Положение исследуемого и подклад¬ ной подушки при пальпации шейного отдела позвоночника И) и грудного и поясничного от¬ делов позвоночника (Б)Значительно большую информацию можно получить, исследуя больного в горизонтальном положении при максимальном расслаблении мышц. В ряде случаев следует сопоставить результаты йсследования в вертикальном и горизон¬ тальном положении. Это необходимо при дифференциации статического и реф¬ лекторного напряжения мышц спины и положения позвонков.Пальпируя поясничный и шейный отделы позвоночника, необходимо исполь¬ зовать подкладную подушку, что способствует не только расслаблению мышц, но и расширению мсжостистых промежутков (рис. 127).При пальпации необходимо ориентироваться на вершины остистых от¬ ростков, исследовать их межостистыс пространства в разных отделах позво¬ ночника, мышцы слева и справа от позвонков на одном уровне, межреберныс промежутки.Перед непосредственной пальпацией позвоночника необходимо выявить зоны кожной гиперестезии методом образования «кожного валика» (рис. 128). Кожно-жировой валик захватывается двумя пальцами, начиная от шейного отде¬ ла с перемещением вниз до крестца, латеральнее на 3-5 см от остистых отростков, сначала с одной стороны, затем с другой. Гиперестезия указывает на возможную заинтересованность позвоночника соответственно уровню иннервации.Ощупывание позвоночника проводится ладонной поверхностью указательно¬ го или тре.мя пальцами правой руки, совершается медленное без сильного дав.те- ния скольжение от 4-5-ГО шейного позвонка до крестца включительно (рис. 129). Рука врача плоско укладывается на позвоночник так, чтобы указательный палец располагался на верттшнах отростков. Скользящим движением от 4-5-го шейного
Позвоночник123Рис. 128. Выявление кожной гипере¬ стезии методом формирования «кож¬ ного валика»Рис. 129. Ощупывание остистых отростков позво¬ ночникапозвонка до крестца включительно можно выявить малейшие смещения остистых отростков вперед (спондилолистез), назад (ретролистез, чаще в шейном отделе), в стороны, их расщеиленис. Па^іьнация остистых отростков по Турнсру — мяг¬ кий кргш локтевой стороны ладони прикладывается к спине вдоль остистых от¬ ростков под углом 45°. Движение ладони вдоль позвоночника легко выявляет выступающ;ие отростки пораженных позвонков. При ощупывании обращается внимание на расстояния между соседними остистыми отростками.Исследуя вершины остистых отростков, следует обратить внимание на степень выпячивания каждого из них. Резкое выступление отростка называетсяРис. 130. Туберкулезный спондилит. Очаг деструкции в по¬ звонках (?) привел к деформации позвоночника и образо¬ ванию «точечного горба», на что указывает выступающий остистый отросток (2)
124Диагностика репматических заболеваний«точечным ребром», оно связано с диспозицией позвонка в результате сметце- ния назад или деформации при его деструкции (рис. 130). Западение одного из остистых отростков, по сравнению с рядом лежащими, связано со смещением позвонка вперед или переломом остистого отростка. Надо помнить об одной физиологической особенности: остистый отросток II поясничного позвонка мо¬ жет выступать кзади больше, чем соседние.При исследовании остистых отростков обращается внимание на величину промежутков между ними. В норме в разных отделах позвоночника она разная. Важно выявить различие между рядом лежащими отростками. Это всегда рас¬ сматривается как отклонение от нормы и тфебует уточнения, возможные причи¬ ны — смещение или деструкция позвонка, перелом остистого отростка, разрыв связок между отростками.Западение и болезненность межостисшых промежутков свидетельствуют о растяжений или разрыве над- и межостистых связок (рис. 131). Чаще это отмеча¬ ется между V поясничным и I крестцовым позво1п<ами (болезнь Бострупа). Это бывает у молодых лиц после поднятия перед собой тяжестей, падения на ягоди¬ цы с разогнутыми ногами, при падении с лестницы и обозначается как синдром «пружинящей» спины. Иногда локализованная боль при этом синдроме может и не сопровождаться давлением на межостистые промежутки, она постоянная, из¬ водящая больного, Нередко она иррадиирует в ягодицы, в покое может стихать, при физическом напряжении рецидивировать.Рис. 131. Пальпация над- и межостистых связок.Указательный или средний палец правой руки, лучше в полусогнутом состоянии, с достаточной силой по¬ гружается в межостистые пространства. Рука может располагаться перпендикулярно или лучше вдоль позво¬ ночника (А). Возникающая боль указывает на повреждение связок или диска. При подозрении на разрыв меж¬ остистых связок исследование проводится с подкладкой подушек под живот больного {Б). Такое положение расширяет межостистое пространство и благоприятствует выявлению резкого расширения его и появлению западений между соседними остистыми отростками при разрыве связокПри пальпаторпом исследовании остистых отростков в вертикальном поло¬ жении больного возникающая гиперемия кожи над ними может служить хоро¬ шим ориентиром для выявления искривлений позвоночника в стороны — ско¬ лиоза.
Позвопочник125Более объективным способом выявления сколиоза является ориентация на отвесную линию (опущенную от затылочного бугра к межъягодичной складке) и остистые отростки позвонков. Их совпадение исключает сколиоз, несовпаде¬ ние — подтверждает (рис. 132).Рис. 132. Правосторонний сколиоз грудного отдела позвоночника. Позвоночник (остистые от¬ ростки) в грудном отделе отклоняется вправо от отвесной линии, проходящей через затылочныйбугор и межъягодичную складкуСколиоз грудного отдела может быть самостоятельным или компенсирую¬ щим при сколиозе поясничного отдела, в последнем варианте искривления будут разнонаправленными.При подозрении на сколиоз грудного отдела используется проба с наклоном туловища вперед до касания пальцами пода или стоп. В такой позе при наличии истинного сколиоза выявляется явная асимметрия грудной клетки, возникающая вследствие ротации позвонков с изменением положения ребер. Сколиоз, обу¬ словленный небрежностью в осанке, при наклоне туловища исчезает.Сколиоз поясничного отдела позвоночника также легко выявить, используя отвес. Причиной его нередко является пояснично-крестцовый радикулит и иши¬ ас (рис. 133). Искривление позвоночника в больную сторону наблюдается при поражении седалищного нерва, искривлен в здоровую сторону — при радикулите, что уменьтггает сдавление корешков па больной стороне. Сколиоз возникает как защитно-рефлекторная реакция, сопровождающаяся напряжением поясничных и длинных мыщц спины.Болезненность позвоночника может быть выявлена надавливанием боль¬ шим или третьим пальцем правой кисти на остистые отростки, идя сверху вниз
126Диагностика ревматических заболеванийот позвонка к позвонку, либо постукиванием концевой фалангой III пальца, как при обыч¬ ной перкуссии. При давлении или перкуссии III пальцем II и IV пальцы этой же кисти уста¬ навливаются по сторонам остистых отростков. Это необходимо для восприятия напряжения мышц спины в зоне болезненности. Можно для постукивания по остистым отросткам использо¬ вать молоточек невропатолога либо наружную мякотную поверхность кулака.Локальная болезненность при давлении или поколачивании по остистым отросткам позвон¬ ков бывает при «неустойчивом» позвонке, про- трузии (выпячивании) межпозвонкового дис¬ ка, при переломах и разрушении тела позвонка (воспаление, опухоль) (рис. Г34, 135).Дугоотростчатые и реберно-позвонковые суставы ощупыванию недоступны, однако глу¬ бокая пальпация с надавливанием большим пальцем по паравертебральным линиям на 1,5-2 см в сторону от линии остистых отростков в грудном и 2-3 см — в поясничном может выявить зону болезнен¬ ности (рис. 136).При ощупывании паравертебральных областей необходимо обращать внима¬ ние на напряжение длинных мышц спины, возникающее рефлекторно почти при всех заболеваниях позвоночника, хотя оно может быть обусловлено и патологиче¬ скими процессами в самой мышце (утиб, растяжение, воспаление) (рис, 137).Рис. 133. Сколиоз при пояснично- крестцовом радикулите («противо¬ болевой», защитно-рефлекторный)Рис. 134. Выявление болезненности перкуссией по остистым отросткам.Существует несколько вариантов исследования. 1. Как показано на рисунке, проводится обычная перкуссия 111 пальцем правой кисти. Палец можно заменить неврологическим молоточком. 2. Левая рука врача уклады¬ вается вдоль позвоночника так, чтобы II и 111 пальцы ложились по бокам исследуемого остистого отростка с легкой компрессией на мышцы для восприятия рефлекторного мышечного напряжения при ударах по остистому отростку патологически измененного позвонка. Удары наносятся средним пальцем правой рукиили неврологическим молоточком
Позвоночник127Рис. 135. Выявление локальной болезненности надавливанием на остистые отростки.Для большего усилия используется большой палец правой руки, последовательно исследуются все остистые отростки, и особенно в зоне болезненности, видимой деформации позвоночника и смещения остистых от¬ ростков. в этих участках компрессия пальцем начинается с незначительного усилия, она не должна бытьсильной, с появлением боли прекращаетсяРис. 136. Пальпация области суставных отростков позвоночника.Большие пальцы врача сильно погружаются в ткани рядом с остистыми отростками (1,5-2 см от остистых от¬ ростков в грудном отделе и 2-5 см— в поясничном отделе). Болезненность возникает при воспалительном поражении суставов, повреждении связок, патологии диска, переломах поперечных отростковПри оценке выраженности изгибов позвоночника кнереди и кзади использу¬ ются специальные приемы. Так, например, степень выраженности ірудного ки¬ фоза и шейного лордоза определяется с помощью приема (симптома) Форестье (рис. 138). Исследуемого ставят спиной к стенке, просят прижать к ней затылок, лопатки, ягодицы и пятки. Здоровому человеку это удастся. В патологии ири вы- раженном кифозе грудного отдела позвоночника (споіщилоартроз, спондилоар¬ трит при болезни Бехтерева и др.) или при гиперлордозе шейного отдела затылок не достигает степы. Это расстояние измеряется в сантиметрах.
128Диагностика ревматических заболеванийРис. 137. Пальпация параспинальных мышц. Один или два пальца осторожно погружаются в мыш¬ цу на расстоянии 3-5 см от остистых отростков на всем протяжении позвоночника с каждой сторо¬ ны. Этим выявляется напряжение мышц (особенно длинных мышц спины}, сопровождающее почти все заболевания позвоночника, и болезненностьРис. 138. Выявление симптома ФорестьеИсследование подвижности позвоночника имеет очень большое диаг¬ ностическое значение. Объем движений позвоночника в разных отделах различ¬ ный, наибольтпий он Б шейном и поясничном отделах, наименьший — в грудном отделе. Он также значительно зависит от возраста, пола, тренировашюсти, про¬ фессии.С нелью определения локализации и характера патологического процесса в шейном отделе позвоночника используются следуюпіис приемы.1. Наклоны головы вперед, назад, в стороны (рртс. 139), Возникаюш:ее при этом оіраниченис объема движений и/или боль в позвоночнике может быть обуслов¬ лена такими заболеваниями, как спондилоартрит, спондилоартроз, спондштт, остеохондроз, травма, миозит, плексит.В шейном отделе позвоночника сгибание кпереди у здорового человека зна¬ чительное (до 45°), подбородок при этом может коснуться грудины (симптом «подбородок-грудина»). При заболеваниях этого отдела позвоночника наклон ограничивается или становится невозможным, величина зазора между грудиной и подбородком становится более допустимых 2 см.
Позвоночник129Рис.139. Определение объема движений в шейном отделе позвоночни¬ ка с помощью наклонов головы в стороны, вперед, назад.У здоровых людей при наклоне вперед подбородок может коснуться грудины, при разгибании в шейном отделе позвоночника назад затылок принимает го¬ ризонтальное положение, при наклоне головы вбок ухо может коснуться плеча. Боль и ограничение подвижности указывает на патологию позвоночника, мышц и нервных стволовРазгабание в шейном отделе позвоночника кзади у здоровых людей возмож¬ но до уровня, когда затылок принимает горизонтальное положение (50-60*^), вбок — до соприкосновения с плечом (40^^), ротация — 60-80°. Ограничение объе¬ ма этих движений — признак патологии.Появление или усиление боли в плече и руке при наклоне головы в сторо¬ ны чаще свидетельствует о раздражении плечевого сплетения, что бывает при остеохондрозе. Отраженная боль усиливается, если при боковом наклоне головы слегка потянуть за руку. Если при наклоне головы в противоположную от бо¬ лезненной стороны тпеи боль стихает, то это указывает на расширение межпоз¬ вонковых отверстий па болезненной стороне и ослабление сдавления нервных коретпков. Если наклон в болезненную сторону в сочетании с давлением рукой врача па темя больного усиливает боль и ее иррадиацию, то это явный признак сдавления нервных корешков при остеохондрозе.2. Ротационные движения шейных позвонков при наклоне головы вперед, а затем при отклонении головы кзади.Боль, возникающая при наклоне головы вперед, указывает на заинтересован¬ ность тел позвонков, боль в позвоночнике при наклоне головы назад предпола¬ гает заинтересованность межпозвонковых суставов (спондилоартрит, спондило¬ артроз).3. Исследование подвижности шейного отдела позвоночника в условиях раз¬ грузки.Врач охватывает голову исследуемого с боков и оттягивает ее кверху, при этом совершает осторожные повороты головы. Такой прием усиливает боль при спондилоартрите, травме, но уменьшает при патологии дисков, особенно при грыже диска.5 Диатосіика ревматических .иболеваний
130Диагностика ревматических заболеваний4, Фиксация руками врача запрокинутой назад головы исследуетого во время его покашливания. Появление или усиление боли указывает на наличие снон- дилеза.5. Тест с вертикальной компрессией и декомпрессией шейпых позвонков (рис. 140).Рис, 140. Тест сдавления межпозвонковых отверстий.Необходимо пассивно повернуть голову исследуемого в больную сторону и немного ее наклонить И). Затем осторожно надавить на голову сверху. Возникающая боль в шее с отдачей вниз по руке или вокруг лопатки указывает на ущемление корешка или поражение фасеточных суставов. Противоположные действия (б) — вы¬ тягивание шеи вверх с помощью захвата головы одной рукой под подбородком, другой — под затылком, уменьшают сдавление корешков, и боль стихает {дистракционный тест)6. Исследование рефлексов и чувствительности на верхних конечностях. Во¬ влечение в патологический процесс при остеохондрозе, травме корешка Cg сопро¬ вождается ослаблением или исчезновением сухожильных рефлексов с двуглавой и плечелучевой мышц, сниженртем чувствительности на лучевой стороне боль¬ шого пальца и на нижней части предплечья. При вовлечении в патологический процесс корешка ослабевает или выпа,дает сухожильный рефлекс с трехглавой мышцы и снижается чувствительность на тыле кисти, на указательном и третьем пальцах кисти.Движения позвоночника в грудном отделе в сравнении с шейным у здоро¬ вого человека возможны лишь в небольшом объеме и преимущественно вперед (сгибание — 40°, разгибание — О®, наклоны — 20*^, ротация — ЗО'^). Объективным критерием достаточности или ограничения подвижности сгибания является прием (симптом) Отта (рис. 141), От VH шейного позвонка отмеряется 30 см вниз и делается отметка, затем исследуемому предлагается максимально согнуть спину вперед. У здорового человека это расстояние увеличивается до 34-38 см. При поражении позвоночника оно либо офаничепо, либо не меняется.Ротационные движения в грудном отделе позвоночника надо исследовать в положении больного сидя, чтобы исключить движения в тазобедренных суста¬ вах, возникающих при поворотах в вертикальном положении (рис. 142).
Позвоночник131Рис. 141. Определение подвижности в грудном и поясничном отделах позвоночника с помощью приемов Отта и ШобераРис. 142. Исследование ротационных дви¬ жений в грудном отделе позвоночника. Больная сидит на стуле и делает максимальные повороты головы и плеч в одну, затем в другую сторону. Врачу лучше наблюдать за исследуе¬ мым сверху. В положении сидя таз фиксирован, и ротационные движения осуществляются толь¬ ко за счет грудного отдела позвоночникаБ поясничном отделе позвоночника объем движений небольшой и иреиму- шественно вперед. Для оценки подвижности поясничного отдела можно исполь¬ зовать ориентировочный тест с наклоном туловитца вперед, учитывая при этом, что наклон осуществляется не только за счет сгибания позвоночника, по и за счет движения в тазобедренном суставе. У здорового человека при наклоне по¬ звоночник образует дугу (рис. 143,144).Ограничение движения позвоночника вперед можно выявить с помотцью при¬ ема (симптома) Шобера (см. рис. 141). От V поясничного позвонка отмеряется 10 см вверх и делается пометка. При максимальном наклоне вперед у здорового человека это расстояние увеличивается на 4-6 см. При заболеваниях позвоноч¬ ника оно может не меняться.Разгибание в иоясничном отделе незначительное и оценивается врачом на глаз. Во время исследования врач придерживает исследуемого, так как возможно нарутиение равновесия и падение (рис. 145).Наклоны в стороны определяются в вертикальном положении исследуемого. Руки при наклоне должны скользить по швам, но при этом наїслон туловища впе¬ ред недопустим. Величина наклона у здоровых до 20°. Ограничение его в большей степени характерно для болезни Бехтерева, остеохондроза и снондилеза, травмы.
132Диагностика ревматических заболеванийРис. 143. Ориентировочный тест на подвижность поясничного отдела позвоночника и тазобедрен¬ ного сустава.Исследуемому, находящемуся в вертикальном положе¬ нии, врач устанавливает пальцы правой руки на ости¬ стые отростки нижних поясничных позвонков и просит его максимально наклониться вперед, коснуться паль¬ цами пола. У здорового человека грудной и поясничный отделы позвоночника делают плавную дугу, а пальцы врача, расположенные на позвоночнике, расходятся. Хороший наклон туловища вперед указывает также на нормальное сгибание е тазобедренном суставеРис. 144. Определение подвижности позвоночника с помощью наклона туловища вперед. Наблюдение сбоку. У здорового человека позвоночник образует равномерную дугу. При фиксированном позвоночнике наклон осуществляется за счет сгибания в тазобедренных и коленных суставахРигадность грудного и поясничного отделов позвоночника клинически мо¬ жет проявляться симптомом доскообразной спины. Выявляется он следующим образом. Исследуемому предлагается наклониться вперед и пальцами достать пол, не сгибая ног в коленях; здоровому это сделать легко.При воспалительных или дегенеративных процессах в этих отделах позвоноч¬ ника, спазмах ммтітті; спины сгибание туловища происходит за счет тазобедренно¬ го сустава, спина при этом выглядит плоской, доскообразной (рис. 146).Изменение формы, ограничение подвижности позвоночника, папряжеіпіе мышц спины и лока.льная болезненность при пальпации могут быть обнаруже¬ ны как при воспалительных, так и при дегенеративных заболеваниях. Наличие
Позвоночник133Рис. 145. Исследование объема движений в поясничном отделе позвоночника наклоном вперед,разгибанием назад, наклоном в стороныРис. 146, Синдром пояснично-бедренной разгибательной ригидности (симптом доски по Марксу). Происходит одновременная фиксация поясничного отдела позвоночника и тазобедренных суставов. На¬ клон стоящего больного почти невозможен. При поднятии за ноги лежащего больного из-за скованности в суставах происходит подъем таза и туловища, больной касается кушетки только надплечьями. Причина синдрома — выпадение межпозвонкового диска, спондилолистез, опухоли оболочек, воспалительные сра¬ щения корешков и др.таких отклонений у лиц молодого возраста в сочетании с характерным болевым синдромом позволяет заподозрить анкилозирующий спондилоартрит. Наиболее характерный объективный признак этого заболевания — ограничение подвиж¬ ности позвоночника. Реже можно встретить одно из двух типичных для него вариантов деформации позвоночника — выпрямление физиологических изгибов или значительное увеличение грудного кифоза.Последняя разновидность деформации, возникшая в молодом возрасте, мо¬ жет быть также следствием остеохондропатии апофизов позвонков (болезнь Шейерманна~Мау). Изменения, развивающиеся в пожилом возрасте, чаще бы¬ вают связаны с остеохондрозом позвоночника.
134Диагностика ревматических заболеваний// /Рис. 147. «Ортопедический треугольник».Вершина треугольника — пояснично-крестцовое сочленение, боль локализуется в центре крестца, она сверлящая, иррадиирует в пе¬ редненаружные поверхности бедер. Углы основания треугольни¬ ка — подвздошно-крестцовые сочленения, боль локализуется позади тазобедренного сустава над задневерхней остью подвздошной кости и охватывает всю область сустава, иррадиирует в заднюю поверхность бедра и паховый сгибПояснично-крестцовое сочленение вовлекается в патологический процесс ча¬ сто и имеет ряд клинических особенностей. Субъективным признаком его пато¬ логии является боль с локализацией в центре крестца на уровне V поясничного и I крестцового позвонков (рис. 147). Однако определить принадлежность боли в области крестца не всегда просто, особо важно ее различие с крестцово-под¬ вздошной болью. Дифференциально-диагностические критерии представлены в табл. 6.Таблица 6Дифференциальный диагноз поражения пояснично-крестцового и подвздошно¬ крестцового сустава (Маркс В.О.)СимптомыСуставпояснично-крестцовыйподвадошно-крестцовыйБоль ощущается в области:V поясничного позвонка I крестцового позвонкапозади тазобс/(ренньтх суставовБоль иррадиирует в:наружтгую поверхность бедра, го¬ лени, тьынную поверхность стопы, подошвуособенно в заднюю поверхность бедра и ] (аховой сгибЛсжан и с затрудтїсіїо;па спине с разогнутыми ногамипа боку пораженной стороныБолезненность при давлении;на остистый отросток V, реже IV І10ЯСНИЧТГ0Г0 или I крестцового позвонка, 1 юясн ично-подвздошную связкуна область пояснично-крестцового сустава, нітжпие крестцово-под¬ вздошные связки, болыпуто седа¬ лищную вырезкуДвижение позвонков:стояограничены все днижения в пояс- нично-крестцовой областивсе свободны, за иск-чючепием нак.аона в здоровую сторону; кпе¬ реди ограничена крайняя стсітотіь сгибания
Позвоночник135СимптомыСуставпояснично-крестцовыйподвздошно-крестцовыйсидяограничены все движенияігаїслон кігореди свободен при рас¬ слабленных сгибателях бедралежато жесвободньгСпециальные признаки;поднилтаиие разопіутои ногиограничено одинаково с обеих сторон, крайняя степень поднятия безболезненнаограничено с одной стороны в малой степенисжатие газаболи нетболи с пораженной стороныПри осмотре позвоночника на заинтересованность пояснично-крестцового сочленения может указывать выраженный лордоз поясничного отдела, спастиче¬ ское нанряжение мышц спины, особенно при наклоне вперед, страдают при этом также функциональные возможности позвоночника. Наклоны вперед в равной степени ограничены как в вертикальном положении, так и в положении сидя. В положении лежа больные стремятся согнуть ноги в тазобедренных суставах, так как при выпрямленных ногах появляются нестерпимые боли в пояснице,При пальпации позвоночника в положении на животе па заинтересованность пояснично-крестцового сочленения указывают напряженные мышцы спины и бо¬ лезненность при давлении на остистые отростки V поясничного и I крестцового позвонков, а также на нояснично-подвздошную связку.Пропальпировать пояснично-крестцовое сочленение можно спереди при глу¬ бокой пальпации живота. Пальцы врача укладываются параллельно краю прямой мышцы живота, а при слабой брюшной стенке на белую линию живота на уров¬ не мыса (промонториума). По общим принципам глубокой пальпации живота пальцы на выдохе постепенно погружаются до соприкосновения с мысом. Воз¬ никающая болезненность мыса указывает на вовлечение его в патологический процесс. Прием не очень надежен, гак как сама столь глубокая па-тьпация может сопровождаться болезненностью, а развитые мышцы, обилие жира препятствуют исследованию.Патология подвздошно-крестцового сочленения встречается так же часто, как и патология других суставов, однако диагностика его заболеваний более за¬ труднительна. Чаще всего наблюдается артрит подвздошно-крестцового сочле¬ нения (сакроилеит). Это бывает при анкилозируюпїем сіюндилоартрите (болезнь Бехтерева), при бруцеллезе, болезни Рейтера, псориазе, туберкулезе, иростатиге. Ведущим симптомом при этом будет боль в суставе либо в мышцах спины за счет рефлекторного спазма длинных мышц спины (рис. 148). Боль может быть постоянной или возникать только при определенных положениях и движениях больного, или после провоцирующих приемов, используемых врачом в трелях диагностики.Движения в самом подвздошно-крестцовом суставе крайне ограничены. Пальпации доступна лишь наружная суставная щель, и то лишь у неполных. Исследование суставов проводится в положении больного стоя, сидя, лежа.
136Диапїостика ревматических заболеванийПри проведении общего осмотра обращает- С'Я внгшание на позу и положение больного. При одностороннем сакроилеитс больной предпочи-* тает стоять на ноге здоровой стороны, при этом на больной стороне коленный сустав будет слег¬ ка согнут, что уменьшает нагрузку на больной крестцово-подвздошный сустав. Но этой же при¬ чине больной предпочитает сидеть на ягодице здоровой стороны, лежит обычно на сиинс с вы¬ тянутыми ногами или на здоровой стороне. При одностороннем сакроилеите наклон в здоровую сторону ограничен из-за рефлекторного мышеч¬ ного спазма. Наклоняясь кпереди, больной одно¬ временно несколько сгибает туловище в больную сторону из-за спазма задних мыттщ бедра. Наклон в положении сидя совершается свободно без от¬ клонений в сторону, так как мышцы бедра в таком положении расслаблены.В отличие от сакроилеита при заинтересо¬ ванности пояснично-крестцового сочленения на¬ клоны в стороны и кпереди одинаковы но объему и одинаково болезненны как в BepTHKavlbHOM по¬ ложении, так и сидя.При пассивном сгибании ног в коленях и тазо¬ бедренных суставах в положении лежа у больных с сакроилеитом движения свободны и безболез¬ ненны, при поражении пояснично-крестцового сочленения они болезненны, так как имеется защитное напряжение мышц спины.С целью дифференциации патологии крестцово-подвздошного и пояснично- крестцового сочленения используется следующий прием (рис. 149).Исследуемый лежит на жесткой кушетке. Одна рука врача подкладьшается под его поясницу в области IV-V поясничных позвонков, другой рукой врач мед¬ ленно поднимает вытянутую ноіу больного. У здоровых в пача^те подъема врач отмечает небольшое движение в подв.здошно-крестцовом сочленении, а потом в пояснично-крестцовом. Появление боли при подъеме ноги раньше движенияV позвонка указывает на заинтересованность подвздошно-крестцового сочлене¬ ния. Если боль возникает одновременно с движением V поясничного позвонка, то это указывает па патологию пояснично-крестцового сочленения.Существуют и друте приемы дифференциации этих вариантов патологии, такие как нереразгибание в тазобедренном суставе при разогнутом и согнутом KOv'ieHC. Суть приемов заключается в том, что при их выполнении фиксируется таз и ограничиваются движения в пояснично-крестцовом суставе, а давление на кости таза при переразгибании бедра вызывает болезненность в сакроилеальном сочленении при его патологии.Рис. 148, Боль в крестцово-под¬ вздошном сочленении. Локализуется в наружной части яго¬ дицы, иррадиирует по задней поверх¬ ности бедра; боль усиливается при нагрузке на сустав во время стояния на одной ноге, при беге и выполнении специальных врачебных провоциру¬ ющих приемов
Позвоночник137Рис. 149, Дифференциально-диагностический прием для выявления боли в крестцово-подвздошном и пояснично-крестцовом сочлененияхВоспалительные поражения крестцово-подвздошных сочленений можно вы¬ явить с помощью приемов компрессии и декомпрессии таза с боков или давления на крестец, у здоровых людей такие манипуляции безболезненны, при сакроиле- ите возникает боль. Приводим технику некоторых приемов (рис. 150).1. Исследуемый лежит на спине на жесткой кушетке; врач, установив руки на гребпях подвздошных костей, рывком (осторожно!) давит на них спереди назад.2. Врач сжимает ладонями гребни подвздопгных костей исследуемого, нахо¬ дящегося в вертикальном или горизонтальном положении в течение 1 ми¬ нуты.3. При положении исследуемого на жесткой кушетке па боку врач делает резкое, но осторожное давление на гребень подвздошной кости.4. В положении па спине исследуемый максимально отводит в сторону со- гнут>то в колене ног^ пятка согнутой ноги устанавливается на коленный сустав другой вытянутой ноги. Врач одной рукой давит на коленный сустав сошутой ноги, другой — на гребень подвздошной кости противоположной стороны.5. Исследуемый лежит на краю кушетки или стола, одна нога прижимается руками к животу, что фиксирует таз и вьистючает ия движений пояснично- крестцовое сочленение, другая нога свисает с кушетки, а врач осторожно ее переразгибает. Боль в крестце подтверждает сакроилеит.6. Исследуемый лежит на животе, врач одной рукой фиксирует таз, другой производит переразгибание ноги с этой же стороны,7. Исследуемый лежит на животе; врач, уложив руку на руку и на крестец, сильно надавливает вниз, происходит сметцение крестца, и при наличии сакроилеита возникает боль в местах проекции суставов.
138Диагностика ревматических заболеванийЖРис. 150. Приемы для выявления боли в крестцово-подвздошном сочленении:А — давление на гребни подвздошных костей спереди в положении исследуемого на спине; Б — поперечное сдавление таза в положении исследуемого на спине; В — поперечное сдавление таза в положении исследу¬ емого на боку; Г — давление на согнутое колено и гребень подвздошной кости с противоположной стороны; Д — переразгибание в тазобедренном суставе в положении исследуемого на спине на краю кушетки с фикса¬ цией таза; Е — переразгибание в тазобедренном суставе в положении исследуемого на животе с фиксациейтаза; Ж — давление руками на крестецВ положении исследуемого на снине подобным образом можно оказать дав¬ ление на лонное сочленение, что провоцирует боль в крестцово-подвздошных суставах при их воспалении.Ощупать крестцово-подвздошный сустав трудно из-за его глубокого рас¬ положения, исследованию доступна лишь наружная часть, а у худых — часть вну¬ треннего сочленения при гл>'бокой пальпации живота в подвздошных ямках. Ис¬ следование проводится в вертикальном, но л>^їше в горизонтальном положении
ІІОЗПОНОЧНИК 139больного на животе. Двумя падьтщми правой руки суставная щель опіупьівіїется на всем протяжении с обеих сторон. Можно пальпировать большимії пальцами одновременно обе стороны. Пальцы при этом располагаются вертикально вдоль суставной щели, концевыми фалангами вверх. Болезненность выявляется лиить при выраженном сакроилеите. Нагрузочные тесты, описанные выше, чаще явля¬ ются более информативными.Воспалительные, склеротические и дегенеративные изменения реберно-по¬ звонковых и грудино-реберных сочленений выявляются с помощью определения объема движений грудной клетки при вдохе и выдохе.у здоровых людей разница длины окружности грудіюй клетки, определенной на уровне IV ребра спереди на вдохе и выдохе, равна 8-Ю см. В патологии она уменьшается. На этом основан симптом нитки: затянутая нитка на выдохе на уровне IV ребра у здоровых рвется на высоте вдоха, при ограничении экскурсии грудной клетки этого не происходит.Таким образом, с помощью общеклинического исследования позвоночника можно выявить:• деформации позвоночника (кифоз, лордоз, сколиоз, іорб);• патологические позиции отдельных позвонков;• болезненность локальную и тотальную;• напряжение мьппц спины;• ограничение подвижности отделов или всего позвоночника;• признаки поражения пояснично-крестцового и крестцово-подвздошного сочленений.признаки поражения позвоночника, которые могут быть обнаружены при объективном исследовании больного, сравнительно редко бывают столь информа¬ тивны, как, например, изменения суставов костей при ревматоидном артрите. От¬ сутствие существенных отклонений, особенно на ранней стадии болезни, отнюдь не исключает наличие того или иного ревматического заболевания. Поэтому при постановке диагноза следует учитывать весь комплекс данных — анамнез, объек¬ тивный статус, результаты лабораторных и инструментальных исследований.Лихорадка, необъяснимая потеря массы тела, очаги хронической инфекции, злокачественная ощ^холь в анамнезе, сохранение боли в покое, длительное ле¬ чение глюкокортикоидами позволяют думать о наличии инфектщонной или он¬ кологической патологии. Корешковые боли, неврологическая перемежающаяся хромота (боли в ногах при ходьбе, напоминающие ишемическую перемежающу¬ юся хромоту), нарушение функции тазовых органов указывают на серьезную неврологическую патологию.Появление признаков инфекционного, онкологического или хронического воспалительного процесса, потенциально опасной неврологической симпто- .матики, травма позвоночника, отсутствие клинического улучшения в течение 4-6 недель являются показанием для проведения углубленного лабораторного и инструментального исследования.Исследование копчика. Копчик — нижняя часть позвоночного столба, имеет форму клина, состоит из четырех позвонков, реже — из трех или пяти. После
140Диагностика ревматттческих заболеваний40 лет дистальные позвонки обычно срастаются между собой. Верхняя поверх¬ ность копчика соединяется с верхушкой крестца посредством полуподвижного крестцово-копчиковоі'о соединения с межпозвоночным диском, с крестцом кон¬ чик соединяют также парные связки. К боковым поверхностям копчика прикре¬ пляется парная кoп^tикoвaя мышца, к верхуптке — наружный сфинктер заднего прохода. Иннервируется копчик ветвями копчикового нервного сплетения.Наиболее частой патологией копчика является травма — ушиб, перелом, вы¬ вих, разрыв связок. Это возникает при падении, ударах, вывих возможен при родах. Воспалительные заболевания копчика встречаются редко, возможны ту¬ беркулез и остеомиелит с деструкцией кости и образованием натечника, свища. Новообразования крайне редки.Клиническим проявлением всех видов патологии копчика является копчи¬ ковая боль — кокцигодиния. Однако боль в области копчика может быть и при патологии крестцового и копчикового сплетения, периостальных и периартику- лярных изменениях, рубцовых процессах в малом тазу, при миозите леваторов, копчиковой мышцы.Копчиковая боль может быть постоянной или приступообразной. Боль уси¬ ливается при сидении, подъеме но лестнице, реже бывает при стоянии. Дефека¬ ция у таких больных затруднена из-за боли, особенно если имеется запор.Исследуется кончик в разных положениях больного. Осмотр и наружная пальпация — в ко л енно-локтевом положении.Бидигитальная пальпация или ощупывание одним пальцем может прово¬ диться в том же положении больного, или лежа на спине, или на левом боку с поджатыми ногами.При осмотре области копчика можно увидеть покраснение кожных покровов, кровоизлияния, деформацию и отечность при травме, изменение контура копчи¬ ка при больших опухолях. Возможны свищи при туберкулезе и остеомиелите.Пальпация задней (наружной) поверхности копчика позволяет выявить по¬ вышение местной температуры, отечность и болезненность. Очень валено выявить локализацию боли. Пальпация проводится одним или двумя пальцами от уровняРис. 151, Бидигитальная пальпация копчика (Маркс В.О.) — выявление болезненностии подвижности позвонков
Тазобедренный сустав141крестца до последнего позвонка кончика. Ощупываются крестцово-коичиковое соч;[спение, мягкие ткани в окружении коичика. Нередко более информативной оказывается бидигита^іьная или однональцевая пальпация копчика через прямую кишку (рис. 151).Врач, надев стерильную перчатку и смазав указательный палец вазелином, вводит его в прямую кишку. При бидигитальном исследовании кончик зажима¬ ется между yKayaTevibHHM и большим на«іьлами. Таким способом ощупыванию доступна вся передняя поверхность копчика и прилегающие к нему мягкие ткани. После ориентировочного ощупывания необходимо нримепять локальное нада¬ вливание пальцем, предпочитая его раскачиванию позвонков.Пальпацией можно выявить деформатщю копчика при вывихе, переломе, определить подвижность позвонков, места наибольшей болезненности — тело позвонка, места соединения позвонков и места прикрепления к копчику мыгац, прилегающие к кончику мягкие ткани. В некоторых случаях при упорных жг^^их болях в копчике определить их локализацию не удается. Это наиболее трудная для диагностики кокцигодиния.Тазобедренный суставТазобедренный сустав (рис. 152) образуется суставной поверхностью головки бедренной кости и вертлужной впаДиной тазовой кости, объединяющей под¬ вздошную, лобковую и седалищную кости. Головка бедренной кости покрыта гиа^'іиновьім хрящом толщиной 1,5-3 мм. Вертлужная впадина покрыта хрящом только в области нолул>аіной поверхности. Капсула сустава охватывает сустав от края вертлужной впадины до межвертельной линии, включая в полость суставаРис. 152. Тазобедренный сустав:А. 1 — головка бедра: 2 — связка головки бедренной кости (круглая связка); 3 — шейка бедра; 4 — малый вертел; 5 — большой вертел; Б. Сустав на разрезе; J — круглая связка: 2 — полость сустава; 3 — синовиальнаяоболочка; 4 — капсула сустава
142Диагностика ревматических заболеванийвсю переднюю сторону шейки бедренной кости, сзади шейка бедра охватывается капсулой наполовину. Капсула сустава укреплена четырьмя наружными и двумя внутренними свя.зками.Та.зобсдрснный сустав является чашеобразным суставом (разновидность ша- ровидїгого), поэтому в нем возможно совершение трех видов движения: сгибаїпіе- разгибание, отведение-приведение, наружная и внутренняя ротация.В области тазобедренного сустава и ягодицы имеется более десяти синови¬ альных CJTWOK. Наибольшее клиническое значение имеют три (рис. 153):1) глубокая сумка большого вертела;2) подвздошная сумка;3) седалишная сумка.Рис. 153. Схема расположения некоторых синови¬ альных сумок в области тазобедренного сустава: 1 — подкожная вертельная сумка; 2 — глубокая сумка большого вертела; 3 — подвздошная сумка; 4 — седа¬ лищная сумкаГлубокая сумка большого вертела расположена между передним краем боль¬ шой ягодичной мышцы, ее апоневрозом и задненаружной областью большого вертела. Над нею подкожно лежит еще одна сумка — поверхностная вертельная сумка.Подвздошная сумка находится между сухожилием подвздошно-поясничной мышцы и горизонтальной ветвью лонной кости впереди капсулы тазобедренного сустава. Седалищная сумка локализуется между седа.1ищным бугром и большой ягодичной мышцей.В тазобедренном суставе возможны различные варианты врожденной па¬ тологии, что проявляется уже в раннем детстве и является уделом наблюдения ортопедов.Тазобедренный сустав, как и все суставы тела, подвергается травматическим повреждеиия.4 — ушибам, вывихам, переломам. Так как сустав лежит глубоко, то нередко в первую очередь повреждаются поверхностные ткани, возникают под¬ кожные и межмышечные гематомы, бурситы.
Тазобедренный сустав 143Воспалительные заболевания тазобедренного сустава (кокситы) разнообраз¬ ны. Сустав вовлекается в процесс при ревматоидном артрите, серопегативных артритах, болезни Бехтерева, при ряде инфекций (бруцеллез, сифилис, корь, дизентерия, гонорея).Артрит при перечисленных видах патологии, как правило, двусторонний.Особое место среди инфекционных заболеваний сустава занимает туберкулез и гнойное поражение сустава, процесс обычно односторонний, При туберкулезе происходит разрушение вертлужной впадины, головки, шейки бедра, возникает вывих бедра, СМСШ.ЄНИС головки вверх, укорочение конечности, порочность ее положенрія, вторичная деформация таза, фиброзный анкилоз сустава, абсцессы, СВИЩРІ. Гнойное воспаление сустава имеет много схожих с туберкулезным кок¬ ситом черт.Деформирующий остеоартроз (коксартроз) - частое и тяжелое поргіжение тазобедренного сустава. Он обусловлен врожденными дисплазиями, вывихами, перенесенными заболеваниями и травмами головки бедра. Ведуш;ими симпто¬ мами при дсформируюпіем остеоартрозе будут боль при ходьбе, хромота, туго- подвижность, порочное положение бедра (флексионная контрактура), усилен¬ ный поясничный лордоз.Головка тазобедренного сустава может подвергаться асептическому некрозу (болезнь Легга—Кальве—Пертеса) с развитием хромоты, укорочением или удли¬ нением конечности. Опухоли тазобедренного сустава встречаются редко (остео¬ генная саркома, хондробластома, хондросаркома). Изменения околосуставных мягких тканей могут сопровождать суставную патологию или протекать как самостоятельные заболевания. Их возникновению способствуют травмы, фи¬ зические перегрузки сухожилий, охлаждение, сидячий образ жизни, ожирение, статические перегрузки при деформациях позвоночника, асимметрия нижних конечностей, в большинстве случаев изменения синовиальных су.мок и мышеч¬ ных сухожилий, расположенных в данной области, не привадят к появлению за¬ метной на 1'лаз припухлости. Поражение синовиальных сумок и смежных с ними сухожилий имеет сходную Естипическую симптоматику, поэтому д.тя точного определения локализации патологических изменений требуется ультразвуковое исс.тедование.Периартрит тазобедренного сустава проявляется трохантеритом. Он возникает вследствие дегенеративных и вторичных воспалительных процес¬ сов в сухожилиях средней и малой ягодичной мышц в местах их прикрепления к большому вертелу бедра. При этом в процесс могут вовлекаться серозные сум¬ ки, развивается тендобурсит. У больных появляется боль при ходьбе, в ночное время в области тазобедренного сустава, на наружной поверхности ягодицы, в области большого вертела или паховой складки с отдачей в бедро. В покое боль стихает. Движения конечности при болях ограничены, при стихании боли остается болезненной только внутренняя ротация.Возможно поражение самого вертела туберкулезным процессом с развитием специфического трохантерита. Он проявляется болью в области вертела при на¬ грузке по оси, заинтересованная конечность может быть согнута и отведена, но
144 Диагностика ревматических заболеванийдвижения в тазобедренном суставе безболезненны. Нередко в процесс вовлека¬ ются мягкие ткани, серозные сумки с образованием абсцесса, свища.Восиаление синовиальных сумок в области большого вертела обозначают как вертельный бурсит. Для него характерны боли в области тазобедренного сустава, усиливающиеся при ходьбе, особенно в начале движения, локальная болезненность при пальпации в области болыпого вертела. Болезненны активные движения, особенно наружная ротация и отведение, которые выполняются при оказании сопротивления. Сходные проявлення встречаются при энтезопатиях поясничных мышц и мышцы, натягивающей широкую фасцию бедра.Помимо вертельного бурсита (поверхностного и глубокого) могут быть под¬ вздошный и седалищный бурсит, последний чаще возникает у наездников, вело¬ сипедистов, танцовщиц, ткачей.Подвздоишо-пояспичный бурсит связан с воспалением синовиальной сумки, расположенной между подвздошно-поясничной мышцей и передней поверхнос¬ тью тазобедренного сустава. Сумка имеет большие размеры и в ряде случаев со¬ общается с полостью сустава. При накоплении в ней значительного количества экссудата она может определяться в паху в виде опухолевидного образования. Бурсит сопровождается болями в области тазобедренного сустава. Сдавление растянутой сумкой бедренного перва может приводить к появлению болей и па¬ рестезий в бедре.Боли в области ягодиц и локальная болезненность при пальпации седалищ¬ ных бугров могут быть связаны с седалищным бурситом (воспаление сипови- альной сумки, расположенной между седалртщным буїро.м и большой ягодичной мышцей) или с энтезопатией двуглавой мыщцы бедра.Патологичесжие процессы в тазобедренном суставе и в периартикулярных тканях всегда сопровождаю гея болью. При поражении самого сустава боль имеет значительную зону иррадиации вплоть до голени, иногда она локализуется в ко¬ ленном суставе, что может привести к диагностической ошибке. При вертельном бурсите боль концентрируется у наружного края бедра над вертелом, зона ее распространения ограничена (рис. 154).Патология тазобедренного сустава приводит к нарушению осанки, походки, вознрткают хромота, из.менения в опорно-двигатсльпом аіпіарате в целом, нередко укорачивается конечность, меняется ее положение к тазовому поясу, развивается атрофия мышц, ограничивается объем движений.На ранних этапах заболевания сустава ограничение движений обусловлено рефлекторным мышечным спазмом, в последующем как при острой, так и при хронической патологии может сформироваться артрогенная контрактура, ригид¬ ность и анкилоз сустава.Оптимальной одеждой при исследовании тазобедренных суставов является купальник.При осмотре больного обращается внимание па положение туловища, вза¬ имное положение таза и конечностей, выраженность естественных искривлений позвоночника, состояние области сустава, уровень колонпых чашечек и лодыжек (рис. 155).
Тазобедренный сустав145Рис. 154, Локализация и распростра¬ нение боли при:А — поражении тазобедренного сустава; Б — вертельном бурситеРис. 155. Визуальное выявление укорочения одной из ног в положении исследуемого стоя и лежа. Ориенти¬ ры— уровень верхних краев коленных чашечек и вну¬ тренних лодыжек {А), верхний уровень колен {Б)у здорового человека при опоре на обе ноги тело расположено строго верит- кально, таз лежит горизонтально, бедра перпендикулярны к тазу, позвоночник (длинная ось туловища) перпендикулярен к тазу, поясничный лордоз умеренный, крылья таза, полюсы коленных чашечек попарно находятся на одной горизон¬ тали, линия крыльев таза и линия полюсов чашечек параллельны, длина конеч¬ ностей одинакова.При заболевании тазобедренного сустава, появлении в нем боли больной предпочитает опору на здоровую ногу, туловище же обычно наклоняется в боль¬ ную сторону. Это положение облегчает боль за счет уменьпгения участия отводя¬ щих мышц в поддержании таза и снижения в определенной степени контрактуры лтышц. Если же наступает слабость этих мытпц и они не могут удержать таз, то туловшце отклоняется в здоровую сторону (рис. 156).Сгибательная контрактура в тазобедреппом суставе способствует наклону таза вперед, что увеличивает поясничный лордоз (рис. 157),С целью выявления сгибательной контрактуры и подтверждения связи вы¬ явленного значительного поясничного лордоза с заболеванием тазобедренного сустава используется тест Томаса (рис. 158).При невыраженной сгибательной контрактуре одного из тазобедренных су¬ ставов возникает компенсаторный лордоз поясничного отдела позвоночника и наклон таза. Сгибание здоровой ноги в тазобедренном суставе лежащего на жесткой кушетке больного сопровождается опусканием поясничного отдела по¬ звоночника, выравниванием избыточного лордоза, поворотом таза. Из-за огра¬ ниченности движений в измененном тазобедренном суставе вместе с поворотом
146Диагностика ревматических заболеванийРис. 156. Особенности походки при забо¬ левании тазобедренного сустава:А — анталгическая походка при заболевании тазобедренного сустава. Из-за боли укорачи¬ вается время нагрузки на пораженный сустав, больной как бы перепрыгивает через него, чтобы избежать болезненного сокращения от¬ водящих мышц бедренного сустава на больной стороне; 6 — из-за развивающейся слабости от¬ водящих мышц пораженной стороны во время нагрузки на больной сустав происходит пере¬ кашивание таза на непораженную сторону, воз¬ никает походка ТренделенбургаРис. 157. Вид больного сбоку при анки¬ лозе тазобедренного сустава в положении сгибания.При опоре на больную ногу таз наклоняется вперед, что усиливает естественный пояснич¬ ный лордоз, при подъеме больной ноги до по¬ ложения, в котором наступил анкилоз, компен¬ саторный лордоз исчезаеттаза происходит сметпение бедра на больной стороне (ложное сгибание), од по¬ временно нога сгибается в колене.При слабо выраженной сгибательной контрактуре опускание поясничною отдела позвоночника и поворот газа можно отцутить, если одну руку врач под¬ ложит иод иоясницу больного со здоровой стороны и будет максимально сгибать здоровую ногу (прижимать к животу). При отсутствии сгибательной контра¬ ктуры имеющийся лордоз не меняется, а противоположная конечность, как и до исследования, лежит, не меняя положения.
Тазобедренный сустав147Приводящая контрактзфа в тазобедренном суставе способствует боковому наклону таза, что создаст впечатление укорочения конечности. В подобных слу¬ чаях необходимо удостовериться Б истинности выявлеппого признака. Для этого проводятся замеры длины конечностей и условного расстояния от пупка до ме¬ диальной лодыжки с каждой стороны, результаты сопоставляются. Разное рас¬ стояние от пупка до медиальной лодыжки справа и слева при одинаковой длине конечностей исключает фубое изменение в тазобедренном суставе и указывает на функциональную природу выявленного «укорочения» конечности.При некоторых патологических процессах в тазобедренном суставе (вывих, перелом шейки бедра, деструкция головки) возникает истинное укорочение ко¬ нечности. Оно подтверждается сопоставлением так называемой абсо.лютной и от¬ носительной длины конечности справа и слева. Расстояние от передней верхней ости подвздошной кости до внутренней лодыжки — это относительная или клиническая длина ноги (рис. 159).Рис. 159. Измерение длины ноги в положении лежа. Ориентиры — передняя верхняя ось подвздошной кости, нижний край внутренней лодыжки
148Диагностика ревматических заболеванийРасстояние от вершины большого вертела до края наружной лодыжки — абсолютная длина ноги. Если абсолютная длина конечностей с обеих сторон одинакова, а относительная на пораженной стороне короче, то предполагается смещение 10Л0БКИ бедра вверх или варусная деформация шейки бедра. Абсо.іют- ную длинл' конечности можно измерять по фрагментам — длина бедра + длина голени (рис. 160).Рис. 160. А — измерение длины бедра. Ориентиры — большой вертел и суставная щель коленного сустава, б — измерение длины голени. Ори¬ ентиры — суставная щель колена и край наружной лодыжкиДлина бедра измеряется от вершины болыттого вертела до суставной щели коленного сустава, длина голени — от суставной щели до края наружной ло¬ дыжки.Исследуя больного с заболеванием тазобедренного сустава в положении лелса, обращается внимание па положение каждой нижней конечности. Если одна из них согнута, отведена или приведена, ротирована наружу или внутрь, то это свидетельствует о выраженной патологии сустава: коксит, коксартроз, травматическое повреждение (вывих, перелом). Меняется положение ноги на по¬ раженной стороне при воспалении и выпоте в глубокую сумку большого вертела, нога больного будет отведена и наружно ротирована.Осмотр области тазобедренного сустава при нерезко выраженной пато¬ логии мало информативен. Это связано с тем, что сустав лежит глубоко, зна¬ чительно прикрыт мышцами, слоем подкожного жира. Тем не менее надо об¬ ратить внимание на такие ориентиры, как большой вертел, паховая складка, ости подвздошных костей, сопоставив их выраженность и положение с обеих сторон. Они обычно хорошо контурируются у астеников, худощавых. Изменение конфигзфации области сустава наступает нри врожденной патологии, грубых травматических повреждениях (перелом, вывих), деструктивных процессах го¬ ловки, шейки и большого вертела (туберкулез, гнойный артрит, асептический некроз головки).при выраженном коксартрите с вовлечением в процесс иериартикулярных тканей пораженный сустав увеличивается в объеме, контуры его сглажены, кожа над суставом отечна, гиперемирована, нередко над ним усиливается венозная сеть. Воспаление с выпотом в глубокую сумку большого вертела, распростра¬ нение воспаления под широкую фасцию бедра проявляется сглаживанием или
Тазобедренный сустав 149исчезновением заиадспия позади болытюго вертела. Гнойные и туберкулезные коксартриты, трохаптериты, бурситы нередко сопровождаются свищами или рубцами после их закрытия. Обращается внимание на характер и janax от¬ деляемого из свища: если оно имеет сине-зеленый цвет и зловонный запах, то процесс обусловлен синегнойной палочкой: если отделяемое серое и без запаха, то это характерно для туберкулеза.При осмотре области паховых складок может быть выявлено западение на одной из сторон. Это указывает па то, что головіса бедренной кости находится вне суставной внадипы, что возможно при вывихе, разрушении вертлужной впадины.В областіг тазобедренного сустава могут быть подкожные кровоизлияния раз¬ ной величины, возможны межмышечные гематомы, что обусловлено ушибами. Ревматические и ревматоидные узелки, тофусы над тазобедренным суставом не бывают.Пальпация тазобедренных суставов проводится в положении исследуемого лежа на жесткой кушетке, расположенной так, чтобы можно было обследовать оба сустава. Лучше кутнетку поставить на одип-полтора метра от стены. Приме¬ няется поверхностная и глубокая пальпация суставов. Поверхностная позволяет выявить локальное повышение температуры, отечность поверхностных тканей, глубокая — определить болезненность, се локализацию, смешение головки, на¬ личие бурсита, трохантерита, межмыпючпой гематомы.Повышение местной температуры возможно при активном воспалении в су¬ ставе (туберкулез, гнойный процесс), при менее активном воспалении из-за глубокого расположения сустава местная температура может быть нормальной. Вовлечение в процесс периартикулярных тканей почти всегда сопровождается повышением местной температуры. Это часто наб;шдается при подкожном и глу¬ боком бурсите большого вертела бедра.Отечность тканей над суставом определяется захватыванием кожной складки на больной и здоровой сторонах. Утолщение складки над пораженным суставом оценивается как положительный симптом Александрова. Он отражает актив¬ ность воспаления внутрисуставных элементов, в меньшей степени ~ периар¬ тикулярных тканей. Об отечности периартикулярных тканей можно судить по результатам компрессии указательным пальцем над областью большого вертела бедра и в его окружении, после давления образуется вмятина.Методом глубокой пальпации тазобедренный сустав исследуется в наиболее доступном месте - - в бедренном треугольнике, который сверху ограничен пахо¬ вой связкой, снаружи - внутренним краем портняжной мышт1,ы, изнутри — на¬ ружным краем длинной прршодящей мышцы. В этом месте удается прощупать лишь часть передней новерхности головки бедра и узкую полоску переднего края вертлужной впадины, и частично суставную щель. Остальная часть сустава пальпации недоступна. Па*'іьпируемая часть сустава воспринимается как плот¬ ное сопротивление пальцам, пытающимся проникнуть в глубину бедренного тре¬ угольника. Пальпация проводится следующим образом (рис. 161).Больной лежит на спине на жесткой поверхности. Врач устанавливает боль¬ шой палец правой руки на переднюю поверхность подвздошной кости, осталь-
150Диал'ностика репматических заболеванийРис. 161. Ощупывание головки бедренной кости в бедренном (скарповском) треугольникеРис. 162. Пальпация суставной щели тазобедренного сустава спереди. Суставная щель располагается латераль- нее места пульсации бедренной артерии на уровне нижней трети паковой связки. Болезненность в этом месте означает арт¬ рит или бурсит подвздошно-гребешковой сумки. При выпоте в сумку можно выявить флюктуациюные — на большой вертел бедра. Затем большой или II и III пальцы продвигаются вдо.?1ь паховой складки до места, где в глубине пульсирует бедренная артерия — это примерно нижняя треть связки. После чего пальцы оттягиваются кпаружи от бедренной артерии, В этом месте при надавливании вглубь пальцы упираются в головку бедра, лежащей вне впадины, а чуть медиальпее у вертлужной впадины располагается суставная щель, однако четко ее нропальпировать удается не всег¬ да. При пальпации суставной щели пальцы разворачиваются перпендикулярно ее краю (рис. 162).Если при пальпации будет болезненность, подозревается артрит; если головка бедра НС пальпируется, а пальцы «тонут», предполагается вывих. Тазобедренный сустав еще можно пальпировать позади и несколько вьппе большого вертела бе¬ дра. Здесь сустав лежит глубоко под слоем мышц, какие-либо элементы сустава прощупать пе удается. Болезненность в этой зоне при глубокой компрессии II и III пальцами может указывать па вовлечение в процесс самого сустава.При пшіьпации в бедренном треугольнике под пупартовой связкой впереди тазобедренного сустава иногда определяется болезненность, отечность тканей и/или эластичная опухоль. Это признаки подвздоитно-гребешкового бурсита, который осложняет течение остеоартроза или коксартрита, так как примерно в 20% сумка сообщается с полостью тазобедренного сустава. Бурсит надо отли¬ чать от бедренной грыжи, которая обычно располагается медиальнее артерии.
Тазобедрептгый сустав151а таюке от болезненности вдоль верхнего и нижнего краев лонной кости — мест прикрепления медиальной хруппы мышц бедра. Активное приведение отведенной ноги в условиях сопротивления обычно провоцирует боль при инссрциите этих мышц.область большого вертела также подлежит тщательному пальпаторному обследованию с целью выявления трохантерита и бурсита. Используется по¬ верхностная, затем глубокая пальпация.Исследование проводится в положении больного на здоровом боку, заинте¬ ресованная нога должна быть вытянута, мышцы расслаблены (рис. 163). Врач располагается у больного со стороны спины.Рис. 163. Пальпация области большого вертела.На рисунке слева пунктиром обозначено возможное расположение нижнего края глубокой сумки большого вертела при ее воспалении. Под широкой фасцией бедра край сумки при пальпации воспринимается какплотная, утолщенная складкаДля ориентира нащупывается большой вертел бедра, далее следует отступить на 5 7 см вниз, а затем и в стороны. Глубокая пальпация проводится И-III па-іь- пами, передвигаясь от периферии к вершине вертела. При на.<іичии тазобедрен¬ ного периартрита возникает болезненность в окружении вертела, особенно при давлении на его задпеверхний угол — место ирикреп-яения к вертелу сухожилий средней и малой ягодичной мышц. Боль уїсазьівает на тендит или тендобурсит. Бо¬ лезненность над вертелом, ниже и кпереди от него, эластичная припухлость в этом .месте Mor}»^! быть обусловлены бурситом глубокой синовиальной сумки, при вы¬ поте возможно зыбление. Гнойный бурсит сопровождается значительным отеком тканей над ним. При подкожном бурсите болезненность, отечность и некоторое зыбление при выпоте определяется непосредственно над большим вертелом.с целью раз.пичия заинтересованности поверхностной и глубокой сумки бе¬ дра можно использовать прием с движением бедра кзади, рука врача должна при этом лежать плашмя над вертелом. Если в процесс вовлечена глубокая сумка и в ней имеется выпот, то он смещается вместе с бедром. При заинтересованности поверхностной сумки смещение кзади не происходит.
152Диаі’ностика ревматических заболеванийОтличить бурсит с тяжелым течением от гнойного воспаления тазобедрен¬ ного сустава в ряде случаев бывает трудно. Надо учитывать следующее. При бурсите в отличие от артрита:• имеется относительная безболезненность сгибания и приведения бедра;• отсутствует болезненность ири осевой (по длине ноги) наї'рузке;• имеется припухлость над большим вертелом и кзади от него при заинтере¬ сованности вертельных сумок, или припухлость передневнутренней сторо¬ ны бедра ниже паховой связки при воспалении подвздошно-іребешковой сумки.Специфический трохантерит будет проявляться локализованной болью над вертелом, при нагрузке по оси (весовая нагрузка, «симитом наковальни») будет возникать боль в области вертела, пассивные же движения в тазобедренном су¬ ставе будут безболезненные (рис. 164).Рис. 164. Выявление болезненности в области тазобедренного сустава поколачиванием по пятке вытяну¬ той ноги («симптом наковальни»)Рис. 165. Пальпация седалищного бугра и седалищно¬ ягодичного бурситаОбследуя тазобедренный сустав, необходимо оценить состояние седалищной сумки. Она расположена позади ягодичной мышцы над седалищным бугром. Ее пальпация проводится в положении больного па здоровом боку с согнутой в тазобедренном суставе заинтересованной ногой (рис. 165). В таком положении седалищный бугор и располагающаяся над ним сумка становятся доступными исследованию. Врач располагается со спины больного, большой палец или II и ill пальцы правой руки медуїенно погружают в ткани ягодицы позади ягодичной мышцы над седалищным бугром. При наличии бурсита возникает болезненность, иногда с отдачей в область задних мышц бедра.
Тазобедренный сустав153Исследование активных и пассивных движений тазобедренных суставов дает значительно больше информации, чем пальпация. Уже на самых ранних этапах за¬ болевания сустава возникает боль при функциоііа-іьньїх нагрузках — ограничение разгибания, отведения и внутренней ротации. При исследовании функциональ¬ ных возможностей тазобедренных суставов используется несколько специальных приемов, часть из которых выполняется с помощником. Активные движения в тазобедренном суставе проверяются в вертикальном положении исследуемого. Ему предлагается пройтись, сделать сгибание в тазобедренном суставе при со¬ гнутой ноге в колене, разгибание, выполнить отведение и приведение ноги, про¬ извести внутреннюю и наружную ротацию конечности, поднять вытянутую ногу, сделать приседание. Выявленные боль и ограничение какого-либо вида активных движений указывают на заинтересованность не только самого сустава, но и пе- риартикулярных тканей. Более полное ііредставление о суставе можно полу^шть при исследовании пассивных движений и выполнении специальных приемов, Активное сгибание бедра, внутренняя ротация конечности иногда сопровож¬ даются щелкающим звуком — «щелкающий тазобедренный сустав». Этот фе¬ номен обусловлен соскальзыванием уплотненной широкой фасции бедра через большой вертел. Такой звук может возникать при каждом шаге больного, его можно даже пропальпировать, если при движении конечности положить руку на большой вертел.Максимальное пассивное сгибание бедра в горизонтальном положении боль¬ ного возможно лишь при согнутой ноге в колене, при этом бедро касается живота (рис. 166). У здоровых оно равно 115-120°,Этот прием позволяет определить не только степень сгибания, но и выявить контрактуру противоположного сустава (симптом Томаса).Рис. 166. Определение объема пассивного сгибания в тазобедренном суставе.Врач одной рукой удерживает стопу, другой — колено исследуемого и выполняет пассивное сгибание в та¬ зобедренном суставе с обязательным сгибанием ноги в колене, чтобы избежать симптомов натяжения и рас¬ слабить мышцы задней группы бедра. У здорового пассивное сгибание возможно до соприкосновения бедра с животом. Боль и ограничение обг>ема движений указывают на патологию тазобедренного сустава
154Диагностика ревматических заболепанийПассивное разгибание в тазобедренном суставе возможно до 30° (активное — 10-15'’). Его исследуют в ноложении больного на боку или на животе (рис. 167). Первый вариант: больной уюіадьіваегся на жесткую кушетку на бок; врач, рас¬ полагаясь со спины больного, одну руку укладывает на подвздошную кость, дру- ГОІІ рукой отводит сверху лежатцую вытянутую ногу назад, регистрируя уіол, при котором дальнейшее движение ноги происходит за счет наклона таза вперед. Наїсіон таза легко улавливается рукой, располагаютцейся на подвздошной кости. Второй вариант - исследование в положении больного на животе: врач левой рукой фиксирует таз больного, правой рукой производит разгибание в тазобе¬ дренном суставе. У здорового человека разгибание возможно до момента, когда колено исследуемого приподнимается над поверхностью кушетки на 15-20 см, дальнейший подъем уже идет за счет наклона таза вперед.Рис. 167. Определение объема пассивного разгибания в тазобедренном суставе в положенииисследуемого на боку и на животе.У здорового активное разгибание возможно в пределах 10-15°, пассивное разгибание достигает 30*^ за счет переразгибания. Ограничение переразгибания является чувствительным тестом диагностики начинающейся контрактуры тазобедренного сустава, что при проведении теста проявляется рано возникающим наклоном таза в исследовании на боку, или приподнимании таза над кушеткой при исследовании в положении иссле¬ дуемого на животеОтведение в тазобедренном суставе исследуется в положении больного лежа на спине с вытянутыми ногами. Врач располагается у ножного конца кушетки, захватывает руками левую и правую стопы и спокойно раздвигает ноги исследуе¬ мого до огранрріения или боли. Можно это делать сначала с одной, затем с другой стороны. У здоровых отведение ноги возможно до 45-50"^. Оіраничение обнару¬ живается очень легко. Отведение можно исследовать другим способом (рис. 168). Больной лежит па спине, врач находится у кушетки на уровне таза лицом к нож¬ ному концу кушетки. Одной рукой врач отводит ногу больного в сторону, другая рука врача лежит на подвздошной кости противоположной стороны с целью улавливания момента смещения таза с уровня максимального отведения ноги.Приведение в тазобедренном суставе исследуется так же, как и отведение (1-й вариант — врач находится у ножного конца кушетки), поочередно с каждой стороны нога больного смешается медиально перед противоположной ногой. В норме приведение достигает 45°.
Тазобедренный сустав155Ротационные движения в тазобедренном суставе наружу и внутрь исследуют¬ ся в горизонтальном положении больного следующими способами:1) вытянутая нога, лежащая на кушетке, делает поворот внутрь и наружу;2) исследуемая конечность согнута в тазобедренном и коленном суставах до 90°; врач, взяв одной рукой стопу, другой — колено, делает вращатель¬ ные движения но оси бедра, отклоняя стопу наружу и внутрь (рис. 169, Л);Рис. 169. Исследование ротационных движений в тазобедренном суставе.У здорового объем ротационных движений при согнутом колене до 90° приближается к 45"" — внутреннее, 45“ — наружное (Л). Если при вращении бедра до нормальных пределов будет боль, ограничение объема движений, — это признаки артрита или артроза. Появление вращательных движений таза при ротации бедра является ранним признаком начинающейся контрактуры в тазобедренном суставе. Третий прием (Б) позво¬ ляет дифференцировать артритическую боль от люмбоишиалгической; болезненное отведение и наружная ротация бедра, их ограничение указывают на коксит, начинающуюся контрактуру тазобедренного сустава или сакроилеит. Люмбоишиалгическую боль этот прием не усиливает и не провоцирует
156Диагностика ревматических заболеваний3) согнутая в колене ртсследуемая нога устапавлиоается пяткой на колено (или чуть выше) другой поги, бедро отводится и ротируется наружу до касахіия его кушетки (рис. 169, Б).Ограничение внутренней ротации принято считать самым ранним и наи¬ более точньш признаком поражения сустава. Третий прием исследования ро- тациоииых движений (колеипо-пяточпый) может быть также использован для выявления патологии сакроилеального сочленения (сакроилсита) и дифферен¬ циации с люмбoишиaJ'lrиeй.Коленный суставКоленный сустав (рис. 170) представляет собой подвижное сочленение бедрен¬ ной и большеберцовой костей с участием надколенника. Сустав относится к бло- ковращатсльным соединениям с двумя видами движений — сгибание-разгибание, и со значительно меньшим объемом — хзраш.ение.Рис. 170. Коленный сустав:A. 1 — малоберцовая коллатеральная связка; 2— сухожилие двуглавой мышцы бедра; 3— головка мало¬ берцовой кости; 4 — межкостная перепонка голени; 5— медиальный мыщелок бедра; б— передняя кре¬ стообразная связка; 7— мениск медиальный; S — большеберцовая коллатеральная связка; 9— сухожилие надколенника (отвернуто вниз); 10— надколенник (отвернут вниз), суставная поверхность надколенника.B. Боковой разрез коленного сустава: 1 — наднадколенниковый заворот синовиальной сумки сустава (над- надколенникоеая сумка); 2 — сухожилие четырехглавой мышцы; 3 — подкожная преднадколенниковая сино¬ виальная сумка; 4 — надколенник; 5 — суставная полость; б — сухожилие надколенника; 7 — крыловидные складки синовиальной оболочки, содержащие между листками жировую ткань; 8 — крестообразные связки; 9 — подкожная поднадколенниковая синовиальная сумка; Ю — глубокая поднадколенниковая синовиальнаясумка: 11 — мениск
Колейный сустав 157Дистальный конец бедренной кости имеет два мыщелка — латеральный и ме¬ диальный, медиальный более мощный, па него падает большая статическая на¬ грузка.Мыщелки бедренной и большеберцовой костей покрыты гиалипом в пределах размаха активных движений. Коленный сустав имеет два мениска — латеральный и медиальный, соединенные спереди поперечной связкой колена. Мениски уве¬ личивают плотцадь соприкосновения и конгруэнтности суставных поверхностей бедренной и большеберцовой костей, отчасти выполняют буферную функцию.Суставная капсула коленного сустава состоит из двух оболочек (мембран) — внутренней синовиальной и наружной фиброзной. Синовиальная начинается на і ранице суставного хряща и покрывает все анатомические образования сустава. Фиброзная оболочка выполняет механическую функцию, местами она уплотня¬ ется и разрастается, что напоминает связки. Синовиальная оболочка имеет 13 за¬ воротов, часть которых сообщается с суставом. В окружении сустава сутцествует более десяти синовиальных сумок, наибольшее клиническое значение имеют следующие:• наднадколенниковая;• подкожная преднадколепниковая;• глубокая поднадколенниковая;• сумка сухожилия полу перепончатой мышцы.Наднадколенниковая (наднадколенниковый заворот) сумка располагается между мыщелками бедра и сухожилием четырехглавой мышцы выше надколен¬ ника, у взрослых она почти всегда сообщается с полостью коленного сустава и фактически является его заворотом. Подкожная преднадколенниковая сум¬ ка лежит между кожей и надколенником, она бывает значительной величины. Глубокая поднадколенниковая сумка локализуется между собственной связкой надколенника и больпіеберцовой костью на уровне ее бугристости. Над ней под кожей располагается подкожная поднадколенниковая сумка. Сумка сухожилия полу перепончатой мышпы лежит в медиальной части подколенной ямки между внутренней головкой икроножной мышцы и сухожилием полуперепончатой мытнцы.Коленный сустав имеет мощный связочный аппарат, связки подразделяются на наружные и внутренние. На медиальных поверхностях суставов располагают¬ ся хорошо развитые большеберцовые кOv'Iлaтepaльныe связки, на латеральных поверхностях -- коллатеральные малоберцовые связки. Передние отделы су¬ ставной капсулы коленпоі’о сустава укреплены связками, имеющими отношение к сухожилию четырехглавой мышцы бедра, которое подходит к надколеннику и фиксируется у его основания. Часть иучков сухожилия продолжается вниз и достигает большеберцовой кости, образуя ниже надколенника связку надко¬ ленника, остальная часть пучков образует связки, медиант ьно и латерально под¬ держивающие надколенник. Внутри сустава имеется 5 связок, наиболее крупные 113 них — передняя и задняя крестообразные связки, передняя препятствует сме¬ щению бедренной кости назад при разогнутой конечности, задняя ограничивает смещение бедренной кости вперед.
158 Диагностика ревматических заболеванийК укрепляющему аппарату сустава помимо связок имеют отношение и мыш¬ цы: в пределах объема активных движений сустав удерживают только мышцы, за пределами активных движений — в основном связки.Надколенник — самая крупная сесамовидная кость человека, располагается над коленным суставом и залегает в толш,е сухожилия четырехглавой мышцы бедра. Надколенник участвует в передаче усилий от этой мышцы при разги¬ бании бедра, т. е. выполняет роль блока, чем усиливает силу мышцы. Чашечка предохраняет коленный сустав от травмы. Задняя поверхность чашечки покры¬ та гиа^'шновым хрящом. К основанию надколенника прикрепляется сухожилие четырехглавой мышцы, к верхушке — собственная связка надколенника, от сме¬ шения в стороны он удерживается также вертикальными и горизонтальными поддерживающими связками.Заболевания коленного сустава очень многообразны. Как и любой другой сустав, он часто подвергается травмам и особенно инфекционно-аллергіг>їеским и дегенеративным процессам.При травме возникают ушибы, переломы костей, надколенника, разрывы наружных и внутренних связок, капсулы сустава, менисков, вывихи костей, надколенника. Очень важно при травме исследовать больного па самых ранних этахшх, когда можно выявить «точку болезненности», а по ней определить ло¬ кализацию и характер повреждеіпія. Б более поздние сроки с возникновением рефлекторного спазма мьтпіц, реактивного воспаления, выпота в сустав проблема диагноза значительно усложняется. Помимо боли при болыттинстве травм колен¬ ного сустава возникает гемартроз — кровоизлияние в сустав, а также нарушение функции сустава.Воспалительные поражения коленного сустава охватывают весь этиологиче¬ ский спектр суставной патологии. Именно с коленных суставов чаще начинаются такие распространенные виды патологии, как ревматизм, реактивный артрит. Коленные суставы вовлекаются в процесс при многих инфекциях (бруцеллез, дизентерия, гонорея, сифилис), а также при подагре, ревматоидном артрите, бо¬ лезни Рейтера, болезнях соединительной ткани. Гонартрит может быть туберку¬ лезным, гнойным.При всех видах артритов коленных суставов будут в различной степени вы¬ раженности боль, отек, нарушение функции. Однако почти каждый этиологи¬ ческий вариант гонартрита имеет свои особенности, которые могут проявиться выраженностью болевого синдрома: например, при подагре даже при прикос¬ новении простыни к коже сустава возникает нестерпимая боль, в то время как при сифилисе, несмотря на значительный выпот в сустав, боли почти не будет, и больной может достаточно активно передвигаться. Одни артриты проявляются упорным, длительным течением — ревматоидный, гонорейный артрит, болезнь Рейтера, подагра, дистрофические поражения, другие исчезают через несколько дней — реактивный, аллергический артрит, ревматизм, палиндромный ревматизм. После некоторых гонартритов по стихании воспалительных явлений функция сустава восстанавливается полностью — ревматизм, реактивный артрит, сифи-
Ко летшый сустав 159ЛИС, палиндромный ревматизм, аллергический артрит, после других развиваются контрактура, аикилоз — ревматоидный артрит, гонорея, бруцеллез, травма.При ревматическом, ревматоидном, псориатическом артрите, при диффузных болезнях соединительной ткани, при артритах на фоне инфекций, в том числе и кишечных, при болезни Крона, неспецифическом язвенном колите, при сис¬ темном заскулите типа болезни Шенлейна—Геноха, при туберкулезном артрите Понсе, при неметастатическом гонорейном артрите, болезнях крови, лимфо¬ гранулематозе, болезни Бехтерева процесс будет двусторонний с вовлечением симметричных суставов. Односторонняя патология сустава характерна для локального процесса: все виды травм, гемартроз, остеохондропатия, гнойный, туберкулезный, гонорейный метастатический, грибковый артрит, опухоли. Одно- или двусторонний артрит бывает при сифилисе, болезнях Рейтера, Лаймовской, палиидромном ревматизме, деформирующем остеоартрозе, подагре.Среди гоиартригов туберкулезное поражение сустава занимает особое место. Оно может быть в виде двух вариантов: первый — токсико-аллергический арт¬ рит Поисе («туберкулезный ревматизм») с локализацией туберкулезного очага вне сустава, он имеет те же клинические проявления, что и любой другой ин¬ фекционно-аллергический артрит. Второй вариант — гонартрит с локализацией туберкулезного очага в суставе с поражением кости, синовиальной оболочки, надколенника. Этот процесс односторонний, сопровождается болью, наруше¬ нием функции сустава, выпотом в сустав, повышением местной температуры, положительным симптомом Александрова. Пораженный сустав увеличен, име¬ ется «белая опухоль», сгибательная или разгибательная контрактура, движения в суставе резко болезненные, возможны свиши, рубцы, порочная установка ноги, атрофия мышц бедра.Острый гнойный артрит — одна из наиболее тяжелых фор.м гонартрита. Он обусловлен попаданием микробов в полость сустава (стафилококк, стрептококк, грамотрицательные микробы, шигеллы, сальмонеллы, иерсинрти и др.). Это воз¬ можно при фурункулезе, ангине, гнойном отите, скарлатине, пневмонии, инфи¬ цированных ранах, после цистоскопии, операций. В клинике будут выраженные признаки острой инфекции — гектическая температура, ознобы, проливные поты. Местные проявления гнойного артрита — одностороннее увеличение сустава в объеме, боль, местное повышение температуры, покраснение, Hav'IH4H€ выпота, нарушение функции сустава. Содержимое сустава будет гнойным,Периартрит коленного сустава проявляется тендитом и.ти тендобурситом сухожилий подсз^хожильной и полуперепончатой мышц в местах их прикрепле¬ ния к внутренней боковой связке (так называемые «сухожилия гусиной лапки»). Периартрит имеет травматический генез, и наружная ротация коленного сустава приводит к натяжению сухожилий и развитию их дистрофии. Клинически пери¬ артрит проявляется болью на внутренней поверхности колейного сустава, воз¬ никающей при ходьбе, длительном стоянии. Здесь же может быть припухлость, гиперемия, флюктуация, боль при па^тьпации. Сгибание, разгибание, наружная ротация голени болезненны.
leoДиагностика ревматических заболеваний• Бурситы коленного сустава проявляются воспалением и выпотом в поверх¬ ностную и глубокую поднадколенниковые сумки («колено священника»), пред- надколенниковую сумку («колено горничной»). Основной причиной бурситов является множественная или однократная травма соответствующей области (спортсмены, артисты балета, шахтеры, паркетчики), реже - инфекция.В подколенной ямке может быть два варианта бурсита: бурсит сухожилрія полупсрспончатой мыщцы — самая частая причина опухоли в подколенной ямке и подколенный бурсит в виде кисты Бейкера, представляющей собой дивертикул синовиальной оболочки сустава на слабой се задней стенке. Киста Бейкера воз¬ никает при длительном артрите с выпотом, остеоартрозе, хроническом артрите, разрыве мениска, нередко она обнаруживается с двух сторон.Дегенеративно-дистрофические заболевания суставов (син.: остеоартроз, деформирующий артроз, гонартроз) — наиболее частая форма нато.гтогии ко¬ ленного сустава лиц старших возрастных групп, хотя это возможно у молодых (рис. 171). Развитию остеоартроза способствуют многие факторы, но особенно такие, как значительная статическая нагрузка на коленный сустав, микротравмы, эндокргншые расстройства, ожирение, нарушение статики, перенесенные артри¬ ты, поражения мениска, определенное значение имеет наследственное предрас¬ положение. Заболевание развивается постепенно, к ранним признакам относится разной степени выраженности болевой синдром. Боль и коленных суставах по¬ является при длительном стоянии, при восхождении и особенно при схождении по лестнице, при вставании после покоя, в сырую погоду, при длительном пре¬ бывании на ногах, особенно к концу дня.Рис. 171. Схема развития деформирующего остеоартроза (Насонова В.А., Астапенко М.Г.);А — нормальный сустав; Б — ранняя стадия: дегенерация суставного хряща; В— поздняя стадия: почти пол¬ ное разрушение хряща, уплотнение и деформация суставных поверхностей, краевые остеофиты, хрящевойдетрит в суставной полостиВозможно появление синовита, крепитации, а затем грубого хруста при дви¬ жении в суставе, боль при пальпации нижнего полюса надколенника, при сме¬ щении надколенника в стороны, возможен выпот в сустав. Длительный процесс способствует напряжению мышц бедра, а затем их атрофии, появлению .мышеч¬ но-сухожильной контракт>фы. Постепенно нарушается функция сустава, возни¬ кает хромота, возможна деформация сустава и искривление конечности.
Коленный сустаїз 161К группе дегенеративно-дистрофических заболеваний коленных суставов относятся расслаивающий остеохондрит (болезнь Кенига), синовиаяьнътй остео- хондроматоз, болезнь Осгуда—Шлаттера.Болезнь Кенига — частое заболевание коленного сустава, встречается она у детей и у взрослых. Суть болезни заключается в том, что в результате fexa- нических повреждений происходит отслойка суставного хряща вліестс с приле¬ гающей костью от суставной поверхности кости. Образуются внутрисуставные тела («суставные мыши»), размер которых может достигать 2 см и более. Юш- ника болезни Кенига — неясные боли и слабость в колеппом суставе, особенно при нагрузках, появление щелканья при распрямлении ноги, разгртбание может быть слегка болезненным из-за мышечного спазма. При пальпации внутреннего мыщелка бедра возникает болезненность, возможен выпот в сустав. Свободное тело сустава может ущемляться, происходит блокада сустава, что сопровождается сильной болью. Иногда отмечается неустойчивость в коленном суставе, подги¬ бание в колене.Синовиальный остеохондроматоз проявляется во.зникновением в суставе хрящевых и костно-хрящевых свободных тел. Вначале хондрома держится на ножке, затем она отрывается и становится свободным телом, растет, преврапщ- ется в остсохондрому. Типичное проявление болезни — периодическая блокада сустава с сильными болями, возможен выпот.Болезнь Осгуда—Шлаттера встречается у подростков. Она проявляется уплотнением, гиперемией, болезненностью в области бугристости больптебер- цовой кости при нагрузках, приседании, подъеме тяжестей. Иногда возникает болезненность в этой зоне при длительном стоянии, возможно затруднение пол¬ ного активного разгибания в коленном суставе, хромота, боль при стоянии на коленях, В основе болезни лежит остеохондропатия с асептическим некрозом бугристости большеберцовой кости.Гидрартроз (водянка) коленного сустава — это накопление жидкости в су- с гаве, не содержащей элементов воспаления. Процесс чаще бывает одиосторон- иим. Сустав увеличен в объеме, безболезненный, имеется лишь дискомфорт при сгибании в колене из-за механического препятствия, связанного с накоплением жидкости в суставе. Кожа над суставом обычная, симшо.м Александрова отрица¬ тельный, объем движений не ограничен. Водянка сустава возникает при травмах сустава, .менисков, при эндокринных расстройствах, остеохондропатиях, болезни Бехтерева, сифилисе, реже — при туберкулезе с внесуставпой локализацией.Имеется особая форма водянки коленного сустава — перемежающая водянка. Эта патология характерна для женщин, вьшот появляется на несколько дней, за¬ тем исчезает, отмечается связь между времене.м выпота и менструальным циклом, аллергизирующим фактором.У больных с любой формой водянки суставов в последующем возможно раз¬ витие ревматоидного артрита и других вариантов ревматических болезней.Гемартроз коленного сустава — кровоизлияние в полость сустава, возишсаю- щее при травме, операциях па суставе, при ушибах сустава у больных гемофили¬ ей, цингой. Больные жалуются на боль, увеличение сустава в объеме, отмечаетсяf Лиагмостика ренмаїичсскнх заболеваний
162 Диагностика ревматических заболеванийсглаженность контуров сустава, повышение местной температуры, положитель¬ ный симптом флюктуации и баллотирования надколенника, движения в суставе ограничены. В отличие от травматического синовита увеличение сустава в объ¬ еме при гемартрозе возникает в течение первого часа после травмы, при синови- те — в течение нескольких часов, остальные симптомы во многом схожи.Опухоли коленного сустава разнообразны, они могут быть доброкачественны¬ ми и злокачественными, происходить из хряща, кости, синовиальной оболочки, K0CTH010 мозга, сосудов. Большинство опухолей коленного сустава сопровож¬ даются тторным болевым синдромом, раст>'щим опухолевидным образованием. В местах поражения возможна реакция окружаюпціх тканей в виде периартику- лярного отека, усиления венозной сети, выпота в сустав, парушается функция сустава, иногда бывают патологические переломы.Надколенник нередко подвергается травматическим повреждениям (утпиб, перелом), что обусловлено особенностями его анатомического расположения. Вывих надколенника бывает при травме, но он возможен и при растяжении су¬ ставной капсулы за счет выпота (гемартроз, синовит), понижения тонуса мытц бедра, при искривлении ног, особенно вальгусном. Чашечка чаше смещается наружу.Травма коленного сустава может осложниться так называемой препател- лярной травматической невралгией — стойкой болезненностью по наружному боковому краю надколенника, иногда боль локализуется в глубине переднего отдела коленного сустава. Боль беспокоит при ходьбе по лестнице, при опоре на колено, многие больные из-за боли не могут становиться на колени. Внешне сустав не изменен. При пальпации выявляется болезненность на уровне средины наружного края надколенника.Дистрофическое поражение (остеохондропатия) надколенника возможно в трех вариантах.1. Болезнь Зиммелърока проявляется асептическим некрозом верхнего по¬ люса надколенника, сопровождается болью, припухлостью и покраснением кожи в области верхнею отдела надколенника, что приводит к нарушению функции сустава. Особенно затруднителен подъем по лестнице.2. Болезнь Ларсепа—Юхапссона — остеохондропатия нижнего отдела над¬ коленника. Отмечается боль и припухлость у нижнего полюса надколен¬ ника. Иногда сопровождается гидрартрозом. Чаще возникает у мальчиков 10-14 лет при интенсивных занятиях спорто.м.3. Хондропатия Левена — асептический некроз суставного хряща надколеи- ника. Развивается при прямой травме согнутого сустава, что приводит к ушибу надколенника. Чаще наблюдается у подростков. Боль нарастает іюстепенно. Нередко возникает рецидивируюпіий выпот.Для хондропатии надколенника в целом характерна более выраженная кли¬ ническая симптоматика, чем для остеохондропатии. При ходьбе возникает боль и хруст в суставе, нередко развивается синовит с вьшотом. При надавливании на надколенник возникает боль. Крепитация и скрин хорошо выявляются при пас¬ сивном движении в суставе и при смещении надколенника в стороны. Причины
Коленньїіі сустав163хондропатии надколенника — многократные или сильная однократная травмы, что приводит к дистрофии хряща, образованию свободных хондроматозньтх тел в суставе.Остеомиелит, туберкулез со свищами, опухоли надколенника редки.Физическое исследование коленного сустава. Коленный сустав хорошо до¬ ступен физическому исследованию. Оно начинается с оценки походки больного, определения степени опороспособности заинтересованной конечности. Далее проводится осмотр, пальпация сустава и окружающих его тканей, мыттщ бедра, определение активных и пассивных движений в суставе, выполнение определен¬ ных диагностических приемов.Любое заболевание коленного сустава отражается на характере походки. Из-за oOvTH, которая почти всегда имеется при патологии сустава, нарушается оиоросиособиость больной ноги, формируется щадящая хромота от пезначи- тельпой до невозможности встать на больную ногу (рис. 172). Весовая нагрузка при ходьбе и стоянии концентрируется на здоровую конечность. Если процесс резко выражен, и особенно двусторонний, то ходьба для больного становится невозможной.Ходьба на прямой ноге свидетельствует об отсутствии сгибания в коленном суставе, что обусловлено анкилозом коленного сустава, фиксированном в по¬ ложении разгибания (рис. 173). Такие больные в момент вынесения больной (прямой) ноги вперед, чтобы не зацепиться носком за почву, приподнимаются на пальцы здоровой ноги, либо приподнимают таз на пораженной стороне. Костный и фиброзный анкилоз коленного сустава возникает после воспалительного процесса коленного сустава (гнойный, туберкулезный, гонорейный, ревматоидный артрит) или в результа¬ те оперативного вмешательства на суставе (артродез, резекция), после травмы сустава и длительной иммо¬ билизации.Хро.мога может быть связана с наиболее часто фор¬ мирующейся при заболевании коленного сустава сги¬ бательной контрактурой.Ходьба с наклоном туловищ вперед на больную ногу и одновременным упором рукой в нижнюю треть бедра (что препятствует колену сгибаться) характерно для паралича четырехглавого разгибателя бедра. При подобном параличе возможна более устойчивая опора на парализованную ногу за счет переразгибания ноги в колене.Внезапное непроизвольное подгибание коленногосустава нагруженной ноги может быть связано с вне- ^ п J у J Рис. 172. Положение нижнеизапнои болью в суставе, обусловленной ущемлением конечности при гонартрите, конца разорванной связки, синовиальной оболочки, нога несколько согнута, вся ретрапателлярной жировой дольки при болезни Гоф- спора на здоровую ногу
164Диагностика ревматических заболеванийРис. 173, Варианты походки при анкилозе коленного сустава, фиксированном в положении пол¬ ного разгибания (Маркс В,0.):А — при вынесении прямой ноги вперед больной приподнимается на пальцах здоровой стороны; б — вы¬ несение прямой ноги вперед сопровождается приподнятием таза на пораженной сторонефы. Неожиданное нодгибание может быть совершенно безболезненным, что бы¬ вает при внезапной потере мышечной силы конечности, при привычном вывихе надколенника. Постоянная неустойчивость, неуправляемость сустава, болтаю* щийся коленный сустав легко выявляются при ходьбе, если опа возможна, и при исследовании коленного сустава в горизонтальном положении больного. Причи¬ ной такого состояния сустава мохут быть полиомиелит, тота.'іьное повреждение капсульно-связочного аппарата, хронический синовит с атрофией четырехглавой мышцы бедра, обширные оперативные вмешательства с резекцией суставных концов. Подобное наблюдается при хронических неврогенных инфекциях, пе¬ риферических паршшчах, сирингомиелии.Внезапное блокирование коленного сустава при ходьбе, сопровождающееся сильной острой болью и невозможностью на короткое время продолжать движе¬ ние, бывает при ушемлении разорванного мениска, свободных внутрисуставных тел при остеохондропатии, болезни Гоффы.Ходьба на согнутой в коленном суставе конечности указывает на наличие сгибательной контрактуры или анкилоза коленного сустава, возникттгих вслед¬ ствие травмы, оперативного вмешательства на коленном суставе, хронического артрита. Если процесс двусторонний, в первую очередь следует предположить ревматоидный артрит. Тяжелая, напоминающая утиную походка может быть при двустороннем деформируютцем артрозе коленных суставов.Осмотр коленного сустава проводится в вертикальном, горизонтальном по¬ ложении больного, спереди, сзади, с боков, с разогнутыми и согнутыми із коле¬ нях нижними конечностями, в покое и при выполнении активных, пассивных движений, некоторых специальных диагностических приемов. Обязательно осматриваются оба коленные сустава одновременно, осмотр нередко сочетается с пальпацией.Патология ко.'іенного сустава может менять положение голени по отноше- ■ пию к бедру. Поэтохсу в ортопедии и артрологии используются такие условные
Коленный сустав165Рис. 174. Клиническая ось ноги в норме (Л) и при деформации ног в области коленных суставов (б)понятия, как ось ноги, ось бедра, ось голени.Ось ноги (рис. 174) представляет собой вер¬ тикальную линию, проходящую от передней верхней ости подвздошной кости к большому пальцу стопы. На уровне коленного сустава эта линия проходит у внутреннего края над¬ коленника. Эго ее нормальное положение.При патологии коленного сустава и приле¬ гающих к нему костей возможно искривле¬ ние конечности во фронтальной плоскости, чашечка при этом отклоняется от оси ноги внутрь или наружу. Процесс может быть одно- или двусторонним.Б норме бедро и 1’олень во фронтальной плоскости чапіе находятся под небольшим углом, открытым наружу до 174°, т. с. имеется физиологический вальгус. При переломах на¬ ружного мыш,елка бедра или бо-ттьтебердовой кости, их деструкции при туберкулезе, сифи¬ лисе, остеомиелите происходит увеличениеугла искривления, колено смещается кнутри. Если подобный процесс локали¬ зуется во внутрсіпіем мыщелке, то развивается варусное искривление, колено отклоняется наружу.Двусторонняя вальгуспая деформация коленных суставов при осмотре спере¬ ди напоминает знак «X» — иксообразное искривление (рис. 175). Причиной такой деформации могут быть раїший и поздний рахит, перенесенный по;шомиелит, остеомаляция, двустороннее разрушение наружного мыщелка бедра или больше¬ берцовой кости, эпифизарная дисплазия, ахондроплазия, почечная остеодистро¬ фия, акромегалия, гипогонадизм. Вальгусная деформация конечностей может возникнуть при значительных физических нагрузках, злоупотреблении спортом в подростковом возрасте, при быстро нарастающей полноте у молодых женщин.Двустороннее варусное искривление нижних конечностей («О»-образное ис¬ кривление) чаще развивается на почве рахита и обусловлено наружным искрив¬ лением костей голени, которое в тяжелых случаях сочетается с ротацией нижней трети голени внутри. При выраженном рахите происходит также наружное ис¬ кривление бедренных костей, увеличение латсра.'1ьного мьпцслка бедра, скошен¬ ность кнутри медиального края большеберцовой кости. Варусная деформация коленного сустава возможна при деструктивном процессе внутреннего мьтщ;слка бедренной и большеберцовой кости при туберкулезе, сифилисе, остеомиелите, внутрисуставных переломах, деформирующем остеоартрозе.При осмотре сбоку в статике или при ходьбе хорошо просматривается перс- разгибание коленного сустава (рекурвация) — рис. 176.Она возникает при полиомиелите в результате вялого паралича сгибателя коленного сустава, при рахите, вследствие травмы, сифилитической артропатии,
166Диагностика ревматических заболеванийРис. 175. Х-образная деформация ног.Для уточнения локализации деформации мыщелков больного исследуют в положении лежа на животе с вытянутыми, согнутыми 8 коленях ногами. Если при согнутых ногах ось бедра и голени совпадают, то де¬ формация обусловлена уплощением нижней, опорной части мыщелка бедра (голени); если не совпадают, то причина в отсталости роста всего мыщелкаРис. 176. Переразгибание коленного суставагипертонии разгибателей коленного сустава, врожденной слабости соединитель¬ ной ткани. Переразгибание коленного сустава более четко выявляется при ис¬ следовании больного лежа с вытянутыми ногами (рис. 177).Одной рукой врач фиксирует бедро, прижимая его к жесткой кушетке, дру¬ гой, подведенной под пятку, приподнимает ногу, в норме переразгибание до¬ пустимо до 10 см (расстояние от кушетки до приподнятой пятки), увеличение его свидетельствует о патологии, полное отсутствие — признак анкилоза или выраженной контрактуры.При осмотре коленных суставов в горизонтальном положении обращается внимание на положение заинтересованной конечности, которая при патологии коленного сустава чаще бывает полусогнутой, что уменьшает натяжение связокРис. 177. Определение переразгибания в коленном суставе
Коленный сусхав167и сухожилий и облегчает страдание. При длительном пребывании конечности в таком положении развивается сгибательная контрактура вследствие сращения сухожилий и капсулы. Нефизиологичнос положение конечности, выраженная се деформаттия свидетельствуют о травме, неправильно сроситемся переломе.Величина и естественная конфигурация коленного сустава в разной степени меняется при всех видах патологии: переломы со смещением костных отломков, вывихи, все варианты воспаления, дегенеративно-дистрофические процессы, опухоли. ІІО чаще всего это обусловлено накоплением в полости сустава жидко- сти (укссудат, транссудат, кровь, гной), а также отеком синовиальной оболочки или мягких тканей в окружности сустава. При скоплении большого количества жидкости растягивается фиброзная капсула и синовиальная оболочка, появля¬ ются выпячивания по обеим сторонам надколенника в виде подковы или седла лошади (рис. 178). Если количество жидкости большое, иона накопилась бы¬ стро, то сустав приобретает итаровидную форму. При длительном выпоте в сустав в подколенной ямке может образоваться киста Бейкера. Припухлость мягких тканей в окружении сустава без выпота в сустав следует расценивать как про¬ явление утолщения синовиальной оболочки при хроническом синовите.Рис, 178. Изменение контуров коленного сустава при накоплении в нем жидкости. Небольшое количество жидкости приводит к сглаживанию контура сустава с внутренней стороны надколен¬ ника, при большом количестве жидкости она скапливается в верхнем завороте, где возникает припухлость, напоминающая подкову или седло лошади (А). При осмотре сбоку полусогнутой ноги у здорового проксималь¬ неє чашечки видно небольшое западение (Б/}. Скопление жидкости 8 завороте или значительное утолщение стенок заворота сглаживает западение, либо в этом месте возникает выпячивание (62)Конфигурация коленного сустава существенно меняется при разрыве соб¬ ственной связки надколенника, при этом надколенник смещается кверху и на его месте возникает «дефект ткани». При поперечном переломе надколенника между его фрагментами заметен провал, который хорошо определяется пальиаторно.
168Диатостика ревматических заболеванийИзменение очертаний коленного сустава возможно при вывихе надколенника, при осмотре согнутого колена он отсутствует в типичном месте и находится слева или справа от бедренной кости.Контуры коленного сустава значительно изменяются при наличии бурсита (рис. 179):• при подкожном препателлярном бурсите ПІІД чашечкой вырисовывается опухоль, эластичная на ощупь;• при лоднадколенниковом бурсите по бокам сухожилия надколенника вид¬ ны выпячивания, здесь же определяется флюктуация;• при бурсите «гусиной лапки» (между сухожилиями портняжной, неж¬ ной и полуперепончатой мышц) опухолевидное образование находится на внутреннезадней стороне коленного сустава (рис. 180).Рис. 179. Варианты бурсита области коленного сустава: к — вид спереди: 1 — преднадколенниковый бурсит; 2 — глубокий поднадколенниковый бурсит (располага¬ ется по обеим сторонам сухожилия надколенника, значительно не выступает); 3 — поверхностный подкож¬ ный) поднадколенниковый бурсит {располагается ниже надколенника над его сухожилием), б — вид сбоку: 1 — подвижный препателлярный бурсит; 2 — подкожный инфра пателлярный бурситОсматривая подколенную ямку в положении больного стоя и .дежа на животе можно выявить три вида опухолевидных образований (рис. 181):• медиа.льно и чуть выше уровня суставной щели - место бурсита полупере- иончатой МЫПТЦЫ, при сгибании колена опухоль становится мягкой на ощупь;• на уровне суставной щели в центре нодколеиной ямки, нередко на обеих ногах, хорошо просматривается киста Бейкера, при длительной компрес¬ сии пальцами она становится более мягкой из-за оттока жидкости в по¬ лость сустава;. • чуть ниже суставной щели в центре — место расположения аневризмы подколенной артерии, при пальпации она пульсирует.
Коленный сустав169Рис, 180. Локализация припухлости при бурсите «гу¬ синой лапки» И) и ее пальпация (6). Припухлость располагается ниже медиального отдела суставной щели. При пальпации определяется болезнен¬ ность, возможна флюктуацияРис. 181. Припухлости в подколенной ямке;/ — сумка полуперепончатой мышцы; 2 — киста Бейкера; 3 — аневризма подко¬ ленной артерииПокраснение коленного сустава — тшшчпый признак Боспалителыюго про¬ цесса любого генсза, оно всегда сочетается с болезненностью и отечностью. По¬ краснение может быть ограниченным, распространяться на весь сустав или быть на обоих суставах. Ограниченное одностороннее покраснение, сочетающееся с припухлостью и болезненностью, чаще бывает травматического генеза ушиб, разрыв связок, капсулы сустава, мениска, травматический бурсит. Распростра¬ ненное покраснение одного или двух суставов свидетельствует об артрите.Бледная окраска кожных покровов над суставом, сочетающаяся с его увели¬ чением в объеме, болезненностью, наблюдается при туберкулезном поражении сустава («белая опухоль»), сифилитическом артрите, гидрартрозе.Коленный сустав является излюбленным местом для различных кожных, подкожных образований и некоторых высыпаний. Они легко воспринимаются на глаз или выявляются иальнаторно. Здесь могут быть геморрагические точеч¬ ные или сливные высыпания (пурпура), что характерно для системного аллер¬ гического васкулита — болезни Шенлейна—Геноха. На коже коленных сусгавов и голеней часто локализуется центробежная кольцевидная эритема. Она имеет инфекциопио- или токсико-аллергическую природу, выглядит в виде розовых, слегка приподнимающихся над поверхностью кожи, безболезненных, кольце¬ образных пятен до 3- 5 см в диаметре с нормальной кожей в центре. Иногда она образует дуги, гирлянды.При осмотре коленных суставов и голеней л^ожно обнаружить узловую эри¬ тему, она также имеет токсико-аллергический генез, наблюдается при инфек¬ ционных заболеваниях. Узлы разной BejH^4HHbi, достигаюпі;ей порой нескольких сантиметров в диаметре, располагаются в толпі;е кожи, имеют ярко-красный,
170Диагностика ревматических заболсватіийсинюшный или зеленовато-желтый циет, плотные на ощупь, болезненны при пальпации, обычно локализуются па симметричных участках.Под кожей колепных суставов могут располагаться ревматические узлы вели¬ чиной от нескольких миллиметров до 2 см. Это плотные малоподвижные, безбо¬ лезненные образования. Они могут располагаться и в суставных сумках, фасциях, апоневрозе, в периосте. Узлы ревматоидном артрите — частый признак этой патологии. Обычно они находятся под кожей, чаще подвижные, безболезненные, плотные при ощупывании, их величина колеблется от 3 мм до размеров величи¬ ной с грецкий орех, на каждом суставе их может быть по 2-3.При осмотре коленного сустава можно выявить классический признак хро¬ нической подагры — тофусы. Они представляют собой локальное тканевое ско¬ пление мочекислых соединений величиной от едва улови.мых узелков до вели¬ чины яблока. Тофусы могут располагаться на любой глубине - внутрикожно, подкожно и JJ более глубоких тканях. Они имеют белесовато-желтую окраску, плотность их может быть различной — от умеренной до каменистой, поверхность зерписто-птероховатая, они безболезненные, но в период обострения подагры становятся пурпурно-малиновыми и болезненными. Целостность тофуса иногда нарутиается, через образовавшийся дефект начинает выделяться пастообразная масса мочекислых соединений.Околосуставные узловатости могут быть обусловлены сифилисом, сарко- идозом. У подростков в области бугристости большеберцовой кости возможнаприпухлость с покраснением, при пальпации она болезненна (рис. 182). Если припухлость эластичная, то это бурсит поверхностной ин- фрапателлярной сумки; если плотная, непод¬ вижная — это болезнь Осг>'да—Шлаттера.На коже коленных суставов и вблизи от них возможны псориатические высыпания. Они представляют собой единичные или сливные паііулезньїе образования, иногда на¬ поминающие географическую карту. Папулы розового тівета, безболезненные, не зудяпціе, поверхность их покрыта серебристо-белыми чешуйками, которые легко снимаются, при этом обнажается просвечивающаяся легкора¬ нимая пленка.Чувствительным показателем патологии коленного сустава является атрофия четы- рехглавой мышцы бедра. Она возникает при длительно текущем артрите (ревматоидный, гонорейный, туберкулезный), деформирую¬ щем остеоартрозе, а также при контрактуре и анкилозе сустава. Атрофия легко выявляет¬ ся при осмотре, уточняется сопоставлениемРис. 182. Пальпация бугристости большеберцовой кости. Проводится при вытянутой расслабленной конечности, либо при согнутой в колене до Указательным или II и III пальцами правой руки отыскивается проксималь- . ный край большеберцовой кости, а чуть ниже — ее бугристость
Коленный сустав 171окружности обоих бедер, замеренной на уровне 12-15 см от надколенника. По¬ добным образом определяется объем самого сустава, измерение его окружности проводится слева и справа на уровне средины надколенника, над верхним и ниж¬ ним его полюсами, что служит объективным критерием изменения величины сустава.Ощупывание коленного сустава должно быть последовательным и тщатель¬ ным, особенно это касается участков болезненности, деформации и любых об¬ разований в области сустава. Исследуются кожные покровы, периартикулярпые ткани, связки, иалко.ггенник и его сухожилие, мыщелки бедра и больигеберцовой кости, бугристость большеберцовой кости, суставная щель, суставная сумка, ее завороты, синовиальные сумки, четырехглавая .мышца и ее сухожилие.Пальпация проводится в положении больного лежа на спине, а при исследо¬ вании подколенной лмки — на животе. Можно па.іьпировать сустав в положении больного сидя, но при условии полного расслабления .мышц. Ощупьіваеіся сустав в покое и при движении, обязательно исследуются оба сустава, их симметричные у^іастки. Задача пальпации: оценить температуру кожных покровов над суставом, толщину кожной складки, выявить узелковые образования, ушютнения и болез¬ ненность периартикуляриых тканей, связок, выявить участки с «плюс тканью» и «дефекты ткани», хруст, наличие жидкости в суставе и синовиальных сумках, признаки разрыва связок. Используется поверхностная и глубокая ніїльнащія.Поверхностная пальпация коленного сустава позволяет выявить повышение .местной те.мпературы, узелковые кожные и подкожные образования, отечность кожи и подкожной юіетчатки. Участок с повышенной темнературой сравнива¬ ется с симметричным участком другого сустава, а также с участком кожи выше сустава. Врач при этом должен работать одной рукой, л>^іше тылом кисти, по.мня, что здоровый сустав имеет более низкую те.мпературу, чем ткани бедра и голе¬ ни. Кожа над здоровым суставом хорошо смещается и берется в складку. При параартикулярной инфильтрации смещение кожи затруднено, при отеке кожи и подкожной клегштки складка захватывается с трудо.м. Повышение местной температуры, отечность кожи и подкожной клетчатки свидетельствуют о вос- піиіепии.Ощупывание коленного сустава всей кистью позволяет врачу выявить болез¬ ненность и любые грубые изменения структфы сустава — выступание или сме¬ щение костных концов, диспозицию надколенника, напряжение мягких тканей, суставной сумки при выпоте и кровоиз.?іиянии, глубоко расположенные узелко¬ вые образования. С помощью методически проведенной глубокой и поверхност¬ ной пальпации удается выявить узелки даже величиной с булавочную головку, участки локальной болезненности, уплотнения, мелкие хрящевые и костные вы¬ ступы, «плавающие тела».Суставная щель доступна исследованию лишь по бока.м сухожилия надко¬ ленника (рис. 183).При пальпации колено должно быть согт^то до 100®, врач кончиком указа¬ тельного пальца последовательно прощупывает суставную щель слева и справа от сухожилия надколенника вплоть до с>'хожилий .задней группы мышц бедра.
172Дріаі'ностика ревматических заболеванийРис. 183. Пальпация суставной щели большеберцово- бедренного сочленения.Нога исследуемого слегка согнута в коленном суставе, мышцы расслаблены. Кончиком большого или указательного пальца отыскивается линия суставной щели и сухожилие надколен¬ ника. Ощупывается суставная щель от центра в медиальном, затем латеральном направлении. Внутренняя и наружная ро¬ тация голени несколько раскрывает латеральную и медиаль¬ ную части суставной щели. Исследование проводится в покое и при сгибании-разгибании коленаРис. 184. Локализация болезненности при некоторых заболеваниях коленного сустава (Маркс В.О.);? — болезнь Гоффы; 2— повреждение внутреннего мени¬ ска; 3 — осгеохондрит бугристости большой берцовой кости; 4 — разрыв внутренней боковой связкиРаспространенная болезненность вдоль всей суставной щели может быть обу¬ словлена синовитом. Боль у края связки надколенника и при непосредственном дав.ттспии на связку бывает при болезни Гоффы (рис. 184).Болезненность в переднемедиальном отделе суставной щели обычно имеет связь с повреждением медиального мениска, боль в латеральном отделе — с по¬ вреждением латерального мениска. Наличие мягкотелого припухання слева и справа от сухожилия надколенника может быть обусловлено утолщением синовиальной оболочки, увеличением жировой подушки у ожиревших, выпо¬ том в глубокую инфраиателлярную сумку. Локальное ирипухание только с ла¬ теральной стороны (редко с медиальной) может быть связано с кистой мениска, при сгибании-разгибании ноги эта припухлость исчезает и появляется вновь. Флюктуирующая припухлость по бокам сухожилия надколенника возникает при
Коленітьій сустав173глубоком инфрапателлярном бурсите, она имеет достаточно четкие наружные и внутренние границы. Болезненность между мытцелками по боковым поверх¬ ностям сустава наблюдается при остеоартрозе. Иногда при пааьпации передних отделов суставной щели обпарз^живаются плотные разной величины образова¬ ния, мигрирующие в сустав, — «суставные мыши».Дополнительно суставная капсула исследуется подобной пальпацией (кон¬ чиком указательного или большого пальца) вдоль линии ее прикренления к мы- щелкалт бедра и голени. В этих местах здоровая капсула не прощупывается, она безболезненпая. Появление валика капсулы, болезненность при исследовании возникают при инфильтрации и уплотнении капсулы вследствие воспаления. Лу^іше всею капсулу пальпировать в области верхнего заворота (рис. 185).Рис. 185. Прощупывание верхнего заворота коленного суставаДля прощупывания капсулы в этом .месте пальцы врача устанавливаются выше верхнего полюса чашечки на 5 см, при легкой компрессии они смещаются вместе с колеей в сторону сустава и обратно. Даже при небольшом уплотнении капсулы пальцы ощущают дупликатуру верхнего заворота.С помощью глубокой пальпации исследуются зоны локализации синови¬ альных сумок над надколенником, на наружной поверхности надколенника, у нижнего полюса надколенника и места прикрепления связки надколенника к большеберт^овой кости. При отсутствии бурсита синовиальные сумки не паль¬ пируются, они безболезненные, при бурсите эти участки припухают, становятся болезненными и горячими на ощупь, в них накапливается жидкость, которую можно определить с помоїцью симптома зыбления (флюктуации). Для выяв¬ ления флюкгуатцїи врач устанавливает 2 пальца на область исследования на некотором расстоянии друг от друга, попеременное давление пальцами создает легкоуловимые колебания. При исследовании глубокой поднадколенниковой сумки пальцы устанавливаются по краям собственной связки надколенника. Чтобы выявить зыбление в паднадколенниковой сумке (завороте), пальцы рас¬ полагают по краям верхнего полюса надколенника.У лиц, имевших в прошлом травму коленного сустава, тщательно ощупы¬ вается медиальный надмьптіелок бедренной кости, где можно определить бо-
174Диагностика ревматических заболеванийлезненную, слегка подвижную припухлость костной плотности — ато оссифи- цированные параартикулярные ткани в зоне травматического кровоизлияния в сухожилие большой приводяпіей мышцы и большеберцовую связку (болезнь Пеллегрини -Штиды).При пальпаторном исследовании периартикулярных тканей обращается вни¬ мание на состояние внутренних и наружных боковых связок (рис, 186), особенно на местах их прикрепления, где чаще случаются травматические повреждения. Пальпация проводится кончиком указательного пальца, отцупывание сочетается с умеренным надавливанием.Рис. 186. Пальпация внутренней И) и наружной (5) боковых связок коленного суставаСначала па^'іьпируется внутренняя поверхность надмыщелка бедра по сред¬ ней линии большеберцовой кости, где крепится внутренняя боковая связка, здесь чаще наблюдается ее отрыв, далее, ниже суставной щели, ощупывается мыщелок большеберцовой кости, повреждения в этом месте бывают реже. На¬ ружная боковая связка пальпируется по наружной поверхности коленного су¬ става, сверху — посредине бедренной кости у латерального надмыщелка бедра, внизу — у наружной поверхности малой берцовой кости. В нижней части чаше отмечаются повреждения этой связки, а при отрыве — даже с пластинкой кост¬ ного вещества.Надколенник и окружающие его ткани также подлежат ттцательному піиь- паторному обследованию. Необходимо убедиться в целостности надколенника, ощупать его по периметрл'', выявить болезненные участки самого надколенника и окружающих его тканей. Наружная поверхность надколенника может быть болезненна вследствие травмы, бурсита преднадколенниковой сумки, тл^берку* лезного поражения надколенника, остеомиелита. При переломе надколенника определяется смещение его фрагментов вверх и вниз, болезненность, наличие костного дефекта между отломками (рис. 187).Болезненность при пальпации у верхнего полюса надколенника может быть обусловлена остеохондропатией, надколенниковым бурситом (верхний заворот), повреждением сухожилия четырехглавой мышцы (надколенник лежит в толще этого сухожилия). Болезненность по наружному боковому краю надколенни¬ ка характерна для препателлярпой травматической невраигии. Боль в области
Коленный сустав175Рис. 187, Пальпаторное исследование надколенника. Положение больного лежа с максимальнымрасслаблением мышц конечностинижнего полюса надколенника может быть обусловлена патологией собственной связки надколенника, хондропатией, болезнью Гоффы,С целью выявления хопдронатии передней неопорной поверхности мыщел¬ ков бедра и прилегающей к ним суставной поверхности чашечки используется следующий прием (рис, 188, Л).Врач захватывает двумя пальцами надколенник и прижимает его к мыщел¬ кам, затем смещает его кнаружи и кнутри, нога при этом должна быть вытянута, мышцы хорошо расслаблены. У здоровых эти манипуляции безболезненны и без¬ звучны, при хопдропатии они вызывают болезненность и появление хрустящего звука. С помощью второго приема (рис. 188, Б) можно ощунать часть суставной поверхности надколенника: большим пальцем левой руки врач давит на наруж¬ ный край падколепника, сдвигая его кнутри, куда он больше смешается, чем кнаружи, а кончик указательного пальца другой руки подводит под надколенник с противоиоложпой стороны, ощупывая при этом его суставную поверхность.Рис, 188. прием для выявления хондропатии передней неопорной поверхности мыщелков бедра и суставной поверхности надколенника И). Ощупывание суставной (хрящевой)поверхности надколенника (б)
176 Диагностика рсвмати чсских заболеванийЕсли есть повреждение хряща, то возникает болезненность и пальцами удается определить легкую вмятину — дефект хряпка.Пальпация подколенной ямки проводится в положении больного на животе с вытянутой и согнутой ногой до 90° (рис. 189).Рис. 189. Пальпация подколенной ямки.Левая рука врача удерживает ногу больного на уровне нижней трети голени и меняет угол ее сгибания в ко¬ ленном суставе, чем достигается максимальное расслабление мышц и доступность пальпации подколеннойямки. Правой рукой ощупывает ямкуОщупываются видимые на глаз опухолевидные образования, о локализации которых говорилось при описании осмотра коленного сустава, а при их отсут¬ ствии тщательно исследуется вся ямка. В подколенной ямке могут быть также воспалительные инфильтраты, опухоли, увеличенные лимфоузлы.При исследовании подколенной ямки обращается внимание на состояние медиальных и латеральных сухожилий мышц бедра, а также медиальные и ла¬ теральные места прикрепления мышц голени. Возможна их болезненность, воз¬ никающая вследствие физического перенапряжения, растяжения, а таклсе кре¬ питация.Наличие избыточной жидкости в коленном суставе можно определить не¬ сколькими способами, приводим некоторые.1. Выявление симптома выпячивания (рис. 190).2. При накоплении жидкости в значительном количестве можно выявить симптом бал,'Ютирования чашечки и симптом постукивания надколенника (рис. 191).Применяются два приема.Первый — врач ладонями сжимает коленный сустав с двух сторон, далее большими пальцами толкает ршдколенник к мыщелкам бедренной кости. При наличии избыточной жидкости соприкосновение надколенника с мыщелками воспринимается как легкий удар. После отрыва пальцев надколенник вновь всплывает. Второй прием — левая рука врача отжимает жидкость из верхнего
Коленный cvcTaB177Рис. 190. Выявление избыточной жидкости в коленном суставе с помощью симптома выпячи¬ вания:А — пальцы левой руки врача фиксируют надколенник прижатием его к мыщелкам бедра, нога должна быть вытянута, максимально расслаблена. Тыльной поверхностью правой руки производятся массирующие дви¬ жения сверху вниз сначала у одной стороны надколенника, затем у другой, наблюдая при этом за противопо¬ ложной, При наличии даже небольшого количества избыточной жидкости в суставе при массаже происходит ее перемещение на противоположную сторону, что заметно по выпячиванию стенки или по сглаживанию контуров и заполнению ямок. Б — левой рукой врач выдавливает {отжимает) жидкость из верхнего заворо¬ та, одновременно двумя-тремя пальцами правой руки фиксирует прижимает надколенник к задней стенке, затем, не отрывая левую руку от колена, пальцами совершает толчкообразное давление на одной из сторон надколенника. При наличии даже небольшого количества жидкости пальцы у противоположной стороны надколенника воспринимают толчок или выпячиваниеРис. 191. Обнаружение избыточной жидкости в коленном суставе с помощью симптома бал¬ лотирования надколенника (симптом «плавающего надколенника») и симптома постукиваниянадколенниказаворота и плотпо удерживает его, пальцы правой руки толчкообразно погру¬ жают чашечку до соприкосновения ее с мыщелками бедра. Ощущение левой рукой флюктуации, звуки удара и всплытие чашечки после отрыва толкающих пальцев — верные признаки избыточной жидкости в суставе.Слабость связочного аппарата коленного сустава проверяется с помощью нескольких приемов. Боковые движения в коленном суставе здорового человека
178Диагностика ревматических ааболсваїгийРис. 192. Исследование боковой подвижности в коленном суставеограничиваются окольными связками, а смещение большеберцовой кости кпере¬ ди и кзади - крестовидными связками. Боковые движения в коленном суставе выявляются с помощью двух рук (рис. 192).Одной рукой врач фиксирует бедро, другой отклоняет голень наружу или внутрь. Вначале это исследование проводится при вытянутой ноге, боковые движения у здоровых отсутствуют. Их появление указывает на разболтанность сустава, перелом бедра или голени, их мыщелков, разрыв наружной боковой связки (малоберцовая коллатеральная связка) с отклонением голени внутрь, разрыв внутренней боковой связки (большеберцовая коллатеральная связка) с отклонением голени кнаружи.Далее исследование проводится в разблокированном суставе при легком сгибе в колено. При отклонении голени кнаружи, что указывает на разрыв медиальной боковой связки, можно палъпаторпо определить зазор на уровне суставной щели (симптом зазора), возникновение боли в месте нижнего прикрепления связ¬ ки свидетельствует об энтезопатии коллатеральной связки. Отклонение голени внутрь наблюдается при разрыве лагера,ттьной коллатера^іьной связки, снаружи у суставной щели можно также выявить симптом зазора. Возникающая боль указывает на энтезопатию наружной связки (растяжение, надрыв, воспаление).Состояние крестообразных связок оценивается с помощью следующего при¬ ема (рис. 193).Исследуемый лежит на спине с согнутой ногой в коленном суставе под углом 90°, стопа при этом до;іжна упираться в кушетку. Врач двумя руками берется за верхнюю проксимальную часть голени и пытается выдвинуть ее кпереди, а за¬ тем оттянуть кзади. В норме смещение голени по отношению к бедру отсутству¬ ет, при разрыве передней крестообразной связки голень выдвигается кпереди {симптом <<выдеижного ящикам), при повреждении задней — кзади. Этот симп¬ том может быть также положительным при разрушении хряща и генера^гизован- ной гипермобильности.
Коленный су стал 179Далее исследуются активные и пассивные движения в коленном суставе. Ак¬ тивное сгибание колена возможно в пределах 128-135°. Пассивное движение может быть увеличено на 30°. Это достигается при приседании на корточки или при насильственном прижатии пятки к ягодице. При согнутом колене вращение голени возможно до 40-60°, при разогнутом ротационные движения отсутствуют. Ориентировочно активные движения оцениваются по характеру походки, о чем говорилось ранее, а также по способности исследуемого присесть на корточки, согнуть ногу в колене, сделать вращательные движения голени при согнутом колене.Расстройство движений в коленном суставе возникает при острых и хрони¬ ческих воспалительных процессах, дистрофии и деструкции суставных концов, выпоте Б полость сустава, вывихе надколенника, патологии менисков, поражении сухожилий и мышц. Оно проявляется в ограничении движений, либо в появле¬ нии избыточных или дополнительных движений.Исследуя активные и пассивные движения, можно выявить боль, крепита¬ цию, хруст, щелкающие звуки. Важно помнить, что любые движения выполняют¬ ся только до появления боли или оіраничения. Активные и пассивные движения лучше исследовать в положении больного лежа, оценку движений в положении стоя и сидя можно рассматривать как предварительную.При исследовании активных движений в коленном суставе рука врача плот¬ но охватывает колено так, чтобы ладонь лежала на надколеннике, а пальцы на медиальной и латеральной сторонах сустава (рис. 194, А).Движения в суставе исследуемый выполняет по команде врача — от пол¬ ного разгибания к полному сгибанию. При выполнении пассивных движений (рис. 194, Б) другая рука врача захватывает голень в нижней трети и таким обра¬ зом совершает полное сгибание и разгибание, сопоставляя результаты с объемом активных движений. Обраш;ается внимание на возникающее ограничение движе¬ ний, особенно в зонах максимального сгибания и разгибания, на боль, момент ее
180Диагностика ревматических заболеванийРис. 194. Исследование активных И) и пассивных (6) движений в коленном суставепоявления и характер боли, па хруст в суставе, периодические иіелчки и удары, на степень переразгибания.Наиболее часто встречаются признаки поражения хряща — крепитация, по¬ трескивание, хруст под ладонью. Глухие удары, щелчки, сотрясение при сгибании и разгибании — это признаки патологии менисков.При пальпации коленного сустава па уровне суставной щели во время вы¬ полнения пассивных движений в ряде случаев обнаруживаются плотные об¬ разования, которые нередко исчезают из-под иальт^ев врача, мигрируя в полость сустава. Это внутрисуставные хрящевые обломки -- «суставные мыши».Аускультация коленного сустава малоинформативна. Лишь при механиче¬ ских повреждениях хряща, менисков можно выслушать при сгибании и разги¬ бании сустава удар, хлопанье, продолжительный скрип. Выслушивание прово¬ дится при активных и пассивных движениях в суставе, трубка устанавливается на уровне суставной щели.Голеностопный суставГоленостопный сустав — шарнирное сочленение большеберцовой и малобер¬ цовой костей с таранной костью. Он образован нижней суставной поверхностью большеберцовой кости, суставными поверхностями лодыжек большеберцовой и малоберцовой костей и верхней частью таранной кости, имеющей форму бло¬ ка. Кости голени в виде вилки охватывают блок таранной кости. Голеностопный сустав относится к винтообразным суставам, являющимся разновидностью бло¬ ковидного сустава (рис. 195, 196).Суставная капсула голеностопного сустава крепится но краям суставных поверхностей хряща и лишь на передней поверхности таранной кости она от¬ ступает к шейке таранной кости. Передние и задние участки суставной сумки
Голеностопный г.усіав181Рис. 196. Правый голеностопный сустав (вид сзади):J — большеберцовая кость; 2 — мало¬ берцовая кость; 3 — задняя тибиофибу- лярная связка; 4 — латеральная лодыжка; 5 — подтаранный сустав; б — пяточно¬ малоберцовая связка; 7— пяточный бу¬ гор; 8 — большеберцово-пяточная связ¬ ка; 9— суставная поверхность таранной кости; J0 —медиальная лодыжкаРис. 195. Голеностопный сустав (боковой разрез): I —полость голеностопного сустава; 2—таранная кость; 3 — подтаранный сустав; 4 — пяточная костьнатянуты слабо, что имеет значение при на¬ коплении жидкости в суставе, при повытпсшш внутрисуставного давления в этих местах воз- никают выпячивания. Дистальные концы ко¬ стей голени соединены между собой ма^’юпод- вижным межберцовым суставом (синдесмоз) и тибиофибулярпыми связками. Такое соеди¬ нение хорошо обеспечивает опорную функцию нижней конечности.Голеностопный сустав с медиіи-іьной сторо¬ ны укреплен мощной дельтовидной связкой,наружная сторона сустава имеет три менее крепкие связки, Окружающие со всех сторон голеностопный сустав связки и мышцы обеспечивают eio устойчивость и крепость.Позади сустава располагается мощное сухожилие трехглавой мыпщы голе¬ ни - ахиллово сухожилие, под которым лежат сухожилия глубоких мышц голе¬ ни, спереди сустава располагаются сухожилия передней группы мышд голени. На уровне сустава все сухожилия, кроме ахиллова, окружены синовиальны¬ ми влаї’алищами, что обеспечивает их хорошее скольжение в местах перегиба (рис. 197).В области голеностопного сустава имеется несколько синовиальных сумок (ріїс. 198) — подкожная сумка у медиальной и латеральной лодыжки, подкожная пяточная сумка между кожей и ахилловым сухожилием и самая важная — сумка пяточного (ахиллова) сухожрїлия, расположенная у места прикрепления ахи^'шо- ва сухожилия к пяточной кости. Иногда возникает нодпяточная сумка.Открытое положение сустава, оіромная весовая нагрузка всего тела обуслав¬ ливают сравнительно частое его повреждение. Чапхе страдают связки (растяже¬ ния, разрывы), особенно латсра^тьные, более крепкие медиальные разрываются исключительно редко. Возникают вывихи, подвывихи, по особенно переломы
182Диагностика ревматических заболеванийРис. 197. Синовиальные влагалища сухожилий на тыльной и тыльно-боковой стороне стопыРис. 198. Локализация синовиальных сумок в области ахиллова сухожилия и пяточной кости; 7 — сумка пяточного (ахиллова) сухожилия (преахил- ловая); 2 — подкожная пяточная сумка (ретроахилло- вая); 3 — подпяточная сумкалодьтжек. Большинство переломов лодыжек относятся к внутрисуставным. Лю¬ бая травма сопровождается болью в суставе, ограничиваюп^сй опороспособность ноги, нарушением подвижности в суставе. Травма часто сопровождается при¬ пухлостью, опухолью, деформацией сустава, иногда вогіникают гематомы в обла¬ сти сустава, гемартроз. Разрывы латеральных связок осложняются подвывихом стопы.Воспалителъньш заболеваниям голеностопный сустав подвергается часто, этиологический спектр артрита такой же, как и гонартрита. Однако чаш,е этот сустав вовлекается при ревматизме, острых инфекциях, av'UIepгияx, при болезни Рейтера, юнорее, Сифилитический артрит голеностопного сустава составляет 12% от вссх г^'ммозных артритов, туберкулез этого сустава занимает третье ме¬ сто после кокситов и гонартритов. При ревматоидном артрите голеностопный сустав поражается реже другріх суставов. Дистрофическим заболеваниям голе¬
Голеностопный сустав 183ностопный сустав подвергается реже других суставов, однако явления артроза возможны, особенно травматического генеза.При возникновении очагов гнойного воспа^іения кожи пальцев и стоп, а так¬ же при на^шчии очаговой инфекции иной локализации в обласпт голеностопного сустава могут появиться поверхностные и глубокие участки подобного воспа¬ ления, иногда проникающие в полость сустава и под глубокую фасцию области сустава.Заболевания ахиллова сухожилия встречаются часто, особенно травматиче¬ ские повреждения из-за чрезмерного напряжения икроножной мышцы при не¬ удачном прыжке, спортивных играх. Происходит разрыв сухожилия или отрыв места его прикрегыения к пяточному бугру, возникает боль, утрачивается воз¬ можность подошвенного сгибания стопы, формируется гематома, контуры задней поверхности сустава сглаживаются, на месте разрыва сухожилия мягкие ткани западают.Воспаление синовиальной сумки пяточного сухожилия, располагающейся вблизи места прикрепления его к пяточной кости, называется ахшлодинией или ахиллобурейтом. Встречается оно часто, возникает при ревматизме, вирусных инфекциях, гонорее, травматизации этой зоны тесной обувью. У больного появ¬ ляется боль в пятке, усиливающаяся при тыльном сгибании стопы, припух.пость в области прикрепления сухожилия.Исследование голеностопного сустава начинается в вертикальном положе¬ нии больного во время ходьбы, в покое с опорой на исследуемую конечность, при ослаблении па нее нагрузки, при подъеме на носки. Во время ходьбы обращается внимание на походку, опороспособностъ заинтересованной ноги и нарушение нор.малыюго переката с пятки на носок. Далее сустав осматривается в горизон¬ тальном іюлолсении больного, при угом больного уюіадьівают так, чтобы стопы свисали над куцтеткой. В этом же положении проводится пальпация, исследуют¬ ся активные и пассивные движения.Травматические повреждения, воспалительные и дистрофические процессы голеностопною сустава всегда сопровождаются болью, что ограничивает или ис¬ ключает опору на больную ногу, у больного возникает ш,адящая (болевая) хромо¬ та, может сформироваться походка с наружной ротацией ноги и ее отведением. При ходьбе больная нога несколько отводится в сторону и наружно ротируется, такая стопа перекатывается не с пятки на носок, а с наружного ее края на вну¬ тренний. У некоторых больных может возникнзггь щадящая походка с сильным наклоном туловища вперед, из-за боли на заинтересованной ноге отсутствует перекат стопы с пятки на носок, опора на эту конечность кратковременная, шаг сильно укорочен.При анкилозе голеностопного сустава из-за отсутствия во время ходьбы толч¬ ка трехглавой мышцы возникает нещадятцая хромота с компенсирующим накло¬ ном туловища вперед, или походка с нриподнятием таза на стороне больной ноги, либо походка с прогибанием коленного сустава .этой же стороны (рис. 199).Паралич мшюберцового нерва приводит к свисанию стопы при подъеме ноги во время ходьбы; чтобы не задеть пальцами за пол, эта нога поднимается выше
184Диагностика ревматических заболеванийРис. 199. Варианты походки при анкилозе в голеностопном суставе (Маркс В.О.);А — походка с наклоном туловища вперед из-за отсутствия толчка трехглавой мышцы голени; Б — походка с небольшим наклоном вперед и прогибанием колена заинтересованной ноги кзадиобычного, опускаясь на пол, она надает шлепающий звук. Такая походка назы¬ вается петушиной (стсппаж) (рис. 200).Разболтанность голеностопною сустава, связанная с параличом мышц і о- лепи, ослаблением или разрывом связок сустава, делает походку неуверенной и неустойчивой.Голеностопный сустав хорошо доступен осмотру. У здорового человека леї ко различаются впутренняя и наружная лодыжки берцовых костей, из корня стопы рельефно просматривается пяточный бугор. При осмотре спереди над суставом видны сухожилия разгибателей, сзади — ахиллово сухожилие. Позади лодыжек контурируются иараахилловы ямки, спереди от лодыжек между ними и сухожи¬ лиями разгибателей, под лодыжками отмечаются небольшие западения. Величи¬ ну этих западений необходимо сравнивать на обеих ногах, их исчезновение или изменение конфигурации всегда свидетельствует о неблагополучии.Осматривая голеностопный сустав, необходимо обратить впи.чіание на соот¬ ношение стопы и голени (рис. 201).Возможно боковое смещение стопы. Критерием степени смешения служит линия, проведенная через гребень большеберцовой кости и первый межпаль- цевой промежуток, в норме эти два ориентира находятся на одной линии. Т 1ри
Голеностопный сустав185Рис. 200. Походка при параличе малоберцового нерваРис. 201. Позиционное соотношение стопы и голени.Ориентиры — гребень большеберцовой кости и первый межпальцевой промежуток. В норме они находятся на одной линии (Л), в патологии меж¬ пальцевой промежуток отклоняется кнаружи или кнутри. На рисунке б — отклонение кнаружи при подвывихе стопычасто встречающемся наружном подвывихе стопы линия от большеберцовой кости проходит кнутри от края стопы, при осмотре голеностопного сустава сзади (больной стоит) ориентируются на соотношение ахиллова сухожилия и пяточной кости (рис. 202).У здорового человека линия, проведенная через средину ахиллова сухожилия и центр бугра пяточной кости, почти вертикальная. Допускается лишь наружное (вальгусное) отклонение не более б®. Большее отклонение И.ІЇИ смещение линии кнутри свидетельствует о деформации стопы.При осмотре голеностопного сустава сбоку надо ориентироваться на услов¬ ную линию, проведенную через средину наружной лодыжки, которая де.тіит стопу на две части (рис. 203). Задняя часть составляет греть стоны, передняя - две трети. Удлинение задней части (удлинение пятки) наблюдается при переломах и вывихах стопы к.зади, ахиллово сухожилие в таких слу^іаях приобретает вогну¬ тость, передняя часть стопы удлиняется. При подвывихе и вывихе стопы кпереди заднрш отдел стопы укорачивается.Увеличение голепостопного сустава в объеме может быть обусловлено ар¬ тритом любого генеза, гидрартрозом, а также травматическим повреждением с развитием периартикулярного отека, гемартроза.Воспалительный процесс голеностопного сустава обычно сопровождается его покраснением, отечностью кожи, подкожной клетчатки. При ревматизме и ревматоидном артрите можно увидеть узелковые образования, другие виды узелков и высыпаний на этом суставе встречаются редко. Отек периартикуляр-
186Диагностика ревматических заболеванийРис. 202. Положение оси заднего отдела стопы:А — нормальное положение — 0-6°, отклоне¬ ние наружу; Б — наружное отклонение — 10°, признак патологииРис. 203. Соотношение между перед¬ ним и задним рычагами стопы в нор¬ ме (Л) и патологии (б)нъис тканей любого генеза, скопление жидкости в суставе (выпот, кровоизлияние, нагноение) сглаживают нормальные очертания сустава, западения исчезают, лодыжки ^погружаются» в мягкие ткани, при этом стопа устанавливается в по¬ дошвенное сгибание с небольшим внутренним поворотом. Так как синовиальная оболочка голеностопного сустава наиболее поверхностно расположена спереди, то при накоплении в пей жидкости припух^чость в первую очередь появляется в этой области (см, рис. 14).При резко выраженном артрите, гемартрозе при переломах сустав приобрета¬ ет шаровидную форму. При хроническом воспалении, деформирующем артрозе голеностопного сустава выпячивания могут быть ограниченными, локализуясь у лодыжек и по бокам ахиллова сухожилия, иногда сустав становится бесфор¬ менным, Увеличенный, но обьршой окраски или бледный голеностопный сустав бывает при гидрартрозе.Осматривая область ахиллова сухожилия, можно выявить ряд симптомов, указьіваюгтіих на его поражение или вовлечение в процесс слизистых сумок, са¬ мого сухожилия (рис. 204).Изменение заднего контура стопы над ахилловым сухожилием наблюдается как при подкожном ретроахилловом бурсите, так и при глубоком ретропяточпом бурсите (рис. 205). В первом варианте — припухлость ограниченная, при па.,'іьпа- ции определяется поверхностная эластичная опухоль. Ретропяточный бурсит проявляется более значительным вьіпячиваїшем контура сухожилия, заполнени¬ ем, сглаживанием ямок между лодыжками и сухожилием, появлением флюктуа¬
Голеностопный cvcTan187Рис. 204. Три варианта припухлости в области ахиллсвого сухожилия:I — подкожная припухлость при воспа¬ лении подкожной пяточной синовиаль¬ ной сумки, расположенной между кожей и ахилловым сухожилием; 2 — припух¬ лость по обеим сторонам сухожилия при воспалении сумки пяточного сухожилия (ретропяточный бурсит), расположенной между сухожилием и пяточной костью; 3 — утолщение самого сухожилия при его воспалении — тендинитеРис. 205. Изменение конфигурации области ахиллова сухожилия при ретропяточном бурсите (вид сбоку)ции при пальпатіии, болезненность больше локализуется у места прикрепления ахиллова сухожилия к пяточной кости. Утолщение, припухание и болезненность ахиллова сухожилия наблюдаются при его воспалении, надрыве (рис, 206).Тщательному палъпаторному исследованию должно подвергаться место при¬ крепления ахиллова сухожилия к пяточной кости. Болезненность при давлении, прип)гхлость этого места свидетельствует об инсерциите. При тендините, над¬ рыве сухожилия, инсерциите боль усиливается при вставании на цыпочки и при выполнении нагрузочного теста в условиях сопротивления. Этот тест обычно отрицательный при бурситах. При исследовании ахиллова сухожилия иногда удается выявить ревматоидные узелки.Ощупывание голеностопного сустава позволяет выявить местное повышение температуры, напряжение и отечность тканей при артрите, травме, локальную или распространенную болезненность, узелковые образования. Касаясь диф¬ ференциации боли, надо учитывать, что распространенная боль характерна для острых и хронических артритов, травматическая боль более локализованная и особенно выражена при определенных движениях в суставе. Болезненность в об¬ ласти дистальных концов берцовых костей позволяет предположтпь перелом лодыжек, боль у внутреннего края наружной лодыжки над суставом, т. е. у места
188Диагностика ревматических заболеванийРис. 206. Воспаление места прикрепления ахиллова сухожилия к пяточной кости справа — инсерциит при болезни РейтераРис. 207. Пальпация суставной щели голеностопного суставасоч.'іенения большой и малой бертюиьтх костей, характерна для повреждения синдесмоза или разрыва тибиофибулярных связок. Боль под лодыжками может быть обусловлена растяжением или разрывом боковых связок.Локальная болезнешюсть выявляется глубокой па^тьпапией кончиком указа¬ тельного или большого пальца. Подобным образом исследуется суставная щель голеностопного сустава (рис. 207).Она доступна пальпации па ограниченных участках - спереди между лодыж¬ ками в промежутках между сухожилиями разгибателей и сзади между лодыжка¬ ми и ахилловым сухожилием. Гіа-іьпация сзади удается с трудом. Возникаюитая болезненность при исследовании свидетельствует о синовите.Жидкость в голеностопном суставе пальпаторно определить трудно из-за множества связок, охватывающих сустав со всех сторон и препятствующих растя¬ жению капсулы, а также из-за периартикулярного отека. Лишь при значительном выпоте или при гидрартрозе, при котором нет периартикулярного отека, ее уда¬ ется определить с пepeдI^eй поверхности сустава между лодыжками, и реже — по¬ зади лодыжек. Участки с выпотом воспринимаются ісак эластичное, напряженное тело, иногда удается получить флюю'уацию.При небольшом количестве жидкости и невыраженном периартикулярном отеке врач одной рукой сдавливает заднебоковые отделы суставной капсулы, что приводит к сметпению жидкости в переднюю ее часть, другой рукой выполняет пассивное тыльное сгибание стопы и пальпацию большим пальцем переднего отдела капсулы, где может появиться эластичная припухлость (рис, 208).Перкуссия по лодыжкам и выше по берцовым костям позволяет дифференци¬ ровать локальную патологию лодыжки (травма, очаг воспаления) от осса^ггии.Исследования движений в голеностопном суставе проводятся в положении больного лежа на спине со свешенными с края кушетки стопами, У здорового
Голеностопный сустав189Рис. 208. Выявление избыточной жид¬ кости в голеностопном суставеРис. 209. Определение пассивных движений в голеностопном суставечеловека 13 таком положении стопа по отношению к голени расположена под пря¬ мым углом. При определении объема движений в голеностопном суставе ахилло¬ во сухожилие должно быть расслаблено, для чего нужно ног>' умеренно согнуть в колене, в таком положении активное тыльное сгибание возможно в пределах 20-30°, боковые и ротациоїшьіе движения при этом отсутствуют. Подошвенное сгибание достигает 40-50®, в этом положении в суставе возможны незначитель¬ ная ротация и едва заметные боковые движения.Пассивные движения в голеностопном суставе можно исследовать как при согнутом колене, так и разогнутом (рис. 209). Важно лишь учесть то, что при тыльном сгибании с согнутым коленом амплитуда движения стопы несколько больше, чем при выпрямленной ноге.Одна рука врача удерживает стопу за пятку, другая — за дистальный отдел стопы в области плюсны, колено может быть умеренно согнуто, мышцы голени расслаблены. Выполняются тыльное и подошвенное сгибание.Боль и ограничение движений в голеностопном суставе могут быть обуслов¬ лены острым или хроническим поражением сустава (артрит, артроз, контрактура, анкилоз, травма) или мьшпі; и сухожилий.Для оценки функционального состояния ахиллова сухожилия используется прием исследования подошвенного сгибания стопы в условиях сопротивления (рис. 210).В голеностопном суставе возможна нестабильность в связи с разрывом свя¬ зочного аппарата или параличом мышц голени. Выраженная нестабильность (разболтанность) легко выявляется при ходьбе, при выполнении активных и пассивных движений в голеностопном суставе. Передняя и боковая нестабиль¬ ность лучше выявляются лишь при выполнении специальных приемов (рис. 211, 212).
190Диагностика реїзматических заболеванийРис. 210. Исследование подошвенного сгибания стопы в условиях сопротивления.Больной лежит на животе, стопы свисают с кушетки. Врач укладывает руку на дистальную часть стопы со стороны подошвы и оказывает сопротивление ее активному подо¬ швенному сгибанию. Возникающая боль в области ахілл- лового сухожилия и его прикрепления свидетельствует о тендините, инсерциите (воспалении сухожилия у места прикрепления к кости), частичном разрыве сухожилия. При полном разрыве сухожилия подошвенное сгибание невозможно. При бурсите этот тест отрицательныйРис. 211. Выявление передней нестабильности голеностопного сустава.Левой рукой врач толкает голень назад, правой тянет к себе пяточную и таранную кость. Смещение стопы по отношению к голени подтверждает нестабильность, обу¬ словленную разрывом передней таранно-малоберцовой связкиРис. 212. Выявление боковой нестабильности. Она возникает при повреждении таранно-малоберцовой или пяточно-малоберцовой связки. Пятка захватывается двумя руками, большой палец левой руки устанавлива¬ ется у края латеральной лодыжки. Если есть избыточная подвижность, то при повороте пятки внутрь отмечается увеличение щели между лодыжкой и таранной или пя¬ точной костьюСтопаСтопа — дистальный отдел нижней конечности, выполняющий опорную и рес¬ сорную функцию (рис. 2 ІЗ). Условно принято, что верхний уровень стопы нахо¬ дится на линии, проведенной через верхушки лодыжек, в стопе выделяют тъи, подошву, пяточную область. Наиболее широкая часть стопы — предплюсна, она
Стопа191Рис. 213. Кости и суставы стопы:? — пяточная кость; 2 — подтаранный сустав; 3 — таранная кость; 4 — блок таранной кости; 5 — таранно- ладьевидный сустав; 6 — ладьевидная кость; 7— I плюсневая кость; 8— проксимальная фаланга I пальца; 9 — плюснефаланговое сочленение V пальца; J0 — предплюсне-плюсневое сочленение;) 1 —место прикре¬ пления подошвенного апоневроза; 12 — бугор пяточной кости; 13 — место прикрепления ахилпова сухожилияСОСТОИТ из таранной, пяточной, ладьевидной, кубовидной и трех клиновидных костей. Плюсна имеет 5 метатарзальных костей, на^'хьцы стопы состоят из трех фаланг; кроме большого пальца, у него две фаланги,Таранная кость с помощью голеностопного сустава соединена с костями го¬ лени. Между костями предплюсны и плюсны существуют малоподвижные соч¬ ленения, между плюсной и пальцами — подвижные сочленения. Межфаланговые суставы сходны с подобными суставами кисти. Наиболее подвижное соединение Б предплюсне — подтаранном суставе, в котором возможны супинация и прона¬ ция в пределах 10-13°, тыльное и подошвенное сгибание не более 6°.Стопа имеет большое количество связок межкостных, тыльных, продольных, в укреплении ее также принимают участие мыптцы, переходящие с голени на стопу, и собственные мышцы стопы. Мышцы подошвы, как и связки, удерживают свод стопы, выполняющий рессорную функцию, Мышцы тыла стопы разгибают пальцы при ходьбе и беге. Тыл стопы покрывает фасция, продолжающаяся с голе¬ ни. На подошве имеется апоневроз, идущий от пяточного бугра к иальтщм. Сухо¬ жилия длинных мышц в области стопы окутаны синовиальными влагалища.ми.Кожа подошвы утолщена, груба, от подотпвепного апоневроза к ней идут ко¬ роткие, плотные тяжи, между которы.ми образуются ячейки, содержащие жиро¬ вые дольки.Стопа имеет три точки опоры: подошвенный бугор пяточной кости, го¬ ловка первой плюсневой кости, головка пятой плюсневой кости (рис. 214), Эти три точки объединены системой арок, удерживаюптих подошвенный свод сто¬ пы, — передняя поперечная арка и две пpoдOv^ьныx боковых арки. Наивысшая точка свода называется подъемом стопы, она расположена между ладьевидной и таранной костя.ми.Для объективной оценки стопы используется ее измерение и определяется ось стопы. Нога устанавливается на лист бумаги и вертикально расположенным карандашом очерчивается се контур в условиях статической нагрузки и без нее.
192Диагносч ика ревматических заболеванийПо рисунк}^ измеряют длину стопы от верхушки пальцев до конца пятки, ширину стопы на уровне пер¬ вого и пятого плюснефалангового сочленения (боль¬ шая ширина) и ширину стопы на уровне одного края лодыжек. Высота стопы определяется в сантиметрах от уровня пола до наивысшей точки стопы в области ладьевидной кости (на I поперечный палец от голено¬ стопного сустаиа). По результатам измерений можно рассчитать взаимоотношение мел^ду длиной стопы и ее высотой. Для этих целей используется формула и ин¬ декс Фридлянда:(5х100)/Д,где в — высота стопы, Д — длина стопы.Нормальный гіндекс - 31-29. Понижение свода и плоская стопа имеют индекс 29-25, индекс меньше 25 указывает на резко выраженное продольное плоско¬ стопие.По контуру стопы определяется положение оси сто¬ пы, для чего малая ширина стопы (линия М-М) де¬ лится пополам линией, опушенной от средины второго пальца (рис. 215). При нормальном строении стопы большая часть обрисованной пятки находится киутри от вертикальной линии, а линия М-М и вертикальная линия пересекаются под углом меньше прямого. При П.Д0СК0СТ0ПИИ большая часть обрисованной пятки располагается кнаружи, а угол больше прямого.Патология стоп многообразна, болевой синдром, как и при заболеваниях других суставов, является ведущим. Боль может быть диффузной и локальной. Диффузные 'двусторонние боли - это ранний признак функциональной недо¬ статочности стоп, они возникают при длительных статических или маршевыхРис. 214. Опорные точки нормальной стопы: пяточ¬ ный бугор; головка первой плюсневой кости; головка пятой плюсневой кости
Стопа 193нагрузках, после продолжительного постельного режима. Боль может быть свя¬ зана с врожденной и приобретенной деформацией стоп, слабостью связочного аппарата и мышц, обусловлена общими заболеваниями. Диффузные боли в сто¬ пах могут возникнуть при быстро нарастающей полноте, заболеваниях сосудов нижних конечностей, диффузных болезнях соединительной ткани, при диабете, остеомалятщи.Локальная боль в стоне характерна для травмати^іеских повреждений костей, суставов, мьштц, связок, ограниченных воспалительных процессов при артритах, бурситах, тендовагинитах, туберкулезе, при гпойных и дегенеративно-дисгро- фических процессах, опухолях. Острые режущие локальные боли бывают при подагре, гапоре, певриномс.Из пороков развития стопы возможны такие, как отсутствие стопы или паль¬ цев, укорочение, удлинение, увеличение или уменьшение числа пальцев или фа¬ ланг, врожденные изменения формы стопы — косолапость, приведенная, плоская, пяточная стона.Стопа часто подвергается травматическим повреждениям — уптибам, пере¬ ломам костей, закрытым раздавливаниям. Вывихи возникают лишь при воздей¬ ствии большой повреждающей силы и наблюдаются редко.У молодых людей, имеющих плоскостопие, варусное или вальгусное искрив¬ ление костей голени, потертости после длительных маршевых или статических нагрузок, ношения тяжестей; у женщин после смены фасона обуви может по¬ явиться боль, иногда резко выраженная хромота. На тыле стопы над диафизалш и и ІП, реже IV и V плюсневых костей возникают ограниченная припухлость, отек мягких тканей.Этот синдром получил название маршевой стопы, маршевой болезни, мар¬ шевого перелома, маршевого периостита. Он обусловлен патологической пере¬ стройкой костной ткани на фоне сложных нейротрофических изменений после большой нагрузки на стопу, переломы бывают редко.Из воспалительных поражений суставов стопы наиболее часто встречаются ревматоидный, псориатический и подагрический артриты. В пропесс вовлека¬ ются преимущественно плюснефаланговые сочленения. В ряде случаев такой артрит является первым и единственным симптомом пачинаюіцейся тяжелой артропатии.Если поражение суставов кисти можно назвать визитной карточкой ревма¬ тоидного артрита, то стона — зона, где чаще локализуются серонегативные ар¬ триты. Для них характерно одновременное поражение нескольких суставов одного пальца (осевое поражение), что сопровождается болью, диффузным оте¬ ком на^чьца и гиперемией кожи («палец-сосиска»). Это бывает при реактивном и псориатическом артрите. Изолированный артрит плюснефалангового сустава первого пальца с резко выраженным болевым синдромом и гиперемией — типич¬ ный признак проявления подагры.Воспалительные процессы могут локализоваться в мягких тканях стопы за счет травмы, тендовагинита, фасциита, бурсита, инфицирования кожи и под¬ кожной клетчатки.7 Диагностика репматических заболеваний
194 Диагностика ревматических заболеванийТуберкулез костей стопы — редкое явление; если же он возникает, то обычно локализуется в пяточной и таранной костях.Дегенеративно-дистрофическое поражение суставов стопы имеет некоторые особенности, чаще в процесс вовлекается I плюсиефаланговое сочленение, что обусловлено вальгуспой деформацией большого пальца и длительной его трав- матизацией. У больного возникает боль, нарушающая опороспособность стопы и порма.аьный перекат во время ходьбы с пятки на носок, сустав деформируется, что препятствует ношению обычной обуви, развивается тугонодвижность. Воз¬ можна деформация и других пальцев стоны.У подростков может встретиться остеохондропатия стопы в виде двух ва¬ риантов: II болезнь Келера (I болезнь Келера бывает у детей 3-7 лет) и болезнь Хаглунда—Шинца. II болезнь Келера — остеохондропатия головки второй, реже третьей плюсневой кости, чаще бывает у девочек 13-18 лет. Она возникает при длительной нагрузке па стопы, ношении обуви на высоком каблуке. Появляют¬ ся боли в передней части стопы и припухлость больше в дорсальной проекции И плюспефалангового сустава, усиливающиеся при ходьбе. Болезнь Хаглунда— Шинца — апофизит пяточного бугра клинически проявляется болями при ходь¬ бе в области задней поверхности пятки в нижней ее части, при давлении этого места задником обуви возникает припухлость, отечность, появляется хромота. Болезнь обусловлена в основном травмами области пятки во время прыжка на па.1ьцы стопы, когда чрезмерно перенапряі аются сухожилия подошвенных мышц у места их прикрепления к пяточной кости.Боль со стороны подошвы может быть обусловлена фасциитом. Генез его травматический. Фасция поражается в месте ее прикрепления к медиальной бу¬ гристости пяточной кости. Боль отмечается при ходьбе, особенно в начале дви¬ жения. При ос.мотре видимых изменений в зоне боли нет, имеется липть уліерен- пая болезненность при глубокой пальпации нижнемедиального отдела пяточной кости.Иа поверхности пяточной кости и подошвенной стороны или в зоне прикре¬ пления ахиллова сухожилия к пяточно.му бугру могут сформироваться шиловид¬ ные разрастания костной ткани, которые называются шпорами. Чаще наблюда¬ ется подошвенная пяточная шпора. Основная причина ее возникновения — хро¬ ническая травматизация подошвенного апоневроза у места его прикрепления к медиальному краю пяточной кости при чрезмерных нагрузках на ноги, ожи¬ рение, ношение тесной обуви, в окружении шпоры мягкие ткани воспаляются, появ.1яется подняточньтй бурсит, периостит, что проявляется острыми болями при опоре на пятку (ощущение гвоздя в пятке — кальканодипия). Боль может распространяться на всю пяточную область, что называется та.-іалгией. Больные при ходьбе оі'раничивают нагрузку на пятку, ходят на пальцах или наружном крае стопы. При задней шпоре из-за боли в пятке больные вынуждены носить обувь без задника, чтобы избежать механического раздражения этой области.Боли в области пятки могут быть обусловлены атрофией и^іи воспалитель¬ ными изменениями жировой подушки, которая располагается с подошвенной стороны пятки. Такая патология встречается у пожилых и тучных пациентов,
Стопа 195а также у молодых людей, которые интенсивно занимаются спортом. В подобных случаях болезненность бывает обычно более диффузной, чем при подопнзенном фасциите. Боли при поражении жировой подушки распространяются на боль¬ шую часть нагружаемого отдела пятки, тогда как при поражении фасции они локализуются главным образом вблизи ее прикрепления. В то же время, в от¬ личие от нодошвенного фасциита, боли при изменениях жировой подушки не иррадиируют кпереди и не усиливаются при тыльном сгибании пальцев.Редкой причиной болей в области пятки является певринома медиального пяточного нерва. Симитоматика этого заболевания прак:тически не отличается 01’ подошвенного фасциита. Невринома может быть обнаружена при пальиации подошвы и среднего отдела стопы, где она определяется в виде плотного болез¬ ненного узелка.Боли и припухлость в области медиального и латерального отделов пятки могут быть связаны с воспалительными изменениями расположенных здесь су¬ хожилий. Тендовагинит сопровождается также болезненностью при пальпации пораженных сухожилий и болями при движениях, которых выполняются с уча¬ стием соответствующих мьппц. Так, при тендовагините сухожилий малоберцовых мышц появляется боль в нижней трети голени или в области латеральной лодыж¬ ки, которая усиливается при супинации стопы через сопротивление. Отмечается болезненность при пальпации кзади и книзу от латеральной лодыжки.Стопа нередко подвергается гнойным заболеваниям — панариций, парони- хий, флегмона, остеомиелит, а также грибковым поражениям кожи и ногтей.При сахарном диабете вследствие диабетической нейропатии, ангиопатии и остеопатии развивается атрофия мышц стопы, происходит боковое сметце- ние передней части стопы и смена зон давления при ходьбе, что приводит к воз¬ никновению некротических изменений на подошве в области пяток и дистальных отделов стопы. Больных беспокоят ночные боли в подошвах, плюсневых костях, на фоне латерального смещения передней части стопы пальцы приобретают клю¬ вовидную форм}^ ограничивается разгибание в проксимальных межфаланговых и плюспефаланговых сочленениях, кожа стоп сухая, багрово-тщапотичная, име¬ ются трещины, трофические язвы, мозоли.Синдром тарзального канала — частая причина мышечных болей на медиачь- пой поверхности стопы и пальцев, возникновения припухлости и болезненного уплотнения, нарушения болевой и тактильной чувствительности на тыле стопы. Он возникает вследствие сдавления заднего большеберцового нерва в заднем связочном канале па внутренней поверхности голеностопного сустава за счет стенозирующего лигаментита и тендовагинита задней большебертшвой мышцы.После перенесенного полиомиелита в результате вялых параличей, парезов и возникших па этом фоне трофических расстройств, .мышечных и суставных контрактур возможно формирование полой стопы, пяточной стопы, конской стопы, варусного или вальгусного положения стопы, паралитической разболтан¬ ности суставов.Плоскостопие — наиболее часто встречаюш,ийся вариант деформации стопы. Оно характеризуется разнообразием болевого синдрома и нарушением опороспо-
196Диапіостика ревматических заболеванийсобности конечности. Плоскостопие может быть врожденным, что наблюдается редко, чаще встречается приобретенное, которое может возникнуть вследствие след>'Ющих причин: статические перегрузки, перенесенные рахит, травма, полио¬ миелит. Статическое плоскостопие встречается чаще других, его появлению спо¬ собствуют наследственно-конституциональная предрасположенность к слабости мышечно-связочного аппарата, дисплазия стоп и длительная нагрузка на стопы при некоторых профессиях (станочники, повара, парикмахеры), при ожирении, беременности, в пожилом возрасте. При слабости передней арки свода стопы воз¬ никает поперечное плоскостопие, при слабости продольных арок — продольное, оно встречается чаще. С нарастанием степени выраженности деформации стоп нарастает клиника.При плоскостопии возникают утомляемость в ногах, боль при опоре на стопы, при надавливании па средину подошвы, походка теряет эластичность, иногда к вечеру появляются отеки на тыле стопы, что стимулирует сердечную недоста¬ точность. В более выраженных вариантах ішоскостопия боли в ногах усиливают¬ ся, локализуются они в стопах, голенях (рис. 216), часто в пояснице. Продольный свод стопы исчезает, стопа отклоняется кнаружи, голеностопный сустав отечен, контуры ахиллова сухожилия сглажены, пятка распластана, ходьба затруднена, суставы стопы тугоподвижны.Рис. 216. Локализация мышечных болей при статическом плоскостопии, обусловленных напря¬ жением икроножных мышц (Л), передней большеберцовой мышцы (Б), задней большеберцовоймышцы (В)при поперечном плоскостопии поперечный свод исчезает, что приводит к де¬ формации пальцев, появляются боли и омозолелость кожи подошв под головка¬ ми плюсневых костей, пальцы приобретают молоткообразную форму, отклоня¬ ются наружу.Опухоли встречаются редко.Исследование стопы. Проводится так же, как и голеностопного сустава в вертикальном положении больного при ходьбе, статической опоре на ноги,
Стопа 197при подъеме на носки, а также лежа со свисающими над краем кушетки стопами. Стопы осматриваются со исех сторон, в том числе и со стороны подошвы. При осмотре пяточной области больного следует уложить на живот или поставить па колени на стул или кушетку.Почти все виды патологии стоп сопровождаются болевым синдромом, что нарушает опоросиособность ног, нормальный перекат при ходьбе с пятки на носок и формирует щадящую хромоту. При заболеваниях пяточной области (травма, воспаление, ахиллодиния, шпоры) во время ходьбы больной опира¬ ется на носок. Нели же процесс локализуется в передней части стопы (травма, мортоновская невралгия, метатарзалгия, ревматоидный и псориатический арт¬ рит, подагра, деформирующий артроз, панариций), то опора осуществляется на пятку или наружную боковую поверхность стоны. При плоскостопии походка становится неэластичной, иногда напоминает утиную. Очень характерна поход¬ ка при косо.яапости, пара.тіитической разболтанности суставов стопы, пяточной стопе.Проводя осмотр стопы, необходимо учитывать взаимоотношение тех ана- томо-топографических ориентиров, о которых говорилось при описании осмо¬ тра голеностопного сустава; соотношение голени и стопы, положение передней и задней линии стопы, соотношение передней и задней части стопы. Обращается внимание на форму стоны, окраску кожных покровов, состояние естественных западений, передних и боковых арок свода и тыла стоны, величину и форму плюснефаланговых и межфа.ланговых сочленений, положение пальцев стопы, состояние подошвы. Осматривается стопа во время функциональной нагрузки и при расслаблении. Можно осмотр сочетать с пальпатщей.При осмотре легко выявляются грубые изменения формы стопы и ее положе¬ ния, обусловленные врожденными и приобретепньичи причинами (рис. 217);• пяточная стопа — имеется стойкое фиксирование стоны в положении тыльного сгибания, опора только на пятку; возникает она на почве полио¬ миелита при параличе задней группы мышц голени;• полая стопа - имеется чрезмерно высокий свод, подошвенный апоневроз укорочен, напряжен, нередко полая стона сочетается с приведенной и кон¬ ской стопой; возникает полая стопа при паралитических деформациях па почве полиомиелита, миелодисплазии, се.мейной атаксией, контрактуре Леддерхоза; полая стопа может сопровождаться сгибательно-разгибатель- ной контрактурой пальцев в виде молотка, когтя с образованием когте¬ образной стопы;• плоская стопа - имеется унлоптение продольных и поперечных арок свода, она молсет быть врожденной и приобретенной (статические перегрузки, рахит, полиомиелит, травма);• косолапость, она проявляется в трех вариантах;1) супинированпая стопа — стопа повернута внутрь;2) приведенная стопа — стопа с приведенным передним отделом стопы;3) конская стопа — стопа со стойким подошвенным сгибанием и ограни¬ ченным тыльным сгибанием в голеностопном суставе.
198Диагностика реьматических заболеванийРис. 217. Виды деформации стопы (Маркс В.О.):А — пяточная стопа; б— передняя полая стопа; В— плоская стопа; Г — приведенная стопа; Д— супиниро- ванная стопа; Е — юношеская конско-полая стопа; Ж — конская стопаКосолапость бывает врожденной и приобретенной (полиомиелит, спастиче¬ ский гемипарез, миелодисплауия, полиневрит, миопатия, ранение седалищного и малоберцового нерва, неправильно леченный перелом таранной кости, пере¬ лом лодыжек с подвывихом стопы, воспалительные процессы в голеностопном суставе, контрактура Леддерхоуа);• пропированная (валъгусная) стопа — имеется отведение переднего отдела стопы, пронация пятки, поднятие наружного края стопы; часто сочетает¬ ся с плоскостопием, бывает врожденной и приобретенной (полиомиелит, спастический детский паралич, травма, статические перегрузки);• паралитическая, разболтанная стопа возникает при полном выпадении функции всех мышц голени, имеется резкая отсталость в развитии стопы, стопа неуправляема;• посттравматическая деформация стопы.Величина и форма стопы или ее отдельных частей меняется в результате травмы (ушиб, перелом, разрыв связок, гематома, раздавливание) или воспа.ш- тельного процесса (ревматоидный артрит, болезнь Рейтера, псориатический арт¬ рит, флегмона). Обычно это касается тыла стопы, диста^чьных ее отделов, очень редко — подошвенной стороны. Изменение величины и формы стоны чаще всего обусловлено отеком околосуставных мягких тканей, как правило, это сопровож-
200Диагностика ревматических заболеванийРис. 220. Исследование подвиж- Рис. 221. Пальпация плюснефалангового сустава И). Она ности и болезненности пред- может сочетаться с исследованием пассивных движений плюсны в этом суставе (б), что помогает выявить болезненность,ограничение объема движений. В первом плюснефалан- говом суставе разгибание достигает 80°, сгибание —В других плюснефаланговых суставах сгибание и разгиба¬ ние возможно в пределах 40°Дистальный отдел стопы — плюснефаланговые сочленения и пальцы, тре¬ бует также тщательного исследования, так как здесь часто втгервьте выявляются симптомы таких заболеваний, как ревматоидный артрит, болезнь Рейтера, псо¬ риаз, нодагра, здесь могут быть потертости, грибковые поражения кожи между пальцами или ногтей. В область мелшальцевых промежутков может прорваться флегмона стопы, пальцы часто подвергаются травме.Отечность и покраснение (иногда багрово-цианотичпая окраска) плюснефа- ланговых С0Ч.ІЄНЄНИЙ характерны для воспалительных процессов, травм. Пальпа¬ ция УТИХ суставов проводится с помощью двух пальцев так же, как и пальпация предплюсны, ее можно сочетать с определением объема пассивных движений (рис. 221).При ощуиывании выявляется болезненность, уплотнение периартикуляр- ных тканей, диспозитщя суставных концов при подвывихе. Исследуя пассив¬ ные движения, врач устанавливает свои пальцы так же, как при исследовании пястно-фіїланговьіх сочленений кистей рук; пальцами одной руки охватывает сустав сверху и снизу, другой рукой, удерживая палец больного за конечную фа¬ лангу, делает сгибание, разгибание, определяется боковая подвижность. Иногда наблюдается изолированное поражение I плюснефалангового сочлепения, что типично для подагры и болезни Рейтера. Сустав отечен, красного или багрово- цианотичного цвета, увеличен в объеме, резко болезненный при дотрагивании и попытке сде./шть в нем движение, при деформирующем артрозе этот сустав утолщен, в период обострения отечен и гиперемирован, тугоподвижен, имеется вальгусиое отклонение пальца (рис. 222),Вальгусное отклонение I пальца может быть и без увеличения в размерах I плюснефалангового сочленения и боли в нем. Это наблюдается у жентцин сред-
Сїопа201Рис. 222. Вальгусная деформация 1 плюсне- фалангового сустава при деформирующем артрозеРис. 223. Двустороннее сжатие стопы с це¬ лью выявления болезненности в области плюсневых костей и плюснефаланговых суставовнего возраста и обусловлено длительным ношением неудобной обуви. Подобное бывает у подростков и юношей при поперечном илоскостопии.С целью выявления болезненности в области плюснефаланговых сочленений используется прием двухстороннего сжатия стопы на уровне головок плюсневых костей (рис. 223).Врач рукой охватывает стопу с тыльной поверхности и осторожно сжимает ее в поперечном направлении. Боль может быть разлитой или локализованной. Раз¬ литая боль характерна для обширной травмы, плоскостопия и воспалительного поражения этих суставов. Локализованная боль может быть при ограниченной травме, ограниченном артрите, а также при мортоновской метатарзальной не- вр^гии, обусловленпой сдавлением пальцевого нерва образовавшейся нсврино- мой или бурситом при ревматоидном артрите. Боль в этом смучае локализуется между III и IV или IV и V плюсневыми костями. Иногда боль в плюснефалан¬ говых со^шенениях может быть при ношении тесной обуви.При осмотре пальцев стопы можно выявить их отечность, покраснение, деформацию. Отечные, сосискообразные, покрасневшие, иногда сине-багровыс пальцы бывают при псориатическом артрите. При хроническом течении это часто сочетается с трофическими изменениями ногтей. При этом варианте артрита отмечается осевое поражение суставов, т. е. суставы заинтересова¬ ны по оси одного пальца — два, три сустава одновременно. Сосискообразная форма пальцев бывает и при болезни Рейтера. При любом варианте артрита могут одновременно поражаться несколько пальцев, а иногда лишь единичный сустав. Хронические артриты придают па^тьцам веретенообразность, способ¬ ствуют их деформации, ограничению подвижности вплоть до анкилоза или появлению разболтанности сустава. При ревматоидном артрите, деформиру-
Рис. 224. Изменение формы пальцев при контрактуре в проксимальном отделе (Л), палец при¬ обретает молоткообразную форму при контрактуре в концевом суставе (Б). При подвывихе (вы¬ вихе) в плюснефаланговом суставе (В) пальцы не касаются пола и имеют форму когтя («когтистыйпалец»)ющем артрояс, полой стопе пальцы иногда приобретают форму молотка, когтя, курка (рис. 224).Піьіьпация межфаланговых суставов и определение в них пассивных движе¬ ний обычно проводятся одновременно, методика такая же, как при исследовании па^іьдсв кистей и пястно-фаланговых сочленений (рис. 225). Важно исследовать каждый сустав, особенно если имеется болезненность или деформация.Рис. 225, Пальпация межфаланговых суставов пальцев стопы.Пальцы левой или правой руки ощупывают сустав со всех сторон, а с боков сдавливаются между указательным и большим пальца¬ ми. Далее исследуются пассивные движения в межфаланговых суставах. Пальцы левой руки фиксируют проксимальную фалан¬ гу, а правой, удерживая за дистальную часть пальца, определяют объем пассивных движений. Разгибание в них возможно до 30^, сгибание — 40-50'*Активные движения пальцев оцениваются по степени сгибания и разгибания пальцев. В норме движения в пальцах стоп небольшие, при патологии они еще болыне ограничиваются, становятся болезненными или оказываются невозмож¬ ными.Подошва осматривается в положении больного на животе или стоя на коленях на кушетке или стуле со свисающими стопами. Обращается внимание па кон¬ фигурацию подошвьт, сохранность свода стопы, его высоту, состояние боковых и передней арок свода (рис. 226, 227), на наличие участков омозолелости в обла¬ сти пятки, передних и боковых отделов подошвы, трещин, язв, бородавок, подо¬ швенных фиброзных узлов, грибковых поражений подошвы в виде шелушений или везикулярных высыпаний в области свода или по краям подошвы. Каждый
Стопа203Рис. 226. Три арки подошвенного свода стопы (схема):1 — внутренняя; 2 — передняя; 3 — наружнаяРис. 227. Передняя поперечная арка свода стопы (схема). Опорные точки — головка первой и пятой плюсневых костейГАРис. 228. Конфигурация отпечатков стопы:А — нормальная стопа; Б — косолапость; В — плоская стопа; Г — полая стопавариант грубой деформации стопы имеет свой рисунок подошвы, что хорошо можно увидеть по отпечатку на бумаге подошвы, окрашенной типографской краской (рис. 228).На подоптве можно выявить такие же изменения, как при контрактуре Дю- пюитрена. Вследствие хронического апоневрозита, развития фиброзно-рубцо¬ вых изменений происходит укорочение ПОДОШВЄІШОГО апоневроза, чрезмерное сіибапие пальцев, формируется косолапость и полая стопа. Это контрактура Леддерхоза (синдром Леддерхоза),При воспалительных заболеваниях суставов предплюсны и плюсны заметных изменений со стороны подошвы обычно не отмечается. Синдром тарзаньного капала может проявиться болезненным веретенообразным припуханием в обла¬ сти внутренней поверхности стопы. Заметное опухание, покраснение подошвы в передней части наблюдается при флегмоне стопы.Болезненность в области подошвенной поверхности стопы выявляется паль- паторно. В дополнение к той па^іьпации, что была проведена при исследовании стопы, необходимо использовать пальпацию одним, лучше больнтим пальцем в сочетании с компрессией (рис. 229). Для этого одной рукой врач охватывает
204Диагностика ревматических заболеванийРис. 229. Пальпация подошвы. Выявле¬ ние подошвенного фасциита. Большим пальцем оказывается интенсивное дав¬ ление в области средины пяткиРис. 230. Места ограниченной болезненно¬ сти подошвы при различных заболеваниях (Маркс В.О.):I — сесамовидная кость, омозолелость при кон¬ ско-полой стопе; 2 — невралгия большеберцового нерва; 3— раздражение подошвенного апоневро¬ за; 4 — шпора пяточной кости; 5 — омозолелость при вальгусной стопе; 6 — подпяточный бурсит; 7— омозолелость при косолапости: 8, 10— боро¬ давки; 9— сосудистые нарушения; /I — натоптыши при поперечном плоскостопиистопу на уровне тыла плюсны, а большим пальцем другой руки осуществляет давление в области пятки, свода, плюсневых костей и их головок. Па рис. 230 отмечены участки ограниченной болезненности подошвы и ее причины.Мышцы, фасции и сухожилияМышцы. На долю мышц приходится 28-45% массы тела взрослого человека. Раз¬ личают гладкие и поперечно-полосатые мышцы. Гладкие входят в состав степки кровеносных сосудов, кожи, полых органов (желудок, кишечник, матка и др.). К поперечно-полосатым относятся сердечная и скелетные мышцы. Общее ко¬ личество скелетных мышц — около 600. По форме мыпщы различают длинные и короткие, широкие и круговые, по количеству составных частей — простые и сложные. Существуют мышцы-синергисты, т. е. действующие содружественно, и мышцы-антагонисты -- выполняющие противоположные действия.По характеру выполняемых функций мышцы подразделяются па сгибатели, разгибатели, приводящие, отводящие, иоднимаютцие, опускающие, пронато- ры, супинаторы, констрикторы, сфинктеры, дилататоры, вращающие, направля-
Мышцы, фасции и сухожилия205ющис, выпрямляющие. Выделяют еще мимические, жевательные и дыхательные мышцы.в состав мышц входят мышечная и соединительная ткань, сухожилия, нервы, кровеносные и лимфатические сосуды.Кровоснабжение мышц осуществляется через ветви магистральных артерий. На 1 мм^ мышечной массы приходится до 2000 капилляров. Из внутримышечной венозной сети формируются вены, которые чаще сопровождают артерии. По ходу разветвлений кровеносных сосудов проходят лимфатические сосуды.Мьптттіьт имеют вспомогательный аппарат в виде фасций, фиброзных и си¬ новиальных влагалищ сухожилий, блоков мышц и сесамовидпых костей. Все мышцы, кроме мимических, окружены фасциями, которые выполняют опорную функцию, оказывают боковое сопротивление сокращающимся мышцам.Синовиальные влагалища облегчают скольжение сухожилий при работе мьппц. в области костных выступов располагаются синовиальные сумки, кото¬ рые также уменьшают трение. Блоки мышц находятся в тех местах, где мыш¬ ца меняет направление, перебрасываясь через костные образования. В таких участках на кости располагается выступ с желобком, где проходртт сухожилие. Костный выступ называется блоком мышцы. Сухожилие и блок разделяются синовиальцой сумкой.Для дета.пьнош исследования мышц необходимо знать их топографию, функ¬ циональное назначение, участие в выполнении физиологических движений, ин¬ нервацию. Функции некоторых мышц и их иннервация представлены в табл. 7.Функции мышц и их иннервация(Веселовский в.п., Михайлов М.К, Самитов О.Ш.)Таблица 7ДвижениеМышцыНервыСегменты спинного мозгаСгибание голови впередПряліі>іс мышцы головы и шеи, лестничные, длинная мышца головыШейныеС,_з, C,_gРазгибание головыПрямые задние мышцы головы, ремешнле, косые мышцы головы, грулино-ключичио-сосцевидиые, грамсииевилныс (верхняя пор¬ ция)Затылочные, ЧН, шейные, XI параCj_^, ядро XIПовороты головы (ротация)Ременная, грудино-ключично- сосцевидная, нижняя и верхняя косые МЫ11«ЦЫ головы, поперечно- остистысВерхние заты¬ лочные, XI параС,-4. q-Th,ядро XIПоднятие плеч (поджимание)Трапециевидные мышцы (верхняя порция)XI параЯдро XIОтведение руки: а) до 15°НадостнаяНадлопаточнаяС5-вПродолжение %
206Диапюстика ревматических заболеванийОкончание табл. 7ДвижениеМышцыНервыСегменты спинного мозга6) до горизон'г алііДельтовидная (средняя порция)Подмышечныев) выше горизонталиТрапециевиднаяXI параЯдро XIФиксаторы лопаткиПередняя зубчатая при участии ]юмбовидной и трапециевиднойДлинные и за¬ дниеc^_g, ядро XIСведение лоиатокТрапециевидные мыпщы (средние порции) ромбовидные, падостныеНадлоначочпые, XI параС-^-(',’ ^4-5' ядро XIСведение ПЛІ'Ч клсредиГрудн ыеГрудныеCy-Th^Сгибапие плечаКлюво-плечевая, двуглавая, дель¬ товидная (передняя порция)Кожно-мьн[геч-наяС3-7.С4-6Разгибание плечаШирочайшая мышца снит!ы, трехглавая, дельтовидная (задняя норіпїя)Тыльный груд¬ ной клетки, лучевой, подмы- шечны й^fi-8’ бРотация плеча кнутриБол(>нтая грудная, подлопаточная, большая круглая, широчайшая мышца сиииыПередние груд¬ ные, надлопаточ¬ ные, подлона- T04flbie, тыльный грудной клеткиС,-ТЬ„Сз_„С,зРотация плеча кнаружиПолостная, ма.'іая круглаяПодмышечные,надлопаточные^'5 6Сгибание и таг^обе- дрешюм суставеПодвздошно-поясничная, пор¬ тняжная, четырех] лавая, гребен¬ чатая, напрягающая широкую фасцию бедраБедрентплй^ 2 4’ Ц-3’ ^4-5Разгибание в тазобе¬ дренном суставеБольшая ягодичная, ишиокру- ральпыеНижний ягодич¬ ный, седалищ¬ ныйПриведение бедраАддукторы бедра, стройная, гребеїтчатаяЗапирательныйЦ4Отведение бедраСредняя и малая ягодичная, грушевидная, наружная запира¬ тельнаяВерхний ягодич¬ ныйРо ї агшя бедра кнут]>иСредняя и малая ягодичная, гре¬ бенчатая, групгевидная, внутрен¬ няя запирагсльная, близнецовые, квадратнаяСедалищный,бедренныйРотация бедра кнаружиГрушевидная, внутроп[1ЯЯ запи¬ рательная, близнецовые, квадрат¬ ные, наружно-запирательнаяСедалищн1,1й, за¬ пирательныйСгибание в колейном суставеДвуглавая, полу сухожильная, полу перепончатая, стройная (частично)СедалищныйЧ-S,Разгибание в колен¬ ном суставеЧетырехглавая, портняжнаяБедреннаяц-s,
Мышцы, фасции и сухожилия207ДвижениеМышцыНервыСегменты спинного мозгаТуловища:а) наклон в сторонуб) испоротыв) разгибаниеМежиоперечныеПоперечно-остистые, многораз¬ дельная^4eжocтиcтыe, многораздельнаяСпина;л.иыеСпинальныеСиина-чьныеСоответствующиесегмен'1'ыСоответс твующие сегмстгтыСоответствующиесегментыСгибание туловища кперслиКос»>{е мышцы жинота, прямая живота, подвздошно-поясничнаяГрудные, мы¬ шечные ветви поясничного сплетенияты ,2, Th,_3Ряся'ибание т5^лови]цаPaaj ибатеіи> туловища, межости- стыс, широчайшая спиныЗадние спиналь¬ ныеГрудные сегментыНаклоны туловища в стороныКвадратные поясницы, межпо- ітеречньге, остистые, многораз¬ дольныеЗадние ciimra-Jib- нысГрЗ^ДНЫО. пояснич¬ ные сегментыПовороты туловищаНаружная и внутренняя косые мышцы живота, понсречно-ости- стые, многораздельнаяМежреберные,спинальные^'1 2НЕКОТОРЫЕ КЛИНИЧЕСКИЕ СИНДРОМЫ И ЗАБОЛЕВАНИЯ МЫШЦ, ФАСЦИЙ И СУХОЖИЛИЙв каинической практике симптомы, указывающие па заинтересованность мышеч¬ ной системы, Бстречаются часто. Они являются либо отражением порока разви¬ тия, либо непосредственного поражения мышечной системы (травма, воспаление, опухоль), либо одним из проявлений врожденной или приобретенной патологии нервной системы, тяжелых соматических или инфекционных заболеваний, пато¬ логии суставов, болезней соединительной ткани, длительной обездвиженности, голодания. Общим для большинства этих заболеваний и состояний является то, что они могут проявляться такими симптомами, как мышечная боль, мышечная слабость, быстрая утомляемость, снижение мышечного тонуса и силы, атрофия мыпщ, увеличение мышц в объеме за счет отека, реже — гипертрофии.Амиотрофия — атрофия мышц, обусловленная нервным дефектом. Она молсет быть наследственной (спинальный и невральный варианты) и приоб¬ ретенной в виде синдрома при таких заболеваниях, как коллагенозы, инфек¬ ционные, паразитарные, эндокринные заболевания, тяжелые интоксикации. В мышечных волокнах нри амиотрофрга развиваются дегенеративно-дистро¬ фические изменения, приводящие к их истончению и снижению сократитель¬ ной способности.Спинальные формы спинальной амиотрофии обусловлены уменьшением и дегенерацией клеток передних рогов спинного мозга, вторичной дегенерацией в передних корешках и периферических нервов с постепенным развитием пара-
208 Диапіостика ревматических заболепанийличсй и втормчной денсрвационной атрофией мьттіїц. Выделяют ранние (детские) и поздние формы, наблюдаемые у подростков и взрослых.Поздние формы спинальной амиотрофии характеризуются прогрессирующей атрофией МЫ1ТТЦ, мышечной слабостью, фасцикулярпым, мелким тремором вы¬ тянутых рук или подергиванием в скелетных мышцах и мышцах языка. Страдают мышцы нижних и верхних конечностей, развиваются парезы и параличи преиму¬ щественно в проксимальных отделах, могут возникнуть параличи дыхательных .мышц, ограничение подвижности грудной клетки. У некоторых больных при этом может возникнуть гипертрофия ягодичных и икроножных мыши. Для ко¬ нечных стадий заболевания характерна кахексия, развитие контрактур с грубой деформацией скелета, при этом суставы кистей и стоп страдают в меньшей сте¬ пени. При спинальной амиотрофии Арана—Дюшенна, развивающейся в возрасте 40-60 лет, мьппечпая атрофия начинается с дистальных отделов конечностей, в результате чего образуется «обезьянья кисть», атрофия обычно симметричная. Позже в процесс вовлекаются .мышцы плечевого пояса, проксима.'іьньіх отделов конечностей, реже - .мьнпцы глотки, гортани, языка.Невральная амиотрофии может быть в виде нескольких вариантов, среди которых чавіе встречается амиотрофия Шарко—Мари—Тута (прогрессирующая пероиеальная мышечная амиотрофия), в основе которой лежат дегенеративные изменения в периферических нервах и нервных корешках, а в мышцах — атро¬ фия отдельных групп мышечных волокон. Страдают дистальные отделы нижних конечностей, развивается слабость в мышцах перонеальной группы и передней большебертювой мышце, постепенно формируется отвисающая (болтающаяся) стопа, одновременно с нарезами развивается гипотрофия мышц голени и стоп, что напоминает ногу страуса. Далее процесс распространяется на дистгыьные отделы рук и проксимальные отделы ног. Сухожильные рефлексы угасают на ру¬ ках и ногах, стопы деформируются, пальцы на стопах приобретают когтевидную форму, кисти рук напоминают обезьяньи лапы.Атрофия (гипот-рофия) мышц - очень распространенный признак, выявляе¬ мый при исследовании мышечной системы. Она может быть ведуптм симптомом при некоторых видах наследственной нервно-мышечной патологии (миопатия, амиотрофия) или одним из симптомов других заболеваний и интоксикаций в ви¬ де так называемой простой атрофии.Атрофия мышц проявляется постепенным истончением и перерождение.м мьпиечпых волокон, уменьшением мышечной массы всего тела, отдельных мышц или группы .мышц, снижением их сократительной способности. Простая атро¬ фия мышц встречается значительно чаще других вариантов мышечной атрофии. Она развивается при длительном мышечно.м бездействии, голодании, при старе¬ нии, длительном лечении стероидами, некоторыми медикаментами (колхитщн), при алкоголизме и других тяжелых интоксикациях. Атрофия мьптш наблюдается у больных с новообразованиями, эндокринными заболеваниями (тиреотоксикоз, болезнь Симмондса, сахарный диабет), тяжелыми хроническими инфекциями (туберкулез, малярия, СПИД, кишечные инфекции), паразитарными заболева¬ ниями (трихине;ыез, цистицеркоз, эхинококкоз, токсоплазмоз), коллагенезами.
Мышцы, фасции и сухожилия 209у больных с тяжелой суставной патологией. Простая атрофия мышц, в отличие от дегенеративной (амиотрофия, миопатия), развивается вследствие высокой чувствительности мышечных волокон к различным повреждающим факторам,Атрофия мышц может быть ограниченной в виде гемиатрофии или атрофии отдельных мышц или группы мышц. Гемиатрофия — уменьшение левой или пра¬ вой половины тела или лица, сочетающееся с нарушением трофики и обменных процессов в мышцах, подкожной клетчатке, костях, она может быть врожденной или приобретенной. Прогрессирующая гемиатрофия лица наблюдается при на¬ рушении функции тройничного нерва и расстройстве вегетативной иннервации, атрофия отдельных мышц или іруппьі мышц возникает при периферических парезах и параличах, невритах, нарушении функции регионарных суставов.Боль в мышцах — миалгия, бывает распространенной или локализованной в определенной группе мышц, в отдельной мышце. Миалгия может возникать спонтанно или при пальпации, быть в покое или появиться во время физической нагрузки. Основными патогенетическими звеньями в возникновении миалгии являются нарушение проницаемости клеточной мембраны миоцитов по различ¬ ным причинам, развитие отека или воспаления в мышечной, межуточной ткани и периневрия, нарушение микроциркуляции и метаболизма с развитием дегене¬ ративно-дистрофических процессов в мышечных волокнах.Миалгия иногда возникает у здорового человека после выполнения больших физических нагрузок, у спортсменов при перетренировке. Наряду с болью может появиться припухлость мышц. Миалгия бывает при переохлаждении, как один из важных симптомов она наблюдается при миоглобинуриях, иолиомиозите, ревматической полимиалгии, паразитарных поражениях мышц, при вирусных и инспекционных заболеваниях, некоторых интоксикациях (алкоголь, угарный газ, свинец) и метаболических нарушениях (диабет, гликогенозы, первичный амилоидоз). Выделяется особый вариант миалгии — миалгия эпидемическая (плевродиния эпидемическая). Это инфекционное заболевание, вызванное эн¬ теровирусами Коксаки, чаще наблюдается у детей. Из-за возникающих дистро¬ фических и некротических процессов в мышцах у больных внезапно появляется высокая температура тела — до 40 °С, приступообразные мышечные боли и судо¬ роги по 5-10 минут с перерывами в 1-1,5 часа, боли в грудной клетке, головная боль, рвота, понос. Мышцы при оп1упывании плотные и болезненные.Выделяется еще одна своеобразная форма миалгии — эпидемическая заты¬ лочная миалгия. Она возникает у больных с острой вирусной инфекцией верхних дыхательных путей, проявляется интенсивными затылочными болями, отдающи¬ ми вниз и вверх, усиливающимися при движении. Мышцы затылка становятся напряженными, болезненными.Объективным признаком миалгии любого происхождения является болезнен¬ ность мышц при пальпации, болезненность в местах прикрепления сухожилий, отсутствие расстройств чувствительности и характерных для иевра.-тгии симпто¬ мов натяжения нервных стволов и тонических рефлексов.Гиперкинетический синдром встречается часто. Он проявляется избыточными непроизвольными движениями при сокращении мышц лица, туловища, конеч-
210 Диаі’ностика ревматических заболевалийностсй, реже — мышц гортани, мягкого нёба, языка, глазного яблока. Причины гиперкинезов многообразны — разліічной этиологии энцефалиты, ревматическая хорея, сосудистые поражения головного мозга, черепно-мозговгія травма, опухо¬ ли мозга, интоксикации, наследственные заболевания.Клинические проявления гиперкинезов разнообразны. Выделяют следующие типы гиперкинезов: тремор, миоклония, тик, спастическая кривошея, хорея, бал- лизм, акатизия, дистония, атетоз, судороги и спазмы.Тремор (дрожание) может охватывать все тело или отдельные его части, груп¬ пы мышц, конечности. Выделяют тремор покоя, возникающий в мышцах, находя- ш,ихся в относительном покое (например, паркинсонический тремор), и тремор действия. Последний включает в себя постуральный, возникающий при необхо¬ димости удержания позы (например, тремор вытянутых рук), рг кинетический, возникаюпщй и усиливающийся по мере приближения к цели (например, при нопаданрти пальцем в нос). Тремор возникает при постэнцефалитическом, атеро¬ склеротическом, пос'ітравматическом ііаркинсонизме, дрожательном параличе, интоксикациях алкоголем, ртутью, кокаином, амртназином. Тремор наблюдается при тиреотоксикозе, рассеянном склерозе, коллагенозе, сосудистых поражениях головного мозга, после контузии, при прогрессивном параличе, в старческом возрасте. Возможно эссенциальное дрожание (наследственно-семейный тремор) в виде движения головы «да-да», «нет-нет». Тремор возникает при волнении, по¬ сле психической тргшмы, при охлаждении, при ознобе.Миоклония — это ритмичные или неритмичные клонические толчкообразные сокращения одной или группы мышц, воспроизвести которые невозможно. Они бывают единичными (например, лицевой гемисиазм), множественными (мио- клонус-зпи.'іепсия), генерализованными, захватывающими все тело (доброкаче¬ ственная миоклония Симмондса, возникающая при смене фаз сна).Тик — вариант мрюклопии. Это внезапные стереотипные хорошо скоординиро¬ ванные, но неуместные движения, которые могут быть подавлены усилием воли на непродолжительное время. Тики могут быть локальными, множественными и генерализованными (синдром Туретта — болезнь генерализованных тиков). Природа тиков — психогенная у лиц невротического склада и органи^іеская после перенесенных заболеваний головноі о мозга (энцефалит, употребление психофар¬ макологических средств). Тик может проявляться подергиванием мимических мышц, крыльев носа, нахмуриванием бровей, миганием, прищуриванием г.таз, причмокиванием, возникновением гримасы лица, кивательными движениями, noBopoTajvTH головы, стереотипными движениями рук, подергиванием плеч, при тике мышц ног — насильственным приседанием, пританцовыванием, подскаки¬ ванием, при тике диафрагмы — икотой.Спастическая кривошея проявляется тоническим сведением шейных мышц, поворотом головы в сторону. Возможна рефлекторная кривошея, возникающая в ответ на болевые раздражения сосцевидного отростка, околоуттгной железы, шейных корешков.Хореический гиперкинез (хорея) характеризуется спонтанными, быстрыми, разбросанными, неритмичными, беспорядочными по рисунку обрывистыми
Мышцы, фасции и сухожилия 211движениями при сокращении мышечных групп конечностей, лица. Некоторые пациенты пытаются придать этим движениям характер целенаправленных, что часто воспринимается как манерность. Хореический гиперкинез усиливается при волнении, в покое и во сне прекращается. При хорее возможны нарушения стояния, ходьбы, речи и фонации. Мышцы у больных хореей отличаются резкой гипотонией. Хореический синдром возникает при ревматизме, энцефалите, че¬ репно-мозговой травме, у беременных, при зпшіепсии, у лиц пожилого возраста, при эндокринопатии, лекарственной интоксикации. Хорея может быть наслед¬ ственной — хорея Гентингтона.Баллизм близок хорее и проявляется быстрыми, размашистыми бросковыми (батілическими) движениями в проксимальных отделах конечностей. Чаще во- в.текается одна половина тела (гемибаллизм), Гемибаллизм .может быть проявле¬ нием черепно-мозговой травмы, опухоли, рассеянного склероза или нарушения мозгового кровообращения.Акашизия — вынужденные движения конечностей или всего тела, непреодо¬ лимая потребность двигаться, чтобы уменьшить чувство внутреннего напряже¬ ния и дискомфорта. Она может быть следствием передозировки нейролептиков, реже — трициістических антидепрессантов. Иногда сочетается с тремором или дистонией.Дистония — преимущественно медленные насильственные движения, иска¬ жающие нормальное положение туловища, головы, конечностей с формировани¬ ем патологических поз. Она не имеет характерного рисунка, уменьшается после сна и усугубляется при волнении. На короткое время она может быть скомпен¬ сирована корригирующими жестами. Примерами дистонии являются писчий спазм, торсионная дистония, спастическая кривошея.Атетоз — особый вид гиперкинеза, характеризующийся медленными то¬ ническими насильственными движениями, охватывающими мышцы-агонисты и антагонисты. Постоянная изменчивость тонического спазма в мышечных группах приводит к вычурности, червеобразности насильственных движений и положений дистальных отделов конечностей, лица. Лтетоз может наблюдаться при заболеваниях, сопровождающихся поражением подкорковых образований головного мозга, ари нейроинфекциях, травмах мозга, наруптении мозгового кровообращения, при интоксикатщях, детских церебра^іьньтх параличах. Двой¬ ной атетоз — врожденное заболеваїпіе.Одной из разновидностей гиперкинеза являются судороги — приступообраз¬ ные непроизвольные сокращения поперечно-полосатых или гладких мышц. Они могут быть различными по локализации, интенсивности, распространенности. По характеру мышечного сокращения судороги подразделяются на ююнические и топические. Клонические судороги — это кратковременные сокращения и рас- с.'іабленртя отдельных групп мышц, быстро сменяющие друг друга, что приво¬ дит к стереотипным быстрым движениям разной амплитуды. Тонические судо¬ роги — более длительные (до 3 минут и более) сокращения мышц, в результате чего создается впечатление «застывания» туловища и конечностей в различных вынужденных позах. Часто судороги носят смешанный характер.
212 Диагностика ревматических заболеванийКлопические судороги возникают ири чрезмерном возбуждении клеток коры головного мозга, особенно ее моторного отдела. Топические судороги бывают, как правило, при возбуждении подкорковых структур.При некоторых соматических заболеваниях, сопровождающихся нарутиенисм мозгового кровообращения, гипоксией мозга, нарушением метаболизма в ткани мозга, возникают генерализованные тонико-клонические судороги. Это бывает при тяжелых пороках сердца, патологии магистральных сосудов, заболеваниях крови, коллагеновых болезнях, коматозных состояниях при гипогликемии, пече¬ ночной недостаточности, при тяжелых ожогах, почечной эклампсии и почечной недостаточности, в атональном состоянии.Тонические судороги наблюдаются у больных столбняком, бешенством, ме¬ нингитом, при отравлении угарным газом, морфином, они моїут возникнуть при алкалозе любого генеза, в том числе и ири гипервентиляции, при тетании на фоне снижения концентрации ионизированного кальция (гипонаратиреоз, тяжелые энтериты и др.). Тоническая судорога взора проявляется отведением глаз вверх и запрокидыванием головы назад, иногда отведением глаз и головы в сторону. Она возможна у больных, перенесших энцефалит, при паркинсонизме. Отведение глаз в сторону наблюдается при эпилепсии, свежих, больших кровоизлияниях в полушария мозга.Клопические судороги характерны для хореи, эпилепсии. Мышечное дро¬ жание, возникающее при волнении, охлаждении, при ознобе, тиреотоксикозе, у морфинистов и а^’ікоголиков, при отравлении ртутью, у пожилых людей, при рассеянном склерозе, дрожательном параличе, представляет собой мелкие кло- нические судороги. Возможны клонические судороги отдельных групп мыятц, например, сокращение диафрагмы (икота), сокращение речевой мускулатуры (заикание).Блефароспазм — спазм круговой мышцы века, может быть клоническим и то¬ ническим. Ююнический проявляется непроизвольным молниеносным миганием, т, е. тиком. Тонический блефароспазм бывает при раздражении ветвей тройнич¬ ного нерва, при заболеваниях полости рта, придаточных пазух, носоглотки, при органическом поражении лицевого нерва, при некоторых заболеваниях ЦНС и кератоконъюнкти’витах. Эссенциальный блефароспазм как функциональное заболевание может быть у лиц пожилого возраста, при истерии, травматическом неврозе.Выделяется особая группа судорог, возникающих у лиц, профессия которых сопряжена с выполнением высокоточных, однотипных движений — профессио¬ нальные судороги (профессиональные дискинезии). Расстройство моторики руки ири письме, непроизвольные судорожные сведения I, II, III пальцев при іюпьггке писать получило название писчего спазма. В некоторых случаях у таких лиц судороги могут распространяться на мышцы предплечья, плеча. Писчий спазм подразделяют на функциональный (двигательная форма невроза) и ор¬ ганический, возникающий при торсионной дистонии, дрожательном параличе, шейно-грудном остеохондрозе, краниовертебральных опухолях, туберкулезе шейных позвонков, функциональный писчий спазм возникает при необходи-
Мышцы, фасции и сухожилия 213мости много писать в неблагоприятных условиях на фоне нервно-психического, напряжения.Профессиональные судороги возникают у пианистов, писарей, машинисток, скрипачей. Судороги большого и указательного пальца бывают у портных, до¬ ярок, парикмахеров. Спазмы круговой мышцы глаза наблюдаются у часовщиков, спазмы мышц ног — у балерин.Контрактура — это ограничение движений в суставе, обусловленное разны¬ ми причинами — врожденной или приобретенной патологией суставов, мышц, кожи, фасций, сухожилий, сосудов и нервной системы. Развитию контрактуры могут способствовать наследственные нервно-мышечные заболевания (миопа- тия), тяжелые воспалительные заболевания мышц, суставов, экзогенные фак¬ торы, вызывающие атрофию мышц и потерю эластических свойств мягких тка¬ ней, Чаще приходится встречаться с контрактурами, возникающими в результате местных процессов — травма, воспаление, дистрофия.Первичное поражение мышц приводит к развитию миогенной контракту¬ ры. Этому способствуют воспалительные и травматические процессы в мыпгцах, завершающиеся интенсивным ростом соединительной ткани и атрофией мы¬ шечных волокон. Такие контрактуры появляются быстро, в течение нескольких месяцев. Однако мыгаца не остается безучастной при всех других видах контра¬ ктур — артрогенной, неврогенной, истерической и психогенной, дерматогенной, десмогепной, тендогенной, ишемической. Рано или поздно при любом варианте контрактуры Б мышцах заинтересованной области развивается дистрофия, а за¬ тем и атрофия мышечных волокон, разрастается соединительная ткань, мыш¬ ца уменьшается в объеме, теряет тонус, в последующем нарастает ее плотность. Таким образом, любая контрактура по истечении времени приобретает черты смешанной контрактуры.Миогенная контрактура может развиться при заболеваниях и повреждениях нервной системы, приводящих к нарушению мышечного баланса между сгиба- теля.ми и разгибателями, в результате чего сустав удерживается в вынужденном положении. Это характерно д.їїя центральных параличей. Вместе с тем невроген¬ ная контрактура может возникнуть при нарушениях и в других этажах нервной системы, а также при истерии.Мышечная контрактура может быть рефлекторной при сильных болях, обу- словленішіх ранами, язвами, переломами, инфекционным поражением суставов с одновременной быстрой атрофией мышц и костей (контрактура Бонне). Мы¬ шечная контрактура бывает при выраженном болевом синдроме в позвоночнике («болевой сколиоз»). Длительное переутомление и перенапряжение отдельных групп мышц может также закончиться развитием в них контрактуры. Это бы¬ вает у сапожников, закройщиков, стоматологов. Подобное возможно у артистов балета, у грузчиков при хронической травматизации определенных мышц, сухо¬ жилий, связок.Стойкая контрактура мьпиц лица, туловища и конечностей может быть при длительном тоническом напряжении мышц при столбняке, отравлении стрих¬ нином.
214 Диапюстика ревматических заболеванийМьттггсчная контрактура развивается в случае нарушения кровообращения в мытпцах, нервах и других тканях, сдавливаемых гипсовой повязкой. Наиболее типичным вариантом ишемической контрактуры является контрактура Фоль- кманна — ишемическая контрактура мышц предплечья. Она возникает при сдав¬ лении сосудисто-нервного пучка жгутом, болыиим кровоизлиянием в области локтевого сгиба, отеком мягких тканей после тяжелых травм, операции, туго на.71ожснных гипсовых повязок, растяжения, сдавления, перегиба кровеносных сосудов при травме, ранениях, при падмыщелковом переломе плечевой кости и костей предплечья. Эта контрактура способна развиться в течение нескольких часов.Мышечная контрактура возникает при длительной иммобилизации сустава, стойком поражении сустава после травмы, при воспалении, при тяжелых рубцо¬ вых изменениях кожи над суставами, сморщивании фасций, связок в результате воспа-чительного процесса, а также при опухолях мышц.Миозит — воспалительное заболевание мышц. Причины его многообразны. Процесс может быть распространенным или локализованным. По течению раз¬ личают острый, подострый и хронический миозит, по этиологии — гнойный, ин¬ фекционный негнойный, инфекционно-аллергический (полимиозит), токсиче¬ ский и паразитарный миозит. Существуют особые формы миозита: пейромиозит, полифибромиозит, оссифицируюший миозит.Миозит любого генеза проявляется болевым синдро.мом, мышечной слабос¬ тью, нередко атрофией пораженных мьттгщ.Крепитирующий миозит,. Воспалительное заболевание мышцы, возникающее из-за чрезмерного перенапряжения у иеподготовленного к физическим нагруз¬ кам человека. Возникает тупая боль в перегруженных мыитцах. Чаще это слу¬ чается с мышцами предплечья — длинной мышцей, отводящей большой налец, и коротким разгибателем большого пальца, мыштшми запястья и разгибателями па^'іьцев.При осмотре можно видеть некоторое увеличение .мышцы за счет отека. При пальпации и напряжении этих мышц отмечается болезненность, а при одновре¬ менной пальпации и аускультации этих мышц слышна крепитация.Гнойный миозит вызывается кокковой флорой, анаэробной инфекцией и дру¬ гими возбудителями, Чаще всего они возникают на фоне гнойного процесса в ор¬ ганизме (ГОНЗИ.7ІЛИТ, кариозные зубы, отит, гнойники кожи и др.), особенно при септикописмии. Травма и охлаждение способствуют возникновению локатьного процесса в мышце. Появляется боль, усиливающаяся при сокращении мышцы, при пальпации, локальное повышение температуры, гиперемия, отечность мяг¬ ких тканей, припухлость, защитное напряжение .мышцы, ограничение движения в суставах, высокая температура тела, озноб.Инфекционный негнойный миозит возникает как осложнение на фоне острых и хронических инфекций — гринп, респираторные заболевания, брюшной тиф, туберкулез, бруце.'їлез, сифилис, он возможен при рев.матизме. Особой формой инфекционного .миозита является борнхольмовская болезнь, вызываемая виру¬ сом из группы Коксаки.
Мышцы, фасции и сухожилия 215Клиническая картина инфекционного негнойного миозита характеризуется локальным болевым синдромом. Боль может быть спонтанной или возникать при активных движениях, при пальпации. Особенно болезненны места прикрепления мышц. Отмечаются припухлость, мышечное напряжение, иногда пальпируются болезненные плотные образования размером от 2 до 15 мм, а также болезненные уплотнения, меняющие свою форму при давлении (симптом гипертонуса Мюл¬ лера). В глубоких слоях мышц можно обнаружить круглые или продолговатые уплотнения студенистой консистенции — миогелозы. Нередко имеются гипере¬ стезия кожи и мытпечная слабость, атрофия мышцы мало характерна.При ревматическом миозите боли непостоянные, «летучие», часто связаны с переменой погоды, мышцы при пальпации резко болезненны, возможна уме¬ ренная гипотрофия. При сифилитическом миозите в мышцах развиваются со- литарные гуммы или диффузное поражение с явлениями миосклероза.Пол1шиозит — ипфекционио-аллергическос поражение мышц, где наряду с воспалительными реакциями развиваются дегенеративные изменения вплоть до некроза мышечных волокон. Это заболевание полиэтиологическое, но с еди¬ ным патогенезом, в основе которого лежат аллергические реакции с образова¬ нием антител в мышечной ткани. Если антитела вырабатываются в эктодерме, то развивается более тяжелая форма заболевания — дерматомиозит. Болезни предшествуют ангина, травма, массивная инсоляция, прием медикаментов (анти¬ биотики, сульфаниламиды), имеют значение эндокринные сдвиги во время бе¬ ременности, родов, климакса. Полимиозит (дерматомиозит) может сочетаться с опухолью, васкулитом, диффузными болезнями соединительной ткани, сарко- идозом. Его течение .может быть мягким и злокачественным.Для всех вариантов полимиозита основны.м клиническим проявлением яв¬ ляется мышечная слабость, сочетаюпіаяся в последующем с атрофией мышц. Вначале будет миалгия в покое, при движении, при надавливании на мышцы, нарастающая слабость в мышцах плечевого и тазового пояса. Далее мышцы уплотняются, увеличиваются в объеме, за счет отека они приобретают тестова- тую консистенцию, нарастает болезненность, кожа над мышцами также отечна, после исчезновения отечности мышц и кожи выявляется атрофия мышц. Нарас¬ тающая слабость приводит к тому, что больной не может сесть, поднять конеч¬ ности, голову, становится обездвиженным, что наблюдается .яишь при тяжелых вариантах течения полимиозита (дерматомиозита). Если вовлекаются в процесс МЫШТ1Ы лица, появляется маскообразиостъ, поражение диафрагмы приводит к вентиляционным нарушениям, поражение мышц гортани и глотки проявляется ослаблением голоса, гнусавостью, дисфагией, поперхиванием, попаданием пищи в носоглотку, у некоторых больных возникают глазодвигательные расстройства и птоз. Б отдельных случаях полимиозит сочетается с поражением суставов, схо¬ жим с ревматоидным артритом.Токсический миозит возникает при тяжелых интоксикациях алкоголем, при лечении такими препаратами, как колхицин, винкристин, при интоксикациях, 1)азвившихся после укуса некоторых насекомых и животных, особенно в жар¬ ких странах. Алкогольный миозит проявляется болезненностью и отечностью
216 Диагностика ревматических заболеваниймышц, миоглобинурией и почечной недостаточностью, полиневритами и атро¬ фией мышц.Паразитарный миозит имеет токсико-аллергическую природу — это реакция мышечной ткани на внедрение паразита, что наблюдается при трихинеллезе, цистицеркозе, токсоплазмозе, реже — эхинококкозе. Преимущественно страда¬ ют ііроксима-'іьньїе отделы конечностей. Больные жалуются на боли в мышцах, быструю утомляемость мышц, при пальпации мышц в проксимальных отделах определяются болезненность и небольшое уплотнение.Ирофесхиональный миозит возникает при нарушении трофики мышц, длительно подвергавшихся интенсивному динамическому или статическому напряжению, однообразным движениям. Больные жалуются на болезненные отцутпения в мышцах, снижение их силы. При пальпаций таких мышц может быть умеренная болезненность, в их глубине определяются узелки и тяжи (фи- брозиты, целлюлиты), это часто сочетается с тепдовагинитами. Обычно страдают мышцы плечевого пояса и верхних конечностей.Оссифицирующий миозит — метапластический процесс, при котором про¬ исходит обызвествление, а в последующем истинное окостенение соединитель¬ нотканных прослоек в толще мышцы. Это возможно при чрезмерных физиче¬ ских и спортивных нагрузках: например, у гимнастов поражается дельтовидная, двуглавая мышцы, у наездников — приводящая мышца бедра. Обызвествление и окостенение сухожилий у места их прикрепления к костям или околосуставных тканей возможно в результате травмы. Подобное наблюдается при трофоневрозах, Бозникаюших при спинной сухотке, травме спинного мозга и крупных нервных стволов, при полиневритах, сирингомиелии, а также в исходе дерматомиозита.Клинически оссифицирующий миозит проявляется ограничением движений, скованностью мышц шеи, спины, проксимальных отделов конечностей, иногда мышц головы, изменением осанки, патологической позой. В мышцах при паль¬ пации определяются плотные, разной величины и формы образования, возможна болезненность. Оссифицирующий миозит нельзя путать с обызвествлением си¬ новиальных сумок при бурситах.Нейромиозит ~ воспаление мышечной ткани с одновременным поражением интрамускуляриых нервов или дистальных отделов аксонов нервов. Он прояв¬ ляется болями в мышцах, усиливающимися при пальпации, особенно в местах их прикрепления. Болезненность определяется при пальпации мышц латераль¬ неє остистых отростков пояснично-крестцового отдела позвоночника, у гребеш¬ ка ости подвздошной кости, у средины гребня этой кости, седалищного бугра, в нижней ірети бедра, посредине задней поверхности, в подколенной ямке, сзади головки малоберцовой кости, у наружной лодыжки, на тыле стопы (болевые точки Валле). Б отличие от миозита при нейромиозите будут выявляться слабо¬ положительные симптомы натяжения.Полифибромиозит ~ воспалительный процесс в мышцах, сопровождающий¬ ся выраженной реакцией со стороны соединительной ткани с развитием в ней фиброзных изменений. Больных беспокоят боли при движении, имеется резкая болезненность в местах прикрепления мыпгц. в мытпцах при пальпации опреде¬
Мышды, фасции и сухожилия 217ляются плотные болезненные тяжи, узелки, иногда в процесс вовлекаются сухо¬ жилия, они уплотняются, становятся болезненными, воспалительный процесс может закончиться развитием контрактуры. Фиброзные изменения в мышдах спины, плечевого пояса прииодят к формированию патологических поз. Типич¬ ным признаком полифибромиозита является отсутствие расслабления мышц во время сна и при обтцей анестезии. Полифибромиозит может быть следствием полимиозита, распространенного травматического миозита или иметь черты сис¬ темного заболевания.Мышечная слабость - довольно распространенный клинический синдром. Чаще он имеет неспсцифический характер и является сопутствующим прояв¬ лением при психоэмоциональном и физическом переутомлении, при любой ин¬ фекции, интоксикации, при соматических заболеваниях. Однако этот синдром может занимать центрапьпое место в клинической картине таких болезней, как миастения и полимиозит.Миастения — мышечная слабость, может быть в виде нозологической формы и синдрома ири органических заболеваниях нервной системы различной этио¬ логии.Миастения как нозологическая форма представляет собой Цервно-мышечное заболевание, этиология которого не выяснена, но в 60% случаев ес связывают с. патологией вилочковой железы. Основные клинические проявления болез¬ ни — мышечная слабость и патологическая утомляемость. Мышечная слабость отличается от парезов тем, что она резко возрастает при повторных активных движениях и может достигнуть стенени полного паралича. Выделяют локальную и генерализованную формы. Локальная форма проявляется поражением глазо¬ двигательных мышц (опутцепие век — птоз, двоение предметов — диплопия), а также мышц гортани, глотки и языка, жевательных мышц, что приводит к паре¬ зу мягкого нёба и надгортанника, затруднению глотания (дисфагия), изменению і'олоса вплоть до афонии, расстройству речи (дизартрия), больные быстро утом¬ ляются при разговоре. Реже болезнь проявляется слабостью мышц конечностей в проксимальных отделах, шеи и дыхательной мускулатуры. Генерализованная форма может протекать с тяжелыми расстройствами дыхания.Для больных миастенией характерны миастенические кризы (внезапные или спровоцированные физической нагрузкой), проявляющиеся генерализованной мышечной слабостью вплоть до полной обездвиженности с нарушением дыхания и глотания.Миастенический синдром возможен при таких заболеваниях, как рак легкого, молочной, предстательной железы, яичника, при полимиозите, дерматомиозите, боковом амиотрофическом склерозе и некоторых других болезнях нервной сис¬ темы. Миастенический синдром иногда предшествует клиническим проявлениям опухоли, слабость и утомляемость в этих случаях больше выявляется в нижних конечностях.Миопатия — прогрессирующая мышечная дистрофия, сборная группа за¬ болеваний, при которых дистрофия мышечной ткани развивается первично. Миопатия — это хроническая патология нервно-мышечного аппарата нас лед-
218 Диагностика ревматических заболеванийствепиого характера, проявляющаяся грубыми изменениями в поперечно-по¬ лосатых (скслстных) мышцах, волокна которых замещаются соединительной тканью и жиром.При миопатии наблюдается нарастающая атрофия мышечной ткани, мышеч¬ ное похудание сопровождается парезами, однако мышечная слабость выражена меньше, чем степень атрофии, что аозволяст больным длительно сохранять тру¬ доспособность. У больных выявляется повышенная утомляемость и слабость мышц, симметричная мышечная атрофия, снижение или отсутствие сухожиль¬ ных рефлексов, мимика лица бедная («миопатическое лицо»), на лбу отсутствуют складки («полированный лоб»). При атрофии мышц нёба, гортани и глотки по¬ являются нарушения глотания и фонации. В конечностях ограничивается объем активных движений, так как страдают проксимальные мышцы. Из-за атрофии мышц плечевого пояса возникает отставание лопаток («крыловидные лопатки»). Атрофия длинных мышц спины и тазового пояса приводит к нарушению осанки и походки, формируется гиперлордоз поясничного отдела позвоночника. Голова запрокидывается назад, возникает «утиная походка», «петушиная походка». По¬ ражение мышц приводит к ограничению подвижности суставов вплоть до об¬ разования контрактур.Миопатический синдром может возникнуть при заболеваниях щитовидной железы, болезни Иценко—Кушинга, длительной стероидной терапии, при недо¬ статочности половых желез, после рентгенокастрации, при климаксе (миопатия Невина), при гипотала.мических расстройствах после перенесенной инфекции, травмы. Он наблюдается при полимиозите и дерматомиозите, первичном амило- идозе, саркоидозе, трихинеллезе, злокачественных новообразованиях.Миотония — наследственное нервно-мышечное заболевание. По существу, это группа болезней, объединенных наличием общего симптома, — миотони- ческого феномена или «контрактуры», суть которого заключается в резком за¬ труднении расслабления мышц после сильного сокращения. Миотония может проявляться в виде нескольких вариантов, чаще всего бывает болезнь Томсена и атрофическая миотония.Болезнь Томсена обычно начинается в школьном возрасте, но может впервые появиться в период военной службы. Основной симптом болезни — затруднение расслабления мышц после сильного сокращения, но при повторных движениях расслабление становится более свободным и даже нормализуется. Миотониче- ская контрактура более выражена в мышцах рук при попытке разжать сжатый кулак, при схватывании вещей, после рукопожатия. Аналогичный спазм мыигц ног может возникнуть при быстром вставании со стула, быстром подъеме по лестнице. Подобное возникает при жевании, глотании, разговоре, зажмуривании глаз, стискивании зубов. Миотоническая контрактура может распространиться на .мышцы туловища. Некоторые больные при попытке сделать прыжок падают, как подкошенные, оставаясь скованными некоторое время. Мышцы у больных развиты хорошо, па ощупь в покое они плотные, безболезненные. При ударе пер¬ куссионным молоточком в мышце возникает ямка или валик, удерживающиеся до 1-1,5 минуты. Мышечная сила у больных относительно снижена.
Мытицы, фасции и сухожилия 219Атрофическая миотония отличается от болезни Томсена присоединением симптомов миоиатии, эндокринных расстройств и развитием атрофии мышц.Миотонический синдром может наблюдаться при гипофункции щитовидной железы, начальных стадиях полимиозита, остеохондромышечной дистрофии, нейромиотонии.Опухоли МЫШЦ встречаются редко. Доброкачественная опухоль — миома, возникает в любом органе, содержащем мышечные элементы, чаще в матке, коже, желудочно-кишечном тракте. Доброкачественная опухоль, развившаяся в гладкой мышечной ткани, называется лейомиома, опухоль поперечно-поло¬ сатой мышцы — рабдомиома. Злокачественные опухоли мышц — лейосаркома и рабдомиосаркома.Паралич (плегия, выпадение) и парез (ослабление) проявляются полной или частичной утратой произвольных движений, отсутствием или снижением мы¬ шечной силы в конечностях в результате различных патологических процессов в нервной системе, вызывающих нарушение структуры и функции двигательного анализатора. Различают органические, функциональные и рефлекторные пара^яи- чи и нарезы. Органический паралич или парез развивается в результате органиче¬ ских изменений структлфы головного или спинного мозга или периферического нерва при травме, опухоли, нарушении мозгового кровообращения, воспаления и других процессов, функциональный паралич или парез может быть обуслов¬ лен психогенными факторами, приводящими к нейродинамическим нарушени¬ ям ЦНС, и встречается, главным образом, при истерии. Рефлекторный паралич или парез обусловлен нейродинамическими функциональны.ми расстройствами нервной системы, возникающими при обширных очагах поражения, топически не связанных с развившимся параличом или парезом.Расстройства движений могут наблюдаться в одной конечности (моноплегия или мононарез), обеих верхних или нилших конечностях (верхняя параплегия или парапарез, нижняя параплегия или парапарез), на одной половине тела (гемипле¬ гия или гемипарез), во всех четырех конечностях (тетранлегия или тетрапарез).Параличи и нарезы в зависимости от уровня поражения двигательного ана¬ лизатора подразделяются на центральные, периферические и экстрапирамидпые. Выделяются травматические и эк^тамптические параличи и парезы, которые мо¬ гут быть как центрального, так и периферического происхождения.Центральный паралич и парез развивается при поражении центрального двигательного неврона в любом участке корково-спинномозгового пути (в ко¬ ре болыттих полушарий головного мозга, внутренней капсуле, мозговом ство¬ ле, спинном мозге). Его возникновение может быть обусловлено нарушением кровообращения, травмой, опухолью, демиелизирующими и другими процессами головного и снинного мозга, нарушающими пирамидные пути. Чаще паралич или парез распространяется на целую конечность или половину тола.В соответствии с очагом поражения активные движения в конечностях пол¬ ностью или частично утрачиваются, мышечный тонус в них повышается по спа¬ стическому типу, мыпщы напряжены, плотны на ощупь, при пассивных движе¬ ниях в этих конечностях ощущается ясное сопротивление, возникает «симптом
220 Диагностика репматических заболеванийскладного ножа», но атрофия мышц не характерна. Резко выраженная гиперто¬ ния мышц со временем завершается мышечно-суставной контрактурой. При ге¬ миплегии (гемипарезе) на пораженной стороне повышается тонус в приводящих мышцах плеча, сгибателях и пронаторах предплечья, сгибателях кисти и пальцев, разгибателях бедра и голени, приводящих мышцах бедра и подошвенных сгибате¬ лях стопы. У таких больных формируется поза Вернике—Манна: рука приведена к туловищу, ироиирована и согнута в локтевом и кистевом суставах, пальцы рук согнуты, нога разогнута в тазобедренном и коленном суставах, стопа находится в подошвенном сгибании. Походка больного с гемиплегией очень характерна: чтобы не задеть пол носком «удлиненной ноги», нога описывает полукруг цри каждом шаге («походка косаря»).При нижнем парапарезе больные ходят с трудом и преимущественно на но¬ сках, скрещивая ноги. Для центрального паралича характерно повышение сухо¬ жильных и периостальных рефлексов, появление клонусов надколенников, стоп, кистей, патологических и защитных рефлексов, синкинезий.Симптомами периферического паралича являются мышечная атония, ареф- лексия и атрофия. Этот вид паралича наблюдается при поражении перифериче¬ ского двигательного нейрона (клетки передних рогов спинного мозга или ядер черепных нервов, передних корешков спинномозговых нервов, нервных спле¬ тений, спинномозговых или черепных нервов). Причинами периферического паралича или пареза могут быть инфекционные, ипфекдионно-аллергические, дегенеративные патологические процессы (миелит, неврит, полиневрит, полио¬ миелит), а также травматические повреждения спинного мозга, сплетений и пе¬ риферических нервов. Атоничные мышцы области нарушенной иннервации на ощупь дряблые, вялые, пассивные движения в конечностях избыточные, «су¬ ставы разболтанные». Периферический паралич (парез) может ограничиваться поражением некоторых мышечных групп или отдельных мышц.Экстрапирамидные паралич и парез характеризуется повышением мышеч¬ ного тонуса ио пластическому (восковому) типу — сопротивление пораженных мышц остается равномерно повышенным во все фазы движения из-за одновре¬ менного повышения тонуса в сгибателях и разгибателях, пронаторах и супинато¬ рах. Возможно возникновение феномена «зубчатого колеса» — толчкообразное ритмическое сопротивление пассивным сгибаниям и разгибаїшям конечностей. При экстрапирамидном параличе или парезе отсутствуют патологические реф¬ лексы, не отмечается резкого повышения сухожильных и периостальных рефлек¬ сов, но появляется повышение постуральных рефлексов.травматические параличи и парезы возникают в результате травмы централь¬ ной или периферической нервной системы и имеют центральный или перифе¬ рический характер. Периферический травматический паралич наблюдается при травме спинного мозга, корешков спинномозговых нервов, сплетений, перифери¬ ческих нервов. Возникший подобный паралич у плода во время родов получил название акушерского паралича, травме чаще подвергается плечевое сплетение и образующие его корешки при оказании ручного пособия в родах. Перифери¬ ческий травматический паралич бывает у женщин в послеродовом периоде при
Мышцы, фасции и сухожилия 221длительных осложненных родах, страдает пояснично-крсстцовос сплетение или его ветви, что проявляется слабостью в ногах, расстройством походки, наруше¬ нием чувствительности в зоне иннервации пораженных ветвей сплетения.Экламптические параличи или парезы центрального или периферического характера мог>т развиться у женщин в поздние сроки беременности или во время родов.Травматические повреждения мышц встречаются часто, они могут быть за¬ крытыми и скрытыми. Чаще всего бывают ушибы мышц, разрывьт или отрывы мьнпгі; от сухожилий. В результате травмы в толще мышцы возникают инфиль¬ трат, гематома, после чего может развиться рубец, кальциноз и оссификация в об¬ ласти повреждения. Травматические повреждения мышц сопровождаются болью, нарушением функіщи мышц. Разрыв мышцы приводит к ее деформатщи в виде двух бугров сократившихся частей мышцы. При пальпации определяется болез¬ ненность, участок уплотнения и повышение местной температуры. Мышечные грыжи образуются в случае возникновения дефекта фасциального мышечного влагалища врожденного генеза или нри травме.Пороки развития мышц — нередкая патология. Чаще всего встречается порок развития грудино-ключично-сосцевидной мышцы с недостаточной ее длиной, что приводит к пеправшіьному положению головы — кривошее. Голова больного с кривошеей наклонена вперед, повернута в противоположную сторону, надпле- чье со стороны наклона несколько приподнято, имеется асимметрия лица, черепа. Однако надо учитывать, что кривошея может быть и приобретенной в виде спа¬ стической кривошеи, возникающей после энцефалита, инсульта, черепно-мозго¬ вой травмы, при торсионной дистонии, заболеваниях позвоночника, нарушении функции вестибулярного аппарата.Другими пороками развития мышц могут быть недоразвитие диафрагмы, приводящее к возникновению диафрагмальной грыжи, отсутствие или недораз¬ витие МЫТТТТ1 плечевого пояса, что существенно сказывается на его функции и соз¬ дает косметические неудобства.Ревматическая полимиалгия — системное воспалительное заболевание, воз¬ никающее у лиц старше 50 лет. Болезнь начинается острыми болями в мышцах шеи, плечевого и тазового пояса, боль постоянная, усиливается в покое, имеет диффузный характер, появляется скованность, особенно по утрам, как при ревма¬ тоидном артрите, ее продолжительность — до 30 минут. Боль может усиливаться при движении, успокаиваться при принятии удобного положения.При осмотре и пальпации обращает на себя внимание несоответствие между болевым синдромом и объективными данными, определяется лишь небольшая болезненность при исследовании мышц и сухожилий, особенно в области боль¬ шого бугорка іь'іечевой кости, ключично-акромиального и ірудино-ключичного сочленения, признаков уплотнения, отека, атрофии мышц не обнаруживается. Движения в плечевом поясе, в тазобедренных суставах, в шее ограничены, не¬ охотны. Больным трудно одеваться, причесываться, умываться, присесть на кор¬ точки, встать с низкого стула, подниматься и опускаться по лестнице, походка становится семенящей. Пассивные движения ограничены в меньшем объеме, чем
222 Диагностика ревматических заболеванийактивные. Ревматическая полимиалгия часто сочетается с артритом плечевого сустава, грудино-ключичного сочленения, лучезапястного, коленного сустаьа, артриты нестойкие. У больных отмечается повышение температуры тела, сла¬ бость, похудание, депрессия, височный артериит, что указывает на системность процесса.Заболевание может возникнуть после вирусной инфекции, респираторных заболеваний, стрессовых ситуаций, переохлаждения.Фасции — плотные соединительнотканные образования, покрывающие мьпи- цьт и их сухожилия, некоторые органы и сосудисто-нервные пучки. Они выпол¬ няют опорную и трофическую функцию. Фасции обычно поражаются одно¬ временно с покрывающими их мышцами, пороки развития фасций сочетаются с пороками развития мышц. Встречаются недоразвитие фасций, их гипертрофия. Врожденный дефект фасций способствует образованию мышечной грыжи, де¬ фект может быть и приобретенным. Слабость почечных фасций ведет к наруше¬ нию фиксации почек, слабость и повреждение фасции тазового дна проявляется выпадением прямой кишки и матки.Травматические повреждения фасций бывают открытые и закрытые. Закры¬ тое повреждение возможно при ударе тупым предметом или в результате резкого сокращения мышцы, а также при переломах костей, вывихах. Травматическое повреждение фасций может быть обусловлено особенностями профессии (но¬ сильщики, столяры), когда фасция постоянно подвергается давлению, ушибам. Чаще страдает наружная поверхность бедра, боль при этом может быть постоян¬ ной или при сгибании и отведении бедра. При пальпации фасции можно выявить болезненность и участки уплотнения.Воспалительные поражения фасций — фасциит, наблюдаются одновременно с миозитом и имеют тот же генез. при фасциите появляется серозно-фибриноз¬ ный выпот, в последующем развивается фибропластический пролиферативный процесс с образованием узелков, завершается фасциит фиброзно-рубцовыми изменениями, иногда со стойкими контрактурами.Фасциит может быть очаговым и диффузным. Возможен узловатый фасцшт с неизвестной .этиологией, он проявляется опухолевидными узловатыми образова¬ ниями в подкожной клетчатке чаш;е верхних конечностей, которые представляют собой очаговое реактивное воспаление с быстрым инфильтрируюпшм ростом.Пальпаторное исследование при фасциите выявляет ограниченную или распространенную болезненность, поверхность мышцы теряет равномерность, она уплотняется, тонус мышцы несколько повышается, имеется ограничение се функции, возможны контрактура и амиотрофия.В отдельных случаях при сгибании и разгибании конечности можно услы¬ шать щелкающий звук. При фасциите поясничной фасции можно пропальпиро- вать болезненные узловатые образования в поясничной области, такой фасциит часто сопровождается люмбаго.Диффузный эозинофильный фасциит — наиболее тяжелый вариант патоло¬ гии фасций, он представляет собой системное заболевание соединительной ткани с преимущественным поражением глубоких фасций, подкожной клетчатки, іюд-
Мышцы, фасции и сухожилия 223лежащих мышц, кожи. Фасциит сопровождается эозииофилией и гипергаммагло- булинемией. Болезнь возникает после провоцирующих факторов — ох-іажденис, физическое перенапряжение, травма, острая инфекция, аллергическая реакция. Развивается склеродермонодобный отек мягких тканей, в фасті;иях происходит фибриноидное изменение коллагена вплоть до некроза с последующим развити¬ ем фиброза и формированием сгибательных коптракт^ф в различных суставах.У больных появляется чувство стягивания кожи верхних и иижних конечно¬ стей, ощущение набухания и плотности мягких тканей, реже — зуд кожи. Движе¬ ния в руках оі’раниченьї, появляется слабость в ногах при подъеме по лестнице. Кожа напоминает апельсиновую корку, плохо берется в складку из-за ее отека и отека подкожной клетчатки, боли нет. Возможны полимиалгии и мьппечная слабость.Опухоли фасций наблюдаются редко, они бывают доброкачественные (фи¬ брома) и злокачественные (фибросаркома). Их величина от нескольких мил¬ лиметров до 5 см и более, располагаются они обычно глубоко, связаны с фастщ- альными структурами и мышцами, чаще на бедрах. Встречается особое соедини¬ тельнотканное образование с инфильтрирующим ростом — десмоид (десмоидиая фиброма), — это плотные, одиночные узлы чаи^е, в брюшной стенке.Опухоль растет из сухожильных и фасциально-аноневротических структур. Она прорастает в окружающие ткани, в первую очередь в мышцы, По мере роста в процесс вовлекаются кости и другие близлежащие органы. Такая клиническая картина сближает десмоид со злокачественными опухолями, однако метастазов он не даст.Фиброзит (фргбромиа.'н ия, миофасциальная боль, фибралгия) — это ревма¬ тическое заболевание мягких тканей вне суставов («ревматизм мягких тканей»). По существу фиброзит представляет собой клинический синдром.Возникновению фиброзита способствуют механические перегрузки, микро- травматизация, дис грофия мяп<их тканей. Он нередко наблюдается при таких рев¬ матических заболеваниях, как ревматоидный артрит, системная красная волчанка, а также при инфекционных процессах, метаболических расстройствах, опухолях.Основные клинические проявления фиброзита — боль в мягких тканях туло¬ вища и конечностей, сковаїпюсть по утрам, усталость. Боль постоянная, тупая, распирающая, усиливающаяся в утренние и вечерние часы, после физических и психических нагрузок, при перемене погоды, охлаждении. Боль стихает под влиянием тепла, отдыха, массажа. На фоне распространенных болей методом па-їьлации можно выявить участки повышенной болезненности, отличающиеся особым постоянством, — это специфические болевые точки, надавливание паль¬ цем на которые вызывает сильную, порой нестерпимую боль. Иногда над этими точками отмечается гиперемия, гиперестезия кожи, уплотнение мягких тканей. Атрофии мышц, ограничения пассивных движений не отмечается. Смайтом (1972, 1981) предложены следующие критерии диапюстики фиброзита:• наличие генерализованных мышечных болей с продолжительностью не ме¬ нее 3 месяцев;• болезнеппость при пальпации не менее чем в 12 специфических точках;
224 Диагностика ревматических заболеваний• болезненность при взятии кожи в складку над верхней частью лопатки;• нарушение сна;• скованность и усталость по утрам.В 1990 г. Американской коллегией ревматологов были предложены следу¬ ющие критерии диагностики фибромиалгии.1. Анамнез генерализованной боли. Определение: диффузная боль в левой и/или правой половине тела, выиге или ниже талии, кроме того, возможна акси¬ альная боль (боль в шее, в области переднего отдела грудной клетки или спине).Длительность боли в течение более чем 3 последних месяцев. Наличие другой клинической патологии не исключает диагноз фибpoмиav^гии.2. Боль яри пальпации в И из 18 точек следующей локализации:• билатерально в области затылка в месте прикрепления субокципиталъной мышцы;• билатерально в области шеи возле С^-С^ позвонков;• билатерально посередине верхней границы трапециевидной мышцы;• билатерально над лопаткой около медиальной іраниць! т. supraspi-natus;• билатерально у второго костно-хондрального реберного сочленения;• билатерально на 2 см дистальнее латерального надмыщелка плечевой ко¬ сти;• билатерально в верхнем наружном квадранте ягодиц;• билатерально кзади от трахеи;• билатерально в области коленей, несколько проксимальнеє сустава, в се¬ редине жирового тела Гоффы.Пальцевое давление должно соответствовать 4 кг, положительным ответом считается только возникновение боли, а не нарушение чувствительности.Больные фиброзитом отмечают повышенную утомляемость, нарушение сна, мнительность, обидчивость, ранимость, придирчивость. Наиболее часто фибро- зит встречается у женщин в возрасте 25-35 лет.Сухожилия — соединительнотканная часть мышц, с помощью которой они прикрепляются к костям и обеспечивают передачу мышечного усилия. В зави¬ симости от локализации и выполняемой функции сухожилия могут быть корот¬ кими, длинны.ми, широкими, узкими, круглыми, шнуровидными, лентовидными, пластинчатыми (апоневроз). Иногда они напоминают перемычки и дуги.Сухожилия конечностей, особенно в дистальных отделах, имеют большую протяженность, а на уровне суставов нередко залегают в костно-фиброзных ка¬ налах, где они окружены синовиальными влагалищами для лучшего скольжения. Такие же влагалища окружают сухожилия на уровне лучезанястпых и голено¬ стопных суставов, на пальцах, где имеется их наибольшая подвижность, пере¬ гибы и трение о костные выступы. Сухожилие четырехглавой мышцы содержит сесамовидную кость — надколенник, вьпюлняюпщй роль блока, чем усиливает действие мышцы.Сухожи^іия имеют нервные рецепторы на границе мышечной и сухожильной части мышцы, чувствительные к натяжению, а также свободные нервные оконча¬ ния, передающие болевые импульсы при значительном растяжении сухожилия.
Мышцы, фасции и сухожилия 225Кровоснабжение сухожилий осуществляется через артерии, проникающие в сухожилие со стороны мышцы или надкостницы.Сухожилия чаще всего подвержены повреждениям, в них могут возникать дистрофические, воспалительные и диспластические процессы.Повреждения сухожилий делятся на закрытые (подкожные) и открытые. За¬ крытые повреждения — это вывих сухожилия и разрыв. Вывих возникает при разрыве связок, удерживающих сухожилие, что обычно бывает при травме. Это сопровождается локальной болью, припухлостью, кровоизлиянием и нарушени¬ ем функции соответствующей мышцы. Чаще всего случаются вывихи сухожилий длинной малоберцовой мышцы и разгибателей пальцев.Закрытые разрывы возможны при непосредственной травме сухожилия или при резком сокращении мышцы. В этих ситуациях страдает место прикрепления сухожилия к кости — инсерций (позже здесь развивается воспаление — инсерци- ит), В английской литературе место прикрепления фиброзных структур — сухо¬ жилий, капсул, связок к периосту и кости называется энтензисом. Сухожилие может надрываться или отрываться, иногда вместе с костным фрагментом. Воз¬ можен разрыв частичный или полный у места перехода сухожилия в мышцу.Разрыв (отрыв) сухожилия сопровождается треском, острой болью и нару¬ шением функции мышцы, равновесия между сгибателями и разгибателями, спе¬ цифическим положением конечности или ее части.Чаще всего возникает разрыв (отрыв) сухожилия одной из головок двуглавой мышцы. Бывают разрывы сухожилий четырехглавой мышцы бедра, сгибателей и разгибателей пальцев кисти. Разрыв ахиллова сухожилия наступает при резком сокращении икроножной мышцы или при ударе по сухожилию.Сухожилия часто страдают от микротравм при выполнении определенных видов работ и в спортивных нагрузках. Разрывы сухожилий бывают у пожилых людей из-за потери эластичности тканей, при тяжелых инфекциях (туберкулез, тиф, сифилис), нарушении обмена веществ (диабет), ожирении. Сухожилия ча¬ сто вовлекаются в воспалительный процесс при тяжелом течении артритов.Воспалительный процесс в сухожилиях в изолированном виде встречается редко. Тендинит — обычно начальная фаза дегенеративного поражения сухожи¬ лия с небольшим вторичным воспалением, в дальнейшем развивается тендо- вагинит, так как в процесс вовлекается и сухожильное влагалище. Существует обратный путь — на фоне ранее возникшего воспаления синовиального влагали¬ ща (инфекционный или реактивный вагинит, ревматизм, ревматоидный артрит, болезнь Рейтера и др.) развивается тендинит. Нередко воспалительный процесс локализуется лишь у места прикрепления сухожилия к кости (энтепзиса). Их называют энтензопатиями. Наиболее ярким примером может быть инсерциит ахиллова сухожилия при болезни Рейтера. Место прикрепления сухожилия к пя¬ точной кости утолщается, возникает отек окружающих тканей, гиперемия, боль при нагрузке на сухожилие и при пальпации.Дегенеративные процессы с вторичным воспалением в сухожилиях пальцев, развитие узлового тендинита в сочетании с уплотнением и сужением фиброзно¬ го канала кольцевых связок приводит к возникновению синдрома щелкающего8 Диагностика ревматических заболеваний
226 Диагностика ревматических заболеванийпальца (защелкивающийся, пружинящий палец) с фиксацией его в положении сгибания. Появляется боль и припухлости в области утолщения связки, затруд¬ нение сгибания, но особенно разгибания пальца. Этот синдром обнаруживается у лиц таких профессий, как парикмахеры, сапожники, портные, зшсройщики.Повреждения и воспалительные процессы сухожилия и окружающих его тка¬ ней способствуют рубцовым изменениям и формированию тендогенной контра¬ ктуры, придающей суставам стойкое вынужденное положение.Апоневроз — пластинчатое сухожилие, которым широкие мышцы прикре¬ пляются к костям и другим тканям тела. Иногда апоневрозом называют плотные фасции. Выделяют ладонный и подошвенный апоневрозы, апоневроз двуглавой мышцы плеча, подвздошно-большеберцовый апоневроз, апоневроз живота, лопа- точно-ключичный апоневроз. Апоневрозы чаще всего подвержены повреждени¬ ям, приводящим к развитию вторичного апоневрозита, нередко зака№півающе- гося контрактурой. Первичный апоневрозит встречается редко.Контрактура Дюпюитрена — наиболее часто встречающийся вариант па¬ тологии апоневроза. Поражается ладонный апоневроз, в нем разрастается фи¬ брозная ткань в виде плотных узлов и тяжей, напоминающих сухожилие. Этот процесс распространяется на кожу, сухожильные влагалища, связочно-сумочный аппарат, но сухожилия не поражаются. Первые признаки заболевания появля¬ ются на уровне безымянного пальца, далее процесс распространяется на другие участки. Апоневроз укорачивается, па»1ьцы оттягиваются в положение сгибания, кожа над апоневрозом собирается в складки; пальцы становятся неподвижными, образуется контрактура, Чаще поражаются обе ладони. Болевые ощущения бы¬ вают только в начале процесса, далее боли нет.Контрактура Дюпюитрена возникает у лиц с наследственно-коиституцио- нальной неполноценностью соединительной ткани, а также страдающих такими заболеваниями, как сахарный диабет, цирроз печени, остеохондроз позвоночника, часто травмирующих апоневроз в быту и в процессе профессиональной деятель¬ ности.При генерализации процесса, лежащего в основе образования контрактуры Дюпюитрена, говорят о диатезе Дюпюитрена (Х.Л.Ф. Каррей). Он проявляет¬ ся поражением подошвенного апоневроза (контрактура Леддерхоза), фиброзом пещеристого тела полового члена (синдром Пейрони), образованием подушечек Гаррода — безболезненных упругих утолщений в области проксимальных меж- фаланговых суставов пальцев кисти, болями и тугоподвижностью в плечевом суставе.ФИЗИЧЕСКОЕ ИССЛЕДОВАНИЕ МЫШЦ, ФАСЦИЙ И СУХОЖИЛИЙОбщие принципы физического исследования мышц, фасций и сухожилий ана¬ логичны тем, что используются при исследовании суставов.Определенное представление о состоянии мышечной системы врач полу^іа- ет с первых минут знакомства с больным: манера держаться (осанка), ходить,
Мышцы, фасции и сухожилия227Рис. 231. Миопатия (Кроль М.Б., Федорова Е,А.).Из-за слабости мускулатуры спины подъем с пола выполняется с большим трудом, с помощью рук больной как бы карабкается по ногам, постепенно выпрямляя туловище (вставание «лесенкой»). Перед вставанием с постели больной вначале переворачивается на животсадиться и вставать, ложиться дают возможность судить о функциональном со¬ стоянии мышц, предположить характер их поражения, локализацрію процесса (рис. 231).Более конкретное представление о мышцах можно получить при выполнении больным специа^чьных приемов, нагрузочных тестов — подъемы рук, повороты головы, туловища, выполнение определенных движений верхних рт нижних ко¬ нечностей без нагрузки и в условиях сопротивления, созданного врачом. Есте¬ ственно, что активные и пассивные движения соверигаются в пределах физиоло¬ гических возможностей или до появления боли. Перечень мышц, участвуюш,их в определенных движениях частей тела, туловища, их иннервация отражены в табл. 7.Как и при исследовании суставов, врачу нередко приходится отступать от ака¬ демической последовательности использования методов исследования (осмотр, затем пальпация, перкуссия и т. д.), вместе с осмотром определенной области или отдельной мышцы проводить пальпацию и исследовать силу мьнпц. Это чатцо делается там, где обнаруживаются какие-то отісюнения. Иногда в целях диф¬ ференциации врач проводит одновременное исследование мышц и связанного с ними сустава.
228Диагностика ревматических заболеванийОсанка при заболеваниях мышц. Критерии оценки осанки были изложены в paздev^e общего осмотра при исследовании суставов. Касаясь факторов, форми¬ рующих осанку, особо следует подчеркнуть главенствующую роль тонуса скелет¬ ной мускулатуры. Изменение осанки является очень чувствительным признаком нарушения нервной регуляции мышечного тонуса, развития воспалительных и дистрофических процессов в мышцах. Осанка меняется как при понижении, так и при иовышении тонуса скелетной мускулатуры, процесс может быть гене¬ рализованным или локальным.Снижение тонуса мускулатуры туловища способствует формированию су¬ тулости, сгорбленности, голова, плечи нередко опускаются. Такие больные не могут длительно находиться в вертикальном положении, предпочитают кресло, постель. Это очень характерно для миастении, миопатии, выраженной простой атрофии мышц. Осанка приобретает особые черты при миопатическом пораже¬ нии длинных мьппц саины и тазового пояса, у больных возникает гиперлордоз поясничного отдела позвоночника (рис. 232), а выраженная атония этих мышц вынуждает больных пребывать в коляске.Патологические процессы в отдельных группах мыищ нередко формируют своеобразные позы больного. Под позой понимается фиксированное положение тела больного или отдельных его частей. Поза замирания характерна для цен- тральной спастической гемиплегии, неестественные позы принимают больные из-за насильственных движений и изменения мышечного тонуса при атетозеРис. 232. Выраженный лордоз пояснич¬ ного отдела позвоночника у больного мио- патией. Усиление естественного лордоза возникло из-за слабости разгибателей та¬ зобедренных суставов и брюшных мышцРис. 233, Поза больного при торсионном спазме. Из-за судорожного переразгибания позвоночника в поясничном отделе есте¬ ственный лордоз значительно усилен
Мышцы, фасции и сухожилия 229и торсионном спазме (рис. 233). Вычурные позы иногда принимают больные ис¬ терией. Очень типична поза при паркинсонизме — согнутая спина, наклоненная к груди голова, полусогнутые предплечья в локтевых, лучезапястных суставах прижаты к туловищу, полусогнутые в коленных суставах ноги. Это происходит из-за повышения тонуса соответствующих мышц конечностей по спастическому типу. Распространенный оссифицирующий миозит с поражением мышц шеи, спины, проксимальных отделов конечностей, полифибромиозит формируют позы скованности, малоподвижности.В зависимости от распространенности или локализации патологического про¬ цесса в мышцах больные нередко принимают вынужденное положение. Так, при тяжелом течении полимиозита (дерматомиозита) больной постоянно находится в постели, из-за выраженной слабости мышц и боли он не может встать, поднять конечность, оторвать голову от подушки, иногда наступает обездвиженность. Постоянное пребывание больного в постели наблюдается при распространенном гнойном миозите, тетраплегии.Походка человека может существенно измениться и приобрести яркие свое¬ образные черты при многих заболеваниях центральной и периферической нерв¬ ной системы (энцефалит, полиомиелит, сосудистое заболевание мозга, опухоли, невриты, полиневриты и т. д.), нервно-мышечных (миастения, миотония), вос¬ палительных, дистрофических и травматических заболеваний мышц, сухожилий, фасций.Можно выделить несколько наиболее характерных видов походки:• спастическая походка — возникает у больных с нижним спастическим па¬ рапарезом, из-за повышенного тонуса мышц нижних конечностей ноги больного сгибаются в коленях с большим трудом, движения становятся замедленными, шаги мелкими, стопы поднимаются с трудом, носки цепля¬ ются за пол, ноги могут перекрещиваться;• гемиплегическая (косящая) походка — наблюдается у больных с централь¬ ным гемипарезом, из-за повышенного тонуса разгибателей голени и по¬ дошвенных сгибателей стопы нога «удлиняется», и при ходьбе больной описывает ей полукруг;• паретическая {вялая) походка — бывает при периферических парезах ног, движения больного медленные, он с трудом поднимает волочащиеся ато- ничные ноги, походка становится неустойчивой из-за разболтанности су¬ ставов, возникает значительная и неправильная хромота;• ^петушиная походкам {степпаж) — формируется при поражении мало¬ берцового нерва, из-за пареза или паралича мышц, сгибающих стону, сви- сания стопы при ходьбе больной вынужден высоко поднимать ногу, при опускании нога шлепается о пол (рис. 234);• атактическая (штампующая) походка — характерна для поражения моз¬ жечка и задних стволов спинного мозга, коры лобной и височной областей, вестибулярного аппарата; больной при ходьбе широко расставляет и раз¬ брасывает ноги, покачивается из стороны в сторону, балансирует подня¬ тыми руками, походка напоминает движения пьяного;
230Диагностика ревматических заболеваний«кукольная походка»’ — наблюдается при экстрапирамидных поражениях (синдром паркинсонизма), больной движется мелкими шажками, с трудом останавливается и поворачивается, с трудом огибает препятствия, имеется общая скованность, амимичность, больной напоминает манекен или завод¬ ную куклу;«танцующая походкам отмечается при хореиформных гиперкинезах, при движении больной широко расставляет ноги, делает много излишних не- скоординированных движений, его неожиданно бросает то в одну, то в дру¬ гую сторону;«утиная походкам — может возникнуть при миопатии вследствие гипото¬ нии мышц тазового пояса, при ходьбе больной переваливается с боку на бок, затруднение в поднимании ног он компенсирует наклоном туловища в противоположную сторону; подобная походка может быть при выпаде¬ нии функции верхнего ягодичного нерва;истерическая походка — больной делает ногами вычурные движения, то волочит ногу за собой, то подтаскивает ее руками «как неживую»; щадящая походка — возникает при травматических повреждениях мышц спины, тазового пояса и нижних конечностей, воспалительных процес¬ сах в этих мышцах, фасциях, сухожилиях; из-за боли походка становится осторожной, движения больного замедлены, наклоны, повороты туловища затруднены; при поражении мышц тазового пояса и нижних конечностей возникает щадящая хромота (рис. 235);Рис. 234. Походка при параличе малобер¬ цового нерва; чтобы не зацепить пол свиса¬ ющей стопой, нога поднимается выше, чем здороваяРис. 235. Походка при поражении четырех¬ главого разгибателя бедра. Чтобы избежать подгибания ноги, рука больного фиксирует ногу над коленом
Мышцы, фасции и сухожилия 231• вялая походка — наблюдается при умеренно выраженных нервно-мышеч¬ ных заболеваниях, дистрофических и распространенных воспалительных поражениях мышц.ОСМОТР мышц, ФАСЦИЙ и СУХОЖИЛИЙОсмотр и палышция мышц, фасций и сухожилий проводится в таких же условиях, как и осмотр и пальпация суставов: теплое помещение, достаточное количество света, достаточное обнажение тела. Мышцы и фасции исследуются в положении больного стоя и лежа, в покое и в условиях функциона.'1ьных нагрузок. На конеч¬ ностях в целях объективизации асимметрии проводится измерение окружности на симметричных уровнях. Сила мышц определяется с помощью специальных врачебных приемов или динамометром.Степень развития мышц человека очень вариабельна, она зависит от пола, возраста, конституционального типа, физической активности, профессии, заня¬ тия спортом, перенесенных в прошлом и имеющихся болезней.у здорового человека мышцы развиты умеренно {мышцы нормотрофичны), полной симметричности почти не бывает — у правшей правый плечевой пояс развит больше, чем левый, и наоборот, мышцы опорной ноги развиты несколько больше, чем на неопорной.Сильное развитие мышц — гипертрофия, особого клинического значения не имеет, оно наблюдается у гиперстеников и нормостеников и свртдетсльству- ег, как правило, о хорошем состоянии здоровья, активном занятии спортом и физическим трудом. Однако это не исключает у таких субъектов наличия острых и хронических заболеваний мышц, фасций и сухожилий, ушибов, раз¬ рывов или воспаления. Диагностическое значение имеет увеличение размеров одной половины тела (гемигипертрофия). Это врожденная патология, чаще связанная с нарушением лимфо- и кровообращения. Более развитая мускула¬ тура верхней половины тела наблюдается при коарктации аорты. Возможно увеличение мускулатуры одной из конечностей — викарная гипертрофия, что бывает при патологии костей, суставов, мышц другой конечности. Гипертро¬ фия голеней и сгибателей бедра наблюдается при амиотрофии Кугельберга— Веландор.От гипертрофии следует отличать увеличение объема каких-то мьппц по раз¬ ным причинам. Так, при миопатии Дюшенна иногда наблюдается псевдогипер¬ трофия мышц голеней — голени, а иногда ягодичные или дельтовидные мышцы увеличены, уплотнены за счет разрастания жировой и соединительной ткани на месте мышечной, сила таких мышц значительно снижена. Увеличение в объеме отдельных мышц или группы мышц может быть при воспалительном, травма¬ тическом отеке, гематоме, нагноении, опухоли. Симметричное и безболезненное увеличение икроножных мышц может быть при цистицеркозе.Некоторое впечатление о диффузном увеличении объема мышц конечностей может быть при полимиозите (дерматомиозите) в остром и подостром периодах течения. Это обусловлено отеком и образованием в мышцах воспалтттатьных ин¬
232 Диагаостика ревматических заболеванийфильтратов. Такие мышцы болезненны, а их сила резко снижена. В дальнейшем они подвергаются атрофии.Слабое развитие скелетных мышц характерно для астспиков и лиц с недоста¬ точной физической активностью, обычно оно сочетается с мышечной шпотонией и снижением мышечной силы.Генерализованная гипотрофия скелетных мышц, а резко выраженный вари¬ ант — атрофия, наблюдаются при длительном голодании, неполноценном пита¬ нии, а также при многих истощающих заболеваниях — острые и хронические ин¬ фекции, тяжелые болезни желудочно-кишечного тракта, печени, поджелудочной железы, почек, злокачественные опухоли, хронические интоксикации свинцом, ртутью, фтором, лучевая болезнь. Гипотрофия мышц бывает при авитамино¬ зах — болезнь бери-бери, спру, пеллагра, рахит, она возможна при паразитарных, эндокринных, психических заболеваниях, коллагенезах, алкоголизме, генерали¬ зованном саркоидозе мышц, атрофической миотонии.При некоторых заболеваниях гипотрофии (атрофии) подвергаются в первую очередь мышцы верхних и нижних конечностей с локализацией преимуществен¬ но либо в проксимальных, либо в дистальных отделах.Проксимальные отделы атрофируются при новообразованиях, микседеме, болезни Иценко—Кушинга, сахарном диабете, стероидной терапии, лечении кол¬ хицином, при алкоголизме. Дистальные отделы чаще подвергаются атрофии при ревматоидном артрите, узелковом периартериите, акромегалии. При тяжелом течении тиреотоксикоза вначале атрофируются мышцы нижних конечностей, затем верхних конечностей.Ограниченная гипотрофия (атрофия) может локализоваться в отдельных мышцах, но чаїце охватывает группы мышц конечностей, плечевого и тазово¬ го пояса, шеи, лица, имеющих общую иннервацию. Наиболее частой причиной ограниченной гипотрофии (атрофии) является нарушение иннервации мышц при периферических парезах и параличах, невритах, при миопатии, атрофиче¬ ской миотонии. Существенно заметить то, что при центральных двигательных параличах атрофия мышт^ выражена незначительно. Ограниченная гипотрофия (атрофия) развивается при длительно текущих артритах и артрозах, контракту¬ рах и анкилозах суставов, при поражении артериальных сосудов.Локальная гипотрофия (атрофия) легко выявляется при осмотре симметрич¬ ных частей тела, так как она чаще бывает асимметричной. При двусторонне.м процессе помогает сопоставление трофики мьппц верхних и нижних частей тела. Тщательно осматриваются мышцы лица, шеи, плечевого и тазового пояса, конеч¬ ностей, туловища со стороны спины и спереди. Наличие расстройств трофики мышц всегда требует проведения дополнительного углубленного неврологріче- ского исследования.Атрофию мышц лица можно предположить и выявить по таким признакам, как сглаженность морнщн на лбу, амимичность («плоское лицо», «полирован¬ ный лоб», «маскообразное лицо», «лицо миопатика»), птоз, эпофтальм, западе- ние в височной ямке и под скуловой дугой, отвислая челюсть, асимметрия лица. В зависимости от причины атрофия может быть распространенной или ограни¬
Мышцы, фасции и сухожилия233Рис. 236. Левосторонняя тотальная гемиатрофияченной, одно- или двусторонней. Наиболее частыми причинами атрофии мышц лица являются миопатия, синдром тройничного нерва, миастения, атрофическая миотония, полимиозит, трихинеллез. Выделяется осо¬ бая форма атрофии — гемиатрофия лица прогресси¬ рующая, она возникает по многим пршшнам: травмы лица, черепа, инфекционные заболевания, поврежде¬ ние шейного симпатического нерва (травма, опера¬ ция на щитовидной железе, плевральные сращения), склеродермия, опухоли в области іройничного нерва.Иногда атрофия распространяется на шею, плечевой пояс, руку, реже на всю половину тела — развивается тота,'1ьная гемиатрофия (рис. 236).Атрофия глубоких и поверхностных мышц шеи проявляется такими признаками, как свисание голо¬ вы при вертикальном положении больного или запро¬ кидывание ее назад, уменьшение шеи в объеме, изме¬ нение контуров ітгеи, особенно при поворотах головы, затруднением или певозможностью поворота головы в стороны, невозможностью оторвать голову от по¬ душки в положении больного на спине. Атрофия мышц шеи развивается при поражении шейного сплетенияи надключичной части плечевого сплетения. Этому способствуют опухоли и уве¬ личенные лимфоузлы, туберкулезный и гнойный процессы Б области верхних шейных позвонков. Атрофия мышц шеи развивается при атрофической миото- нии и иногда при миастении.Атрофия мышц плечевого пояса и конечности чаще бывает односторонняя, проявляется она выраженной мышечной асимметрией и нарушением функции конечности. Все это обусловлено повреждением либо всего плечевого сплете¬ ния, что бывает редко, либо его частей. При повреждении верхнего отдела (С-_^) страдает плечевой пояс (рис. 237); атрофируются мышцы наружной поверхно¬ сти плеча и предплечья (синдром Дюшенна—Эрба); рука больного свисает, ее отведение и сгибание в локте, поворот внутрь нарушаются; мышцы становятся гипотоничными, дряблыми. Такие больные не могут выполнить движение «во¬ енного приветствия».при повреждении нижнего отдела плечевого сплетения (C^-Dj) возникает атрофия мелких мышц кисти (синдром Дежерин-Клюмпке).Плечевое сплетение страдает при вывихе головки плечевой кости, переломе ключицы, ушибах и ранениях этой области, растяжении сплетения при рывке за руку, травмировании сплетения в подмышечной области костылями, при запро¬ кидывании рук за голову во время сна, связывании плеч, при аневризме аорты подключичной артерии, при интоксикации промышленными ядами и алкоголем, при опухолях верхушки легкого, туберкулезе и остеомиелите шейных позвонков Сд_7, ограниченном менингите, эпидурите, при хронической профессиональной
234Диагаостика ревматических заболеванийРис. 237. Верхний паралич плечевого сплетения: высокое стояние плеча из-за паралича передней зубчатой мышцы, атрофия дельтовидной, двугла¬ вой, внутренней плечевой мышц: «отвисающая» кисть из-за паралича разгибателей киститравматизации у іпахтеров, при тяжелом течении таких инфекций, как туберку¬ лез, бруцеллез, сифилис, а также при диабете. Нижний отдел плечевого сплете¬ ния может травмироваться шейными ребрами.Двусторонняя атрофия мышц плечевого пояса наблюдается при миопатии, ревматоидном артрите, полимиозите (дерматомиозите). Односторонняя атрофия мьтптц плечевого пояса может возникнуть при плечелопаточном периартрите, анкилозе плечевого сустава.Атрофия дельтовидной мышцы в относительно изолированном виде раз¬ вивается при иоражснии подмышечного нерва (C^ .g) по тем же причинам, что и поражение всего плечевого сплетения. Атрофия легко выявляется при осмотре плеча, и особенно при исследовании таких движений, как отведение плеча до горизонтальной плоскости, смещение его вперед, назад, страдает и супинация.Атрофия поверхностных грудных мышц также обусловлена патологией пле¬ чевого сплетения (C--Dp), при этом сутцественно нарушается конфигурация передней грудной стенки, особенно у мужчин, западает подключичная область, более рельефной становится ключица, иногда начинают вырисовываться верх¬ негрудные ребра. Из-за слабости мышц больной не может крепко привести, при¬ жать к туловиш,у плечо или энергично его отнять, ухудшается также тяга лопатки вперед и книзу, экскурсия грудной клетки. От атрофии следует отличать иногда встречающееся врожденное отсутствие большой грудной мышцы.После осмотра плечевого пояса необходимо исследовать лопаточную область, имеющую с ним тесное функциональное взаимоотношение. Лопаточная область ограничена сверху уровнем VII шейного позвонка и акромиальным отростком, снаружи — наружным краем дельтовидной мышцы и средней подмышечной ли¬ нией, снизу — уровнем угла лопатки, внутри — внутренним краем лопатки.Лопатка участвует в отведении верхней конечности, нижний угол лопатки при движении может подняться на 9-11 см вверх и сместиться до 19 см от позво¬ ночника. Нарушение функции лопатки в первую очередь связано с нарушением
Мыптцы, фасции и сухожилия235функции передней зубчатой мышцы, которая тянет лопатку кнаружи и вперед, прижимает ее к ребрам, а также поражением большой и малой ромбовидных мышц. Эти мышцы ири сокращении тянут лопатку к срединной плоскости и кверху, в приближении лопатки к позвоночнику участвуют средние и нижние волокна трапециевидной мышцы. Движение лопатки вверх осуществляется при участии мышцы, поднимающей лопатку. Иннервируется лопаточная область вет¬ вями плечевого сплетения — надлопаточным и подлопаточным нервами.При осмотре лопаточной области можно отметить более высокое стояние плеча и отставание нижнего угла лопатки от ребер. Отведение руки или вытя¬ гивание ее вперед еще больше отдаляют лопатку от грудной клетки — возникает феномен «крыловидной» лопатки (рис. 238). Он обусловлен параличом передней зубчатой мышцы вследствие поражения длинного грудного нерва в результате ушиба, ношения на плече тяжестей, полиомиелита, миопатии (рис. 239). При отведении руки и особенно вытягивании вперед лопатка отдаляется от грудной клетки («крыловидная» лопатка), затрудняется поднятие плеча и толкание тя¬ желых предметов вперед перед собой.Рис. 238. Юношеская форма миопатии (миопатия Эрба) — атрофия мышц плечевого и тазового пояса. «Крыловидные» лопатки И), атрофия мышц плечевого пояса и лица (б)Рис. 239. Паралич передней зуб¬ чатой мышцы справа вследствие поражения длинного грудного нерва (ушиб, ношение тяжестей)Смещение лопатки от позвоночника кнаружи и вниз указывает на паралич трапециевидной, ромбовидных и поднимающей угол лопатки мышц. Такие боль¬ ные испытывают затруднение при попытке заложить руки за спину, особенно при одновременном поражении широчайшей мышцы спины. При «крыловид¬ ных» лопатках поднятие плеча затруднено, а толкание тяжестей перед собой становится невозможным. Слабость мышц, фиксирующих лопатки, дает фено¬ мен «свободных плеч» — ири взятии больного под руки, плечи лопатки легко смещаются вверх.
236Диагностика ревматических заболеванийАтрофия мыши, туловища — глубоких, мышц спины, межреберных мышц, мышц живота наблюдается в результате перенесенного полиомиелита, при про¬ грессирующей мышечной атрофии. Поражение длинных мышц спины приводит к нарушению осанки, возникает гинерлордоз позвоночника в поясничном и шей¬ ном отделах (рис. 240).Атрофия мышц живота чаше бывает ограниченной, она возникает вследствие повреждения передних корешков в нижнегрудной области при травме, послетифа, малярии, при сахарном диабете. Это легко выявляется при натуживании, надувании живо¬ та, вставании из горизонтального положения, при кашле. Происходит выпячивание брюшной стенки, перетягивание пупка в здоровую сто¬ рону. При неравномерной атрофии брюшных мышц с сохраненной функцией поперечных мышц живота возникает сосиная талия», что наблюдается при миопатии.Атрофия (гипотрофия) мышц верхних и нижних конечностей может быть ограничен¬ ной, касаться отдельной мышцы или группы мышц или охватывать всю конечность, что за¬ висит от уровня поражения нервных стволов, артериальных сосудов, сухожилий и суставов.Атрофия передней группы мышц плеча (двуглавая, клюво-плечевая, плечевая) может быть обусловлена поражением мышечно-кож¬ ного нерва (Cg-C^), что приводит к нарушению сгибания руки в локтевом суставе и супинации предплечья, поднимания и приведения руки к срединной линии. Причинами мо¬ гут быть сыпной тиф, пневмония, грипп, туберкулез, малярия. Неврит мышечно¬ кожного нерва возможен у официантов в силу профессиональных особенностей. Атрофия двуглавой мышцы развивается при длительном нарушении функции локтевого сустава.Задняя группа мышц плеча (трехглавая, локтевая) атрофируется при пораже¬ нии лучевого нерва (С^-С^), что проявляется нарушением движения руки назад и разгибания предплечья, страдает приведение плеча к туловииі;у и разгибание предплечья в локтевом суставе.Атрофия и слабость передней и латеральной группы мышц предплечья связа¬ но с поражением срединного нерва (С^-С^). Нарушается пронирование предпле¬ чья, сгибание в локтевом суставе. Задняя группа мышц предплечья страдает при поражении лучевого нерва (С^-С^^), ухудшается или становится невозможной супинация предплечья, частично — разгибание руки в локтевом суставе. Атро¬ фия мышц предплечья всегда приводит к нарушению определенных функций кисти — сгибание, разгибание, отведение, приведение, а также сгибание и раз- шбание пальцев.Рис. 240. Атрофия мышц спины по- еле перенесенного полиомиелита
Мышцы, фасции и сухожилия237Атрофия мышц кисти значительно сказывается на ее конфяілфации, форме, положении пальцев, их функции. Кисть становится плоской при атрофии тена- ра и гипотенара, «полая кисть*» формируется при атрофии межкостных и черве¬ образных мышц. Кисть приобретает вид «птичьей когтистой лапы» при пораже¬ нии локтевого нерва, вид «обезьяньей руки» при параличе срединного нерва, при поражении лучевого нерва образуется «свисающая кисть».Атрофия тенара возникает при поражении срединного нерва (рис. 241), боль¬ шой палец принимает аномальное положение — он приближается к плоскости, в которой находятся прочие пальцы, ладонь при этом напоминает ладонь обе¬ зьяны.Рис. 241. Паралич срединного нерва. Аномалия положения большого пальца из-за атрофии тенара. Кисть напоминает обезьянью руку (Л). Сгибание I и II пальцев невозможно (Б)Выполнение многих работ при атрофии тенара и таком положении большого пальца становится невозможным: шитье, слесарные работы, дойка, стрижка и др. Параяич срединного нерва проявляется также ограничением пронации, сгибания кисти, сгибания обеих дистальных фаланг II и III пальцев и средних фаланг IV и V пальцев.При параличе срединного нерва большой палец трудно противопоставитьIV и V пальцу (рис. 242), отвести его до прямого угла к указательному пальцу, при сжатии кисти в кулак большой палец не ложится на тыльную поверхность среднего пальца, нередко при этом указательный и большой пальцы остаются разогнутыми (см. рис. 241). При скрещивании пальцев кистей большой па¬ лец парализованной руки не может ловко вращаться вокруг большого пальца здоровой руки (тест «мельница»), а попытка царапать ногтем указательного пальца по стеклу не удается; палец касается стекла только мякотью конечной фаланги.Срединный нерв страдает при травме, вывихе плеча, его поражение нередко связывают с особенностями профессии (профессиональный паралич) — слесари, портные, гладильщики, доильщики, парикмахеры, зубные врачи.
238Диагностика ревматических заболеванийРис. 242. Прием для выявления паралича сре¬ динного нерва.У здорового при сгибании выпрямленных пальцев в пястно-фаланговых суставах до прямого угла большой палец легко касается конечной фаланги указательного пальца (А). При параличе срединного нерва большой палец не может коснуться кончика указательного пальца (Б)Атрофия гипотенара возникает при параличе локтевого нерва, обычно это сочетается с атрофией межосгных и червеобразных мышц IV-V пальцев и приво¬ дящей мышцы большого пальца (I мсжпальцевой прохіежуток), что хорошо вы¬ является при осмотре кисти с тыла. Страдают одновременно я мышцы предпле¬ чья — лоїстевой сгибатель кисти и глубокий общий разгибатель пальцев, идущий к концевым флангам трех последних пальцев. Все это приводит к образованию когтистой позы кисти (рис. 243), вызванной антагонистической функцией обще¬ го разгибателя пальцев и поверхностного сгибателя пальцев.«Когтистость?^ пальцев больше выражена у IV и V пальцев (рис. 244), мизи¬ нец несколько отведен, его мускулатура атрофирована. Функциональные воз¬ можности такой кисти ограничены: ограничено или совершенно невозможно сгибание основных и одновременное разгибание средних и концевых фаланг,Рис. 243. Когтеобразное положение V и IV пальцев, атрофия межкостного проме¬ жутка при параличе локтевого нерваРис. 244. Кисть при параличе локтевого нерва. Первые три пальца переразогнуты в основных фалангах, IV и особенно V согнуты в межфаланговых суставах
Мышцы, фасции и сухожилия239растопыривание и приведение пальцев, приведение большого па-іьца, сгибание концевых фаланг III, IV и V пальцев (концевые фаланги I и II пальцев иннер¬ вируются срединным нервом). Больной не может держать в руке тяжести, даже книгу, не может резать хлеб, тонкие действия кисти становятся затруднительны¬ ми — не удается взять монету, подобрать булавку, хлебные крошки, сжатие кистрі в кулак происходит без участия IV и V пальцев (рис. 245), больной не может царапать стекло ногтем мизинца, сделать щелчок па^тьцами, очистить яблоко, бросить мяч, нарушается письмо.При выполнении теста с полоской плотной бумаги, зажатой между большими и указательными пальцами, на больной стороне вместо приведения большого пальца сгибается его концевая фаланга (рис, 246).Рис. 245. При параличе локтевого нерва сжимание кисти в кулак проис¬ ходит без участия IV и V пальцевРис.24б.ТестФромана при параличе локтевого нерва: вместо приведения большого пальца на больной левой руке полоска бумаги удерживается за счет сгибания его концевой фалангиПричины поражения локтевого нерва многообразны, и в первую очередь это травмы локтя, инфекции, интоксикации. Особенно опасны перело.мы вну¬ треннего мыщелка. Страдает локтевой нерв у ослабленных, длительно лежащих больных, опирающихся на локоть, у спящих со свешенной рукой. Повреждается локтевой нерв при травме плеча и предплечья, нередко одновременно со средин¬ ным нервом. Из инфекций наиболее опасны тиф, дизентерия, грипп. Поврежде¬ ние локтевого нерва часто наблюдается у представителей таких профессий, как шлифовальщики алмазов, стеклодувы, часовщики, телефонисты,Мышцы кистей и предплечий атрофируются при тяжелых артритах, артрозах, контрактурах и анки..юзах суставов предплечья и кистей.На поражение лучевого нерва указывает положение кисти — она опущена, такую кисть называют свисячей», «отвисающей», «отвислой», что обусловлено атрофией и слабостью разгибателей (рис. 247).Опущенная кисть имеет согнутые мизинец, III и IV пальцы. Этот признак надо учитывать для дифференциации с падающей кистью при истерии, имеющей
238Диагаостика ревматических заболеванийРис. 242. Прием для выявления паралича сре¬ динного нерва.У здорового при сгибании выпрямленных пальцев в пястно-фаланговых суставах до прямого угла большой палец легко касается конечной фаланги указательного пальца (у4). При параличе срединного нерва большой палец не может коснуться кончика указательного пальца (б)Атрофия тпотепара возникает при параличе локтевого нерва, обычно это сочетается с атрофией межостных и червеобразных мышц IV-V пальцев и приво¬ дящей мышцы большого пальца (I межпальцевой промежуток), что хорошо вы¬ является при осмотре кисти с тыла. Страдают одновременно и мышцы предпле¬ чья — локтевой сгибатель кисти и глубокий общий разгибатель пальцев, идуш,ий к концевым флангам трех последних пальцев. Все это приводит к образованию когтистой позы кисти (рис. 243), вызванной антагонистической функцией обще¬ го разгибателя па..іьцсв и поверхностного сгибателя пальцев.«Когтистость» пальцев больше выражена у IV и V пальцев (рис. 244), мизи¬ нец несколько отведен, его мускулатура атрофирована. Функциональные воз¬ можности такой кисти ограничены: ограничено или совершенно невозможно сгибание основных и одновременное разгибание средних и концевых фаланг,Рис. 243. Когтеобразное положение V и IV пальцев, атрофия межкостного проме¬ жутка при параличе локтевого нерваРис. 244. Кисть при параличе локтевого нерва. Первые три пальца переразогнуты в основных фалангах, IV и особенно V согнуты в межфаланговых суставах
Мышцы, фасции и сухожилия239растопыривание и приведение пальцев, приведение большого пальца, сгабание концевых фаланг III, IV и V пальцев (концевые фаланги I и II пальцев иннер¬ вируются срединным нервом). Больной не может держать в руке тяжести, даже книгу, не может резать хлеб, тонкие действия кисти становятся затруднительны¬ ми — не удается взять монету, подобрать булавку, хлебные крошки, сжатие кисти в кулак происходит без участия IV и V пальцев (рис. 245), больной не может царапать стеючо ногтем мизинца, сделать щелчок пальцами, очистить яблоко, бросить мяч, нарушается письмо.При выполнении теста с полоской плотной бумаги, зажатой между большими и указательными пальцами, на больной стороне вместо приведения большого пальца сгибается его концевая фаланга (рис. 246).Рис. 245. При параличе локтевого нерва сжимание кисти в кулак проис¬ ходит без участия IV и V пальцевРис. 246. Тест Фромана при параличе локтевого нерва: вместо приведения большого пальца на больной левой руке полоска бумаги удерживается за счет сгибания его концевой фалангиПричины поражения локтевого нерва многообразны, и в первую очередь это травмы локтя, инфекции, интоксикации. Особенно опасны переломы вну¬ треннего мыщелка. Страдает локтевой нерв у ослабленных, длительно лежащих больных, опирающихся на локоть, у спящих со свешенной рукой. Повреждается локтевой нерв при травме плеча и предплечья, нередко одновременно со средин¬ ным нервом. Из инфекций наиболее опасны тиф, дизентерия, грипп. Поврежде¬ ние локтевого нерва часто наблюдается у представителей таких профессий, как шлифовальщики алмазов, стеклодувы, часовпщки, телефонисты.Мышцы кистей и предплечий атрофируются при тяжелых артритах, артрозах, контрактурах и анкилозах суставов предплечья и кистей.На поражение лучевого нерва указывает положение кисти — она опущена, такую кисть называют «висячей*^, «отвисающей», «отвислой», что обуачовлено атрофией и слабостью разгибателей (рис. 247).Опущенная кисть и.меет согнутые мизинец, III и IV пальцы. Этот признак надо учитывать для дифференциации с падающей кистью при истерии, имеющей
240 Диагностика ревматических заболеванийразогнутые пальцы. При поражении лучевого нерва страдает разгибание кисти и пальцев, отведение большого пальца, отведение кисти, разгибание большого и указательного пальцев. В диагностических целях используется тест разведения сложенных ладоней (см. рис. 247). Если их развести, то на пораженной стороне происходит сгибание пальцев из-за перевеса сгибателей над слабыми разгиба¬ телями.Рис. 247. Положение кисти при параличе лучевого нерва — «свисающая кисть».Если развести сложенные ладони, то на пораженной стороне наступает сгибание пальцев из-за перевесасгибателей над слабыми разгибателямиЛучевой нерв нередко травмируется, особенно на средине плеча, где он рас¬ положен поверхностно и близко к кости. Это возникает при давлении головы на подложенное плечо во время сна на твердой поверхности, особенно в пьяном виде, зажатии плеч при связывании, при переломах плеча, ранениях, при под¬ кожном введении медикаментов, отравлении свинцом.При исследовании таза осмотру доступна лишь наружная группа мышц яго¬ дичной области, которая оіраничена сверху гребнем подвздошной кости, сни¬ зу — ягодичной складкой. Атрофия этих мышц легко выявляется по асимметрии величины и конфигурации ягодиц, а также по нарушению их функции.Атрофия и слабость ягодичных мышц связана с нарушением их иннервации верхним и нижним ягодичными нервами (короткие ветви крестцового сплете¬ ния), что приводит к затруднениям выпрямления согнутого туловища, разги¬ бания бедра и вращения бедра кнаружи. Паралич большой ягодичной мышцы выявляется при беге, прыжках, подъеме по лестнице или наклонной плоскости. При ходьбе по ровному .месту паралич ее незаметен. Выпадение функции сред¬ ней и малой ягодичных мышц, иннервируемых верхним ягодичным нервом, за¬ трудняет отведение и ротацию бедра, при двустороннем поражении этого нерва возникает «утиная походка». Атрофия мышц тазового пояса наблюдается также при миопатии, что также формирует «утиную походку».Атрофия мышц нижней конечности может охватывать все мышцы либо ка¬ саться отдельных групп мышц.Атрофия и слабость передней группы мышц бедра наблюдается при пораже¬ нии бедренного нерва, что может быть обусловлено травматическим поврежде¬
Мышцы, фасции и сухожилия 241нием его при переломе тазовых костей, невритом при тяжелых инфекциях (ви¬ русные инфекции, малярия, тиф), сдавлением нерва аневризмой бедренной ар¬ терии, увеличенными забрюшинными лимфоузлами, опухолью, воспалительным инфильтратом, послеоперационными рубцами, токсическим влиянием алкоголя, это возможно при диабете. При высоких поражениях бедренного нерва (L^-Із) наступает парез подвздошно-поясничной мышцы, что затрудняет сгибание бедра в тазобедренном суставе и переход больного в сидячее положение из положения лежа. При поражении нерва под паховой связкой наступает паралич четырех- главой и портняжной мышц, что нарушает разгибание ноги в колене и вращение бедра кнаружи. Колейная чашечка у таких больных при стоянии на ногах лег¬ ко смещается в стороны («разболтана»), стояние, бег, поднимание по лесшице затруднено или невозможно, при приседании туловище больного наклоняется в здоровую сторону. Атрофия четырехглавой мышцы различной степени насту¬ пает при длительном нарушении функции колеіпіоі’о сустава (контрактура, ан¬ килоз, артродез).Атрофия и слабость медиальной группы мышц бедра связана в основном с поражением запирательного нерва, что проявляется в нарушении способности приводить бедро, поворачивать ногу наружу, частично при этом страдает сгиба¬ ние бедра. При ходьбе больной заносит больную ногу кнаружи, а сидя не может ее положить поверх здоровой или положить НОГ}^ на ногу.Задняя группа мышц бедра атрофируется при поражении большеберцового нерва и частично — седалищного, что приводит к нарушению разгибания бедра, сгибания голени и ухудшению вращения голени внутрь и наружу.Атрофия мышц голени (передней, латеральной и задней групп мышц) связана с нарушением функции малоберцового, большеберцового нервов или их отдсль- ных ветвей, а также значительным нарушением функции коленного и голеностоп¬ ного суставов, проходимости артериальных сосудов. Нарушение функтщи мышц голени приводит к значительным нарушениям функции стопы, ее пальцев.При атрофии передней и латеральной групп мышц голени выявляется за¬ метное похудание голени, что связано с поражением глубокой и поверхностной ветвей малоберцового нерва. Нарушение функции разгибателей нриводит к воз¬ никновению отвислой стопы, она уплощается, принимает форму полой, форми¬ руется «перонеальная походка» (степпаж). Страдает разгибание П-V пальцев стопы, опускание медиального и поднимание латерального края стопы, отве¬ дение стопы наружу. При стоянии на ногах на тыле стопы отсутствует «игра сухожилий».Атрофия и слабость задней группы мышц связывается с поражением боль¬ шеберцового нерва. Значительно нарушается нормальніш конфигурация голени, уменьшается ее объем, стона находится в состоянии тыльного сгибания с опу¬ щенной пяткой («пяточная стопа»), иодотнвенное сгибание стоны и пальцев за¬ труднено или невозможно, нарушается супинация и приведение стопы, нога при ходьбе ставится на пятку, а ходьба на носках невозможна. Стопа может приоб¬ рести когтеобразную форму, если поражается наружный подошвенный нерв, иннервирующий межкостные мышцы.
242Диагностика ревматических заболеванийПоражение малоберцового и большеберцового нервов (седалищного нерва) представляет синдром острого инфекционного или токсического полиневрита, что наблюдается при хроническом алкоголизме, отравлении окисью углерода, свинцом, мышьяком, при диабете, подагре, туберкулезе, сифилисе. Страдает седалищный нерв и его ветви при опухолях малого таза, травмах и ранениях бедра, вывихах бедра, при длительной работе на корточках, на коленях или сидении со скрещенными ногами, при родах, при пояснично-крестцовом ра¬ дикулите.ГИПЕРКИНЕЗЫИзбыточные непроизвольные движения туловища, конечностей, сокращения мышц лица, гортани, мягкого нёба, языка легко выявляются уже при первом кон¬ такте с больным. Нарушение ритма и плавности речи, запинки, остановки речи, повторение отдельных звуков, слогов свидетельствуют о заикании, т. е. тониче¬ ских и клопических судорогах речевых мышц. Заикание может сопровождаться кивками, подергиваниями, зажмуриванием, покачиванием.Быстрые, беспорядочные, размашистые, неритмичные, нестереотипные на¬ сильственные движения конечностей, отдельных частей тела характерны для хореи, которая возможна при ревматизме, энцефалите, черепно-мозговой трав¬ ме, беременности, церебральном атеросклерозе (сенильная хорея). Выделяется несколько особых форм хореи: электрическая хорея Дубина, эпилептическая хорея, судорожная хорея Морвана, доброкачественная хорея, врожденная хорея,полиморфная, гемихорея, хорея Гентингтона (рис. 248),Хореический гиперкинез усиливается при волнении, уменьшается в покое, прекращается в покое и во сне. При хорее нарушается ходьба, речь, фонация, мышцы гипотоіпічнне, вялые, что иногда напоминает вялый паралич.Медленные тонические насильственные движения в дистальных отделах конечностей с одновременным вовлечением мышц-агонистов и антагонистов, изменение тонического спазма в мышечных группах характерно для атетоза (рис. 249). Конечности принимают вычурные понижения, совершают червеобразные наси^іь- ственные движения. Подобное происходит с мышцами лица. Если атетозный гиперкинез двусторонний, то следует предположить двой¬ ной атетоз, при котором больные не могут ниРис. 248. Хорея Гентингтона. Гипер- кинезы мышГлица, языка и верхнихконечностей (Ткачев Р.А., Штерн- Атетоз возникает при поражении подкорко- бергЭ.Я.) вых образований головного мозга при некото-
Мышцы, фасции и с>тсожилия243Рис. 249. Атетотический гиперкинез кистей.Возникают тонические червеобразные непрерывные движения в пальцах и кисти. Тонус мышц повышен, аго¬ нисты, сокращаясь, преодолевают сопротивление антагонистов, что обуславливает медленный тонический характер движений. В интервалах между насильственными движениями мышечный тонус понижен. Атетозможет сочетаться с хореей (хореоатетоз)рых наследственных экстрапирамидных заболеваниях, пейроинфекциях, травмах мозга, нарушениях мозгового кровообращения, интоксикатдиях.Медленный тонический гиперішнез мышц туловища, шеи, конечностей, свое¬ образное изменение мышечного тонуса, приводящее к появлению патологиче¬ ской позы, наблюдается при торсионной дистопии (торсионный спазм, дефор¬ мирующая мышечная дистония) (см. рис. 233).Торсионная дистония может быть наследственным заболеванием или синдро¬ мом при нейроинфекции, энцефалите, гепатоцеребральной дистрофии, тяжелой инфекции, атеросклерозе, после родовой травмы, У больных с торсионной дис¬ топией отмечаются причудливые искривления позвоночника, часто усиливается поясничный и шейный лордоз, голова запрокидывается назад или наклоняет¬ ся вперед, в сторону, конечности принимают вычурные позы, как при атетозе. Во время сна гиперкинезы отсутствуют. Иногда этот вид гиперкинеза имеет огра¬ ниченную или локальную форму — изменение мышечного тонуса и гиперкинезы распространяются только на отдельные группы мышц или отдельные конечно¬ сти, что приводит к неправильной установке стопы, кривошее, насильственному повороту головы, писчему спазму.Быстрые, неритмичные, беспорядочные, разбросанные, непроизвольные дви¬ жения в результате сокращения отдельных мышц или мышечных пучков харак¬ терны для миоклонии. Чаще сокращения отмечаются в мытпцах туловища, прок¬ симальных отделах конечностей, лица, диафрагмы, Миоклонические движения в виде частых и быстрых вздрагиваний в различных группах мышц в покое и при произвольных движениях характерны для генерализованной миоклонии. Лока¬ лизованная миоклония (ее вариант — гик) проявляется быстрыми сокращениями мышц лит^а, языка, мягкого нёба, шеи, плечевого пояса, мышц нижних конечно¬ стей, диафрагмы. Миоклонии усиливаются при эмоциональных реакциях, исче¬ зают во время сна. Они возникают в результате воспалительных, наследственно¬ дегенеративных процессов ЦНС с поражением экстрапирамидной системы, а как
244 Диагностика ревматических заболеванийСИМПТОМ наблюдаются при клещевом энцефалите, кожевниковской эпилепсии, расстройствах мозгового кровообращения.Кратковременные непроизвольные сокращения и расслабления отдельных qjynn мышц, сопровождающиеся стереотипными быстрыми движениями рюной амплитуды, типичны для клонических судорог. Если ритмично следующие друг за другом мышечные сокращения распространяются на мышцы туловища и конеч¬ ностей, то речь идет о генерализованных клонических судорогах, что типично для клопической фазы эпилептического припадка, субарахноида^іьного крово¬ излияния, синдрома Лдамса—Стокса—Морганьи.Длительные судороги мытиц туловища, конечностей, шеи, лица, иногда дыха¬ тельных путей свидетельствуют о генерализованных тонических судорогах. Руки больных находятся в состоянии сгибания, ноги разогнуты, напряжены, туловище вытянуто, голова откинута назад или повернута в сторону, зубы креііко сжаты, сознание может быть утраченным или сохраненным. Этот вид судорог бывает при эпилепсии, истерии, бешенстве, столбняке, эклампсии, уремии, нарушении мозгового кровообращения, спазмофилии, тяжелых инфекциях и интоксикациях, отравлении стрихнином, тетании.Длительное локальное сокращение мышц (локализованные тонические судо¬ роги), возникающие после сильного мышечного сокращения, наблюдаются при миотпонии. Расслабление мышц сильно затруднено, больной не может разжать кисть после рукопожатия, мышцы конечностей, спины спазмируются при попыт¬ ке сделать резкое движение, прыжок. Локальные тонические судороги шейных мышц приводят к кривошее, что бывает при поражении подкорковых ганглиев, реже - при истерии. Тонический спазм мышц конечностей, шеи может наступить в результате сильного утомления, интоксикации.Тонические судороги жевательных мыпщ называются тризмом. Они могут быть ранним признаком столбняка, иногда возникают при менингите, тетании, невралгии тройничного нерва, истерии, в тонической фазе зпшіептического при¬ падка, при артрите нижнечелюстного сустава, переломе нижней челюсти, миози¬ те жевательных мышц, стоматите,Миотонический спазм можно спровоцировать ударом неврологическим мо¬ лоточком по большой грудной, де^іьтовидной, четырехглавой мышце, в ответ па удар возникает местное сокраиіение мышцы в виде ямки («ровика») продолжи¬ тельностью более 10 с,Спазм мышц лица может быть ограниченным и распространенным. Чапі,е встречается спазм круговых мышц глаз — блефароспазм. Судороги этих мышц бывают клоническими и тоническими. Клонический блефароспазм — тик, прояв¬ ляется молниеносными непроизвольными миганиями. Тонический блефароспазм может длиться минуты, дни и даже недели, чапіе он связан с раздражением ветвей тройничного нерва при кератоконъюнктивите. При выраженном спазме иногда наступает заворот или выворот века. Раздражение тройничного нерва возможно при заболеваниях полости рта, носоглотки, придаточных пазух носа. Тонический блефароспазм может быть при органическом поражении тройніїчною нерва и дру¬
Мышцы, фасции и сухожилия245Рис. 250. Тоническое напряжение мимических мышц при односто¬ роннем лицевом гемиспазмегих заболеваниях нервной системы, при истерии, травматическом неврозе, у пожилых.Судорожное сведение мыши одной поло¬ вины лица называется гемиспазмом (рис. 250).Ему способствует энцефалит, снаечный про¬ цесс при кистозном арахноидите в области мо¬ стомозжечкового угла с вовлечением лицевого нерва, истерия. Судороги состоят из ряда кло- нических сокращений, сливающихся в короткое тоническое напряжение мышц. Во сне судорог не бывает, эмоции, холод, утомление провоци¬ рует приступ. Возможен двусторонний геми¬ спазм — параспазм.Выделяют особый вариант гемисиазма — губно-язычный гемиспазм, при котором проис¬ ходит лишь оттягивание угла рта и одновремен¬ ное отклонение языка в ту же сторону. Основная его причина — истерия.Осмотром больного легко выявляется такой вид гиперкинеза, как дрожание (тремор). Это пепроизвольные ритмические или неритмические стереотипные колебательные движения различных частей тела в результате последовательного сократцеиия мышц-антагонистов. Дрожание мо¬ жет быть пароксизмальным или постоянным, статическим и динамическим.Статический тремор (тремор покоя) может быть локализованным и ка¬ саться лишь головы, нижней челюсти, конечности, половины тела, или генера¬ лизованным, когда дрожание охватывает конечности и все тело. Тремор покоя усиливается при закрытых глазах и исчезает или ослабевает при выполнении произвольных движений. Мышечный тонус при нем не страдает.Статический тремор конечностей, пальцев рук лучше выявляется в позе Ром¬ берга. Исследуемому предлагается стать со сдвинутыми вплотную ступнями, закрыть глаза, вытянуть руки вперед и растопырить пальцы, но не напряі'ать их. Можно на кончики пальцев положить мелкие листочки бумаги. Этим приемом легко выявляется мелкий тремор.Статический тремор бывает при эмоциональном напряжении, после психи¬ ческой травмы, при некоторых интоксикациях (алкоголь, ртуть, кокаин, амина¬ зин), он характерен для тиреотоксикоза, наблюдается при коллаїенозах, сосуди¬ стых заболеваниях головного мозга, во.зникает после контузии, при поражении стволовых отделов головного мозга (травма, опухоль, инфекции), дрожательном параличе и синдроме паркинсонизма. Возможно эссенциальное дрожангге - на¬ следственно-семейный тремор с движениями головы «да-да», «нет-нет».Дрожание, возникающее при произвольных движениях, называется дина¬ мическим. Возникает оно при поражении структур мозжечка и его связей, часто оно встречается при рассеянном склерозе. У больного возникают небольшие
246 Диагностика ревматических заболеванийтолчкообразные или крупные, с большой амплитудой непроизвольные осцилля¬ ции. Хорошо они выявляются пробами на координацию — пальценосовой или пяточно-коленной. Нередко наблюдается статодинамическое дрожание.Имеются некоторые закономерности характера тремора от вида патологии. Так, для паркинсонизма характерно дрожание пальцев в виде «скатывания пи¬ люль», при гепатолентикулярной дегенерации возникает крупноразмашистое медленное дрожание, тиреотоксикоз сопровождается мелкоразмашистым, очень лабильным дрожанием. При атеросклерозе также отмечается мелкоразмаши¬ стое ритмичное дрожание, но оно, кроме пальцев, нередко захватывает голову, нижнюю челюсть. Дрожь при волнении, при ознобе, после психической травмы обычно имеет генерализованный характер, может быть различной амплитуды и выраженности, обычно проходит после устранения провоцирующего фактора. Дрожь после употребления алкоголя больше сосредоточена в пальцах рук, может вовлекаться голова, больше выражена утром, натощак, исчезает или уменьшается после еды и после приема алкоголя.ПАЛЬПАЦИЯ мышц. ФАСЦИЙ И СУХОЖИЛИЙЭто исследование проводится после, а иногда и одновременно с исследованием суставов, что обусловлено их функциональной взаимозависимостью.Пальпация позволяет оценить состояние кожных покровов над мышцами, фасциями и сухожилиями (повышение местной температуры, кожной чувстви¬ тельности, отек кожи), мышечный тонус, болезненность, а также выявить участки разрыва мышц, фасций и сухожилий, грыжевые выпячивания, уплотнения, узел¬ ковые и опухолевые образования, у^іастки локального воспаления и флюктуа¬ цию при возникновении гаойника. Мышцы, фасции и сухожилия пальпируются одновременно и в той же последовательности, что и осмотр, соблюдая при этом правило сопоставления симметричных участков. Температура кожи над ними определяется так же, как при исследовании суставов, кратким прикосновением тыльной поверхностью кисти или второго и третьего пальцев на симметричных участках, начиная со здоровой стороны. Таким же образом исследуется степень влажности кожи.Ощупывание исследуемых структур проводится двумя или тремя пальцами правой руки, можно пальпировать левой и правой рукой одновременно, при не¬ обходимости исследование проводится всей ладонью. Вначале делаются ориен¬ тировочные скользящие движения по поверхности кожи над мышцами. Этим определяется состояние общей и местной температуры кожи и выявляются зоны болезненности или гиперчувствительности над пораженным участком или в от¬ далении от него, грубая деформация мышц, грыжевые выпячивания, уплотнения и опухолевидные образования, тоническое напряжение или выраженная атония мышц.После ориентировочной пальпации каждая мыгаца или чаще группа мыпщ ощупывается на всем ее протяжении, обращается внимание на места их при¬ крепления к костям и на сухожилия. Исследование лучше начинать с мышц
Мышцы, фасции и сухожилия 247лица и заканчивать мышцами стоп. Особо тщательно исследуются те области, где у больного имеются какие-либо субъективные ощущения или объективные признаки патологии. Неблагополучные мышцы после их пальпации в условиях полного расслабления далее исследуются при пассивных и активных движениях в суставах, при тоническом напряжении мышц, при выполнении функциональ¬ ных проб. Это позволяет оценить функциональные возможности исследуемых мышц, фасций и сухожилий, выявить ослабление или усиление безопасности, грыжевые выпячивания, места разрывов, В этих условиях порой лучше определя¬ ются контуры и консистенция мышечных опухолевидных образований и уплот¬ нений.Над участком предполагаемой патологии необходимо исследовать болезнен¬ ность кожи с помощью захвата пальцами кожной складки, однако при этом надо учитывать, что болезненность кожи может быть отраженной при заболеваниях суставов, внутренних органов и нервной системы.У здорового человека, находящегося в условиях гигиенического комфорта, кожные покровы над мышцами умеренно влажные, температура кожи на откры¬ тых участках несколько ниже, чем над покрытыми одеждой. Мышцы, фасции и сухожилия имеют гладкую и ровную поверхность, при пальпации безболез¬ ненные уплотнения, грыжевые выпячивания, опухолевидные образования не определяются.Повышение температуры тела может быть обусловлено множеством причин, не связанных с болезнями мышц и фасций. Из заболеваний мышечной системы лихорадкой сопровождаются такие, как полимиозит (дерматомиозит) в фазе острого течения, ревматическая полимиалгия, эпидемическая миалгия, неко¬ торые паразитарные болезни мышц, гнойные и негнойные миозиты, опухоли мышц. Местное повышение температуры бывает при травматическом поврежде¬ нии мышц и фасций, ограниченном миозите или гнойном процессе в мышце.Скелетные мытицы здорового человека никогда не бывают полностью рас¬ слабленными, даже если они находятся в условиях длительного покоя, в мышцах сохраняется некоторое напряжение, называемое мышечным тонусом, который имеет рефлекторную природу.Исследование мышечного тонуса имеет большое диагностическое значение. Оно проводится в условиях полного расслабления мышц, лучше в горизонталь¬ ном положении больного, уложенного на жесткую кушетку. Тонус мышц спины определяется в положении больного на животе.Из физических способов оценки мышечного тонуса в клинике используется метод определения поперечной твердости (резистентности) мышцы и глубины погружения (вдавливания) пальцев врача в мыптцу. Метод ориентировочный, не имеет четких критериев и отрабатывается эмпирически на здоровом человеке. При исследовании поперечной твердости мышцы врач большим и указательным па-іьцами захватывает расслабленную мышцу и осторожно ее сжимает, оценивая сопротивление сжатию и глубину погружения пальцев (рис. 251). В местах, где захват мытпцы невозможен, мышца прижимается пальцем к кости, при этом так¬ же оценивается как сопротивление, так и глубина погружения пальца в мышцу.
248Диагностика ревматических заболеванийРис. 251. Исследование тонуса двугла¬ вой мышцыу здорового человека, занимающегося умеренным физическим трудом, мытицы нормотоничны. Мышцы с высокой ре¬ зистентностью определяются как гипер- тоничные, они плотные, напряженные. Мышцы с низкой резистентностью оцени-I у ваются как гапотопичные, на ощупь они^ дряблые, вялые. Мышцы, потерявшие со¬противление, — атоничные. Отклонение от нормального тонуса может быть гене¬ рализованным и локальным.Другой метод исследования мышеч¬ ного тонуса преследует цель определения контрактильного тонуса (тонического со¬ противления), т. е. оценки рефлекторного напряжения мышцы, вызываемого ее рас¬ тяжением во время выполнения пассивных движений в конечностях, туловище, шее.При исследовании контрактильного тонуса врач берет дистальную часть ко¬ нечности, находящейся в условиях полного расслабления, и совершает пассив¬ ные сгибание и разгибание, оценивая при этом сопротивление мышц сгибателей и разгибателей, функционально связанных с этим суставом.Степень тонического сопротивления мышц также оценивается ориентировоч¬ но на основе клинического опыта и навыка, а также сопоставления тонуса мышц симметричных отделов конечностей.Снижение или выпадение мышечного тонуса возникает из-за нарушения целостности рефлекторной дуги при поражении периферического двигательно¬ го нейрона (істетки ііеродних рогов спинного мозга или ядер черепных нервов, передних корешков спиннохчозговых нервов, сплетений, спинномозговых или черепных нервов). Оно сочетается с мышечной атрофией и арефлексией и может лoкavlизoвaтьcя в одной конечности (монопарез или моноплсгия), в двух верхних или нижних конечностях (верхний парапарез или параплегия, нижний нарапарез или параплегия), водной половине тела (гемипарез или гемиплегия), во всех четырех конечностях (тетранарсз или тетраплегия).Мышечная гипотония приводит к увеличению объема пассивных движений в суставах, снижению сопротивления мышц растяжению. При мышечной атонии эти признаки резко выражены вплоть до полной разболтанности сустава. Гене¬ рализованная мышечная гипотония наблюдается при прогрессирующем атро¬ фическом поражении мышечной системы — голодание, обезвоживание, тяжелые истощающие заболевания, генерализованная форма миоиатии, миастении, миато- ПИЯ Оппенгейма. Ограниченная мышечная гипотония (атония) чаще выявляется на конечностях, в мышцах плечевого и тазового пояса. Причинами могут быть остро возникший церебральный паралич, полиомиелит, полиневрит, плексит,
Мышцы, фасции и сухожилия 249неврит, спинная сухотка, мионатия, атрофическая форма миотонии, миастения, а также длительное нарушение функции сустава.Повышение мышечного тонуса наблюдается в случаях поражения пирамид¬ ной и экстрапирамидной системы, что бывает при энцефалитах, сосудистых за¬ болеваниях, черепно-мояговых травмах, наследственных заболеваниях ЦНС, интоксикациях марганцем, окисью углерода, при опухолях мозга, тяжелой ал¬ лергии, длительном приеме раувольфии, метилдофа, нейролептических средств, аминазина.Мышечный 1'ипертонус является одним из ведутцих симптомов центрального паралича, при котором наряду с повышением тонуса имеются гиперрефлексия, патологические защитные рефлексы, патологические, содружественные движе¬ ния, снижение или отсутствие кожных рефлексов. Так же, как и при перифери¬ ческих параличах и парезах, изменение тонуса мышц при центральном параличе может определяться в одной, двух, четырех конечностях или в одной половине тела.Мьпттсчная гипертония бывает в двух вариантах — спастическая и ригидная.Спастическая гипертония характеризуется неравномерностью сопротивле¬ ния мышц пассивному растяжению, сопротивление в большей степени опреде¬ ляется в начале движения, затем оно резко уменьшается (феномен «складного ножа»). Мышечная спастичность очень характерна для центра^тыюго паралича и пареза. Длительный спастический гипертонус приводит к развитию мышечно- суставной контрактуры.Мышечная гипертония ригидного типа (пластический тонус) характери¬ зуется равномерным охватом мышц-агонистов и антагонистов. При пассивном движении в суставе возникает равномерное, «восковое» сопротивление мышц растяжению во всех фазах движения, но иногда возможно ритмическое, толчко¬ образное сопротивление (феномен «зубчатого колеса»). Мышечная гипертония ригидного типа возникает при очаговых поражениях головного мозга, но наи¬ более она характерна д;ія заболеваний, связанных с поражением экстрапирамид¬ ной системы (паркинсонизм, гепатоцеребральная дистрофия, экстрапирамидпый паралич и парез).Гипертонус отдельных мышц или группы мышц можно получить волевым напряжением, мышца при этом приобретает плотность, степень которой зависит от тренированности. Генерализованный или ограниченный гипертонус мышц раз¬ ной продолжительности по времени возникает при генерализованных или огра¬ ниченных тонических судорогах. Повышение мышечного тонуса часто возникает как рефлекторная реакция при патологических процессах в мышцах, суставах, позвоночнике (с.м. рис. 133). Особое диагностическое значение имеет рефлек¬ торное повышение тонуса мышц брюшной стенки, возникающее при острых воспалительных процессах брюшной полости, разрывах внутренних органов при травме, внутренних кровотечениях.Болезненность мышц. Ориентировочно болезненность выявляется уже при знакомстве с мышечным тонусом, однако этого недостаточно, и поэтому необхо¬
250 Диагностика ревматических заболеванийдимо провести целенаправленное углубленное исследование с использованием поверхностной и глубокой пальпации.Болезненность мышц может быть распространенной, ограниченной группой мышц или отдельной мышцей, она может быть резко выраженной, умеренной или незначительной,Болезненность над мышцами, обнаруженная при поверхностной, ориентиро¬ вочной пальпации, свидетельствует о выраженности патологического процесса. Это наблюдается при локальном воспалении мышцы, фасции, нагноении, травме, а также при инфекционном негнойном миозите. Вместе с тем подобная поверх¬ ностная болезненность (гиперестезия) может быть отраженной при патологии позвоночника, крупных суставов, заболеваниях внутренних органов,Распространенная болезненность мышц, выявляемая глубокой пальпаци¬ ей, возможна у лиц, накануне выполнявших длительную, в течение многих часов напряженную работ}^, после укуса ядовитых тропических животных и на¬ секомых, у алкоголиков, длительно лечившихся колхицином, винкристином, у больных трихинеллезом, эпидемической плевродинией, острым алиментар¬ ным миозитом. Распространенные боли в мышцах характерны для полимиозита и дерматомиозита, ревматической полимиалгии. При некоторых перечислен¬ ных заболеваниях болезненность мышц может ограничиваться только группой мышц плечевого или тазового пояса. Боль в мышцах верхних и нижних конеч¬ ностей, мышцах спины наблюдается при остром алиментарном миозите, пара¬ зитарном миозите (эхинококкоз), полифибромиозите. Для полифибромиозита очень характерна также выраженная болезненность мест прикрепления мыпщ к кости. В целях диагностики нейромиозита необходимо провести пальпацию мышц в точках Валле — латеральное остистых отростков пояснично-крестцово¬ го отдела позвоночника, у гребешка задней ости подвздошной кости, у средины гребня этой кости, у седалищного бугра, в нижней трети бедра посредине зад¬ ней поверхности, в подколенной ямке и др. Пальпируя указательным пальцем по межреберьям от грудины до позвоночника, можно выявить болезненность, возникающую при эпидемическом миозите. Если болезненность отмечается только на уровне реберных хрящей Thy^-Th^jj, это указывает на вероятность диафрагматита.Ограниченная болезненность мышц бывает при травме мышцы и фасции (ушиб, разрыв, гематома), гнойном миозите, реже — при инфекционном негной¬ ном миозите. Во всех случаях локального поражения мышц отмечается рефлек¬ торное напряжение и некоторая болезненность и отечность мышц прилегающих участков.После пальпаторного выявления болезненности мышц необходимо прощу¬ пать болевые точки, характерные для фиброзита (рис. 252). Исследование про¬ водится компрессией указательного пальца на симметричных участках, кроме того, можно исследовать болезненность мышечного валика над трапециевидной мышцей.Копчиком указательного пальца производится умеренная компрессия в каж¬ дой симметричной точке (рис. 253). Возникновение боли указывает на наличие
Мышцы, фасции и сухожилия251Рис. 252. Локализация специфических болевых точек при фиброзите {Анохин В.Н.):1 — область передних межпозвоночных щелей {нижняя часть шейного отдела позвоночника); 2 — место сочленения II ребра с хрящом, с максимумом боли чуть латеральнее этого сочленения; 3 — область меди¬ альной складки подкожной клетчатки коленного сустава (медиальная жировая подушка коленного сустава); 4 — средина верхнего края трапециевидной мышцы; 5 — точка, располагающаяся выше ости лопатки (средина надостной мышцы); 6 — точка, располагающаяся выше, дистальнее латерального мыщелка локтевой кости; 7 — область межостистых связок от четвертого поясничного до первого крестцового (нижнепоясничный отдел позвоночника); 8 — точка, располагающаяся в верхненаружном квадранте ягодичной области (верх¬ неягодичная область)Рис. 253. Выявление избыточной болезненности при надавливании указательным пальцем в об¬ ласти средины надостной мышцы (Л) и при перекатывании между пальцами кожно-жировой складки или мышечного валика (б). Положительный симптом наблюдается при фибромиалгиифиброзита, иногда боль бывает настолько сильной, что больной отстраняет руку врача или вскрикивает.Учитывая частоту повреждений сухожилий двуглавой мышцы, необходимо провести их тщательное исследование (рис. 254). Чаще страдает сухожилие длин¬ ной головки, реже повреждается дистальная часть сухожилия.
252Диагностика ревматических заболеванийРис. 254. Выявление тендинита двуглавой мышцы, разрыва сухожилия ее длинной головки при актив¬ ной супинации в условиях сопротивления.Врач охватывает двумя руками кулак исследуемого и ока¬ зывает сопротивление при активной его супинации. На¬ личие тендинита проявляется болью в верхнем отделе плеча. При наличии тендинита (тендовагинита) пальпация одним-двумя пальцами межбугорковой борозды и ниже методом перекатывания под пальцами дает боль, эта боль усиливается при отведении руки и наружной ротации пле¬ ча. Разрыв сухожилия длинной головки часто происходит безболезненно, проявляется он шарообразным вздутием в дистальном отделе мышцы при супинации предплечья как в условиях сопротивления, так и без негоБоль пррг заинтересованности сухожилия длинной головки бицепса локали¬ зуется R области плечевого сустава с распространением ее по передней поверхно¬ сти двуглавой мышцы. Пальпаторно боль выявляется между бугорками плечевой кости и ниже до самоіі мышцы. Боль усиливается при перекатывании сухожилия между пальцами, что указывает на тепдинит. Боль в межбугорковой области, уси- ливаюіцаяся при наружной ротации плеча, свидетельствует о тендовагините.Дистальная часть сухожилия двуглавой мышцы исследуется в области лок¬ тевой ямки, особое внимание обращается на место прикрепления сухожилия к бугристости лу^ювой кости, здесь же обычно локализуется боль. Доступность исследованию этой части сухожилия возрастает при сгибании руки до 30-40° в положении суиинатіии, в этом положении руки сухожилие четко контроли¬ руется на всем протяжении. Дополняет информацию исследование сухожилия в условиях нагрузки сопротивлением. Для этого врач одну руку укладывает на полусогнутое предплечье, упирающееся о поверхность стола, и оказывает сопро¬ тивление сгибанию руки в локтевом суставе. Другой рукой врач ощупывает сухо¬ жилие на всем протяжении. При наличии тендинита, инсерциита определяется болезненность в соответствующих местах.Подобным образо.м, но в положении больного на животе, исследуются сухо¬ жилия задней іруппьт мышц бедра у коленного сустава на всем протяжении от мышцы до их прикреплепия к костям голени.Уплотнение мышц и фасций. Повышение плотности мышц, обусловленное их напряжением, обсужда.'іось при рассмотрении тонуса мышц. Другими причинами повышения плотности мьтпщ могут быть воспаление, развитие рубцового процес¬ са и склероза после травмы и завершения воспаления, мышечные контрактуры различного генеза, тяжелые дистрофии, очаговые образования в мышцах разной нрйроды. Уплотнение мытпц может быть распространенным (генерализованным)
Мышцы, фасции и сухожилия 253н ограниченным, диффузным и очаговым. В основе возникновения уплотнения фасций лежат рубцово-фиброзные изменения, развившиеся в результате травмы, разрыва, воспаления, а также очаговые образования воспалительного и опухоле¬ вого генеза.Признаки выраженного уплотнения мышц и фасций, крупные опухоли легко выявляются уже во время поверхностной па.1ьпации. Более полную информациюо плотности мышц мы по.тучаем при исследовании мышечного тонуса и осо¬ бенно болезненности. Однако и этого бывает недостаточно. Мышцы и фасции с измененной плотностью или очагами уплотнения подлежат более тщательному исследованию, при котором пропіупьівается каждый их сантиметр, а также сухо¬ жилия и места их прикрепления к костям.Распространенное диффузное уплотнение мышц может возникнуть остро у лиц, выполнявших очень большие физические нагрузки. Оно сопровождается болью и отечностью мыищ. Все эти явления через несколько дней исчезают. По¬ добное диффузное уплотнение мышц может быть вызвано воспалительным по¬ ражением мышц при инфекционном негнойном миозите, сифилисе, токсическом и токсико-аллергическом миозите, полимиозите (дермагомиозргге). Повышенная плотность мышц в этих случаях сочетается с увеличением их объема, болью и на¬ рушением функции. По истечении времени все явления могут полностью исчез- нл^ть, по у части больных развивается миофиброз, калышноз, иногда приводящие к мышечной контрактуре. Мышцы атрофируются, уплотняются, функция их резко нарушена. Это чаше возникает у больных полимиозитом.Выраженное диффузное уплотнение мышц наблюдается при .миопатии и у больных с миопатическим синдромом. В результате дистрофии мышечные во¬ локна замещаются соединительной тканью, мышцы становятся более плотными, уменьшаются в объеме, возможно развитие контрактур. Функция мышц, особен¬ но в дистальных отделах конечностей, резко нарушена.Диффузное безболезненное уплотнение мышц, сочетающееся с увеличением мышечной массы, уплотнением кожи и подкожіюй клет^ш'гки, тугоподвижностью, типично для гипотиреоза. Часть мышечных волокон при этом гипертрофирует¬ ся, в коже, подкожной клетчатке, мышцах откладывается муцинозное вещество, мышцы подвергаются дистрофии, иногда в них наблюдается лимфоплазмоци- тарная инфильтратщя мышечных волокон, как при полимиозите, развивается псевдогипертрофия. Эти изменения в скелетных мьшщах рассматриваются как микседематозиая миопатии.Ограниченное повышение плотности мышц и фасций, охватывающее отдель- ные мыищы или группы мышц, может быть при остром лока.аьном воспалении или травме. В этих случаях оно сочетается с увеличением объема мышц, вы¬ раженной болезненностью и нарушением функции. Значительное повышение плотности мышц может быть связано с нарушением трофики мышц и замеще¬ нием мышечных волокон соединительной тканью, а также развитием рубцов в результате ограниченного воспаления в мышце и фасции.Очаговое уплотнение мышц и фасций бывает распространенным и ограни¬ ченным. Распространенные уплотнения в мышцах, фасциях и сухожилиях
254 Диагностика ревматических заболеванийхарактерны для оссифицирующего миозита, они выявляются в мышцах плечево¬ го и тазового пояса. Величина очагов — от нескольких миллиметров до несколь¬ ких сантиметров, плотность их порой достигает каменистой, они безболезненны. Подобные очаговые уплотнения могл^т встречаться только в отдельных мышцах, которые были либо травмированы в прошлом, либо поражены ограниченным воспалительным процессом.Плотные, очень болезненные, подвижные образования величиной от 2 до 20 мм можно выявить в трапециевидных, дельтовидных и ягодичных мышцах при инфекционном негнойном миозите. Схожие, но более мелкие уплотнения бывают при токсоплазмозе, трихинеллезе.При пальпации мышц плечевого пояса (особенно трапециевидной), верхних конечностей можно обнаружить тяжистые, с умеренной болезненностью уплот¬ нения, получившие название фиброзитов, целлюлитов, что бывает у лиц, запятых тяжелым трудом.в глубоких слоях мышц плечевого пояса, верхних и нижних конечностей при тщательной пальпации можно определить крупные и продолговатые уплотнения студнеобразной консистенции — миогелезы (затвердения), они встречаются при инфекционном негнойном миозите.в мышцах плечевого пояса, спины, у мест их прикрепления к костям иногда пальпируются плотные болезненные тяжи и узелки, что характерно для полифи- бромиозита. Подобные узелки, но безболезненные, прощупываются в поясничной области при фасциите. Узелковые образования величиной от 2 до 20 мм, плотные, безболезненные, подвижные или неподвижные с локализацией в фасциях и апо¬ неврозе, на разгибательной поверхности суставов бывают при ревматизме.Малоболезненные и безболезненные мышечные образования средней плот¬ ности разной величины и локализации могут быть опухолями как злокачествен¬ ными, так и доброкачественными, но они встречаются очень редко.Болезненное уплотнение фасций, кожи и подкожной клетчатки предплечий, голеней, иногда плеч, бедер наблюдается при диффузном (эозинофильном) фас¬ циите, что обусловлено периваскулярной инфильтрацией, а в фасциях — фи¬ бриноидными изменениями коллагеновых волокон вплоть до фибриноидного некроза.ИССЛЕДОВАНИЕ ДВИГАТЕЛЬНОЙ ФУНКЦИИ МЫШЦДвигательная функция мышц определяется по их способности выполнять актив¬ ные движения в суставах в пределах физических возможностей. Оценка прово¬ дится визуально, а при наличии каких-либо отклонений с помощью угломера. Существенную помощь в характеристике двигательной функции мытц может оказать исследование пассивных движений в суставах. Оно применяется при определении контрактильноі'о тонуса мышц, о чем говорилось выше, а также с целью выявлении болезненности, ограничения или увеличения объема движе¬ ний при атонии мышц, разрывах (обрывах) сухожилий.
Мышцы, фасции и сухожилия255Исследование активных движений в суставах позволяет получить представ¬ ление не только о функциональных возможностях мышц, но и выявить болезнен¬ ность, ее интенсивность и локализацию, мышечные грыжи, обрывы (разрывы) сухожилий и мышц. Ограничение объема движений может быть обусловлено болью при воспалении, травматическом повреждении мышц, фасций, сухожилий, гипертонусом мышц, миогенной, десмогенной, теидогенной, но, как правило, смешанной контрактурой.Ориентировочное представление о функциональных возможностях скелет¬ ной мускулатуры мы получаем уже при проведении общего осмотра по походке, осанке больного, его положении в постели, выполнении им обычных движений в конечностях. Для конкретного представления о функциональных возможностях отдельных групп мышц исследуемому необходимо выполнить определенные дви¬ жения. Предпочтительнее придерживаться правила исследования «сверху вниз», начиная с открытия и закрытия рта и заканчивая движениями стоп. В практике для ориентации обычно проверяется функциональное состояние мышц плечево¬ го пояса, верхних и нижних конечностей, а при наличии указаний на неблагопо¬ лучие в какой-то области проводится углубленное исследование всех мышц этого региона. Можно пользоваться табл. 7, в которой указан вид движения, перечень мышц, участвующих в выполнении этих движений, а также зфовепь их спинно¬ мозговой иннервации.Функциональное состояние наиболее часто повреждаемых мышц проверяется с помощью специальных приемов, при выполнении которых нагрузка падает на определенные мышцы. Подробно о нарушении функции отдельных мышц было сказано при описаяии атрофии мышц. В ряде случаев движения выполняются в условиях нагрузки на мышцы в виде сопротивления, искусственно созданного врачом. Приводим технику некоторых приемов, выполняемых вначале без на¬ грузки, затем в условиях сопротивления: открывание, закрывание рта, закладыва¬ ние рук за голову и за спину (рис. 255), активное отведение рук в стороны, в томРис. 255. Ориентировочный тест «закладывания рук за голову».Для определения функции мышц плечевого пояса и плеча (дельтовидная, трапециевидная, ротаторные мыш¬ цы плеча, надостная, подостная, малая круглая, двуглавая, клюво-плечевая, плечевая). При патологии мышц любого генеза тест выполняется с трудом или становится невыполнимым. При закладывании рук за спину проверяется функция подлопаточной, дельтовидной, большой круглой мышцы, двуглавой, трехглавой, пле¬ чевой мышц
256Диагностика ревматических заболеванийчисле и в условиях сопротивления, оказываемого врачом (рис. 256), ротация плеча наружу и внутрь, в том числе и в условиях сопротивления (рис. 257, 258), супинация и пронация раскрытой кисти (рис. 259), сжатие кисти в кулак («ки¬ стевой хват», см. рис. 110), противопоставление большого пальца другим пальцам («щипковый хват», см. рис. 111).Рис. 256. Активное отведение плеча.Вначале совершается свободное отведение, затем — в условиях сопротивления, для чего врач берет левой рукой исследуемого за дальнее плечо, правой охватывает локоть исследуемой руки и оказывает сопро- тмвление при попытке ее активного отведения И). Отведение плеча в условиях сопротивления увеличивает нагрузку на надостную мышцу и ее сухожилие. Активное отведение плеча (руки) начинается с нагрузки на надостную мышцу. При повреждении мышцы и ее сухожилия возникает боль в верхней части плеча. Если боль появляется при отведении руки на уровне центральных 30"^ (от горизонтали плеча ±15°), то это указывает на субакромиальный бурсит и заболевание сухожилия нодостной мышцы. На этом уровне они сдавливаются между акромиальным отростком и бугорком плечевой кости. Боль, возникающая в пределах верхних 20-30“, указывает на патологию акромиоключичного сустава (£). Если боль в плече имеется при отведении руки на уровне центральных 30° а при отведении плеча в условиях сопротивления она отсутствует, то это говорит лишь о субакромиальном бурсите и благополучном состоянии сухожилия надостной мышцыРис. 257. Активная наружная ротация плеча в условиях сопротивления.Левая рука врача фиксирует локоть, правая оказывает сопро¬ тивление кисти исследуемого при наружном повороте плеча. Возникающая боль в верхнем отделе плеча является призна¬ ком поражения сухожилия подостной и малой круглой мышц, вращающей манжетки плеча
Мытпцы, фасции и сухожилия257Рис. 258. Активная внутренняя ротация плеча в условиях сопротивления. Левая рука врача фиксирует локоть исследу¬ емого у его туловища, правая рука оказывает сопротивление его кисти при внутреннем по¬ вороте плеча. Возникающая боль в верхнем отделе плеча является признаком поражения подлопаточной мышцы или ее сухожилияРис. 259. Осмотр предплечий с наружной и вну¬ треннем поверхностей.Осмотр кистей с ладонной и тыльной поверхностей, об¬ ратить внимание на трофику мышц, состояние сухожилий, особенно сгибателей кистей, а также ладонного апоневро¬ за. После этого исследуется функция сгибателей и разгиба¬ телей кистей, способность кистей к отведению, супинации, приведению, пронации, способности кистей полноценно с глубоким заворотом сжаться в кулакФункция МЫШЦ, участвующих в открывании и закрывании рта, проверяется по способности в достаточной мере открыть и закрыть рот. Открывание рта осу¬ ществляется в основном боковыми крыловидными мышцами. При нормальной их функции расстояние между резцами при максимальном раскрытии рта равно 3-6 см. Снижение их функции затрудняет открывание рта. (Зилу этих мышц мож¬ но проверить приемом открывания рта в условиях сопротивления (рис. 260).Рис, 260. Открывание рта в условиях сопротивления. Врач одной рукой удерживает голову исследуемого, другой оказывает давление на подбородок снизу, чем препятствует активному открыванию рта. При поражении латеральных кры¬ ловидных мышц открывание рта затрудненоЧ Диагностика ревматических лаболсваинй
258Диагностика ревматических заболеванийРис. 261. Закрывание рта в условиях сопротивления, Врач одной рукой удерживает голову исследуемого, другой осторожно давит на подбородок вниз, прося его сопротивлять¬ ся открыванию рта. Нагрузка падает на жевательные, височные, медиальные крыловидные мышцы. При их поражении челюсть легко отжимается книзуЗакрывание рта осуществляют жевательные, височные, медиальные крыло¬ видные МЫТ1ЩЫ. Ослабление силы этих мышц проявляется неудовлетворитель¬ ным пережевыванием пищи, а их паралич — отвисанием челюсти. Для оценки силы этих мышц используется прием закрывания рта в условиях сопротивления (рис. 261).ИССЛЕДОВАНИЕ СИЛЫ СКЕЛЕТНЫХ МЫШЦСила мышц — это качественная сторона функциональной способности мышц. Ее, как и тонус мышц, в определенной степени можно рассматривать как интеграль¬ ный показатель функционирующих систем — нервной, сердечно-сосудистой, ле¬ гочной, опорно-двигательного аппарата. Вместе с тем сила мышц существенно снижается при непосредственном поражении мышц воспалительным, дистрофи¬ ческим или дегенеративным процессом, при травматическом повреждении.Сила мышц здорового человека в значительной степени зависит от пола, воз¬ раста, уровня тренированности. При патологии сила мышц падает и, как правило, отражает тяжесть течения острых и хронических заболеваний любого генеза.Снижение мышечной силы может быть генерализованным или отмечаться только в определенных мышцах или группах мышц. Это часто сочетается с одно¬ временным снижением мышечного тонуса и атрофией мышц.При выраженной генерализованной слабости .мышц человек теряет способ¬ ность удерживаться в вертикальном положении, поддерживать части тела в онре- деленно.м положении, выполнять обычные движения конечностями, утрачивает¬ ся способность выполнять бытовые и профессиональные нагрузки.Причинами такого состояния могут быть продолжительное снижение физи¬ ческой активности, преклонный возраст, длительное пребывание в постели, го¬ лодание, истощающие острые и хронические заболевания, миастения, миопатия, полимиозит (дерматомиозит), распространенные миозиты (негнойный, парази¬
Мышцы, фасции и сухожилия 25 9тарный, токсоплазмоз), оссифицирующий миозит, полинейропатия, тетраплегия, тяжелые ундокринпые заболевания.Локальное снижение си,1ы мышц возникает при патологических процессах, приБОДятцих к нарушению иннервации (парезы, параличи, невриты), кровоснаб¬ жения мышц при стенозировапии сосудов, а-также при непосредственном пора¬ жении мышц (травма, воспаление, опухоль, оссифицирующий процесс и др.), их сухожилий, фасций и суставов, функционально связанных с этими мышцами.Для исследования мышечной силы используются специальные приемы, при которых нагрузка падает только па отдельные мышцы и группы мышц. Иссле¬ дуемого просят выполнить определенные движения в условиях сопротивления, о чем говорилось выше, либо наоборот — исследуемый оказывает сопротивление активным действиям врача. Там, где это возможно, обязательно сопоставляются симметричные группы .мышц.Исследование мышечной силы не проводится при локальном воспалении мышц, фасций, сухожилий, их разрыве, при ушибе, наличии ге.матомы.В Ю1ИНИЧССКОЙ практике мышечную силу условно подразделяют на 5 градаций:1) мышечная сила нормальная;2) мышечная сила снижена;3) мышечная сила резко снижена;4) напряжение .мьішті;ьі совершается без двигательного эффекта;5) мышца парализована.М. Доэрти и Д. Доэрти приводят классификацию клинической оценки силы мышц, предложенную Медицинским исследовательским советом:0 — видимых сокращений пет;1 — наблюдаемое или пальпируемое сокращение без движений;2 - движение только при отсутствии силы тяжести;3 — движение по преодолению силы тяжести;4 — движение против силы тяжести и прилагаемого мышечного сопротивле¬ ния;5 нормальная сила мышц, т. с. движение против значительного внешнегосопротивления.Можно пользоваться упрощенным подразделением мышечной силы на нор¬ мальную, ослабленную (сниженную), ее ота/тствие.Некоторые приемы исследования мышечной силы в условиях сопротивления были приведены при описании исследования двигательной функции мышц. При- води.м другие.Определение силы мышц плечевого пояса. Исследуемый, согнув руки в лок¬ тевых суставах, поднимает их до уровня плеч и удерживает в таком положении. Врач, положив руки на локтевые суставы сверху, оказывает давление книзу. По степени сопротивления оценивается сила мышц плечевого пояса.Определение силы мышц, сгибающих предплечье. Исследуемый сгибает руку в локтевом суставе и удерживает се в таком положении. Врач делает попытку разогнуть ее, упершись одной рукой в плечо, а другой захватив руку на уровне лучезапястного сустава.
260 Диагностика ревматических заболеванийОпределение силы мышц, разгибающих предгиіечье в локтевом суставе. Рука исследуемого максимально согнута в локтевом суставе. Врач одной рукой удер¬ живает его за плечо, другой, захватив за предплечье на уровне лучезапястного сустава, оказывает сопротивление исследуемому при разгибании руки в локтевом суставе.Определение силы сгибателей и разгибателей кисти. Врач одной рукой фик¬ сирует предплечье исследуемого на уровне дистальной трети предплечья, другой рукой фиксирует его ладонь (кулак), препятствуя сгибанию, а потом разгибанию кисти в лу'гезапястном суставе.Оііреде.іение силы мышц кисти. Врач попеременно или одновременно вкла¬ дывает указательный и средний пальцы в кисть исследуемого и просит их сжать. По степени сжатия оценивается сила сгибателей пальцев.Определение силы сгибателей бедра (рис. 262). Исследуемый лежит с вы¬ тянутыми ногами. Врач, положив руку на коленную чашечку или чуть выше и фиксируя коленный сустав, предлагает ему согнуть ноіу. По величине усилия, приложенного к удержанию поги в вытянутом положении, оценивается сила.Рис. 262. Определение силы сгибателей бедраОпределение силы сгибателей и разгибателей стопы. Исследуемый лежит на спине со стопами, свисающими над краем кушетки. Врач одной рукой фиксирует голень, другой, захватив стопу в дистальном отделе, оказывает сопротивление при ее сгибании и разгибании в голеностопном суставе.Определение силььиъ/шг^, сгибающих и разгибающих пальцы стопы. Врач фик¬ сирует пальцы стопы поперечным захватом их между большим и указательным пальцами и просит исследуемого выполнить сгибание и разгибание пальцев.Для более объективной оценки силы скелетных мышц исиользуется динамо¬ метрия.Лабораторные исследования при ревматических заболеванияхЛабораторное обследование больного ревматологического профиля имеет своей целью:
Лабораторные исследования при ревматических заболеваниях 261• определить или подтвердить характер патологического процесса — имеется воспаление, дегенеративно-дистрофические изменения, обменные наруше¬ ния, травма, опухоль;• на основе клинических и лабораторных данных определиться врачу в наи¬ более вероятной нозологической диагностике;• оценить остроту патологического процесса, его актиізность и определить наиболее поражеіпіьій орган или систему;• ориентировать врача на выбор адекватного метода лечения в соответствии с предполагаемой нозологаей, активностью процесса и характером пораже¬ ния различных органов;• оценить адекватность проводимого лечения в динамике, сориентироваться относительно прогноза;• своевременно распознать возникаютцие осложнения основного заболева¬ ния и лекарственной терахши;• диашостировать сопутствующие и конкурирующие заболевания.Выбор врачом методов и объема лабораторных исследований ревматологи¬ ческого больного должен соответствовать основной диагностической гипотезе, базируюпіейся на анамнезе и данных объективного исследования, при этом учи¬ тываются пол, возраст, профессия пациента, провоцирующие факторы. Лабора¬ торные исследования как объективные критерии могут подтвердить предпола¬ гаемый диагноз или отвергнуть его, а во многих случаях быть определяющими в постановке окончательного диагноза. Очень важно выполнение необходимых исследований в динамике, особенно с у^іетом клиники болезни, результатов ин¬ струментального и других исследований.В диапюстике ревматологических заболеваний используются общеюіиниче- ские исследования крови и мочи, биохимические, серолопіческие и иммунологиче¬ ские исследования крови, синовиальной жидкости, а также гистоморфологическое исследование биоп гатов пораженных органов. Каждый из них несет определенный объем информации, что помогает в установлении окончательного диагноза.В современных условиях особую ценность представляет иммунологическое исследование, позволяющее более глубоко вникнуть в характер патологических изменений, к сожалению, доступность этих методов ограничена из-за их высокой стоимости, да и получаемая информация не всегда дает однозначный ответ. Это потому, что иммунологические тесты могут иногда выходить за рамки «нормаль¬ ных» показателей как у здоровых, так и у страдающих неревматической пато¬ логией, а обнаружение определенных антител в высоком титре при отсутствии клиники заболевания не является достаточньич основанием для постановки аутоиммунного заболевания. Надо учитывать и то, что количество антител воз¬ растает у лиц пожилого возраста, у некоторых пациентов после приема лекар¬ ственных средств, при вирусных и бактериальных инфекциях, при новообразо¬ ваниях, у родственников больных, страдающих аутоиммунным заболеванием. Иммунологические показатели должны оцениваться в комплексе с имеющейся клиникой и результатами других исследований, особенно в динамике наблюде¬ ния и лечения больного.
262 Диагностика ревматических заболеванийВ проведении лабораторного обследования ревматологического больного существует определенная этаиность, последовательность. Вначале выполняются общедоступные, скрининговые исследования: общий анализ крови, мочи, опреде¬ ляется СРВ, оцениваются белки крови, уровень трансаминаз. Это позволяет определиться а главном — имеется воспаление или другой процесс. При этом должно учитываться и то, что отклонения в результатах исследований могут быть обусловлены неревматологической патологией, а нормальные лабораторные по¬ казатели не исключают ни того, ни другого.При неясности окончательного диагноза или с целью уточнения нозологи¬ ческой принадлежности, для оценки тяжести процесса, его динамики, прогноза используются другие лабораторные методы. Их количество огромное, многие из них с.'южны и дорогостоящи, поэтому выбор каждого из них должен быть хоро- UIO обоснован. Необходимо подчеркнуть то, что многие из этих исследований не обладают строгой специфичностью и не могут использоваться как абсолютный тест нозологической диагностики, хотя некоторые из них мог^'^т четко указывать на это.Общий анализ крови. Его значение в клиническом обследовании пациента трудно переоценить, выявляемые отклонения нередко определяют дальнейшую тактику врача.В общем анализе крови у ревматологического больного возможны отклоне¬ ния Б показателях красной крови — развитие анемии различной степени выра¬ женности. Чаще определяется нормохромная либо гипохромная нормоцитарная анемия. Ее генез может быть разным — нарушение всасывания железа в кишеч¬ нике, гемолиз эритроцитов и кровопотеря. Наличие анемии обычно указывает па тяжесть и неблагоприятное течение болезни, что нередко бывает при ревматоид¬ ном артрите, туберкулезе костей и суставов и др.Железодефицитная анемия бывает обусловлена язвенным кровотечением из Ж КТ, развившимся от применения медикаментов (НПВП, стероидные гор¬ моны). У женщин это возможно при обильных менструациях. Гемолитический характер анемии может быть обусловлен применением таких препаратов, как сульфасалазин, плактивил, делагил. Причиной анемии при лечении ревмато¬ идного артрита и болезней соединительной ткани может оказаться применение солей золота, иеницилламина, иммунодепрессантов, подавляющих костномозго¬ вое кроветворение, иногда вплоть до аплазии. Причиной анемического синдрома может оказаться и другая, неревматологическая патология (болезни Ж КТ, по- липоз, опухоль, заболевания крови и др.).В общем анализе крови при ревматологических заболеваниях может опреде¬ ляться лейкоцитоз, он отражает остроту процесса. Возможен умеренный лей¬ коцитоз — до 12 X 10^/л и выраженный — до 25 х Умеренный лейкоцитоз выявляется при большинстве воспалительных ревматологических процессов. Резко выраженный лейкоцитоз характерен для септических артритов, гонореи, системного васкулита, синдрома Стилла, болезни Кавасаки, острого приступа подагры. Выраженный лейкоцитоз может быть обусловлен и неревматической
Лабораторные исследования при репматических заболеваниях 263патологией - сепсис, пневмония, лейкоз, лейкемоидная реакция, нагноение. Уме¬ ренный лейкоцитоз возникает при применении ГКС.Лейкопения (менее 4 х lOV^) определяется при тяжелых формах ревматоид¬ ного артрита (РА), при системной красной волчанке (СКВ), бруцеллезном артри¬ те, смешанных заболеваниях соединительной ткани, при затяжном гонорейном артрите, от применения лекарственных средств.Формула белой крови чаще не претерпевает больших изменений, хотя воз¬ можна нейтропения, а в остром периоде болезни возможен сдвиг в формуле вле¬ во. Эозинофилия наблюдается при а.ялергических артритах, при РА с систем¬ ными проявлениями, при синдроме Шегрена, системной склеродермии, синд¬ роме эозинофилии — миалгии, диффузном эозинофильном фасциите, синдроме Черджа—Стросса, при саркоидозе, аллергии на медикаменты. При хронических формах артритов, при бруцеллезе возможен лимфоцитоз.Исследование периферической крови должно проводиться в процессе на- б.їїюдения за больным и его лечения. Нормализация показателей отражает по¬ ложительную динамику болезни.Скорость оседания эритроцитов (СОЭ) — очень чувствительный маркер воспаления, высокоинформативный показатель остроты и активности процесса, важный дифференциально-диагностический критерий ряда ревматологических заболеваний.Значительное увеличение СОЭ (до 70-80 мм/ч) наблюдается при РА, кол- лагенозах, что отражает активность воспаления при этих заболеваниях, по мере стихания клинических признаков СОЭ может некоторое время еще оставаться увеличенной, а затем нормализуется. Если нормализация не наступает — это признак активного процесса или нагноения. При ревматическом артрите нор¬ мализация СОЭ наступает лишь при полной ремиссии. Ана^югичное наблюда¬ ется при инфекционных артритах. Небольшое увеличение СОЭ возможно при остеоартрозе, трав.ме, сопровождающихся вторичным синовитом. Значительное увеличение СОЭ бывает при остром приступе подагры. Увеличение СОЭ более 40 мм/ч является важным тестом в подтверждении диагноза гигантоклсточного артериита и ревматической полимиалгии.Кратковременное увеличение СОЭ отмечается при остром воспа^тении си¬ новиальных сумок и влага«1ищ, при периартритах, миозитах. Лишь нагноение сумок, образование флегмоны дает резкое увеличение СОЭ.Увеличенная СОЭ бывает у здоровых женщин во время беременности, при анемии любого генеза, при любом воспалении неревматического генеза, при он¬ кологических заболеваниях, а в 3-11% случаев установить причину увеличенной СОЭ вообпі;с не удается.Сниженная СОЭ возможна при остром лейкозе, застойной сердечной недо¬ статочности, при кахексии, полицитемии, гипофибрипогенемии, при изменении свойств эритроцитов.Определенную диагностическую ценность в распознавании ревматологиче¬ ских заболеваний имеет оценка количества тромбоцитов. Тромбоцитоз (более
264 Диагностика ревматических заболеваний300 X 10^ г/л) нередко отражает степень воспалительной активности процесса, а в диагностике болезни Кавасаки он является важнейшим признаком. Тром- бонитопения возможна при системной красной волчанке, синдроме Шегрена, смешанном заболевании соединительной ткани, синдроме Фелти, при системном васкулите, а также быть следствием лекарственной терапии.В общем анализе мочи при ревматологической патологии возможны некото¬ рые отклонения, ценные для распознавания основного заболевания и его ослож¬ нений, а также осложнений лекарственной терапии. Протеинурия — почти по¬ стоянный спутник повышенной температуры тела, она исчезает при ее нормали¬ зации. Постоянная протеинурия характерна для СКВ, системной склеродермии, системных васкулитов. Высокое содержание белка в моче может указывать на развитие у больного нефротического синдрома при СКВ или амилоидозе. Проте¬ инурия может быть обусловлена интерстициальным нефритом, быть следствием лечения НПВП, солями золота, пенидилламином.Обнаружение в моче белка Бенс-Джонса может указывать на наличие сис¬ темного заболевания или другой выраженной патологии (синдром Шегрена, амилоидоз, хронический лимфолейкоз, макроглобулинемия Вальденстрема, ми* еломная болезнь).CymectBCHHoe диагностическое значение в распознавании подагры имеет определение в моче содержания мочевой кислоты с помощью колориметриче¬ ского метода. Верхней границей суточного выделения мочевой кислоты при трех- дневпой диете больного со сниженным содержанием пуринов является 600 мг (3,6 ммоль). При подагре ее количество в моче может быть значительно выше.Исследование белков крови относится к очень чувствительным методам диаг¬ ностики .многих ревматологических заболеваний, особенно воспалительного характера. Оно представляет исключительную ценность в дифференциальной диагностике различных форм патологии, в оценке остроты процесса, динамики заболевания и эффективности проводимого лечения.Исследование белков включает характеристику «белкового зеркала» (общее количество белка в крови, количество а^-'іьбуминов, глобулинов, фракций глобу¬ линов), определение содержания СРВ, фибриногена, иммуноглобулинов, нали¬ чие антител, комплемента, ЦИК, криоглобулинов и др.Необходимо отметить то, что многие из этих тестов также не обладают стро¬ гой нозологической специфичностью, они лишь отражают наличие и характер воспаления, его динамику в процессе лечения, а также иммунологические реак¬ ции в ответ на аїрессию. Лишь отдельные тесты могут указывать на определен¬ ную нозологию.С-реактивный белок (СРВ). Выявление повышенного содержания СРВ в сы¬ воротке крови относится к чувствительным методам диагностики некоторых острых и хронических заболеваний. У здоровых количество СРВ не должно пре¬ вышать уровень 0,005 г/л. При многих ревматических заболеваниях его уровень возрастает, нередко очень значительно. Это бывает при РА, ювенильпо.м хрони¬ ческом артрите, анкилозирующем спондилоартрите, псориатическом артрите, ревматической полимиалгии, болезни Рейтера, ревматической лихорадке, эри¬
Лабораторные исследования при ревматических заболеваниях 265теме нодозной. Так, при РА количество СРБ возрастает в 5 раз и более, поэтому. СРБ относится к очень важным маркерам этой патологии. Количество СРБ при ревматических заболеваниях часто отражает степень активности прогресса.При СКВ и ССД количество СРБ может быть норма.1ьным или слегка повы- шенпым, значительное его повышение при СКВ может указывать на вероятность присоединения инфекции.Высокий уровень СРБ в крови отмечается и при многих неревматических заболеваниях — при некротических процессах (в том числе и при инфаркте миокарда), при инфекционных заболеваниях, остром панкреатите, травме, при хирургических вмешательствах, переломах, при злокачественных опухолях. Не¬ большое увеличение СРБ возможно у больных с выраженным атеросклерозом, при язвенном колите, лейкозе.в общей характеристике белков в крови имеет значение содержание и со¬ отношение альбуминов и глобулинов. Значительное уменьшение альбуминов наблюдается при волчаночном нефрите и нефротическом синдроме, что связано с выраженной протеинурией. Гипергаммаглобулинемия отражает активность процесса: — остроту воспаления, у — его хронизацию. В группу углобулинов входят многие белки, в том числе антитела, ферменты, ингибиторы, компоненты комплемента.Углубленное исследование белков крови включает определение ревмато¬ идных факторов (РФ), антинуклеарных антител (LE-клеток, антинуклеарных факторов), антигенов HLAI и II классов, иммуноглобулинов IgG, IgA, IgM, IgE, IgD, антител к Scl-70, к ДНК, к Sm-антигену, к SS-A/Ro-антигену, к SS-B/La- антигену, к стрептококку группы А, к Borrelia и др.Существенное диагностическое значение имеет обнаружение в крови боль¬ ного конкретных антител. Некоторые из них относятся к скрининговым те¬ стам, другие выполняют роль подтверждающего теста (тесты высокой диаг¬ ностической специфичностью), третьи — быть лишь дополнительным тестом. Диагностическая роль некоторых из них представлена в табл. 8. На основе кли¬ ники, предварительного диагноза по таблице врач может выбрать наиболее рациональный набор тестов диагностики аутоиммунного ревматологического заболевания.Ревматоидные факторы (РФ, IgMRF) представляют собой аутоантитела к из¬ мененному или нативному у-глобулину. Стандартными методами определения РФ IgM являются реакция агглютинации сенсибилизированных IgG частиц латекса (латекс-тест) или эритроцитов барана (реакция Ваалера—Роуза), нефе¬ лометрия и ИФА. И ФА имеет наиболее высокую диагностическую чувствитель¬ ность и специфичность. Реакцрія Ваалера—Роуза, наиболее широко применяемая в практике, обладает высокой специфичностью при ревматоидном артрите, она бывает положительной у V4 больных этой патологией. Нормальный уровень IgM РФ, определяемый методом латекс-теста, составляет 1:40. У здоровых лиц частота обнаружения IgM РФ не превышает 3-5%, с возрастом этот процент увеличивается до 10-30%. При ревматических заболеваниях титр РФ возрастает, однако это возможно и при болезнях другого генеза (табл. 9).
266Диагностика ревматических заболеванийТаблицаАлгоритм лабораторной диагностики аутоиммунных ревматических заболеваний (по Wiik A.S. и соавт., 2004)ДиагнозвSЯ1<ясXпSяЄслсеОиZ0ІэсеРЭ(Лей<1/5слCQооСц§оrS‘САGSX<<аX<1одг<X<рцйаСІС9РнейгW)еі<Системная красная волчанка12232——2—-—233—Синдром Шогрена133-2--3--~3-3-Системная склеродермия1-2-2----~3---Смешанные заболевания соедин ительной ткани1222--—2--——3—3—Полимиозит/дерматомио-ЗИ)-і--2——2———-——...—Антифосфолипидныйсиндром1--——-——-——12——Ревматоидный артрит11Васку литы с преимуще¬ ственным поражением сосудов мелкого калибра■— ■■122Заболевания соедини¬ тельной ткани1333232—13—121—Примечания. 1 — первичьгые скрининговые тесты; 2 - подчверждаюшие тесты, 3 — дополнитель¬ ные тесты. Добавить подтверждающие тесты для диагностики системной склеродермии (антитела к РНК-нолимеразе I и ІІІ, U^PHII, РІШ), полимиозита/дерматомиозита (антитела камино- ацилсинтстазам г-РНК, SRP. Mi-2, PM-Scl, Ku) и антифосфолипидноіо синдрома (нолчаночньїіі антикоагулянт).Частота обнаружения IgM РФ при заболеваниях человека(Насонов Е.Л., Александрова Е.Н., 2006)Таблица 9ЗаболеванияЧастота, %Ревматоидный артрит50-90Системная красная волчанка15-35Синдром Шсгрена75-95Системная склеродермия20-30Полимиозит/дерматомиозит< 10Криоі'лобулинемия40-00Смешанное заболевание соединительной ткани50-60Инфекции:— бактериа:1Ы1ЫЙ зндокарі^ит25-50- туберкулез< 10
Лабораторные исследования при ревматических заболеваниях267ЗаболеванияЧастота, %сифилиспаразитарные инфекции проказавирусные инфекции (краснуха, корь, грипп)< 13 20-90 5-58 15 65Болезни лсг'ких;- саркоидоз- интерстициа^^ьный легочный фиброз- СШІ икоз- асбсстоз3-3310-5030-5030Первичный билиарный цирроз45-70Злокачественные новообразования:- солидиые- лимфоиролиферативные5 25 До 50Злоровые люди:- моложе 70 лег- старше 70 лет< 5 До 25=*Пргшечание. Имсются данные о том, что частота и титры РФ не увеличиваются с возрастом.Реакция Ваалера—Роуза бывает отрицательной при остеоііорозе, ревматиче¬ ской полимиалгаи, серонегативных спондилоартропатиях, подагре, боррелиозе, метаболических и эндокринных артропатиях.Важнейшим скрининговым тестом лабораторной диагностики системных ревматических заболеваний является определение антиядерных антител в кро¬ ви — LE-клеток и антинуклеарных факторов (АНА, АНФ). LE-клетки — вол- чаночные клетки у 70-80% больных СКВ и лишь у 10% больных с болезнью Шегрена и РА. Эти клетки могут быть также обнаружены и у больных дерма¬ томиозитом, узелковым периартериитом, склеродермией, хроническим актив¬ ным гепатитом, лекарственной аллергией. В настоящее время для диагностики СЖВ этот тест применяется редко из-за низкой чувствите.?тьности. Вместо него определяется АНФ. Этот тест относится к высокоинформативным маркерам ау тоиммунных ревматических заболеваний. Так, при СКВ АНФ обнаруживается почти у 100% больных, что позволило его считать важнейшим скрининговым тестом для диагностики этого заболевания в активной фазе. Однако при оценке ЭТ01'0 теста надо учитывать, что АНФ может определяться в популяции до 40 лет в 1-3%, а в возрасте 60 лет и старше — в 16-25% случаев. У женщин он определя¬ ется в 5 раз чаще. АНФ может быть выявлен также при ССД у 85% больных, при ИМ/ДМ — у 61% больных, при ЮХА + увеит — у 80% больных, при РА — у 40% больных. Его обнаруживают при болезнях легких, ма.яярии, злокачественных опухолях, при псориазе и эндокринных заболеваниях.Выявление антител к ДНК в крови относится кочень ценным тестам под- тверлсдения ревматологической патологии. Антитела к двуспиральной ДНК ((ізДІ ІК) считаются маркерами СКВ (чувствительность — 57%, специфичность — 97,4%), по титру этого теста можно судить об активности процесса и эффектив¬ ности проводимого лечения, при других ревматических заболеваниях этот тест
268 Диагностика ревматических заболеванийположительным бывает редко и в низких концентрациях, а у здоровых он вы¬ является лишь в 2,5% случаях.Антитела к $м-антигену также являются специфичными маркерами СКВ (чувствительность — 8-20%, специфичность — 99%), они обнаруживаются и при смешанных заболеваниях соединительной ткани. При другой ревматологической патологии их не бывает. Однако по этому тесту судить об активности процесса невозможно.Антитела к SS-B/La-антигену относятся к подтверждающим тестам СКВ и синдрома Шегрена. Антитела к Scl-70 считаются очень полезными в диагно¬ стике ССД (чувствительность — 20-40%, специфичность — 90-100%). Нали¬ чие этих антител у больного с изолированным феноменом Рейно указывает на высокую вероятность развития у больного системной склеродермии. Антитела к рибонуклеонротеину (РНГТ) обнаруживаются при смешанных заболеваниях соединительной ткани, реже — при СКВ и других аутоиммунных заболеваниях. Антитела к U1RNP выявляются в высоких титрах у 95-100% больных СЗСТ, при СКВ - лишь в 30% случаях. При ССД и ПМ/ДМ этот тест рассматривается как подтверждающий. Антитела к SS-A/Ro обнаруживаются в сыворотке у 40-80% больных СШ и у 30 -50% больных СКВ. Присутствие антител к АЦЦП — очень важный признак раннего РА (специфичность — 93-99%), хотя он выявляется лишь у 41-80% таких больных. Антитела к АЦЦП могут указывать и на наличие серонегативного РА. Наличие антифосфолипидных антител (АФА) является се¬ рологическим маркером и фактором риска развития тромботических осложнений при антифосфолипидном синдроме (АФС). Антинейтрофильные цитоплазмати¬ ческие антитела (ЛИЦА) обнаруживаются при некротизирующих васкулитах (грануvieMaT03 Вегенера — у 80-100% больных, микроскопический полиартери- ит - у 40-50% больных, идиопатический некротизирующий гломерулонефрит, узелковый периартериит, синдром Черджа—Стросса). Эти антитела также могут быть выявлены и у больных неспецифичсским язвенным колитом и болезнью Крона. Антитела к гистаминам наиболее часто обнаруживаются у больных лекар¬ ственной волчанкой, индуцированной ирокаинамидом, или у принимаюіцих про- каипамид, но не имеющих СКВ. Антитела к аминоацилсинтетазе тРНК (антитела к синтетазам) обнаруживаются у 40% больных ПМ, у 54% больных ДМ. При опу¬ холевом миозите эти антитела отсутствуют. Антитела к стрептококку группы А определяются для диагностики острого ревматизма и острого гломерулонефрита. Увеличение титров АСП-0 обнаруживается у больных острым ревматизмом и у 50% больных острым гломерулонефритом, развившемся после инфекции. Максимальные титры антистрептококковых антител выявляются в период раз¬ вития полиартрита, позже количество антител уменьшается, и диагностическая ценность теста снижается.Большую диагностическую значимость в распознавании и дифференциации ревматологических заболеваний имеет выявление антигенов гистосовместимости системы HLA I и П классов. Так, при анкилозирующем спондилите HLA-B27 определяется у 90-95% больных. При других вариантах ревматологической па-
Лабораторные исследования при ревматических заболеваниях 269тологии он выявляется реже, частота его обнаружения возрастает у атих больных при наличии спондилита (табл. 10).Таблица 10Частота выявления HLA-B27 при анкилозирующих спондилоартритах(Насонов Е.Л., Александрова Е.Н,, 2006)ЗаболеванияHLA-B7,Апкилозируюший спонди;іит90-95Артриты при хронических заболеваниях кишечника — с сакроилеитом3060Псориатический артрит — с спондилитом20-40 50- 70Синдром Рейтера — с спондилитом608«ЮвСТ1ИЛЬНЫЙ спондилит60-80Острый передний увеит59Антиген HLA-B27 может обнаруживаться у здоровых (6-8% в популяции), а также у больных неспецифическим язвенным колитом, при болезни Крона.Иммуноглобулины различных классов (G, А, М, Е, D) исследуются в целях диапюстики первичного или вторичного иммунодефицита. При ревматических заболеваниях отмечается иммунодефицит IgA, надо лишь учитывать то, что он может быть обусловлен влиянием таких препаратов, как пеницилламин, суль- фасалазип, каптоирил. Увеличение содержания IgA нередко наблюдается при серонегативных спондилоартропатиях.Важными диагностическими критериями ревматических заболеваний явля¬ ются обнаружение в крови криоглобулинов и циркулирующих иммунных комплек¬ сов (ЦИК). Криоглобулинемия III типа встречается при СКВ, РА, системной склеродермии, синдроме Шегрена. Наличие этого белка в крови должно насто¬ раживать врача на возможность появления у таких больных осложнений в виде васкулита, пурпуры, гломерулонефрита, нейропатии, синдрома Рейно. Обнару¬ жение криоглобулинов в крови (более 0,016 ед. опт. пл.) при СКВ ассоциируется с активностью процесса и поражением почек, а при синдроме Шегрена — с раз¬ витием системных проявлений болезни.Исследование содержания циркулирующих иммунных комплексов в крови ревматологических больных имеет определенную ценность. Увеличение их кон¬ центрации отражает воспалительную и иммунологическую активность патологи¬ ческого процесса при СКВ, РА, серонегативных спондилоартропатиях.Определенную диагностическую ценность представляет исследование неко¬ торых ферментов крови (особенно при патологии мышц), таких как креатин- фосфокиназа (КФК), щелочная фосфатаза, трансаминазы, лактатдегидрогеназа и др. Однако повышение их уровня в крови возможно и при некоторых неревма¬ тических заболеваниях.
270 Диагностика ревматических заболеванийПри подозрении на инфекционную природу артрита лабораторному бакте¬ риологическому исследованию подвергаются венозная кровь, пунктат сустава. На микрофлору исследуются синовиальная жидкость сустава и друпіх синовиаль¬ ных образований, биоптат синовиа.льной оболочки, хряща. В диагностике некото¬ рых заболеваний суставов (например, болезнь Рейтера) большое значение имеет выявление баккультурьт в мазке из уретры, тпейки матки, глаз. При подозрении на иерсиниозный артрит, болезнь Уиппла на микрофлору исследуется кал.Предположение врача об инфекционной природе артрита должно подтверж¬ даться выполнением соответствующих серологических проб. Серологические реакции в значительной степени обладают специфичностью, хотя могут быть положительными и при других заболеваниях. Отрицательный результат пробы, в свою очередь, не исключает предполагаемый диагноз при наличии соответству¬ ющей клиники.Для диагностики тифо-паратифозного артрита (встречается очень редко) выполняется реактїия Видаля, подтверждение бруцеллезного артрита можно по¬ лучить с помощью реакций Райта, Хаддлсопа, кожной пробы Бюрне. При по¬ дозрении на гонорейный артрит выполняется кожная проба с гоновающной - реакция Борде—Жангу, для исключения сифилиса — реакция Вассермана, для диагностики туберкулеза — реакция Манту. Характер серологических проб при инфекционных артритах будет освещен в дальнейшем.Диагностіпса многих ревматологических заболеваний должна подтверждать¬ ся гистоморфологическим исследованием. Объектами забора материала могут быть кожа, мышцы, фасции, элементы суставов, иараартикулярные образованрія (узелки, рубт^ы, опухоли), а также почки. Исследование биоптата часто является важнейшим аргументом в диагностике таких заболеваний, как полимиозит, СКВ, синдром Шегрена, эозинофильный фасциит, іранулематоз Вегенера, узелковый периартериит, синдром Ч ер джа—Стросса, криоглобулинемический васкулит, по¬ дагра, опухоль и др. Вместе с тем, как и многие другие лабораторные исследова¬ ния, гистоморфология не всегда является последним словом в диагностике мно¬ гих заболеваний из-за неспецифичности обнаруживаемых изменений тканей.Далее будет представлен перечень лабораторных тестов, которые необходимо использовать в диагностике определенных нозологических форм и синдромов, частота и параметры их отклонений при этих заболеваниях, их диагностическая ценность.Ревматоидный артрит. Специальные маркеры ревматоидного артрита не обнаружены, В общем анализе крови при активном воспалительном процессе у 20% больных отмечается нормохромная или гипохромная анемия, однако при этом уровень гемоглобина не снижается ниже 90 г/л. Лишь при очень тяжелых формах РА он падает до 40 г/л. Таким образом, имеется корреляция между ак¬ тивностью процесса и выраженностью анемии. Содержание железа в плазме и в костном .мозге при РА несколько снижено. Вероятность анемии возрастает при лечении солями золота, пеницилламином и иммунодепрессантами. По мнению Х.Л.Ф, Каррея (1990), анемия различной выраженности постоянно сопровождает РА независимо от тяжести болезни, у большинства больных отмечается уменьше¬
Лабораторные исследопания при ревматических заболеваниях 271ние содержания железа в плазме. Анемия у больных РЛ может быть обусловлена язвенным кровотечением при лечении НПВП и ГКС.Количество лейкоцитов в крови в остром периоде течения РЛ и при обостре¬ нии может увеличиваться до 10-15 х lOV^- Длительность течения заболевания приводит к развитию лейкопении (до 3-4 х 10^/л). Формула белой крови при РА чаще нормальная. Эозинофилия бывает лишь у 8% больных.Количество тромбоцитов при РА обычно коррелирует с активностью про¬ цесса, оно возрастает в остром периоде. Тромбоцитоз может быть обусловлен развивающимся амилоидозом, а тромбоцитонения быть следствием приема пре¬ паратов золота, пеницилламина и иммунодепрессантов.СОЭ при РА увеличивается у 90% больных, достигая порой 60- 80 мм/ч, она четко отражает активность и тяжесть процесса. У отдельных больных увеличение СОЭ наблюдается задолго до появления артрита. Стойкая нормализация СОЭ после лечения — признак стабилизации процесса, стойкое увели^іение СОЭ — не¬ благоприятный прогностический признак.СРБ в повышенном количестве выявляется у 77% больных РА, уровень его содержания отражает активность и динамику воспалительного процесса. Стиха¬ ние активности приводит к быстрому снижению количества СРБ, при обостре¬ нии заболевания его уровень возрастает в 77% случаев.При РА наблюдается выраженная диспротеинемия — уменьшение в крови количества альбуминов и увеличение количества глобулинов. Рост аз-глобули¬ нов отражает активность воспалительного процесса, увеличение у-глобулинов отражает длительность процесса и продукцию антител.При РА происходит повышение содержания в крови иммуноглобулинов IgG, IgM, TgA. Особую диагностическую значимость имеет повышенрю содержания IgM. Рост уровня IgA РФ приводит к эрозивному процессу в костной ткани.У больных РА в 30-50% случаев определяется в крови криоглобулин ПІ типа, повыщается содержание ЦИК. LE-феномсн обнаруживается у 27% больных. Для РА характерно на-тичие антинуклеарного фактора (АНФ), который выявляется у 79% больных, у 30% пациентов определяются антисомальные антитела, в 90% случаев выявляются антитела RAN А.Ревматоидный фактор (РФ) при РА имеет большое диагностическое значе¬ ние, он определяется у 85% больных в течение заболевания. На ранних стадиях болезни он не выявляется либо обнаруживается в низких титрах (1:32 в реакции Ваалера—Роуза и 1:20 — в латекс-реакции). При развитии системности процесса титр РФ резко возрастает, ухудшается прогноз. У 55% больных РА РФ опреде¬ ляется в средних и высоких титрах (1:128 и более).Помимо определения IgM РФ скрининговое значение имеет обнаружение антител к АЦЦП. Чувствительность этого теста в диагностике РА составляет 41-80%, специфичность — 93-99%. Этот тест полезен для диагностики серонс- гативного РА и для дифференциальной диагностики с другими ревматическими заболеваниями, а также для прогнозирования тяжелого поражения суставов.При РА отмечается снижение в крови гликозаминогликанов, увеличение vTH- зосомных ферментов (кислая фосфатаза, кислая гиалуронидаза, кислая проте-
272 Диагностика ревматических заболеванийиназа), а также щелочной фосфатазы нейтрофилов, кислой фосфатазы лимфо¬ цитов, лактатдегидрогеназы нейтрофилов, имеется дефицит гепарина в плазме крови.При ювенильном РЛ имеется ряд лабораторных особенностей. В общем ана¬ лизе крови отмечается лейкоцитоз до 30-40 х 10Vл, нейтрофилез, нормохромная и гипохромная аііемия. Количество тромбоцитов не меняется. СОЭ увеличена до 60-70 мм/ч, обнаруживается СРВ, повышенное содержание в крови иммуногло¬ булинов, в начале заболевания за счет IgG, в более отдаленном сроке — повыше¬ ние IgA. РФ определяется лишь у 15-20% больных, АНФ чаще обнаруживается у девочек.При синдроме Стилла возможны такие лабораторные особенности, как лей¬ коцитоз до 10-50 X lOV-T со сдвигом в формуле влево, нейтрофилез, увеличение СОЭ, острофазовые изменения белков крови (СРБ, увеличение а2~ и у-глобули- нов), возрастают титры РФ, АНФ. Одним из признаков синдрома Стилла явля¬ ется повышение уровня трансаминаз (при исключении болезни печени).При синдроме Фелти (сочетание хронического артрита, спленомегалии и лей¬ копении) выявляется анемия, лейкопения, стойкая нейтропения, увеличенная СОЭ, высокие титры РФ, Нормализация СОЭ не всегда отражает степень актив¬ ности процесса.При серонегативном РА (а он составляет примерно 20% всех случаев РА) отмечается менее выраженная реакция острофазовых показателей воспаления, более высокое содержание IgA и ЦИК в крови. РФ, АНФ, антитела к ДНК не определяются, уровень комплемента в крови нормальный.Синовиальная жидкость (СЖ) суставов при РА исследуется не у каждого больного, а лишь в целях исключения таких вариантов артрита, как инфекци¬ онный (бактериальный, гонококковый, бруцеллезный, туберкулезный, сифили¬ тический и др.), микрокристаллический (подагра, нирофосфатная артропатия), опухолевой. Забор СЖ делается с помощью пункции или при артроскопии.Количество СЖ в пораженных суставах з^величено. Она может быть со;юмен- но-желтой, янтарной, светло-коричневой, бурой. Прозрачность ее снижена, она мутная, после стояния в ней образуется зернистый осадок («рисовые тельца»). Вязкость СЖ снижена, количество фибриногена в ней увеличено, цитоз — более 5000 в мм^, 80% клеток — нейтрофилы.В норме СЖ РФ либо не содержит, либо лишь в титре V2o “V4o- серо- позитивном РА РФ выявляется в титрах более СРБ при невоспалительных артритах обнаруживается в количестве не более 0,001 г/л, при воспалительном артрите — 0,01-0,06 г/л.Биопсия тканей сустава при РА проводится лишь в случае неопределенности в диагнозе. При наличии васкулита и ревматоидных узелков для морфологиче¬ ского исследования берется пораженная кожа и узелок. Биопсия синовиальной оболочки сустава, капсулы и околосуставных тканей производится при артро¬ скопии.При РА гистоморфологически выявляются признаки системного прогресси¬ рующего поражения соединительной ткани — мукоидное набухание, фибрино-
Лабораторные исследования при ревматических заболеваниях 273идныс изменения, клеточная реакция, васкулиты, склеротические изменения, могут быть обнаружены ревматоидные узелки в соединительной ткани сустава и мышцах.Ревматизм, В остром периоде течения ревматизма в общем анализе крови отмечается лейкоцитоз (10-20 х ЮУл) и значительное увеличение СОЭ, дости¬ гающее иногда 60-80 мм/ч. При иод остром течении процесса эти отклонения более умеренные. СОЭ при ревматизме четко отражает активность и длитель¬ ность процесса. Стойкое увеличение СОЭ указывает на неблагоприятное течение заболевания, возможность рецидива.В формуле белой крови отмечается палочкоядерный сдвиг, иногда эозинофи- лия. У некоторых больных возможна лейкопения.В остром периоде ревматизма в 80% случаев имеется умеренная гипохромная анемия, при затяжном и рецидивирующем течении она более выражена.СРВ в остром периоде выявляется в высоких концентрациях, одновремепно отмечается увел№іепие фибриногена, aj- и у-глобулинов в крови, значительное по¬ вышение уровня мукопротеидов. Показатели ДФА-пробы возрастают до 0,300 еди¬ ниц и более, а серомукоида до 0,370 единиц. СРВ нормализуется и процессе вы¬ здоровления раньше, чем нормализуется СОЭ. Надо учитывать лишь то, что содержание СРВ в крови увеличивается и при других воспалительных процессах.Более специфичными для острого ревматизма являются повышение в крови уровня антистрептококковых антител: антистрептогиалуронидазы и особенно антистрептолизина — О (АСЛ-О). Титр АСЛ-О в активной фазе ревматизма по¬ вышается у 70-85% больных, порой он достигает даже 4000 единиц, титр АСГ повышается у 80-90% пациентов. Однако надо учитывать то, что высокий титр АСЛ-О может быть при скарлатине, роже, в меньшей степени при инфекционных артритах, при остром гломерулонефрите.У больных ревматизмом обнаруживаются антикардиальные антитела, увели¬ чение уровня иммуноглобулинов всех классов, особенно IgM, а также ЦИК.Лабораторные показатели при ревматизме, как правшіо, хорошо отражают степень активности процесса в его дебюте и в процессе лечения, за исключением хореи, когда они могут быть в пределах физиологической нормы.Исследование синовиальной жидкости при ревматизме производится редко. Пункция суставов при этой патологии показана в двух случаях — снять болевой синдром при большом скоплении СЖ и дифференцировать с нагноением. СЖ при ревматизме имеет все признаки воспалительного характера, в ней отмеча¬ ется высокое содержание фибриногена, а среди клеток — резкое преобладание полинуклеаров (80-95%).При обычном течении ревматического процесса биопсия тканей пораженных суставов не показана. Как известно, в них при воспалении происходит дезоргани¬ зация соединительной ткани, мукоидное набухание, фибриноидные изменения, пролиферативные реакции и склероз. Ревматические гранулемы, по современ¬ ным представлениям, возникают только в сердце, а в периферических тканях, в синовиальной оболочке, если они и возникают, то морфологически бывают не столь типичные.
274 Диагностика ревматических заболеванийРеактивные артриты. Объем лабораторных исследований, их оценка при реактивных артритах определяется этнонатогенетическим фактором, обусловив¬ шим патологию: инфекция верхних дыхательных путей (стрептококки, вирусы), инфекция ЖКТ (иерсинии, сальмонеллы, шигеллы, ююстридии, кампилобактс- рии и др.), урогенитагтьная инфекция (хламидии, уреаплазма, ассоциации с ВИЧ- инфекцией).При реактивном артрите после острой инфекции верхних дыхательных пу¬ тей лабораторные отклонения могут быть следующие: в общем анализе крови умеренный (редко выраженный) лейкоцитоз, нейтрофилез. СОЭ увеличена до 20-40 мм/ч, 13 крови увеличивается содержаїпіе СР5, а^- и у-глобулинов, в 62% случаев обнаруживается ACL-0 в повышенных титрах. Возможны другие лабо¬ раторные отклонения, однако они не столь выражены, и показатели нормализу¬ ются по мерс стихания артрита. Такие больные нуждаются в диспансеризатцш с клиническим и лабораторным контролем из-за опасности развития в последу¬ ющем ревматизма, РА и др.Лабораторная диагностика реактивного артрита при кишечных инфекциях очень сложна. В показателях исследований таких артритов много однотипного, однако имеются и некоторые специфические тесты, помогающие в постановке окончательного лиаіноза.Почти при всех реактивных артритах при кишечных инфекциях отмечается лейкоцитоз со сдвигом формулы влево, увеличение СОЭ, появление в крови белковых признаков острофазового воспаления. В тех случаях, когда в клинике имеются симптомы сакроилеита, возможно появление в крови антигена HLA- В27, не решаюптсго вопросы окончательной диагностики.В дифференциальной диагностике реактивных артритов кишечного геие- за необходимо ориентироваться на клинику и выполнять более обоснованные исследования. Так, при клинике дизентерии, сальмонеллеза обязательно надо провести бактериологическое исследование кала. Для диагностики иерсиниоза бактериологическому исследованию подвергаются кровь, моча, синовихтьная жидкость, кал, биоптаты оріанов, а через неделю от начада заболевания иссле¬ дуется кровь на антиген к Yersinia enterocolitica. Положительным считается титр 1:200 и более. При неспецифическом язвенном колите, болезни Крона обязатель¬ ным является биопсия кишечника.Лабораторные отклонения в диагностике болезни Уиппла значительные и в основном неспецифичны. в общем анализе крови выявляется лейкоцитоз, тром¬ боцитоз, возможна анемия, Имеется увеличение СОЭ. В крови отмечается увели¬ чение и у-глобулинов, серомукоида, фибриногена и СРВ. Титры РФ, АНФ не уве.тичены, LE-клетки не обнаруживаются, возможно повышение ЦИК, антиген HLA-B27 выявляется у 40% больных, но лишь при развитии сакроилеита. Окон¬ чательно диагноз устанавливается на основе биопсии слизистой кишечника.Синдром Рейтера (Болезнь Рейтера). В остром периоде течения болезни в общем анализе крови может быть лейкоцитоз со сдвигом в формуле влево, увеличение СОЭ до 40-50 мм/ч (чаще 25-30 мм/ч). В крови увеличивается со¬ держание СРВ, а2' и у-глобулинов, серомукоида, ЦИК, возможно появление
Лабораторные исследования при ревмати'ісских заболеваниях 275Криоглобулинов III типа, увеличение титра ACL-0, антиген HLA-B27 обнару¬ живается в 80-90% случаев заболевания, РФ не определяется.В диагностике синдрома Рейтера большую ценность имеет иммунологиче¬ ское исследование — обнаружение в сыворотке крови антихламидийных антител в титре 1:32 и более, а также положительная реакция связывания комплемента, прямая иммунофлюоресценция, полимерная цепная реакция. Обязательным ис¬ следованием при синдроме Рейтера является микроскопия мазков на хламид ни ш уретры, тттейки матки, конъюнктивы глаз, а также обследование на дизентерию и на СПИД.Синовиа,'1ьная жидкость при синдроме (болезни) Рейтера имеет все призна¬ ки восиапения, цитоз достигает 10-50 тыс./мм^ с преобладанием нейтрофилов, встречаются тщтофагоцитирующие лейкоциты. Очень важно исследовать СЖ на хламидии, у 60-80% больных этой патологией результат бывает положительным.Морфологическому исследованию подвергается биоптат синовиальной обо¬ лочки пораженного сустава, обнаруживается полиморфно-нуклеарная инфюь- трация разлртчной выраженности, участки утолщения синовии и изменения кро¬ веносных сосудов, В соскобах конъюнктивы и уретры выявляются цитоплазма- ті'тческис включения в эпителиальных клетках.Бактериальные артриты. Лабораторная диагностика иешнококкового бак¬ териального (гнойного) артрита исключительно важна, хотя и не всегда убе¬ дительна. В общем анализе крови определяется нейтрофильный лейкоцитоз, значительное увеличение СОЭ, наличие острофазовых изменений белков крови. Но самым информативным является бактериологическое исследование крови и синовиальной жидкости. Однако и бактериологический посев крови даст по¬ ложительный результат лишь в 30-50% случаев заболевания. Выполнять его следует неоднократно.В положительных бактериологических посевах крови в 65 - 80% случаев опре¬ деляется грамположительная флора, в 10-15% — грамотрицательная, в 5% слу¬ чаев — смешанная.При этнической оценке бактерио.ттогичсского посева необходимо учитывать, что гнойный артрит может возникнуть у больных РА, после травмы сустава при остеоартрозе, гемартрозе, при подагре, после врачебных манипуляций.При подозрении на гнойный характер артрита пункция сустава должна вы¬ полняться без промедления, при пункции желательно удалить всю жидкость (уда.'1яется детрит, ферменты, снижается внутрисуставное давление). Синови¬ альная жидкость в лабораторию доставляется немедленно, теплой. Забирает¬ ся она в стерильную пробирку и в пробирку с гепарином для подсчета клеток. Б лаборатории производится посев жидкострг и микроскопическое исследование с окраской препарата по Граму.Бактериологическое исследование СЖ, добытой из сустава, к сожалению, также не всегда дает положительный результат, несмотря на клинику. Имеют большое значение другие показатели лабораторного исследования синовиальной жидкости. Ее количество в суставе увеличено, цвет может быть серовато-жел¬ тый, кровянистый, серовато-белый, она становится густой, мутной, появляется
276 Диагностика ревматических заболеванийаморфный осадок, цитоз ее достигает 50 х 10'^л; количество белка увеличивается до 35-50 т/л, глюкоза исчезает.При гонорейном артрите в общем анализе крови также отмечается кратко¬ временный лейкоцитоз до 10-18 X lOV^ сдвигом в формуле влево, в 25% слу¬ чаев возможна лейкопения. Со стороны белков крови имеются признаки остро¬ фазового восналспия. По мерс лечения все лабораторные отклонения быстро ис¬ чезают. Надо обращать внимание на возможное несоответствие в общем анализе крови между количеством лейкопитов и величиной СОЭ: при нормальном числе лейкоцитов возможно резкое ЗТІЄЛИЧЄНИЄ СОЭ.Лабораторное обнаружение гонококковой инфекции имеет очень большое значение. Исследуются мазки из уретры, матки, конъюнктивы, слизистых рта, кожных высыпаний, кровь, синовиальная жидкость. Посев крови делается не¬ однократно в период с 7-го по 30-й день заболевания гонореей, когда у больных происходит гематогенная диссеминация, которая может быть кратковременной, поэтому забор крови надо делать многократно. Гонококк в крови определяется у 10-30% больных, в синовиальной жидкости — у 20-30% больных.При локализации артрита в одном суставе гонококк из крови не высевается, по чаще обнаруживается в синовиальной жидкости пораженного сустава.Исследование элементов сыпи с помощью флюоресцентного метода в 60% случаев позволяет обнаружить гонококк.Синовиальная жидкость при гонококковом артрите может иметь серозно* гнойный или гнойный характер, как при «септическом» артрите.Кожная реакция (проба) Борде—Жангу, специфичная для гонореи, поло¬ жительной бывает лишь в 60% случаев гонорейного артрита. У 47% больных обнаруживается антиген HLF-B27, в обычной популяции его находят у 6-8% обследованных.Бруцеллезный артрит. В остром периоде болезни в общем анализе крови возможны признаки анемии, лейкопении с относительным лимфоцитозом, ней- тропения со сдвигом влево, монотщтоз, .эозинопения, СОЭ умеренно увеличена или нормальная.Ведущее значение в диагностике заболевания имеет выполнение реакций гс- магглютинации, которые становятся положительными с 1-8-го дня заболевания и сохраняются в течение года. Реакция Райта подтверждает бруцеллез в разве¬ дении 1:200, 1:400, положительными будут ускоренная реакция Хеддлсона, РСК с бруцеллезным антигеном. Наиболее чувствительными являются такие сероло¬ гические реакции, как пассивная гемагглютинация и иммуноферментный анализ. Имеет значение и кожная аллергическая проба Бюрне — реакция кожи до 1 см — проба считается сомнительной, 1 -3 см — слабоноложительной, 3-6 см — поло¬ жительной, более 6 см — резко положительной. Проба Бюрне особенно важна при артритах большой давности, когда показатели серологических реакций снижают¬ ся. Реакция Райта, проба Бюрне иногда .могут быть положительными длительное время после выздоровления. Реакция Бюрне бывает отрицательной лишь при тяжелом бруцеллезном сепсисе. Результаты пробы Бюрне надо учитывать через 24-48 часов, так как раньше она имеет неспецифический характер.
Лабораторные исследования при ревматических заболеваниях 27 7Ведущее значение в диагностике бруцеллеза имеет получение гемокультуры бруцелл па специальных средах. Исследуются кровь, костный мозг, сиповишхьная жидкость, биоптат синовиальной оболочки. Надо лишь учитывать то, что ответ па посев можно получить лишь через 25-30 дней (бруцеллы растут медленно).Лабораторное исследование СЖ чап^е малоинформативно, за исключением случаев выделения культуры бруцелл. Количество клеток в СЖ пе превышает 15 тыс./мм^, преобладают лимфоциты, количество белка и молочной кислоты увеличено, количество глюкозы в норме.Лаймская болезнь (боррелиоз). Диагностика боррелиоза сложна. В обш;ем анализе крови отмечается лимфоцитарный лейкоцитоз, эозинофилия, увеличе¬ ние СОЭ. Главное диагностическое значение имеют иммунологическое, серо¬ логическое, бактериологическое исследования, а также исследование биоптата различных тканей.Серологическая диагностика становится возможной лишь через 2-4 педели после появления хронической мигрирующей уритемы. Однако результат может быть и ложноположительным, и ложноотрицательным. Иммунологическое ис¬ следование направлено на определение энзим — меченных антител, выявление антител к возбудителю методом иммунофлюоресценции в крови, синовиальной и спинномозговой жидкостях. Диагностическое значение имеет обнаружение антигенов HLA-DR4 и HLA-DR2. Для диагностики боррелиоза используется метод выявления живых микроорганизмов при проведении материала (биоптат кожи, спинномозговая и СЖ) на специальных культуральных средах.Высокочувствительным в диаі’ностике боррелиоза является метод PCR, по¬ зволяющий обнаружить в материале исследования специфические фрагменты ДНК боррелий.Очень важно в диагностике заболевания лабораторные исследования прово¬ дить в динамике.При морфологическом исследовании биоптата синовиальной оболочки суста¬ ва выявляются признаки синовита, напоминающего синовит при других артро- патиях. При хроническом течении процесса визуально в суставе определяются паннус и эрозии, а морфологически — изменения в ряде случаев напоминают то, что бывает при РА.Сифилитический артрит. Суставной синдром у больных сифилисом обыч¬ но возникает с конца первичного периода, во вторичном и в позднем периоде, т.е. через 2-3 месяца после заражения.В общем анализе крови в остром периоде и во время обострения артрита воз¬ можен умеренный лейкоцитоз, увеличение фибриногена, диспротеинемия. При стихании процесса появляется лейкопения, тромбоцитопения, мопоцитоз. СОЭ может быть увеличенной.Основное значение в лабораторной диагностике сифилитического артрита имеют серологические исследования — реакция Вассермана, реакция иммоби¬ лизации бледных спирохет и др. Реакция Вассермана положительной бывает лишь в больных с приобретенным сифилисом и у Vs "" с наследственным. Положительной она может оказаться и при других артропатиях. Возможно и се-
278 Диагностика ревматических заболеванийронегатиБНое поражение суставов. При исследовании синовисшьной жидкости реакция Вассермана может быть положительной и ложноиоложительной. В СЖ могут определяться иммунные комплексы и криоглобулины, жидкость имеет серозный характер.в биоптате синовиальной оболочки'пораженного сустава выявляются изме¬ нения, напоминающие микрогуммы.Туберкулезный артрит. В общем анализе крови в иериод обострения про¬ цесса возмол<ен умеренный лейкоцитоз, у истощенных больных — лейкопения. СОЭ в этот период увеличена, при стихании процесса она нормализуется. При артрите Понсе у половины больных имеется гипохромная анемия, лейкопения, эозинофилия, СОЭ иногда может достигать 60 мм/ч.Лабораторное подтверждение туберкулезного артрита основывается на вы¬ полнении пробы (реакции) Манту и Перке. Реакция Манту бывает положитель¬ ной у половины больных с туберкулезным артритом и у всех при артрите Понсс. Однако эта проба бывает положительной и у V3 больных с инфекционным ар¬ тритом другой природы. При отрицательном результате пробы диагноз туберку¬ лезного артрита сомнительный, а у пожилых проба может быть отрицательной и при наличии процесса.Диагностическое значение имеет метод заражения морских свинок, однако это исследование долговременное.Синовиальная жидкость при тл^беркулезном артрите содержит повышенное количество белка. Посев СЖ на микобактерии даст положительный результат в 80% случаев. Туберкулезный характер артрита подтверждает биопсия синови¬ альной оболочки сустава, обнаруживаются гранулемы, казеозный распад и мико¬ бактерии.Системная красная волчанка. Лабораторная диагностика системной крас¬ ной волчанки (СКВ) очень сложна и объемна, она основывается на большом комплексе исследований. Особое значение придается иммунолоіическим иссле¬ дованиям (многие из них очень дороги), а также методу микроскопии биоптата кожи и почек.в раннем периоде заболевания на вероятность СКВ может указать общий ана- JHI3 крови — резкое увеличение СОЭ до 60-80 мм/ч и лейкопения до 2-А х Ю^л, иногда у мужчин бывает лейкоцитоз. У отдельных больных эти показатели могут быть отклонены незначительно или быстро восстанавливаются на фоне прово¬ димого лечения.Почти у всех больных СКВ имеется нормохромная, нормоцитарная анемия, во.зможна аутогенная гемолитическая анемия как следствие гематологического криза. Количество тромбоцитов снижено, иногда значительно. В моче — про- теинурия.В крови при СКВ почти всегда определяется диспротеинемия за счет уве¬ личения Y-глобулипов. СРВ накапливается в незначительном количестве, его может быть много лишь при присоединении инфекции, в крови больных СКВ повышается уровень IgG, IgM, а уровень IgA чаще снижается.
Лабораторные исследования при ревтатических заболеваниях 279Важнейшими лабораторными диагностическими критериями являются обна¬ ружение в крови LE-клеток, антинуклеарных антител (АИФ) и низкого уровня комплемента. Отсутствие LE-клеток и АНФ ставит под сомнение диаіноз СКВ. Они обнаруживаются у 50-80% больных СКВ. При этом надо у^нітьівать и то, что эти тесты мог>^т быть положительными и при других видах ревматологических заболеваний и другой патологии (РА, синдром Шегрена, системная склеродер¬ мия, заболевания печени, легких, опухоли, эндокринные заболевания и др.).Существенное диагностическое значение имеет определение в крови бо.яьных волчанкой различных антител:• антитела к двуспиральной ДНК, они обнаруживаются у 50% больных;• антитела к односпиральной ДНК обнаруживаются у 60-70% больных;• антитела к гистонам (Н2А-Н2В) — обнаруживаются у 70% больных;• антитела к 5м-антигсну — у 30-40% больных;• антитела к La (SSB) — у 15% больных.Из перечисленных иммунологических тестов скрипиlU'OBOe значение д.^я СКВ имеет определение АНФ, а подтверждающими тестами являются наличие антител к ДНК, Sm, RNP, аКЛ.В распознавании СКВ в большинстве случаев диагностическое значение име¬ ет обнаружение в крови криопреципитатов, а также ЦИК, отражающих воспали¬ тельную реакцию и иммунологическую активность. Активность СКВ отражается на уровне комплемента СН-50 и его компонентов, особенно С^.РФ при СКВ определяются в низких титрах у 5-40% больных.Подтверждению диагноза СКВ помогает гистоморфологическое исследова¬ ние биоитата кожи и почек (фибриноидные изменения, склероз, гемутоксилино- вые тельца, сосудистые изменения).Системная склеродермия. Лабораторные исследования при системной скле¬ родермии (ССД) имеют относительную ценность, в начале заболевания у V2~V^ больных отклонения не обнаруживаются, в дальнейшем они выявляются в виде гипохромной анемии, лейкопении, но чаще — лейкоцитоза. Увеличение СОЭ от¬ мечается у 70% больных в пределах 30-50 мм/ч. В крови при ССД повышается содержание СРБ, фибриногена, серомукоида, белков — и у-глобулрпюв, уве¬ личивается количество РФ почти у половины больных, антииуклеарного факто¬ ра — у 90% больных, у большинства обнаруживаются антитела к коллагену.У половины больных ССД обнаруживаются специфические антитела Sc€-70 — у 40% больных с диффузными формами и лишь у 20% при ограниченной форме. Наличие этих антител у больных с синдромом Рейно указывает на вероятность развития ССД. Обнаружение антител Sc€-70 более характерно для острого диф¬ фузного процесса. Для ограниченной формы характерно присутствие антицеп- тромерных антител, они выявляются в 30% случаев заболевания. У 20% больных ССД в крови обнаруживаются ЦИК.Решающее значение в постановке диапюза ССД принадлежит гистоморфоло- гическому исследованию биоптата кожи, мышц, синовиальной оболочки сустава и почек. Во многих структурах, вовлеченных в процесс, определяются фиброзные
280 Диагностика ревматических заболеванийизменения, гомогенизация коллагена, склероз сосудов и вторичная атрофия. При наличии острых воспалительных реакций выявляется клеточная инфильтрация, состоящая из лимфоцитов и плазматических клеток, отек тканей, с развитием в последующем склероза.В коже при ССД увеличивается количество коллагена с гомогенизацией во¬ локон, атрофия придатков кожи, гиалиноз артериол.В биоптате синовиальной оболочки сустава выявляется периваскулярная клеточная инфильтрация, фиброз и склероз сосудов.Смешанное заболевание соединительной ткани (СЗСТ). В іслинике этого синдрома имеются признаки ССД, полимиозита, СКВ и у части больных — при¬ знаки синдрома Шсгрена. В общем анализе крови при СЗСТ у половины боль¬ ных обнаруживается гипохромная анемия и тенденция к лейкопении. СОЭ у всех больных увеличена. Для СЗСТ характерна гипергаммаглобулинемия, иногда чрезмерная. Первым признаком наличия у больного СЗСТ может быть высокий титр антинуклеарных антител.Очень характерным маркером СЗСТ считается присутствие в крови антител к рибонуклеопротеину. Выживаемость больных с наличием этого маркера вдвое выше, чем у больных при его отсутствии. Однако уровень этого показателя не коррелирует с активностью процесса и развитием обострения заболевания. Анти¬ тела к 5м-антигену и нативной ДНК при СЗСТ не обнаруживаются, что его от¬ личает от СКВ.Полимиозит и дерматомиозит. В общем анализе крови у больных полими¬ озитом и дерматомиозитом отклонений может не быть, либо выявляться уме¬ ренная анемия, нейтрофильный лейкоцитоз (12-15 х lOV^), лимфоцитопения, эозипофилия, возможна умеренная гипергаммаглобулинемия. Все это указывает на хроническое течение заболевания.Основным лабораторным критерием при ПМ и ДМ является увеличение в крови ряда ферментов — креатинфосфокиназы, альдолазы, лактатдегидрогена- зы, трансаминаз. Первые два фермента более специфичны для поражения мьшіц. Увеличение в крови КФК нередко выявляется задолго до появления клиниче¬ ских признаков болезни. Этот тест положительный у 95% больных в разные пе¬ риоды течения заболевания. Однако надо учитывать то, что высокий уровень КФК в крови возможен и при других видах патологии (вирусный миокардит, алкогольное поражение мышц и сердца, гипотиреоз, лечение пепицилла.мином, циметидином, азидотимедином, гипокалиемия, трихинеллез и др.).Диагностическую ценность имеет определение концентрации миоглобина в сыворотке крови и в моче. Миоглобинурия выявляется редко.. у больных ПМ и дм могут быть выявлены РФ (у 4-8% больных), АНФ (у 25-70% больных), LE-клетки, антимышечньте антитела (у 80-90% больных), антитела Jo-1 (у 20% больных), РМ, Mi, Ки, компонент рибонуклеонротеина (у 87% больных).Определяющим лабораторным критерием диагностики ПМ и ДМ является гистоморфологическое исследование биоптата кожи и мышцы. У 80% больных морфологические данные указывают на неспецифическое воспаление. Имеются
Лабораторные исследования при ревматических заболеваниях 281признаки дегенерации мышечных волокон с признаками фагоцитоза и регене¬ рации. Ярким признаком этой патологии является обнаружение круглоклсточ- ной инфильтрации. При длительном течении болезни обнаруживается фиброз и кальциноз. Надо учитывать то, что ДМ и ГТМ у 10-20% больных после 40 лет сочетается со злокачественным образованием с поражением легких, яичек, про¬ статы, кшттечника. Опухоль чаще проявляется лишь через 3 года.У 15-20% больных при исследовании биоптата патология не обнаруживается, что чаще зависит от локализации процесса и места взятия биоптата.Чрезвычайно важно лабораторные исследования выполнять в динамике.Болезнь и синдром Шегрена. В общем анализе крови при этой патологии специфических изменений нет, у 20-40% больных возможна нормохромная же¬ лезодефицитная анемия, иногда гемолитическая. У большинства больных име¬ ется лейкопения, лимфоцитоз, моноцитоз, у 5-10% больных абсолютная эози- нофилия, возможна легкая тромбоцитонения. СОЭ увеличена.Болезнь Шегрена (БШ) характеризуется гиперпротеинемией, умеренным снижением альбуминов и значительной гиаергаммаглобулинсмией, которая от¬ мечается у 'V4 больных. У 80-90% больных обнаруживается увеличение СРВ, РФ ~ у больных, имеется высокое содержание ЦИК, у 30% больных выяв¬ ляется криоглобулин, АНФ — у V3 больных. LE-тест положительный только у 15% больных, у 50% больных имеются антитела к эпителиальным клеткам слюн¬ ных протоков, у 35% больных — антитела к тиреоглобулину. Антитела к нативной и денатурированной ДНК при БШ обнаруживаются редко.При болезни Шегрена выявляются также антитела Ко (SS-A) — у 75% боль¬ ных, La (SS-B) — у 50% больных, определяется повышенный титр HLA-B8, HLA- DR3, HLA-DRg. Для БШ характерны нормальные или повьттпенныс показатели комплемента. Гипокомплементемия и снижение Сз/Сд фракций комплемента указывают на неблагоприятное течение заболевания,В случае вторичного синдрома Шегрена лабораторные показатели будут за¬ висеть и от активности основного заболевания (РА, СКВ, полимиозит, тиреоидит Хашимото, аутоиммунный гепатит, гемохроматоз и др.).Важнейшее диагностическое значение имеет биопсия малых слюнных же¬ лез полости рта. Для БШ характерны отечность паренхимы слюнной железы, лимфоцитарная инфильтрация, признаки атрофии аципусов, утрата нормальной архитектоники, фиброз, сужение просвета протоков, В финале заболевания — дез¬ организация слюнных желез, фиброз с лимфоидными фолликулами и островка¬ ми пролиферации эпителия протоков.Узелковый полиартериит. Специфические маркеры лабораторной диаг¬ ностики узелкового полиартериита (УП) отсутствуют. В общем анализе крови в активную фазу заболевания определяется умеренная нормохромная анемия, выраженной она становится при уремии и кровотечениях. Имеется лейкоцитоз до 15-20 X 10^/л, при поражении легких (бронхиальная астма) появляется эози- нофилия. Увеличению СОЭ придается большое значение. В анализе мочи при поражении почек определяется протеинурия, гематурия, цилиндрурия. В кро¬ ви — увеличение содержания креатипина и мочевины, СРБ, углобулинов.
282 Диагностика ревматических заболеванийДля УП характерно повышение показателей щелочной фосфатазы, увели¬ чение уровня печеночных ферментов. РФ обнаруживается редко, АНФ имеет низкие титры, иногда выявляются криоглобулины. Содержание в крови имму¬ ноглобулинов повышено, а уровень сывороточного комплемента (компонентов С3 и Сд) снижен.Пррг системных васкулитах большую диагностическую ценность представ¬ ляет определение антинейтрофильных цитоплазматических антител (АНЦА), однако JTO касается гранулематоза Вегенера, синдрома Черджа—Стросса, микро¬ скопического нолиаигиита и быстро прогрессирующего гломерулонсфрита. Этот тест положительный у 65-90% этих больных, при узловом нериартериите он выявляется лишь в 5 -10% случаев.В диагностике УП большое значение придается морфологическому иссле¬ дованию биоптатов измененных участков кожи, мышц, почек, нервов, что повы¬ шает степень диапюстртки. При гистоморфологическом исследовании биоптатов выявляется поражение всех слоев артерий, отек интимы сосудов, очаги некро¬ за, фибриноидные изменения, деструкция внутренней .эластической мембраны. С развитием процесса возникает воспа^аительная юіеточная инфильтрация всех слоев сосудов. РТсход такого воспаления — развитие фиброза.Геморрагический васкулит (ГВ, пурпура Шенлейна—Геноха). Лаборатор¬ ные показатели неспецифичны, у V3 больных выявляется увеличение титров ЛСЛ-О. При иммунологическом исследовании определяется увеличение в сы¬ воротке крови IgA и иммунных кол-тлексов, содержащих IgA.Синовиальная жидкость суставов содержит лейкоциты, главным образом нейтрофилы. В биоптате кожи гистоморфологически обнаруживается пекроти- зирующий васкулит и гранулоциты.Диффузный эозинофильный фасциит. В общем анализе крови у половины больных диффузным эозинофильным фаспиитом (ДЭФ) отмечается умеренное увеличение СОЭ, по у отдельных она достигает 80 мм/ч. Ведущим лабораторным признаком ДЭФ является эозинофилия в периферической крови, которая вы¬ является у 80% бо.яьпых. После назначения 1'КС она исчезает.В крови также отмечается нерезко выраженная гипергаммаглобулипемия, увеличение содержания IgG, IgM, а уровень IgA и IgE остается нормальным. Имеется повышение количества ЦИК, что коррелирует с активностью про¬ цесса. У Уз больных выявляется нерезко выраженное повышение титров АНФ и РФ.Биопсия имеет большое дифференциально-диагностическое значение; при ДЭФ имеется инфи.^ьтрация фастщй с преобладанием макрофагов и лимфоци¬ тов, скопление же эозипофилов бывает редко.При оценке выявленной в крови эозинофилии надо учитывать то, что она возможна при синдроме Черджа—Стросса, аллергической реакции, узелковом периартериріте, граиулематозе Вегенера, эoзинoфиv^ьнoм васкулите, глистной инвазигт (описторхоз и др.), заболеваниях кожи, опухолях.Ревматическая полимиалгия. В периферической крови у многих больных ревматической полимиалгией (РП) выявляется гипохромная анемия. Важным
Лабораторные исследования при ревматических заболеваниях 283диагностическим критерием РП является увеличение СОЭ до 40 50 мм/ч, ее уровень обычно соответствует выраженности болевого синдрома и нарушению движений, в крови при РП имеются умеренно положительные признаки остро¬ фазового воспаления — увеличение содержания СРБ, фибриногена, tt2- и 7-глобу¬ линов. У 25% больных ревматической полимиалгией имеется повышение в крови содержания щелочной фосфатазы, креатинфосфокиназы, кальция и фосфора. У некоторых больных возможно повышение количества РФ, часто обнаружива¬ ется IILF-DR^.Положительная динамика лабораторных показателей после назначения пред- низолона (15 мг/с) в течение 2-3 педель подтверждает диагноз РП, при отсут¬ ствии эффекта от лечения диагноз РП маловероятен.Синовиальная жидкость заинтересованных суставов чаш,е бывает без при¬ знаков воспаления, повышение цитоза до 10-20 тыс./м.м^ свидетельствует о его наличии. При артроскопии возможно обнаружение элементов очагового сипо- вита.Биопсия скелетных мышц при РП не информативна, морфологически мыш¬ цы не изменены. Биопсия при артроскопии плечевого сустава позволила выявить морфологические признаки воспаления в капсуле сустава, межмышечной соеди¬ нительной ткани, в синовиальной сумке.Рецидивирующий полихондрит. Лабораторные показатели заболевания не¬ специфичны и малоинформативны. В общем анализе крови иногда выявляется анемия, увеличение СОЭ. В крови возможно увеличение количества и у-гло- булинов, незначительное повышение титров РФ, ЦИК, обнаруживаются анти¬ тела к коллагену IX и XI типа и к хрящу.При биопсии хряща морфологически выявляются признаки деструктивных изменений в области хрящевого стыка и воспалительные инфильтраты.В случаях, когда выявляются более значительные отклонения лабораторных показателей, необходимо исключить другие аутоиммунные и гематологические заболевания, с которыми рецидивирующий полихондрит ассоциируется в 30% случаев.Палиндромный ревматизм. В остром периоде болезни в общем анализе крови возможно увеличение СОЭ до 35 мм/ч, в формуле крови — эозинофилия и относительный лимфоцитоз (до 50%). Если увеличенная СОЭ сохраняется в межприступный период, не исключается трансформация болезни в ревматоид¬ ный артрит. При палиндромном ревматизме биохимические и иммунологические исследования крови отклонений не выявляют, сывороточный комплемент и уро¬ вень мочевой кислоты в пределах нормы, РФ не увеличен.в биоптатах синовиальной ободочки и капсулы суставов, околосуставных тканей обнаруживаются признаки неспецифического воспа^аения. Синовиальная жидкость содержит небольшое количество клеточных элементов, преимутце- ственно лимфотщтов. Биопсия кожных узелков помогает дифференцировать палиндромный ревматизм и ревматоидный артрит. При палиндромном ревма¬ тизме в узелках отсутствуют морфологические признаки центрального некроза, окруженного ретикуло-эндотелиальными клетками.
284 Диагностика ревматических заболеванийСиндром фибромиалгии. В общем анализе крови при фибромиалгии откло¬ нений не выявляется, у 95% больных СОЭ не превышает 20 мм/ч, у остальных она слегка увеличена. Уровень КФК и других мышечных ферментов в крови умеренно повышен, возможна гипокалиемия. Содержание в крови гормонов (Т3, Тд, ЛКТГ, СТГ, половых гормонов, кортизола) нормальное. Иммунологические показатели без отклонений, лишь у 23% больных с синдромом Рейно и «сухим» синдромом выявляется АНФ.В биоптатах мьппц и связок морфологических признаков воспаления и деге¬ неративных изменений не обнаруживается.Интермиттирующий гидрартроз. Лабораторные показатели воспаления в общем анализе крови отсутствуют, липгь в период выраженного обострения возможно незначительное увеличение СОЭ. СРВ, фибриноген, серомукоид, РФ в крови не выходят за пределы нормы.В синовиальной жидкости имеются нерезко выраженные признаки экссудата, возможно помутнение, снижение вязкости, увеличение цитоза.в биоптатах синовиальной оболочки выявляются признаки, напоминаюпще картину хронического синовита, местами — ревматоидного артрита (отек сино¬ вии, утолщение синовиальной мембраны, инфильтрация лимфоцитами и плаз¬ матическими клетками, пролиферация ворсин, хрящ не изменен).Заболевания околосуставных тканей. Выбор методов, объем и результаты лабораторных исследований при заболеваниях околосуставных образований (си¬ новиальные сумки, влагалиіца, сухожилия, фасции, суставные сумки, мьшттіьі) будут зависеть от того, являются ли они самостоятельным процессом, или это проявление какого-то основного заболевания (РА, СКВ, ПМ и др.). При ограни¬ ченном самостоятельном прот^ессе показатели острофазового воспаления будут либо нормальными, либо незначительно и кратковременно изменены.При бурсите, вьшоте в синовиальное влагалище сухожилий проводится диагностическая и лечебная пункция. Содержимое исследуется лабораторно, оно может иметь признаки воспаления, вплоть до нагноения. При подозрении на нагноение производится бактериологическое исследование, его необходимо проводить и для исключения специфических инфекций, сочетая с серологиче¬ скими пробами. Биопсия при бурсите, хендовагините показана для исключения опухоли.Анкилозирующий спондилоартрит (болезнь Бехтерева). В общем анализе крови у 10-30% больных болезнью Бехтерева (ББ) отмечается гипохромная ане¬ мия, более важным критерием болезни является увеличение СОЭ, достигающее порой 60 мм/ч. Центральная форма Б Б может протекать без увеличения СОЭ. Иногда увеличение СОЭ может быть выявлено у больного случайно, задолго до появления клинических признаков болезни.В крови у части больных ББ возможно повышение содержания СРБ, и у-глобулинов. Количество СРБ отражает степень активности процесса. Уровень ДФА повышен у 30-40% больных ББ, АНФ и РФ, как правило, не увеличены.Важным диагностическим показателем Б Б является повышение активности лизосома.1ьных ферментов: кислой фосфатазы, кислой гиалуронидазы, протеазы,
Лабораторные исследования при ревматртческих заболеваниях 285дезоксирибонуклеазы и др. У больных Б Б отмечается повышение активности лактатдегидрогеназы, трансаминазы, глутаминоиировиноградной, щавелево-ук¬ сусной и холиновой эстераз в сыворотке крови и синовиальной жидкости.У 90% больных обнаруживается такой иммунологический показатель, как антигены HLA класса I (ULA-B27). Оценивая этот тест, надо ^итывать, что в по¬ пуляции он встречается у 6-8% обследованных, нередко он выявляется у боль¬ ных с проявлениями сакроилеита при псориазе, болезни Рейтера и др. У больных Б Б отмечается повьитгсние уровня IgA, показатели которого коррелируют с по¬ казателями СРБ и отражают стенень активности процесса.Псориатический артрит. Специфических лабораторных критериев при псо- риатическом артрите (ПА) нет. В период обострения заболевания и при тяжелом течении возможна слабовыраженная анемия, умеренный лейкоцитоз и эозино- филия, увеличение СОЭ, которое указывает на степень воспаления. Активность ПА отражается в повышении в крови уровня СРБ, фибриногена, ссромукоида,0,2- и у-глобулинов, в активности лизосомальных ферментов — кислой фосфата- зы, кислой и нейтральной протеиназы, гиалуронидазы и др. Возможно наруше¬ ние реологических свойств крови — повышение вязкости, снижение гематокрита и др. Иногда отмечается повышение в крови зфовня мочевой кислоты.Иммунологические отклонения при ПА характеризуются увеличением имму¬ ноглобулинов, особенно IgA и IgG, появлением антител к коже пациента, АНФ, ЦИК, комплемента. РФ не увеличен. У V3 больных в сыворотке крови выявля¬ ются антигены HLA, 65% больных ПА с признаками спондилоартрита имеют HLA-D27,Пункция иартроскопия суставов при ПА производятся редко, это необхо¬ димо при дифференциации имеющего артрита с РА. Исследуется синовиальная оболочка и капсула сустава. Морфологически при ПА выявляются признаки сииовита, напоминающие изменения при РА. В начальной стадии заболевания в биоптатах синовиальной оболочки обнаруживаются очаги мукоидного набу¬ хания, васкулит, кровоизлияния, фиброзные изменения. Далее фиброзные на¬ ложения усиливаются, появляются дистрофические из.менения и очаги некроза синовиальной оболочки. При хроническом течении ПА выявляются пролифера- тивно-воспшштельные изменения, незначительная гиперплазия ворсинок, коль¬ цевидный склероз стенок сосудов, а также изменения в хряще. В отличие от РА при псориазе имеется большее формирование коллагеновых волокон в субсино- виа.'1ьной ткани, что способствует развитию фиброза и контрактур.Подагрический артрит. В острую фазу подагрического приступа в общем анализе крови отмечается лейкоцитоз со сдвигом в формуле влево, увеличенная СОЭ, иногда до 60 мм/ч, гипергаммаглобулинемия, повышение титра АСЛ-О, повышение активности лизосомальных ферментов (кислая фосфатаза, кислая дезоксирибонуклеаза и др.). РФ определяется в низких титрах.Очень важным диагностическим критерием подагрического приступа являет¬ ся повышение уровня мочевой кислоты в крови до 0,82-0,88 ммоль/л. Средние нормальные цифры мочевой кислоты у мужчин — 0,306 ммоль/л, у женщин —0,24 ммоль/л. Повышение уровня в крови мочевой кислоты бывает не всегда.
286 Диагностика ревматических заболеванийБольшую диагностическую ценность имеет определение количества мочевой кислоты, выделяемой за сутки с мочой, в норме после 3-дневного ограничения в иище нуринов оно равно 300-600 мг/сут. Исследование проводится до со¬ блюдения диеты и через 7 дней после этого. У больного с подаї рой JJ суточной моче количество мочевой кислоты может увеличиться в 2 -3 раза. При оценке результатов лабораторного исследования надо >^итывать то, что уровень уратов в крови и в се моче повышается при нолицитемии, лейкозе, миеломной болезни, гемоглобинопатиях и др.Иск.7тючительиую ценность представляет исследование пуиктата сустава, си¬ новиальной сумки и тофуса. Обнаружение в них кристаллов уратов с помощью поляризационной микроскопии — ключ к диагностике подагры.Лртросконичсски тіри подагре видны значительные изменения хрятца суста¬ ва — он становится матово-белым из-за отложения на его поверхности уратов. При микроскопии биоптата хряща, синовиальной оболочки обнаруживаются кристаллы мочевой кислоты, признаки некроза хряща. Такие же изменения определяются при микроскопии периартикулярных тканей, эпифизов костей и ночек.Пирофосфатная артролатия (псевдоподагра). В остром периоде забо¬ левания в общем анализе крови иногда определяется лейкоцитоз, увеличение СОЭ. У отдельных больных в сыворотке крови может поізьниаться содержаниеа.^- и у-глобулинов, серомукоида. В синовиальной жидкости иррі поляризаци¬ онной микроскопии обнаруживаются в большом количестве микрокристаллы пирофосфата кальция, накапливаются они и в лейкоцитах.При оценке результатов лабораторного исследования надо учитывать то, что признаки пирофосфатной артронатии возможны при некоторых наследственных и других заболеваниях (гиперпаратиреоз, гемохроматоз, гемосидероз, болезнь Конова-юва—Вильсона, охроноз, боле.знь Педжета, акромегалия). Криста^ыы пи¬ рофосфата кальция в синовиальной жидкости могут обнаруживаться при остео- артрозе, подагре, амилоидозе, у больных с гипермобильностью суставов.Остеоартроз. При относительно благополучном течении заболевания ла¬ бораторные методы диагностики остеоартроза (ОА) ма,'юинформативпы. Лишь в период обострения с развитием вторичного синовита возможно появление лабораторных отклонений, отражающих воспа;^іение. В это время имеется не¬ большое увеличение СОЭ, увеличение содержания в крови и у-глобулинов, фибриногена, серомукоида, повышение активности лизосома^льных ферментов. РФ, АИФ при ОА выявляется не чаще, чем у здоровых. С исчезновением сино¬ вита лабораторные отклонения исчезают.Большую диагностическую ценность при ОА имеют исследование синовиаль¬ ной жидкости и биоптата элементов сустава.Количество СЛС при ОА обычно несколько возрастает, при выраженном си- новите увеличение может быть значительным. При неосложненном ОА СЖ про¬ зрачная, вязкость ее сохранена, однако количество лейкоцитов возрастает, но не более 1000 на мм^, большую их часть составляют лимфоциты. Иногда СЖ содержит минеральные кристаллы (гидроксиапатит или пирофосфат). Таким
Лучевые и инструментальные методы исследования в репмато^аогии 287образом, СЖ становится характерной для хронического воспалительного про¬ цесса в суставе.Биопсия элементов сустава проводится при артроскопии, рісследуются си¬ новиальная оболочка, хрящ, капсула сустава, кость. Результаты макро- и микро¬ скопии зависят от стадии ОЛ.При ОАI стадии выявляются признаки шелушения и начального разволок- непия хряш.а сустава с образованием в нем раковин и желобков.При ОА И стадии — отмечается глубокое разволокнепие и деструкция хряща в нагружаемых участках, имеются начгшьные признаки формирования остеофитов.При ОА III стадии — видны признаки полного разрушения хряща с обна¬ жением кости, выраженного разволокнения хряща оставшейся части, склероза субхондршіьной кости, фиброза капсулы сустава, реактивной пролиферации си¬ новиальной оболочки.При ОА IV стадии имеется полное разрушение хряща на больших участках, обнажение кости, нарушение конгруэнтности суставных поверхностей, опреде¬ ляются большие остеофиты, фиброз синовиальной оболочки и капсулы сустава, избыточная вязкость синовиальной жидкости.Лучевые и инструментальные методы исследования в ревматологииАрсенал лучевых и ипструмснта^чьных методов диагностики ревматологических заболеваний в настоящее время обширный. Каждый из них обладает определен¬ ными диагностическими возможностями, поэтому их использование должно быть оправдано как с точки зрения медицинских показаний, так и экономиче¬ ских. Одни методы безвредны или почти безвредны для человека, другие имеют определенную агрессивность к биологическим объектам. Одни методы отличают¬ ся доступностью и дешевизной (рентгеноскопия, рентгенография, УЗИ). Другае нередко труднодоступны и дороги (компьютерная рентгенография, сканирова¬ ние, артроскопия и др.).Объектами лучевого и инструментального исследования при ревматолоі иче- ских заболеваниях являются:• сустав в целом;• сочленяющиеся костные образования;• капсула сустава;• синовиальная оболочка;• синовиальная жидкость;• суставная щель;• параартикулярные ткани и образования (мышцы, связки, синовиальные сумки, сухожилия, их влагалища);• вновь возникшие внутрисуставные параартикулярные и костные образо¬ вания (оссификаты, узлы и др.);
288 Диагностика ревматических заболеваний• мышцы;• лимфатические узлы.Перечень лучевых и инструментальных методов исследования, используемых в ревматологии:• рентгеноскопия и рентгенография;• прицельная рентгенография с прямым увеличением изображения;• стандартная рентгенография с использованием специализированной рент¬ геновской пленки и соответствующими ей усиливающими экранами в кас¬ сетах;• магнитно-резонансная томография;• спиральная компьютерная томография;• тепловизионное исследование;• ультразвуковое исследование;• сцинтиірафия;• контрастная артрография;• пункция сустава;• артроскопия;• биопсия.Выбор лечащим врачом лу^іевого и инструментального метода исследования для конкретного пациента основывается на предварительной клинической нозо¬ логической или синдромальной диагностике. Обычно это начинается с рутинного (обзорного) рентгеновского исследования, что вполне оправдано. Однако в слож¬ ных случаях этого бывает недостаточно. Лечащий врач совместно со специали¬ стом л^^евой диагностики, а в ряде случаев по его рекомендации, определяет круг дальнейших специальных исследований.Возможности лучевых и инструментальных методов исследования очень большие. Они дополняют клиническую диагностику, конкретизируют ее на осно¬ ве выявляемых изменений, а в ряде случаев являются абсолютно объективными методами, подтверждающими определенный тип нозолоі ии. Все это очень важно для лечащего врача в постановке окончательного клинического диагноза, выбора метода лечения, определения прогноза и решения экспертных вопросов.Комплекс современных методов диагностики позволяет в большинстве случа¬ ев дифференцировать воспалительные поражения суставов и параартикулярных тканей, дегенеративно-дистрофические процессы и травматическую патологию.ОБЩИЕ ПРИНЦИПЫ ПРИМЕНЕНИЯ КАЖДОГО МЕТОДАРентгенография. Самый доступный, объективный, обладающий очень больши¬ ми диаі'ностическими возможностями метод распознавания заболеваний опор¬ но-двигательного аппарата человека. Он используется на этапе первичной диаг¬ ностики, в процессе лечения, во время реабилитации больного и при решении экспертных вопросов. Рентгенография незаменима при диагностике как врож¬ денной, так и приобретенной патологии. Она позволяет выявить и оценить такие состояния костей и суставов, как аплазия, гипоплазия, гиперплазия, атрофия,
Лучевые и инструментачьпые методы исследования в репматологии 289остеолиз, остеопороз, остеосклероз, гииеростоз, гипостоз, периостоз, остеофитоз. Рентгенография объективно подтверждает внешние изменения костей и суставов, их контуров, состояние сочленяющихся концов, а также изменения внутренней структуры костей, состояние хряща суставных поверхностей, состояние полости сустава, суставной щели, характер изменений околосуставных тканей.Рентгенография является основным методом диагностики травматических и патологических переломов костей и суставов. В диагностике воспалительных повреждений на начальных этапах заболевания рентгенография міиюинформа- тивна, однако в последующем с се помощью выявляются много признаков в ко¬ стях, суставах, в мягких околосуставных тканях, позволяющих диагностировать и дифференцировать воспалительный процесс с другими состояниями.Диагностика обменно-дистрофических поражений костей, суставов, мягких околосуставных тканей невозможна без рентгенографии. На снимках можно видеть ряд очень характерных признаков для этих процессов в виде краевых костных разрастаний — шипов, гребней, костных губ, а также уплотнения и де¬ фигурации эпифизов костей, сужение суставной щели, склероз субхондральных слоев кости, значительное обезображивание эпифизов, неправильное соотноше¬ ние суставных концов по отношению друг к другу, вывихов, подвывихов, деви¬ ации и др.Рентгеноскопия — получение изображения исследуемого объекта па экране или мониторе телевизора. Чаще она используется как пробное, ориентировочное исследование. Ее преимущества перед рентгенофафией — простота, доступность, дешевизна, однако она связана с большей лучевой нагрузкой, отсутствием объ¬ ективной возможности наблюдения за объектом исследования в динамике.Компьютерная томография (КТ). Метод рештенологичсского исследования, заключающийся в круговом просвечивании пациента рентгеновским излучением с последующей регистрацией этого изображения детекторами. ЭВМ по специ¬ альному алгоритму реконструирует и создает изображение объекта. Примене¬ ние «спиральной» компьютерной томографии позволяет на основе непрерывного вращения рентгеновской трубки и движения стола добиться получения четкой дифференциации между тісанями патологического очага размером 2-3 мм, а также получить трехмерное изображение органов и сосудов. Показания к КТ определя¬ ет лечащий врач совместно с врачом-рентгенологом, проводятцим исследование. Введение контр.чстного вещества значительно увеличивает объем получаемой информации. Метод ііаиболее информативен в диагностике поражений суставов, которые сложно обнаружить при обычнбй рентгенографии, например, поражение крестцово-подвздошного сочленения, грудино-ключичного сустава.Мапштно-резонансная томография (МРТ). Метод основан па фено.мене ядерно-магнитного резонанса. Он позволяет нолу'чить более детальное изобра¬ жение многих аиато.мических образований. В основе .метода лежит не ионизи¬ рующее излучение, а принцип .магнитного резонанса ядер водорода, наиболее широко распространенного элемента в организме человека. В зависимости от последовательности прилагаемых полей получают изображения в двух основных режимах — Т1 и Т2, Патологические очаги различного происхождения имеютЮЛнагчюстикаревматичсскихзаболевачий
290 Диагностика ревматических заболеванийразличный вид в режимах МРТ. При удлинении времени релаксации Т1 интен- снвиость сигнала снижается, и очаг выглядит более темным, а на Т2 взвешенных изображений увеличение времени релаксации сопровождается повышением ин¬ тенсивности сигна*їїа, и очаг выглядит более светлым.Показания к применению МРТ, МРТ — один из самых эффективных методов диашостики заболеваний головного и спинного мозга, позвоночника, суставов, органов брюшной полости (за исключением желудка и кишечника) и мшюго таза, а также сердца и сосудов. МРТ в отличие от КТ позволяет пол>’^піть изображение в любой проекции; аксиа^іьной, коронарной (фронтальной), сагитта^іьной. Метод наиболее чувствителен в диагностике изменений мягких тканей, при ревматиче¬ ских заболеваниях.Ультразвуковая диагностика (УЗИ) — относится к основным методам ме¬ дицинской визуализации, который основан на эхолокации глубоких тканей ор¬ ганизма, на изучении зондирующего импульса ультразвука и приеме сигналов, отраженных от поверхности раздела тканевых сред, которые обладают различ¬ ными акустическими своііствами. Метод УЗИ обладает хоротпсй разрешающей способностью, возможностью проведения многократных исследований, безопа¬ сен для больного. УЗИ дополняет рентгенодиагностику, РКТ, МРТ. Большим достоинством УЗИ является возможность под контролем ультразвука проводить пупкционную биопсию, в настоящее время широко внедряется в практику циф¬ ровое УЗИ.Утьтразвуковое скаїшрование суставов обладает рядом преимуществ в срав¬ нении с другими лучевыми методами исследования. Особенно ценен в распозна¬ вании поражений околосуставных тканей и самой полости сустава. Он легко выявляет скопление даже незначительного количества свободной жидкости в по¬ лости сустава, синовиальных образованиях. УЗИ позволяет диагностировать уплотнения и разрывы сухожилий, возникающие внесуставные гемато.мьт, флег¬ моны, с его помощью врач получает характеристику внутрисуставного хряща.Сцинтиграфия скелета. В настоящее время методом выбора радионуклидных диагностических исследований костно-суставного аппарата является сцинтигра¬ фия всего тела с остеотропными радиофармацевтическими препаратами (РФП), меченными ^^''Тс'технецием. Метод основан на способности остеотропных РФ И при внутреннем их введении избирательно связываться с минеральным компо¬ нентом и незрелым коллагеном костной ткани. Он обладает высокой чувстви¬ тельностью. Изменения с помощью этого метода выявляются за 3-9 месяцев до появления рентгенологических признаков патологической перестройки костной ткани. Исследование безвредно, так как через несколько часов после введения вещество полностью выводится из организма.Показания к проведению сцинтиграфии:• выявление признаков поражения костей всем больным на этапе моппто- рирования;• выявление в костях метастазов опухоли;• оценка степени активности и распространенности патологического про¬ цесса в костях;
Лучевые и инструментальные методы исалсдовамия в ревматологии 291• контроль эффективности лечения опухолевых поражений скелета;• выявление признаков Боспалительного поражения костно-суставного ап¬ парата;• выявление очагов метаболической остеодистрофии в костях, субклиничс- ских переломов костей;• оценка степени активности репаративпых процессов при травматических повреждениях скелета.Метод сцинтиграфии обладает высокой чувствительностью и диагностике воспалительного поражения суставов, в диагностике сшшвита различной лока¬ лизации и оценке степени его активности. Сциптиі'рафия вьтсокоинформативиа в диагностике таких трудно диагностируемых на начальных этапах синдромов, как спондилоартрит, сакроилеит. Она используется для диапюстики альгоней- родистрофии, ОСТЄОМШ1ЯЦИИ, болезни Педжета, гипертрофической остеоартро- патии.Термография. Один из наиболее перспективных экспресс-методов обсле- довшия организма. Используются цифровые тепловизионные камеры, предна¬ значенные для регистрации инфракрасного излучения органов и преобразования сигнала изображения в выходной электрический сишал. Термография позволяет определить аномалии тепловой картины на поверхности кожи пациента, которые характерны для многих заболеваний и физических расстройств, в том числе и для воспаления суставов и окружаюіцих их тканей. Термография позволяет зареги¬ стрировать изменения в самом начале развития патологического процесса, когда структурные изменения еще отсутствуют. Результаты обследования методом термографии коррелируют с другими диагностическими методами (КТ, МРТ, сцинтиграфия).ОБЪЕКТЫ ЛУЧЕВОГО, ИНСТРУМЕНТАЛЬНОГО И ЛАБОРАТОРНОГО ИССЛЕДОВАНИЯЛучевое исследование любого сегмента опорно-двигательного аппарата начи¬ нается с обзорной рентгенографии или с ориентировочной рентгеноскопии. Это позволяет в сочетании с клиническими данными определить схему да-іьнейшего лучевого и инструментального поиска. Рентгенография проводится в двух про¬ екциях с обязательным исследованием парных областей. По обзорной рентге¬ нограмме делается оценка величины, формы исследуемого объекта, выявляется наличие или отсутствие грубых анатомических нарушений. Чаше всего такими объектами являются суставы, образующие их кости и мягкотканные образова¬ ния.Величина ІІ форма сустава меняется при anoMajuiHX развития, воспалитель¬ ных, дегенеративно-дистрофических процессах, обменных нарушениях, вслед¬ ствие травмы, образования опухоли. Величина рг форма сустава меняются за счет реакцрш периартикулярных тканей, выпота в полость сустава, накопления избыточной жидкости в сиповиа,'1ьных сумках, гипопластического или гиперпла- стического процессов суставов образуюших структур, мьтпщ.
292 Диагностика ревматических заболеванийОбычная рентгенография в диагностике патологии мягких околосуставных тканей малоинформативна. Оценить их состояние можно, используя другие ме¬ тоды.Увеличение объема околосуставных мягких тканей может быть обусловлено воспалительным отеком, накоплением свободной жидкости в синовиальных об¬ разованиях, это же происходит при травме, ушибе мягких тканей, разрыве мышц, сухожилий, возникновении гематомы, флегмоны, опухоли мыптц, жировой опу¬ холи или костной.Углубленную характеристику нериартикулярных мягких тканей дают такие методы, как УЗИ, МРТ, сцинтиграфия, тепловизионное исследование, пункция параартикулярного образования, синовиальных сумок, сухожильных влага-ішц, биопсия, лабораторное исследование пунктата и биоптата.Капсула сустава, места прикрепления связок к кости могут быть подвержены воспалению, особенно при артритах и травме. При воспалении они утолщаются, пролиферативныс процессы завершаются их утолщением, уплотнением, фибро¬ зом и даже кальцинозом. При физическом перенапряжении, травме нередко про¬ исходит отрыв связки (сухожилия) от кости, иногда с ес фрагментом,Наибо.тее информативными методами диагностики патологии капсулы суста¬ ва, связок и сухожилий являются УЗИ, МРТ, КТ, тепловизионнос исследование, сцинтиграфия, биопсия.Синовиальные параартикулярные сумки, синовиальные влагалища сухожи¬ лий часто подвергаются воспалению, особенно при травме, артритах, их инфи- цировапии. Наиболее информативными методами диагностики их патологии являются УЗИ, МРТ, сцинтиграфия, теиловизионное исследование, пункция с лабораторным исследованием пунктата.Мышцы в окружении суставов могут быть поражены при артритах, травме (ушиб, разрыв, гематома), их инфицировании с образованием абсцесса, флег¬ моны, возникновении опухоли, развитии коллагеноза. В диагностических целях надо использовать УЗИ, МРТ, тепловидение, пункцию, биопсию.Синовиальная оболочка сустава покрывает капсулу изнутри, она незамедли¬ тельно реагирует на возникающее воспаление сустава любого генеза, при дегепе- ративно-дистрофических процессах она вовлекается вторично. Патологические процессы синовиальной оболочки проявляются ее утолщением, отеком, гипере¬ мией, повышенным образованием синовиальной жидкости. Возможны и другие варианты патологии синовиальной оболочки. Методами диагностики поражения синовиальной оболочки являются рентгенография, МРТ, КТ, УЗИ, тепловиде¬ ние, сцинтиграфия, пункция сз'става, артроскопия, биопсия, лабораторное ис¬ следование синовиальной жидкости и биоптата.Синовиальная жидкость — ее количество увеличивается при артритах любого генеза. Об увеличении количества СЖ можно судить по рентгенограмме (увели¬ чение сустава^ широкая суставная щель), УЗИ, КТ, пункции сустава. Качественно СЖ оценивается по лабораторному исследованию.Суставная щель — очень информативный анатомический объект в диагности¬ ке ревматолоі’ических заболеваний. В зависимости от характера патологии луче¬
Лучевые и инструментальные методы исследования в ревматологии 293вое изображение суставной щели бывает разным: щель может быть нормальной, расширенной, суженой, не определяться вообще, иметь локальное расширение.Истинное увеличение (расширение) суставной щели может быгь обусловлено скоплением свободной жидкости в полости сустава, гемартрозом, повреждением капсулы и связок сустава. Избыток жидкости — признак острого или хрониче¬ ского артрита или травмы сустава. Расширение суставной щели возможно при остеолизе, при гнойной деструкции костных суставных концов, что приводит к увеличению расстояния между ними.Ложное расширение сустішной щели происходит за счет увеличения ТОЛІГЩ- ны (объема) суставного хряща, что наблюдается в начальной стадии остеохон¬ дропатии у больных ревматоидным артритом, особенно у детей.Сужение суставной щели свидетельствует о частичном или полном разруше¬ нии суставного хряща, что характерно для воспалительных и дистрофических процессов. Особенно быстрое и значительное разрушение хряща типично для гнойных артритов. При хронических артритах деструкция хряща идет медленно и неравномерно. Особенностью изменения хряща при туберкулезе является то, что симптомы его поражения предшествуют изменениям в кости. Локальное рас¬ ширение суставной щели возникает при переходе воспалительного процесса на кость и образования в ней узур.Исчезновение рентгеновского изображения суставной щели бывает при выра¬ женной и распространенной деструкции внутри суставного хряиіа; при костном анкилозе, после резекции суставных концов.Оценить состояние суставной щели можно, используя ронтгеноірафию, УЗИ, КТ, артрографию, артроскопию, биопсию.Хрящ. Наиболее выраженное поражение хряпіа суставных поверхностей происходит при длительных артритах, остеоартрозс, возможны опухоли хряпіа. Хрящ может быть утолщен, истончен, стать неровным, исчезнуть совсем.Методами, позволяющими оцепить состояние хряща, являются рентгеногра¬ фия, КТ, УЗИ, артроскопия, биопсия, исследование синовиа^іьной жидкости.Внутрисуставные и параартикулярные костные образования — надколен¬ ник и сесамовидиые косточки. Они чаще всего подвержены воздействию травмы, реже — воспалению, дистрофии и опухолям. При их исследовании необходимо провести рентгенографию, УЗИ, МРТ, артроскопию при заинтересованности надколенника.Костные суставные концы при любом ревматологическом заболевании под¬ лежат очень тщательно.му изучению, так как они почти всегда имеют призна¬ ки патологии, а некоторые из них могут быть даже ключом к нозологическому диагнозу. Очень часто выявленные изменения отражают степень выраженности рев.матологической патологии, ее динамику течения, их оценка важна при вы¬ боре метода лечения и для прогноза. Костные суставные концы почти всегда вовлекаются в процесс при артритах, остеоартрозсіх, болезнях обмена веществ, при эндокринных заболеваниях, при травме сустава.По рентгенофамме оценивается величина сочленяющихся костей, их форма, положение. Увеличение костей характерно для опухоли, лля метастазов в кости.
294 Диагностика ревматических заболеванийУменьшение бывает при их недоразвитости или разрушающих кость процессах (туберкулез, псориаз, болезнь Педжега и др,).Форма костей может быть изменена при аномалии их развития или при снижении прочности костной ткани, обусловленной нарушением минерально¬ го состава кости (остеомаляция, рахит, гиперпаратиреоз, почечный остеопороз и др.).Положєіпіє костей, образующих сустав, может отличаться от нормального при аномалии их развития, при вывихе, переломе, при выраженных артритах и артрозах, при неправильно сросшемся переломе, при костном и фиброзном анкилозе.Большое диагностическое значение имеют изменения структуры сочленя¬ ющихся костей, которые наступают в результате множества причин; нарупіепие степени нагрузки на кость, острые и хронические артриты, дегенеративно-дис¬ трофические процессы, нарушения обмена веществ, эндокринные расстройства, опухоли, травмы, нарушение трофики костей, образование гнойных очагов, при¬ ем глюкокортикостероидов и др.в результате воздействия одного или нескольких из перечисленных факторов могут появиться следующие рентгенологические симптомы:• нарушение плотности костного вещества в виде остеопороза, остеосіслеро- за, остеолиза;• изменение структуры губчатого вепісства;• изменение толщины компактного слоя и диаметра костномозгового ка¬ пала;• возникновение очагов деструктщи;• наличие линии перелома и.ш костной мозоли;• изменение структуры замыкательной пластинки;• наличие частичного или полного костного анкилоза.Методами диагностики патологических изменений костных суставных кон¬ цов являются: рентгенография, КТ, МРТ, сцинтиграфия, термография, артрогра- фия, артроскопия.Периостит, периостоз. Надкостнитіа часто реагирует на различные се раз¬ дражения. Периостит возникает вслу'іае распространения воспаления с кости при таких заболеваниях, как туберкулез, остеомиелит, опухоль. Он бывает при артритах разного генеза. Периостоз часто является следствием длительной фи¬ зической и механической перегрузки, а как вторичное явление он возникает при периостите, при эндокринных нарушениях, заболеваниях легких и сердца, при опухолях.Методами диагностики патологии надкостницы являются рентгенография, МРТ, КТ, УЗИ, биопсия.Вновь возникшие костные и хрящевые образования — остеофиты, .метастазы опухоли, фрагменты хряша и кости, опухоли хряпіа и кости диагностируются методами рентгенографии, КТ, УЗИ, сцинтиграфии, артроскопии.Вновь возникшие мягкотканные образования — это отек иериартикуляр- ных ткгшей, скопление синовиальной жидкости в син0виалы1ых образованиях,
Л^елые и инструменхсишныс методы исследования Б ревматологии 295гематомы, флегмоны, 1<исты, гигромы, узелки, мягкотканные опухоли, скопления минеральных солей. Их диагностика должна быть комплексной с использовани¬ ем рентгенографии, КТ, МРТ, УЗИ, пункции, биопсии, лабораторного исследо- ізания пунктата и биоптата.ПУНКЦИЯ СУСТАВОВ, ОКОЛОСУСТАВНЫХ СУМОК и СУХОЖИЛЬНЫХ ВЛАГАЛИЩПункция суставов и других синовиальных образований в ревматологии ис¬ пользуется очень широко. ИcCvleдoвaниe их содержимого имеет большое диаг- нострїческое и прогностическое значение.к пункции прибегают в случаях накопления в суставе, синовиальной сумке или сухожильном влагаяище избыточного количества содержимого — синови¬ альной жидкости, гноя, крови, чти характерно для выраженных воспалительных процессов или травмы. Пункция в ревматологии используется в диагностических и лечебных целях при таких заболеваниях, как ревматоидный артрит, псориати- ческая артропатия и подагра, а также травматическое повреждение сустава и си¬ новиальных образований. При дегенеративно-дистрофических заболеваниях су¬ ставов пункция производится лишь в слу^іаях развития выраженного вторичного синовита. Накопление в суставе большого количества жидкости сопровождается выраженным болевым синдромом, увакуация избыточной жидкости облегчает страдания пациента. Поэтому пункция сустава таким больным нередко приме¬ няется как неотложная лечебная мера. Особенно интенсивные боли бывают при некоторых инфекционных артритах (например, гонорея ).Пункция сустава и околосуставных образований чрезвычайно важна для диагностики. По характеру пунктата в ряде случаев можно с определенностью судить о генезе патологии. Например, наличие гноя свидеге.льствует об инфек¬ ционной ее природе, наличие кроврі — чаше о травме.Полученная при пункции жидкость подлежит лабораторному исследованию. Пунктируюш,ий врач обязан указать количество добытой жидкости, ее вид, ха¬ рактер и иод каким давлением она набирается в шприц. Пункцию может прово¬ дить не только хирург, по и любой подготовленный врач со строгим соблюдением правил асептики и антисептики. Исключительную осторожность надо соблюдать при пункции тазобедренного сустава, его анатомические особенности требуют большого опыта.При пункции необходимо соблюдать следующие условия:• манипуляция выполняется в операционной или чистой перевязочной;• перед пункцией необходимо подготовить соотвстствуюш;им образом опе¬ рационное поле; локальное обезболивание лидокаино.м проводится лишь при сильном беспокойстве больного; прави.'1ьное и быстрое введение иглы боли не вызывает;• во время пункции суставов верхних конечностей больной сидит, положив руки на столик, пункция суставов нижних конечностей проводится в ле- жашем положении больного;
296Диагностика ревматических заболеваний• ДЛЯ пункции используется 10 мл стерильный шприц с тонкой иглой, сте¬ рильные пробирки и предметные стекла;• прокол делается в рекомендуемом месте для каждого сустава или около¬ суставного образования;• пункция выполняется быстро, после прокола кожи необходимо в шприце создать небольшой вакуум оттягиванием поршня; продвигая иглу вглубь, производится отсасывание жидкости;• при пункции сустава с избыточным содержимым в лечебных целях удаля¬ ется максимальное его количество;• после удаления иглы место прокола смазывается настойкой йода и покры¬ вается стерильной повязкой.Пункция каждого сустава должна проводиться в строго определенном (наи¬ более доступном) месте, что окажется более эффективным и позволит избежать осложнений.Во время пункции сустава или других синовиа^хьных образований с лечебной целью могут вводиться необходимые медикаменты (антибиотики, новокаин, глю¬ кокортикостероидные гормоны, противовоспалительные средства и др.). Особен¬ но широко применяются ГКС гормоны, дающие быстрый противовоспалитель¬ ный местный эффект. Эти препараты вводятся как при неинфекционньгх артри¬ тах, так и при инфекционных, исключая туберкулезный артрит и гемартроз. При распространенных артритах к лечебной пункции прибегают реже, в этих случаях более эффективной является не локальная терапия, а общетерапевтическая.Приводим информацию о местах пункции отдельных суставов (Насоно¬ ва В.А., Бунчук Н.Б., 1997).Коленный сустав. Лучшим считается ретрапателлярный доступ с наруж¬ ной или внутренней стороны сустава при максимально разогнутом его поло¬ жении (рис. 263). Четырехглавая мышца при этом должна быть максимально расслабленной, а надколенник смещен медиально или латерально. Иглу вводят до момента ее касания хряща надколенника. Пробную пункцию .чіожно делать па уровне .межсуставной линии, что обеспечит попадание иглы в полость сустава, а не в заворот, а также у внутреннего или наружного края собственной связки надколенника.Рис. 263. Пункция коленного сустава:7 — надколенник; 2 — бедренная кость; 3 — большеберцовая кость; 4 — супрапателлярная сумка
Лучевые и ииструменталытьте методы исслелования н ревматологии297Голеностопный сустав (рис. 264). Пункция лела- ется в зависимости от локализации патологического процесса и места наибольшего скопления жидкости в суставе. При решении врача о необходимости пун¬ ктировать с наружной стороны сустава укол делается на средине между крайним сухожилием ра.згибателя піиьтіев и передним краем наружной лодыжки. Если необходимо пунктировать с внутренней стороны суста¬ ва, то укол делается в промежутке между крайним вну¬ тренним сухожилием длинного разгибателя большого папьца и передним краем внутрепией лодыжки.При пункции спереди на тьтьной поверхности го¬ леностопного сустава проводят условную линию, со¬ единяющую концы лодыжек, и делят ее на 3 части. На границе наружной и средней трети и на 1 см выше про¬ изводят пункцию па глубину 2-3 см. При правильном выборе точки врач ощущает «нрова.п» иглы.Плечевой сустав. Существует доступ к суставу спереди и сзади. Наиболее простой — передний. Для этого больной сгибает руку в локтевом суставе и ро¬ тирует ее кнаружи гак, чтобы можно было прощупать Мсыый бугор плечевой кости, Иглу вводят между клю¬ вовидным отростком и этим бугорком, направляя ее несколько косо и внутрь. Можно пользоваться другой ориентацией — иглу вводят в точку, расположенную на 5 см книзу и 5 см кнутри от верхушки акромиального отростка (рис. 265). Плечо при этом должно быть ротировано кнаружи. Копчик иглы при проколе упирается в суставной хрящ головки плечевой кости. При пункции этого сустава сзади руку больного несколько отводят и ротируют внутрь. Укол делается непо-Рис. 264. Пункция голено¬ стопного сустава: г — малоберцовая кость;2 — большеберцовая кость;3 — таранная костьРис. 265. Пункция плечевого сустава:1 — плечевая кость; 2 — клювовидный отросток лопатки; 3 — ключица; 4 — акромиальный отросток лопатки
298Диагностика ревматических заболеванийсредственно под остыо лопатки на пути от заднего акромиона, направляя иглу горизонтально вглубь,Локтевой сустав (рис. 266). Пункция прортзводится непосредственно над верхушкой локтевого отростка, при этом рука должна быть согнута под углом 130-135®. При небольших выпотах пункцию проводят кнаружи от локтевого отростка.Рис. 266. Пункция локтевого сустава:I — плечевая кость; 2 — локтевая кость; 3 — лучевая кость; 4 — локтевой отросток локтевой костиТазобедренный сустав (рис. 267). Пункция этого сустава технически сложна и при необходимости се проводят под контролем УЗИ и рентгена, иногда с введе¬ нием контрастного вешества. Больной укладывается на бок. Пораженный сустав выпрямлен и слегка отведен. Иглу вводят над большим вертелом перпендику¬ лярно к длинной оси бедра так, чтобы ее кончик упира-іся в головку бедреппой кости, расиолагаюттіейся кнутри капсулы сустава. Пунктировать сустав мож¬ но в положении больного на спине с вытянутой ногой и несколько отведенным и слегка ротированным кнаружи бедром. Если пункция проводится на задней поверхносги, то укол делается па один поперечный палец кзади от заднего угла большого вертела.
Лучевые и инструментальные методы исследования в ревматологии299Лучезапястный сустав (рис, 268). Кисть больного необходимо фиксировать в положе¬ нии лучевого отведения, этим увеличивается доступ к локтевому отделу сустава. Игла вво¬ дится несколько дистальное шиловидного от¬ ростка локтевой кости.Пункция этого сустава со стороны его тыль¬ ной поверхности проводится так: пальпаторно определяют углубление между сухожилием собственпого разгибателя II пальца и сухожи¬ лием общего разгибателя пальцев. В это углу¬ бление перпендикулярно к кисти вводят иглу па глубину 1-2 см.Пястно-фаланговые суставы. Больной расслабляет кисть, врач, удерживая III фалангу пальца пациента, делает пассивные движения в пястно-фаланговом сочленении, нащупывая при этом суставную щель. Пункция делается по линии суставной щели под сухожилие раз¬ гибателя (рис. 269).Проксимальные межфаланговые суставы кисти (см, рис. 269). Палец больно¬ го сгибается под углом 45®, определяется суставная щель. Пункция делается по линии сочленения под сухожилием разгибателя.Таранно-пяточный сустав (рис. 270). Иглу вводят в место углубления ниже латера^'іьной лодыжки на глубину 2-3 см по направлению к медиальной стороне стопы,Плюснефаланговые и межфаланговые суставы стоп. Пункция проводится с дорсальной поверхности стопы по медиа^тьной или латеральной стороне под сухожилием разгибателей паяьцев. Межсуставная щель легче определяется при пассивном движении натьцев.Пункция мелких суставов кистей и стоп обычно проводится в местах наи¬ большего скопления жидкости. Подобным образом пунктируются височно-ниж-Рис. 268. Пункция лучезапястного сустава;I — локтевая кость; 2 — лучевая кость; 3 — ладьевидная кость; 4 — полулунная кость; 5 — трехгранная костьРис. 269. Пункция пястно-фалангового (7) и проксимального межфалангового (2) суста¬ вов кистиРис. 270. Пункция таранно-пяточного сустава; } — наружная лодыжка; 2 — пяточная кость;3 — таранная кость
300Диагностика ревматических заболеваїгийнечелюстные, грудино-ключичные суставы, соединение рукоятки грудины с те¬ лом грудины, акромиа.пыю-ключичное сочленение.Пункция околосуставных синовиальных сумок, влагалиіц сухожилий про¬ изводится в местах их проекции и наибольшего скопления жидкости. Условия и техника манипуляций обычные, как и при пункции суставов.ПОЛУЧЕНИЕ И ОЦЕНКА СИНОВИАЛЬНОЙ ЖИДКОСТИСиновиальная жидкость играет исключительную роль в функционировании су¬ ставов и сухожилий. Ее обріїзование идет постоянно из веществ плазмы и про¬ дуктов клеток пок1>овно1'о эпителия синовиальных образований. Количество СЖ в разных суставах ра.зное,У здорового человека СЖ имеет светло-желтый цвет, она прозрачная, очень вязкая, стерильная. До 'Д ее состава представляют белки, фибрина в ней нет, по имеется глюкуроновая кислота в виде комплекса с белками (муцин). НорміУіьная СЖ содержит клетки покровного эпителия синовии и лейкоциты, из которых количество лимфотщтов достигает 75%, нейтрофилов мало — 0-25%, синовиа- цитов — о 12%.Возникающая суставная патология приводит к почти мгновенной реакции си¬ новиальной оболочки, что существенно меняет состав СЖ. Для некоторых видов патологии можно выделить очень характерные ее отклонения, что используется как важный дифференциально-диагностический критерий. Получить СЖ для визуального и лабораторного исследования можно только с помощью пункции сустава или синовиального образования и при артроскоіши.После получения нативная СЖ оценивается по количеству, цвету, прозрач¬ ности, плотности муцинового сіустка, вязкости, общему цитозу При необходи¬ мости проводится поиск кристаллов в поляризованном свете, бактериоскопия с окраской по Грамму и микробиологический посев.Физические свойства СЖ в норме и при основных ревматолоі ических про¬ цессах представлены в табл. 11.Физические свойства синовиальной жидкости(Насонова В.А., Бунчук Н.В., 1997)Таблица 11Характер СЖЦветпрозрачностьОсадокЗаболеваниеНормаїьна»С'пет до-желтаяПрозрачпаяОтсутствуетОстеоаргроз, не-воспалитсльносзаболеваниеНекоспалл іель- наяСветло-желтый, желтый, соломоп-НІ.ТЙТІрозрачпая(Отсутствует или аморфный, незна- чигельныйОстеоартроз, не-воспалительноезаболеваниеСлабовоспа.чи-юльнаяСветло-желтый, жел гий, соломен¬ ныйПро.'^рачиая или пол VJ ірозрачпаяНезначительный аморфный осадокОстсоартроз, со¬ провождающийся сиповигом
Лучевые и инструмснта-пьные методы исследования r ревматологии301Характер СЖЦветПрозрачностьОсадокЗаболеваниеБоспа.1ительнаяСветло-желтый, лимонный, CR6T- ло-коричневь1Й, янтарныйПо.иуирозрачная, умеренно мутная, интенсивно мут¬ наяБольшой аморф- НІ.ІЙ осадок, зер¬ нистый осадок («рисовые зерна*-)РевматоидныйартритГпойнаяСероваго-желтый,кровянистый,серовато-белыйИнтенсивно мутная, пустаяБольшой аморф- НІ.ІЙ осадокСептическиеартритыНебезынтересна сводная табл. 12, которой пользовались наши коллеги в про¬ шлом (Астапенко М.Г., Иих^іак Э.Г, 1966).Таблица 12Визуальные и лабораторные признаки СЖ при различных заболеванияхАртритыЦвет и про¬ зрачностьВязкостьКоличестволейкоцитов/мм^Муци-новыйсгустоккри¬сталлыуратовХряще¬ вые фи¬ бриллыБак-іерииНормаСоломенно- жсугтая, про¬ зрачнаяВтлсокая200 600,25% нейтрофиловХороший0001'равматиче-СКИЙМтная желтая до кровянойВысокая2000, 30% ней¬ трофиловХороший00 или +0ОстеоартритЖелтая,прозрачнаяВысокая1000, 20% ней¬ трофиловХороший0+-І-0РевматическийартригЖелтая,слегкамутнаяНизкая10 000Хоронгий000Сис'гсмная красная волчан каСоломенно- желтая, слег¬ ка мтнаяВысокая5000, 10% ней- троф иловХороший000ПодафаЖелтая до молочного цветаНизкая12 000,60% нейтрофшювПлохой-ь00Инфекцион¬ ный несисци- фический по¬ лиартритЛ<е;ітая до зеленоватойНизкая15 ООО, 65% нейтрофиловПлохой000ТуберкулезныйартритЖелтая,мутнаяНизкая25 ООО, 50-60% нейірофиловПлохой00+СеПТИЧ(!СКИЙартритСероватая или кровя¬ нистаяНизкая80 000Плохой00+Количество СЖ в норме в различных синовиалы1ых обра.зованиях колеблется от 0,1 мл до 4 мл. Наибольший се объем (2-4 мл) достигает в коленном суставе. При большинстве заболеваний суставов, сопровождаютцихся синовитом, количе¬ ство С Ж увеличивается и может достигнуть нескольких десятков миллилитров.
302 Диагностика ревматических заболеванийСодержимым синовиального образования может быть кровь, что наблюдается при травме, а также шой.Цвет СЖ в норме и при невоспалительных заболеваниях суставов светло- желтый, соломенный. При воспалительных заболеваниях он может быть ли¬ монным, янтарным, зеленоватым, серым, бурым, молочно-желтым, белым, ро¬ зовым.Прозрачность. Нормальная СЖ прозрачная, при невоспалительных заболе¬ ваниях она может быть также прозрачной или полупрозрачной, при воспгшитель- ных — умеренно или интенсивно мутной.Вязкость. Ее можно определить визуально по тягучести при переливании из шприца в пробирку или по длине муциновой нити на предметном стекле. Для ^того 1 -2 капли пупктата наносят на стекло и стеклянной палочкой его оттягивают в сторону. Различают 3 степени вязкости: низкая, когда длина нити будет 1 см, средняя — до 5 см, высокая — длина нити более 5 см. Нор.мальиая СЖ имеет высокую вязкость. Вязкость СЖ обусловлена концентрацией и степенью полимеризации содержащейся в ней гиа^туроиовой кислоты. Вязкость снижается при воспалительных процессах за счет уменьпіепия концентрации в СЖ и депо¬ лимеризации гиалуроновой кислоты.Муциновый тест. При добавлении к нормальной СЖ уксусной кислоты в ней образуется сгусток муцина или осгщок. Если имеется воспалительное заболева¬ ние, то сгусток будет меньшим по величине, рыхлым или умеренно рыхлым.Примесь крови. Кровь в СЖ появляется при травматических повреждениях сустава и других синовиальных образований, при травме сустава у больных гемофилией, при очень остро протекающем артрите любого генеза, при пт- ментпом виллезонодулярпом синовите. Примесь крови в СЖ из поврежденной синовии пунктирующей иглой бывает редко и лишь при грубом выполнении манипуляций.Ііитоз. Подсчет общего числа юіеток в СЖ производрїтся в счетной камере. Клеточный состав в нормальной СЖ представляется клетками покровного слоя синовиальной оболочки и лейкоцитами. В норме количество лейкоцитов может быть в пределах 200-600 в мм^. При слабом воспалении оно достигает 2000 в мм^, при выраженном — от 2000 до 75 ООО в мм^, при септическом артрите — более 100 ООО в мм^, В норме в СЖ преобладают лимфоциты, нейтрофилов не более 25%. Подобное бывает и при невоспалительпых процессах. При синовите резко возрастает (до 90%) количество полиморфно-ядерных нейтрофилов,Рагоциты. Эти клеточные элементы в нормальной СЖ отсутствуют. При воспалительных заболеваниях и серонегативпом спондилоартрите их количество составляет 2-15% от общего числа клеток, а при ревматоидном артрите их мо¬ жет быть до 40% и более, что зависит от выраженности местной воспалительной активности.Общий белок. В норме СЖ содержит 15-20 г/л белка. При невоспалительных артритах его количество увеличивается до 22-37 г/л, при воспіиштельяьіх - до 35-48 г/л, а при ревматоидном артрите и кристаллическом синовите его может быть до 70 г/л.
Лучевые и инструментальные методы исследования в ревматологии 303Ревматоидный фактор и С-реактивиый белок. В норме РФ в СЖ не содер¬ жится, а количество СРВ не более 0,001 г/л. При невоспалительных заболевани¬ ях суставов и серонегативпых спондилоартритах РФ не определяется или обна¬ руживается в титре V2o~V4o- При серогюзитивпых артритах его титр превышает ^/до- Воспалительные заболевания суставов сопровождаются увеличением СРВ от 0,01 до 0,06 г/л и более.Кристаллы. Они исследуются с помощью поляри:зационной микроскопии. Надежно идентифицируются только кристаллы уратов и пирофосфата каль¬ ция.АРТРОСКОПИЯАртроскопия — метод эндоскопического исследования полости сустава с по¬ мощью специального прибора артроскопа. Чаще всего объектом исследования является коленный сустав, что обусловлено его анатомическими особенностями, доступностью и функциональной значимостью.Манипуляция проводится подготовленным врачом в условиях оиератшон- ной под наркозом или местной анестезией с соблюдением всех правил асептики и антисептики. Исследование выполняется с диагностической и лечебной целью. В приборе имеется техническая возможность для биопсии ткани сустава, выведе¬ ния визуальной картины на .9кран монргтора, фотографирования объекта,Диагностическая артроскопия позволяет осмотреть состояние и характер из¬ менений синовиа.иьной оболочки сустава, хрящевых поверхностей надколенника, мыщелков бедра и большеберцовой кострт, верхней поверхности медиального и латерального .менисков, переднюю и заднюю крестовидные связки. При осмо¬ тре можно произвести их прицельную биопсию, сделать забор синовиальной жидкости Д.1Я цитологического, бактериологического и других исследований. Во время диагностической артроскопии возможно выполнение некоторых внутри¬ суставных хирургических вмешательств (сиповэктомия, удаление фрагментов менисков и др.).Лечебная артроскопия проводится с целью выполнения срочного или пла¬ нового хирургического вмешательства па суставе, промывания полости сустава, введения в нее медикаментов. Эти мероприятия малотравматичны, способствуют быстрому выудоровлепию.Метод артроскопии имеет наибольшее значение для диагностики и лечения травматологических заболеваний.Осмотр полости сустава возможен лишь при наличии в нем прозрачной среды, поэтому его проводят при заполнении полости сустава физиологическим раствором или згглекислым газом. Синовиа-тьная оболочка и поверхность хряща лучше осматриваются в жидкой среде. В этих условиях ворсинки синовиальной оболочки и бахрома разволокненпого хряща плавают и доступны для детального осмотра. При введении газа они видны плохо, так как ложатся на поверхность синовии и хряща. При введении в сустав газа удается лучше осмотреть состояние менисков, трещины и эрозии хрящевой поверхности.
304 Диагностика ревматических заболеванийВ норме синовиальная оболочка сустава имеет желтоватую окраску, через нее просматриваются небольшие кровеносные сосуды и фиброзная ткань капсулы сустава. Ворсинки синовии тонкие, прозрачные, в них видны проходящие крове¬ носные сосуды. Норма.тьный суставной хрящ гладкий, имеет белесоватый цвет.Для воспалительных заболеваний суставов характерно развитие острого, под- острого и хронического синовита, что проявляется гиперемией синовиальной оболочки, ее отеком, инъецированнос гью сосудов. Синовия вместо тонкой плен¬ ки превращается в массивный эластический слой розового цвета, прозрачность ворсинок исчезает, они утолщаются, приобретают округлые очертания. В полости сустава появляются сгустки фибрина различных размеров, они либо плавают, либо фиксированы на синовиальной оболочке. При хроническом течении артри¬ та участки воспа^'іения мог>^т соседствовать с участками фиброза в виде плотной белесоватой ткани.Интенсивность и стойкость признаков воспаления при разных заболеваниях может быть различной. Так, при аллергических артритах эти изменения скоротеч¬ ны, а при ревматоидном артрите воспалительный процесс стойкий, проявляется выраженной пролифератщей и склерозом.Хрящ при воспалительных процессах может длительно оставаться ин- тактным, несмотря на выраженные процессы пролиферации синовии. Ранним признаком его деі енсрации является появление разволокнения в виде нежной бахромы на поверхности хряща. В последующем могут образоваться трещины и эрозии, а по краю хряща — паннус.Надо отметить, что в большинстве случаев морфологические изменения при хронических болезнях суставов очень вариабельны и песпецифичпы. При многих заболеваниях они почти не имеют принципиальных различий. Однако в отдель¬ ных случаях визуальная картина может быть очень характерна для определен¬ ных заболеваний, что позволяет быстро определиться с диагнозом. Напри-viep, наличие выраженной ворсинчато-узловой гипертрофии синовиальной оболочки с красной или коричневой окраской характерно для пигментноіо виллоноду- лярного синовита. Мениски, хрящи при этом становятся желтыми. Отложение черного пигмента на ворсинках синовии характерно для охроноза. Обнаружение депозитов кристаллов типично для микрокриста^тлических артритов.При оценке эндоскопической картины необходимо учитывать выраженность гиперемии, ворсинчатой про.пиферации и фиброзных изменений синовиальной оболочки. Их следует выражать в баллах, что позволит судить о динамике про- п;ссса при повторных артроскопиях.Артроскопия может быть очень полезной для оценки состояния сустава у больных остеоартрозом. Метод позволяет выявить характерные изменения еще до появления рентгенологических симптомов, увидеть их динамику. Существенно отметить, что для дегенеративно-дистрофических процессов поражение сино¬ виальной оболочки выражено в меньиіей степени, оно появляется значительно позже. Лртшь биопсия позволяет выявить либо слабые проявления ее воспале¬ ния (отек, гиперемия, утолтцение синовии), либо изменения склеротического характера.
Лучевые и инструментальные методы исследования в ревматологии 305В настоящее время имеются технические возможности осмотра как круппых, так и мелких суставов.Результаты артроскопического исследования так же, как и других исследо¬ ваний, специалистами и лечащим врачом должны рассматриваться в комплексе, с учетом анамнеза больного, имеющейся клиники, результатов лабораторной и инструментальной диагностики, эффективности проводимой терапии.БИОПСИЯ/Іиаіностическое значение биопсии в ревматологии чрезвычайно велико. Ма¬ териалом для исследования могут быть уплотненные или атрофичные участки кожи, мыптцы, околосуставные ткани, увеличенные лимфатические узлы, узел¬ ковые образования в области сустава, капсула и синовиальная оболочка сустава, хрящевая и костная ткапь. Биоптат подвергается микроскопическому, иммупо- химическому и другим исследованиям.Биопсия тканей сустава может выполняться на открытом сусіаве во время хирургического вмешательства, ири артроскопии и пункті,ии сустава. Пункци- ониая биопсия менее надежная, так как забор материала производится вслепую и вероятность отриттательного результата возрастает. Биопсия со значительной вероятностью позволяет дифференцировать характер патологического про¬ цесса.Морфологические изменения ири воспалительных поражениях суставов име¬ ют определенную этаппость развития, наблюдается системная, прогрессирующая дезорганизатція соединительной ткани в виде мукоидного набухания, фибри¬ ноидных изменений чаще диффузного характера, воспалительных клеточных реакций общего или очагового характера, развития склероза. Одновременное их обнаружение свидетельствует о непрерывном течении патологического процесса. Это можно видеть в сиповртальной оболочке при ревматоидном артрите, в коже при склеродермии, в почках при СКВ, в сосудах при узелісовом периартериите.Большое диагностическое значение имеет обнаружение при микроскопии специфических для того или иного артрита гранулем (ревматических, ревмато¬ идных, туберкулезных, саркоидозных и др.), а также депозитов определенных ви¬ дов кристаллов, видов возбудителя при грибковом, туберкулезном, гонорейном, боррелиозном поражении суставов. При опухоли видны опухолевые клетки, при амилоидозе — скопления амилоидного вещества.При оценке морфологической картины хряща диагностическое значение име¬ ет состояние его слоев, наличие на его поверхности наложений, пшнуса у краев, поверхностных узур, кист, отторженных фрагментов хряща. Имеет значение его фибриллярность, толщина матрикса, увеличение или снижение количества кле¬ ток, наличие 2-3 клеточных и пустых лакун.Биопсия кожи, мыптц, околосуставных образований позволяет в достаточной .мере дифференцировать такие заболевания, как СКВ, РА, узелковый периарте- риит, болезнь Шегрена. Биопсия скелетных мытиц — важнейшая мера диагно¬ стики таких болезней, как полимиози г, дерматомиозит. Ниже приведен перечень
306Диагностика ревматических заболеванийорганов и тканей, рекомендуемых В.Л. Насоновой и Н.В. Бунчуком (1997) для морфологического исследования при наиболее распространенных ревматических заболеваниях (табл. 13),Таблица 13Перечень органов и тканей, рекомендуемых для морфологическогоисследованияЗаболеваниеТкань, органСистемная красная волчанкаПочка, кожа, сиповиа-аьная оболочкаРевматоидный артритСинолиа.'іьная оболочка, кожа (при наличии васкулитов, ревматоидных узелков)Системная склеродермияКожа, синониальная оболочкаПолимиозит, дерматомиозитМышца, кожаБо.'1слпь и син,чром ШегропаМалые слюииые желслы. кожаУзелковый периарі'сриитПочки, легкие, кожаЭозинофилh кый фасци итФасция, кожаПидаграСиновиальная оболочка, узелокОстеоаргролХрящ, синовиа*'1ьпая оболочкаВторичный амилоидозПрямая кшггка, почки, деснаРЕНТГЕНОЛОГИЧЕСКИЕ СИМПТОМЫ ПРИ НАИБОЛЕЕ ЧАСТО ВСТРЕЧАЮЩИХСЯ ВОСПАЛИТЕЛЬНЫХ ЗАБОЛЕВАНИЯХ СУСТАВОВГенез артритов многообразен, клинические проявления каждого из inix во многом схожи, но некоторые заболевания имеют особые черты, требующие особого 1ЮД- хода при выборе метода лучевой и инструментальной диагностики.При артритах в воспалительный процесс чаше вовлекаются все их анато¬ мические структуры, однако одни раньше, другие позже, одни больше, другие меньше. Лучевая и инструментальная диагностика также обладают разными диа¬ гностическими возмолсностями. Вот почему их применение должно соответство¬ вать характеру патологического процесса, локализации выраженности, периоду течения болезни, особенностям клинических проявлений.в диагностике воспалительных поражений суставов должен применяться весь имеющийся у врача арсенал средств, но в соответствии с клиникой и ііери- одом течения заболевания. Ниже мы представляем основные клинико-рентге- нологические симптомы некоторых нозологических форм, которые врач должен выявить в целях своевременной диагностики.На начальных этапах артрита надо обязательно использовать обзорную рентгенографию. Она малоинформативна в этот период, но может служить эта¬ лоном соответствующей фазы течения процесса. Повторные рентгенографии будут отражать динамику патологического процесса. Первичная рентгенография должна выполняться как при моноартрите, так и при полиартрите. Учитывая го, что в дебюте артрита в воспалительный процесс вовлекаются синовиальная обо¬
Лучевые и инструментальные методы исследования в репматологии 307лочка сустава, околосуставные мягкие ткани, необходимо сразу же проводить их УЗИ, МРТ, тепловизионное исследование.Сцинтиграфия будет полезна для характеристики распространенности про¬ цесса, его локализации, особенно в диагностике патологии суставов, труднодо¬ ступных для исследования, патологии позвоночника, сакроилеалышго, грудино¬ ключичного сочленения и др.КТ, МРТ будут полезны для оценки вовлечения в процесс капсулы сустава, степени ее инфильтрации или фиброза, выявления избыточной жидкости в су¬ ставе, хотя этот признак артрита легче и проще обнаружить методом УЗИ.Пункция сустава при артритах применяется с диагностической и лечебной целью. Для диагностики она проводится при подозрении на инфекционную при¬ роду артрита. Лечебная нужна в целях эвакуации избытка жидкости из полости сустава или введения в нее медикаментов.Артроскопия применяется при артрите в слу^тае подозрения на деструктив¬ ный и опз^холевой процесс. Эти же показания относятся и к биопсии.Синовиа.-'1ьная жидкость, материал пунктата и биопсии подлежат лаборатор¬ ному и микробио;югическому исследованию.Ревматический полиартрит. Этот синдром наблюдается у детей, больных ревматизмом. Чаше всего он может быть в виде олигоартрита, реже — моноартри¬ та. В процесс вовлекаются крупные суставы и суставы средней величины, чаще коленные и голеностопные, характерна симметричность поражения, летучесть и быстрое обратное развитие, т. е. имеются признаки ajLiepnwecKoro артрита. По¬ мимо суставов в процесс вовлекаются не только синовиальная оболочка суставов, но и слизистые параартикулярные сутутки, сухожилия и их влагалища.Лучевая и инструментальная диагностика при ревматизме направлена на выявление синовита, оценки степени его выраженности и реакции параарти- кулярных образований. Проводится рентгенография, УЗИ и тепловизионное исследование. Другие лучевые методы (КТ, МРТ, сцинтиграфия) могут лишь подтвердить данные УЗИ и тепловидения. Пункция сустава при ревматическом артрите проводится лишь при резко выраженном артрите с болытшм выпотом. Артроскопия и биопсия при ревматическом артрите нецелесообразна, получен¬ ная информация будет лишь дублировать рентгенографию, УЗИ. Биопсия пара- артикулярных тканей также нецелесообразна, она возможна при наличии ревма¬ тических узелков, либо с целью дифференциации с коллагенозами.Ревматоидный артрит. Клиника ревматоидного артрита многогранна. В на¬ чальной стадии заболевания воспалительная реакция лока^шзуется в синовиаль¬ ной оболочке суставов с выделением большого количества экссудата, что ведет к увеличению и дефигурации сустава. Во второй стадии воспаление характеризу¬ ется преобладанием пролиферативных процессов, что сопровождается развитием гранулятщопной ткани и образованием паннуса, который сливается с суставным хрящом, разрушает его и вызывает узурацию эпифизарной части кости, Третья стадия характеризуется фиброзными и дистрофическими изменениями в суста¬ ве, сморщиванием суставной сумки, возникновением контрактур, подвывихов и костных анкилозов.
308 Диагностика ревматических заболеванийПри ревматоидном артрите в npoitccc вовлекаются симметричные суставы, хотя возможны и моноартриты. Поражаются межфаланговыс, пястно-фа-іанго- вые, лучезапястные суставы, что ведет к формированию ульнарной девиации, де¬ формации пальцев по типу «пуговичной петли» и «шеи лебедя». Реже вовлека¬ ются в процесс локтевые, гыечевые, тазобедренные, коленные и голеностопные суставы. Возможно поражение позвоночника и сакроилеального сочленения.Рентгенологические признаки изменения костных структур при РА возни¬ кают спустя 3-4 месяца после начала заболевания, раньше всего появляется субхондральный остеопороз. Деструктивные изменения чаще обнаруживаются в головках П-1П пястных и V плюсневых костей. Одновременно с костной пора¬ жается хрящевая ткань, что проявляется сужением суставной щели. В эпифизах нередко выявляются костные кисты, крупные субхондральпые кисты способству¬ ют возникновению краевой узу рации разной величины. В поздних стадиях забо¬ левания па рентгенограммах появляются краевые разрастания, которые служат началом анкилоза. У отдельных больных развивается остеолиз эпифизов. Из-за гипер'фофии костной ткани развивается периостит, Поралсение мышц, связок, суставной капсулы способствует возникновению вывихов, образованию под¬ кожных узлов. Ревматоидный артрит может завершиться образованием костного анкилоза.Считается, что наиболее информативны снимки кистей, лучезапястных су¬ ставов и стоп. Поэтому делать много снимков друшх суставов чаще нет необхо¬ димости.Рентгенологические признаки РА:• припухлость мягких околосуставных тканей, напичие теносиновита;• околосуставной остеопороз (эпифизарный остеопороз);• сужение или исчезновение суставной щели как признак деструкции хряща;• эрозии суставной поверхности (дефект кортикального слоя кости);• узуры па суставной поверхности, ее неровности;• деформация суставов, подвывихи;• разрывы сухожилий;• смещение головки плеча при разрыве капсулы;• возникновение «перелома недостаточности».Применение в диагностических целях УЗИ позволяет выявить скопление избыточной жидкости в суставе, слизистых сумках, во влагалищах сухожилий, уплотнение капсулы сустава, разрывы сухожилий, кистозные образования мяг¬ ких тканей. МРТ дополнительно к перечисленному может выявить разрывы су¬ хожилий, суставной капсулы.Сцинтиграфия у больных РА уточняет вовлечение в процесс каждого суста¬ ва, определяет интактные из них. Особенно она пеппа в диагностике артрита малодоступных клиническому исследованию суставов, таких как тазобедренный, крестцово-подвздошный, суставы позвоночника. Тепловидение также уточняет колігчсство вовлеченных в процесс суставов, но особенно важно — объективно оценить эффективность проводимого лечения.Пункция сустава применяется при подозрении па его иифитщрование.
Лучевые и инструментальные методы исследования п ревматологии 309Ювенильный ревматоидный артрит (ЮРЛ) наблюдается у детей и подрост-, ков. Чаще поражаются 4 сустава и более, коленные, голеностопные, лучезапяст¬ ные, суставы кистей, реже — локтевые, тазобедренные, еще реже — височно-ниж- нечелюстные, КреСТЦОБО-ПОДВЗДОШПЫе. процесс симметричный, в 50% случаях артрит разрешается спонтанно.11а рентгенограмме на раннем этапе заболевания выявляются признаки отека мягких тканей, локальный остеопороз и расширение суставной щели. Поздние рентгеновские признаки — локтевая девиация, генерализованный остеопороз, эрозирование костных структур, сужение суставной щели. Эти симптомы по¬ являются не реже, чем через 2 года от начала заболевания. При олигоартрите с выпотом в суставе признаки эрозирования костных структур появляются очень поздно, через 10-15 лет.Болезнь Рейтера. Артрит напоминает другие формы реактивного артрита. Заболевание вначале проявляется моно- или олигоартритом, поражаются ко¬ лен ргыс, голеностопные, предплюсневые, межфа^'шнговые суставы стоп. Артригы верхних конечностей бывают редко. В процесс вовлекаются сухожильные вла¬ галища и фасции, что может быть единственным проявлением болезни. Редко бывают спондилиты и сакроилеиты. Периферический артрит по клинике может напоминать гнойный артрит или флегмону. При болезни Рейтера наблюдаются тендиниты няточных сухожилий, бурситы в области пяток, восіїа^'іение энтен- зисов, нередко возникают шпоры, формируется плоскостопие.Перечисленные признаки заболевания находят подтверждение при луче¬ вом и инструментальном исследовании. На рентгенограммах крупных суставов, и особенно стон, голеностопных суставов выявляется эпифизарный остеопороз, узурация, сужение суставной щели, деформация суставных поверхностей, под¬ вывихи. УЗИ помогает выявить тендиниты, выпот в полость сустава, отечность мягких тканей. По КТ оценивается состояние капсулы сустава, степень се утол¬ щения, Тепловидение уточняет распространенность пораження суставов.Туберкулезный артрит. Чаще он бывает в виде моноартрита. Процесс мо¬ жет локализоваться в тазобедренном, коленном, голеностопном, лучезапястном суставе. В 50% случаев процесс поражает ірудной и поясничный отдел позвоноч¬ ника. Часто артриту предшествует травма.Патологический пропесс развивается в губчатом веществе эпиметафизов трубчатых костей или в губчатом веществе тел позвонков, где развивается пер¬ вичный остит — конгломерат туберкулезных бугорков.в течении туберкулезного артрита выделяют три фазы — преартритическую, артрическую, постартритичсскую.В преартритическую фазу развивается остит, который может ничем себя не проявлять, при распаде очага, расположенного близко к суставному хрящу или синовиальной оболочке, возникает болевой синдром, хромота и припухлость сустава.В артритическую фазу возникает ригидность и контрактура мышц у пора¬ женного сустава, что ограітчивает его функцию, мышцы атрофируются, нарастает отек периартикулярных тканей («белая опухоль»), возникает остеоіюроз, дефор-
310 Диаі ностика ревматических заболеваниймация сустава. В суставе развивается грануляционная ткань, хрящ расплавляется, возникает деструкция суставных концов, кости укорачиваются, функция сустава нарушается из-за деформации сустава. В позвоночнике формируется горб, обра¬ зуются натёчники. В пораженных суставах возникает полный анкилоз.В постартритическую фазу развивается деформирующий артроз за счет деструктивных и репаративных процессов с образованием экзостозов.Ренпенографически в преартритическую фазу обнаруживается первичный очаг в виде очаговой перестройки рисунка костных трабекул, затем ограниченная костная полость, иногда с секвестром. Очаг локализуется в метаэпифизе трубча¬ той кости или в теле позвонка.Во вторую фазу на рентгенограммах имеется диффузный остеопороз, краевые дефекты, кистозные образования, очаги деструкции костной ткани с костным секвестром или секвестрацией некротических масс. Суставная щель сужена. Да¬ лее наступает разрушение суставных концов, их смещение, возникновенріе под¬ вывихов, разрушение позвонков при спондилите, их клиновидная деформация и образование кистоза, формирование натёчников.В III фазу туберкулезного артрита процесс затихает, остеопороз и атрофия кости уменьтпается, вновь появляется рисунок кости, кость уплотняется, возни¬ кают краевые костные разрастания, признаки анкилозироваяия.Туберкулезный полиартрит Понсе — это токсико-аллері ический полиар¬ трит, напоминающий другие инфекционно-аллергические полиартриты. Он возможен на ранней стадии течения туберкулеза или во II стадию. У больного возникает припух^'юсть, тлтонодвижпость в лучезапястных, межфаланговых, го¬ леностопных, коленных суставах, редко — в тазобедренных и плечевых. Течение нодострое, полиартрит нестойкий, литиь у 20% больных возможно развитие де¬ формации и анкилоза.Рентгенография выявляет субхондральный остеопороз у 50% таких больных, сужение суставной щели у 25% больных, краевые узуры — у 10% 6ovibHbix.В диаіностике туберкулезного артрита должны быть использованы все нме- юпп^сся средства лучевой диагностики — рентгенография, КТ, МРТ, УЗИ.Бактериальные артриты. Инвазия микробов в сустав происходит гемато¬ генным путем из отдаленного очага инфекций (отит, фурункул, мочеполовая инфекция, сепсис) или из соседней ткани при флегмоне, абсцессе, остеомиелите. Инфекция в сустав может попасть при травме сустава с нарушением кожных покровов, при медицинских манипуляциях на суставе - операция, артроскопия, нункт^ия, введение в сустав ГКС. Заболевание чаще развивается у пожилых и у детей. В процесс вовлекаются коленные суставы (до 50% случаев), суставы ки¬ стей, стоп, локтевые, голеностопные и тазобедренные суставы.При рентгенографии уже в течение первых 7 дней болезни можно видеть остеопороз. при отсутствии лечения далее возникает сужение суставной піели и краевые эрозии. Контуры сустава становятся неровными, бахромчатые. Между Э1шфизом и метафизом появляется лентовидная или клиновидная светлая по¬ лосочка губчатого вещества, возможен некроз одного их эпифизов, возможно
Лучевые и инструментальные методы исследования п ревматологии 311развитие остеомиелита, особенно у детей. Параартикулярпые ткани реагируют отеком, разрушением связочного аппарата, что приводит к подвывихам и сме¬ щениям костей.В дифференциально-диагностических целях с другими артритами надо ис¬ пользовать КТ. Сцинтиграфия, тепловидение помогают оценить распростра¬ ненность артрита, особенно в диагностике поражения глубоко расположенных суставов (тазобедренный, плечевой, суставы позвоночника). Эти исследования особенно ценны на начальных этапах артрита, когда суставной синдром етце не столь выражен. УЗИ отражает реакцию околосуставных тканей, пол4огает определить выпот в суставе. Диагностическая пункция с микробиологическим исследованием пуиктата нередко являются основой для окончательного диаг¬ ноза.Гонорейный артрит. Он возникает у больных с острой или хронической гоно¬ реей, при острой — в течение первого месяца заболевания, но возможно и позже. Артрит может проявляться в виде токсико-а^тлергической или метастатической формы с присутствием гонококка в полости сустава (септический артрит).Септический артрит начинается с реакции периартикулярных тканей, воз¬ никают мигрирующее припухание, теносиновиты в области верхних и нижних конечностей. Затем развивается моно- или олигоартрит с выраженным синови- том, чаще поражаются коленные и голеностопные суставы. Очень характерно возникновение синовита слизистых сумок, влагалитц, связок, сухожилий в местах их соединений с мышцами и в местах прикрепления к кости. Чаше это лока-ти- зуется в области пяток. При отсутствии лечения быстро развивается деструкщія суставной поверхности с последующим анкилозом, периартритом, возникнове¬ нием флегмоны или остеолшелита.При рентгенографии у больных с токеико-аллергическим артритом изме¬ нения определяются лишь в поздние стадии течения в виде субхондрального остеопороза, сужения суставной щели.При септической форме артрита на рентгенограмме можно выявить реакцию периартикулярных тканей, при выпоте в сустав - расширение суставной щели, остеонороз, возможны деструктивные изменения костей и хряща, признаки ан¬ килоза.В диагностике гонорейного артрита используются все лучевые методы, но определяющим является пункция сустава и микробиологическое исследование.Бруцеллезный артрит. Он может быть в виде двзгх вариантов. При остром и нодостром течении бруцеллеза вознрікает токсико-аллергический артрит, напо¬ минающий ревматический. При хроническом течении развивается метастатиче¬ ский артрит с присутствием бруцелл в полости сустава.Токсико-аллергический артрит имеет доброкачественное течение, в процесс вовлекаются межфаланговые, локтевые, тазобедренные, сакроилеа^тьиме суставы и суставы позвоночника (в 70% слу^іаев). Очень характерны для этого артрита внесуставные проявления в виде периартрита, бурсита, тендоваї инита, миозита, фасцита, ахиллодинии.
312 Диагностика ревматических заболеванийМстастатичсский бруцеллезный артрит чаще протекает в виде моноартрита с лоражением коленного, тазобедренного, голеностопного сустава. При хрониче¬ ском течении этого артрита па первый план выступает сакроилеит. Инфицирова¬ ние сустава ведет к быстрому прогрессированию процесса, развитию деструктив¬ ных изменений, но разрушение костной ткани (остеолиз) и хряща наблюдается редко. Возможно развитие анкилоза сустава.Рентгенологически в токсико-аллергическую фазу можно увидеть увеличение сустава, а при выпоте — расширение суставной тцсли, реакцию околосуставных тканей. Со стороны позвоночника в последующем можно выявить лишь оссифи- кацию боковых связок. Во вторую фазу бруцеллезного артрита выявляется оча- ювый остеопороз, сужение суставной щели, краевая узурация, склеротические изменения. Поверхности крестцово-подвздошных суставов неровные, изъедены, с очагами деструкции округлой формы. Возможен анкилоз. Со стороны позвон¬ ков выявляются краевые узуры, зазубренность новерхіюсти позвонков, краевые остеофиты, уменьшение мезпозвонковых дисков. Со стороны иериартикуляр- ных тканей можно выявить зоны обызвествления и окостенения чаще в области плечевых и тазобедренных суставов, а также участков фиброзита. Воз.можны периоститы, перихондриты, остеопериоститы, остеомиелиты.Лучевая диагностика бруце^шезных артритов очень информативна. В нервую фазу надо использовать УЗИ, МРТ, во вторую — эти и другие лучевые методы. Пункция сустава с микробиологическим исследованием пунктата или синови¬ альной оболочки (посев) могут помочь в диагностике.Лаймская болезнь — инфекционное мулътисистемное заболевание, обуслов¬ ленное спирохетой Borrelia, передающейся человеку через укус іслещей. В I ста¬ дии течения заболевания у больного имеется лишь артралгия, редко артрит. Чаще артрит возникает в ПІ артритическую стадию, обычно через несколько месяцев после заражения. Вовлекаются крупные суставы, нреимущественпо коленные, одновременно отмечаются миалгии, фибромиалгии, возможны отечность холе¬ ней, периартикулярных тканей. Чаще течение доброкачественное. Артрит может напоминать артрит при кишечных инфекциях, при болезни Рейтера или даже септический артрргт.При лайм-артрите имеется припухлость сустава, развитие синовита, образо¬ вание паннуса, эрозий.В диагностике применяются все лучевые методы, а также пункция сустава и микробиологическое исследование пунктата.Псориатический артрит. Симптомы артрита при псориазе в 75% случаев возникают после кожных проявлений, в 15% — одновременно, в 10% — пред¬ шествуют им. Отличительной особенностью нсориатического артрита является поражение дистальных межфаланговых суставов, по возможно и локтевых, го- леностонных, коленных, грудино-ключичных, грудино-реберных. В процесс во¬ влекаются синовиальная оболочка, эпифизы, хрящи, периартикулярные ітсани. Течение артрита острое и хроническое. У молодых возможна злокачественная форма. Морфологически артрит характеризуется преобладанием пролифератив- ного компонента воспаления над экссудативным, ранним развитием фиброза,
лучеиые и И1тструмента.'1ы1ые методы исследования в ревматологии 313деструкцией суставных поверхностей, остеолизом, поражением мьптгечно-свя-. зочного аппарата, приводящим к подвывихам. В процесс вовлекается фиброзные кольца мелспозвонковых дисков с образованием остеофитов, а позже — сиидес- мофитов. Изменения 13 позвоночнике развиваются медленно, однако это приво¬ дит к нарупіспию осанки, формированию сколиоза, кифосколиоза, сглаженности поясничного и увеличение шейного лордоза.При рентгенографии кистей и стон обнаруживается субхондральный остео- пороз, умеренно выраженный склероз, субхондра^тьные кисты, узурадия сустав¬ ных поверхностей, признаки склероза после прорыва костных кист. Возмож¬ ны остеолиз эпифизов плюсневых костей, сакроилеит (часто односторонний). Со стороны позвоночника определяются очаги склероза в межнозвонковых дис¬ ках, изменения формы тел позвонков и дисков, деструкция костной ткани, изме¬ нения высоты дисков, краевые остеофиты, склероз покровных пластинок. В по¬ ясничном отделе обнаруживаются массивные остеофиты или сипдесмофиты.По диагностике псориатического артрита исполь.зуются все виды лучсвоіо исследования. Сцинтиі-рафия выявляет скрытые артриты, тепловидение — при¬ знаки воспаления на ранней стадии поралсения суставов и позвоночника, особен¬ но при стертых и скрытых формах, в труднодоступных исследованию суставах.Подагрический артрит. Подагра бывает первичной и вторичной, возникаю¬ щей нри хронической гемолитической анемии, эссенциальной полицитемии, нер- нициозной анемии, лейкозах, псориазе. Суставной синдром нри подагре может быть в виде острого и хронического артрита. Острый артрит обычно локализу¬ ется в одном суставе, в 70% случаев поражается 1 плюснефаланговос сочленение, реже — голеностопный и другие суставы стоны, коленный, лу^юзапястный, локте¬ вой и суставы кистей. Воспаление возникает в синовиа.іьной оболочке, влаїаїїИ' щах сухожилий, в слизистых сумках коленных и v^oктeвыx суставов. Это связано с отложением уратов в этих анатомических образованиях.Хронический подагрический артрит локализуется в тех же суставах, имеет длительное рецидивирующее течение. В первое время поражается один сустав, затем и другие. Развивается тугоподвижность сустава, стойкая дефор.мация из-за отложения солей, накопления экссудата, костных образований, возможны подвы¬ вихи. Скопление уратов разрушает эпифизарные концы костей, с последующим укорочением пальца. Часто развивается контрактура и анкилоз.Рентгенологически на ранней стадии заболевания можно выявить лишь при¬ знаки реакции мягких тканей, при скоплении экссудата — расширение суставной щели, слабо выраженный субхондральный остеопороз эпифизов. Позднее от¬ мечаются деструкция костей и хряща, обусловленные отложением уратов в суб- хондра^тьном слое костей. Далее выявляются кистовидные образования в костях с четким склеротическим ободком, краевые узуры, сужение суставной тцели из- за деструкции хряща. При тяжелом течении артрита обнаруживаются крупные кисты, краевые узуры, остеолиз эпифизов, выраженный остеопороз, подвывихи, фиброз, артроз, анкилоз. В мягких тканях обнаруживаются тофусы, особенно при их кальцинации, с характерной их локализатщей в местах прикрсп.цения капсулы сустава.
314 Диагностика ревматических заболеванийДругие лучевые методы исследования дополняют рентгенографию. Пункция сустава может помочь в диагностике при обнаружении в экссудате криста^плов мочевой кислоты.В заключение представленной информации о лучевой и инструментальной диагностике артритов необходимо подчеркнуть следующее.Стандартное рентгенологическое исследование имеет огромное значение в диагностике артритов, но его результативность значительно зависит от характе¬ ра заболевания, локализации поражения, периода течения процесса. Рентгеноіра- фия исключительно ценна в динамике наблюдения и лечения. Надо учитывать лишь то, что рентгеновское исследование преимущественно отражает состояние костей и в меныпей степени состояние хрящей, синовиальной оболочки и на- раартикулярных тканей. Существенно то, что рентгенологические симптомы со стороны костей почти всегда будут отставать от основных клинических про¬ явлений артрита на несколько недель и даже месяцев. Исключение составляют лишь гонорейный и септический артриты, где костные изменения появляются очень рано. При многих артритах (токсико-аллергический, реактивный и др.) юшнические симптомы артрита, особенно при современном лечении, быстро исчезают, и костные изменения могут не наступить. Возможна лишь краевая узурация и кистовидньте просветления. При некоторых артритах костные изме¬ нения, несмотря на лечение, могут прогрессировать, приводя больного к инвалид¬ ности — «калечащий артрит» при исориазс, ревматоидном артрите.Ранним ренті енологическим признаком артритов является расширение су¬ ставной шели и появление околосуставного осгеопороза. По мере разрушения хряща отмечается сужение суставной щели. При поражении капсулы сустава, апоневрозов и сухожилий выявляется эпифизарный остеопороз. Исходом артри¬ тов с выраженной деструкцией является деформирующий остеоартроз.На начальных этапах течения любого артрита рентгенография должна со¬ четаться со всеми другими методами лучевой диагностики — КТ, МРТ, УЗИ, сцинтпграфия, тепловидение. Они в значительной мере отражают состояние внутрисуставных и периартикулярных тканей и могут оказать существенную помощь в ранней диагностике заболевания и в оценке диагностики заболевания в процессе лечения.Рентгенологические изменения при артритах условно подразделяются на 4 стадии:1-я стадия — околосуставной остеопороз, признаки выпота в полость суста¬ва, уплотнение периартикулярных тканей;2-я стадия — те же изменения, іиіюс сужение суставной шели вплоть до ееотсутствия, единичные костные узуры;3-я стадия - распространенный остеопороз; выраженная костно-хрящеваядеструкция;4-я стадия — изменения, присущие 1-3-й стадиям, наличие неполпого илиполного анкилоза.
Лучевые и ипструмсптальные методы исследования в ревматологии 315Пункция и артроскоііия сустава при артритах как инвазивные методы долж: ны выполняться в соответствии с показаниями и рекомендациями.РЕНТГЕНОЛОГИЧЕСКАЯ СИМПТОМАТИКА НЕКОТОРЫХ ОТНОСИТЕЛЬНО РЕДКИХ ЗАБОЛЕВАНИЙ И СИНДРОМОВ ОПОРНО-ДВИГАТЕЛЬНОГО АППАРАТАИнформация об УТИХ заболеваниях и синдромах необходима как для лечащего врача, так и для врача лучевой диагностики при проведении дифференциальной диагностики с ревматологическими заболеваниями.Остеохондриты (остеохондропатия) и напоминающие остеохондриты заболеванияЮвенильный остеохондрит (остеохондроз, остеохондропатия) — аномалия вторичных центров оссификации костей. Заболевание неизвестной этиологии, при котором центры роста кости у детей и подростков подвергаются временному размягчению с иоследуюіцсй деформацией кости под воздействием нагрузки. В ряде монографий заболевание относят к остеохондропатиям, хондродиспла- зиям. Локализуются остеохондриты в губчатом веществе длинных и коротких трубчатых костей, в костях запястья и предплюсны, в коленной чашечке, в об¬ ласти апофизов, т. е. в любом ядре окостенения.в развитии остеохондритов выделяют 5 стадий.1. Стадия некроза. В области пораженного ядра окостенения отмечается локальный остеопороз вследствие уменьшения нагрузки из-за болей в су¬ ставе. Постепенно структура ядра уплотняется, становится более интен¬ сивной. Развивается некроз ядра окостенения.2. Стадия и.чпрессионного перелома. Структура ядра еще более уплотняется. При КТ, МРТ отмечается перелом костных балок и трабекул. Длитель¬ ность данной стадии от нескольких месяцев до полугода.3. Стадия рассасывания. В зоне изменений образуется несколько фрагмен¬ тов неправильной формы из-за рассасывания отдельных балок и трабекул Б зоне перелома. Структура ядра становится пятнистой, отмечается его деформация. Длительность стадии 1,5 и более лет.4. Стадия восстановления структуры кости. Длится она до 1,5 .ттет. Как видно ш названия стадии, структура кости восстанав.'швается, но остается ее деформация различной степени выраженности.5. Стадия исхода. В отдаленном периоде развивается остеоартроз.Заболевания, напоминающие остеохондритАваскулярный некроз (инфаркт кости) — может развиваться в губчатой части кости, эпифизах трубчатых костей. Причиной может быть артрит, артропатия, системные заболевания, алкоголизм, ожоговая и лучевая болезни, сахарный диа¬ бет, стероидная терапия, травма.
316 Диаі ностика ревматических заболеванийНаиболее часто обнаружртвается поражение голоики бедренной кости, пяточ¬ ной и ладьевидной. Аваскулярный некроз головки бедренной кости в 25 -50% слх'чаев осложняет субкаиитальный перелом бедренной кости. Это обусловлено тем, что ветви бедренной артерии к головке бедра идут через капсулу и могут повреждагься при этом переломе. Частота некроза пропорциональна величине смещения отломков.Перелом пяточной кости в 80-90% случаев осложняется асептическим не¬ крозом таранной кости. Некроз ладьевидной кости бывает при травме кисти.При асептическом некрозе на рентгенограммах определяется участок склеро¬ за в эпифизе, где в последующем развиваются подхрящевые переломы у сустав¬ ной поверхности, с увеличением компрессии кость деформируется, развивают¬ ся дегенеративные изменения в суставе. В полости сустава мог^^т быть костные и хрящевые фрагменты.Ранняя диагностика асептических некрозов возможна при МРТ и спинти- графии.Инфаркт медуллярного слоя кости. Чаще поражается метафиз длинной трубчатой кости (бедренная, большеберцовая, плечевая). На рентгенограммах определяется неровная ползучая (серпигинозная) зона периферической кальци¬ фикации, окружающая медуллярный слой кости, подвергшейся инфаркту. При МРТ выявляется патологический костномозговой сигнал в медуллярном слое и инфаркт с периферическим кольцо.м кальцификации.Рассекающий остеохондрит — болезнь Кенига. Патология характеризуется остеохондральным переломом с фрагментацией суставной поверхности хряща или хряща с подлежащей тканью. В 85% локализуется в области медиального мыщелка бедренной кости, в таранной кости, дистальном эпифизе плечевой ко¬ сти. При миграции фрагмента часто определяется «донорское место?>. При МРТ определяется фрагмент и жидкость в суставе.Фиброзная остеодистрофия. Процесс относится к локальной патологии в виде местной остеодистрофии с образованием изолированной кисты. Диагноз правомерен при отсутствии кист в других костях. Поражаются метафизы длин¬ ных и коротких трубчатых костей основных фа.'іанг. Рентгенологические симп¬ томы: киста имеет вид негомогенного многокамерного просветления (ячеистый рисунок) с гладкими, резко очерченными контурами, располагается центрально, занимает весь поперечник кости и не выходит за хрящевую линию на эпифиз. Метафиз кости вздут, поперечник увеличен, наблюдается рост по длиннику кости в сторону диафиза. Корковое вещество равномерно истончено, периостальная реакция отсутствует. Характерны надломы, патологические переломы, склонные к самоизлечению. Для со.?іитарной кисты характерен признак «выпавшего фраг¬ мента» — наличие костного фрагмента в занолііенной жидкостью полости кости. Это возможно при патологическом переломе.Гиперпаратиреоидная дистрофия ~ болезнь Реклингхаузена. Патология характеризуется перестройкой структуры и деформацией костей в сочетании с поражением других органов, чатце почек. Поражаются трубчатые кости, таз, суставы позвоночника. При рентгенологическом исследовании определяется
Лучевые и инструмента.'1ьпые методы исследования в ревматологии 317мелкозернистый «ноздреватый» остеопороз, истончение коркового слоя ногте¬ вых фа.'шнг, их широкопетлистый, «кружевной» рисунок, остеопороз косгей таза и черепа. В выраженной сталии отмечается утолщение диафиза трубчатых ко¬ стей за счет множественных кистовидных камер — «мыльных пузырей». В малых трубчатых костях имеется выраженное вздутие метаэпифизариых концов. Опре¬ деляется деформация позвонков но типу «рыбьих» и таза по типу «карточного сердца». Характерно поражение ребер и нижней челюсти, черепа (вид «перца с солью» — грануляционная деминерализация). Может наблюдаться кальцифи¬ кация мягких тканей.Болезнь Педжета. В отечественной литературе заболевание относят к фи¬ брозной остеодистрофии. Ряд зарубежных авторов придерживаются вирусной этиологии. Болезнь Педжета характеризуется утолщением кортика.аьного слоя, склерозом, деформацией и увеличением размеров костей. Чаще поражается по¬ ясничный отдел позвоночника, череп, таз, длинные трубчатые кости нижней конечности. Рентгенологически позвонки приобретают вид «слоновой кости», «рамы для картинок», выявляются «ватные очаги» на рентгеноіраммах черепа, искривление длинных трубчатых костей, которые напоминают «пастущью сум¬ ку». Характерны «банановые» переломы и трещины, при этом патологический перелом захватывает вогнутую сторону искривленных костей.Часто при болезни Педжета развивается артрит при^іегающего к пораженной кости сустава (преимуп^ествепно тазобедренного и колейного), что на рентге- ноіраммах проявляется концентрическим сужением суставной щели - артрит Педжета.ДисплазииФиброзная дисплазия — бессимптомное поражение костей. Патология обнару¬ живается в среднем возрасте, хотя возможна и у детей. Костная ткань и костный мозг замещаются бедной сосудами фиброзной тканью, при этом часто образуются кисты. Рентгенологическое исследование выявляет в костях фокусы фиброзной ткани, приводящие к изменению структуры кости но типу «матового стекла», «табачного дыма», нечеткости и аморфности костного рисунка. Возможно на¬ личие полос остеосклероза. Кортикальный слой костей вздут и истончен или компенсаторно утолщен. В основании черепа часто преоб.яадает картина склероза с сужением отверстий в зоне поражения. Различают полиоссальную, монооссаль- ную и сочетанную формы фиброзной дисплазии.Полиоссальная форма обычно проявляется в первые годы жизни человека, поражаются кости таза, длинные трубчатые кости, череп, ребра. Частное ослож¬ нение нолиоссальной формы — патологические переломы с последующей дефор¬ мацией костей,Монооссальная фиброзная дисплазия (кортикальный метафизарный дефект) встречается в растущем организме, в 90% случаев локализуется в костях колен¬ ного сустава, шейке бедренной кости, ребрах. В 30-40% является случайной на¬ ходкой. На рентгенограммах в области метафиза бедренной кости и.ли больше¬
318 Диагностика ревматических заболеванийберцовой кости у мест прикрепления сухожилий и связок определяется краевой дефект с четкими, ровными контурами. Корковый слой не нарушен. При кон¬ трольном исследовании постепенно размеры дефекта уменьшаются до полного исчезновения.Эпифизарная хондродисплазия нарушение хондрогенеза в эпифизах ко¬ стей. Патология может проявиться в виде поражения только эпифизов длинных трубчатых костей или сочетаться с изменениями позвоночника.Физарная хондродисплазия — нар}тпение хондрогенеза в зоне росткового физарного хряїца. В основе процесса лежит увеличение образования хрящевой ткани и уменьшение количества костной ткани.Экзостозная хондриплазия (диафизарная аклазия) — системное заболе¬ вание с нарушением роста физарного хряща и его «выбросом» за пределы кости с образованием выступа «от сустава», называющегося экзостозом. Физарпый хрятц в норме всегда создаст г>>’6чатое вещество, поэтому экзостозы имеют губча¬ тое строение. Иногда над наружной поверхностью экзостоза образуется слизистая сумка, тогда экзостоз носит название «сумчатого». Формирование экзостозов мо¬ жет быть также связано с разрастанием надкостницы, обызвествлением связок.Костная дисплазия (несовершенный остеогенез). Рентгенологически вы¬ деляют пять ее вариантов.1. Генерализованный гиперостоз, болезнь Камурати—Энгельманна — значи¬ тельное (почти Б 2 раза) увеличение диафиза длинной трубчатой кости за счет надкостницы. Резорбция костной ткани изнутри замедлена, костные балки по силовым линиям утолщены. Костномозговой капал резко су¬ жен.2. Мелореостоз — врождеіпіая системная неполноценность мезенхимального эмбриогенеза. Поражается одна поверхность трубчатой кости и продол¬ жается в костях следующего сегмента, переступая через сустав. В диафизе определяется склероз и гиперостоз коркового слоя. Может поражаться целая конечность с образованием полуцилиндров всех трубчатых костей.3. Остеопойкилия — врожденная патология костной гл’бчатой структуры, может быть выявлена в любом возрасте. Выделяют две формы остеопой- килии: очаговую и полостную. На рентгенограммах определяется эностоз в виде ограііичеіпіьіх участков уплотнения костной структуры округлой или полосовидной формы.4. Мраморная болезнь — болезнь Лльбсрс-Шенберга. Системное строго симметричное генерализоваїпіое поражение скелета. Рентгенологически определяется генерализованный остеосісіероз, а из-за толчкообразного течения процесса возникает картина слоистости костной ткани. Несмотря на увеличение плотности кости, она является более хрупкой и ломкой, что часто приводит к переломам.5. Миелосклероз. Выделяют две формы — очаговую и остеопластическую. При очаговой форме кость приобретает пятнистый вид. При миелосклеро- зе костный мозг замещается фиброзной тканью, затем изменяется и сама костная ткань в виде склероза костных балок. Рентгенологически в области
Лучевые и инстр>тментальт1ые методы исследования в ревматологии 319мстафизов больБТИх трубчатых костей определяются иолосовидныс затем¬ нения в виде слоистости как отражение роста кости. Возможен очаговый склероз, или картина «мраморности», что чаще бывает в плоских костях.Опухоли и опухолевидные заболевания костейКак правило, рентгенологический метод исследования достаточен для диагноза и дифференциального диагноза опухолей. При КТ и МРТ определяют отношение onyxojHi к окружающим мягким тканям, стадию процесса и предполагаемый объем операции. Сцинтиграфия информативна для от^еш^и множественности поражения и подтверждения метастатического характера изменений. При множественной миеломе рентгенологический метод оказывается более чувствительным.Основные рентгенологические симптомы опухоли1. Деструкция — разрушение кости с замещением ее иной тканью — грануля¬ цией, опухолью, фиброзом или гноем.Виды деструкции при злокачественных опухолях костей;• обрыв коркового слоя без предварительного истончения — «симптом кру¬ того обрыва»;• неравномерное эрозирование эндостальной поверхности;• мелкая фестончатость контура (характерно для миеломы);• эрозивная краевая неглубокая деструкция при росте оп^аоли из надкост¬ ницы;• «пластинчатая деструкция» — признак инфильтрации onyxojHi (характер¬ но для саркомы);• округ.іьте просветления в корковом слое — рост по сосудам гаверсовых каналов;• «фрагментарное» разрушение за.мыкательной пластинки.Рентгенологическим отражением деструкции является фокус просветле¬ ния в кости. Форма его чаще неправильная. Контуры просветления могут быть четкими и нечеткими. Четкие контлфы характерны для доброкачественных опу¬ холей, хронического воспалительного процесса, дегенеративно-дистрофических и фиброзно-диспластических процессов, для злокачественной опухоли Юинга. Нечеткие контуры характерны для злокачественных опухолей, литической фазы гигантоклеточной опухоли, эозинофильной гранулемы, острого воспалительного процесса.2. Вздутие кости при опухолях свидетельствует:• о мед,'іенном росте образования;• локализации процесса внутри кости;• экспансивном характере роста.Как правило, вздутие кости характерно для доброкачественной опухоли, од¬ нако может встречаться и при злокачественной опухоли с медленным ростом.3. Склеротический ободок по контуру опухоли. Он также является призна¬ ком медленного роста образования и может быть признаком доброкачественной onyxOv'Hi и злокачественной опухоли с медленным ростом.
320 Диагностика ревматических забилсваиий4. Истончение коркового слоя без его деструкции является чаще всего при¬ знаком доброкачественной опухоли. Нарушение целостности коркового слоя свидетельствует о злокачественном характере опухоли. При быстром росте до¬ брокачественной опухоли корковый слой может быть разрушен, но этому обяза¬ тельно предшествует ого истончение.5. Периостальная реакция, ее варианты:• наличие дефекта с обрывом коркового слоя (козырек Код мена) в области периостального наслоения, что говорит о прорастании опухоли по сосуди¬ стому руслу;• развитие периостита из-за опухолевого или реактивного костеобразова¬ ния;• наличие слоистых периостальных наслоений нри толчкообразном течении процесса (характерно для опухоли Юинга ■ «луковичный периостоз»);• на^'іичие «спикул» — периостальных наслоений, перпендикулярных по¬ верхности кости; спикулы могут быть при доброкачественной опухоли (ме- нипгиома), фиброзной дисплазии, при кортикальном остеомиелите через 30- 40 дней от начала заболевания.6. Утолщение мягких тканей — симптом поздний, но всегда это признак зло¬ качественного процесса; при рентгенологическом исследовании необходимо вы¬ вести тень па контур.7. Обызвествление и окостенение мягких тканей — это свидетельствует о патологической оссификатіии, опухолевом костеобразовании. При рентгеноло¬ гическом исследовании выявляются хаотичные, хлопьевидные или округлые тени. Патологическая оссификация характерна для остеогенной саркомы, хон- дросаркомы,Доброкачественные опухолиОни характеризуются отсутствием метастазирования (кроме случаев малипшза- ции отдельных видов), наличием капсулы или нсевдокапсулы и непрорастанием анатомических границ (кроме хондробластомы).Остеома. Рентгенологически определяется компактное, губчатое или сме¬ шанное солитарпое образование, исходяш;ее из кости, на широком основании, имеющее костную структуру, четкие, ровные контуры.Остеоид-остеома. Опухоль чап(е всего встречается в возрасте 10 -20 лет в диафизе бедренной и большеберцовой кости, костях кистей и стоп. Морфо¬ логически остеоид имеет маленькое гнездо (нидус) остеоидной ткани 0,5-1 см в диаметре с более іілотньім центром. Кортикальная форма остеоида — это ло¬ кальный остеосклероз с хроническим периоститом и очагом дестр)тсции в центре. Иногда наблюдается несколько гнезд — мультифокальная форма. Модулярный тип остеоида — плотное гнездо в костномозговой полости, окруженное ободком остеоидной ткани. Па рентгенограмме определяется очаг деструкции 1-2 см, окруженный склеротическим ободком, содержащий «секвестр». Периартику- лярный тип остеоида локализуется вблизи сустава, остеосюїероз при этом вы¬
Лучевые и инструментальные методы исследования в ревматологии 321ражен слабо или отсутствует. Самый точный метод диагностики остсоида — КТ. На сканограммах опухоль дает «горячие очаги».Хондрома. Она может быть в виде пяти вариантои.1. Экхопдрома — опухоль характеризуется краевой деструкцией хряща, его вздутием, дополнительным образованием и обызвествлением.2. Эпхондрома — опухоль проявляется вздутием кости, ее просветлением с о- чагами обызвествления и перегородками. Чаще всего встречается в кисти. Рент¬ генологически выявляется волнистый внутренний контур кортикального слоя (хрящевая опухоль имеет дольчатое строение), хлопьевидные, криволинейные, дольчатые обызвествления.3. Остеохондрома. Она не является истинной опухолью и относится к нару¬ шениям развития кости. Особенностью для растущей остеохондромы является ее рост из метафиза длинных трубчатых костей, чатг^е вблизи коленного и плечевого сустава и всегда в направлении от конца кости (от сустава). В основании обра¬ зование имеет губчатую структуру с переходом кортикального слоя с кости на экстоз. На рентгенограммах определяется бугристая опухоль, покрытая снаружи корковым слоем в виде массивной «нашлепки» на кости и участок обызвествле¬ ния внутри опухоли. Верхушка опухоли хорошо видна при МРТ. Увеличение размера хрящевой шапочки у взрослого более 2 см и неровность ее очертаний .может свидетельствовать об озлокачествлении.4. Хондробластома — опухоль Кодмена. Рентгенологически определяется очаг деструкции с четкими склерозированными контурами, он расположен экс¬ центрически, имеются умеренное вздутие кости с обызвествлением в центре, признаки «арки» по контуру опухоли и периостита. У детей опухоль может рас¬ пространяться через ростковую зону.5. Хондромиксоидная фиброма. Рентгенологически выявляются очаги де¬ струкции кости с однородной или трабекулярной структурой, с четкими контура¬ ми и небольшим склеротическим ободком, возможно умеренное вздутие кости.Неоссифицирующая фиброма. Это доброкачественное поражение кости но типу фиброзного кортикального дефекта размером более 2 см. На рентгеногра.м- мах определяется литический очаг в метафизе или метадиафизе трубчатой ко¬ сти с четкими очерчепиями и фестончатым склсрозированным контуром. При крупных размерах опухоли могут возникнуть патологические переломы. Чаще встречается у детей, излечивается путем склерозирования.Гигантоклеточная опухоль, У 60% пациентов она лока-іизуется в суставных отделах длинных трубчатых костей (область коленного, локтевого, лучезапяст¬ ного сустава). Для остеокластического тина характерен экспансивный рост без склеротического окаймления и периостальной реакции. Кортикіиіьньїй слой уро- зирован, что придает опухоли вид злокачественной, но при гистологическом ис¬ следовании обнаруживается ее доброкачественный характер. Морфологически ткань опухоли содержит гигантские клетки типа остеокластов. Иногда имеют¬ ся костные перегородки. Истинные размеры мягкотканного компонента видны только на МРТ, которая позволяет дифференцировать его от реактивного отека.11 Диагностика ревматических забатепа)шй
322 Диагностика ревматических заболеванийВ 5-10% гигантоклеточная опухоль подвергается озлокачествлению. На рентге¬ нограммах видны очаг просветлепия и вздутие мефиза. Очертания очага зависят от фазы: четкие его контуры с небольшим склеротическим ободком определяют¬ ся в ячеисто-трабекулярную фазу и нечеткие — в литическую фазу. Корковый слой может разрушаться без малигнизации из-за давления опухоли изнутри. При диффузно-остеокластичсском типе опухоли определяется гомогенный очаг просветлепия, корковый слой рассасывается, но на уровне дефекта он заострен, а не подрыт, как при злокачественной опухоли.Лдамантинома. На рентгенограммах опухоль определяется в виде очага де¬ струкции однородной или ячеистой структуры с полициклическим контуром и ободком склероза, расположенный эксцентрически. При поликистозной форме отмечается ячеистая структура очага деструкции, располагающегося по длиннику кости. Мягкотканный компонент и периостальная реакция отсутствуют.Аневризматическая костная киста. В 90% она возникает у детей и молодых взрослых (до 20 лет) в метафизах костей коленного сустава, задних элементов позвонков. Отмечается вздутие кости с истончением коркового слоя без его де¬ струкции, видны перегородки внутри кисты,Гемангиома. Опухоль поражает позвоночник, кости черепа. На рентгеноірам- мах видны участки разрежения и згголщения костных трабекул с образованием грубых вертикальных линий в теле нозвонка. Типичная жировая инволюгіия опухоли затрудняет дифференциа-іьньїй диагноз с остеопорозом.Псевдоопухоли<<Бурая опухоль»-, известная как остеокластома, развивается у паттиентов с і ипер- паратиреозом. Наиболее частая ее локализация — диафиз длинных трубчатых костей, нижняя челюсть. Очаг деструкции однородный или с ячеисто-трабеку¬ лярной структурой. Мелкие кисты и.меют вид «мыльных пузырей», содержащих жидкость коричневого цвета, старые и новые кровоизлияния.Злокачественные опухолиОстеогенная саркома. Это самая частая костеобра.зующая первичная опухоль костей. Имеется несколько типов опухоли: обычная (сочетание остеосклероза и деструкции), юкстакортикальная (рост снаружи от коркового слоя, дольчатая опухоль по наружной поверхности кости), телеангиэктатическая (содержит боль¬ шие кистозные полости, является первично остеокластической). Наиболее часто опухоль локализуется в костях коленного сустава и в плечевой кости. На рентге¬ нограммах виден поднадкостничный очаг деструкции в метаэпифизе по длиннику кости, си.митом «козырька» (обрыв коркового слоя), реакция надкостницы, остео- пороз. Имеется периостальная реакция в виде картины «солнечных лучей» или по типу треугольника Кодмена. Опухоль распространяется по костномозговому каналу, быстро выходит за пределы кости, часто метастазирует в легкие.Параосталъная саркома. На рентгенограммах вокруг и вдоль метафиза кости определяется большая склеротическая масса с бугристыми контурамрт, неодно¬ родная, бесструктурная, В терминальной стадии может быть периостит.
Лучевые и инструментальные методы исследования п ревматологии 323Опухоль Юинга — высокозлокачественная костная опухоль детей и подрост¬ ков, мстастауирующая в легкие и другие кости. В костномозговом канале видны округлые, нечетко очерченные очаги деструкции с разр}Ш1снием коркового слоя изнутри. Рядом с опухолью формируется большое мягкотканное образование. Характерна пластинчатая периостальная реакция диафиза кости. Опухоль отсла¬ ивает надкостницу в период обострения, в период ремиссии надкостница обыз- вествляется, и создается картина «луковичного» периостита. Диагностируется опухоль с помощью рентгенографии и МРТ, КТ проводится для определения протяженности деструкции костной ткани.Хондросаркома. Эта опухоль часто встречается в костях таза и бедренных костях. На рентгенограммах определяется эксцентрический (реже концентриче¬ ский) очаг деструкции с нечеткими контурами (экспансивный рост), утолщение и деструкция кортикального слоя, волнистость эндокортикальпой поверхности с неправильной формы обызвествлениями. На КТ и МРТ констатируется обшир¬ ный мягкоткапный компонент. Периостаттьные хондросаркомы локализуются на поверхности кости и часто не отличимы от периоста*пьной остсосаркомы.Ретикулосаркома. Очаг деструкции кости локапизуется в метаэпифизе, он плохо очерченный, ячеистый, возможен непостоянный выпот в суставс.Миеломная болезнь. Она представляет собой пролиферацию миеломных плазматических клеток костного мозга, продуцируюш,их парапротеипы, из ко¬ торых формируются узлы. Это самая распространенная опухоль скелета. Ее метастазы поражают позвоночник, череп, проксимальную часть бедра, плечевую кость. Рентгенологически определяются множественные литическис «штампо¬ ванные» поражения костей величиной 1-3 см в диаметре, с четкими контура¬ ми — «симптом пробойника». Часто миеломная болезнь осложняется спонтан¬ ными переломами костей, возникающими при кашле, чихании. Для диагностики множественной миеломы рентгено-погический метод предпочтительнее сканиро¬ ванию костей и включает исследование типичных участков поражения: череп, позвоночник, таз, бедренная и плечевая кости. Сканограммы обычно нормаль¬ ные из-за подавления образования новой костной ткани мисломными клетка¬ ми. 20% пациентов с миеломной болезнью имеют нормальные рентгенограммы и сканся рамл-ты костей.Фибросаркома. Она составляет 2-4% случаев первичных злокачественных опухолей костей у лиц зрелого возраста. Поражаются метаэпифиз и метафиз длинных трубчатых костей, чаше нижних конечностей. При рентгенологическом исследовании в случаях периостальной локализации опухоли определяется ин¬ тенсивное затемнение, связанное с костью, придающее ей веретенообразную или овальную форму. При центральном положении опухоли видны очаги деструкции различной формы и величины, имеютттие ячеистую структуру. Воз.можны линей¬ ный нериостоз, формирование спикул, на^тичие мягкотканного ко.мпонента.Ангиосаркома. Это редко встречающаяся злокачественная опухоль костей нижних конечностей, исходящая из эндотелия сосудов костного мозга. Возраст пациеігга — 40-50 лет. При рентгенологическом исследовании определяются очаги деструкции в виде кистовидных полостей. Рост опухоли быстрый, инфиль-
324 Диагностика ревматических заболеванийтративный. При переходе на мягкие ткани отмечается пульсация, над опухолью можно выслушать тпум.Метастазы — самое частое злокачественное поражение костей. До 30% мета¬ стазов не обнаруживается на рентгенограммах до момента разрушения 50% кост¬ ной ткани. Сциптиграфия — более чувствительный метод их выявления, так как при опухоли усиливается местное кровообращение и ремоделирование кости, что создает «горячие пятна», однако около 2% метастазов, выявляемых на рентгено¬ граммах, не видны при спинтиграфии. Ложноотрицатсльный результат возможен при анапластической тиреоидной карциноме, нейробластоме, эозинофильной гранулеме. Метастазы опухоли в кортикальном слое обнаруживаются раньпгс, чем в губчатой кости. Соответственно, первые лучше видны при КТ, вторые — при МРТ. Кроме того, КТ помогает в оценке стабильности кости: длинные кости нестабильны нри разрушении 50% кортикального слоя, позвонки — при разру- тпении их дорсальной поверхности или уменьшении тела позвонка, а также при обнаружении на МРТ инфильтрации по всему телу позвонка при интактности коркового слоя. Диск при метастазах в отличие от воспалительных заболеваний не поражается. Частота метастазов в кости и их характер: рак предстательной же¬ лезы (чаш,е остеобластические); рак молочной железы (остеокластические); рак почки (90% остеокластические); рак бронха (75% остеокластические); рак тцито- видной железы (смешанные); рак толстой кишки (95% остеокластические).Эозинофильная гранулема. Ее относят к опухолеподобньтм заболеваниям, к процессам, пограничным с опухолевыми, к группе гистиоцитозов. В тканях че¬ ловека обраїїуются узлы грануляционной ткани, состоящие из гистиоцитов, эози¬ нофильных лейкоцитов, лимфоцитов. Узлы локализуются в различных костях, в том числе диафизах длинных трубчатых костей, в легких и коже. При рентге¬ нологическом исследовании костей определяются очаги деструкции округлой, ова.1ьной или неправильной формы небольших размеров. Контуры очагов четкие, ровные (иногда с небольшим склеротическим ободком), но .могут быть и фестон¬ чатыми. Структура очага однородная (ячеистая структура свидетельствует о сли¬ янии очагов). У детей опухоль может распространяться через ростковую зону.Воспалительные заболевания костейГематогенный остеомиелит — гнойное заболевание костей, вызываемое чаще всего золотистым стафилококком, стрептококком, протеем, в длинных трубча¬ тых костях поражается метафиз и диафиз. У детей до 1 года поражается эпифиз, так как до 1 года сосуды из метафиза проникают через ростковую зону в .эпи¬ физ. После облитерации сосудов ростковая пластинка обеспечивает барьер для проникновения инфекции в эпифиз ив сочетании с медленным турбулентным током крови в метафизс обуславливает более частую локализацию остеомиелита у детей в данной зоне. После закрытия ростковой пластинки кровоснабжение между метафизом и эпифизом восстанавливается, что способствует развитию вторичных инфекционных артритов в зрелом возрасте. Рентгенологические при¬
Лучсвьте и инструментальные методы исследования в ревмнтологаи 325знаки остеомиелита проявляются на 12-16 дней позже начала клинических про¬ явлений.Самый ранний рентгенологический иризнак остеомиелита — отек мягких тка¬ ней с утратой четко определяемых в норме жировых слоев. Для диагностики на ранних стадиях заболевания эффективно трехфазнос сканирование кост ей с тех¬ нецием-99. Такой же чувствительностью обладает МРТ, позволяющая выявить абсцесс мягких тканей. На рентгенограммах на 7-19-й день от пача,ла инфек¬ ционного процесса проявляются нечетко отграниченные участки повытпепной прозрачности в области метадиафиза трубчатой кости и нежные периостальные образования повой кости, которая становится очевидной на третьей неделе. С на¬ рушением кровоснабжения подлежащей кости формируется «секвестр» — мерт¬ вый фрагмент кости в зоне остеомиелита. Новая ткань надкостницы вокруг сек¬ вестра называется «капсулой», а отверстие, соединяющее капсулу и костномоз¬ говой канал> — «клоака», через нее секвестр и грануляционная ткань могут по свищевым ходам выходить под кожу. В разгар заболевания рентгенологически определяется очаг деструкции неправильной формы с неровными нечеткими конгзфами и периостит. После завершения патологического процесса плотность кости нормализуется. При переходе процесса в хроническую форму происходит образование компактных секвестров. У детей секвестры чатце тотальные, процесс может распространяться через ростковую зону.Абсцесс Броди. Особый вид первично хронического остеомиелита. Ргшмеры гнойника могут быть разными, локализуются они в метафизах длинных трубча¬ тых костей, чаще поражается больтиебердовая кость. Как правило, заболевание вызывается маловирулентпым микробом. При рентгеновском исследовании в ме- тауяифизе определяется полость с четкими контурами, окруженная склеротиче¬ ским ободком. Секвестры и периостальная реакция отсутствуют.Остеомиелит Гарре. Это также первично хроническая форма остеомиелргта. Он характеризуется вялой воспалительной реакцией с преобладанием пролифе- ративных процессов, развитием гиперпластичсского гиперостоза в виде веретена. Поражается средняя треть диафиза длинной трубчатой кости (чаще больше¬ берцовой) на протяжении 8-12 см. При рентгенологическом исследовании от¬ мечается утолщение кости за счет мощных периостальных наслоений с четкими волнистыми контурами, выраженным склерозом на данном уровне и сужением костномозгового капала.Кортикальный остеомиелит (кортикалит) — про.межуточпая форма между обычным остеомиелито.м и склерозируютцим остеомиелитом Гарре. в осіюве кор- тикішита лежит изолированный корковый абсцесс диафиза большой трубчатой кости. Процесс локализуется в толще компактного вещества вблизи надкостни¬ цы, что вызывает локальный склероз и гииеростоз кости. Постепенно формиру¬ ется небольшой компактный секвестр. При рентгенологическом исследовании определяется локальное з^^олщение, склерозирование коркового слоя больптой трубчатой кости, на фоне которого видна небольшая полость с четкими конту¬ рами, содержащая небольшой плотный секвестр.
326 Диагностика ревматических заболевапршПатология надкостницыОна возможна в виде двух вариантов — периостита и псриостоза.Периостит - воспаление надкостницы, сопровождающееся продуцировани¬ ем остеоидной ткани. На рентгенограмме периостит выглядит ио-разному, что зависит от причины его возникновения.Асептический периостит — развргваотся вследствие травмы, физических перегрузок. Он бывает простым и оссифицирующим. При простом периостите рентгенологических изменений не отмечается, при оссифицирующем периостите па месте ушиба но наружной поверхности коркового слоя на расстоянии 1-2 см от поверхности кости определяется узкая полоска затемнения с гладкими или шероховатыми, волнистыми контурами. Если полоска больших размеров, то ее приходится дифферентцфовать с остеогенной саркомой.Инфекционный периостит — развивается при специфических и неснецифи- 4ЄСКИХ процессах (туберкулез, остеомиелит, ревматизм и др.). Рентгенологически каждый из них имеет свои особенности, важные для диагностики. При третичном сифилисе определяется ограниченное утолптение кости, чаще большеберцовой, в виде «полувсретена»^ с наличием мелких г^^мм. При позднем врожденном си¬ филисе имеется «кружевной периостит».При остеомиелите па рентгенограмме на 10- 14-й день от начала заболева¬ ния появляется полоска затемнения вдоль длинника кости, отделенная от нес полоской просветления, т. е. имеется линейный периостит, при хроническом остеомиелите отмечается оссификация периостальных наслоений, увеличение объема кости, сужение костномозгового канала (воспитательный гиперостоз). При ревматизме развивается небольшой слоистый периостит, исчезающий при выздоровлении. Туберкулезный периостит имеет черты плотной тени, охваты- ваюш,ей кость но типу веретена. Периостит часто сопровождает варикозное рас¬ ширение вен, язвы голени.По рентгенологической картине выделяют периоститы: линейные, слоистые, бахромчатые, кружевные, гребневидные. По характеру распространения разли¬ чают периостит местный, множественный, генерализованный.Периостоз — это невоспалительное изменение надкостницы, проявляющейся усилением костеобразования камбиа.іьного слоя надкостницы в ответ на измене¬ ния в других органах и системах, это гаперпластическая реакция периоста, при которой происходит наслоение остеоидной ткани на корковое вещество диафиза с последующим обызвествлением, в зависимости от причин возникновения вы¬ деляют следующие варианты периостоза:• ирритативно-токсический периостоз, его причины — опухоль, воспаление, эмпиема плевры, болезни сердца, желудочно-кишечного тракта;• функциона^іьно-адаптационный периостоз, возникающий при перегрузке кости;• оссифицирующий периостоз как исход периостита.Рентгенологические проявления периостоза сходны с проявлениями перио¬ стита. Поел с слияния периостальных наслоений с костью контуры его становятся
Лучевые 11 ипструмегтта.'1ьные методы исследования в ревматолої ии 327ровными. Но периостозы МОГ>'Т быть и слоистыми, лучистыми, козырьковыми, линейными, игольчатыми.Примером псриостоза может быть болезнь Пьер-Мари—Бамбергера — сис¬ темный оссифицирующий иериостоз. Наблюдается он ири хронических забо¬ леваниях легких и при опухолях, в разгар заболеиания отмечаются периосталь¬ ные наслоения диафизов трубчатых костей. Изменения исчезают ири излечении основного заболевания,Плюригландулярный синдром Морганьи — это гиперостоз у женщин лз пе¬ риод менопаузы, он развивается наряду с другиіми эндокринными расстройства¬ ми. При рентгенологическо.м исследовании можно обнаружить костные разрас¬ тания по внутренней пластинке лобной, реже теменной кости и у основания черепа. Подобные изменения могут наблюдаться при фиброзной дисплазии. Существуют также редкие варианты пшеростоза в виде генерализованного ги- перосгоза — болезни Камурати -Энгельмапна и наследственного і иперостоза Ван Бюхеля,Помимо периостита и периостоза рентгенологически .можно обнаружить признаки паростоза — утолщение кости в результате метаплазии переходных опорных тканей — фиброзных шіастинок сухожилий и мышц в местах их при¬ крепления к кости. Утолщения охватывают чаще одну из сторон кости в виде «нашлепки», «наплыва». На макропрепарате между наслоением и костью име¬ ется щель. Паростозы усиливают кость — это проявление приспособления кости к длительной нагрузке. Их выявляют на плюсневых костях, в области большого вертела, бедренной кости по передненаружной ее поверхности у места прикре¬ пления малой ягодичной мышцы.Изменения мягких тканейЛипома. Это гомогенное или инфильтративное образование, лежащее между мыщечными волокнами и сохраняющее жировую плотность (инфильтративная липома). Липомы ограничены одни.м анатомическим пространством, на КТ на всех срезах она имеет резкие контуры с неровньт.ми очертаниями.Липосаркома. Вторая по частоте саркома мягких тканей, чаще всего она локализуется в проксимальном конце верхней конечности. На КТ на фоне жи¬ ровой ткани обнаруживаются образования мягкотканной плотности с глубокой локализацией и инфильтрацией под.їЄжащих анатомических структур, РТх размер может превыпшть 5 см в диаметре.Оссифицирующий миозит. Он бывает в двух вариантах — травматический и нейрогенный.Оссифицирующий травматический миозит — может проявляться в виде уплотнения мягких тканей с очаговым обызвествлением. Такой миозит возникает после острой травмы или при хронических микрогравмах. Выделяют несколько очень типичных вариантов миозита;• ^7(ость 7іавздііиш^ — обызвествление локализуется в большой проводящей мьтщце бедра;
328 Диагностика ревматических заболеваний• «кость стрелка» — обызвествление локализуется в правой дельтовидной мышце;• «кость гимнаста» — обызвествление локализуется в двуглавой мышце плеча.При рентгенологическом исследовании па уровне измененной кости опреде¬ ляется уплотнение по типу «нежной» костной мозоли, с постепенным нарас¬ танием интенсивности тени вплоть до костной плотности, при ограниченном оссифицирующсм травматическом миозите через 6-8 месяцев на рентгенограмме и месте травмы определяется дополнительная тень неправильной формы, бес¬ структурная, «облаковидная», не связанная с костью, постепенно приобрета¬ ющая костную плотность, а затем и структуру кости. Кость на данном уровне не изменена. Изменения, выявленные на рентгенограмме, значительно меньше на^іьпируемого образования.Неврогенный оссифицирующий миозит — встречается при сиинной сухот¬ ке, сирингомиелии, ранениях центральной и периферической нервной системы.Множествениьгй прогрессирующий оссифицирующий миозит — обызвест¬ вление формируется в толще скелетных мышц, прргчина — трофопевротические заболевания, патология центральной и периферической нервной системы.Интерстициальный кальциноз — обызвествления локализуются вокруг сухожилий, суставов, возникают они в результате метапластического процесса в рубцах.Обызвествления сосудов — ангиолиты, флеболиты, возможны обызвествле¬ ния паразитов и инородных тел мягких ткапей.ОстеоартрозОстеоартроз (ОА) - хроническое прогрессирующее невоспалительное заболе¬ вание неизвестной этиологии, проявляющееся дегенерацией суставного хряща, структурными изменениями субхондршіьной кости, а также явным или скрыто протекающим умеренно выраженным синовитом. ОЛ лидирует среди всех рев¬ матических болезней.Остеоартроз чаще поражает суставы, испытывающие весовую нагрузку, — тазобедренный, коленный, первый плюсиефалашювый. Полиартроз, как правило, носит семейный характер и обусловлен генетической неполноценностью хряща и связочного аппарата.Ренті енологическая диагностика ОА основана на обнаружении сужения су¬ ставной шели, субхондрального остеосклероза и остеофитов. Основное диаг¬ ностическое значение имеет степень сужения суставной щели. В поздних стади¬ ях ОА могут определяться деструктивные изменения эпифизов с подвывихами и ^іастками оссификации суставной капсулы. При узелковой форме ОА наиболь¬ шее значение имеет выявление остеофитов и сопровождающей их деструкции суставных поверхностей («эрозивный артроз»).Как только дегенеративное поражение сустава начинает проявляться клини¬ чески, типичные его признаки можно обнаружить и на рентгенограмме. Воспали-
Лучевые и инструментальные методы исследования в ревматологии 329тсльньїіі процесс может соировождатъ дегенеративную болезнь суставов, но он не является недущим признаком этого заболевания, синовит развивается вторично. У женщин после менопаузы встречается эрозивный остсоартрит — дегенератив¬ ное заболевание межфалані овнх суставов кистей рук с воспалительным и эро¬ зивным комплексом. На рентгенограммах определяются эрозии в центральных отделах суставных поверхностей фаланг — симптом «крыла чайки»,Рентгенологические признаки остеохондроза1. Сужение рентгеновской суставной щели — симптом имеет прямую корреля¬ тивную связь с патологическими изменениями суставного хряща. Ширину рент¬ геновской суставной щели необходимо измерять в наиболее суженном у^част- ке, который испытывает наибольшие механические нагрузки: а) для выпуклых поверхностей (головка и мыщелки бедренной кости) — кортикальный слой за- мыкательной пластины суставной поверхности кости; б) для вогнутых поверх¬ ностей (край вертлужной впадины, проксимальные мыщелки большеберцовых костей) — край суставной поверхности в основании суставной впадины.2. Остеофиты — костные разрастания на краях суставных поверхностей ко¬ стей различной формы и размеров. В начальных стадиях развития остеоартроза суставов остеофиты проявляются в виде заострений или небольших костных об¬ разований размером 1-2 мм на краях суставных поверхностей и в местах прикре¬ пления собственных связок суставов, в коленных суставах это края межмыщелко- вых возвышений большеберцовых костей, в месте прикрепления крестообразных связок, в тазобедренных суставах — края ямки бедренной головки, на медиапьной ее поверхности, в месте прикрепления собственной связки бедренной головки. По мере прогрессирования остеоартроза остеофиты увеличиваются в размерах, приобретают различные формы в виде «губ» или «гребней», прямолинейных или «пышных» костных разрастаний на широком или узком основании, развивается деформация суставной головки и впадины.3. Субхондральный остеосклероз — уплотнение костной ткани, расположен¬ ной неносредственпо под суставным хрящом. Чатце этот рентгенологический симптом выявляется на поздних стадиях остеоартроза, является следствием трения обнаженных сочленяющихся костных поверхностей и свидетаїїьствует о глубоком дегенеративном процессе в покровном хряще или о ого исчезновении. Уплотнение субхондральной костной ткани в области суставных поверхностей костей измеряется в трех равноотстоящих точках вдоль суставного края, резуль¬ таты измерения при этом могут быть усреднены.4. Околосуставной краевой дефект костной ткани — может быть обнаружен на ранних стадиях артроза, чаще в крупных суставах и в суставах кистей, что связано с воспалительными изменениями в синовиальной оболочке.5. Субхондральные кисты — кольцевидные дефекты с четко определяемым сюїеротическим ободком в трабекулярной костной ткани субхондрального отде¬ ла кости, что характерно для тазобедренных суставов. Они могут обнаруживаться в головке бедренной кости и в крыше вертлужной впадины. Субхоїщральньїе
330 Диагаостика ревматических заболеванийкисты формирлчотся в результате резорбции костной ткани в области высокого внутрисуставного давления, в месте наибольшей нагрузки на суставную поверх¬ ность. Чаще они появляются при обострении заболевания в зоне наиболее узкой части суставной щели.б. Внутрисуставные обызвествленные хондромы — они образуются из участ¬ ков некротизированного суставного хряща, остеофитов или продунируются сино¬ виальной оболочкой сустава. Находятся они между суставными поверхностями костей или лежат сбоку от эпифизов костей в количестве 1-2 штуки. Хондро¬ мы имеют небольшие размеры, различную форму и неравномерную крапчатую структуруПринято считать, что 4-6-й симптомы не являются обязательными для по¬ становки диагноза остеоартроза.Стадии развития дегенеративного процесса в суставе. В зависимости от выраженности изменений на рентгенограммах различают 4 стадии артроза — от первой, с минимальными изменениями, до четвертой, когда строение сустава нарутено максимально.При ранней стадии артроза рентгеноморфологичсскими признаками заболе¬ вания являются умеренное неравномерное сужение суставной щели, уплотнение пограничной суставной пластинки (субхопдральный остеосклероз), заострение краев суставных поверхностей (нача.'1ьные остеофиты), кистовидная перестройка костной ткани (единичные субхондральные кисты).Поздняя стадия артроза характеризуется значительным сужением суставной щели, вплоть до ее исчезиовепия, выраженными краевыми остеофитами, измене¬ нием формы суставных поверхностей, подвывихами в суставе. Могут определять¬ ся «суставные мыши» и оссифицированные участки суставной капсулы.Основнъш методом диагностики дегенеративных заболеваний суставов яв¬ ляется рентгенография. Для ранней диагностики реактивного воспаления при ОЛ может быть использована сцинтиграфия скелета. С помощью УЗИ, компью¬ терной томографии, магнитно-резонансной томографии можно оценить толщину хряща и синовиальной оболочки, выявить эрозии в хряще и кисты в субхондраль- ной костной ткани, определить количество жидкости в суставе и в суставных заворотах.Лртроскопия при ОА выполняется с целью выяснения причины, приведшей к артрозу, а также для диагностики повреждений внутрисуставных структур, для определения состояния суставных хрящей и синовиальной оболочки. Лртро¬ скопия рассматривается как метод ранней диагностики ОА на этапе отсутствия рентгенологических признаков болезни.ЛУЧЕВАЯ И ИНСТРУМЕНТАЛЬНАЯ ДИАГНОСТИКА ТРАВМАТИЧЕСКИХ ПОВРЕЖДЕНИЙ КОСТЕЙ И СУСТАВОВПри травме сустава страдают все его анатомические образования: околосустав¬ ные ткани, непосредственно сустав и сочленяющиеся костные концы. Травма бывает открытой и закрытой.
Л>^евые и инструментальные методы исследования в ревматологии 331Мягкие ткани — кожа, подкожная клетчатка, мышцы, сухожилия, связки, суставная сумка могут пострадать при ушибе с возникновением их разрыва, раз- мозжения, образованием гематомы. Капсула сустава, хряща и кости также могут быть подвержены ушибу, разрыву, переломам.При любой травме сустава лучевое исследование начинается с обзорной рент¬ генографии в двух, а по показаниям — в дополнительных проекциях. При отсут- стБИР! на снимках костных изменений рентгенограмма выполняется в условиях функциональной нагрузки па сустав.В случае повреждения околосуставных тканей необходимо выполнить УЗИ и МРТ, что позволяет оценить степень отека, выявить разрывы мышц, связок, сухожилий, наличие гематомы, а также оценить состояние капсулы сустава, определить скопление жидкости в суставе (экссудат, кровь, гной). МРТ лучше выполнять параллельно с рентгенографией.Повреждение хряш,а и костей диагностируется с помощью рентгенографии и МРТ. МРТ особенно важна при отсутствии повреждений костей. Она позво¬ ляет выявить контузиопные изменения г^-^бчатого веш:ества костей, а также диа¬ гностировать спиралевидные переломы.Выявить дополнительные линии переломов, наличие в суставе фрагментов кости и хряща, их положение, оценить состояние суставной поверхности по¬ зволяет КТПункция сустава производится с диагностической и лечебной целью в случа¬ ях накопления избыточного количества жидкости в нем, определения ее харак¬ тера (транссудат, экссудат, кровь, гной).Артроскопия применяется при повреждении внутрисуставных структур, ока может быть диагностической и лечебной (удаление фрагментов хряща, кости, обрывков синовии и др.).Приводим краткую характеристику вариантов травм и их рентгенологи¬ ческую характеристику. Это важно для дифференциальной диагностики с ревма- толоі’ическими заболеваниями.Полный перелом — повреждены обе кортикальные поверхности. Он бывает поперечным, косым, винтообразным. Смещение костей, угол с.мещения дисталь¬ ного обломка по отношению к проксимальному — все это должно быть отмечено в миллиметрах или относительно диаметра диафиза.Неполный перелом — наблюдается преимущественно у детей и имеет ряд особенностей;• перелом по типу «зеленой веточки», когда повреждение кортикального слоя имеется лишь с одной стороны;• компрессионный веретенообразный перелом, при нем имеется выгибание кортикального слоя с одной стороны;• пластический искривляющий перелом, при нем линии перелома нет, по длинник кости изогнут,у детей при переломах трубчатых костей часто страдает ростковая зона хря¬ ща (физис).
332 Диагностика ревматических заболеванийСкрытый перелом — когда имеется клиника перелома, но отсутствуют из¬ менения на рентгенограмме. Это часто бывает при травме ладьевидной кости, шейки бедра, крестца. Диагностируется такой перелом лишь при повторной рент¬ генографии на 7-10-й день или при МРТ.Раздробленный перелом — может быть оскольчатым (больше двух отломков), «бабочкообразным», когда определяется небольшой костный фрагмент кости вблизи отломков.Стрессовый перелом — возникает при аномальной нагрузке на нормальную кость. Его еще называют «усталым переломом». Па рентгенограмме при стрессо¬ вом переломе в губчатой кости определяется зона локального склероза, на МРТ видна линия перелома, а в корковом слое выявляется кортикальное утолш;епие.Перелом недостаточности — возникает при норма^іьной нагрузке на изме¬ ненную кость, поврежденную остеопорозом. Это часто происходит в крестце, в костях таза.Несросшийся перелом — на рентгенограмме определяется склероз краевых участков отломков, возхможна пролиферация костной ткани по краям, не пере¬ крывающая линию пере;юма.Вывих кости — полная утрата контакта суставных поверхностей.Подвывих — сохранение частичного контакта суставных поверхностей.ЛУЧЕВАЯ И ИНСТРУМЕНТАЛЬНАЯ ДИАГНОСТИКА ПАТОЛОГИИ ОТДЕЛЬНЫХ СУСТАВОВ Височно-нижнечелюстные суставыЗаболевания височно'нижнечелюстных суставов (ВНЧС) делятся на артикуляр- ные, при которых имеет место поражение суставных тканей, и неартикулярпые, связанные с патологией жевательных мышц.Наиболее часто в клинической практике встречаются артикулярные заболе¬ вания с выраженным болевым синдромом, что может быть обусловлено артри¬ том, остеоартрозом, анкилозом сустава, хроническим вывихом головки нижней челюсти, подвывихом суставного диска.Лучевая диагностика заболеваний ВНЧС включает в себя обзорную рентге¬ нографию но Пордесу в модификации Парма, по Шюллеру, КТ, ортопантомогра¬ фию, артротомографию, МРТ, зонографию.Обзорная рентгенография дает возможность обнаружить грубые нарушения в суставе: вывих суставной головки, перелом мыше^псового отростка, выражен¬ ные участки остеопороза или остеосклероза. Рентгенологические изменения мо¬ гут быть односторонними и двусторонними и различаться по степени выражен¬ ности.Рентгеновская томография имеет значительные преимущества, так как по¬ зволяет выявить более тонкие изменения сочленяющихся поверхностей, по признакам рентгенологической проекции суставной щели можно судить о со-
Лучевые и инструментальные методы исследопания в ревматологии 333СТОЯНИИ покровных хрящей и дисков, изучить функцию сочленения, структуру сочлененных поверхностей. Широко используется послойная рентгенография с малым углом качания трубки — зонография. В отличие от томографии она по¬ зволяет выделить толстый слой объекта, т. е. зону, имеющую в ширину от 1,5 до 2,5 см, и является чем-то средним между рентгено- и томографией. С помощью зоноірафии ВНЧС можно судить о положении суставного диска, поскольку сам диск остается невидимым.В диагностике внутрисуставных структурных нарушений важная роль при¬ надлежит контрастной артротомографии. С помощью этого метода удастся полу¬ чить важную информацию о смещении, деформации или нарушении целостности диска. Для контрастирования полостей сустава используются водорастворимые контрастные вещества триомбраст, верографин, йодамид и др.Рентгенологические показатели нормального ВНЧС (Рабухина Н.А., 1994):• четкость и непрерывность замыкающей кортикальной пластинки сустав¬ ных фрагментов костей;• суставные головки до.яжны располагаться во впадинах либо центрально, либо занимать верхневнутренний уіол, при этом просвет рентгеновской суставной щели либо одинаков во всех отделах, либо более узок в переднем участке;• при открывании рта суставная площадка головки должна контактировать с суставной поверхностью впадины в области ворх'шки суставного бугор¬ ка или в начальных отделах его передней поверхности на уровне средней или задней трети.Размер и форма суставной щели отражают состояние хряща па сочленя¬ ющихся костных поверхностях и внутрисуставного хрящевого диска. Расшире- НЇЇЄ ше..'1и наблюдается редко и является, как правило, результатом значительного выпота ШІИ подвывиха головки нижней челюсти. Значительно чаще определяется сужение щели, которое может явиться следствием длительного воспалительного процесса или дистрофического поражения сустава. Отсутствие суставной щели отмечается при анкилозе.Однако рентгенологаческие методы исследования ВНЧС позволяют судить лишь о грубых изменениях костных структур. Поэтому неиивазивная визуали¬ зация капсулярно-связочного аппарата ВНЧС является актуальной проблемой современной стоматологии.Методом выбора у больного с патологией ВНЧС является МРТ. На МРТ- изображениях отчетливо визуализируются внутренние мягкотканпые компо¬ ненты ВНЧС. Межсуставной диск виден в виде однородной гипоинтепсивпой структуры между головкой и суставной впадиной, его форма, размеры, положе¬ ние относительно головки и межсуставного бугорка, особенно при закрывании и открывании рта. На МРТ хороша видны контуры костных суставных поверх¬ ностей, головка челюсти, суставная впадина, суставной бугорок, хотя гфи это.м оценка структуры костной ткани на МРТ затруднена. Связочный аппарат на МРТ визуализируется в 50% случаев, особенно задние связки или связки била- мипарной зоны. Передние связки видны неотчетливо, их изображения с;шваются
334 Диагностика ревматических заболеванийС мышцами, к которым они прикрепляются. МРТ выявляет наличие жидкости в полости сустава.Среди патологаческих процессов височно-нижнечелюстного сустава инфек¬ ционно-воспалительные и дегенеративно-дистрофические процессы (ар трит, ар¬ троз) встречаются более чем в 80%.Артриты ВНЧС, Суставы нередко вовлекаются в процесс при ревматоидном артрріте, но никогда не поражаются при подагре. Острый артрит височно-нижне¬ челюстного сустава травматической этиологии возникает в результате сильного механического воздействия: удара, ушиба, чрезмерного открывания рта и г. п. При рентгенографии, если нет перелома костных структур мытцелкового отростка, от¬ клонение от нормы не определяется. Исключение составляют случаи, когда проис¬ ходит разрыв связочного аппарата, сопровождающийся кровоизлиянием в сустав, на рентгенограмме при этом будет выявляться расширение суставной щели.Для артритов ВНЧС па рентгеноіраммах характерен околосуставной остео- иороз, истончение компактного вещества кости, растпиренис костномозгового ка¬ нала. Для ревматоидного артрита характерно наличие узур — краевых дефектов кости, лока*яизующихся на боковых поверхностях головки нижней челюсти.Инфекционные специфические артриты встречаются сравнительно редко. Возможны гонорейный, туберкулезный, актиномикотический, сифилитический артрит и др. при гонорейном артрите на рентгенограмме определяется расши¬ рение суставной щели. Заболевание характеризуется ранним образоваїгнем мы¬ шечной контрактуры, поражением хрящевых покровов суставных поверхностей и наклонностью к апкилозированию.Встречаются три формы туберкулезного артрита: первично-костный, первич- но-синовиальный и инфекционно-аллергический. При рентгенографирг опреде¬ ляется постепенная резорбция костных структур головки челюсти. При тубер¬ кулезном артрите может развиться фиброзный анкіілоз.При остром артрите возможно накопление жидкости и полости сустава. На МРТ, УЗИ она выявляется всегда. В полости сустава и в параартнкз^ляриых мяг¬ ких тканях может быть кровь, жир. Нарушение обменных процессов способствует развитию метаболических артритов. Это может быть при диабете, гемохроматозе, хондрокальцинозе. Эндокринные заболевания способствуют остео.миоартроиа- тиям дегеїіеративіюго характера.Хронические артриты на рентгенограмме характеризуются сужением сустав¬ ной птели как резу.яьтат реактивных, а позже и деструктивных изменений по¬ кровного хряща головки нижней челюсти и суставной ямки.Остеоартроз ВНЧС. Различают склерозирующие и деформирующие артро¬ зы. На рентгенограммах при ск-іерозирующем артрозе определяется склероз по¬ верхностных и подлежащих слоев губчатого вещества костных анатомическріх образований сустава с некоторой деформацией головки нижней челюсти. Раз¬ витие остеосклероза сопровождается утолщением компактного вещества кости. При деформирующем артрозе возникают костные разрастания в виде экзостозов и остеофитов, что приводит к необратимым структурным изменениям головки нижней челюсти и суставного бугорка. Суставная щель сужена.
Л>'чевьте и инструментальные методы исследования в ревматологии 335При подозрении на артроз следует отдавать предпочтение томографиче¬ скому методу обследования.У пациентов с клиническими и рентгенологическим диагнозом «остеоартроз» определяются характерные признаки изменений ВНЧС в виде субхоїідральноі о склероза, снижения высоты суставной щели, деформации суставных поверхно¬ стей, дегенеративных изменений хряща и межсуставного диска. Пррі деформи¬ рующем артрозе ВНЧС межсуставной диск визуализируется значительно хуже, возможно в результате дегенеративных его изменений.Анкилоз ВНЧС — характеризуется стойкоїі частичной или полной непо¬ движностью нижней челюсти, обусловленной деструктивными изменениями в компонентах сустава. В зависимости от характера изменений в суставе разли¬ чают фиброзный и костный анкилоз.При фиброзном анкилозе отмечаются деструктивные изменения хрящевой ткани вплоть до полного исчезновения хряща суставной поверхности голов¬ ки, межсуставного диска и суставной впадины височной кости. Это приводит к сращению суставной головки с межсуставным диском и суставной впадиной височной кости плотной фиброзной тканью, которая нередко подвергается ос- сификации. В суставной сумке также могут происходить рубцовые изменения с развитием фиброзной ткани.При костном анкилозе образуются костные сращения мыщелкового отростка с височной костью. При этом мыщелковый отросток деформируется, уплощается, растпиряется, суставная головка утолщается.Дисфункция ВНЧС — диагностируется с помощью МРТ, она проявляется в виде ограничения подвижности головки нижней челюсти при максимальном открывании рта; головка не доходит до уровня суставного бугорка височной кости, располагается впереди от бугорка. Часто определяется асимметрия соот¬ ношений ВНЧС справа и слева. Межсуставной диск при дисфункциях ВНЧС хорошо визyav'Iизиpyeтcя, если отсутствуют грубые изменения в виде обызвест¬ вления связок и выраженных краевых костных разрастаний. Он деформируется, становится плоским или воронкообразным.Плечевой суставк наиболее часто встречающимся в клинической практике заболеваниям пле¬ чевого сустава с поражением костно-хрящевых структур относятся артриты, артрозы, асептические некрозы, травматические изменения. К заболеваниям пе- риартикулярных мягких тканей относят плечелопаточные периартриты (ПЛП), тсндиниты, бурситы, разрывы манжеты ротаторов плечевой кости, поражение акромиально-ключичного и ютювовидно-ключичного сочленения.Дегенеративные поражения плечевого сустава. Остеоартроз плечевых су¬ ставов чаще всего является вторртчным — развившимся вследствие травматиче¬ ских повреждений костно-хрящевой части сустава, периартикулярньтх тканей, при длительной физической нагрузке на сустав, связанной с профессией, при воспалительных процессах в плечевом суставе.
336 Диагностика ревматических заболеванийОсновными рентгенологическими симптомами ОА плечевого сустава явля¬ ются:• остеофиты на краях суставных поверхностей, чаще на нижнем крае сустав¬ ной поверхности плечевой головки в виде «шипов», или в межбугорковой борозде;• сужение суставной щели;• кистовидныс просветления со склеротическим ободком в субхондральном отделе сочленяющихся поверхностей костей;• остеосклероз субхондрального отдела костей;• истончение суставного хряща, в первую очередь в центральном отделе пле¬ чевой головки;• появление изображения переднего и заднего краев суставной впадины в виде «симптома кольца» (в норме на заднем снимке виден только задний край суставной впадины — симптом «пол^'^кольца»);• остеопороз и кистовидныс просветления в области большого бугорка пле¬ чевой кости, обызвествление его верхушки;• мелкие (до 2 мм) кистовидные просветления головки и бугорков плечевой кости («иоммеровские узелки»).проявлением ОА может быть обызвествление в слизистых сумках, в стадии обострения оно может исчезнуть, так как гиперемия приводит к рассасыванию солей и их выведению, в стадии ремиссии обызвествление появляется вновь.Остеоартроз акромиально-ключичных и плечевых суставов. На рентгено¬ граммах определяются сужение суставной щели (в норме суставная щель 0,5 см), субхондральный склероз, остеофиты по нижней поверхности акромиального и клювовидного отростков, в области малого и большого бугорков плечевой ко¬ сти. в ряде случаев отмечается гипертрофия костей, вовлечение в патологиче¬ ский процесс связок, окружающих акромиально-ключичный сустав.Остеоартроз плечевых суставов возникает при разрыве манжеты ротаторов плеча — «импичмент-синдром». На рентгенограммах определяется смещение головки плечевой кости кверху относительно суставной впадины, уменьшение расстояния меледу головкой и акромиальным отростком лопатки, остеосклероз и кистовидные просветления сочленяющихся поверхностей костей. На артро- граммах выявляется сообтцение между капсулой плечевого сустава и субакро- миальной сумкой. Методами выбора при диагностике являются МРТ, КТ, УЗИ, артрография, при наличии обызвествления информативна рентгенография.Дифференциальный диагноз импичмент-синдрома проводится с акромио- клавикулярным артритом, тендинитом или частичным разрывом сухожильной манжетки, субакромиальным бурситом, кальцификацией сухожильной манжетки (чаще сухожилия надостной мышцы), при которой на рентгенограммах опреде¬ ляется обызвествлепие в области этого сухожилия.Артрит. Наиболее часто плечевой сустав поражается при ревматоидном ар¬ трите. На рентгенограммах в начальной стадии заболевания определяется око¬ лосуставной остеопороз, единичные или мнолсественные кистовидные просвет¬ ления в субхондральном отделе или в центральных отделах головки плечевой
Лл^евые и инструменталмтые методы исследования в ревматологии 337КОСТИ, в области акромиального отростка лопатки. Кистовиднъте просветления могут чередоваться с участками остеосклероза.По море прогрессирования артрита развивается деструкция суставного хряща (урозия), головки плечевой кости и суставного отростка лопатки, что приводит к сужению суставной щели, формируются крупные кистовидньтс просветления, появляется умеренный субхондральный остеосклероз на сочленяющихся сустав¬ ных поверхностях костей. Типичным для РА является крупная эрозия в области верхнего края суставной поверхности головки плечевой кости па границе с боль- щим бугорком. Увеличение деструкции приводит к вырал^енной деформатщи с подвывихом и вывихом головки плечевой кости. Выраженный остеосклероз и образования крупных остеофитов для артритов плечевого сустава не харак¬ терно, Небольшие краевые остеофиты выявляются у больных с длительно про¬ текающим артритом и указывают на формирование вторичного остеоартроза.Лртрит плечевых суставов часто сопровождается поражением периартику- лярпых мягких тканей, возникают подакромиальный бурсит, теидиниты, раз¬ рыв манжеты ротаторов плечевой кости, атрофия и разрывы манжеты ротаторов плеча.Лртрит в акромиально-ключичном сочленении часто сочетается с артритом плечевого сустава и имеет сходные рентгенологические изменения. При УЗИ и МРТ определяется утолщение мягких тканей в переднем отделе сустава, около¬ суставной остеопороз и эрозии суставных поверхностей, которые вначале появ¬ ляются в области суставной поверхности ключицы и являются ранними симпто¬ мами артрита. В области суставной поверхности акромиона часто определяются остеолитические изменения, по нижнему краю возникают периоститы и неров¬ ность контуров как результат воспаления субакромиальной слизистой сумки.Артрит в акромиально-ключичном сочленении может сопровождаться раз- рывол! связок, капсулы и подвывихом в суставе, суставная щель при этом рас¬ ширяется.Информативными в диагностике изменений синовиа^'іьной оболочки в суста¬ вах и их заворотах являются МРТ и артрография плечевого сустава.Туберкулез плечевого сустава проявляется специфическим артритом. При рентгенографии выявляется местный остеопороз, дестрл'^кция в метаэпифизе пле¬ чевой кости, наличие «нежных» губчатых секвестров.Плечелопаточный периартрит — поражение проксимального отдела плечевой кости и периартикулярных мягких тканей, окружающих плечевой сустав.На рентгенограммах отмечаются такие изменения плечевой кости, как остео¬ склероз, неровность или нечеткость контуров кости, се деформация, остеофиты в местах прикрепления связок к большому бугорку. Возможен лока^тьньтй остео¬ пороз в области больщоі о бугорка, единичные или множественные кистовидные просветления в области большоїо бугорка и головки плечевой кости.Проявление.м ПЛП является отложение солей кальция в мягких тканях пле¬ чевого сустава — в сухожилиях, мышцах, в коракоакромиаттьной и коракоклю- чичной связках. Кальцификация может быть двусторонней, иметь разнообраз¬ ную форму и размеры.
338 Диагностика ревматических заболеванийПри ПЛП костные изменения и обызвествления хорошо определяются при рентгенологическом исследовании. Методом выбора для диапюстики периарти* кулярных изменений, протяженности патологического процесса являются УЗИ, МРТ и КТ.Дифференциальный диагноз ПЛП с плечелопаточным периартрозом («замо¬ роженное плечо»). Следует помнить, что термин «плечелопаточный иериартроз» является собирательным понятием и включает в себя многочисленные формы дистрофических поражений плечевого сустава. Плечелопаточный периартроз наиболее часто проявляется поражением вращательной манжеты плеча. Все ста¬ дии морфологических изменений — воспаление, фиброз, частичный и полный разрыв сухожилий — хорошо видны на МРТ в косом коронарном срезе.Методом выбора при диагностике изменений мышц, сухожилий, капсулы плечевого сустава является МРТ.Асептический некроз головки плечевой кости (у детей — остеохондропатия) (ОХП). в начальной стадии асептического некроза (АН) рентгенологические из¬ менения могут отсутствовать, поэтому для ранней дшиностики патологических изменений информативна МРТ, особенно при наличии в ана.мнезе факторов ри¬ ска в виде травмы, терапии глюкокортикоидными гормонами.На стадии резорбции костной ткани на рентгенограммах выявляются: повы¬ шение прозрачности и разрежение трабекулярной костной структуры в субхон- дральном отделе головки, чередующиеся с зонами уплотнения костной ткани, расположенными также субхондрально. В этой стадии головка плечевой кости имеет правильную форму, четкие, ровные контуры суставной поверхности и нор¬ мальную ширину суставной щели.В ста^іии секвестрации па рентгенограмме плечевого сустава определяется не¬ кротический участок кости в виде округлой, овальной или неправильной формы плотной тени. Очаг некроза может быть окружен линейной зоной проеветлепня, суставная щель несколько расширенной, особенно над зоной некроза. Отмечается деформация головки плечевой кости в виде ее уплощения.В стадии рассасывания некротизированной костной ткани рентгенологиче¬ ская картина представляется чередованием зон уплотнения (некроз) и просвет¬ ления (>’частки резорбции).В стадии репарации рентгенологические изменения характеризуются появле¬ нием признаков вторичного деформируюттіего артроза плечевого сустава,В зависимости от локализации процесса выделяют следующие синдромы:• Гасса болезнь — остеохондропатия головки плечевой кости, чаще бывает у детей 5-10 лет, при рентгенографии выявляется склероз, фрагментация, импроссионный перелом головки плечевой кости;• Гасса-синдром — асептический некроз головки плечевой кости у взрос¬ лых;• Кливза болезнь — остеохондропатия акромиального конца ключицы, рент- х еноірафически обнаруживается фрагментация акромиального конца клю¬ чицы, склероз, костные ядра в виде «цепочки»;
Лучевые и инструментальные методы исследования в ревматологии 339• Шейерманна болезнь — остеохондропатия акромиального отростка лопат¬ ки, при рентгенотрафии выявляется склероз, фрагментация акромиона.Бурсит. Лучевая диагностика бурсита плечевого сустава очень информа¬ тивна. Наличие любой жидкости в суставе хорошо выявляется с помотцью УЗИ и МРТ. При бурсите с обызвествлением сумки (болезнь Дюплея) очень важна рентгенофафия, подтверждающая обызвсствлепие и остеопороз большого бу¬ горка плечевой кости.Бурсит хрустящий, антескапулярный (экзостоз сумчатый) — особый вари¬ ант плечевого бурсита. Чаще речь идет о фиброзно-иролифсрагивном процессе в подсухожильной сумке подлопаточной мышцы. Рентгенографически опреде¬ ляется обызвествление в слизистой антескаиулярной сумке, экзостоз задней по¬ верхности ребра, передней поверхности лопатки. При пункции сумки серозной жидкости будет мало, так как она содержит значительное количество фиброзно- ка*ггькулезных образований.Периомоартрит — воспаление капсулы плечевого сустава. Для диагностики используются рентгенография, КТ, МРТ. Выявляется околосуставной остеопороз, краевая узурация у места прикрепления капсулы, утолщение мягких тканей.Дисплазия плечевого сустава, наиболее часто встречающиеся варианты;• локальная фиброзная дисплазия шейки плечевой кости, выражается в уменьшении шеечно-диафизарпого угла до 50-90®; при юношеской фор¬ ме этой патологии отмечается укорочение плечевой кости, недоразвитие мышц, оі’раничение подвижности;• дополнительная кость плечевого отростка лопатки;• из.менение формы акромиального отростка (плоский, изогнутый и крюч¬ ковидный);• увеличение угла ретроверсии плечевой кости;• недоразвитие одного из костных элементов сустава;• количественные изменения костных элементов плечевого сустава;• особенность строения передневерхней части суставной губы.Нестабильность плечевого сустава. Нестабильность плечевого сустава —патологический процесс, который приводит к изменениям во всей опорно-дви- гатсльной системе. При нестабильности может произойти подвывих в суставе, который носит кратковременный характер. При этом головка хитеча соскальзы¬ вает кпереди относительно суставного отростка лопатки, а затем самостоятельно возвращается на прежнее место.Формы нестабильности:• компенсированная форма, при ней анатомия и функция сустава близки к норме;• субкомпспсированная форма;• декомиенсированная форма.Изменения в суставе при декомпепсированной нестабильности выявляются с помощью рентгенологического исследования, УЗРІ, МРТ. Основные признаки нестабильности:
340 Диагностика ревматических заболеваний• смещение головки плеча на стандартной рентгенограмме в переднезадней проекции;• повреждение ротаторной манжеты плеча; при УЗИ определяется истонче¬ ние манжеты, полный разрыв манжеты в «свежих» случаях может маски¬ роваться жидкостью в суставе;• разрыв синовиального влагалища длинной головки двуглавой мышцы; при УЗИ обнаруживается нечеткая структура сухожилия с включением участ¬ ков повышенной эхонлотности, при полном разрыве сухожилия определя¬ ется его дефект;• повреждение хрятдевой губы в сочетании с разрывом капсулы сустава; при УЗИ определяется уплощение в области губы с нечеткими границами;• повреждение сухожилия подлопаточной мышцы; при УЗИ обнаружива¬ ется участок пониженной эхогснности в месте прикрепления сухожилия этой мышцы к плечевой кости, при натичии гематомы определяется огра¬ ниченная гипоэхогенная структура;• перелом большого бугорка плечевой кости, определяется на рентгенограм¬ ме и при УЗИ;• импрессионный перелом головки плеча, при УЗИ определяется вдавлен¬ ный дефект в головке плечевой кости;• повреждение Банкарта — нарушение целостности передненижнего у^іастка капсулы сустава в месте нахождения нижней гленоіиіечевой связки.Лучевые методы диагностики заболеваний плечевого сустава имеют различ¬ ные возможности, и их использование лечащим врачом должно быть рациональ¬ ным, Надо учитывать следующее.Стандартная рентгенография плечевого сустава должна выполняться в двух проекциях, что позволяет выявить соотношение костей в суставе, деформацию костей, выраженные изменения их структуры.Одним из основных диагностігческих методов отїєнки состояния мышечно- скелетной системы плечевого сустава является компьютерная томография или КТ в комбинации с артроірафией. Компьютерная томография является методом выбора при различных травматических повреждениях плечевого сустава, она позволяет оценить костные, хрящевые и мягкотканньте посттравматические из¬ менения, определить свободные тела в полости сустава, наличие подвывртхов, вывихов, уточняет толщину манжеты ротаторов плечевой кости, что очень важно в хирургической практике.«Золотым стандартом» в исследовании плечевого сустава считается МРТ, она дает возможность полностью визуализировать все структуры сустава, вклю¬ чая оттенку костных тканей и костного мозга, суставного хряща, менисков, си¬ новиальной оболочки сустава, выявить избыток внутрисуставной жидкости, оценивать состояние внутрисуставных связок, жировой ткани, капсулы сустава, периартикулярных мышц и связок. С помощью МРТ можно выявить состояние структур, которые повреждаются при травматическом вывихе, обнаружить раз¬ рыв сухожилий вращающей манжеты, острый, подострый и хронический гемар¬ троз.
Лучевые и инструментальные методы исслелования в ревматилогии341Лртроскопия показана, если после травмы сустава у пациента боль не про¬ ходит больше месяца, а ее причину не удается установить даже с помощью маг- нитно-резонансной томографии.Радионуклидное исследование плечевого сустава позволяет оценить реакцию костной чкани и активность воспалительного процесса. Метод радиоизотонной сцинтиграфии используется для ранней диагностики артритов, выявления на¬ чальных фаз поражения суставов, дифференциации воспалительных и дистро¬ фических процессов в суставе.Дополнительную информацию дает термография, с помощью которой уста¬ навливают изменения местного теплообмена, характерные для воспалите.їіьньіх заболеваний. УЗИ позволяет определить выпот в полости сустава, особенно при небольшом количестве жидкости, а также изменения в параартикулярных тканях.Локтевой суставПри рептгенологичесрсой оценке локтевого сустава надо учитывать нормальное соотнощение костей плеча и предплечья. Имеет значение следуютті;сс: опреде¬ ление «несутцего угла», положение лучеголовчатой линии и передней плечевой линии,Несущий угол локтевого сустава образуется пересечением линии, проведен¬ ной через центральную ось диафиза плечевой кости, и линии, проведенной через диафиз локтевой кости. Он определяется па снимке локтевого сустава в прямой проекции в положении разгибания (рис. 271, ^4).Определение несущего угла используется для оценки рентгенограммы и у детей, в норме несущий угол составляет О-12'^. При надмыщелковых переломах угол увеличивается.Лучеголовчатан линия (рис. 271, Б, 1) проводится через центр лучевой кости, в норме (на снимке в боковой проекции) она проходит через центр головчатого возвышения плечевой кости. Соотношение сохраняется при сгибании и разгиба¬ нии конечности в локтевом суставе.Рис, 271. Рентгенография локтевого сустава в двух проекциях (соотно¬ шение диагностических условных линий)
342Диагностика ревматических заболеванийПередняя плечевая линия (рис. 271, Б, 2) проводится до боковой рентгено¬ грамме вдоль передней поверхности плечевой кости через область локтевого сустава, в норме она пересекает центр головчатого возвыигсния плечевой кости.Патология локтевого сустава. Локтевой сустав, как и другие суставы конеч¬ ностей, легко подвержен травме. Он часто вовлекается в процесс при многих вос¬ палительных заболеваниях суставов — ревматизм, ревматоидный артрит, болезнь Рейтера, псориаз и др. В нем возможно развитие дегенеративно-деструктивных процессов. Рентгенологические признаки поражения локтевого сустава при этих заболеваниях не отличаются от таковых в других суставах, поэтому на них мы останавливаться не будем. Мы представим краткую ииформацию об относитель¬ но редких вариантах патологии этого сустава. На рис. 272 дана схема локализа¬ ции рентгенологических признаков этих патологических состояний.1. Надмыщелковый отросток плечевой кости — вариант развития (рис. 272, Л, /). Локализуется он по переднемедиалыюй поверхности нижней трети диа- физа. При обызвествлении связки между верхутпкой отростка и плечевой костью возникают боли от сдавления срединного нерва связкой.2. Пайпера болезнь — частичная клиновидная остеохондропатия, рассекаю¬ щий остеохондрит дистального эпифиза плечевой кости (асептический некроз над мыщелка плечевой кости, у взрослых — болезнь Кенига). Болезнь Паннера чаще встречается у мальчиков 12-17 лет. На рентгенограмме определяется округ¬ лое просветление в виде костной ниши Б надмыщелке, ограниченное зоноіі скле¬ роза с участком уплотнения в центре. Возможно самоизлечение или образование суставной «мыши», при этом отторгнутый некротический фрагмент определяет¬ ся в одном из заворотов сустава.Подобные изменения могут развиться при инфаркте кости из-за острого на¬ рушения кровообращения в мелком сосуде кости с возникновением очага ише¬ мии и некроза. Начало заболевания острое, сопровождается болью в суставе.Рис. 272, Локализация признаков патологических процессов локтевого сустава на рентгенограмме (расшифровка в тексте)
Лучевые и инструментальные методы исследования в ревматологии 3433. «Локоть теннисистам^, латеральный эпикондилит возникает в результа¬ те псрснапряжепия сухожилия общего разгибателя предплечья, прикрепляю¬ щегося к латеральному надмышелку плечевой кости. Стереотипные повторные двилчения вызывают хроническое повреждение мягких тканей, что характерно для спортсменов, музыкантов, играющих на струнных инструментах, сборщиков машин и т. д. При гистологическом исследовании участка поражения обнаружи¬ ваются признаки сочетания хроническоіо асептического воспалительного и де¬ генеративно-дистрофического процесса в виде периостита и тендомиофасцита. На рентгенограмме определяется серповидной формы затемнение на уровне на¬ ружного надмыщелка плечевой кости.Медиальный эпикондилит (эпитрохлеит) — заболевание, возникающее от пере¬ напряжения и хронической травматизадии с>тсожильно-мыщечпых волокон сгиба¬ телей предплечья. При рентгенологическом исс^тедовании нередко обнаруживают¬ ся параоссальные тени в области медиального надмыщелка плечевой кости.4. Оссифицирующий периостоз, гипертрофическая остеоартропатия. Процесс вторичный, возникает на фоне хронического воспалительного или опухолевид¬ ного процесса в легких, при пороках сердтщ. На рентгенограммах определяется параоссальное затемнение с четкими неровными контурами на уровне диафизов костей, чаще симметричное.5. Дегенеративные изменения в виде обызвествления в области бугристое гей костей предплечья представляют собой реактивное костеобразование от давле¬ ния увеличенной слизистой сумки. Бугристость в норме может иметь различную форму, но наличие краевых костных разрастаний и центральных вдавлений сви¬ детельствует о патологии. Причиной остеофитоза может быть надрыв и кровоиз¬ лияния при травмах в области прикрепления двуглавой и трехглавой мышц. При выраженных остеофитах между костями формируется неоартроз. Аналогичные изменения могут возникнуть и в дистальном отделе костей предплечья. На рент- геноі'раммах видны неправильной формы разрастания в области бугристостей локтевой и лучевой костей. Болевой синдром необходимо дифференцировать с миозитом и невралгией, при которых костные разрастания отсутствуют.6. Мешотчатое выпячивание слизистой сумки капсулы локтевого суста¬ ва при воспалительных и дегенеративных изменениях. С}тугка иногда достигает больитих размеров, в ней могут определяться обызвествления, при отрыве их фрагментов в полости сустава образуется суставная «мышь», На рентгенограмме изменений не определяется, при обызвествлении слизистой сумки видны «ино¬ родные тела?^ в проекции сустава.7. Нильсона болезнь — асептический некроз головки лучевой кости. На рент¬ генограммах отмечается склеротическая перестройка структуры головки лз'^евой кости, патологический импрессионный перелом, фрагментация головки, что за¬ висит от стадии заболевания. Исход заболевания — восстановление структуры, деформация головки, развитие деформирующего артроза.8. 9. Деформирующий артроз локтевого сустава. Рентгенологическое иссле¬ дование определяет снижение высоты рентгеновской суставной щели, склероз сусгавных поверхностей, остеофиты по краям суставных поверхностей в месте
344 Диагностика ревматических заболеванийперехода контура голоячатого возвышения плечевой кости в блок, контуров го¬ ловки Б шейку, по краям суставных поверхностей локтевого и венечного отрост¬ ков локтевой кости, у мест прикрепления капсулы и связок. Необходимо артроз дифференцировать с аріритом. При артрите локтевого сустава отмечаются общие и местные симптомы воспалительного процесса, изменение лабораторных пока¬ зателей крови, а на рентгенограммах определяется увеличение высоты рентгенов¬ ской суставной тцели из-за вынога, краевая узурация, деструктивные изменения суставных поверхностей, возможна дезинтеграция сустава. Артрит завершается развитием деформируюш[его артроза локтевого сустава.10, О'Коннера болезнь — асептический некроз локтевого отростка локтевой кости. На рентгенограммах выявляется склероз, фрагментация локтевого отрост¬ ка, патологический перелом. Исход заболевания — восстановление структуры, развитие деформируюш:его артроза.Бурсит локтевого сустава ~ «студенческий локоть». Хроническое воспа¬ ление синовиальной сумки в результате систематического давления на локти или травмы. Возможен септический, подагрический бурсит. В области локтевого сустава бурсит может развиться в любой из синовиальных сумок, но встречается чаще в области локтевого отростка. Бурсит диагностируется рентгенологически при наличии обызвествления, а также с помощью диагностической пункции, УЗИ, КТ, МРТСуставы кистиРентгенография кистей отражает не только наличие или отсутствие патологии. Она позволяет судить о степени созревания человеческого организма и темпах его старения. Эти возрастные рентгенологические особенности костной структу¬ ры надо всегда у^штывать при дифференциации патологических состояний. При¬ водим схему рентгенологической диагностики костных структур кистей в период полового созревания подростка и при старении организма.Синостоз точки окостенения основания первой пястной кости наступает раньше, чем в других костях, — в момент включения функтщи половых желез, в зависимости от порядка слияния точек окостенения длинных трубчатых костей различают следзтощие периоды созревания организма (рис, 273).Т — инфантильное состояние — половые железы не включены. На рентгено¬ грамме кисти отсутствует слияние точки окостенения .эпифиза I пястной кости.и - нача.'10 пубертатного периода — начало включения функции половых желез, появление менструации у девушек. На рентгенограмме кисти выявляется синостоз основания I пястной кости (у девушек наступает в 15-16 лет, у юно¬ шей — в 16-18 лет),III — период полузрелости — неполное вютючение функции половых же¬ лез. Это период от синостоза основания 1 пястной кости до синостоза эпифи¬ зов остальных трубчатых костей кисти и дистального отдела костей предплечья. В этом периоде сокращаются тяжи в зонах роста костей кистей и длинник труб¬ чатых костей.
Лучевые и итгструментальные методы исслсдопания в ревматологии345^|||Инфантильный периодНачало пубертатного периодаПериод полузрелостиРис. 273. Динамика изменений костных структур костей при половом созреванииIV — период полной половой зрелости — полное включение функции поло¬ вых желез, прекращение роста костей в длину. На рентгенограммах Биден сино¬ стоз всех трубчатых костей, исчезновение тяжей Б зонах роста, появляется общая мелкоячеистая, спонгиозная структура б метаэпифизах.При старении в суставах кисти можно наблюдать инволютивные изменения вслед за фазой паивысшего развития и старческие изменения, близкие по про¬ явлениям к деформирующему артрозу. Первые проявления старения начинаются в дистальных межфаланговых суставах в виде кистевидных просветлений в дис- та;1ьных эпифизах нескольких фаланг, деформации ульнарного отдела эпифизов нескольких средних фаланг, а в фазе отчетливого проявления старения — из* менепия в радиальном отделе фаланг, снижение высоты суставных ще^іей, под¬ вывихи, узелки Бушара и Гебердена. При нормальном старении эти изменения небольшие, возникают они в возрасте 45-50 лет.Признаки старения по рентгенограмме кисти (рис. 274). П-V пястно-фа¬ ланговые суставы являются нестареющими, поэтому изменения в них всегда являются проявлением дегенеративных процессов.Начало старения — возникновение дегенеративных изменений в головках одной шш нескольких средних фаланг, кистовидные просветления в головках, небольшие разрастания в области ульнарного края головок промежуточных фа¬ ланг,Фаза отчетливого проявления старения — краевые разрастания ульнарного и радиарного отделов головок средних фаланг. Фаза резкого проявления старе-
346Диагностика ревматических заболеванийРезкое проявление старенияГебердена узелокОтчетливоеНачало старенияРис. 274. Локализация признаков старения на рентгенограмме кистиния ■ изменения, как в предыдущей стадии, и снижение высоты суставной щели. Гебердена узелок — разрастание шипов у основания ногтевой фаланги. Бушара узелок — разрастание шипов в области основания промежуточной фаланги.Признаками патологического старения является наличие резко выраженных изменений или появление изменений в нестареющих суставах (II-V пястно-фа- ланговыс, голеностопные суставы).Необходимо дифференцировать проявления преждевременного старения с адаптационно-компенсационными проявлениями в кости, при которых наблю¬ дается резкая акцентуация мест прикрепления сухожилий к коротким трубчатым костям как свидетельство большой мышечной силы, сопровождающейся рабочей гипертрофией.Рентгенологическими признаками артроза костей являются:• снижение высоты рентгеновской суставной щели;• краевые разрастания суставных поверхностей (остеофиты), особенно в ме¬ стах прикрепления капсулы и связок:• развитие субхондрального склероза, а в выраженных случаях — наличие кистовидных цросиетлений.Воспалительные поражения суставов кости — артриты. Рентгенологи¬ ческие проявления артрита лучезапястного сустава, суставов запястья и кисти идентичны проявлениям в других суставах. Однако отдельные виды артритов встречаются в суставах верхней конечности чатце.Ревматоидный артрит. Часто его локализацией являются суставы кисти. На рентгенограммах определяются утолщение мягких тканей, околосуставной остеопороз, сужение суставных щелей, эрозии по краям суставных поверхностей, кистовидные просветлепия, подвывихи и вывихи в суставах.Выделяют 4 рентгенологические стадии ревматоидного артрита:• Т стадия — околосуставной остеопороз:• II стадия - остеопороз, сужение суставной щели, единичные узуры;
Лучевые и ипструметтта.'1ы1ые методы исследования в ревматологии 347• III стадия — остеопороз, сужение суставной щели, множественные узуры;• IV стадия — изменения III стадии и костные анкилозы.Имеется особый вариант ревматоидного артрита — синдром Хенч-Розен¬ берга, при котором на рентгенограмме имеется лишь картина деформирующего артроза.Другие варианты патологии кистиСтарческая кисть — ложио-полиартритический артроз. Картина сходна с ревматортдным артритом.Первично-хронический полиартрит кисти — встречается у женщин с резко выраженными эндокринными дисгармониями, а также у мужчин жеиоподобного типа. Характерны деструкции, иодвывихи, анкилозы суставов кисти.Люпус артрит — артрит MeviKHx суставов кисти при системной красной вол¬ чанке, часто ее ранний признак. В синовиальной жидкости определяются апти- нуклеарные антитела и волчаночные клетки.Морозова—Юнглинга остит — поражение фаланг при саркоидозе (по дру¬ гим данным, при туберкулезе) у лиц молодого возраста. На рентгенограммах определяются очаги деструкции вметафизах фаланг 0,1-1,0 см в диаметре, при разлитой форме процесса определяются грубоячеистая структура, деформация фаланг, остеолиз,Дактилит — воспаление фаланг пальцев кисти туберкулезной этиологии. На рентгенограммах выявляются утолщение и деструкция фаланг.Периартрит Жаку — постревматический артрит. При рентгенологическом исследовании обнаруживаются сужение суставных щелей, краевые узуры, под¬ вывихи.Костный панариций (остеомиелит) — возникает при переходе проті;ссса с мяг¬ ких тканей на кость. Рентгенологически в конце второй — начале третьей неде;пі заболевания выявляются остеопороз фаланги, узу рация, образование секвестров, затем выраженная периостальная реакция за счет гнойного периостита.Костно-суставной панариций — гнойный артрит межфалангового сустава. На рентгенограммах имеются сужение суставной щели, у.зурация суставных по¬ верхностей, вывихи, подвывихи из-за расплавления капсулы, связок. Процесс завершается образованием анкилозов.Туберкулез — болезнь встречается в старшем детском возрасте и у взрослых. В лучезапястном суставе чап^е поражается эпифиз лучевой кости. На рентге¬ нограмме определяется очаг деструкции с «нежным» секвестром и остеопороз. Периостальная реакття отсутствует.Туберкулез фаланг, пястных костей — поражение характерно для детского возраста. Процесс у детей протекает с активной реакцией надкостницы в виде выраженного периостита. Отмечаются деструкция всей кисти, кроме эпифиза, мелкие секвестры, периостит в виде «скорлупы» вокруг фаланги (вид «бочон¬ ка»), При утолщении мягких тканей палец имеет вид «матрешки».Остеохондропатия, асептический некроз. Остеохондропатия костей кисти и запястья протекает так же, как и аналогичный процесс другой локализации. Для остеохондропатии и асептического некроза характерно отсутствие рентге-
348 Диагностика ревматических заболеванийHOv'iOi ических изіенений в течение 3-5 месяцев от начала болевого синдрома. Затем развивается склероз кости, возникает импрсссиоппый перелом, фрагмен¬ тация, далее происходит восстановление структлфы и деформация кости. Иногда формируется ложный сустав.Кшібека болезнь — асептический некроз полулунной кости. В первую фазу болезни рентгенологическое исследование НС дает результатов. При наличии клиники его рекомендуется повторить через 3-6 месяцев, обязательным усло¬ вием для выявления ранних признаков нарушения структуры кости является рептгеноірафия больной и здоровой конечности на одной пленке в одинаковой укладке.Манклейра болезнь (Дитриха болезнь) — асептический подхряіцевой некроз головок пястных костей неизвестной этиологии,Мюллера болезнь — асептический некроз, остеохондропатия шиловидного отростка локтевой кости.Прайзера болезнь - асептический некроз, остеохопдронатия ладьевидной ко¬ сти. Уточнение диагноза возможно при рентгенологическом исследовании через несколько месяцев от начала заболевания.Брайлсфорда болезнь - инфаркт (некроз) ладьевидной кости у взрослых, чаще бывает у жентцин среднего возраста, с последующими дегенеративными изменениями в суставах запястья.Тиммана болезнь — остеохондропатия эпифизарных оснований фаланг.Фогеля болезнь — асептический некроз крючковидной кости.Хармса болезнь — асептический некроз кости-трапсции.Шнира болезнь — асептический некроз гороховидной кости.Патологическая перестройка кости от функционального перенапряжения. В верхней конечности эта патология встречается редко, преимущественно в сред¬ ней трети лучевой кости, в ее мстаэпифизе. На рентгенограммах определяется смазанность структуры на ограниченном участке в виде зоны просветления по всей окружности кости или со стороны одного полуцилиндра, при отсутствии лечения может развиться патологический перелом и ложный сустав.Псевдоартроз ладьевидной кости — возникает он при профессиональной на¬ грузке кисти и лучезапястного сустава, проявляется болью, ограничением по¬ движности. FTa рентгенограмме ладьевидная кость разделена ноперечной светлой полосой на две части, структура фрагментов не изменена.Опухоли кисти. Доброкачественные опухоли кисти составляют 7-13% по¬ ражений скелета. Чаще страдают фаланги, пястные кости, кости запястья.Хондрома, существует четыре ее варианта.1. Энхондрома. При рентгенологическом исследовании во вздутой кости (чаще в фаланге, в пястной кости) определяется очаг деструкции с четкими по- лициклическими контурами, с обызвествлением в центре.2. Экхопдрома. Бугристая плотная опухоль деформирует кости, давит на не¬ рвы, сухожилия, мышцы, вызывая соответствующие клинические проявления. Рентгенологическое исследование выявляет краевой дефект кости с четкими неровными контурами. Если нет обызвествления, то наружная граница опухоли
лз^епые и инструментальные методы исследования в ревматологии 34 9не видна. При наличии обызвествления определяется дополнительное образова¬ ние я мягких тканях на уровне дефекта.3. Периостальная хондрома. Опухоль целиком локализуется вне кости, толь¬ ко ее основание связано с надкостницей.4. Субпериостальная хондрома. Опухоль расположена под отслоенным ото¬ двинутым периостом. Встречается редко.Остеобластокластома. Доброкачественная опухоль, встречается в виде двух форм — ячеистой формы со спокойным течением и литической формы с агрес¬ сивным течением. Рентгенологическая картина: очаг деструкции на фоне уме¬ ренного вздутия кости, однородной структуры при литической форме и неодно¬ родной — при ячеистой форме,Солитарная костная киста. Поражается метафиз или диафиз дистальных и средних фа^'іанг. При рентгенологическом исследовании определяется очаг про¬ светления с четкими ровными контурами без обызвествления, периостальной реакции и остсопороза.Остеоид-остеома. На рентгенограмме определяется очаг разряжения в п^б- чатом веществе кости, окруженный зоной склероза с обызвествлением в цен¬ тре — картина «птичьего гнезда».Остеома. Доброкачественная (чаще солитарная) опухоль из компактного или губчатого вещества кости с медленным ростом. На рентгенограммах опреде¬ ляется дополнительное образование, исходящее из кости, с четкими, ровными контурами.Опухоли мягких тканей кисти. Выделяется два их варианта:• опухоль из соединительной ткани — гигантоклеточная синовиома, фибро¬ ма, дерматофиброма:• сосудистая опухоль — гемангиома, гломусная опухоль.Гигантоклеточная синовиома. Опухоль исходит из синовиальных влагалищ,локализуется на пальцах кисти, в области пястных костей, л^-тіезаплстного су¬ става. На рентгенограмме определяется интенсивная овальная тень с четкими, бугристыми контурами, размером 0,5-1,5 см, лежащая по ходу сухожильного влагалища, чаще на уровне межфаланговых суставов. Иногда отмечается обыз¬ вествление опухоли. В расположенной рядом кости развивается атрофия от дав¬ ления.Гломусная опухоль (Баре—Массона). Ангиома кожного специализированного термореіуляторного органа около погтевого ложа. На рентгенограмме выявля¬ ются вторичные изменения ногтевой фаланги в виде дефекта с четкими ровными контурами или груботрабекулярньтм рисунком.Гемангиома. Синюшная, эластичной или плотной консистенции опухоль, чаще на ладонной стороне кисти. Иногда в сосудах опухоли видны ангиолиты.Неврома. Опухоль чаще всего расположена в области чувствительных ветвей лучевого нерва в дистальной трети предплечья и в области запястья, реже — в об¬ ласти чувствительных ветвей срединного и локтевого нерва ангшогичиой локали¬ зации. Возникновение невромы может быть связано с незначительной травмой, которую больной может не помнить.
35 О Диагностика ревматических заболеванийГанглий — дегенеративная кистозная опухоль, исходящая из смежного сустава или синовиа^тьного влагалища, содержит чистую висцеральную жидкость. Ган¬ глий может исходрїть из лaдьeвидIIo-пoлyv'lyннoгo, среднего запястья суставов, из лучезапястного сустава или лучеиолулунного сустава, дорсальной поверхности суставов пальцев. Его необходимо дифференцировать с ганглиоподобным забо¬ леванием — запястно-пястным выступом, образующимся у основания пястной кости указательного и среднего пальцев. Часто ганглий покрыт капсулой, на¬ полненной жидкостью.Тендинит — определяется на рентгеновском снимке, при КТ, МРТ в виде ве¬ ретенообразного утолщения сухожилия в 1,5 -2 раза на протяжении 6-7 см. Тень однородшш с четкими, ровными контурами.Болезнь де Керввна — стенозирующий лигаментит, стеноз I кана^іа удержи- вателя разгибателей, при нем возникает уто л прение сухожилия длинной мыттгцы, отводящей большой палец, и короткого разгибателя большого пальца. На рент¬ генограммах определяется утолщение мягких тканей в области шиловидного от¬ ростка лучевой кости в 2-3 раза по сравнению со здоровой стороной.Стеноз VI канала удерживателя разгибателя — локтевой стилоидит. На рентгенограммах выявляется утолщение мягких тканей в области шиловидного отростка локтевой кости, иногда краевая узурация и смазанность контуров ши¬ ловидного отростка.При диагностике изменений мягких тканей преимущество имеет МРТ, УЗРІ, КТОтморожения. Через 1-2 недели после случившегося развивается стойкий, длительный остеонороз, некроз костей, их лизис.Ожоги, при ожогах ITT-IV степени изменения в костях появляются через 6-8 недель в виде пятнистого остеопороза, краевого некроза костей, артритов, периоститов, патологических переломов, остеолиза дистальных фаланг, обыз¬ вествления мягких тканей,Хопдроматоз лучезапястного сустава. В сииовиа.'іьной оболочке суставной капсулы появляются хрящевые тела, растущие в сторону суставной полости. Кость но изменена.Пятнистый посттравматический остеопороз Зудека. Острая трофоневро- тическая остеодистрофия. Причиной является ушиб, перелом костей запястья, кисти, костей предплечья. На рентгенограммах имеется выраженный остеопороз костей запястья, кисти, дистального отдела костей предплечья.ПозвоночникПозвоночник — основная часть скелета туловища. Он служит органом опоры и движения, а также вместилищем спинного мозга. Сложные и ответственные функции позвоночника, офомные нагрузки на его отделы создают предпосылки развития различных патологических процессов, которые могут локализовать¬ ся в позвонках, межпозвонковых дисках, в дугоотростчатых суставах, хрящах, связках, мышцах, спиннОїМ .мозге и отходящих нервах, в сосудах. Причинами
Лучевые и инструментальные методы исследования в ревматологии351патологии позвоночника могут быть воспалительные, дегенеративно-деструк¬ тивные процессы, травма, опухоли. В зависимости от характера заболевания, локализации патологического процесса будет формироваться соответствующая клиника.Анатомо-функпиональной единицей позвоночника, как принято в рентгено¬ логии, является позвонково-двигательный сегмент. Он определяет статику и био¬ механику позвоночника и представляет собой два смежных позвонка с межпоз¬ вонковым диском и двумя дугоотростчатыми суставами, окруженными мышцами и связками (рис. 275).Ш' Tfijft» ■> 'V»“ іРис. 275. Схема позвоночно-двигательного сегмента (срединный распил):? — тела двух смежных позвонков; 2 — межпозвонковый диск; 3 — пульпозное ядро диска; 4 — фиброзное кольцо диска; 5 — замыкательная пластинка тела позвонка; 6— спинной мозг; 7— передняя продольная связка; 8 — задняя продольная связка; 9 — остистый отросток; 10 — верхний суставной отросток; J1 —желтая связка; 12 — межостистая связка; 13 — надостистая связкаМежпозвонковый диск является одним из основных элементов двигательного сегмента. Диск состоит из двух гиа^шновых пластинок, плотно прилежащих к за- мыкательной пластинке тела позвонка. В центре диска расположено пульпозное ядро, окруженное фиброзным кольцом. Между Cj и Cjj межпозвонкового диска нет. Диск у взрослого человека содержит сосуды только в патологическом состо¬ янии. у плода сосуды проходят в хрящевых кана^шх и питают хрящ посредством диффузии. Старение диска начинается с 18-35 лет. Диски обеспечивают стабиль¬ ность и эластичность позвоночника. В шейном отделе они имеют наименьшие размеры и плотнее окружены костями.Ядро диска представляет собой студенистое вещество, выполняющее рессор¬ ную функцию. Оно заполняет полость в толще волокнистого хряща. Положение ядра в норме в разных отделах позвоночника разное: в верхнегрудном отделе оно лежит в передней трети диска, в грудном и поясничном - на границе задней и средней трети диска.Фиброзное кольцо — удерживает силу внешнего давления на диск. Состоит оно из сильно коллагенизированных слоев волокнистой структуры.
352Диагностика репмашческих заболеванийМетоды исследования позвоночника. Рентгенологическое исследование по¬ звоночника яБлястся ОДНИМ из наиболее доступных, информативных методов объективного исследования.Компьютерная томография — метод выбора при травме позвоночника, пато- логшіеских процессах другой этиологии. Доза облучения ниже, чем при рентге¬ новской томографии. Хорошо видны спинномозговой капал, око л опозво ночные мягкие ткани.Магнитно-резонансная томография - метод даст возможность получить прямое многоплановое изображение без применения источника ионизирующего излучения (ИМИ). Корковый с.'юй костей выделяется плохо, но метод позволяет исследовать мягкие ткани без контрастного вещества, что делает его методом выбора при различных заболеваниях и пороках развития спиппого и головного мозга. Недостатки МРТ — больщая толщина среза, большая продолжительность исследования по сравнению с КТ, что ограничивает его применение в экстренной ситуацитт.Аномалии развития позвонков. Каждый позвонок закладывается из шести ядер окостенения (по 3 симметрично парных с каждой стороны). В процессе эм¬ бриогенеза может возникать торможение закладки или слияния ядер, не только парных, но и ядер отдельных частей. В итоге формируются различные аномалии в одном, нескольких или всех позвонках; отсутствие элементов тела позвонка (клиновидные, «бабочкоБидные» позвонки), поперечного, остистого, суставного отростков, блокирование позвонков (рис. 276).Кралиовертебралъные аномалии — врожденные или приобретенные дефекты развития зоны соединения черепа и позвоночника.Рис. 276. Некоторые виды аномалий позвоночника (схемы):J — боковые клиновидные полупозвонки; 2 — «бабочковидный» позвонок; 3 — недоразвитие половины дуги позвонка; 4 — дуга позвонка и вид остистого отростка в норме; 5 — раздвоение остистого отростка; 6 — отсутствие нижнего суставного отростка; 7— отсутствие верхнего суставного отростка; S— отсутствие поперечного отростка; 9— незаращение дуги позвонка с ядрами окостенения остистого отростка; W— вы¬ ступающий крючковидный отросток; ) 1 — аплазия крючковидного отростка; 12 — центральный дефект тела позвонка; }3— аплазия остистого отростка; И— недоразвитие тела позвонка (микроспондилия); 15 — ги¬ поплазия межпозвонкового диска
Лучевые и ртнструт^тентіиаьпьте методы исследования п ревматологии353Ассимиляция атланта (рртс. 211)-- уменьшение числа костных элементов в результате слріяішя Cj или его элементов с Cjj или затылочной костью. Любой вид ассимиляции со временем вызывает вторичные дегенеративные изменения в смежных позвонках в результате увеличения на них компенсаторной паїрузки.Манифестация атланта (см. рис. 277) — аномалия проявляется ріізличной степени выступанием костных краев у большого затылочного отверстия.Рис. 277. Ассимиляция и манифестация атланта (схемы):А — ассимиляция атланта; ? — ассимиляция на уровне атлантоокципитального сочленения справа; Б — ас¬ симиляция атланта: 1 — на уровне атлантоаксиального сочленения справа; 2 — надпоперечный отросток атланта слева; В— манифестация атланта: 1,2— выступание костных краев большого затылочного отвер¬ стия: 3,4 — проатлант — рудименты затылочного позвонка 3-5 мм в составе связочного аппарата между основанием затылочной кости и атлантом 5, слившиеся с элементами атланта 4Кимерли вариант аномалии (рис. 278). На верхней поверхности каждой по¬ ловины задней дуги атланта находится борозда для позвоночной артерии и су- бокципитального нерва с перекинутой над ними косой атлантоокцинитальиой связкой. При ее обызвествлении образуется полностью или частично замкнутый канал, в норме он равен 6-12 мм. При сужении канала и сдавлении проходящей в нем позвоночной артерии возникают признаки вертебробазилярной недоста¬ точности (синдром описан в 1930 г. Kimerly).Рис, 278. Вариант Кимерли (схема):Т — задняя дуга С,; 2 — борозда позвоночной артерии; 3 — частичное обызвествление атлантоокципитальной связки, незамкнутый канал варианта Кимерли; 4— полное обызвествление атлантоокципитальной связки, образование замкнутого канала, вариант Кимерли; 5 — позвоночная артерия
354Диагностика ревматических заболеванийШейное ребро. flepRHO-сосуд истый пучок в норме проходит выше или ниже шейного ребра или фиброзного валика. Симптомы возникают у пожилых наци- ептов с опущенными плечами или при оттягивании рук вниз. Различают четыре стенени выраженности шейных ребер (рис. 279).Рис. 279. Варианты шейных ребер:J — шейное ребро 1 степени: не выходит за пределы поперечного отростка; 2 — шейное ребро II степени: ре¬ бро не доходит до хрящевой части первого ребра; J — шейное ребро III степени: ребро доходит до хрящевой части I ребра и соединяется с ним; 4 — шейное ребро IV степени: ребро по типу грудного, доходит до рукоятки грудины: 5 — костная часть I ребра; 6 — хрящевая часть ! ребра; 7— рукоятка грудины1 ипопластические грудные ребра встречаются редко, пррт этом рудиментарное ребро THj напоминает шейное ребро.Дегенеративные изменения позвоночника. Дегенеративные изменения по¬ звоночника возникают в пожилом возрасте в результате старения организма или в молодом как проявление патологического старения в ответ на влияние внешних и внутренних факторов.Остеохондроз позвоночника — длительно текущее стадрніїное дегенеративное (дистрофртческое) заболевание позвоночника, чаще у лиц молодого и среднего возраста, с поражением межпозвонкового диска (снижение гидрофильности, де¬ струкция и грыжевые выпячивания), ирилежаиіих к нему тел позвонков (уплот¬ нение краевых пластинок, разрастание остеофитов) и суставов позвоночника.В более ттшроком смысле остеохондроз — это дистрофическое изменеттие ко¬ сти и хряща в любом месте организма, где имеется костная и хрятцсвая ткань.Изменения при остеохондрозе начинаются с дегснсращш ядра, которое заме¬ щается фиброзной тканью, уплощается. Через трещины в ядро прорастают сосуды, что приводит к его фиброзу и обызвествлению, разболтанности двигательного сег¬ мента. Диск постепенно утрачивает амортизирующие свойства, фиброзное коль¬ цо истончается, в нем появляются трещины. Часто при сохранном тургоре ядра и слабости фиброзного кольца ядро смещается (без его разрыва) в сторону позво¬ ночного канала, обра.зз’ет выпячивание фиброзного кольца, возникает «нротрузия диска», что может сопровождаться клиникой сдавления спинного мозга (рис. 280).
л ученые и инструментальные методы исследования в ревмаш логин355Рис. 280. Схема протрузии диска {А — межпозвон¬ ковый диск в норме, В— протрузия диска):; — тело позвонка; 2 — фиброзное кольцо; 3 — пульпоз- ное ядро; 4— верхний суставной отросток дугоотрост- чатого сустава; 5 — нижний суставной отросток дуго- отростчатого сустава; б — межпозвонковое отверстие; 7— спинномозговой нерв; S— желтая связка на уровне заднего края межпозвонкового отверстияУ подростков и взрослых в результате суммации микротравм и больших на¬ грузок на иозвоночник, а также с развитием старения меняется толщина и устой¬ чивость замыкатольной пластинки позвонка в сторону ее уменьшения. Микро- HacTintbi ядра внедряются в тело позвонка, образуя узелки (грыжи) 1П.юрля. Выбухание пульпозного ядра межпозвонкового диска в тело позвонка возможно в виде одиночной узурьт с ровными контурами, Более мелкие множественные узелки на ограниченном участке с волнистым неровным контуром получили название узлов Поммера. Прогиб к центру тела всей замыкатсльной пластинки наблюдается при травме.При прогрессировании протїесса выпячивание усиливается, часто фиброзное кольцо разрывается, и в позвоночный капал выпадает часть ядра или свободный фрагмент, образуется грыжа диска. При этом ядро становится аутогепом, вызы¬ вая прогрессирование процесса дегенерации.Различают задние, передние и центральные фыжи (рис. 281).При иролабировании ядра кзади по сагитта.-тьной плоскости возникает сдав¬ ление спинного мозга (дискомедуллярный конфликт), а при прорыве в параса- гиттальпой плоскости суживается межпозвонковое отверстие, где проходят спин¬ номозговые нервы (дискорадикулярный конфликт). Ряд авторов рассматриваютРис. 281. Варианты грыжи Шморля
356Диагностика ревматических заболеванийгрыжи дисков как самостоятельную форму дистрофического процесса, если речь идет об истиппом выпячивании ядра, а не о протрузии фиброзного кольтщ при остеохондрозе.Задние грыжи диска могут быть в виде нескольких вариантов (рис. 282).'ШШШШШттштттмРис. 282. Варианты задней грыжи диска:J — тело позвоночника; 2 — фиброзное кольцо; 3 — гиалиновая пластинка;4 — верхний суставной отросток дугоотростчатого сустава; 5— нижний суставной отросток дугоотростчатого сустава; б — межпозвонковое отверстие; 7 — спинномозговой нерв; 8 — желтая связка; 9 — смещающаяся грыжа диска; ?0 — фиксирован¬ ная грыжа диска; 7 ? — ущемленная грыжа диска; J2 — отделившаяся грыжа диска; 13 — задняя продольнаясвязкаПередняя грыжа диска — пролабирование частей пульпозного ядра кпере¬ ди с оттесиением передней продольной связки, рыхло крепящейся к фиброзно¬ му кольцу на уровне диска. При передних грыжах разрушается замыкатсльная пластинка позвонка. У подростков это зона роста. При множественных грыжах снижается высота тел позвонков в переднем отделе, разврївается кифоз подрост¬ ков — «круглая спипа». Клинически это проявляется болью в позвоночнике, утомляемостью даже б покое. Заболевание возникает в возрасте от 10 до 16 лет в период активного роста организма. Высота тела позвонка в переднем отделе становится ниже на 3-5 мм, чем в заднем отделе.Процесс дегенерации сопровождается развитием компенсаторных краевых костных разрастаний тел позвонка на уровне прилегания диска с образованием остеофитов. При остеохондрозе остеофиты отходят от края тела позвонка гори¬ зонтально и имеют относительно неболыпие размеры.Передняя продольная связка прилежит рыхло к диску, но плотно к телу по¬ звонка. Внутренний слой передней продольной связки обладает костеобразую- щей функцией, при вовлечении всей связки остеофиты отходят от тела позвонка в виде скобок. При вовлечении внутреннего слоя остеофиты отходят от тела, но ближе к диску, при патологии наружного слоя — дальше от диска. У людей по¬ жилого возраста остеофиты могут быть и в норме, но не более 1 2 мм.
Лучевые и инструмситгыьные методы исгледояания п ревмато.'югии357J—2Задняя продольная связка плотно прилежит к диску, рыхло связана с телом позвопка. Костсо- бразующей функцией она не обладает, при обыз¬ вествлении дает остеофиты от края тела позвон¬ ка. Крупные остеофиты могут давить на спинной мозг, зкстрадурішьную часть корешков.Спондилез — костеобразование под перед¬ ней продольной связкой в одном или двух сег¬ ментах с образованием остеофита, огибающего неизменный межпозвонковый диск. Патоло¬ гия рассматривается некоторыми авторами как частный вариант остеохондроза в виде преиму¬ щественного выпячивания изменённого диска вперед с растяжением рыхло связанной с ним передней продольной связки. Выделяется 3 ва¬ рианта остеофитов (рис. 283).Остеофиты при спондилезе начинаются не от углов позвонка, как при остеохондрозе, а от тела в виде «мостиков», «скобок», «клювов»,В заднем отделе проявления спондилеза не на¬ блюдаются из-за плотноі'о прикрепления задней продольной связки к диску и отсутствия косте¬ образующего слоя. Высота дисков, состояние за- мыкательных пластинок и стабильность позвон¬ ковых сегментов при спондтыезе в большинстве случаев не меняются.Спондилез может быть локальным, когда он расположен на уровне одного двигательного сегмента, или распространенным — с расположением на уровне нескольких двигательных сегментов или отде.'юв позвоночника.Форестье болезнь — анкилозирующий старческий гиперостоз позвоночника, фиксирующий лиіаментоз. Он представляет собой дегенеративный, чаще эндо¬ кринного генеза, процесс с избыточным образованием костной ткани. Встреча¬ ется ирсимуществеино у пожилых мужчин. На рсптгеноіраммах определяются лентовидное костное образование по передней и боковым поверхностям несколь¬ ких шейных, грудных, поясничных позвонков, увеличение высоты межпозво¬ ночных дисков, обызвествление их периферических V^aCTKOB в виде скорлупы, остеопороз позвонков.Спондилоартроз - в дегенеративный процесс позвоночника вовлекаются также его суставы. Формируется артроз унковертебральных сочленений (сустав Лющки) и дугоотростчатых суставов.Межпозвонковые (дугоотростчатые) суставы в норме нагрузкрт не несут, они участвуют в образовании стенки межпозвоіпсового отверстия. При изменении статики в них развиваются дегенеративные изменения (рис. 284) — артроз {1). В норме отмечается плавный переход линии с суставного отростка вышелелса-Рис. 283. Варианты остеофитов при остеохондрозе и спондилезе:1 — спондилез, остеофиты в виде «мо¬ стика», соединяющего тела двух со¬ седних позвонков, остеохондроз диска в виде снижения его высоты и склероза замыкательных пластинок тел позвон¬ ков; 2 — спондилез, остеофиты в виде «клювов», направленных навстречу друг другу от тел соседних позвонков; 3 — остеохондроз, остеофиты отходят от края позвонка перпендикулярно его телу12 Диапкхггика ревматических заболкваний
358Диагностика ревматических заболеванийРис. 284. Варианты патологии дугоотростчатых суставовІПЄГО позвонка на наружную поверхность суставного отростка нижележатцего (2). При артрозе может быть подвывих в дугоотростчатом суставе, деформация вышеописанной линии — симптом Хедли (3). Проявлением дегенеративных из¬ менений является образование неоартроза между всрхупгкой суставного o i ростка нижележащего позвонка и основанием дужки вышележащего (4).Артроз упковертебральных сочленений (рис. 285). На рентгенограммах в пря¬ мой и косой проекциях отмечается удлинение, заострение полулунного отростка и отклонение его в латеральном направлении в сторону межпозвонкового отвер¬ стия. При этом на нижней поверхности вышележащего позвонка формируют крае¬ вые остеофиты. Костные разрастания могут вызывать сдавление позвоночной артерии и проявляться расстройствами мозгового кровообращения.Рис. 285. Артроз ун ко вертебральных сочленений:1 — нормальные полулунные отростки; 2 — артроз упковертебральных сочленений (суставов Л юшки), дефор¬ мирующий тип — удлинения полулунных отростков и заострения верхушек; 3.4 — артроз суставов Люшки; отклонение верхушек отростков в сторону межпозвонковых отверстий; 5 — боковые остеофиты тела выше¬ лежащего позвонка (суставные впадины суставов Люшки); 6 — склеротическая форма унковертебрального артроза: полулунные отверстия склерозированы, увеличены в размерах
Лучевые и илструментсыьные методы исследования в ревматологии359{ > 3 мм J —ВРис. 286. Варианты подвижности позвонков:А — нормальные соотношения, при гиперрефлексии смещение нескольких позвонков до 3 мм; Б — ретро- пистез, смещение вышележащего позвонка более 3 мм кзади; б— комбинированное смещение, ретролистез позвонка (Т), антмлистез позвонка (2); Г — лестничное смещение, смещение позвонков по отношению другк другу в одном направленииВ двигательном сешеите позвоночника может возникать патологическая по¬ движность соскальзывание позвонков (рис. 286).Воспалительные заболевания позвоночника — спондилиты. Поражение по¬ звоночника может возникнуть вследствие воздействия различной инфекции, как осложнение других заболеваний. Изменения отличаются в зависимости от воз¬ будителя 110 клинической картине, характеру рентгенологических проявлений. Одиако имеются и объединяющие их черты; 1) рано разрушается замыкатсль- ная пластинка тел позвонков, что обуславливает своеобразие воспалительной деструкции — позвонок напоминает «буханку хлеба с отломанной корочкой»;2) степень компрессии равна степени деструкции; 3) вовлечение двух-трех смеж¬ ных позвонков; возникновение натечных абсцессов.Гнойный спондилит (остеомиелит) — наиболее тяжелая форма спондили¬ та. Заболевание встречается в 4% всех лока^іизаций остеомиелита, наиболее ча¬ сто вызывается стафилококком, грамотридательной флорой. Распространение инфекции происходит чаше всего гематогенным путем из отдаленного очага. Прежде всего поражается тело одного позвонка или нескольких позвонков и ди¬ ски. Иногда диагноз устанавливается лишь при развитии осложнений в виде эпндурального абсцесса, гнойного менингита, околопозвоночпого абсцесса, за¬ глоточного абсцесса, медиастинита, эмпиемы штевры и т. д.При рентгенологическом исследовании (рис. 287) спустя 2-10 недель от на¬ чала заболевания (в зависимости от остроты процесса) определяется очаг де¬ струкции и теле позвонка, наличие плотного секвестра, компрессия позвонка, вовлечение связок. Первым признаком процесса является возникновение не- бо;іьпіого очаї а деструкции в теле позвонка. Постепенно деструкция нарастает, развивается компрессия позвонка, формируется угловой кифоз. Рентгеноло-
360Диагностика ревматических заболеванийРис. 287. Изменения в позвоночнике при остеомиелите:I — деструкция тела позвонка; 2 — плотный секвестр; 3 — разрушение тела позвонка; 4 — разрушение дис¬ ка; 5 — осс).іфицирующий лигаментит, «муфта», охватывающая тела позвонков и диск, снижение высоты телапозвонкагическое исследование на ранних стадиях неинформативно. Для диагностики целесообразно применять КТ, радионуклидное сканирование.Инфекционный спондилит (рис. 288) является осложнением тифа, пневмо¬ нии, гриппа. Процесс чаще локализуется в поясничном отделе. Клинически он проявляется болью в позвоночнике после неренесенного инфекционного забо¬ левания.Рис. 288. Динамика рентгенологических признаков при инфекционном спондилите:А — начало заболевания: боли, отсутствие рентгенологических изменений; б — снижение высоты диска, крае¬ вая резорбция замыкательных пластинок; В — блокировка позвонков, склероз фиброзного кольца связок;Г — анкилоз позвонков и дужекТуберкулезный спондшит (рис. 289) — болезнь Лотта, Миграция инфекции происходит гематогенным или контактным цутем. Процесс начинается в теле по¬ звонка, поражение диска происходит позже, при значительном очаге деструкции в иозвонке. Па рентгенограммах в острой стадии отмечается деструкция тела по¬ звонка с нечеткими контурами, в поздних стадиях — разрушение диска, снилсение межпозвонковых пространств. Часто наблюдается поражение нескольких по¬ звонков при интактньтх дисках между ними, что надо учитывать при дифферен- цисшьной диагностике с гнойным процессом. Новая костная ткань и остеофиты формируются при туберку.ттезе значительно позже, чем при остеомиелите.Бехтерева болезнь (анкилозирующий спондилоартрит (рис. 290). Хрониче¬ ское воспалительное заболевание позвоночника (центральная форма), позвоноч¬ ника и суставов (ризомелическая, периферическая, скандинавсісая и висцераль¬ ные формы).
Лучевые и иттструментальные методы исследования в ревматологии361Рис. 289. Схема патологического процесса при туберкулезном спондилите;1 — очаг деструкции в теле позвонка под замыкательной пластинкой; 2 — небольшой секвестр (в виде «таю¬ щего сахара»); 3 — увеличение очага деструкции, разрушение замыкательной пластинки; 4 — формирование натечного абсцесса; 5 — нарастание деструкции, переход через диск на тело соседнего позвонка; б — исходзаболевания: анкилоз позвонковРис. 290. Схема проявлений болезни Бех¬ терева в позвоночнике:J — окостенение передней продольной связ¬ ки; 2 — анкилоз дугоотростчатых суставов; 3 — обызвествление связок суставовРис. 291. Рентгенограмма позвоночника при болезни Бехтерева. Позвоночник в форме «бам¬ буковой палки»Сутью процесса является раувитие анкилоза суставов, в отличие от ревмато¬ идного артрита, где идет их разрушение.Вначсые воспалительный процесс поражает суставные хрящи и капсулу затем связочный аппарат позвоночника, других суставов, Анкилоз суставов и оссифи- каїтия связок приводит к образованию «скобок^ между телами позвонков и их сращешпо, возникновению сиидесм офитов. Постепенно возникает выпрямление позвоночника в форме «бамбуковой палки (рис. 291). Нередко изменения
362Диагностика ревматических заболеванийпозвоночника сопровождаются поражением крупных или мелких суставов конеч¬ ностей, поражением стопы.При классическом течении процесс начинается с крестцово-подвздошных сочленений и распространяется в краниальном направлении. Однако у части пациентов процесс начинается сразу с шейного отдела позвоночника. Одной из форм анкилозирующсго спондилоартрита является его стертая форма — спонди¬ лит Вейля, при котором отмечается лишь локальное поражениеБруцешез (рис. 292) — проявления болезни в позвоночнике встречаются как варианты локальной инфекции, чаще имеет место сочетание одностороннего сакроилеита и спондилита. Для процесса характерен подхрящсвый лизис (при поражении суставов), сиижеіпіе высоты межпозвонкового диска, развитие ан¬ килоза.А — участки деструкции в теле позвонка у диска; Б — краевая деструкция замыкательной пластинки тела позвонка; В — снижение высоты диска, склероз замыкательных пластинок тел позвонков; Г — дальнейшее снижение высоты диска, обызвествление связок, анкилоз по периостальному типуТравматический спондилит (болезнь Кюммеля—Вернея) (рис. 293). Причи¬ на: травма, перегрузка, поздний асептический некроз на почве кровоизлияния вокруг внедрившегося в тело позвонка межпозвонкового диска. Клиника: после незначительной травмы позвоночника спустя длительное время (недели, месяцы, несколько лет) внезапно или после повторной травмы обнаруживается перелом позвонка. На рентгенограммах в раннем периоде изменений не определяется.—iJ^Рис. 293. Схема изменения позвонков при травматическом спондилите:А — начало заболевания: структура позвонка нормальная; 5 — разгар заболевания; остеопороз позвонка; В — исход заболевания: компрессионный перелом тела позвонка с восстановлением нормальной структуры
Лучевые и инструмента^чьные методы исследования в ревматологии363в более позднем периоде отмечается остеонороз, снижение высоты тела позвон¬ ка, его уплощение, расширение межпозвонковых промежутков. После излечения структура позвонка восстанавливается, снижение высоты остается,Межпозвонковый остеохопдрит — инфекциоінюе поражение дисков. У взрос¬ лых заболевание чаще связано с пункцией или операцией на диске. Клиника: выраженная боль в месте инфицирования в течение 2-4 недель после процедуры. Как правило, других симптомов длительное время выявить не удается, поэтому резкую боль в месте проведения пункции до получения других подтверждений следует расценивать как инфекцию межпозвонкового диска. У детей остеохондрит диска проявляется локальной болью, отказом от движения, раздражительностью, субфебрильной температурой. В по.здней стадии при рентгенологическом иссле¬ довании от.мечается снижение высоты межпозвонкового пространства, изменение замыкательных пластинок. Информативно радионуклидное сканирование.Ревматоидный артрит. Особенностью ревматоидного артрита позвоноч¬ ника является почти исключительное поражение верхних шейных позвонков (80% случаев), так как атлантоокципитальпое я атлантоаксиальные сочленения выстланы синовиальной тканью (рис. 294).Наличие остеопороза при ревматоидном артрите усугубляет положение — даже небольшая бытовая травма может привести к переломам и серьезным не¬ врологическим нарушениям.Рис. 294. Рентгенологическая динамика ревматоидного артрита на уровне атлантоокципиталь¬ ного и атлантоаксиальных суставов (схема):А — атлантоокципитальное и атлантоаксиальное сочленение в норме: 1 — боковые массы 2 — атлантоок- цмпитальные сочленения; 3 — зуб С|,; 4 — большое затылочное отверстие; 5 — боковые атлантоаксиальные сочленения; 6 — мыщелки затылочной кости; 6 — острый период артрита, начало заболевания: деструкция, нечеткость контуров суставных поверхностей и увеличение высоты рентгеновских суставных щелей; в — раз¬ гар заболевания: нарастание деструкции и снижение высоты суставных щелей; Г— затихание процесса: скле¬ роз и деформация суставных поверхностей на уровне деструкции, снижение высоты суставных щелей
364Диагттостика ревматических заболеванийРевматический артрит. При ревматизме часто поражается срединный атлан¬ тоосевой сустав, дугоотростчатые суставы тпейного отдела позвоночника и раз¬ вивается синовит атлаптозатылочньтх суставов. На рентгенограммах отмечается множественный передний спондилолистез шейных позвонков, иоврежденис ат- лантозатылочпой мембраны (выявляется при КТ, МРТ). передние атлантоосевые подвывихи.Асептический некроз — болезнь Кальве (рис. 295) ~ асептический некроз одного, реже — нескольких позвонков. Встречается у детей 5-6 лет. Клиника: выраженные боли, часю ребенок ночью кричит. Местная бо.аезненность шейноі о отдела позвоночника. На рентгенограмме — уплощение тела позвонка, иовреж- депие костной структуры.Рис 295. Динамика патологического процесса при болезни Кальве (схема);А — начало заболевания; уплотнение структуры тела позвонка (/}; 6 — разгар заболевания: компрессионный перелом тела позвонка, его уплотнение, увеличение переднезаднего размера; В — исход заболевания: вос¬ становление структуры позвонка и сохранение его деформацииРис. 296. Позвоночник ребенка {слева) и взрослого. Схема изменений позвонков при спондилодисплазии у детей и взрослыхСпондилодисплазш. Сиондилоэпифизарпая, спондилоэпиметафизарная хон- дродисплазия - формы врожденной, ранней, поздней хондродисплазии. Патоло¬ гия характеризуется изменениями суставов и позвоночника. Врожденные изме¬ нения определяются после ролсдения, П0.3ДНИЄ дисшіазии ~ в 5-8 лет. Изменения позвоночника: замсдлеіпіе роста, отсутствие апофизов, различная степень плати- спондилии, форма позвонков в виде «бутылки», у взрослых пациентов изменения R виде платиспондилии, деформации тел позвонков (рис. 296).
Лучевые и инструментальные методы исследования в ревматологии365Костная дисплазия — несовершенный остеогенез. В практической деятельно¬ сти с проявлениями костной дисплазии в позвоночнике приходится сталкиваться часто, как при обращении больных с жалобами на боли в позвоночнике, так и в качестве случайной находки при патологии другой локачизапии.Другие проявления костной дисплазии в позвоночнике (рис. 297).Болезнь Педжета — позвонки деформированы по типу «рыбьих», отмечается склероз но контуру позвонка и вертикальных балок — симптом «рамы».Болезнь ПеджетаМиелосклерозРис. 297. Варианты костной дисплазии в позвоночникеМиелосклероз — системное заболевание костного мозга, при котором проис¬ ходит замещение его фиброзной тканью. Поражаются любые кости. При рентге¬ нографии позвонков выявляется сплошной или очаговый остеосклероз (картипа «мраморности» ).Мраморная болезнь (Лльберс—Шенберга). Рентгенологическая картина: остеосклероз, слоистость позвонков.Остеохондропатия апофизов позвонков — болезнь Шейерманна—May (рис. 298). В отечественной литературе данную патологию рассматрршают как проявление хондро дисплазии (спондилодисплазии). В нижнє грудном отделе позвоночника постепенно фор.мируется кифоз с дугой короткого радиуса без сколиоза. Характерна ригидность и фиксированность кифоза. Течение болезни благоприятное. Структура позвонков восстанавливается, одпако деформация и кифоз остаются на всю жизнь. Рентгенологическая симптоматика: изменения локализуются в средних и нижних грудных позвонках (поражаются 3 -4 позвон¬ ка, чаще Th^- Thj^). Выделяются 3 стадии течения заболевания:I стадия — апофизарные треугольные тени приобретают пестрый вид, раз¬ рыхляются, сегментируются, становятся неровными, извилистыми, как и при¬ лежащие поверхности тел позвонков;и стадия — постепенно развивается деформация тел позвонков: апофизы как бы вдавливаются в переднюю часть поралсенного позвонка, который заостряется, начиная с середины тела, в виде усеченного клина. Появляется склероз вокруг вдавленных хрящевых узелков, что обусловливает неровность контуров за.мы- кательных пластинок позвонков, их извитость;III стадия — структурный рисунок восстанавливается, апофизы сливаются. Передний край те.7та позвонка становится вьппс, чем в 1~П стадии, но остается
366Диагностика ревматических заболеванийстадиястадияMl стадияУсиление кифоза в нижнегрудном отделе с коротким радиусом Рис. 298. Стадии течения болезни Шейерманна—Mayниже, чем задний край, На фоне кифоза тела позвонков сближаются вытянутыми навстречу друг другу заостренными передними краями.Дифференциальный диагноз болезни Шейерманна—May необходимо про¬ водить со спондилодисплазией, статическим кифозом, ювенильным кифозом Гюнтца и фиксированной круглой спиной Линдсрмана (табл. 14). Для спонди- лодисплазии характерно равномерное системное снижение высоты позвонков по типу платиснондилии, изменения отмечаются и в других отделах скелета. При статическом кифозе имеет место умеренная деформация отдельных позвонков на большом протяжении, структурные изменения позвонков отсутствуют. Юве¬ нильный кифоз Гюнтца сопровождается болевым синдромом. Спина пациента приобретает круглое очертание, имеется сутулость. Межпозвонковые диски ста¬ новятся клиновидными с основанием, обращенным кзади. Тела позвонков имеют правильную прямоугольную форму. Замыкательные пластинки не изменены, де¬ фекты и грыжи ИГморля отсутствуют. Фиксированная круглая спина Линдермана проявляется сутулостью, тугоподвижностью позвоночника в зоне деформации. Позвонки и диски приобретают клиновидность с основанием клина, обращенным кпереди. Замыкательные пластинки не изменены, грыж нет.Таблица 14Шкала дисплазии ШейерманнаРанние измененияПоздние измененияРаспространенная клиновидность тел позвонковКритерий Соренса - соответствует макси¬ мально выраженной дисплазии:1) клиновидность тел позвонков 6о,'1ьше 5°;2) поражение не менее трех соседнихПОЗВОТІКОВГрыжи Шморля, неровность замыкательных пластинок тел позвонковСнижение ВЫС01 ы межпозвопковых дисковПатологический кифоз
Лч'^евъте и иііструментсьіьньїе методы исследопаиия в рсвматолоі'ии367Частичная клиновидная остеохондропатия тела позвонка, се еще называют асептическим некрозом, частичным остеохондрозом, рассекающим остеохондри- том. Изменения позвонков чаще всего локализуются па уровне Th^,,^2> Ц- Рентгено;югическая картина: в остром периоде на рентгенограмме изменений нет (рис. 299, Л). Затем в теле позвонка в краевом отделе определяется зона просвет¬ ления округлой формы с уплотнением в центре (рис. 299, Б). После оперативного лечения определяется восстановление структлфы, или симптом «пустого ложа», ири прорыве некротизированного фрагмента (рис. 299, В).Рис. 299. Схема изменения позвонков при частичной клиновидной остеохондропатии-aJNОстеопороз (рис. 300) — клинический синдром, развивающийся в результате уменыттения общей костной массы скелета, приводящий к нарушению структу¬ ры костей и возникновению переломов. Развитие синдрома зависит от многих факторов: от пола, возраста пациента, расовой принадлежности, ха¬ рактера питания, сопутствующих заболеваний, эндокринного фона. В одних случаях нарушается костеобразование, в других усиливается рас¬ сасывание костной массы. Важно учитывать два фактора: дефицит эстрогенов и дефицит кальция.Рассасывание кости усиливается при ее иммо¬ билизации, при алкоголизме, недостатке вита¬ мина D и избытке фосфатов в пище. Остеопороз широко распространен, достигая пика к 55-75 го¬ дам.Лучевая диагностика остеопороза на ранних этапах развития процесса малоинформативна.Рентгенографические признаки остеопении появ¬ ляются лить при потере не менее 30% минераль¬ ных веществ костной ткани. Самым надежным критерием остеопороза является обнаружение переломов тел 1ЮЗВ0НК0В (при исключении дру¬ гих причин этого перелома).Чаще всего основным диагностическим при¬ знаком остеопороза является деформация тел по¬ звонков, которые хорошо видны на боковых рент-Рис. 300. Схема изменения фор¬ мы позвонков при остеопорозе:1 — позвоночник с нормальной струк¬ турой; 2—остеопороз позвонков, упло¬ щение и деформация по ткпу «рыбьих» позвонков; 3 — увеличение высоты межпозвонковых дисков, деформация по типу «двояковыпуклой линзы»
368Диапюстика ревматических заболеванийгемограммах грудного и поясничного отделов позвоночника (рис. 300). Выделяют три основных типа деформации позвонков;1) полная компрессия снижение высоты тел позвонков на всем протяжении позвоночника;2) клиновидная деформация позвонков, снижение высоты передней или за¬ дней части;3) деформация верхней или нижней поверхности или обеих одновременно, позвонки приобретают форму рыбьих позвонков.Рентгенологическое исследование должно выполняться в динамике. Пере¬ лом тела позвонка — это относительно поздний признак остоопороза, отсутствие перелома не исключает наличие остоопороза.Самым современным методом лучевой диагностики остеоиороза является остеодепситометрия — двойная энергетическая рентгеновская абсорбпиономе- трия. В дигиносгике остеоиороза определенное значение имеют биопсия гребеш¬ ка подвздошной кости и биохимические исследования.Опухоли позвоночника. В позвоночнике встречаются те же оиухо.'іи, что и в других костях, они бывают доброкачественными и злокачественными. В воз¬ расте до 30 лет чаще опухоли имеют доброкачественный характер, в более стар¬ шем — злокачественный.Доброкачественные опухоли и опухолеподобные заболевания позвоноч¬ ника (рис. 301). Остеохондрома (рис. 301, А) хрящевая опухоль растущего ор¬ ганизма. Клинически протекает бессимптомно. На ренті еноі раммах определяется образование на ножке, исходящее из губчатой кости (/). Тїа MPT (рис. 301, В) — остеохондрома заднего отде.тіа дужки позвонка.Рис. 301. Схема локализации опухолей в позвоночникеОсттид-оапеома (рис. 301,2,3). Встречается в детском и юношеском возрас¬ те, чаще у мужчин в возрасте 15-25 лет. Клиника: ночные боли с иррадиацией в плечо, руку, локальная болезненность. При рентгенологическом исследовании в позвонке определяется очаг плотного компактного вещества. При томографии
Лучевые и инструментальные методы исслсдоватіртя в ревматологии369в нем видна полость (2), содержащая плотный фрагмент кости (У), симптом «гнезда».Лневрияматическая костная киста (рис. 301, 4). Образование, исходящее из костномозговых (чаще венозных) пространств, окруженное новообразованной костной тканью и растущее наружу. Поражаются тела позвонков и их задние отделы — дужки. Встречается у детей и ЛИН молодого возраста. Клиника: симп¬ томы сдавления окружающих структур, радикулярные боли. На рентгенограм¬ мах — крупный очаг деструкции с четкими контурами.Эозинофильная гранулема (рис. 301, 5). Разновидность гисгиоцитоза, ано¬ мальная пролифератщя гистиоцитов, замещающих кость. Встречается в любом возрасте, но чаще всего у детей 5-10 лет. При рентгенологическом исследовании определяются округлой формы очаги деструкции в теле позвонков с четкими контурами и компрессионные переломы.Гемапгиома. Бессимптомная опухоль сосудистоі о характера, встречается в лю¬ бом возрасте. При рентгенологическом исследовании (рис. 302) определяется вертикальная исчерченность тел позвон¬ ков. Часто позвонок вздут, определяется дефект с мелкофестопчатыми контурами и мелкоячеистым рисунком (утолщенные трабекулы), иногда к дефекту подходит сосуд. Характерны переход процесса на дужки и интактпое состояние диска. По¬ ражение дужки является IL'IOXHM прогно* стртчсским признаком, так же как симптом вздутия и мягкотканный компонент — это признаки активного роста опухоли.Первичные злокачественные опухо¬ ли. Ранним клиническим признаком злокачественной опухоли позвоночника является боль, усиливающаяся в нокое, ночью, не ослабевающая при массаже и тепловых процедурах.Рентгенологическое исследование в стандартных проекциях позволяет вы¬ явить опухоль, но НС па ранней стадии. Методом выбора является КТ, МРТ, радионуклидное сканирование. При мисломе исчерпывающую информацию дает рентгенологическое исследование.При злокачественных опухолях поражаются дуги, отростки, тела позвонков. Характерна компрессия без разрушения замыкательной пластинки (симптом «смятой буханки хлеба», компрессия с уплотнением структуры — остообласти- ческая форма, компрессия без уплотнения — остеокластическая форма.Рентгенологические признаки злокачественной опухоли.1. Деструкция в губчатом веществе позвонка часто не видна до момента ком¬ прессии, При отрицательной рентгенологической картине может быть раз- рутпено до V.3 тела позвонка. Диагностика ранней деструкции возможна при КТ, МРТ (рис. 303).Рис. 302, Гемангиома тела позвонка с переходом на дужку (схема)
370Диагностика ревматических заболеванийРис. 303. Опухоль позвонка:А — очаг деструкции в теле позвонка; Ъ — компрессионный перелом, прорастание опухоли в мягкие ткани2. Остеосклероз — часто определяется при остеобластических метастазах. Дифференциальный диагаоз с котпактными островками. Диагностируется рентгенологическим и радиоизотоппым исследованием.3. Периостит - часто встречается при первичной опухоли. Для метастазов характерны «спикулы».4. Увеличение мягких тканой — отмечается чаще при первичной опухоли, реже при метастатической. Мягкие ткани обычно увеличены больше, чем видно на рентгенограмме, особенно в поясничном отделе, где наслаивается тень мытпц. Диагноз устанавливается рентгенологически и с помошью КТ, МРТ.5. Обызвествление и окостенение мягких тканей. На рентгенограмме видны хлопьевидные хаотичные округлые тени на уровне пораженного позвон¬ ка — признак экзофитного роста опухоли.Миеломпая болезнь. Жалобы на постоянную боль, не исчезающую в покое, слабость, иногда диагноз ставится при развитии спонтанного перелома. Па рент¬ генограммах выраженный остеопороз, при диффузно-норотической форме очаги деструкции округлой формы с четкими контурами 1-3 см в диаметре — «симп¬ том пробойника», компрессия позвонка. При остеосклеротической форме опреде¬ ляются очаги остеосклероза — «мраморный» позвоночник. Миеломная болезнь часто осложняется переломом, настунаютцим внезапно при кашле, чихании.Хондрома. Опухоль из рудиментов хорды. В 33% случаев лока^лизуется в ос¬ новании головного мозга и в 15% — в позвоночнике, преимущественно в шейном отделе. Основными клиническими проявления являются симптомы сдавления окружающих структур — черепно-мозговых нервов.Саркома Юинга. Высокозлокачественная опухоль, из тканей самого позво¬ ночника исходит редко, но может метастазировать в тела позвонков из другого очага. Встречается у детей, молодых пациентов. Клиника: боль, субфебрильная температура, лейкоцитоз, увеличение СОЭ. Быстро дает симптомы сдавления спииного мозга и .метастазы в легкие, печень, кости, лимфоузлы, головной мозг. При рентгенологическом исследовании определяется очаг деструкции.Вторичные метастатические опухоли. Метастазы поражают позвоночник наиболее часто. Возраст пациентов различный, но чаще после 40 лет. Клиника: боль постоянная, не исчезающая в покое. В 5-10% у больных раком развиваются симптомы сдавления спинного мозга, при этом уровень поражения определяется
Лучевые рт инструментальные методы исследования в ревктатологии371при миелографии, КТ, МРТ При рентгенологаческом исследовании (рис. 304) определяются очаги уплотнения костной ткани при метастазах paica молочной и предстательной железы (остеобластические метастазы). Но чаще определяют¬ ся очаїи деструкции (остсокластические, литические метастазы). Характерны патологические компрессионные переломы при интактности межпозвонковых дисков.Рис. 304. Схема изменения позвонков при метастазах опухоли:? — остеобластический метастаз (уплотнение структуры) тела позвонка;2 — остеокластический метастаз; очаг деструкции в теле позвонка; 3,4 — компрессионные переломы тел позвонков в результате метастатического поражения. Компрессия при остеокластическом типе метастазов (см. 4) более выраженаТравмы позвоночника. Травмы позвоночника делятся на нестабильные и стабильные.Нестабильность — состояние позвоночника, развивающееся под воздействи¬ ем физических сил, при котором он утрачивает способность обеспечивать нор¬ мальные взаимоотношения составляющих элементов, защищать спинпой мозг и корешки от повреждений и раздражений.К нестабильным повреждениям относятся вывихи и переломовывихи по¬ звонков, сопровождающиеся разрывом связочного аппарата.К числу стабильных относятся раздробленные и оскольчатые переломы, они часто дают неврологическую симптоматику из-за внедрения осколков в позво¬ ночный канал.Переломы Между затылочной костью и атлантом, атлантом и аксисомнет межпозвонковых дисков, играющих амортизационную роль, дуги атланта тонкие и не обладают достаточіюй прочностью, так что всю нагрузку при травме несут боковые массы атланта. Атлант при травме часто ломается на отдельные фрагменты с расхождением отломков («лопающиеся переломы Джефферсона, рис. 305).Зубовидный отросток Cjj является основой стабильности атлантоаксиалыю- го сочленения, На данном уровне расположен медуллобульбарный отдел мозга и участок позвоночной артерии после выхода из костного канала поперечного отростка. Перелом зуба у основания или через тело С„ ~ потеніщально опасное для жизни повреждение (рис. 306).
372Диагностика ревматических забо;ісванийРис, 305. Схема переломов Джефферсона. Переломы Джефферсона без разрыва поперечной связки (А), с разрывом поперечной связки и расхождением боковых масс (б):1 — перелом задней дуги; 2 — перелом передней дуги; 5 — разрыв поперечной связки атланта; 4 — боковыемассы атлантаРис. 306. Варианты перелома зубовидного отростка;J — отрывной перелом верхушки в месте при¬ крепления крыловидной связки; 2 — попереч¬ ный перелом основания; 3 — перелом тела С„ с захватом суставных отростковРис. 307. Перелом С-С,,,:? — перелом задней дуги атланта; 2 — перелом «палача»— травматический спондилолистез осевого позвонка; перелом межсуставной части дуги С||, смещение головы, атланта и тела аксиса кпереди: 3 — разрыв межпозвонкового диска Сц-Сщ — увеличение межпозвонкового про¬ странства; 4 — перелом передненижнего края С,, (в форме «капли слезы»); 5 — разрыв передней продольной связкиНа снимках «через рот» и в боковой проекции видна линия перелома, отек за¬ глоточных мягких тканей. Другие характеристики перелома Cj и (pirc. 307).Перелом Хэнгмена (Уотсон-Джонса—Хэнгмепа). Гиперэкстензионный пере¬ лом Cjf с возможным повреждением спинного мозга и развитием вертсбробази- лярпой сосудистой недостаточности.Компрессионный перелом — развивается в результате усиленного сгибания с умеренной силой сдавления. Иногда он сопровождается разрывом и выпаде-
Л>'чевыс и инструментальные методы исследования п ревматологии373нисм диска. При повреждении задних элементов связок травма может стать не¬ стабильной. Па рентгенограмме определяется уплощение вертикального размера тела позвонка, при повреждении задних связок — деформация межостистых про¬ межутков.Осколъчатый (лопающийся) перелом тела позвонка — результат чрезмерного сгибания со значительной компрессией, сопровождается полным разрывом свя¬ зок и межпозвонкового диска. Фрагменты тела позвонка выталкиваются вперед с разрывом передней продольной связкрт или назад в спинномозговой канал.Перелом тастинки дуги позвонка. Перелом между суставной массой и ости¬ стым отростком виден на боковой рентгенограмме и КТ.Подвывих позвонка (рис. 308). Он может быть скользящим, опрокидываю¬ щимся, верховым, односторонним и двусторонним. При скользящем подвывихе смещение позвонка возможно на ^и его величины, нижняя замыкатсль- ная пластинка травмированного позвонка располагается параллельно верхней замьткательной пластике нижележащего позвонка.СгибаниеАнтилистез С,IIРис. 308. Подвывих позвонкаОдносторонний подвывих^111При опрокидывающемся подвывихе замыкательные пластинки смежных по¬ звонков расположены под острым углом, тело вывихнутого позвонка нависает над телом нижележащего позвонка.При верховом вывихе верхушка нижнего суставного отростка вышележащего позвонка стоит на верхушке верхнего суставного отростка нижележащего по¬ звонка.Вывих позвонка — nOviHaH утрата контакта между сочленяющимися поверх¬ ностями суставных отростков.Деформация позвоночника — отклонение позвоночника или его отделов во фронтальной (сколиоз), сагиттальной (кифоз, лордоз), горизонтальной плоско¬ стях (торсия — структурная деформация, ротация — неструктурная деформация).Нарушение осанки — частный вариант неструктурной деформации позвоноч¬ ника, поддающийся волевой коррекции.Сколиоз — искривление оси позвоночника во фронтальной плоскости. Чаще всего встречаются идиопатические сколиозы, т. е. с невыясненной этиологией.
374Диагностика ревматических заболеванийВ зарубежной литературе в основе классификации деформаций позвоночника лежит возрастной фактор (James 1954):• сколиозы детей младшего возраста (первые 2 года жшни);• ювенильные сколиозы - от 3 лет до иачіиіа пубертатного периода;• сколиозы подростков — от периода полового созрсвания и до завершения роста костей;• сколиозы взрослых — после завершения роста костей.Одним из основных объективных методов исследования больных сколиозом является рентгенография позвоночника.Алгоритм исследования при сколиозе:1. Рентгенография позвоночника «лежа» и «стоя» в прямой проекции.2. Боковые рентгенограммы «лежа» на стороне искривления.3. При выраженной деформации позвоночника рентгенограмма таза «стоя».Для объективной оценки выраженности наиболее часто встречаютцихся де¬ формаций позвоночника — сколиоза и кифоза — ирименяготся различные мето¬ дики расчета, они представлены па схемах (рис. 309, 310).Метод Кобба 1Метод Кобба 2Угол сколиозаРис. 309. Методы измерения углов при сколиозах (схема)Разница углов между дугами в положении «стоя» и «лежа» характеризует функциона-'іьную недостаточность связочно-мышечного аппарата (стабильность позвоночника). Чем меньше разница в величине деформации позвоночника в ipa- дусах на снимках «лелса» и «стоя», тем стабильнее позвоночник и тем меньше опасность прогрессирования сколиоза.
Лз^евые и инструмента.аы1ы€ методы исследования в ревматологии3751-й вариантРис. 310. Методы измерения угла кифоза и угла клиновидной деформации позвонкаТазобедренный сустав, тазЛучевая диагностика заболеваний тазобедренного сустава требует глубоких знаний возрастной анатомии и топографии, применения спетщальных укладок лри рентгенографии и использования особых метрических приемов при ана-и4зе рентгенограмм.Укладка больного для рентгенологического исследования должна соответ¬ ствовать диагностической гипотезе врача. Обычно исс.ііедованис начинается с обзорного переднезаднего снимка, который производится при пейтральїіом положении бедер больного, когда коленные чаптечки обращены кпереди. Далее, в зависимости от необходимости, производятся снимки в других положениях тііз обед репного сустава:• переднезадний снимок в положении Lauenstein, ноги в тазобедренных су¬ ставах сгибаются до угла 70° и отводятся до SO'’;
376Диагностика ревматртческих заболеваний• боковой (аксиальный) снимок, он Heo6xoflHf при вправлении схтетценного перелома шейки бедра;• задний снимок (ио Cliassard, Lapine, 1923), он дает возможность опреде¬ лить угол наклона вертлужной впадины к сагиттальной плоскости;• снимок в косой проекции, он дает хорошее обозрение заднего отдела тазо- бедретюго сустава, снимок в косой проекции необходим для распознава¬ ния перелома заднего края вертлужной впадины.Для характеристики состояния тазобедренноі'о сустава применяются спе¬ циальные методики оттенки величины и формы головки бедренной кости, оси шейки бедра и оси диафиза бедра, величины вертлужной впадины и степени ее костного иокрытия. приводим схемы их оденки (рис. 311-313).кмшЄІІ/Рис. 311. Методика расчета величины головки бедренной кости, оценки оси шейки бедра и оси диафиза бедраНорма: головка бедренной кости имеет правильную округлую форму исо-3ставляет Vs шара (по Pick). У взрослого т;ентр определяется с помотцью итітио-метра. В норме очертания головки соответствуют концентрическим кругам ишио- метра.Определение центра головки у детей: А — центр головки находится под эпи- физартюй пластинкой на середине между наружным краем эпифиза (В) и меди¬ альным шеечным углом «шеечной шпорой» (С).Индекс головки бедра:Наибольшая высота ядра окостенения — AD Ширина головки вдоль эпифизарной линии СВНорма — индекс немного меньше 50.Ось шейки бедра соответствует линии, соединяющей центр головки (А) с се¬ рединой шсйктт (О).
Лучепые и инструменталытьте методы исследования п ревматологии 37 7Рис. 312. Оценка вертлужной впадиныСередина шейки бедра определяется так: из ттснтра головки вычерчивается дуга радиусом AF (расстояние от центра головки до самой дистальной части шейки — конец ее наружного контура у большого вертела). Пересечение дуги с НИЖ1ІИМ контуром (точка Е).Середина шейки = 0,5 EF - точка О.Ось диафиза бедра соответствует середине линии, проведенной ниже вер¬ тельного массива межу контурами диафиза (G).Шеечно-диафизарный угол ^ угол инклинации итейки бедра (О - - G) - соотнетствуст пересечению осей шейки бедра и диафиза.Норма: взрослым — 125-135°, подростки — 130°, новорожденные — 134°, 1 год — 148°, 3 года — 145®, 5 лет — 142°, 9 лет — 138"".Центр вертлужной впадины (О) расположен в центре круга {1), проведенно¬ го чсреу три точки: точка А — угол крыши вертлужной впадины; точка В — самая глубокая точка дна вертлужной впадины, у детей — на уровне «У-обргізного» хря¬ ща; точка С — середина прямой между нижішм краем «фигуры слезы» и нижним углом вертлужной впадины на седалиш:ной кости.В норме центр вертлужной впадины совпадает с центром головки бедренной кости.Очертания головки (2) и впадины (1) копцентричны.Определение индекса глубины вертлужной впадины: на переднезаднем снимке берется отношение глубины вертлужной впадины (ОВ) к се длине (AD).Норма у новорожденного — 0,4, у взрослого — 0,6. Индекс впадины меньтпс 0,5 — «плоская впадина».Степень костного покрытия — у детей старше 5 лет I- V4 головки Б К рас¬ положена кнутри от линии Перкенса, т. е. покрыта крышей.Патология тазобедренного сустава .многообразна, возмол<на его дисплазия, восіиїленис, дистрофия, травма, опухоль. В детском возрасте (3-5 лет) иногда13 Диагностика ревматических .чиболсванкй
378 Диагностика ревматических заболеванийЛиния Перкенсз {Омбреданна, Friacher)У1У-У1 — линия ХильгенрейнераРи€. 313. Определение степени костного покрытия вертлужной впадины:1 — угол вертикального соответствия (касательная ко входу в вертлужную впадину DA — ось шейки бедрен¬ ной кости BQ открыт книзу, норма у детей старше 6 лет — 85-90'’; 2 — угол Виберга — вариант определения степени покрытия головки БК крышей (между перпендикуляром из центра головки СРилиниейк наружномукраю крыши (СО)), норма менее 25"у нормальных от рождения детей развивается детская варусная деформация. У юношей возможна юношеская варусная деформация. Она встречается у ма^іь- чиков в возрасте 14-16 лет, у девочек в 10-12 лет, интенсивно занимающихся спортом, тяжелым физическим трудом. Рентгенологические проявления отлича¬ ются от детской формы варусной деформатщи — процесс идет в зоне росткового аппарата, а не в костной части ттіейки, как при детской форме. Наблюдается рас¬ ширение и разрыхление зоны роста, рассасывание костіюй ткани в прилегаюш,их участках шейки бедренной кости. Головка сползает постепенно кнутри и кзади, развивается прогрессируютций нетравматический эпифизеолиз. ТИейка оказыва¬ ется в положении антеторсии — антеверсрш (рис. 314).На прямом рентгеновском снимке профиль головки не виден, зона эпи¬ физарного хряща (зона роста) намечается в виде серна или полуокружности. В патологической зоне роста отмечается реактивный склеротический процесс, напоминающий секвестрацию, которую позволяет исключить динамическое на¬ блюдение. Постепеїпю головка сползает вниз. Шейка укорачивается, большой вертел становится выше. Рост кости в длину в метафизе происходит под нагруз¬ кой, что усиливает деформацию. Эпифизарный хрящ окостеневает в норма-яьные сроки — в 18-20 лет.У взрослых возможна вальгусная деформация бедра, соха z)alga. Она встре¬ чается редко при выключении опорной функции бедра, отсутствии нагрузки на конечность (нара.аичи, амиутация ниже вертелов). Отмечается увеличение шеечно-диафизарного угла выше допустимого предела. На рентгенограммах при сильной ротации бедра внутрь (при .этом виден малый вертел) угол приближает-
Лучевые и инструментальные методы исследопания в ревмаюлогии379Рис. 314. Виды юношеской варусной деформации в зависимости от стадии процесса:А — варусная деформация головки — соха vara capitalis; Б — варусная деформация шейки — соха vara cervi¬ calis; В — варусная вертельная деформация — соха vara trochanterikaСЯ к 180°, шейка кажется продолжением диафиза бедра. Вариантом вальгуспой деформации может быть соха valga luxans, при котором отмечается подвывих головки бедренной кости различной степени, смещение ее вверх и латерально (рис. 315). Наружный отдел вертлужной впадины при данной форме валыусной деформации обызвествляется и окостеневает, и здесь очень рано (в 20-30 лет) развиваются дегенеративпо-деформативные изменения. Структура бедра, в от¬ личие от остеохондропатии, не меняется.Дисплазия тазобедренного сустава. Под врожденной дисплазией тазобе¬ дренного сустава понимают общее недоразвитие всего сустава. Чтобы подчерк¬ нуть особое значение уплощения впадины в патологии врожденного вывиха бе¬ дра, такое состояние называют ацетабулярной дисплазией. Рентгенографически определяется мелкая вертлужная впадина, охватывающая меньше половины го¬ ловки бедра, занимающая концентрическое положение в суставе. Окостенение крыши впадины медленное, отсутствует волнистость ее контура. При дисплазии покрытие головки бедренной кости впадиной составляет менее V3 объема. При врожденном вывихе первичной является дисплазия, смещения появляют¬ ся, когда ребенок начинает ходить. Ядро окостенения головки бедренной кости появляется с опозданием (в норме в 4-6 месяцев), головка отстает в развитии, уменынена, щсечно-диафизарный угол увеличен, отмечается антеторсия и торсия щейки, нарушаются соотношения в тазобедренном суставе, возникают подвыви¬ хи и вывихи с незначительным или выраженным смещением головки. ИмеетсяРис. 315. Схема положения головки бедренной кости при соха valga {слева} и соха valga luxans
380 Диаі ностика ревматических заболеванийкартина врожденного подвывиха или выииха головки бедренной кости. Основная роль в постановке диагноза вывиха бедра принадлежит рентгенологическому ис¬ следованию. Наряду с рентгенофафией в исследовании тазобедренных суставов у детей используются другие методы: ультразвуковая диагностика, компьютерная томография, магнитно-резонансная томоірафия.Дисплазия тазобедренного сустава может проявиться поражением вертлуж¬ ной впадины (болезнь Отто), у больного происходит продавливанис вертлужной впадины, протрузия впадины. Дисплазия сустава может быть также в виде ло¬ кального физарного процесса, дисплазии «V-образпого хряща», аргрокатадиза. Выделяется особый вариант артрокатадиза — болезнь Отто—Хробака, возника¬ ющая у женщин в иериод менопаузы.Рентгенологическая картина такой дисплазии характеризуется деформацией сустава в виде углубления вертлужной впадины в сторону малого таза с вне¬ дрением в него нормальной головки бедренной кости. Головка бедра несколько уменьшена в размере, отмечается обызвествление хрятцевой губы крыши верт¬ лужной впадины, деформация в виде «фигфы слезы». Угол Виберга больше 30°. Постепенно дно вертлужной впадины значительно выступает в сторону малого таза. Формируется умеренная варуспая деформация бедра. Протрузия может наблюдаться и при других заболеваниях инфекционного (чатце гонореііного) генеза. Протекает процесс остро, изменения быстро прогрессируют, в анамнезе можно найти точное указание на начало процесса.Эпифизеолиз головки бедренной кости — соскальзывание головки бедренной кости, чаще бывает у мальчиков-подростков и сочетается с избыточной массой тела. Встречается при травме и без нее. Для диагностики необходима рентгено¬ грамма таза в положении больного на животе в «позе лягутпки». При этой укладке можно увидеть эпифизарную линию. Своевременное распознавание спонтанного эпифизеолиза имеет больтпое значение, так как только раннее лечение обеспе¬ чивает удовлетворительный исход, в начальной стадии эпифизеолиза основное значение для диагноза имеет состояние хрящевой эпифизарной пластинки. Она расширена, разволокнена и деформирована. Метафизарная зона разрыхлена, кон¬ туры капсулы имеют выпуклые очертания. Рентгенологически при развитых эпифизеолизах с большим смещением головки отмечаются на переднезаднем снимке: смещение центра головки относительно оси шейки бедра и заднее сме¬ щение эпифиза.Лоозеровские зоны перестройки структуры кости. Перестройка структуры костей происходртт в ответ на воздействие чрезмерной физической нагрузки или длительной обычной нагрузки. Процесс локализуется в местах соединения седа¬ лищной и лонной костей. Чаще это бывает при длительной езде на велосипеде. На рентгенограмме вначале на уровне соединения лонной и седалищной костей определяется линейное просветление, затем развивается периостальная реакщія, возможна картина патологического перелома.Артрит тазобедренного сустава. Этиологический спектр артрита тазобе¬ дренного сустава очень широкий. Его восна.аение возможно при ревматоидном артрите, болезни Бехтерева, при ряде инфекций — бруце.ялез, сифилис, корь, ди¬
лучепые и инструмешальныс методы исслсдовалия в ревматологии 381зентерия, гонорея. Инфекционный артрит, как правило, односторонний. Особое место среди инфекционных заболеваний сустава 3aHHNfacT туберкулез и гнойное его поражение.Рентгенологические признаки артрита будут существепио зависеть от при¬ чины его возникновения, однако при этом можно выделить некоторые общие черты, определенную стадийность течения процесса;• I стадия отрицательной рентгенологической картины, когда изменения локализуются только в синовиальной оболочке суставной капсулы, иногда можно видеть остеопороз, вследствие ограничения движения в больной конечности, но для этого необходимо сравнение со здоровым суставом, для чего выполняется рентгенограмма таза; эта стадия длится около 2 недель;• 11 стадия появления рентгенологических признаков — разрушение хряиісй и костных эпифизов. Хрящ поражается вторично со стороны капсулы или подхрящевой (субхондральпой) пластинки. Определяется узурация по краям эпифизов в местах прикрегшения капсулы, разрушение хрятца вы¬ ражается в сужении и исчезновении рентгеновской суставной щели. Су¬ ставной конец кости имеет бахромчатый, неровный, извилистый вид. Под участком деструкции развивается небольшой остеосклероз. Нередко разру-' шается и связочный аппарат, что ведет к подвывихам и вывихам. При кок¬ ситах часто патологические смещения развиваются без резких изменений суставных концов — так называемые дистензиоіпіьіе вывихи. Характерен выраженный остеопороз эпифизов. На пике заболевания между эпифизом и метафизом появляется более выраженная поперечная лентовидная по¬ лоса просветления - временная усиленная зона остеопороза — симптом Шинца. По краям эпифизов и метафизов могут появляться небольшие периостальные наслоения в виде линейных теней. Одним из проявления гнойного артрита может быть септический некроз эпифиза. Исход артри¬ та — костный анкилоз или деформирующий остеоартроз.Гнойный артрит. Гнойный артрит тазобедренного сустава имеет определен¬ ную рентгенологическую этапность развития, она представлена на рис. 316.При гнойном артрите проникновение возбудителя в сустав происходит гема¬ тогенным путем. Клинически выделяется особая форма гнойного артрита — сеп¬ тическая.Особого внимания заслуживают септические артриты при трансплантации суставов. Инфекция в зоне оперативного вмешательства может сохраняться в те¬ чение 10 и более лет.Туберкулез тазобедренного сустава. Туберкулезный остит — очаг воспа¬ ления может локализоваться внутри кости, в головке бедренной кости, в ттюйке, в подвздошной кости, а у детей чаще в вертлужной впадине. Рентгспоі рафиче- ски выявляется очаг деструкции в губчатом веществе кости, диагностировать который на фоне остеопороза не всегда легко. В месте локализации гранулемы отмечается лишь маленький очаг просветления с нечеткими контурами и гра¬ ницей — «местный остеопороз». Позже здесь же возникает очаг деструкции не¬ правильной формы, иногда дефект многокамерный, фестончатый. Небольшой
382Диагностика реимахичсских заболеванийРис. 316. Схема рентгенологической динамики гнойного артрита тазобедренного сустава:А. — в первые дни заболевания имеются лишь начальные изменения в хряще, небольшие участки разряжения в подхрящевой зоне суставных поверхностей и остеопороз; изменения также выявляются в синовиальной оболочке суставной капсулы; наиболее информативны МРТ и КТ; б — через 12-14 дней отмечается появ¬ ление характерных рентгенологических признаков гнойного артрита: узурация суставных поверхностей, более выраженные изменения в подхрящевой зоне, красные узуры у места прикрепления суставной капсулы: В — усиление остеопороза, постепенное исчезновение суставной щели на фоне узурации и краевой деструк¬ ции, смещение головки бедренной кости вверх, кнаружи; г — период разгара заболевания — выраженная деструкция хрящей, костных элементов головки, наружных отделов тела подвздошной кости, крыши верт¬ лужной впадины — возникает подвывих головки кверху и кнаружи; Д ~ гнойный коксит, имеется деструкция вертлужной впадины, некроз головки, подвывих ее вверх и кнаружииериостит может быть при поражении ТІГЄЙКИ бедра. При затихании процесса де¬ струкция приобретает более правильную форш'^, вокруг образуется похраничный склероз — «костный венчик». Часто очаг на фоне остеопороза определяется лишь при затихании процесса и «исчезает» при обострении, его контуры становятся не¬ четкими. Характерны губчатые секвестры, нежные, похожие на «тающий кусочек сахара». При затихании процесса в очаге мог^'^т обнаруживаться обызвествленные казеостньте массы кропгковатого вида. Периостальная реакция выражена слабо, иногда у детей раннего возраста она достигает больших размеров. Грубый по¬ слойный периостит характерен для туберкулеза верхней ветви лонной кости и нижнего внутреннего отдела шейки бедра.У детей раннего возраста (2-6 лет) деструктивный очаг возникает внезапно, через 2-3 недели он виден там, где кость была нормальной. В более стартттем воз¬ расте остит вблизи тазобедренного сустава склонен к медленному развитию. При локализации остита в шейке очаг имеет тенденцию к перемещению в диста-іьном направлении по мере роста кости (от сустава). Поставить ретроспективііьій диаг¬ ноз туберкулезного остита по одним рентгенологическим данным невозможно.Туберкулезный коксит. Рентгенологическое исследование имеет большое зна¬ чение в диагностике туберкулезного коксита, Снимок должен быть хорошего качества, оба сустава снимаются на одной пленке. Для каждой стадии течения коксита характерны определенные рентгенологические признаки.
Лучевые и инструментальные методы исследования в ревматологии 383Начальная стадия:• остеонороз костей сустава неуклонно прогрессирует и сохраняется на мно¬ гие годы;• незначительное смещение бедра кнаружи и вверх из-уа накопления жид¬ кости в суставе;• изменение структуры костей, локальный остсопороз, который виден при увеличении и сравнении со здоровой конечностью, часто выявляется пере¬ рыв костных пластинок в крыле вертлужной впадины;• отек мягких тканей сустава, утолщение капсулы;• сужение суставной щели из-уа изменения хряща и смещения головки квер¬ ху, одновременно возможно расширение щели в медиальном отделе в связи с латеральным смещением бедра;• у детей возможно большое увеличение эпифиза головки бедра на больной стороне.Стадия разгара:• резкое нарастание остеопороза, особенно в головке, шейке бедра, теле под¬ вздошной кости; чем резче боли и тяжесть течения, тем больше выражен остсопороз, на его фоне иногда нельзя различить очаг деструкции даже больших размеров; остсопороз распространяется и за пределы поражен¬ ного сустава вплоть до костей стопы и на здоровую конечность;• деструктивный процесс больше выражен на уровне первичного костного очага, в противостоящем участке сочлснованной кости, в месте прикре¬ пления капсулы, очаг іпсйки бедра при прорыве в сустав приводит к раз¬ рушению головки;• нарастающее сужение суставной щели, суставной хрящ не столько разру¬ шается, сколько атрофируется и гибнет из-за нарушения питания, грану¬ ляции смещают хрящ от кости в сторону сустава;• смещение бедра вверх и латера/тьно различной степени выраженности;• костная атрофия, проявляющаяся уменьшением поперечного и в меньшей степени продольного размеров кости, кость с годами отстает в росте, одно¬ временно отмечается атрофия соответствующей половины таза.Стадия затихания:• рспаративный остеонороз нарастает, чем сильнее больной нагружает ко¬ нечность, тем резче выступает рисунок утолщенных балок с широкопет¬ листой сетчатой структурой кости;• утолщение коркового слоя и сужение костномозгового канала, процесс протекает за счет эндоста, атрофия сохраняется долго;• появление признаков отграничения процесса, на границе пораженной и здоровой ткани появляются четкие перекладины и балки, постепенно формируется замыкающая костная пластинка; контуры костей вначале неровные, зазубренные, затем они сглаживаются, уплотняются, появляется суставная щель на новом месте в результате смешения бедра; сохраняется репаративпый остеонороз и атрофия, патологический вывих бедра в пери¬ од затихания процесса отмечается редко.
384Диагностика ревматических заболеванийВарианты атипичного течения туберкулезного коксита:• синовиальная форма характеризуется медленным нарастанием остеопоро-за, деструкция у мест прикрепления капсулы возникает очень поздно — че¬ рез 2-3 года;• коксит протекает по типу сухой костоеды, деструкция развивается медлен¬ но, без секвестров, казеозных масс, холодных абсцессов; разрушение кости идет медленно, годами, клинически выявляется атрофия сустава;• коксит может осложниться некрозом головки бедренной кости, при этом эпифиз уплотняется, уплощается, через полгода фрагментируется, некроз носит асептический характер.Туберкулез большого вертела — трохаптерит. Он может развиваться вторич¬ но, путем перехода процесса со слизистой сумки, с костного очага в шейке. При первичном поражении определяется краевая деструкция, мелкие секвестры. Пе¬ риостальная реактшя отсутствует.Остеохондрит (остеохондропатия). Болезнь Пертеса — деформирующий детский остеохондроз, эпифизарный асептический некроз тазобедренного су¬ става, остеохондропатия головки бедренной кости. Рентгенологическая картина заболевания зависит от стадии процесса (рис, 317).Рис. 317. Схема развития патологического процесса при болезни Пертеса по стадиям теченияI стадия — некроз головки бедренной кости, имеются клинические прояв¬ ления, на рентгенограмме выявляется локальный остеопороз вследствие умень¬ шения нагрузки из-за ш;адящего режима ходьбы. У детей выявить остеопороз трудно из-за возрастных особеипостей строения кости. Постенепно структура головки уплотняется, тень ее становится более интенсивной. Суставная щель сохранена и постепенно расширяется.
Лучевые и ипструментальные методы исследования в рентатологии 385II стадия - имирессионный перелом, тень головки становится еще более интенсивной, отмечается уменьшение ее объема, деформация, увеличение высо¬ ты суставной щели.III стадия — рассасывания, головка бедра определяется в виде темных, изо¬ лированных, бссструкт)фных фрагментов неправильной формы, продолжается ее уплощение и расширение суставной щели. Шейка уилопіастся и укорачивается вследствие периостальной реакті;ии и иаруигения энхондралыюго эпифизарного роста.IV стадия — восстановления структуры (репарация), структура восстанав¬ ливается постепенно — до 1,5 лет. На этом фоне могут возникать повторные некрозы и патологические переломы.V стадия — исход заболевания, головка значительно уплотнена, и.меег пра¬ вильный губчатый рисунок. Возможно два типа восстановления: а) головка при¬ обретает правильную яйцевидную форму, уве.яичсна в размерах; б) головка зна¬ чительно деформирована, грибовидная, валикообразная. Шейка бедра утолщена, укорочена — картина соха vara. Часто отмечается ретроверсия. Суставная щель может быть нормальной, расширенной, неравномерно суженной. Нередко имеет место латеральный, не проявлявшийся функционально, подвывих головки бед¬ ренной кости, шейка оказывается выше линии Шентона. При болезни Пертеса не бывает выраженных костных разрастаний и костных анкилозов, в то время как при артрозе суставная щель сужена, имеются краевые разрастания.При подозрении на болезнь Пертеса рентгенография обоих тазобедренных суставов должна производиться на одной пленке в прямой проекции и в поло¬ жении Лауэнштейна. Вторым методом ранней диаі'ностики этой патологии явля¬ ется ультразвуковое исследование. Этот метод обеспечивает выявление выпота в суставе. Кроме того, можно определить инфильтрацию (утолтцоние) капсулы, прилежащих мышц и межмьтшечных промежутков, пролиферацию синовиальной оболочки.в начальной стадии заболевания болыттое диаг ностическое значение имеют специальные методы исследования — магнитно-резонансная томография и ком¬ пьютерная томографіія. Определенную диагностическую ценность имеют ультра- сонография, ра,^ионуклиднос исследование и лечебно-диагностическая пункция с измерением внутрикостного давления. Показатели динамической сцинтиіра- фии зависят от стадии заболевания.Причиной асептического некроза у взрослого может быть травма, серповид¬ но-клеточная анемия, нарушение жирового обмена (Гоше болезнь), заболевания с депонированием жиров, алкоголизм, кортикостероидная терапия, тромбоз кон¬ цевых артерий, атеросклероз, нарушения кровоснабжения различной зтиолої ии, асептический некроз при антифосфолипидном синдроме. На рентгенограммах определяется повышенная плотность кости (сютероз) в зоне некроза, при перело¬ ме подхрящевой костной ткани у суставной поверхности в виде «полумесяца».Аваскулярный некроз головки бедра, его стадии течения:О стадия — имеются клинические симптомы, изменения выявляются лиитьпри МРТ и сканировании, рентгенографический результат отрицательный.
386 Диагностика ревматических заболеванийJ стадия — выявляются небольшие зоны просветления на рентгенограмме.и стадия — определяется подхрятцевой перелом — «симптом полумесяца».III стадия — имеется уплощение суставной поверхности, коллапс, импрес-сионный перелом.IV стадия — налицо вторичные дегенеративные изменения в суставе.МРТ выявляет признаки аваскулярного некроза в 80% случаев в виде «двой¬ ной линии» в субхондральном слое суставной поверхности головки бедренной кости (темная линия — склероз и фиброз кости, яркая — грануляционная ткань, отек, некроз).Другие варианты патологии головки бедренной кости. Преходящий остео- пороз — заболевание неизвестной этиологии (скорее всего, ишемической), он может быть причиной боли в бедре у мужчин и у женщин в третьем триместре бе¬ ременности. На рентгеноіраммах выявляется остеоиороз головки и птейки бедра в виде диффузного повышения сигнала, на МРТ обнаруживается отек костного мозга, а при некрозе — четко отграниченное подхрящсвое изменение сигнала. Заболевание самокупируется через 3-6 месяцев без развития деформации и де¬ генеративных изменений.«Синдром раздраженного бедра у детей». На рентгенограммах имсстся остео- пения, расширение суставной щели в медиа-іьном отделе за счет выпота, мест¬ ный отек мягких тканей в виде выбухания жировых плоскостей вокруг бедра. Но часто результат рентгенологического исследования бывает отрицательным. Диагноз устанавливается при аспирации жидкости из сустава, при КТ и сцин- тиграфии.Расслаивающий остеохондроз, болезнь Кенига — эпифизарный ишемический некроз с омертвением в области эпифиза сегмента субхондральной іубчатой ко¬ сти. Заболевание может возникнуть в любом возрасте, чаще всего от 15 до 25 лет. В тазобедренном суставе оно встречается сравнительно редко, располагаясь в верхнем полюсе головки бедра.Болезнь Ван-Некка — асептический некроз лонно-седалипщого сочленения. Рентгенологическая картина: шаровидное утолщение в области лонно-седалищ¬ ного сочленения, некроз, секвестрация.Пирсона болезнь — асептический подхрящевой некроз нижней ветви лонной кости.Симфизит — воспа;штельиые изменения в лонном сочленении. На рентге¬ нограммах определяются очаги деструкции, секвестры, склеротические измене¬ ния.Муше—Сорель—Стефани синдром — асептический некроз апофиза гребешка подвздошной кости. Рентгенографически определяются остеонекроз, фрагмента¬ ция, разволокнение структуры, деформация апофиза.Сакроилеит склерозирующий — на рентгенограмме имеется склероз под¬ вздошных костей на уровне крестцово-подвздошных сочленений, в отличие от болезни Бехтерева деструкции нет, высота рентгеновской суставной щели не меняется. Рентгенологические признаки исчезают через несколько лет.
Лучевые и инструментальные методы исследопания в ревматологии 387Параартикулярные заболевания тазобедренного сустава. Мышцы, сухо¬ жилия, серозные сумки в окружении тазобедренного сустава часто подвергаются травме — ушибам, небольшим, но частым повреждениям при езде на велоси¬ педе, на лошади, во время танцев, у рабочих некоторых профессий. Мягкие околосуставные ткани нередко воспаляются при ревматических заболеваниях и дегенеративных пронессах. В результате воздействия этих факторов возника¬ ют острые и хронические периартриты, тендобурсигы, бурситы, миозиты. При остром течеиии заболевания развивается отек мягких тканей, воспаление су¬ хожилий и мест их прикрепления к костям таза, выпот в синовиальные сумки, воспаление мышд. В клинике чаще всего встречается воспа.'іение синовиальных сумок, их в области тазобедренного сустава и ягодицы более десяти, но наиболее часто поражаются три;1) глубокая сумка большого вертела, она лежит мелсду передним краем боль¬ шой ягодичной мышцы и задненаружным краем большого вертела;2) подвздошная сумка, она локализуется между сухожилием подвздошно-по¬ ясничной мышцы и горизонтальной ветвью лонной кости, впереди капсу- .'1Ы тазобедренного сустава;3) седалищная сумка, она расположена позади большой ягодичной мышцы.Для диагностики воспалительных поражений псриартикулярных тканей та¬ зобедренного сустава и мягких тканей таза применяется рентгенография, особен¬ но при динамическом наблюдении, но наиболее информативными будут УЗИ, Л4РТ.На рентгенограммах могут определяться зоны кальцинации тканей вблизи вертлужной впадины как следствие перенесенного воснсыения, иногда выявляет¬ ся острый кальциноз ягодичной мышцы в средней или малой ягодичной мышце, возникающий после каких-то повреждений, например, после внутримышечных инъекций. Редкой патологией является синдром Пфейферді—Вебера-Крисче¬ на — воспаление жировой ткани с обызвествлением. На рентгенограмме он пред¬ ставляется в виде обызвествленного образования окруї'лой формы с четкими контурами, локализуется он в тканях таза и бедер.Деформирующий остеоартроз тазобедренного сустава. Эта патология по- ЛИЭТ1Юлогичная, причиной могут быть пороки развития, травма, перегрузка су¬ става, ожирение, разная длина конечностей, остсопороз, алкоголизм. В 40% слу¬ чаев имеет место первичный идиопатический остеоартроз.Рентгенологические проявления деформирующего артроза зависят от стадии течения процесса. По Kellgren’y выделяется 4 стадии.1-2-я стадии:• небольшое уплотнение крыши вертлужной впадины;• подхрящевой остеосклероз;• наличие остеофитов в области ямки д.ія внутренней связки головки бедра и по краям вертлужной впадины;• неравномерное верхнеполюсное снижение высоты рентгеновской сустав¬ ной щели.
388Диагностика рсиматических заболеваний3 -4-я стадии:• выралсенное сужение суставной щели вплоть до исчезновения, особенно в наружном отделе;• формирование остеофитов на краях суставных поверхностей — у края су¬ ставной впадины и нижнемедиального края головки;• углубление вертлужной впадины;• выраженный субхондральпый остеосклероз;• уменьшение в объеме и уплощение суставной поверхности бедренной го¬ ловки, она становится «грибовидной», формируется выраженная кисто- видпая перестройка костной ткани, чередующаяся с участками субхон- дра,'1Ьного остеосклероза, шейка бедра укорачивается;• асептический некроз бедренной головки и подвывихи бедренной кости.Суитествусг другое подразделение рентгенологических признаков деформи¬ рующего артроза тазобедренного сустава (рис. 318).1~И стадияРис, 318. Схема рентгенологических проявлений артроза тазобедренного сустава(объяснения в тексте)Артроз f-JI стадии. Обызвествление верхненаружного края суставной впа¬ дины (1), по краям ямки для внутренней связки головки (2), у болыпого {3) и MavTOro (4) вертелов.Артроз 1П стадии. Остеофит («козырек) в области крыши вертлужной впа¬ дины в латеральном отделе (2) в области питательного отверстия ( /), снижение
Лучепые и инструментальные методы исследования п ревмаїологтірт 389высоты рентгеновской суставной тцсли, остеофит у нижнемедиального отдела головки (3), подвывих птейки бедренной кости кверху выше линии Шснтона (4), умеренный субхондралъный склероз суставной впадины.Артроз IV стадии. Снижение высоты суставной щели, остеофиты у медиаль¬ ного и латерального краев суставной впадины (1,2), субхондральный склероз крыпти суставной впадины (3) и головки (4), кистовидные просветления (5), уплотнение головки.Коленный суставПри выборе метода лучевой диагностики заболеваний коленного сустава врачу- рентгенологу очень важно располагать информацией о характере и локализации болевоі’о синдрома. С этой целью мы приводим несколько сводных информиру¬ ющих схем (рис. 319, 320).Заболевания коленного сустава составляют до 15-20% патологии среди но.прі- клинических больных. Их генез - травма, воспаление, дегенеративно-дистрофи¬ ческие процессы и опухоли. Важная роль в диагностике заболеваний коленного сусіава принадлежит рентгенографии и ее модификациям — функтцюнальной рентгенографии, исследованию сустава с нагрузкой, рентгеноірафии с примене¬ нием контрастных веществ. Исследование начинается с выполнения стандартной рентгенографии в прямой переднезадней и боковой проекции при максимальном разгибании колена. Для оценки состояния задних отделов суставной щели и меж- мыщелкового пространства производят прямые рентгенограммы при сгибании коленного сустава па 30® (укладка Шусса) или 45° (укладка Фика), Боковые рентгенограммы в состоянии сгибания на 15-30° дают возможность изучить со¬ стояние бедренно-падколенпикового сочленения. Аксиальный снимок надколен¬ ника также информативен для изучения бедренно-надколенникового сустава, выполняется он при сгибании колена на 30°, 60° или 90°.Остеоартроз коленного сустава. Остеоартроз колетюго сустава подраз¬ деляется па первичный и вторичный. Первичный артроз развивается у лиц по¬ жилого возраста у лиц с повьптгснпой массой тела, при ожирении. Вторичный артроз завершает травму коленного сустава или перенесенное другое заболева¬ ние. Рентгенологически ОЛ делится на 4 стадии течения.Признаки ОА I -П стадии (по Kellgren):• вытягивание и заострение краев межмышелковых возвытнений большебер¬ цовой кости;• небольшое сужение суставной щели, чаще в медиальном отделе;• заострение краев суставных поверхностей бедренной и большеберцовой кости, чаще в медиальном отделе сустава, что связано с большей нагрузкой на данный отдел сустава.В ранней стадии артроза при отсутствии рентгенологических признаков пора¬ жения костной ткани важно определить напичие синовита методами УЗИ, радио¬ нуклидного исследования, МРТ. С их помощью можно выявить мелкоочаговый и среднеочаговый синовит в области верхнего и нижнего заворотов надколенника.
Зиммельрока болезнь (асептический некроз верхнего полюса надколенника)Препателлярный бурситЛевена хондропатия надколенника (асептический некроз суставного хряща)Ларсена болезнь (остеохо ндропатия нижнего полюса надколенника)Тенденит надколенника (колено прыгуна)Гоффа болезнь (хроническая гиперплазия крыловидных складок)Синдром жировой подушкиРазрыв сухожилияРазрыв сухожилия четырехглавой мышцы бедраПатология надколенника:- аномалии развития (дольчатый надколенник);- хондромаляция;- синдром Ларсена-Юханссона;- артрозбедренно-надколен- никового сустава;- транзиторная нестабиль¬ ность надколенникаСиндром Фабеллы — воспаление и дегенерация сесамовидной косточкиСтрессовый перелом шейки малоберцовой костиГлубокий Болезнь Осгуда—Шлаттераинфрапателлярный бурситРис. 319. Патология коленного сустава (вид сбоку)
ТравматическаяпрепателлярнаяневралгияСиндром избыточного латерального давленияРасслаивающийся остеохондрит латерального мыщелка бедренной кости (частичная клиновидная остеохондропатия) — болезнь ПаннераЭваскулярный некроз (инфаркт кости)Синдром илиотибиального (подвздошно-берцового) трактаТоннельный синдром общего малоберцового нерваЗадний тибиальный синдромИшемическая невропатия поверхностного малоберцового нерваРасслаивающийся остеохондрит медиального мыщелкабедренной кости (частичнаяклиновидная остеохондропатия) - болезнь КенигаПеллегрин и—ШтидаболезньЛюльсдорфа деформирующий эпифизит (асептический некроз зон роста бедренной и большеберцовой костей)Бурсит «гусиной лапки»Разрыв мышц (сухожилий) внутренних сгибателей («гусиная лапка»)Болезнь Эрлахера—Блаунта — хондродисплазия проксимальной зоны роста большеберцовой костиПатология менисков:- травма; - синдром медиального шельфа;- кисты менисков; - менископатияРис 320. Патология коленного сустава (вид спереди)
Патология коленного сустава и костей голениПричины гоналгии:- коксартроз?- остеохондроз;- артроз;-артрит; гонококковый, лаймовская болезнь, бактериальный, вирусный, псориатический, ревматоидный, туберкулезный, реактивный, артрит при нарушении липидного обмена, ювенильный ревматоидный арт¬ рит, Рейтера болезнь, ревматизм, ревматоидный артрит.Дисплазия:Фиброзная дисплазия:- полиоссальная;- монооссальная (кортикальный метафизарный дефект — по длине менее 2 см),Хондродисплазия:1) эпифизарная;- типичная деформация суставов;- гемимелическая форма (одна сторона);2) физарная:- экзостозная;-локальная физарная (Эрлахера—Бранта);3) метаэпифизарная дисплазия — болезнь Олье.Костная дисплазия: мелореостоз, гиперостоз, остеопойкилия, мраморная болезнь, миелосклероз. Фиброзная остеодистрофия — болезнь Педжета,ОпухолиДоброкачественные: остеома, остеоид-остеома, остеохондрома, хондрома, хондробластома (опухоль Подмена), хондромиксоидная фиброма, неоссифицирующая фиброма {гистологически идентична фи¬ брозному кортикальному дефекту, размер — больше 2 см по длине), остеокластома («бурая опухоль» — у пациентов с гиперпаратиреозом), гигантская опухоль (ГКО).Злокачественные; остеогенная саркома, саркома Юинга, параостальная саркома, ретикулосаркома, пе¬ риостальная фибросаркома, миеломная болезнь, метастазы.Опухолевидные заболевания: эозинофильная гранулема.Кисты: солитарная костная киста, аневризматическая костная киста.Воспалительные заболевания: остеомиелит, абсцесс Броди, остеомиелит Гарре, кортикальный остеоми¬ елит (кортикалит), туберкулезный остит.Деформация коленного сустава: депи vorum, genu vaigum staticum.
Передняя поверхность голениТревор синдром — тарзоэпифизарная аплазия внутреннего мыщелка большеберцовой костиФасциальная грыжаУшиб передней поверхности большеберцовой кости«Синдром расколотой голени» — периостит большеберцовой костиГенри синдром~ Передний тибиальный синдром {переднего фасциального ложа синдром)- Ишемическая контрактура Фолькмана- Флегмона голени- Хронический тоннельный синдром- Острый некроз мышц (синдром компартмента)- Ушиб мышц переднего футляраЗадняя поверхность голениКиста внутренней икроножной полуперепончатой синовиальной сумки (киста Бейкера)Подколенный бурситБурсит сухожилия икроножной мышцы и бурсит головки малоберцовой кости- Заднийтибиальный (фасциального ложа) синдром- Миозит икроножных мышц- Бланше синдром — каузалгические ночные боли (воспаление симпатического сплетенияу женщин 30-60 лет)Рис. 321. Причины и локализация болевого синдрома коленного сустава и голени (схемы)
394 Диаіностика ревматических заболепаїїийПризнаки ОА коленного сустава III-IV стадии (по Keligren):• выраженное сужение суставной щели вплоть до ее исчезновения;• значительный субхондра^'шный остеосклероз в наиболее нагруженной ча¬ сти сустава;• множествеипые крупные остеофиты по краям суставных поверхностей;• субхондральпыс кисты, вторичный синовит;• уплощение, неровность контуров суставных поверхностей бедренной и большеберцовой костей;• деформация сесамовидной кости (fabella)]• обызвествленные хондромы;• наличие асеитичсских некрозов мыщелков костей (редко).Остеоартроз пателлофеморального сустава. Рентгенологические признакиОА пателлофеморального сустава выявляются в боковой и аксиальной проекци¬ ях, они следующие:• сужение суставной щели между надколенником и бедром;• остеофиты на задних углах надколенника и мыщелков бедренной кости;• субхопдральный остеосюїероз надколенника;• единичные субхонд рал ьные кисты со склеротическим ободком.Остеоартроз пателлофеморального сустава чаще бывает наружным, иногданаружным и внутренним, редко — только внутренним,В динамике ОА коленного сустава методом выбора является рентгеноі’рафия, MPT, КТ (при травме). Изменения внутри полости сустава и нараартикулярных тканей и образований визуализируются при УЗИ.Артроскопия также является методом исследования внутренних структур су¬ става, она используется для проведения некоторых оперативных вмешательств.Артрит коленного сустава. Воспалительное поражение коленного сустава возможно при многих видах ревматических заболеваний: ревматизм, ревмато¬ идный артрит, реактивный артрит, болезнь Рейтера, болезни соединительіюй ткани, подагра, а также при таких инфекциях, как гонорея, туберкулез, сифилис, бруцеллез и другие. Коленный сустав часто подвергается травме.Клинические, да и рентгенологические признаки артрита ири этих заболева¬ ниях во многом сходны, однако некоторые из них имеют очень специфические черты, о чем говорилось в разделе «Артриты», на некоторых из них мы остано¬ вимся ниже.Ипфекциопный бактериальный артрит. Проникновение бактерий в полость сустава возможно различными путями — гематогенным, лимфогенным, при опе¬ ративных вмешательствах на суставе. При рентгенологическом исследовании су¬ става отмечается ранний региональный остеопороз, вначіше расширение сустав¬ ной щели, затем деструкция хряща суставных поверхностей, сужение суставных іцелей. Очень информативными будут УЗИ и МРТ, выявляюттще накопление жидкости в суставе и отек периартикулярных тканей.Инфекционный вирусный артрит. Он развивается в период продрома, раз¬ гара и выздоровления ири вирусном заболевании. Рентгенологическое исследо¬ вание определяет лишь небольшой эпифизарный остеопороз.
Лучевые и инструментальные методы исследования в ревматологии 395Реактивный артрит — негиойное, «стерильное» воспаление суставов, воз* пикающее одновременно с инфекцией или через 1-1,5 месяца спустя. Помимо артрита возможно поражение апоневрозов и сухожилий. Рентгенологическое исследование выявляет околосуставной остеопороз, краевую узу рацию. При КТ и МРТ обнаруживаются изменения капсулы, сухожилий, апоневрозов. Обратное развитие артрита наступает в течение 1-6 месяцев.Травматические повреждения коленного сустава Травма коленного сустава сопровождается частыми повреждениями мягкотканных структур, связок, кап¬ сулы, менисков, хрящей, а также костей.В соответствии с «Оттавскими правилами колена» (Ottawa Knee Rules), рент¬ генография коленного сустава пос.яе травмы показана при наличии одного из следуютцих пяти признаков;1) возраст пациента старше 55 лет (это связано с развитием остеопороза);2) локальная болезненность в области надколенника, что может свидетель¬ ствовать о повреждении суставного гиалинового хряща и иоддерживателей надколенника;3) болезненность в области головки ма.яоберцовой кости, что бывает при дис¬ тальном повреждении наружіюй боковой связки или сухожилий подколен¬ ной и двуглавой мышц;4) невозможность согнуть колено под углом 90°;5) неспособность пациента самостоятельно сделать 4 шага и невозможность перемещения, дважды опираясь попеременно на каждую ног'.Ограничение движений может быть обусловлено повреждениями кресто¬ образных и внесуставных связок, ущемление.м межмыщелковой части жировой подушки Гоффа, нерипателлярного жирового тела и ворсин синовиальной обо¬ лочки, а также повреждением костных структур.При отсутствии костных из.менений на рентгенограммах и при наличии даже одного из последних 4 симптомов «Оттавских правил» можно заподозрить по¬ вреждение мягкотканных образований коленного сустава.При наличии на рентгенограммах поврелсдений костных структур коленного сустава проводится МРТ после временной иммобилизации сустава для исклю¬ чения повреждений связочно-капсульного аппарата и хрятцевых компонентов гиалинового хряща и менисков. Существует непременная рекомендация: МРТ должна выполняться во всех случаях травматического повреждения коленного сустава, независимо от того, выявлены или нет костные повреждения при клас¬ сической рентгенографии.УЗИ может дополнять МРТ или является основным методом диагностики при повреждении основных внутрисуставных стабилизаторов — передней и за¬ дней крестообразных связок. При повреждениях внесуставных связок, а также периартикулярных мягких тканей и менисков УЗИ позволяет определить вид и характер этих изменений.КТ уточняет смещение обло.мков, .гтокализацию и г.яубину костного дефекта, состояние горизонтальной суставной поверхности большеберцовой кости, по¬ зволяет определить общую площадь суставной поверхности отломков, диастаз
396Диагностика ревматических заболеваниймежду ними, угловое и мультипланарное смещение, положение мелких оскол¬ ков.Если рентгенологических, а также МРТ и КТ признаков повреждений компо¬ нентов сустава пе выявлено, то диагностический процесс считается законченным. В этих случаях речь идет об ушибе или растяжении капсулы и связок сустава.Фиброзная остеодистрофия коленного сустава. Рентгенологически вы¬ деляется 3 наиболее часто встречаюнщхся вида фиброзной остеодистрофии (рис. 322).Костная кистаБолезнь Реклингхаузена Рис. 322. Виды фиброзной остеодистрофии {схема)Костная тста. Метафиз кости в.здут, поперечник увеличен, рост по длинни- ку кости в сторону диафиза. Пегомогснпое многокамерное просветление с круп¬ ноячеистым рисунком, с гладкими, резко очерченными контурами. Корковый слой равномерно истончен. Периостальная реакция отсутствует.Болезнь Реклингхаузена. Остеоиороз мелкозернистый, ноздреватый, истон¬ чение коркового слоя. В выраженной стадии утолщение диафизов трубчатых костей (2), связанное с вздутием кости (3). Множествеипые кистовидныс ка¬ меры (■/).Болезнь Педжета. Гиперостоз. Корковый слой разрыхлен, утолщен, кость имеет пестрый вид — чередование фокусов затемнения и просветления, картина «хлопьев ваты». Костномозговой канал резко сужен. Периостальная реакция отсутствует.Остеохондриты коленного сустава. В коленном суставе чатце всего поража¬ ется надколенник и буфистость большеберцовой кости.Болезнь Осгуда—Шлаттера — апофизит (остеохондропатия) буїристости большеберцовой кости, тракционньтй (вытягивающийся) апофизит. При рент¬ генологической диагностике надо учитывать нормальные варианты окостенения бугристости большеберцовой кости (рис. 323).Рентгенологическая картина болезни Осгуда—Шлаттера (рис. 324). Опреде¬ ляется потеря структуры ядра окостенения бугристости (апофиза) большебер¬ цовой кости в виде чередования участков уплотнения и просветления. Может
Лучевые и инструменхапі.тіьіе методы исследования в ревматологии397Рис. 323. Варианты нормального окостенения бугристости большеберцовой костиРис. 324. Варианты остеохондропатии (остеохондрита) бугристости большеберцовой костибыть фрагментация бугристости в виде секвестроподобных интенсивных теней. Контуры апофиза неровные, «изъедены». Отмечается неровность контфов пе¬ редней иоверхиости метафиза большеберцовой кости. При переломе бугристость смещается связкой надколенника вверх.Расслаивающийся остеохопдрит медиального мыщелка бедренной кости (ча¬ стичная клиновидная остеохондропатия) - болезнь Кенига, Заболевание чаще вс тречается в подростковом периоде, но может быть и в возрасте от 15 до 50 лет. Преимущественно болеют мужчины, запятые спортом и тяжелым физическим трудо.м. в 8.5% сл>^аев болезнь поражает медиальный мыщелок бедренной кости (рис. 325). Рентгсполошчески в области медиатьного мытцслка бедрепиой кости определяется интенсивная тень размером 0,5-1,5 см в диаметре, окруженная зо¬ ной просветления со склеротическим ободком. При прорыве суставного хряща возникает пустое ложе, в ггроекции суставной щели определяется костный фрагмент - «суставная мыпгь» (артремфит).Аналогичные изменения в области латсрально-10 мыщелка бедренной кости называются болезнью Панпера.Деформирующий эпифизитп Люлъсдорфа - асеп¬ тический некроз зон роста бедренной и большебер¬ цовой костей. Болезнь развивается у детей в любомРис. 325. Локализация пато¬ логического процесса при бО' лезни Кенига
398 Диагностика ревматических заболеванийвозрасте. Чаще встречается у девочек. Рентгенологическое исследование, КТ, МРТ определяют расширение, нечеткость контуров, склероз внутреннего отде¬ ла упифизарных зон роста бедренной и большеберцовой костей, разволокнение росткового хряща. В последующем отмечается восстановление структуры и ва- русная деформация колена.Дисплазия коленного сустава. Моиооссальпая фиброзная дисплазия (кор- тика^тьный метафизарный дефект) (рис. 326).Рис. 326. Локализация очага поражения при монооссальной фиброзной дисплазии:А — кортикальный дефект наружного метафиза бедренной кости; 6 — тот же пациент после самоизлечения кортикального дефекта; В — монооссальный дефект большеберцовой костиВ 90% случаев изменения локализуются в коленно.м суставе. На рентгено¬ граммах в области метафиза бедренной или большеберцовой кострт у мест при¬ крепления сухожилий и связок определяется краевой дефект с четкими, ровными контурами. Корковый слой не нарушен. При контрольном исследовании посте¬ пенно размеры дефекта уменьшаются до полного исчезновения.Эпифизарная хондродисплазия, ее варианты (рис. 327).Локальная физарпая хондродисплазия проксимальной зоны роста больше¬ берцовой кости — болезнь Эрлахера—Бланта (рис. 328, 329). Выделяют детсклто и юношескую формы этой патологии. В основе процесса лежит перестройка структуры в медиальном отделе ростковой зоны роста большеберцовой кости. Но данным рентгенологического исследования выделяют пять стадий изменений;I — уменыттение высоты и ширины внутренней части проксима.1Ьного эпи¬ физа большеберцовой кости, разрыхление ростковой зоны и вытягива¬ ние медиального .метафиза вниз;11 — расширение медиального отдела ростковой зоны и появление в ней ки¬ стовидных просветлений;ПІ — оссификация внутреннего отдела ростковой зоны и искривление боль¬ шеберцовой кости внутрь;IV— выраженное варусное искривление большеберцовой кости с вершиной на уровне метаэпифиза.
Лучевые и инструментальные методы исследования в peBNfaro.iofHH399Рис. 327. Варианты эпифизарной хондродисплазии:А — типичная деформация коленного сустава при эпифизарной дисплазии. Может быть в виде поражения только эпифизов длинных трубчатых костей или сочетаться с изменениями позвоночника; Б — гемимели- ческая эпифизарная дисплазия эпифизов бедренной (/), большеберцовой (2) и головки малоберцовой (І) костей — гиперпластическая форма нарушения хондрогенеза. Поражается одна сторона эпифиза; В —дефор¬ мирующая суставная хондродисплазия (4), 5 — дольчатый надколенник при хондродисплазииРис. 328. Варианты экзостоаной физарной хондродисплазии:А — множественные экзостозы большеберцовой кости; б — экзостозная дисплазия дистального эпифиза бедренной кости — булавовидная деформация и груботрабекулярная структура эпифиза; В — экзостозная дисплазия в виде перемычки между большеберцовой и малоберцовой костямиV — восстановление формы эпифиза со значительным уменьшением зоны роста с медиальной стороны. Формирование варусного колена, компен¬ саторное увеличение внутреннего мыщелка бедренной кости.Метафизарная хондродисплазия — заболевание обусловлено нарушением хондрогенеза метафизарных зон диафиза, сопровождающееся замедлением роста костей в длину. В практической деятельности интерес представляют отдельные формы метафизарпой хондродисплазии, требующие проведения дифферентщ- альной диагностики.Болезнь О лье. При ней начальные фазы окостенения и обызвествления хря¬ ща идут нормально, затем наступает нарушение хондрогенеза в метафизариых
400Диагностика ревматических заболеванийРис. 329. Стадии болезни Эрлахера—Бланта (объяснение в тексте)Рис. 330. Рентгенологическая динамика болезни Олье (схема); л — проявление болезни Олье в области дистального метафиза бедренной кости у пациента 8 лет; Б — тот же пациент в 1 б лет; Б — тот же пациент в 40 летзонах — рост хрятца нормальный, а окостенение его нарушено. Хрящ из эпифи¬ зарной хрящевой пластинки перемещается в мотафиз, где образуется миожсство энхопдром в виде островков гиалинового хряща внутри костной ткани, в норме не содержат;ей хряща. При рентгенологическом исследовании определяется ки- стовидное просветление в области метафиза, а затем появляются неправильной формы скопления обызвествленного хряща. После завершения роста отмечается деформация кости с зоной неравномерного склероза в месте локализации про¬ гресса (рис. 330).Костная дисплазия, се варианты (рис. 331),Опухоли коленного сустава. Опухоли коленного сустава, как и других ко¬ стей, могут возникнуть из любой его ткани: кости, мышцы и сухожилия, фасции, капсулы сустава, ткани сосудисто-нервного пучка. Они бывают доброкачествен¬ ные и злокачественные. Наиболее часто встречающимися доброкачественными костеобразующими опухолями коленного сустава являются остеома, остеоид- остеома и остеобластома (рис. 332).
Лучепые и инструмента.'1ьные методы исследования в ревматологии401"VРис« 331. Варианты костной дисплазии:А — генерализованный гиперостоз, болезнь Камурати—Энгепьманна — имеется значительное увеличение диафиза длинной трубчатой кости за счет надкостницы, резорбция костной ткани изнутри замедлена, кост¬ ные балки по силовым линиям утолщены, костномозговой канал резко сужен; Б — мелореостоз. Поражается одна поверхность трубчатых костей сегмента, переступая через сустав. Вдиафизе определяются склероз и гиперостоз коркового слоя. Может поражаться целая конечность, определяется полуцилиндр всех трубча¬ тых костей; В — остеопойкилия: 1 — очаговая форма, 2 — полосчатая форма. Определяется эностоз в виде ограниченных участков уплотнения костной структуры округлой или полосовидной формы; Г— мраморная болезнь ~ болезнь Альберс—Шенберга. Определяется генерализованный остеосклероз, в кости участки компактного вещества. Из-за толчкообразного течения процесса отмечается картина слоистости. Несмотря на увеличение плотности кости, она является более хрупкой и ломкой, что часто приводит к переломам; Д — мие- лосклероз: 1 — очаговая форма (пятнистый вид), 2 — остеопластическая форма. В области метадиафизов больших трубчатых костей коленного сустава определяются полосовидные затемнения в виде слоистости как отображение роста кости. Возможен очаговый склероз, картина «мраморности»ОстеомаРис, 332. Варианты доброкачественных опухолей коленного суставаОстеома — коїмнактнос, губчатое или смешанное солитарное образование, исходящее из кости на широком основании, имеющее костную структзфу, четкие, ровные контуры.Остеоид-остеома — может быть в виде компактной или губчатой формы, характеризуется локальным остеосклерозом, хроническим периоститом с оча¬ гами деструкции в центре. Губчатая форма имеет очаг деструкции, окруженный склеротическим ободком шириной 1-2 см, и содержит «секвестр».
402Диагностика ревматических заболеванийХондробластома - опухоль КодменаХонд роми ксо ид мая фибромаРис. 333. Варианты хрящеобразующих опухолей (объяснение в тексте)Остеобластома — на рентгенограмме определяется очаг деструкции с нечет¬ кими контурами или очаг склероза с четкими контурами и умеренным вздутием кости.Наиболее часто встречающиеся доброкачественные хрящеобразующие опу¬ холи (рис, 333).Хондрома, зкхондрома — дополнительное образование с обызвествлением {1), располагается на поверхности кости.Энхондрома — локализуется внутри кости, характеризуется вздутием кости, просветлением с очагами обызвествления и перегородками {3), краевой деструк¬ цией (2).Остеохондрома. Бугристая опухоль, покрытая снаружи корковым слосм, на¬ поминает массивную «нашлепку» на кости с обызвествлением внутри опухоли {1). Имеется также вздутие кости, просветление с неровными контурами и участ¬ ками обызвествления {2,3).Хондробластома (опухоль Кодмена). На снимке выявляется очаг деструкции с четкими склсрозированными контурами, расположенный эксцентрически {1), умеренное вздутие кости с обызвествлением в центре (2), «арка» по контуру опухоли, периостит.Хопдромиксоидная фиброма. Имеются очаги деструкции кости с однородной или трабекулярной структурой, с четкими коптура.ми, небольишм склеротиче¬ ским ободком и умеренным вздутием кости.Другие доброкачественные опухоли костей коленного сустава (рис. 334).Гигантоклеточная опухоль. На рентгенограммах определяют вздутие мета- физа и очаг деструктщи {1) однородной или ячеисто-трабекулярной структуры и мелкие кисты в виде «мыльных пузырей». Очертания очага зависят от фазы течения заболевания, четкие с небольшим склеротическим ободком они бывают в ячеисто-трабекулярную фазу, нечеткие — в литическую. Корковый слой может
Лучепьте рт йттстрултепталытые методы исследования в ревматологии403Рис. 334. Схема гиганте клеточной опухали и адамантиномы (объяснение в тексте)разрушаться без малигнизатщи из-за давления опухоли изнутри (2, 3), но на уровне дефекта он заострен, а не подрыт, как при злокачественной опухоли. При диффузно-остеокластическом типе этой опухоли определяется гомогенный очаг просветления.Лдамантинома. На рентгенограммах вздутие кости имеет однородную или ячеистую структуру, а очаг деструкции — поликлинический контур с ободком склероза, расположенным эксцентрически. При поликистозной форме отмечает¬ ся ячеистая структура очага деструкции, располагающегося по длинпику кости. Мягкотканный компонент и периостальная реакция отсутствуют.Наиболее часто встречающиеся злокачественные опухоли коленных су¬ ставов (рис. 335).A. Остеогенная саркома. На рентгенограмме имеется подна,цкостничный очаг деструкции в метаэпифизе бедренной ( /) и большеберцовой (2) кости, распро¬ страняющийся по их длиннику, возникают симптом «козырька» (обрыв корко¬ вого слоя), злокачественный периостит и остеопороз. Процесс распространяется по костномозговому каналу, быстро выходит за пределы кости.Б. Параостальная саркома. На снимке выявляется болыпая склеротическая масса с бугристыми контурами вокруг и вдоль метафиза кости. Тень неоднород¬ ная, бесструктурная. В термина^аьной стадии может быть периостит.B. Опухоль Юинга. В костномозговом канале видны округлые очаїи деструк- дии, разрушение коркового слоя изнутри. Характерна периостальная реакция диафиза кости. Опухоль отслаивает надкостницу в период обострения. В период ремиссии надкостница обызвествляется, имеется картина «луковичной шелухи», что обз'^словлено злокачественным периоститом,І'. Ретикулосаркома. Опухоль характеризуется наличием плохо очерчеіпюго очага деструкции в метаэпифизе с ячеистым строением. Возможен постоянный выпот в суставе.Туберкулез коленного сустава (рис. 336, 337). Заболевание имеет фазное течение, что хорошо отражается на рентгенограммах.
404Диагностика ревматических заболеванийРис. 335. Варианты злокачественных опухолей коленного сустава (объяснение в тексте)Рис. 336. Схема локализации туберкулезного процесса при поражении коленного сустава:А — туберкулезный остит метафиза бедренной кости (?) и эпифиза большеберцовой кости [2). Секвестр;Б — эпиметафизарный туберкулезный остит. Губчатый секвестрПреартритическая фаза — туберкулезный остит. При рентгенологическом исследовании в метафизе бедренной или большеберцовой костей определяется очаг деструкции. У маленьких детей он виден лри размере в несколько миллиме¬ тров, у взрослых — лишь при достижении 1-2 см. I Іроцесс может локализоваться в сочленяютцихся костях, Б надколеннике и в синовиальной оболочке.При .ттокализации процесса в задних отделах надколенника рано развивается артрит коленного сустава. Очаг деструкции имеет четкие контлфы лишь на от¬ дельных участках, склеротический ободок не характерен. Псриоста^льпая {эеакция отсутствует. Образующиеся секвестры при туберкулезе имеют более правиль¬ ную форму, они менее плотные, чем при остеомиелите, и напомипают «кусочек таюш:его сахара». На рис. 337 представлена схема поражения костей коленного сустава туберкулезным процессом.Артритическая фаза — туберкулезный гонит. Процесс переходит из пер¬ вичного костного очага на сустав, что приводит к развитию специфического артрита. Постановке диагноза способствуют положительные туберкулиновые пробы и наличие туберкулеза другой локализации. При переходе процесса на
Лучевые и инструментальные методы исследования в ревматологии405Рис. 337. Этапы развития туберкулезного процесса сустава (схема);А, Б — стадии синовиальной формы туберкулезного гонита; В, Г — артритическая фаза туберкулезного гонита; Д — постартритическая фаза туберкулезного гонита, затихание процесса; Е — рецидив туберкулезного гонита, артрозит; Ж — туберкулезный гонит, узура межмыщелковой ямки бедренной кости, разрушение кортикально¬ го слоя ее дна; 3 — туберкулезный гонит, деструкция метаэпифиза, переход процесса через ростковую зонусустав отмечается узурация у мест прикрепления капсулы и связок, на боковых поверхностях эпифизов. Прогрессированис процесса проявляется деструкцией, сужением суставной іцсли, образованием полостей в суставных поверхностях, формированием секвестров, возникновениям свищей. Отмечается реакция мяг¬ ких тканей в окружении сустава — увеличение верхнего и заднего заворотов, затемнение в проекции крыловидных связок, иногда отмечается выпячиваиие вперед собственной связки пал ко ленника. Прогрессирование процесса сопровож¬ дается резким остеопорозом. Кость приобретает прозрачный «стеклянный» вид, развивается выраженная атрофия кости. Артритическая фаза длится 2-4 года.Синовиальная форма туберкулезного гонита характеризуется поражением только сумки сустава и се заворотов. При рентгенологическом исследовании определяется небольптой остеопороз, незначительное расширение суставной щели с ее последуюпщм сужением. Затем иояв.ияется мелкая волнистосгь, из¬ вилистость контуров суставных поверхностей. Эти изменения появляются через год от начала заболевания.Постартритическая фаза. При затихании туберкулезного процесса в кости постепенно восстанавливается структура, образуются за.мьткательньте пластинки
406 Диагностика ревматических заболеванийПО контурам деструктивного очага, утолщается корковый слой. Особенностью восстановительного периода является появление в первую очередь продольных костных балок, на которые в норме ложится нагрузка при деятельности сустава. Балки становятся в несколько раз толще аналогичных на здоровой конечности. Понеречные балки появляются позже и в небольшом количестве. Такая структу¬ ра придает кости своеобразный вид и называется репаративным остеопорозом.Патология надколенника. Анатомическое положение надколенника таково, что он очень часто подвергается травме — от ушиба до перелома. Возможен вы- вих надколенника, что бывает при растяжении капсулы сустава за счет выпота (синовит, гемартроз), при пониженном тонусе МЫП1Ц бедра, при искривлении ног, особенно вальгусном. Чашечка чаще смещается наружу. Существует много других причин, способствующих повторным вывихам надколенника:• недоразвитие латерального мьпцелка бедра;• удлинение сухожилия надколенника;• недостаточность медиальной широкой мышцы бедра;• латеральное прикрепление сухожилия надколенника;• гипоплазия межмыщелковой борозды, деформация надколенника;• т>^гие поддерживающие связки коленного сустава, что способствует лате¬ ральному подвывиху надколенника и нестабильности коленного сустава.Возможна гпранзиторная нестабильность надколенника. Она возникает при сгибании колена до 30° и исчезает при более сильном сгибании. Клинически это выражается в задержке вхождения надколенника в трохлею. Для выявления не¬ стабильности используется рентгенограмма коленного сустава в боковой проек¬ ции ири сгибании колена на 15-30° для заведения надколенника в бедренную борозду.Нестабильность бедренно-надколенникового сочленения оценивается по сле¬ ду ющит рентгенологическим признакам;• увеличение индекса Катопа, высокое положение надколенника приводит к его запоздалому внедрению в трох^іею и возникновению наружного тран- зиторного подвывиха надколенника в начале сгибания;• уменьшение надколенникового индекса до 2 мм и менее;• уменьшение трохлеарного индекса менее 1 см, увеличение индекса свиде¬ тельствует о патологии трох.'іеи, ее излишней глубине, что может привести к хондропатии надколенника;• увеличение или уменьшение индекса Бернажо, что свидетельствует о дис¬ плазии надколенника или мыщелков бедренной кости;• изменение угла между линией, соединяющей центр надколенника и ось бедра с линией, проведенной через центр надколенника и бугристость большеберцовой кости. Угол больше 20*^ является признаком аномалии надколенника.Коленная чашечка может смещаться вверх при разрыве сухожилия надко¬ ленника, при отрыве буїристости большеберцовой кости, Аналогично смещается фрагмент чашечки при ее переломе. Вниз надколенник смещается при разрыве
^'Іучевьге и инструментальные методы исследования в ревматологии 407сухожилия четырехглавой мышцы и при отрыве фрагмента от нижнего полюса надколенника. Эти состояния легко диагностируются при рентгенографии.В плане дифференциальной диаіностики травматических поврелсдений над¬ коленника надо иметь в виду препателлярную травматическую невраагию (бо¬ лезненность по наружному боковому краю надколенника), а также околочашеч- ные бурситы, туберкулез и остеомиелит надколенника.Дистрофические процессы (остеохондропатия) надколенника возможны в виде трех вариантов (см. рис. 319).1. Болезнь Зиммельрока — проявляется асептическим некрозом верхнего полюса надколенника, сопровождается болью, припухлостью и покрас¬ нением кожи в области верхнего отдела надколенника, что ограничивает движения, подъем по лестнице.2. Болезнь Ларсена—Юханссона — остеохондропатия нижнего отдела над¬ коленника. Проявляется болью и припухлостью у нижнего полюса над¬ коленника, иногда сочетается с гидроартрозом. Чаще бывает у мальчиков 10-14 лет при интенсивном занятии спортом.3. Хондропатия Левена — асептический некроз суставного хряща надколен¬ ника. Развивается при прямой травме согнутого сустава, что приводит к ушибу надколенника. Чаще наблюдается у подростков, боль нарастает постепенно, нередко отмечается рецидивируютций выпот.Хондропатия надколенника в сравнении с его остеохондропатией имеет более выраженные клинические признаки — боль более значительная, при ходьбе от¬ мечается хруст и скрип в суставе, чаще развивается синовит с выпотом (синдром Ларсена— Юханссона).Лучевая диагностика патологии надколенника включает в себя все ее методы, позволяющие оценить состояние синовиальных сумок и самого сустава, состоя¬ ние сухожилий, мыитц, надколенника и его хрящевую поверхность.Лучевая диагностика некоторых других вариантов патологии коленного сустава. Симптом трения подвздошно-берцового (илиотибиального) тракта. Причинами его возникновения являются воспа.'іение синовиа^іьной оболочки, глубоко проникающей по ходу илиотибиального тракта, и ее трение о латераль- ный мыщелок бедра. Нагрузка коленного сустава с повторными сгибаниями и разгибаниями приводит к ирритативному воспалению подвздошно-берцового тракта. Изменений при рентгенологическом исследовании не отмечается. При МРТ определяется утолщение тракта, изменение его структуры.Синдром фабеллы. Длительная нагрузка коленного сустава может привести к дегенеративному или воспалительному поражению сесамовидной кости и раз¬ витию сиіщрома фабеллы. Изменения определяются при КТ и МРТ.Пеллегрини—Штиды болезнь — представляет собой посгтравматическое обызвествление мягких тканей в области внутреннего мыщелка бедренной ко¬ сти. Рентгенологически у верхнего края внутреннего мыщелка бедренной кости определяется серповидной формы обызвествление. Изменения возникают через 3-4 недели после травмы в области сухожилия приводящей мышцы бедра.
408 Диагностика ревматических заболсвапийДжеффи—Лштепштейна синовит — резкая гипертрофия элементов сустав¬ ной капсулы с их импрегнацией гемосидерином. На рентгенограммах (бсзэкран¬ ных снимках) и при МРТ определяется увеличение объема мягких тканей сустав¬ ной капсулы с четко очерченными контурами. Информативна артрография.Гоффа болезнь — липоаргрит, хроническая гиперплазия крыловидных скла¬ док коленного сустава. На рентгенограмме в боковой проекции определяются диффузное затемнение ромбовидного пространства, обызвествление в проекции крыловидных складок. Информативны артрография, МРТ.Тревор-синдром — тарзоэпифизарная аплазия — врожденная аномалия раз¬ вития коленного сустава. Внутренний мыщелок больтттсберцовой кости значи¬ тельно больше наружного. При этом зона роста не изменена, Патология закан¬ чивается формированием валыусного колена.Болевой синдром, обусловленный патологией голени — изменениями ко¬ стей, мышц, нервов, траншейный периостит большеберцовой кости ~~ представ¬ ляет собой асептическое воспаление надкостницы в результате чрезмерной фи¬ зической наїрузки. Даже при выраженной клинике рентгснолоп'тчсская картина нормальная. Далее, через несколько недель или месяцев, пояіз/іяется линейный периостит, затем линия просветления в диафизе большеберцовой кости с пере¬ рывом коркового слоя, нежная тень костной мозоли, т. е. признаки перелома от переутомления. После выздоровления отмечается исчезновение иериостита и полное восстановление костной структуры.Синдром ^расколотой голени» — периостит болъшебертювой кости и растя¬ жение мьттттц задней группы голени у места их прикрепления. Он возникает при беге по твердой поверхности и длительной ходьбе в раннем периоде тренировок у спортсменов. Днаїтіостируется методом рентгенографии с выводом места бо¬ лезненности на контур.Ушиб передней части большеберцовой кости — сопровождается болезненнос¬ тью, периоститом. Диагностируется рентгенографически.Фасциальная грыжа. Возникает она в типичном месте — в области прикре¬ пления передней фасции голени по переднему краю большеберцовой кости. При МРТ определяется локальное .мышечное образование кнаружи от гребня боль¬ шеберцовой кости, выбухаютцее при расслаб-ттенной мышце.Миозит функционального перенапряжения. Чаще наблюдается нрофессио- иа.'1ЬНЫЙ хронический миозит икроножных мышц. МРТ выявляет изменения структуры мытпцы: вся мышца уплотнена, ее равномерная консистенция заменя¬ ется грубоволокнистой, в толще мышцы видны отдельные узлы или тяжи.Туннельный синдром фасциальных лож — это комплекс симптомов в результа¬ те увеличения давления тканевой жидкости в замкнутом футляре с нарушением нормального кровоснабжения его содержимого, что бывает при тугом гипсова¬ нии, тугой повязке, давлении ожогового струпа, отека, кровоизлиянии в мышцу, при тромбозе глубоких вен, перенапряжении мышц, отморожении.Передний тибиальпый синдром (синдром переднего фасциального .ложа голе¬ ни). После непривычной длительной физической нагрузки конечности ПОЯБЛЯ-
Лучевые и инс'грументальные методы исследования в ревматологии 409ется гаперсмия кожи, боль, болезненность и повышенное напряжение в мышцах по передней поверхности голени, возникает чувство «одеревенения».Синдром глубокого заднего футляра. Поражение наблюдается при перело¬ ме костей голени в средней и нижней трети, при ушибах голени, повреждении задней большебертювой артерии. Часто синдром сопровождается вовлечением в процесс смежных футляров.Фолькмана ишемическая контрактура, синдром мышечных лож, синдром ограниченного пространства — это конечный результат ишемического поврежде¬ ния мышц и нервов. Б исходе возмолсен некроз мышц с формированием контра¬ ктуры.Синдром компартмента — отмирание тканей от сдавления фасциального влагалища.Генри синдром — тракционная или компрессионно-ишемическая невропатия иоверхностпого малоберцового нерва на границе нижней и средней трети голени с наружной стороны в месте прохождепия нерва в отверстии фасции голени.Туннельный синдром общего малоберцового нерва — Гийена—Сеза де Блонде- на—Вольтера сшщром. Его епде называют синдромом манекеніті;иц, заключенных, военнопленных, параличом копальщиков луковиц тюльпанов. Он представляет собой компрессионно-ишемическое поражение сосудисто-нервного пучка, в состав которого входит общий малоберцовый нерв. Наиболее частые места сдавления;• уровень шейки малоберцовой кости (между костью и фиброзной частью длинной малоберцовой мышцы);• область головки малоберцовой кости (возникает при травмах костей го¬ лени, хрящевых экзостозах, длительном положении ног одна на друглчо и стоянии на коленях);• подколенная ямка как следствие длительного пребывания в положении на карточках.Наиболее информативными в диагностике представленных синдромов явля¬ ются МРТ, КТ, УЗИ, электромиография при поражении мышц.Стопа, голеностопный сустав и нижняя треть голениПатология стопы, голеностопного сустава и нижней трети голенрт многообраз¬ на. Этот отдел нижней конечности подвержен постоянной весовой нагрузке, он очень активен при движении, как дистальный отдел конечности он часто подвер¬ гается травме — ушибам, перелрмам, растяжениям сухожилий и мышц, разрывам сухожшшй, связок. Этот отдел нижней конечности часто вовлекается в воспали¬ тельный процесс при ревматологических заболеваниях, при обменно-дистрофи¬ ческих процессах- Дифференциальная диагностика этих вариантов патологии сложна и ведущее место в ней принадлежит лучевым исследованиям.Рациональный выбор рентгенологом метода лучевой диагностики в такой ситуации зависит от локализации и характера болевого синдрома. Из этих сооб¬ ражений приводим некоторые инфор.мирующие схемы (рис. 338, 339).14 Диагностика ревматических забопеваний
410Диагностика ревматических заболеванийТендовагинит сухожилия передней большеберцовой мышцы ^Тендовагинит сухожилий задней большеберцовой мышцы - длинных сгибателей пальцев;- длинного сгибателя большого пальцаРастяжение сухожилия передней большеберцовой мышцы у места ее прикрепленияРис. 338. Медиальный отдел стопы, локализация боли при патологии сухожилий стопыВывих, подвывих сухожилий малоберцовых мышц развивается после разрыва малоберцового удержиаателя, протекает в виде острого или хронического процессаСухожилия малоберцовых мышц;- вывих;- подвывих;- тендовагинитРазрыв удерживателя сухожилий малоберцовых мышцРазрыв верхнего удерживателя большеберцовых мышцТендовагинит, крепитирующий паратенонит сухожилия разгибателя большого пальцаСтенозирующий тендовагинитсухожилия Синовиальный ганглий локализуется:- по ходу с длинных разгибателей пальцев И);- у места прикрепления с малоберцовых мышц {В)малоберцовой мышцыРис. 339. Латеральный отдел стопы. Локализация боли при различных видах патологии стопыНекоторые виды патологии связочного аппарата стопы» сухожилий, влагалищ и синовиальных сумок стопы и голеностопного сустава. Растя¬ жение связок стопы и голеностопного сустава. На стоне чаще страдают пяточ¬ но-кубовидная и межплюсневые связки. Растяжение связок стопы может быть
Лу'їсвьіе и инструментальные методы исследования п ревматологии 411острым, подострым, хроническим. Причины его возникновения — избыточная масса тела, непривычная нагрузка свода стопы, плохо подобранная обувь, смена обуви. Растяжения связок составляют 75% повреждений голеностопного суста¬ ва; в 80% случаев происходит варусное повреждение (страдают латеральные связки), в 5% бывает вальгусное повреждение — страдает дельтовидная связка. В большинстве случаев jto сочетается с переломом MavTo6epu.oBoiT кости или разрывом межберцового сргндес.моза. Таким образом, независимо от действия повреждаюпіей силы, чаще страдает наружный отдел голеностопного сустава. Растяжение 1-й степени; функпия сустава не нарушена, боль и припухлость сустава появляются на следующий день, после периода покоя. Растяжение2-й степени; сочетается с частичным или полным разрывом связки, отмечается боль в момент травмы, возникает умеренная нррїпухлость или местное крово¬ излияние, на рентгсноіраммах виден отрывной перелом в месте прикрепления связки. Растяжение 3-й степени: отмечается полный разрыв связки, разлитая отечность и болезненность при пальпации, появления яйцевидной припухлости через 2 часа после повреждения. Боль может быть незначительной, но больной не может наступить па ногу.Растяжение сухожилий. Чаще страдают сухожилия передней больтпебер- цовой мышцы у места прикрепления к внутренней стороне стопы, растяжение других сухожилий наблюдается реже.Вывих ши подвывих сухожилий малоберцовых мышц. Они развиваются после травмы с разрывом малоберцового удерживателя в виде острого или хроническо¬ го процесса. Механизм возникновения острого подвывиха — удар по задней части латеральной лодыжки при положении стопы в выраженной тыльной флексии и наружной ротации. При хроническом подвывихе отмечается соскальзывание сухожилия при пронации стопы, что сопровождается тупой болью в области сухожилия и ощущением его смещения.в диагностике патологии связок и сухожилий информативны УЗИ и МРТ.Синовит. Воспаление синовиального влагалища возникает после повреж¬ дения, ипфектцюиного процесса, метаболических нарушений. Хронический си¬ новит разврівается после переломов, разрывов синдесмоза, при нестабильности связок.Тендовагинит — воспаление сухожилия и его синовиального окружения. В области голеностопного сустава тендовагинит развивается чаще в сухожи¬ лиях задней, передней, длинной малоберцовых мышц, длинного разгибателя пальцев в виде двух типов: стенозирующего и ревматоидного. Степозирующий тендовагинит характерен для нижнего удерживателя сухожилия малоберцовой мьптгцы. Чаще наблюдается у больных старше 40 лет с травмой і оленостопно- го сустава в анамнезе. При УЗИ и МРТ выявляется утолщение синовиа-хьного футляра. Ревматоидный тендовагинит локализуется медиально — в сухожилиях задней большеберцовой мышцы и длинного сгибателя большого палыта, сна¬ ружи — в сухожилиях мышц малоберцовой группы, спереди -- в сухожилиях передней большеберцовой мышцы. Ревматоидный тендовагинит осложняется разрывом сухожилия.
412 Диаі'ностика ревматических заболеванийКрепитирующий паратепотгп ~ асептическое серозно-геморрагаческое вос¬ паление места перехода мышцы в сухожилие и в окружающей их рыхлой со- едииительной ткани (паратенон), генез его — функті;ионаттьное перенапряжение. В 7% случаев оп встречается па голени и стопе, чаще всего по ходу пяточного сухожилия, особенно его ироксиміуіьной части, по ходу передней большеберцо¬ вой мышцы и разгибателя большого пальца стопы.Синовиальный ганглий представляет собой грыжевое выпячивание синовиаль¬ ного футляра, с локализацией на тыле стопы по ходу длинных разгибателей паль¬ цев. Исходит он из голеностопного сустава или одного из суставов предплюсны, места прикреп.ления сухожилий маюберцовых мышц диста-'іьнее латеральной лодыжки, иногда может достигать значительных размеров. На рентгенограммах определяется однородной структуры участок уплотнения на сухожилии разме¬ ром 0,5 см с неровными, четкими контурами.Бурсит. Все суставы окружены различными но рїізмеру сумками, предназна¬ ченными для уменьшения трения в суставе, что обеспечивает свободу движения в местах наибольтпего смеігі;ения кожи, сухожилий, связок. Часто под воздей¬ ствием постоянной нагрузки (например, у полотеров па тыле стопы) возникают добавочные сумки. Сиповиальпыя су.мка является замкнутой, не сообщающейся с суставами, гладкостенной полостью, выстланной эпителиальными клетками. Острый бурсит развивается при травме, инфекции, хронический — при много¬ кратно повторяюттщхся травмах синовиальных сумок, давлении, трении. Часто бурситы развиваются в области экзостозов и костных шпор. Механическое раз¬ дражение кожи над сумкой приводит к асептическому воспалению — серозному или серозно-геморрагическо.му бурситу. Возможно образование пролифериру¬ ющего бурсита с разрастанием грануляционной ткани в стенке синовиальной сумки. На рентгенограммах в мягких тканях определяются дугообразно охва¬ тывающие сустав плотные линейные тени. Важное диагностическое значение имеют УЗИ и МРТ.Патология ахиллова сухожилия. Приводи.м схему локализации патологи¬ ческих процессов ахи.члова сухожшіия (рис. 340).Пяточный крепитирующий паратенонит. Асептическое серозно-геморра- гическое воспаление места перехода мышцы в сухожилие и в окружающей со¬ единительной ткани (паратепоп).Разрыв ахиллова сухожилия. Часто возникает у мужчин 40-50 лет при непри¬ вычной нагрузке, занятии спортом, при травме.Тендовагипит ахиллова сухожилия (воспаление сухожилия, его влагалища, сухожильной брыжейки). Причина: чрезмерная нагрузка на мышцы голени (спорт, работа).Лхиллобурсит. Bociiav'ieHMe слизистой сумки меаду сухожилием и пяточной костью.Задний пяточный бурсит. Воспаление слизистой сумки между ахил;говым сухожилием и кожей в результате хронической травматизации, чаще обувью.Альберта симптомокомплекс. Болезненнгія воспа'іительная реакция пяточ¬ ного бугра в области прикрепления ахиллова сухожилия.
JIj'M’eBbie и инструментальные методы исследования п ревматологии413ПяточныйпаратенонитАхиллово сухожилие;- растяжение;- разрыв; -тендовагинитАхиллобурситЗадний пяточный бурситАльберта симптомокомплекс Хаглунда болезнь 11Рис. 340. Локализация патологических процессов ахиллова сухожилияХаглунда болезнь П. Полиэтиологический болевой синдром, обусловленный патологией в области прикрепления ахиллова сухожилия — «верхняя пяточная яіпора».Патология стопы (рис. 341).4Синдром подтаранного стрессового повреждения». Часто у подростков- спортсменов обуславливает хронические боли в средней части стопы, хромоту, ограничение движений в подтаранном суставе. В основе синдрома — растяжение связок стопы. Течение процесса — от 0,5 до 2 лет.«Синдром пазухи предплюсны» — синдром посттравматической стоны, раз¬ вивается при повторных растяжениях голеностопного сустава, боль локализуется над наружным отверстием пазухи предплюсны, по наружному краю стопы.Патология нодошвенной поверхности стопы. Частой причиной болевого синдрома стопы является патология пяточной области и мягких тканей подо¬ швенной поверхности стопы. Для распознавания патологии подошвенной по¬ верхности стопы необходимо иметь четкие представления о нормальной ее репт- генанатомии, частично она представлена на рис. 342.Подошвенный фасцит и подошвенная пяточная шпора. Они могут быть само¬ стоятельными заболеваниями. Однако пяточная шпора чащ;е является заверше¬ нием подошвенного фасцита, она возникает в месте прикрепления подошвенного апоневроза к нижней поверхности пяточной кости. Натяжение волокон фасции вызывает периостит с последующей оссификацией. Двусторонний процесс мо¬ жет быть проявлением системной красной волчанки, подагры, ревматоидного артрита. Часто клиника обуславливается подпяточпым бурситом — воспа-іетіем слизистой сумки у места прикрепления подошвенного апоневроза к пяточной кости. «Пяточная шпора» на рентгенограмме пяточной кости представляет собой
«Синдром подтаранного стрессового повреждения»Артроз таранно ладьевидного суставаХрящевой перелом блока таранной костиЛадьевидно- Подошвенная клиновидныйпяточная «шпора» сустав Подпяточный бурситПяточный фасцитБолезненная пяточная подушкаАртроз заднего отдела таранно-пяточного суставаПодошвенный апоневроз:- контрактура Дюпюитрена;- Леддерхоза синдромРастяжение связок стопыДеформация Артроз переднего отдела внутренней арки таранно-пяточного продольного свода стопы (подтаранного) суставаРис. 341. Локализация патологических процессов стопы
Лучеьыс и инструментальные методы исследонания в ревматологии415Рис. 342. Нормальная рентгенанатомия пяточной области:J — ахиллово сухожилие; 2 — сухожилия глубоких мышц сгибателей; 3 — задняя пяточная сумка (между сухо¬ жилием и кожей); 4 — сумка пяточного сухожилия (между сухожилием и пяточной костью); 5 — жировая клет¬ чатка; б — пяточная кость; 7 — нижняя поверхность пяточной кости — место прикрепления подошвенного апоневроза; 8 — эластическая жировая ткань подошвенной поверхности пятки; 9 — подошвенный апоневроз; W — жировые клетки между перегородками в форме мешочков, открытых в сторону кости и закрытых в по¬ дошвенную сторону; 11 — слизистая сумка по нижней поверхности пяточной кости; 12 — кожаостеофит на подошвенной поверхности пяточной кости, но часто костных из¬ менений не определяется.Иодпяточный бурсит. Воснситение преформироваїпюй слизистой сумки в об¬ ласти пяточной шпоры.«Болезненная пяточная подушкам. В области подошвенной поверхности пятки под кожей расположена эластическая жировая ткань, в которой между фиброэластическими перегородками в форме метпочков, открытых в сторону кости, располагаются жировые клетки. Острое давление на подушку — ходьба, работа с давлением на подошвенную поверхность, занятия спортом, непривычная обувь, избыточная масса тела ведут к растяжению и разрыву ее структур, потере эластичности. Изменение структуры мягких тканей определяется при МРТ, на снимках мягких тканей по типу маммографии.Контрактура Дюпюитрепа. Генетически детерминированное заболевание с образованием узлов по ходу подошвенного апоневроза и развитием сгибатель¬ ной деформации стопы.Леддерхоза синдром. Малый коллагеноз. Утолщение в области оснований пальцев, утолщение и укорочение подошвенного апоневроза.
416Диаі'носіика рспматических заболеванийКостная патология стопы и голеностопного сустава. Костная патология стоим и голеностопного сустава мкогообразна. Ее варианты, локализация пред¬ ставлены на рис. 343.Голеностопный сустав: артроз, артритТаранно-большеберцовый экзостоз Надтаранная костьХаглунда болезнь {Шинца болезнь)Пяточная кость:- «усталый перелом»- остеоид-остеома;- «пазушная пятка»Диаз болезнь (рассекающий остеохондрит таранной кости)Муше синдром, Вейс—Мюллера болезнь (двусторонний асептический некроз таранной кости)Келера болезнь (ОХП ладьевидной кости)Добавочная «наружная большеберцовая кость» Бринсона синдром (асептический некроз I клиновидной кости)Добавочные межплюсневые костиРенандер—Мюллера болезнь (асептический некроз наружной сесамовидной кости)Артроз пяточно-кубовидного сустава«Синдром пазухи предплюсны»Артроз (артрит) таранно-пяточного сустава5е^ег6олезнь {эпифизит пяточной кости)Добавочная «треугольная кость»Частичная клиновидная остеохонд ро пати я таранной костиДейчлендера болезнь (маршевая стопа)Излена синдром (асептический некрозголовки V плюсневой кости) Келера болезнь 11 (ОХП головок Ili-IV плюсневых костей)Фрейберга болезнь (ОХП головки II плюсневой кости)Коппельмана симптом (остеолиз фаланг II пальца при эндокринных нарушениях скелета)Рис. 343. Варианты костной патологии стопы и голеностопного сустава
Лучевые и инструметіта^іьньїе методы исследоватіия в ревматологирі417Тарант-большеберцовый экзостоз (рис. 344, Л) - формирование костного Быроста па месте ирритагивлого травматического раздражения области иерсд- испижней границы болыпеберцовой кости или бороздки шейки таранной кости (в норме место контакта указанных костей при переразгибаиии стопы). Реже эк¬ зостоз лока^іизуется в области внутренней или наружной лодыжки в результате прямого контакта с таранной костью при растяжении связок голеностопного су¬ става. При рентгенологическом исследовании виден костный выстун в типичном месте, деі’енеративньїх изменений не определяется (в OTvlH'ine от остеофита при артрозе), линия суставной щели не изменена.Артроз суставов стопы и голсностонного сустава чаще возникает после трав¬ мы, перелома, вследствие воспаления и обычно сопроволсдаотся диффузным по¬ ражением периартикулярпых тканей (рис. 344). Их рештеновское изображение зависит от стадии течения процесса.Рис. 344. Рентгенограмма голеностопного сустава с признаками таранно-большеберцовогоэкзостоза и артроза;А: ? — большеберцовый экзостоз; 2 — экзостоз бороздки шейки таранной кости; 3 — бороздка шейки та¬ ранной кости; Б — проявления артроза: 4-5 — остеофиты переднего и заднего края суставной поверхности эпифиза большеберцовой кости; б — сужение и деформация суставной щели; 7 — субхондральный склерозДеформирующий артроз I стадии суставов стопы характеризуется сужением суставной щели менее чем па 50% и краевыми костными разрастаниями, не пре¬ вышающими 1 мм от края суставной щели.Артроз II стадии характеризуется сужением суставной щели более чем на 50%, краевыми костными разрастаниями, превышающими 1 мм от края сустав¬ ной щели, дсформацріей и субхондральным остеосклерозом суставных концов соч;іеняюітшх костей.При артрите ІЛ стадии суставная щелъ рентгенолоі ически не определяется, имеются выраженные краевые костные разрастания, грубая деформация и суб- хондральпый остеосклероз суставных концов сочленяюіцих костей.Добавочные кости и добавочные точки окостенения стопы (рис. 345). Кли¬ ническое значение имеет их возникиовепие на наружных больгттсберцовьтх, трс- уі'ольньїх, надтаранпых, межплюсневых костях.Хрящевой перелом блока таранной кости у детей. Наблюдается у детей с эластичным связочным аппаратом. Повреждение локализуется в области блока
418Диагностика ревматических заболеванийРис. 34S, Локализация добавочных костей стопы и добавочных точек окостенения:А 1 — точка окостенения бугристости ладьевидной кости в норме; 2 — нормальное окостенение ладьевидной кости ребенка 8 лет; 3 — точка окостенения апофиза пятой плюсневой кости; 4 — добавочная «наружная большеберцовая кость» больших размеров, она выступает под кожу и вызывает бурсит (5); 6 — добавочная «везалиева» кость (апофиз пятой плюсневой кости) бывает больших размеров, может выступать под кожу с развитием бурсита (7); 8 — нормальная структура ладьевидной кости, исчезновение зазубренности контура; б: 1 — добавочная точка окостенения в области головки таранной кости; 2 — добавочная точка окостенения наружного бугорка заднего отростка таранной кости; 3 — больших размеров (по типу остеофита) надтаран- ная кость; 4 — треугольная кость (неслившаяся точка окостенения наружного бугорка заднего отростка поверхности стопы, таранной кости) в виде остеофита; 5— межплюсневые кости, выступающие на тыльнуюповерхность стопытаранной кости, реже - в латергільной лодыжке, на задней суставной поверхности ладьеврїдной кости. Дети с этой травмой в анамнезе долго лечатся «от растяжения голеностопного сустава с последующим травматическим артритом» или от «неза¬ живающего растяжения голеностопного сустава». Рентгенография выявляет кра¬ евой костный дефект суставной поверхности блока таранной кости или плотный костный фрагмент с участком просветления вокруг. Однако рентгенография не может предоставить всю необходимую для травматолога информацию. Поэтому пациенту с травмой стопы и голеностопного сустава показано проведснрте рентге¬ новской компьютерной томографии. Преимуществом КТ является возможность визуализации повреждения дистального межберцового сочленения.Артриты суставов стопы. Рентгенологические проявления артрита, как пра¬ вило, отстают от клинических на несколько недель или месяцев. Внача.іе появ¬ ляются признаки остеопороза, расширение суставной щели, сменяющееся после краевой деструкции хряща суставных поверхностей ее сужением. Характерны краевые узуры и деструкция околосуставных участков костей, образование сек¬ вестров, остеосклероз, подвывихи и вывихи.
Лучевые и инструментальные методы исследования в ревматолоіии 419Ревматоидный артрит. При РА голеностопные суставы и суставы стоп по¬ ражаются реже других суставов. На ранних этапах рентгенография малоинфор- мативпа, липтъ спустя 3-4 месяца от начала заболевания молено выявить первые рентгенологические симптомы в V плюсневых костях в виде субхопдра^іьного остеопороза, одновременно могут появиться признаки поражения хряща в виде сужения суставной тцсли, возможно образование костных кист, краевых узу р. В поздних стадиях болезни в пораженных суставах появляются краевые разрас¬ тания, которые указывают на начало анкилоза, возможен остеолиз эпифизов ко¬ стей, периостит, деформация сустава, подвывихи, «перелом недостаточности».В диагностике артритов используются и другие лучевые методы. УЗИ, МРТ выявляют признаки поражения параартикулярных тканей, опухание сустава, геносиновиты, скопление жидкости в суставе, сужение суставной щели, бурситы, уплотнение капсулы сустава, разрывы сухожилий, суставной капсулы. Сцинти- графия, тепловидение уточняют количество вовлеченных в процесс суставов, пункция сустава применяется при подозрении на инфицирование.Болезнь Рейтера. Поражаются голеностопные суставы и суставы стоп, осо¬ бенно предплюсневые, плюснефа^чанговые и межфаланговые сочленения. В про¬ цесс всегда вовлекаются сухожилия и влаїалшца стоп, фасции, особенно харак¬ терны тендиниты пяточного сухожилия, бурситы в области пятки, воспаление энтензисов, возникают шпоры и плоскостопие.При рентгенографии можно выявить увеличение сустава в объеме за счет отека мягких тканей при поражении голеностопного сусгава, при тепдините пя¬ точного сухожилия. Костные изменения характеризуются эпифизарным остео- порозом, узурацией, сужением суставной щели, деформатщей суставных поверх¬ ностей, подвывихами, наличием шпор, возможно плоскостопие. УЗИ, МРТ помо¬ гают выявить тендиниты, выпот в полость сустава, отсчпость мягких тканей. По КТ оценивается состояние капсулы сустава, степень ее утолщения. Тешювидение уточняет распространенность поражения суставов.Псориатический артрит. Псориатическое проявление артрита характеризу¬ ется частым поражением дистальных межфаланговых суставов и голеностопных суставов. В процесс вовлекаются синовиальные оболочки, эпифизы костей, хря¬ щи, периартикулярные ткани. Артрит завершается ранним развитием фиброза, деструкцией суставных поверхностей, остеолизом, поражением .мышечно-связоч¬ ного аппарата, приводящим к подвывихам.На рентгенограммах стоп обнаруживаются субхондра^тьный остеопороз, уме¬ ренно выраженный склероз, субхондральные кисты, узурация суставных по¬ верхностей, признаки склероза после прорыва костных кист, возможен остсолиз эпифизов плюсневых костей.УЗИ, МРТ позволяют оцепить состояние синовиальной оболочки сустава и периартикулярпых тканей, поражение мышечно-связочного аппарата. Сдин- тиграфия выявляет скрытые артриты. Тепловидение помогает обнаружить при¬ знаки воспаления на ранних этапах болезни.Подагрический артрит. Визиткой карточкой острого подагрического артри¬ та является поражение Т плюснефалангового сочленения, реже голеностопного
420Диагностика ревматических заболеванийи других суставов стопы. Артриты склонны к рецидивироваїшю и хроническому течению, приводящему к тугоиодвижности в суставах, стойкой их деформации, образованию подвывихов, разрутпению эпифизов костей, приводящему к укоро¬ чению пальца. Часто развиваются контрактура и анкилоз суставов.Па рентгенограммах на начальных стадиях болезни изменений не определяет¬ ся, за исключением реаквдіи мягких околосуставных ткаией. При выпоте в сустав появляется распїирсние суставной щели, слабо выраженный субхоидра-іьньїй остеонороз эпифизов. Позднее отмечаются признаки деструкции костей и хряща, обусловленные отлолсением уратов D субхондральном слое костей. Далее выявля¬ ются кистовидные образования — округлые краевые дефекты «пробойникового» типа (рис. 346) у мест прикрепления капсулы и связок, краевые узуры, сужение суставной щели из-за деструкции хряща, возможен остеолиз эпифизов, выражен¬ ный остеонороз, подвывихи, фиброз, артроз, анкилоз.Рис. 346. Рентгенологические признаки подагрыВ мягких тканях при УЗИ, МРТ обнаруживаются тофусы, особенно при кальцинации, чаще в местах прикрепления капсулы сустава.Пункция сустава при скоплении жидкости может помочь в диагностике при обнаружении в ней кристаллов мочевой кислоты.Гнойный артрит. При панариции процесс распространяется с мягких тканей па кость и сустав (острое гнойное воспаление тканей пальца). На рентгенограм¬ мах впервые дни определяется остеонороз, на 7-10-й день появляются очаги деструкции в суставных концах, секвестры, снижение высоты рентгеновской су¬ ставной щели. Надкостница и нодхрящевой корковый слой сохраняются долго.Туберкулез костей стоп. Проявления туберкулеза в костях стопы ана-'югичны туберкулезным изменениям других губчатых костей. ГТа рис. 347 представлены возможные варианты прот^есса.Морозова—Юпглинга остит. Множественный кистовидный туберкулезный OCTPIT (рис. 348) (по другим данным, хронический инфекционный, ретикуло- эндотелиш1ьный остит неизвестной этиологии, иногда наблюдается при сарко- идозе). Процесс поражает фаланги, плюсневые, пястные кости, иногда другие кости скелета, чаще у юношей в период полового созревания. Рентгенологически выявляются очаги деструкции (:^) преимущественно в метафизах коротких труб-
Л^евьіС и шгструменгачьпые методы исслелования в ревматологии421Рис. 347. Варианты туберкулеза костей стопы:А — туберкулез пяточной кости, имеются очаги деструкции с секвестрами; б — туберкулез предплюсны, артритическая фаза, деструкция суставных поверхностей костей предплюснычатых костей стопы и кисти, при разлитой форме патологии возможно слияние очагов. В конечной фазе наступает остеолиз. Периостальная реакция, остеопороз и костная атрофия не наблюдаются.Spina veMosa tuberculosa (рис. 349) — особая форма туберкулеза плюсневых, пястных костей фаланг (преимущественно основных). При рентгенологическом исследовании определяется очаг деструкции ( /) іі виде полости или небольшою З^тастка с секвестром. Имеется выраженная периостальная реакция (3), кость при¬ обретает вид «веретена», «бочонка» (2). Эпифиз при это.м остается шггактньтм. Дифференциальный диагноз проводится с остеомиелитом на основе клиники.Остеохондропатии, асептический некроз костей стопы. Келера болезнь I, остеохондропатия ладьевидной кости стопы. На рентгенограммах повышенаРис. 348. Локализация процесса при ости¬ те Морозова—ЮнглингаРис. 349. Локализация процесса при Spina ventosa tuberculosa
422Диагностика ретітатичсских заболеванийПЛОТНОСТЬ ладьевидной кости, отмечается нарушение трабекулярной структуры, фрагментация, неровность контуров кости. Процесс пеобходию дифференци¬ ровать с особенностью окостенения ладьевидной кости Б возрасте 6-8 лет, когда возникает зазубренность ее контура.Келера болезнь II (Фрейберга болезнь) — остеохондропатия, асептический не¬ кроз головок плюсневых костсй (рис. 350, на схеме — П, реже — TTT-TV). Болезнь имеет этапность течения.Рис. 350, Динамика изменения при остеохондропатии головки плюсневой кости;А — уплотнение тени головки плюсневой кости (некроз); б -- тень более плотная, отмечается уплощение головки, увеличение высоты суставной щели — стадия импрессионного перелома; В — стадия фрагментации, головка представлена отдельными фрагментами; Г— восстановление структуры, деформация головки плюс¬ невой кости; Д — исход заболевания — деформирующий артроз плюснефалангового суставаДиаз болезнь — остеохондропатия, рассекающий остеохондрит таранной кости.Хаглунда болезнь /(Шинца болезнь) — остеохондропатия апофиза пяточного бугра (рис. 351).Рис. 351. Схема изменений при остеохондропатии пяточного бугра:? — нормальная структура пяточного бугра; 2 — остеохондропатия пяточного бугра, стадия некроза — струк¬ тура более плотная, неравномерна; 3— импрессионный перелом, нарастание плотности, умеренная де¬ формация пяточного бугра; 4 — стадия фрагментации; 5 — стадия восстановления структуры, деформацияпяточного буграПовреждение костей стопы от перенапряжения. Перенапряжение двига¬ тельного аппарата приводит к деструкции стенок капилляров, нарушению микро¬ цирку .'іяции, обмена и питания кости, к вазомоторным и трофическим наруше¬ ниям. В кости происходит ограниченное лакунарное рассасывание костного ве¬
Лучевые к инструменталытьте методы исследования в ревматологии423щества (в зоне, расположенной поперечно оси кости) с возникновением па этом месте грубой волокнистой ткани, построением новой кости, богатой клеточными элементами и бедной известью. Процесс сопровождается пролиферацией пери¬ оста на уровне перестройки. В стопе наблюдается патологическая перестройка плюсневых и пяточных костей, протекающая в отличие от подобных изменений в трубчатых костях с выраженным склерозом и болью в костях. На рентгенограм¬ ме костные изменения в это Бремя могут отсутствовать. Течение процесса может быть фазным;L фаза — появляется патологическая перестройка структуры кости в виде у^іастков резорбции или склероза на месте иаірузки;// фаза — возникает патологический перелом без смещения:III фаза — фаза репарации, происходит восстановление нормальной структу¬ ры кости.Дейчлендера болезнь (маршевая стопа). Патологическая перестройка структу¬ ры диафизов U-IV плюсневых костей от функциональной нерегруг^ки (рис. 352). Патологический перелом без смещения с окостенением мозоли через 3-4 месятщ.Рис. 352. Рентгенографические признаки болезни ДейчлендераНа рентгенограммах вначале изменений не определяется, затем появляется ноперечная линия перелома без смещения (/), тень «муфтообразной» костной мозоли (2). Окостенения мозоли наступает через 3-4 месяца, диафиз кости вы¬ глядит утолщенным {3).сУсталый перелом»- пяточной кости (рис. 353). После непривычной фи¬ зической нагрузки (турпоход, занятия спортом) у пациента появляется боль и припухлость в области пятки. Через несколько недель при рентгенологиче¬ ском исследовании определяется участок склероза пяточной кости, окруженный зоной просветления (Л), иногда склерозирована вся пяточная кость. На фоне перестройки структуры развивается импрессиопиый перелом (Б). При адекват¬ ном лечении (разгрузка стопы) структура восстанавливается через несколько месяцев (В).Излена синдром — асептический некроз го.яовки пятой плюсневой кости.
424Диагностика ревматических заболеванийРис. 353. Рентгенограмма «усталого перелома» пяточной костиМуше синдром, болезнь Вейс—Мюллера — двухсторонний асептический не¬ кроз таранной кости.Бринсона синдром — асептический некроз медиальной клиновидной кости.Ренандера—Мюллера болезнь — асептический некроз сесамовидной костиI плюснефалангового сустава. Чаще встречается у женщин 13-30 лет.Болезнь Sever— вялотекущий воспалительный процесс эпифиза пяточной кости И3“.ча напряженного прикрепления ахиллова сухожилия, встречается у детей 8-13 лет.Туннельные синдромы (рис. 354).Генри синдром. Невропатия поверхностного малоберцового нерва на границе нижней и средней трети голени с наружной стороны в месте его прохождения в отверстии фасции голени.Передний тарзальный синдром. Сдавление глубокого малоберцового нерва на уровне нижнего удсрживателя сухожилий разгибателей, причина травма, давление обуви, гипсовая повязка и т. д.Поверхностного малоберцового нерва синдром (Генри синдром)Передний тарзальный синдром {глубокого малоберцового нерва синдром)«Синдром сдавления лыжным ботинком» (неврит глубокого малоберцового нерва и синовит сухожилий разгибателейРис. 354. Локализация боли при туннельных синдромах стопы и голени
Лучевые и инструментальные методы исследования в ревматологии425Под ногтевой ЭКЗОСТОЗbunion(бурситбольшого пальца)Первый палец:- hallux valgus;- hallux rigidus;- молоткообразный палец;- Мортона синдром (короткая I плюсневая кость);- Остлера большой палец;- ригидный большой палецI плюснефаланговый сустав:- артроз;- артрит;- подагра;- псевдоподагра (короткая I плюсневая кость);- артроз сесамовидных костейЧастичная клиновидная остеохондропатия головки I плюсневой костиРис. 355, Некоторые варианты патологии і пальца стопы4Синдром сдавления лыжным ботинком^. Результат сдавления переднего отдела голеностопного сустава язычком ботинка с развитием неврита глубокого малоберцового нерва и синовита сухожилий разгибателей.Патология первого пальца стопы. Патология I пальца очень многообразна, некоторые ее варианты представлены на рис. 355.Артроз I плюснефалангового сустава. Часто сопровождается вальгусной де¬ формацией I пальца. На рентгенограммах отмечается деформация и снижение высоты суставной пі;сли, краевые остеофиты, кистовидпые просветления, рас¬ положенные субхондрально, при этом замыкающая пластинка сохранена.Артроз сесамовидных костей нлюснефаяапгового сустава. При рентгеноло¬ гическом исследовании определяется деформация, разрастания, склероз сесамо- видной кости.Валъгусная деформация большого пальца {hallux valgus) — латеральная девиа¬ ция больтпого пальца в плюснсфа^іанговом суставе, образование костного вы¬ ступа на внутренней поверхности головки и шейки 1 плюсневой кости с форми¬ рованием бурсита в этой области, вторичного артрита и артроза. Большой палец отклоняется латерально вследствие тяги разгибателей, постепенно он оттесняет другие пальцы и заходит на них.Hallux rigidus — прямой большой палец без нормального легкого изгиба. Над дорзальной поверхностью плюснефалангового сустава возникает омозолелость,
426 Диагностика ревматических заболеванийограничивающая дорзальное и подошвенное сгибание пальца. Причины: врож¬ денное укорочение плюсневой кости или повторные травмы плюснефалангового сустава. Рентгенологическое исследование констатирует остеоартроз 1 плюснс- фалангового сустава.Молотообразный палец — гиперразгибание плюснефалангового и сгибание дистального межфалангового суставов с развитием бурсита и омозолелости. Как правило, патология является сопутствующей ири вальгусной деформации боль¬ шого пальца и диабетической нейропатии.Мортона синдром — аномалия развития. Рентгенологические признаки: ко¬ роткая I плюсневая кость, чрезмерная подвижность I метатарзального суста¬ ва, смещение сесамовидных костей кзади, компенсаторпое утолщение диафизаII плюсневой кости, снижение высоты продольного свода стоны.Остлера большой палец. Характеризуется чрезмерным ростом проксима^іь- ной части ногтя большого пальца, ноготь становится выпуклым, твердым.Подногтевой экзостоз. Формирование экзостоза на конце дистальной фалан¬ га, чаще возникает в I пальце стопы.Ригидный большой палец — артрит плюснефалангового сустава с охрани чени- ем и болезненностью движений.Лйпум. Заболевание пятого пальца стопы у мужчин зрелого возраста тропи¬ ческих и субтропических районов неизвестной этиологии. На рентгенограмме определяется остеолиз средней фа^'іанги и головки основной фаланги.Дактилит одиночного пальца, «сарделькообразный палец» наблюдается при синдроме Рейтера как проявление реактивного негнойного артрита.Киибека остеодистрофия. Симметричный неврогенный акроостеолиз. За¬ болевание детского и юношеского возраста, характеризуется прогрессирующим остеолизом фаланг плюсневых костей. На рентгенограммах отмечается заостре¬ ние суставных концов указанных костей без периостита.Коппельмана симптом. Остеолитические изменения фаланг II пальца стопы, наблюдаются при эндокринных нарушениях, может служить показателем подоб¬ ных изменений в других костях.Леддерхоза синдром — малый коллагеноз. Утолщение в области оснований пальцев ног размером с маслину. Проявляется постеденным укорочением подо¬ швенного апоневроза, увеличением свода стопы. На рентгеноірамме стопы (по типу маммографии) отмечается утолщение подошвенного апоневроза.Сустав Лесгафта, Тевепар синдром. Обезображивающая сирингомиелия, остеолиз фаланг и плюсневых костей, артропатия и анкилоз плюснефаланговых суставов.Частичная клиновидная остеохондропатия головки I плюсневой кости (рис. 356). Вначале при рентгенологическом исследовании изменений не опреде¬ ляется. Через 4-6 недель в области эпифиза трубчатой кости определяется не¬ кротическое тело округлой формы (5) с четкими, умеренно склерозированными контурами. Продолжительность заболевания 1-2 года. Исход: прорыв в сустав с образованием суставной «Mbran*» (4, 5) или постепенное уменьшение разме¬ ров некротического тела (в) с последующим его рассасыванием. В дальнейшем
Лучепъте и инструментальные методы исследования в ревматологии427Рис. 356. Рентгенологическая картина частичной клиновидной остеохондропатии головки I плюс¬ невой кости в динамикео 1 мечастся форхтирование деформирующего артроза плюснефіиіангового сустава R виде снижения высоты суставной щели (<^), краевых остеофитов (7).Остеоартропатия Шарко. В международном соглашении по диабетической стоне 1999 г. остеоартропатия ІТІарко (ОШ) определена тсак неинфекционная де¬ струкция костей и суставов стоп, ассоциированная с диабетической нейропатией. В русскоязычной литературе встречается несколько терминов: «диабетическая остсоартропатияї» (ДОАП), «остеоартропатия Шарко», а также стопа или сустав Шарко. Остеоартропатия Шарко приводит к анатомическому разрушению кост¬ но-связочного аппарата стоны и является основой развития пюйно-некротиче- ского процесса тканей стоп.Острая фаза ОШ. Рентгенологические изменения, как правило, отсутствуют, обнаруживается остеоиения и остеопороз костей стоп.Подострая фаза ОШ. Эта фаза рентгепоиозитивная — определяются костно- суставные фрагментации.Хроническая фаза ОШ. Рентгенологически характеризуется фрагментацией костных структур, выраженной деформацией скелета стопы, периостальными и параоссальными обызвествлениями. Как правило, имеет место полное наруше¬ ние функциональных способностей конечности, по клинико-рентгенологическим характеристикам стопа в этой фазе описывается как «мешок с костями». Остео- артропатический сустав па рентгенограмме имеет признаки тяжелого дегенера¬ тивного или атрофического артрита. Выделяют четыре группы поражений:1. При ОШ, протекающей с атрофическими процессами, выявляются еди¬ ничные или множественные субартикулярные участки кости с деструк¬ тивными остеомиелическими поражениями в виде «симптома тающего сахара», с локальным или распространенным остеопорозом и признаками перенесенного спонтанного перелома и деформации.2. При ОШ, протекающей с гипертрофическими процессами, имеется суб- xoHflpav'ibHbTft остеосклероз и .экзостозы, особенно пяточной и ладьевидной костей, утолщение хряща, образование краевых остеофитов, часто возни¬ кает деструкция головки I плюсневой кости с формированием плоскова^аь- г^хной деформации стоп.
428Диагностика ревматических заболеваний3. При ОШ с суставными поражениями отмечаются сужение или полное отсутствие суставной щели, подвывихи и вывихи в суставах, особенно в плюспе-сесамовидном сочленении, остеопороз суставных поверхностей.4. Поражения мягких тканей при ОШ происходят в виде обызвествления сосудов, отека и утолщения тканей, скопления газа. На данном этапе маг- нитно-резоиансная томография позволяет четко дифференцировать воспа¬ лительные заболевания костной ткани (остеомиелит) от ОШ и определить се границы.Плоскостопие. Эта патология встречается очень часто, и рентгеполоі ическое исследование является определяющим в диагностике, так как оно основывается на учете ряда объективных расчетов и параметров. Они представлены па пред¬ лагаемых схемах и в таблицах. Надо лишь учитывать, что у детей до 4 лет при нормальном развитии имеется физиологическое уплощение стопы, в более стар- пгем возрасте возможно статическое плоскостопие.В практике чаще всего встречается продольное и поперечное плоскостопие.Для определения наличия и степени выраженности плоскостопия использу¬ ется рентгеноірафия правой и левой стопы в прямой и боковой проекции с на¬ грузкой па исследуемую ногу в положении стоя. По рентгенограммам проводятся необходимые замеры и расчеты, полученные показатели оцениваются по при¬ лагаемым табл. 15,16.Показатели степени продольного плоскостопияТаблица 15ПоказателиНормаI степеньII степеньIII степеньУіо;і ггродольного свода125-130“1.30-140°Н0-150“Более 150“Высота продольного свода35-39 мм25-35 мм17-25 ммМенее 17 мм артроз сусгавовПоказатели степени поперечного плоскостопияТаблица 16ПоказателиСтепень плоскостопияI степеньII степеньП! степеньIV степеньУгол между плюсневыми костями10-12°12-15°15-20°Более 20=Угол отклонения 1 пальца15-20^20-30^30-40°Более 40"Определение продольного плоскостопия (рис. 357).Определение поперечного плоскостопия (рис. 358) производится при рент¬ генографии стоп в прямой проекции в условиях «нафузки». Достоверными его критериями являются увеличение угла между осями I и П плюсневых костей и увеличение угла отклонения первого пальца. При плоскостопии часто вы¬ являются признаки артроза в таранно-ладьевидном, ладьевидно-клиновидном и в I плюснефаланговом суставах.
Рис 357. Схема определения параметров продольного свода стопы, используемая для выявленияпродольного плоскостопиязималеолярная линия (центр)Рис. 358. Схема определения параметров поперечного плоскостопия
Рекомендуемая литература1. Алексеева Л.И. Остеоартроз — есть надежда на улучшение качества жизни // В мире лекарств. — 1999. — №, 2. — С. 12-10.2. Алексеева Л.И. Современные представления о диагностике и лечении остеоар¬ троза // Рус. мед. журн. — 2000. — № 8 (9). - С. 377-382.3. Астапенко М.Г,, Пихлак Э.Г. Болезни суставов. — М.: Мединина, 1966. — 380 с.4. Беленький А.Г., Северинова М.В., Мач Э.С. Ультраграфическая характеристика структур коленного сустава при гипермобильном синдроме // Науч.-практ. ров- матол. - 2003. - №. 1. - С. 29-31.5. Белов Б.С. Острая ревматическая лихорадка // Рус. мед. журн. — 1998. — №. 18. - С. 1199-1204.6. Беневоленская Л.И., Бржезовский М.М. Эпидемиология ревматологических бо¬ лезней. — М., 1988. — 238 с.7. Брюханов Л.В., Буевич Е.И. Магнитно-резонансная томография в диагностике ревма ї'оидного артрита // Тер. архив. — 2001. — Хе73(4). - С. 37-40.8. Брюханов А.В., Коновалов В.К., Михальков Д.Ф. МР-томографическая семио¬ тика заболеваний суставов: Методические рекомендации /і,;[я врачей и ст>^ден- тов. — Барнаул, 1997.9. Букина И.Е. Синовит и кисты Бейкера на раипих стадиях гонартроза /,/ Con¬ silium Medicum. — 2003. — Т. 5 (2). — С. 96-97.10. Бупчик Н.В., Попов В.В. Периартрит коленного сустава у больных гопоартро- зом // Тер. архив. - 1989. - № 61(5). - С. 112 -115.11. Василенко В.Х., Гребенева А.Л. Пропедевтика внутренних болезней. — М.: Ме¬ динина, 1989. — 512 с.12. Вернон-Робиртс Б. Клиническая рев.матология. — М.; Ме/іицина, 1990.13. Веселовский В.П.> Михайлов М.К., Сомитов О.Ш. Диагностика синдромов остео¬ хондроза позвоночника. — Казань: Изд-во Казанского универси гета, 1990. — 228 с.14. Гоголева Е.Ф. Новые подходы к диагностике и терапии фибромиалгии при осте- охон/чрозе позвоночника // Тер. архив. — 2001. — .№ 4. — С. 40.15. Гукасян ДА., Насонов Е.Л, Балабанова P.M., Смирнов А.В. Минера.'іьная плот¬ ность костной ткапи у больных ревматоидным артритом // Тер. архив. — 2001. — № 12. - С. 68.16. Дахи Л., Цветкова Е.С., Мач Э.С. и др. Ультразвуковая диагностика синовита при гонартрозе // Клин, ревматол. — 1994. — № 1. — С. 19-22.17. Дж. Мёрта. Справочник врача общей практики / Пер. с англ. — Либра Италия: МакГроу Хилл. — 1230 с.18. Димов Д., Жутев И., Тайнее Р. и др. Постреспираторный реактивный артрит — этиология, клинико-лабораторная характеристика и ранний прогноз // Тср. ар¬ хив. - 2001. - № 12. - С. 65.19. Дормидонтов Е.И. Ревматоидный артирит. — М.: Медицина, 1987. — 176 с.20. Доэрти М., Доэрти Дж. Клиническая диагностика болезней суставов / Пер. с англ, А.Г Матвсйкова. — Минск: Тивали, 1993. — 144 с.21. Заболотных И.И. Болезни суставов: Руководство для врачей. — 2-е изд., испр. и дон. — СПб., 2009. — 255 с.
Рекомепдуеман литература 43122. Збродский А.Б. Ревматизм, ревматоидный артрит и проблемы гомеорезиса. - Са¬ ратов: Изд-во Сарат. ун-та, 1989. — 336 с.23. Ивашкин В.Г., Султанов В.К. Болезни суставов. — М., 2005.24. Кинзерский А.Ю. Ультрасонография в диагностике деформирующего остео¬ артроза коленных суставов // Визуализация в клинике. — 1998. — № 12. —С. 34-38.25. Клиника и лечение ревматических заболеваний / Проф. ІТТт. Шуцяну, В. Ионе- ску-Блажа, М. Моапгэ. — Бухарест, 1983.26. Клиническая ревматология: Пер, с англ. / Под ред. Х.Л.Ф. Каррея. — М.: Ме/(и- дина. 1990, — 448 с.27. Юіиничсская ревматология: Руководство для практических врачей / Под ред. В.И. Ма.зурова. — СПб,: Фолиант, 2001. - 416 с.28. Юшнические методы исследования функционального состояния суставов и по¬ звоночника; Мегод. рекомендации. — Сочи, 1978.29. Клипическос исследование суставов / У.П, Бихте, Г.Ф. Палей, Ч.Х. Слахамб и др. - м.: Медицина, 1970. — 187 с.30. Корнацкий В.М. Остеоартроз // Укр. мед. часопис. — 2001. — .№ 4. — С. 139- 141.31. Кроль М.Б., Федорова ЕЛ. Основные некрологические синдромы. — М.: Меди¬ цина, 1966. - 512 с.32. Лвсняк ОМ. Дифференциальная диагностика ревматизма и Лайм-борре.яиоза // Клин, ревматология. — 1995. — № 3. -- С. 11-13.33. Мазуренко О.В., Гармиш Е.А., Борткевич О.П., Удовенко В.В. Магнитпо-резо- насная томография в диагностике ревматидиого артрита на ранних стадиях за¬ болевания // Вестн. РНЦРР Минздрава РФ. Адрес и Интернете: http://vestnik. uncrr/v3papcrs/ma/.-v.3.htm34. Майко О.Ю., Багтрова Г.Г., Попова Л.В. Диагностические возможности ультра¬ звукового скаиирования коленных суставов при остеоаргрозе // Тср. архив. — 2005. - № 4. - С, 44-50.35. Маркс В.О. Ортопедическая диа]’ностика. — Минск: ТІаука и техника, 1978. — 512 с.36. Насонов Е.Л. (ред.) Ревматология 2005. Клинические рекомендации Ассоциации ревматолоі’ов России. — М.: ГЭОТАР-Медиа, 2005. — С. 25-71.37. Насонов ЕЛ. Сегодня в и.зучепии патогенеза ревматических болезней на первый план выходят исследования мехапиз'іов хронического воспаления // Фармате- ка, мед, журн. ~ 2005. — № 7 (102). — Ревматология. Гастроэнтерология, http: WW w:pharmateca/ш/Ьіті38. Насонов ЕЛ. Современные направления иммунологических исследований при хронических воспа^'штельных и аутои.ммуниых заболеваниях человека // Тер. архив. — 2001. — Хо 8. — С. 43.39. Насонов ЕЛ., Александрова Е.Н. Современные стандарты лабораторной диапю- сл'ики ревматических заболеваний. - М., 2006. — 71 с.40. Насонова В А. Остеоартроз коленного сустава: причиньг развития, диагностика и профилактика // Consilium Medicuin. — 2003. — 2. — С. 90 96.41. Насонова В.Л., Астапенко MS. Клиническая ревматология. — М.: Медицина, 1989. - 592 с.
432 Рекомендуемая литератураА2. Насонова В А., Барскова В.Г. Ранние диагностика и лечение подагры — научно обоснованное требование улзгчшения трудовоі'о и жизненного прогноза боль¬ ных // Науч.-практ. ревматол. — 2004. — № 1. - С. 5-7.<13. Насонова В.Л., Бронзов ИЛ. Ревматизм. — М.; Медицина, 1978.44. Насонова В.А., Халтаев П.Г. Международная декада болезней костей и суста¬ вов — мультидисцинлинарная акция // Тер. архин. — 2001. — № 5. — С. 5.45. Носков СМ. Болєзіш суставов: Учеб. пособие. - Ростов п/Д: Феникс, 2006. — 602 с.46. Обще практическая и семейная медиіщна / Под ред. М. М. Кохена; Пер. с нем. М.М. Лорошко и др. — Минск: Беларусь, 1997. — 618 с.47. Окороков А.Н. Диагностика болезней внутренних органов. — Витебск; Бсл.мед- книга, 1998, — Т. 2.48. Пихлак Э.Г. Подагра. — М.: Медицина, 1970. — 311 с.49. По'друшняк Е.П. Возрастные изменения и заболевания опорно-двигательного аппарата человека. - Киев: Здоровья, 1987. — 302 с.50. Ревматические болезни / Под ред. В.А. Насоновой. - М.; Медицина, 1997. — 537 с.51. Ревматические болезни: критерии диагностики и программы лечения / Под ред.В.М. Коваленко. — Киев: Комнолис, 1999.52. Ревматические болезни: Руководство для врачей / Под ред. В.А. їТасоновой, Н.В. Бунчука. — М.: Медицина, 1997. — 520 с.53. Ревматоидный артрит. Диагностика и лечение / Под ред. В.Н, Коваленко. - Киев: МОРИОН, 2001. - 272 с.54. Реуцкий ИЛ., Олефиренко В.Н., Светличный И.О. Физическая диагностика за¬ болеваний суставов, мышц, фасций и сухожилий; Пособие для студентов и вра¬ чей. - М.; ТЕИС, 1999. - 220 с.55. Секреты ревматологии / Под ред. В.Н. Хирманова. — М.: Бином-; СПб.; Невский диа-'іект, 1999. - 767 с.56. Сигидип ЯЛ., Гусева Н.Г., Иванова М.М. Диффузньге болезни соединительной ткани; Руководство для врачей. — М.; Медицина, 1994. — 544 с.57. Сигидин Я.А., Лукина А.Г. Ревматоидный артрит. — М.; ДИКО, 2001.58. Смирнов Л.В. Ревматологическая диаі'ностика изменений в газобедренном суста¬ ве при ревматологических заболеваниях // Consilium Medicum. — 2003. — № 5 (8), вып. Ревматология. http;//wT4v. consilium-niedicum.com/media/con.siliuiii/03-08/442/59. Смолянинов А.Б. К.'пшико-лабораторная и функциональная диагпос/гика вну¬ тренних болезней. — СПб., 2009. — 143 с.60. Тареев Е.М., Сумароков А.В. Внутренние болезни. — М.: Медицина, 1993. — Т. 2.61. Травматология и ортопедия: Руководство для врачей. В 3 т. / Под ред. Ю.Г. Ша¬ пошникова. — М.: Медицина, 1997. — Т, 1. — 656 с.62. Хитрое НА. Периартрит плечевого сустава: варианты течения и лечение артро- фооном // Тер. архив. — 2007. — № 5. — С. 40-47.63. Цориев А.Э., Ливпъ А.И., Лесняк О.М. Возможности магнитно-резонансной то¬ мографии в диагностике заболеваний сусл авов // Клин. мед. — 2001. — № 79 (8).- С. 13-17.
Рекомендуемая литература 43364. Цурко В. Остеоартроз: клинические формы и особенности течения суставіґого синдрома // Врач. — 2002. — Хо 9. — С. 16-19,65. Чепой В.М. Болезнь Бехтерева. — М., 1976.66. Чепой В.М. Диагностика и лечение болезней суставов. — М.: Медицина, 1990. — 304 с.67. Шапиро К.И. Статистика поврсждепий и заболеваний ко.?]енного сустава. — Л., 1981.- С. 3-6,68. Шастипа В.Р. Значение ультразвукового двумерного сканирования в оценке состояния различных структур колейного сустава у больных ревматоидным артритом: Автореф. дис. ... канд. мед. наук. — М., 1988.69. Aguado U.S., Mayordomo М., Naredo Е. et al. Pes anserinus tendo-bursitis: what are we talking about? // Scand. J. Rheumatol. — 2000. — Vol. 29 (suppi. 3). — P. 184- 186.70. Altman R. et. al. Development of criteria for the classification and reporting of oste¬ oarthritis of the knee // Arthritis Rheum. — 1986. — Vol. 29. - P. 1039-1049.71. Altman R.D. Criteria for classification of clinical //J- Rheumatol. — 1991. — (suppl. 27). - R 10-12.72. AmeHt F,C, Edxoorthy S.M., Bloch D.A. et al The American Rheumatism Associa¬ tion 1987 revised criteria for the classification of rheumatoid arthritis // Arthr. and Rheum. - 1988. - Vol. 3, - P. 315-324.73. BalintP., Sturrock R.D. Musculoskeletal ultrasound imaging: a new diagnostic tool for the rheumatologist? // Br. J. Rheumatol. — 1997. — Vol. 36 (suppl. 11). — P, 1141- 1142.74. Bashir A., Gray M.L., Hartke J. etal Nondestructive imaging of human cartilage gly- cosaminoglycan concentration by MRI // Magnet. Reson. Med. — 1999. — Vol, 41. — R 857-865!75. Benton N., Stewart N., CrabbeJ. et al. Magnetic resonance imaging of the wrist in early rheumatoid arthritis can be used to predict functional outcome ar, 6 years // Ann. Rheum. Dis. — Vol. 63. — P, 555-561.76. BottcherJ., Pfeil A., Mentzel П. et al. Peripheral bone statu rheumatoid arthritis evaluated by digital X-ray radiogran try and compared with multi site quantitative ultrasound /7 Cif. Tissue Int. — 2006. — Vol. 78. - P. 25-34.77. Callahan L.F. The burden of rheumatoid arthritis: facts and figures // J. Rheuma¬ tol. - 1998. - Vol. 25 (suppl. 53). - P 8-12.78. Caremer P., Hochberg M.C. Osteoarthritis // Lancet. — 1997. — Vol. 350. - P. 503- 508.79. Cicuttini P.M., Teichtahl A.J., Wluka A.E. et al. The relationship between body com¬ position and knee cartilage volume in healthy, middle-aged subjects // Arth. and Rheum. - 2005 - Vol, 52(2). - P 461-467.80. Cimmino M.A., Parodi М., Innocenti S. et al. Dynamic netic re.sonance in psoriatic arthritis reveals imaging patt similar to those of rheumatoid arthritis // Arthr. Res, Ther - Vol. 7. - P R725-R731.81. Cimmino MA., Sarzi-Puttini P., Scarpa R. etal. Clinical presentation of osteoarthritis in general practice: determinants of pain in Italian patients in the AMICA study // Semin. Arthr. Rheum. 2005 — Vol. 35 (suppl. 1). — P. 17-23.
434 Рекимендуемая литература82. Dougados М., АутіX., Listrat V. et ai Chonclroscopy: a new method for measuring osteoarthritis? // Rev. Rhum. Ed. Fr. -- 1994. — Vol. 15 (suppl. 61). — P. S131- S136.83. Eccks М., Freemantle N., Mason J. North of England based guideline development project: summary guict m:)nsteroidal anti-inflammatory drugs versus basic antreating the pain of degenerative arthritis // Br. Med. — Vol. 317(22). -- P. 526-530.84. Fe.lson D.T., GogginsJ., Niu J. et at. The effect of body weight on progrevssion of knee osteoarthritis is dependent on alignment // Arthr. and Rheum. — 2004. — Vol. 50 (12).-P. 3904-3909.85. Fischer LМ., Schlienger R.G., Matter C. et al. Effects of rheumaioid arthritis or sys- tcmic lupus erythematosus on the risk of first-time acute myocardial infarction // Amer. J. Cardiol. - 2004. - Vol. 93. - P. 198-200.86. Henderson B., Petdpher E.R. Arthritogenic actions of recombinant IL-1 and tumor necrosis factor alpha in rabbit: evidence for synergistic interaction between cytokincs in vivo // Clin. Exp. Immunol — 1989, — Vol. 75 (2). — P. 306-310.87. Houng V. Putting prevention into practicc: counseling patients to prevent and de¬ crease obesity //J. Okla. Med. Assoc. — 2005. — Vol. 98(6). — P. 252-254.88. Huang J., Stewart N., Crahhe J. et al. A 1-year follow-up .study of dynamic magnetic rcsonancc imaging in ecU-ly rheumatoid arthritis reveals synovitis to be increased in shared epitope-pos-itive patients and predictive of erosions at 1 year // Rheumatolo¬ gy. - 2000. - Vol. 39. - R 407-416.89.Jawaid W.B., Crosbie D., Shotton J. et al. Use of digital radiogrammetry in the as¬ sessment of joint damage in rheumatoid arthritis // Ann. Rheum. Dis. — 2006. — Ш. 65. - R 452-464.90. Jensen Т., Hansen М., Jensen K.E. et al Comparison X-ray absorbtiometry (DX.A^), digital X-ray radiogramr (DXR) and conventional radiographs in tile evaluation oporosis and bone erosions in patients with rheumatoid tis // Scand. J. Rheuma- Lol. - 2005. - Vol. 34. - R 27 -33.91. Jensen Т., Klarlund М., Hansen M. et al. Bone loss in unct fled polyartiiritis and early rheumatoid arthritis is better de ed by digital X-ray radiogrammetry than dual X-ray abs onietrv: relationship with disease activity and radiographic come // Ann. Rheum. Dis, - 2004. - Vol. 63. - P 15-22.92. Jimenez-Bos E., Redlich K., lurk B. et al. Interaction between synovial inflammatory tissue and bone marrow in rheumatoid arthritis //J. Immunol. — 2005. - Vol. 175 (4).- R 2579-2588.93. KuttnerK., Goldberg V.M. Osteoarthritic disorders. — Rosemont: American Academy of Orthopedic Surgeons, 1995.94. Lagrand W.K., Visser C.A., Hermens W.T. et al. C-reactive protein as cardiovascular risk factor: more than an epiphenomenoma // Circulation. — 1999. — Vol. 100. — P 96-102.95. LeekJ.C., Gershwin M.E., Fowler W.M. eds. Princ physical medicine and rehabilitation in the muscui diseases. — New York: Grune & Stratton, 1989.96. McQueen F., Beckley V., Crabhe J. et al. Magnetic resonance imaging evidence of tendinopathy in early rheumatoid arthritis predicts tendon rupture at six years // Arthr. and Rheum. - 2005. - Vol. 52 (3), - P 744-751.
Рекомендуемая литература 43597. McQueen F., Ostergaard М., Peterfy С. et al. Pitfalls in MR images in rheumatoid arthritis of the wrist and met pophalanceal joints // Ann. Rheum. Dis. — 2005. — Vol. 64.-P. 148-155.98. McQueen F.M., Benton N., Crabhe J. et ai What is the fate of erosions in early rheuma¬ toid arthritis? Tracking individual lesions using X-ray and magnetic resonance over the first two years of disease // Ann. Rheum. Dis, — 2001. - Vol. 60. — P. 859-868.99. McQueen F.M., Stewart М., Crabbe J. et al Magnetic resonance imaging of the wrist in the early rheumatoid arthritis reveals a high prevalence of erosions at four month after symptom onset // Ann, Rheum. Dis. — 1998. — Vol. 57. — P. 350-356.100. Messier S.P., Gutekunst D.J., Davis C., De Vita P. Weight ioss reduces knee-joint loads in overweight and obese older adults with knee oateoarhtritis // Arht. and Rheum. - 2005. - Vol. 52 (7). ~ P 2026-2032.101. Nasonov E.L. Musculoskeletal disorders in Russia at the end of the 20th century // J. Rheumatol. - 2003. - Vol. 30. - P. 56-58.102. Neidkart M„ Hauser N., Paulsson M. et al. Small fragments of cartilage oligomcric matrix protein in synovial fluid and serum as markers for cartilage degradation // Br. J. Rheumatol. - 1997. - Vol. 36 (suppl. 11). ~ P 1151-1160.103. Olivetia S.A., Felson D.T., Cirillo РЛ. et al Body w-eight, body mass index, and in¬ cident symptomatic osteoarthritis of the hand, hip and knee // Epidemiology. — 1999. - Vol. 10(2). - P 161-166.104. Ory Р.Л., Gledman D.D., Mease PJ. Psoriatic arthritis imaging // Ann. Rheum. Dis. — 2005. - Vol. 64. - P 55-57.105. Ostergaard M, Dohn V.M., Ejbjerg BJ., McQueen F.M. Ultrasonography and magnetic resonance imaging in early rheumatoid arthritis: Recent advances // Curr. Rheuma¬ tol. Rep. - 2006. - Vol. 8. - P 378-385.106. Ostergaard М., Duer A., Horsier)-Petersen K. Can magnetic nance imaging differen¬ tiate undifferentiated arthritis? // Contary. Arthr. Res. Ther. — 2005. •— Vol. 7. — P 243-245.107. Ostergaard M,, Duer A., Nielsen И. et al Magnetic resonance imaging for accelerated assessment of drug effect and pred of subsequent radiographic progression іті rheu¬ matoid arth study of patients receiving combined anakinra and metho treatment // Ann, Rheum. Dis. — 2005. — Vol. 64. — P. 1503-1506.108. Ostergaard М., Ejbjerg B., Szkudlarek M. et al. Imaging in early rheumatoid arthritis: roles of magnetic resonance imaging, ultrasonography, conveational radiography and computed tomography // Best Pract. Clin. Rheumatol. — 2005. — Vol. 19. — P. 91-116.109. Ostergaard М., McQueen F.M., Bird P. et al. Magnetic resonance imaging in rheu¬ matoid arthritis. Advances and research priorities // J. Rheumathol. — 2005. — Vol. 32. - P 2462-2464.110. Pap /., Muller-Ladner U., Gay R.E., Gay S. Fibroblast biology. Role of synovial fi¬ broblasts in the pathogenesis of rheumatoid arthritis // Arthr. Res. Thcr. — 2000. — Vol. 2.-P 361-367.111. Parodi М., Silvestn/ E., Garlashi G., Cimmino B. How no the hands of normal control? A study with dedicated ma resonance // Clin. Exp. Rheumatol, — 2006. — Vol. 24. — P 134-141.
436 Реісомендуемая литература112. Pasceri V., Yeh E.T.H. A tale of two diseases. Atherosclerosis and rheumatoid arthritis // Circulation. - 1999. - Vol. 100. - R 2124-2126.113. PelletierJ.P, Martel-Pelletier]., Abramson S3. Osteoarthritis, an inflammator^' dise¬ ase: potential implication for the selection of new therapeutic targets // Arihr, and Rheum. - 2001. - Vol. 44. - P. 1237-1247.114. Peloschek P., Langs G., Valentinitsch A. et at. Quantit Bildgebung beirheumatoiden Arthritis: vom Scoring zur sung // Radiologe. — 2006. — Vol. 46. — R 411-416.115. Perry D., Stewart N., Benton N. et al. Detection of erosions in the rheumatoid hand: a comparative study of multidetector computerized tomography versus magnetic resonance scanning //J. Rheumatol. — 2005. — Vol. 32. — P. 256-267.116. Peterfy C.G. MRI of the wrist in early rheumatoid arthritis. Can it be sed to predict long term functional outcome? // Ann. Rheum. Dis. — 2004. — Vol. 63. — P. 473- 477.117. Powell A., Teichtahl AJ., WlukaA.E., Cicuttini FM. Obesity; a preventable risk factor for large joint osteoarthritis which may act through biomechanical factors // Br. J. Sports Med. - 2005. - Vol. 39(1). - R 4-5.118. Ridker P.M. High-sensitive C-reactive protein. Potential adjunct for global risk assessment in the primery prevention of cardiovascular disease // Circulation. — 2001. - Vol. 103. - R 357-362.119. Roberts W.L., Moulton L., Laxs) T.C. et al. Evaluation of nine automated high sensitive C-reactive protein methods: implications for clinical and epidemiological applica¬ tions // Clin. Chem. - 2000. - Vol. 47. - R 418-423.120. Said Л., Cherin A., Gaucher H. et al Assessment of articular cartilage and subchondral bone subtle and progressive changes in experimental osteoarthritis using 50 Mhz echography in vitro //J. Bone. Miner. Res, — 1997. — Vol. 12 (suppl. 5). — R 1378- 1386,121. Sattar N., McCrey D.W., Capell H., Mclnnes LB. Explaining how “high-grade” sys¬ temic inflammation accelerated vascular risk in rheumatoid arthritis // Circula¬ tion. - 2003. - Vol. 108. - R 2957-2963.122. Sattler H. Current value of arthrosonography in diagnosis of rheumatic diseases // Ultraschall Med. — 1994. — Vol. 15 (suppl. 4), — P. 168-173.123. Sattler H., Hardland U. Sonography of the soft tissues, in: Artrosonography. — New York: Springer-Verlag, 1989. - R 125-139.124. ScheelA.K., Herman K.-G.A., Ohmdorf S. etal. Prospective 7 year follow up imaging study comparing radiography, ultrasonography, magnetic resonance imagiiig in rheu¬ matoid arthritis finger joints // Ann, Rheum. Dis. — 2006. — Vol. 65. — P, 595-^600.125. Segal N.A., Toda Y. Absolute reduction in lower Hmb lean body mass in Japanese women with knee osteoarthritis //J. Clin. Rhrumatol, — 2005. — Vol. 11 (5). — P. 245-249.126. Sharp J.T., van der Hejde D., Boers M. et al. Repair of erosions in rheumatic arthritis does occur //J. Rheumatol. - 2003. — Vol. 30, — P. 1102-1107.127. Shoen/eld 7., Harals D., Wiek G. et al. Atherosclerosis and autoimmunity. — Amster¬ dam: Elsevier, 2001.128. Shuite E., Fisseler-Eckhoff A. Differential diagnosis of artro-scopic biopsy to clinical findings // Mullerkus Pathol. - 1994. - Vol. 15 (suppl. 1). - R 22-27.
Рекомендуемая литература 437129. Szmitko Р.Е., Wang С.Н., Weisel R.D. et ai New markers of inflammation and endothe¬ lial cell activation, part I // Circulation, — 2003. — Vol. 108. — P. 1917-1923.130. Szmitko P.E., Wang C,H., Wehel R.D. et al. New markers of inflammation and endothe¬ lial cell activation, part II // Circulation. — 2003. — Vol. 108, - ■ P. 2041-2048.131. Taouli B., Zaim S., Peterfy C.G. et al. Rheumatoid arthritis of the hand and w'rist: comparison of the imaging techniques // Amer. J. Roentgenol. — 2004. — Vol. 182. — R 937-943,132. Teichiakl A.J., Wluka A.E., Proietto J., Cicuttini F.M. Obesity and the female sex, risk factors for knee osteoarthritis that may be attributable to systemic or local lep- tin biosynthesis and its cellular effects // Med. Ilypothes. — 2005. — Vol. 65 (2). — R 312-315.133. Terlain B., DumondH., Presle N. et ai Is leptin the missing link betw^een osteoarthritis and obesity? // Ann. Rharm. Fr. — 2005. - Vol. 63 (3). - R 186-193.134. Terslev L., Torp-Pedersen S., Savnik A, etal Doppler ultrasound and mjignetic resonance imaging of synovial inflammation in rheumatoid arthritis; a comparative study // Arthr. and Rheum. - 2003. ~ Vol. 48. - R 2434-2441.135. Tonolli-Serabian L, Poet J.L., Dufour M. et al. Magnetic nance imaging of the wTist in rheumalic arthritis: compare with other inflammatory joint diseases and control sub // Clin. Rheumatol. — 1996. - Vbl. 15. - R 137-142.136. Tracy R.P. Inflammation markers and coronary heart disease // Curr. Opin. Lipi- dol. - 1999, - Vol. 10. - R 435-441.137. Van der Ileijde D., Kalden J., Scoott D. et ai Long-term evaluatioTi of radiographis disease progression in patients with rheumatoid arthritis treated with leflunomide beyond 2 j'^ears // Ann. Rheum. Dis, — 2002. — Vol. 61 (suppl. 1). — P. 169-170.138. Van-Hohbeek М., Yntrocaso J. ft. et al. Sonograpl dons. In: Musculoskeletal ultra¬ sound. St, Louis: M Book, 1991, — P. 57 -121.139. Waldschmidt J.G„ Rillings RJ., Kajdacsy-Balia A.A. et al. In vitro and in vivo MR imaging of hyaline cartilage: zonal anatomy and pathologic conditions // Radiogra¬ phy - 1997. - Vol. 17. - R 1387-1402.140. Wolfe F., Lane N.E. The longterm outcome of osteoarthritis: rates and predictors of joint space narrowing in .symptomatic patient with knee osleoarthritis //J. Rheuma¬ tol. - 2002. - Vol. 29 (1). - P 139-146.
Дата публикации 6 апреля 2020Обновлено 12 сентября 2022
Определение болезни. Причины заболевания
Термин «ревматизм» в настоящее время употребляется в основном русскоязычной медициной. Согласно официальной международной терминологии, название заболевания — «острая ревматическая лихорадка». В обывательском понимании под термином «ревматизм» неверно подразумеваются исключительно заболевания опорно-двигательного аппарата.
Острая ревматическая лихорадка (ОРЛ) — системное воспалительное заболевание соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе. Может возникнуть у предрасположенных лиц после перенесённой ангины или фарингита, вызванных бета-гемолитическим стрептококком группы А [4].
Болезнь поражает все оболочки сердца, особенно миокард (средний мышечный слой) и эндокард (внутреннюю оболочку). В дальнейшем деформируется клапанный аппарат с развитием порока сердца и сердечной недостаточности.
Краткое содержание статьи — в видео:
Это заболевание известно человечеству с давних времён. Первые упоминания об острой ревматической лихорадке как о болезни суставов появились в древнекитайской медицине, и вплоть до XVIII века ревматизм рассматривали только как поражение суставов. Раньше врачи считали, что воспаление связано с тем, что какая-то ядовитая жидкость растекается по всему телу. Отсюда и произошло название болезни — «ревматизм» (от греческого rheuma — течение) [7]. Само это понятие ввёл римский врач и естествоиспытатель Клавдий Гален.
В XIX веке французский врач Ж. Буйо (1836) и русский профессор И.Г. Сокольский первыми описали ревматические пороки сердца. Заслуги этих учёных настолько велики в изучении ОРЛ, что ревматизм называли их именем — болезнью Сокольского — Буйо [1][2][7].
Русский клиницист С.П. Боткин одним из первых в России поднял проблему ОРЛ. Он рассматривал данное заболевание как системное, поражающее все органы, в том числе сердце и суставы. Тогда ОРЛ впервые связали со стрептококковой инфекцией (если обратиться к терминологии того времени — это острый суставной ревматизм). Тогда же Боткин обратил внимание на связь болезни со скарлатиной. Ещё причинами он назвал плохое питание, скученность людей и неблагоприятные социально-бытовые условия [7].
Факторы риска развития ОРЛ
Ревматизм чаще развивается у молодых людей и детей. Им свойственно более частое заболевание стрептококковой инфекцией. Большую роль в развитии ОРЛ играет наследственная предрасположенность. Важным доказательством влияния наследственности на ОРЛ можно считать открытие в 1985 году В-лимфоцитарного аллоантигена, определяемого с помощью моноклональных антител Д817. У больных ОРЛ наблюдается высокое носительство этого антигена [2]. Не случайно ревматизм возникает лишь у одного из 100 переболевших ангиной.
Ещё одним фактором развития ревматизма являются плохие социально-бытовые условиях, а именно низкая температура и высокая влажность в помещении, где находится много людей. Такие условия могут наблюдаться в казармах, что объясняет вспышки ревматизма у новобранцев [1][2].
ОРЛ и её последствия представляли серьёзную проблему для здоровья и жизни людей вплоть до середины XX века, когда был открыт пенициллин. От этого заболевания погибали люди молодого возраста, в том числе военнослужащие. В России заболеваемость ревматизмом была очень высокой. В 1920-1930-х гг. смертность от ОРЛ с вовлечением сердца доходила до 40 %, частота формирования пороков — до 75 % [5]. Благодаря активной противоревматической работе, организационным мероприятиям и научным достижениям к середине XX века заболеваемость ревматизмом начала снижаться, и в 1980-е гг. составляла 5 человек на 100 000 населения. К 2007 году первичная заболеваемость ревматизмом составляла 0,016 на 1000 населения. В настоящее время изменился характер течения ОРЛ. Нередко болезнь протекает со слабовыраженными признаками воспаления, что затрудняет своевременную диагностику.
Этиология
Отмечено, что заболевшие ОРЛ незадолго до начала болезни перенесли ангину, обострение хронического тонзиллита или скарлатину. В крови у таких пациентов было зафиксировано повышенное количество стрептококкового антигена и противострептококковых антител, что подтверждает связь ревматизма со стрептококковой инфекцией [5].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы ревматизма
Основным, а в большинстве случаев и единственным проявлением ревматизма является поражение сердца, вызванное воспалением — ревмокардит (кардит). При ревмокардите происходит одновременное поражение миокарда и эндокарда. Это главный синдром, определяющий тяжесть и исход заболевания.
В случае кардита взрослые пациенты испытывают дискомфорт в области сердца, перебои сердечного ритма, учащённое сердцебиение. Может быть лёгкая одышка при физической нагрузке [4][5][7]. У детей эта патология протекает тяжелее: заболевание начинается с сердцебиения, появляется одышка в покое и при нагрузке, постоянные боли в области сердца [7]. Однако, согласно наблюдениям большинства педиатров, дети редко предъявляют субъективные жалобы. Только 4-5 % пациентов детского возраста отмечают неприятные ощущения в области сердца в начале заболевания. Зато около 12 % больных предъявляют жалобы на усталость и утомляемость, особенно после занятий в школе [2][10].
При ОРЛ возможно развитие ревматического полиартрита, который поражает опорно-двигательный аппарат. Это второе по частоте клиническое проявление ОРЛ. Распространённость ревматического полиартрита варьирует по разным данным от 60 до 100 % [3]. Пациенты жалуются на боли в крупных суставах, невозможность двигаться, увеличение суставов в объёме [4]. Полиартрит может протекать изолированно или в сочетании с другим синдромом, чаще всего с кардитом. Особенностью заболевания является быстрое и полное обратное развитие при своевременном назначении противоревматической терапии.
Ревматические поражения нервной системы встречаются преимущественно у детей. Стоит отметить такое заболевание, как «малая хорея», или ревматическая хорея (хорея Сиденхама, пляска святого Вита). Она проявляется эмоциональной нестабильностью и насильственными, беспорядочными, непроизвольными движениями (гиперкинезами) верхней части туловища, верхних конечностей и мимической мускулатуры [1][2].
Ревматическая хорея встречается у 12-17 % детей, чаще болеют девочки от 6 до 15 лет [11]. Начало постепенное: у пациентов возникает плаксивость, раздражительность, подёргивания мышц туловища, конечностей, лица. Они жалуются на неустойчивость походки, нарушение почерка. Продолжительность хореи — от 3 до 6 месяцев. Заканчивается обычно выздоровлением, но у некоторых больных в течение длительного времени сохраняются астеническое состояние (повышенная утомляемость, неустойчивость настроения, нарушение сна), снижение тонуса мышц, смазанность речи [1][2].
Кольцевидная эритема — редкое, но специфическое клиническое проявление ОРЛ. Она появляется в период наибольшей активности процесса примерно у 7-17 % детей. Кольцевидная эритема представляет собой незудящую сыпь бледно-розовой окраски. Она не возвышается над уровнем кожи, появляется на ногах, животе, шее, внутренней поверхности рук. Элементы сыпи имеют вид тонкого ободка, который исчезает при надавливании. Диаметр элементов — от нескольких миллиметров до ширины детской ладони.
Подкожные ревматические узелки также являются редким признаком ОРЛ. Это округлые, плотные, безболезненные образования, варьирующие по размерам от 2 мм до 1-2 см. Они образуются в местах костных выступов (вдоль остистых отростков позвонков, краёв лопаток) или по ходу сухожилий (обычно в области голеностопных суставов). Иногда представляют собой скопления, состоящие из нескольких узелков. Часто сочетаются с тяжёлым кардитом.
К дополнительным клиническим проявлениям ОРЛ относят абдоминальный синдром (острую боль в животе) и полисерозит — воспаление серозных оболочек нескольких полостей тела (плевры, перикарда, брюшины и др.). Эти синдромы развиваются у детей на фоне высокой воспалительной активности. Абдоминальный синдром, обусловленный перитонитом (воспалением брюшины), проявляется острой диффузной болью в животе, иногда она сопровождается тошнотой и рвотой, вздутием живота, задержкой стула и газов.
Помимо перикардита возможно развитие плеврита (воспаления серозной оболочки, покрывающей поверхность лёгких). Плеврит может быть сухим или экссудативным. Сухой плеврит — это воспаление плевральных листков с образованием на них фибрина. Экссудативный — воспаление, сопровождающееся скоплением в плевральной полости экссудата различного характера. При ОРЛ чаще наблюдается сухой плеврит. В настоящее время это проявление ОРЛ наблюдается редко. Может протекать клинически бессимптомно или сопровождаться болью при дыхании, сухим кашлем, иногда выслушивается шум трения плевры [5][6][7].
Патогенез ревматизма
В ответ на проникновение стрептококковой инфекции организм начинает вырабатывать противострептококковые антитела. В то же время образуются иммунные комплексы, циркулирующие в крови и оседающие в микроциркуляторном русле. Стрептококк синтезирует токсины и ферменты. К токсинам относятся:
- стрептолизин О, который обладает кардиотоксическим действием, т. е. повреждает сердце;
- стрептолизин S, который обладает артритогенным действием, т.е. повреждает суставы.
Ферменты — это гиалуронидаза, стрептокиназа и дезоксирибонуклеаза, они участвуют в развитии воспаления.
Иммунная система распознает эти токсины и ферменты, начинает их атаковать, но под удар попадают миокард и соединительная ткань. Чаще всего поражается митральный клапан, реже происходит поражение аортального и трёхстворчатого клапанов. На разных стадиях ОРЛ возникают разные пороки сердца:
- Через 6 месяцев после начала атаки развивается недостаточность митрального клапана (митральный клапан не может полностью смыкаться, что вызывает обратный патологический ток крови из левого желудочка в левое предсердие).
- Через 2 года после атаки формируется митральный стеноз — сужение просвета клапанного кольца между левым предсердием и желудочком, что приводит к нарушению нормального выброса крови [4][9].
Установлено, что исход ревматизма определяется частотой формирования порока сердца, а частота формирования пороков сердца, в свою очередь, зависит от тяжести перенесённого ревмокардита. Известно также, что процент пороков сердца после первичного ревмокардита снизился в 2,5 раза. Следовательно, исход ревматизма стал более благоприятным.
Классификация и стадии развития ревматизма
Современная классификация ОРЛ была принята Ассоциацией ревматологов России (АРР) в 2003 году. Она существенно отличается от предыдущих классификаций ревматизма 1964 и 1990 гг. В частности, в соответствии с принятым новым названием болезни каждая повторная атака рассматривается как новый эпизод ОРЛ, а не обострение ревматизма как хронического заболевания. По современным представлениям эпизод ОРЛ может закончиться либо выздоровлением, либо формированием хронической ревматической болезни сердца (ХРБС) [4]. Стоит отметить, что хроническая ревматическая болезнь не может появиться в других органах, это поражение только сердца, при котором формируется порок сердца [4][9].
Классификация и стадии развития заболевания
Код ревматизма по МКБ10 — 100-102.
- Общеклинические интерпретации:
- острая ревматическая лихорадка — т. е. впервые возникшая;
- возвратная ревматическая лихорадка — возникшая после перенесённой предыдущей атаки ОРЛ.
- Общеклинические явления (возможные клинические проявления ОРЛ):
- основные: артрит, хорея, кардит, кольцевидная эритема, ревматические узелки;
- дополнительные: артралгии, абдоминальный синдром, лихорадка, серозиты.
- Результат:
- выздоровление;
- хроническая ревматическая болезнь сердца.
По классификации Н.Д. Стражеско и В.Х. Василенко есть несколько стадий нарушения кровообращения:
- I стадия (начальная) — недостаточность кровообращения проявляется только во время физических нагрузок. У пациента возникает одышка, учащённое сердцебиение, утомляемость. В покое этих симптомов не наблюдается. Гемодинамика не нарушена.
- II стадия (выраженная) — длительная недостаточность кровообращения, сопровождающаяся нарушением гемодинамики (застой в малом и большом кругах кровообращения). Признаки проявляются в покое.
- IIА стадия — в состоянии покоя симптомы недостаточности кровообращения выражены умеренно. Нарушения гемодинамики наблюдаются только в одном из отделов сердечно-сосудистой системы (в большом или малом круге кровообращения).
- IБ стадия — характеризуется выраженными гемодинамическими нарушениями с вовлечением всей сердечно-сосудистой системы (и большого, и малого кругов кровообращения).
- II стадия (конечная, дистрофическая) — проявляется серьёзными нарушениями гемодинамики, стойкими изменениями обмена веществ и необратимыми поражениями в структуре органов и тканей.
По классификации Нью-Йоркской ассоциации кардиологов есть несколько функциональных классов (ФК):
- 1 ФК — пациент перенёс или имеет заболевание сердца, но его физическая активность не ограничена. Привычные нагрузки не приводят к возникновению слабости, сердцебиения, одышки или ангинозных болей (давящих или сжимающих болей в области сердца).
- 2 ФК — пациент испытывает небольшие трудности с физической активностью. В покое состояние больного нормальное, но при обычных физических нагрузках появляется слабость, сердцебиение, одышка или ангинозные боли.
- 3 ФК — у пациента имеется заболевание сердца, которое значительно ограничивает его физическую активность. Больной чувствует себя комфортно только в состоянии покоя. При незначительных нагрузках появляется слабость, сердцебиение, одышка или ангинозные боли.
- 4 ФК — даже при минимальной физической нагрузке больные испытывают дискомфорт. Проявления сердечной недостаточности и синдром стенокардии могут проявляться в покое [12].
Осложнения ревматизма
Осложнения при ОРЛ: тромбозы глубоких вен, тромбоэмболия лёгочных артерий, застойная сердечная недостаточность, инфекционный эндокардит, нарушение ритма и проводимости.
Тромбоэмболия лёгочной артерии — угрожающее жизни состояние, при котором из вен нижних конечностей или из левого предсердия отрывается тромб и закупоривает всю лёгочную артерию (при этом наступает смерть) или мелкие её ветви (в этом случае прогноз более благоприятный).
Сердечная недостаточность — это симптомокомплекс, характеризующийся одышкой, сердцебиениями, отёками нижних конечностей, увеличением печени. В начальной стадии эти признаки не так сильно выражены и могут быть обратимы. В конечной стадии они необратимы и заканчиваются летальным исходом.
Инфекционный эндокардит — инфекционное полипозно-язвенное воспаление эндокарда (внутренней оболочки сердца). При этом заболевании страдает не только сердце, но и другие внутренние органы. На сердечных клапанах образуются скопления микроорганизмов (вегетации), они могут отрываться от сердца и с током крови попадать в другие органы, например в мозг, почки, кишечник. Там они вызывают закупорку сосудов (тромбозы) с соответствующей тяжёлой клиникой вплоть до летального исхода.
После перенесённой ОРЛ возможно формирование порока сердца. При возвратном (вторичном) ревмокардите число случаев последующего формирования порока сердца возрастает, особенно в подростковом возрасте. Ревматический процесс вызывает укорочение створок клапана (недостаточность) или сужение клапанного отверстия (стеноз). В результате возникают нарушения сердечного кровообращения и камеры сердца увеличиваются в размерах. Затем возникает и прогрессирует сердечная недостаточность.
Диагностика ревматизма
Для диагностики ОРЛ используют критерии Киселя — Джонса. Они были пересмотрены Американской кардиологической ассоциацией в 1992 году, а в 2003 году преобразованы Ассоциацией ревматологов России. Это очень важный шаг, так как он способствовал раннему распознаванию и правильной трактовке клинических явлений. Критерии Киселя — Джонса разделили на две группы: большие и малые.
К большим относятся:
- Кардит.
- Полиартрит.
- Хорея.
- Кольцевидная эритема.
- Подкожные ревматические узелки.
К малым:
- Клинические критерии: артралгия (боли в суставах), лихорадка.
- Лабораторные критерии: увеличение скорости оседания эритроцитов (СОЭ), повышение концентрации C-реактивного белка (СРБ).
- Признаки митральной и/или аортальной регургитации (патологического обратного тока крови из левого желудочка в предсердие) при эхокардиографии.
Данные, подтверждающие предшествовавшую БГСА-инфекцию (бета-гемолитическую стрептококковую А инфекцию)
- Положительная БГСА-культура, выделенная из зева, или положительный тест быстрого определения группового БГСА-Аr.
- Повышение титров противострептококковых антител.
Вероятность ОРЛ высока, если подтверждено два момента:
- У больного выявлено два больших критерия или один большой и два малых критерия.
- Больной ранее перенёс БГСА-инфекцию [1][2][9].
Случаи исключения:
- Изолированная («чистая») хорея в случае отсутствия других причин.
- «Поздний» кардит — длительное (более 2 месяцев) развитие клинических и инструментальных признаков вальвулита (воспаления тканей, образующих клапаны сердца) при отсутствии других причин.
- Повторная острая ревматическая лихорадка на фоне хронической ревматической болезни сердца (или без неё).
Лабораторная диагностика
- Общий анализ крови, анализ на уровень С-реактивного белка, на уровень антител к стрептококку и его токсинам.
- Исследование мазка из зева для обнаружения бета-гемолитического стрептококка группы А.
При подозрении на ОРЛ необходимо взять мазок из зева и кровь на АСЛ-О (антистрептолизин-О — антитела, которые организм вырабатывает против стрептолизина) [2][6]. Лабораторные показатели, как правило, коррелируют со степенью активности ревматического процесса за исключением хореи, при которой показатели могут быть нормальными [8][10].
Инструментальные методы
Для оценки поражения сердца применяют:
- электрокардиографию (ЭКГ) — помогает выявить нарушения ритма и проводимости сердца;
- фонокардиографию — позволяет выявить и дать характеристику шумов, тонов сердца;
- эхокардиографию (ЭХО КГ) для выявления клапанной патологии, перикардита.
Дифференциальный диагноз
- Инфекционный эндокардит — инфекционное воспаление внутренних оболочек камер сердца.
- Неревматический миокардит — воспаление сердечной мышцы (миокарда).
- Идиопатический пролапс митрального клапана — провисание створок левого предсердия в полость левого желудочка. При небольшой степени гемодинамические изменения незначительны и на общее состояние не влияют. При выраженной степени (3-4 стадия) могут быть признаки сердечной недостаточности. Дифференцировать необходимо с помощью ЭХО КГ.
- Клещевая мигрирующая эритема (Лайм-боррелиоз, или болезнь Лайма). Имеются в виду кожные проявления.
Лечение ревматизма
При ОРЛ, особенно с выраженным кардитом, больные должны соблюдать постельный режим в течение 2-3 недель. В дальнейшем необходимо включать комплексы лечебной гимнастики.
Пациентам с кардитом рекомендуется ограничить потребление поваренной соли и углеводов (примерно до 300 г в сутки). Считается, что эти вещества усиливают воспалительные процессы в организме [5]. Количество полноценных белков (мясо, творог, рыба, яйца, сыр) должно составлять не менее 2 г на 1 кг массы тела. Содержащиеся в них фосфолипиды оказывают защитное действие по отношению к инфекции.
Этиотропная (противострептококковая) терапия. Основа — препараты бензилпенициллина. Антибиотики назначают немедленно после установления диагноза ОРЛ, продолжительность лечения составляет 10 дней для большинства препаратов. Сразу после окончания курса антибиотиков назначается бензатин бензилпенициллин (экстенциллин, ретарпен) для вторичной профилактики ОРЛ [3][5]. При ОРЛ не рекомендуется назначать тетрациклин, левомицетин, так как стрептококк мало чувствителен к этим препаратам.
При тяжёлом течении заболевания (СОЭ 30 мм/час, кардит) назначаются глюкокортикоиды (ГКС). Препарат выбора — преднизолон 15-25 мг/сутки. Принимать следует в утренние часы в один приём до достижения терапевтического эффекта, в среднем курс составляет 2 недели. Один раз в 5-7 дней нужно снижать дозу на 2,5 мг. Общая продолжительность курса —1,5 -2 месяца
НПВП (нестероидные противовоспалительные препараты) назначают в следующих случаях:
- при слабо выраженном кардите;
- при ревматическом артрите без кардита;
- при минимальной активности процесса (СОЭ менее 30 мм/час);
- при необходимости продолжительного лечения после снижения высокой активности;
- после отмены ГКС;
- после повторной атаки острой ревматической лихорадки на фоне ревматического порока.
НПВП имеют выраженный противовоспалительный эффект и в течение 10-14 дней помогают снизить проявления лихорадки, артрита, приводят к положительной динамике кардита, улучшению лабораторных показателей. При длительном применении НПВП могут вызвать побочные реакции: изменение клеточных элементов крови, поражение слизистой желудочно-кишечного тракта и др. [1][3][5] С целью контроля периодически проводят исследования кала на скрытую кровь, по показаниям выполняют фиброгастроскопию, определяют лейкоциты и тромбоциты в периферической крови.
Симптоматическая терапия заключается в коррекции сердечной недостаточности, которая может развиться у больных с ревматическими пороками сердца или активным воспалением тканей, образующих клапаны сердца. Симптоматическое лечение подразумевает использование по показаниям сердечных гликозидов, диуретиков, и-АПФ и бета-блокаторов. Для лечения хореи назначают противовоспалительные препараты, при выраженных гиперкинезах дополнительно применяют нейротропные средства: фенобарбитал 0,015-0,03 г 3-4 раза в сутки или «Финлепсин» 0,4 г сут.
Прогноз. Профилактика
При своевременном и правильном лечении прогноз благоприятный. Если формируется порок сердца, то в дальнейшем необходима хирургическая коррекция (протезирование, пластика).
Профилактика
В соответствии с рекомендациями Комитета экспертов Всемирной организации здравоохранения (ВОЗ) различают первичную профилактику ревматической лихорадки (профилактику первичной заболеваемости) и вторичную (профилактику рецидивов болезни).
Первичная профилактика — это комплекс общественных и индивидуальных мер, которые направлены на предупреждение заболеваемости ангинами, фарингитами. Комплекс включает закаливание, повышение жизненного уровня, улучшение жилищных условий, обязательные прогулки на свежем воздухе.
Очень важно раннее лечение ангин и других острых заболеваний верхних дыхательных путей, вызванных стрептококком. Любое лечение ангины должно продолжаться не менее 10 дней. В этом случае возможно полное излечение стрептококковой инфекции.
Вторичную профилактику начинают ещё в стационаре, сразу после окончания 10-дневной терапии пенициллинами или макролидами. Важно иметь в виду — чем меньше возраст пациента при первой атаке, тем выше риск рецидива. Длительность вторичной профилактики определяется индивидуально.
- Пациенты без поражения сердца должны проходить противорецидивную профилактику минимум 5 лет после последней атаки, по крайней мере до 21 года, после этого возраста частота рецидивов, как правило, снижается.
- Больным, у которых есть поражение сердца, проводят профилактику до 40 лет.
- Если пациенты перенесли операцию на сердце, то вторичная профилактика проводится пожизненно [10].
Одновременно с осуществлением вторичной профилактики больным ОРЛ в случае присоединения острых респираторных инфекций, ангин, фарингита рекомендуется проведение текущей профилактики. Последняя предусматривает назначение 10-дневного курса лечения пенициллином.
Накопленный многолетний опыт свидетельствует о том, что бициллинопрофилактика наряду с комплексом других мероприятий является высокоэффективным средством предупреждения рецидива ОРЛ у детей и взрослых [6][8]. Однако, согласно многочисленным наблюдениям, при проведении бициллинопрофилактики у 0,7-5,0 % больных возникают побочные реакции, преимущественно аллергические.
Санаторно-курортное лечение — важное звено в комплексе реабилитационных (восстановительных) мероприятий больных ревматической лихорадкой в неактивной фазе заболевания или с минимальной степенью активности ревматического процесса. Таких пациентов направляют в санатории Крыма, Северного Кавказа, Сочи, Мацесты, Цхалтубо, Кисловодска. Больным с выраженной активностью ревматического процесса курортное лечение противопоказано [3][5].
Если ваши суставы опухают и болят по ночам, врач-ревматолог предложит вам проверить ревматологический профиль. Это обследование поможет поставить точный диагноз, проследить динамику заболевания и назначить правильное лечение.
При подозрении на ревматическую болезнь используют следующие исследования:
- анализ крови на уровень мочевой кислоты;
- анализ крови на антинуклеарные антитела;
- исследование крови на ревматоидный фактор;
- исследование крови на АЦЦП (антитела к циклическому цитруллин-содержащему пептиду);
- анализ крови на С-реактивный белок.
Анализ крови на уровень мочевой кислоты
Мочевая кислота – это окончательный продукт распада пуринов. Ежедневно человек получает пурины вместе с продуктами питания, преимущественно с мясными продуктами. Затем с помощью определенных ферментов, пурины перерабатываются с образованием мочевой кислоты.
В нормальных физиологических количествах мочевая кислота нужна организму, она связывает свободные радикалы и защищает здоровые клетки от окисления. Кроме того, она так же, как и кофеин, стимулирует клетки головного мозга. Однако повышенное содержание мочевой кислоты имеет вредные последствия, в частности может приводить к подагре и некоторым другим заболеваниям.
Исследование уровня мочевой кислоты дает возможность диагностировать нарушение обмена мочевой кислоты и связанные с этим заболевания.
1
Ревматологическое обследование

2
Ревматологическое обследование
3
Ревматологическое обследование
Когда нужно провести обследование:
- при впервые возникшей атаке острого артрита в суставах нижних конечностей, возникшей без очевидных причин;
- при рецидивирующих атаках острого артрита в суставах нижних конечностей;
- если у вас в роду есть родственники страдающие подагрой;
- при сахарном диабете, метаболическом синдроме;
- при мочекаменной болезни;
- после проведения химиотерапии и/или лучевой терапии злокачественных опухолей (и особенно лейкозов);
- при почечной недостаточности (почки выводят мочевую кислоту);
- в рамках общего ревматологического обследования, необходимого для выяснения причины воспаления сустава;
- при продолжительном голодании, посте;
- при склонности к чрезмерному употреблению спиртных напитков.
Уровень мочевой кислоты
Уровень мочевой кислоты определяют в крови и в моче.
Мочевая кислота в крови называется урекемия, в моче – урикозурия. Повышенное содержание мочевой кислоты – гиперурикемия, пониженный уровень мочевой кислоты – гипоурикемия. Патологическое значение имеет только гиперурикемия и гиперурикозурия.
Концентрация мочевой кислоты в крови зависит от следующих факторов:
- количества пуринов, поступающих в организм с едой;
- синтеза пуринов клетками организма;
- образования пуринов вследствие распада клеток организма из-за болезни;
- функции почек, выводящих мочевую кислоту вместе с мочой.
В обычном состоянии наш организм поддерживает уровень мочевой кислоты в норме. Увеличение ее концентрации так или иначе связано с обменными нарушениями.
Нормы содержания мочевой кислоты в крови
У мужчин и женщин может наблюдаться различная концентрация мочевой кислоты в крови. Норма может зависеть не только от пола, но и возраста человека:
- у новорожденных и детей до 15 лет – 140-340 мкмоль/л;
- у мужчин до 65 лет – 220-420 мкмоль/л;
- у женщин до 65 лет – 40- 340 мкмоль/л;
- у женщин старше 65 лет – до 500 мкмоль/л.
Если превышение нормы происходит в течение длительного времени, то кристаллы соли мочевой кислоты (ураты) откладываются в суставах и тканях, вызывая различные болезни.
Гиперурикемия имеет свои признаки, но может протекать и бессимптомно.
Причины повышения содержания мочевой кислоты:
- прием некоторых лекарственных препаратов, например мочегонных;
- беременность;
- интенсивные нагрузки у спортсменов и людей, занимающихся тяжелым физическим трудом;
- длительное голодание или употребление продуктов, содержащих большое количество пуринов;
- некоторые болезни (например, эндокринные), последствия химиотерапии и облучения;
- нарушенный обмен мочевой кислоты в организме из-за дефицита некоторых ферментов;
- недостаточное выделение мочевой кислоты почками.
Как снизить концентрацию мочевой кислоты
Те, кто болен подагрой, знают, сколько неприятностей может доставить повышенная концентрация мочевой кислоты. Лечение этого недуга должно быть комплексным и обязательно включать прием препаратов, снижающих концентрацию мочевой кислоты в крови (ингибиторы ксантиноксидазы). Рекомендуется употребление большего количества жидкости и снижение потребления продуктов богатых пуринами.
Важно также постепенно избавиться от лишнего веса, поскольку ожирение обычно ассоциируется с повышением мочевой кислоты. Диета должна быть составлена так, чтобы количество продуктов, богатых пуринами было ограничено (красное мясо, печень, морепродукты, бобовые). Очень важно отказаться от алкоголя. Необходимо ограничить употребление винограда, томатов, репы, редьки, баклажанов, щавеля – они повышают уровень мочевой кислоты в крови. Зато арбуз, наоборот, выводит мочевую кислоту из организма. Полезно употреблять продукты, ощелачивающие мочу (лимон, щелочные минеральные воды).
Антинуклеарные антитела (АНА)
С помощью АНА теста можно определить наличие в крови антинуклеарных антител (антител к ядерным антигенам).
АНА – это группа специфических аутоантител, которые производит иммунная система нашего организма в случае аутоиммунных нарушений. Антитела оказывают повреждающее действие на клетки организма. При этом человек испытывает различные болезненные симптомы, например боль в мышцах и суставах, общую слабость и др.
Обнаружение в сыворотке крови антител принадлежащих к группе АНА (например, антител к двуспиральной ДНК) помогает выявить аутоимунное заболевание, контролировать течение болезни и эффективность его лечения.
1
Исследование крови на АЦЦП

2
Анализ крови на С-реактивный белок

3
Исследование крови на АЦЦП
Когда необходим анализ крови на антинуклеарные антитела
Выявление антинуклеарных антител может быть признаком следующих аутоиммунных заболеваний:
- полимиозит;
- дерматомиозит;
- системная красная волчанка;
- смешанное заболевание соединительной ткани;
- склеродермия;
- синдром и болезнь Шегрена;
- синдром Рейно;
- аутоиммунный гепатит
Как выполняется тест на антинуклеарные антитела
Кровь на антинуклеарные антитела берется из вены на локтевом сгибе, натощак. Перед исследованием можно не придерживаться никакой диеты.
В некоторых случаях, для того чтобы дифференцировать различные аутоиммунные заболевания, могут потребоваться дополнительные уточняющие тесты на аутоантитела из группы антинуклеарных антител, так называемый иммуноблот АНА.
Что обозначают данные теста
Антинуклеарные антитела (другое название — антинуклеарный фактор) указывают на наличие какого-то аутоиммунного нарушения, однако не указывают точно на болезнь, вызвавшую его, поскольку тест на АНА является скрининговым исследованием. Цель любого скрининга – выявить людей с повышенным риском того или иного заболевания.
У здорового человека с нормальным иммунитетом антинуклеарных антител в крови быть не должно или их уровень не должен превышать установленные референсные значения.
Нормальное значение АНА подразумевает титр антител, не превышающий значение 1: 160. Ниже этого значения анализ считается отрицательным.
Положительный анализ на антинуклеарные антитела (1:320 и более) указывает на повышение антинуклеарных антител, и наличие у человека заболевания аутоиммунной природы.
В настоящее время для выявления антинуклеарных антитела используются две методики: непрямую реакцию иммунофлюоресценции с использованием так называемой клеточной линии Нер2 и иммуноферментный анализ. Оба теста дополняют друг друга, в связи с чем их рекомендуют выполнять одновременно.
Можно выделить следующие виды антинуклеарных тел АНА в реакции непрямой иммунофлюоресненции:
- гомогенная окраска — может быть при любом аутоиммунном заболевании;
- пятнистая или крапчатая окраска может быть при системной красной волчанки, склеродермии, синдроме Шегрена, ревматоидном артрите, полимиозите и смешанном заболевании соединительной ткани;
- периферическая окраска – характерна для системной красной волчанки;
При положительном анализе на антинуклеарные антитела необходимо провести иммуноблот антинуклеарных антител для уточнения типа аутоиммунного заболевания и постановки диагноза.
Ревматоидный фактор
Исследование крови на ревматоидный фактор направлено на выявление специфических антител класса IgM к антителам класса IgG.
Лабораторный тест на ревматоидный фактор является скрининговым исследованием, направленным на выявление аутоиммунных нарушений. Главная задача исследования на ревматоидный фактор – выявление ревматоидного артрита, болезни и синдрома Шегрена и ряда других аутоиммунных болезней.
Анализ на ревматоидный фактор может потребоваться при следующих симптомах:
- боли и отечность в суставах;
- ограничение подвижности в суставах;
- чувство сухости в глазах и во рту;
- кожные высыпания по типу кровоизлияний;
- слабость, упадок сил.
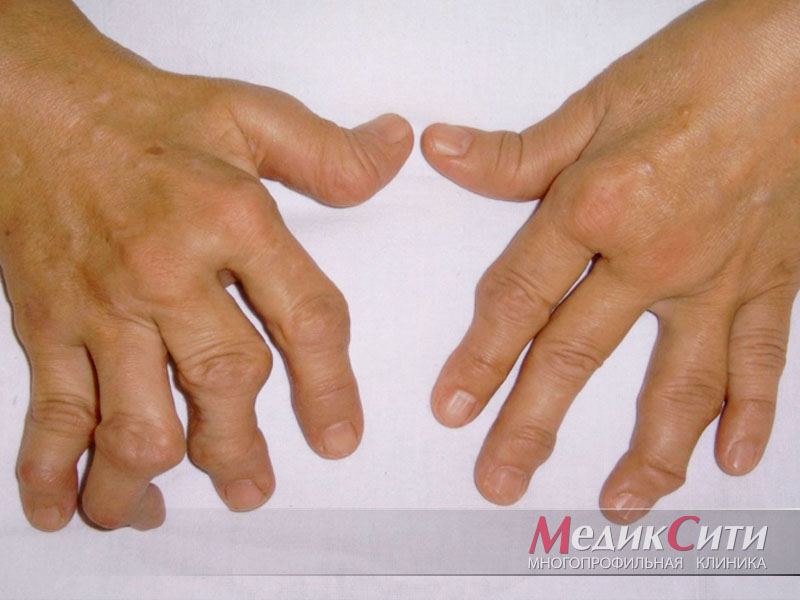

2
Ревматологическое обследование
3
Ревматологическое обследование
Нормы ревматоидного фактора в крови
Теоретически в здоровом организме ревматоидного фактора быть не должно. Но все же в крови у некоторых даже здоровых людей этот фактор присутствует в небольшом титре. В зависимости от лаборатории верхняя граница нормы ревматодного фактора варьирует от 10 до 25 международных единиц (МЕ) на 1 миллилитр крови.
Ревматоидный фактор одинаковый у женщин и мужчин. У людей пожилого возраста показатель ревматоидного фактора будет несколько выше.
Ревматоидный фактор у ребенка должен составлять в норме 12,5 МЕ на миллилитр.
Анализ на ревматоидный фактор используется для диагностики следующих заболеваний:
- ревматоидный артрит;
- системные аутоиммунные заболевания;
- риоглобулинемия.
Другие причины повышения ревматоидного фактора
Дополнительные причины повышения ревматоидного фактора могут быть следующими:
- сифилис;
- краснуха;
- инфекционный мононуклеоз;
- малярия;
- туберкулез;
- грипп;
- гепатит;
- лейкемия;
- цирроз печени;
- сепсис
Если причина повышенного ревматоидного фактора – инфекционные заболевания, например, инфекционный мононуклеоз, то титр ревматоидного фактора обычно меньше, чем при ревматоидном артрите.
Тем не менее, анализ на ревматоидный фактор прежде всего помогает распознать ревматоидный артрит. Однако следует подчеркнуть, что ставить диагноз лишь на его основании нельзя. Поскольку ревматоидный фактор может быть повышенным при многих других патологических состояниях аутоиммунной и не аутоиммунной природы. Кроме этого, примерно у 30% больных ревматоидным артритом анализ крови на ревматоидный фактор может оказаться отрицательным (серонегативный вариант ревматоидного артрита).
Анализ крови на ревматоидный фактор проводят утром натощак (с последнего приема пищи должно пройти от 8 до 12 часов).
АЦЦП
Анализ крови на АЦЦП заключается в определении титра антител к циклическому цитруллинированному пептиду и является одним из точных методов для подтверждения диагноза ревматоидного артрита. С его помощью болезнь можно обнаружить за несколько лет до возникновения симптомов.
Что показывает анализ АЦЦП
Цитруллин – это аминокислота, которая является продуктом биохимической трансформации другой аминокислоты – аргинина. У здорового человека цитруллин не принимает участия в синтезе белка и полностью выводится из организма.
Но при ревматоидном артрите цитруллин начинает встраиваться в аминокислотную пептидную цепочку белков синовиальной оболочки и хрящевой ткани суставов. «Новый» видоизмененный белок, имеющий в своем составе цитруллин, воспринимается иммунной системой как «чужой» и в организме начинают производиться антитела к цитруллин-содержащему пептиду (АЦЦП).
АЦЦП – это специфический маркер ревматоидного артрита, своеобразный предвестник заболевания на ранней стадии, обладающий высокой специфичностью.
Антитела к циклическому цитруллинированному пептиду обнаруживаются задолго до первых клинических признаков ревматоидного артрита и остаются в течение всей болезни.
Методика анализа и его значение
Для выявления АЦЦП используют иммунноферментный анализ. Анализ крови на АЦЦП проводят по принципу «инвитро» (в переводе с латинского — в пробирке), исследуется сыворотка из венозной крови. АЦЦП анализ крови может быть готов уже через сутки (зависит от вида лаборатории).
Выявление АЦЦП при ревматоидном артрите может указывать на более агрессивную, так называемую эрозивную форму заболевания, которая ассоциируется с более быстрым разрешением суставов и развитием характерных суставных деформаций.
Если результат анализа на АЦЦП оказывается положительным, то прогноз ревматоидного АЦЦП артрита считается менее благоприятным.
1
Исследование крови на АЦЦП
2
Анализ крови на С-реактивный белок

3
Исследование крови на АЦЦП
АЦЦП. Референсные значения
Диапазон нормальных значений для анализа на АЦЦП составляет приблизительно 0-5 ед/мл. Так называемая «АЦЦП норма» может колебаться в зависимости от лаборатории. Значения «АЦЦП нормы» у женщин и у мужчин одинаковые.
Так называемый «Повышенный АЦЦП», например, АЦЦП 7 ед/мл и более, указывает на высокую вероятность заболевания ревматоидным артритом. Результат анализа расцененный как «АЦЦП отрицательный» снижает вероятность заболевания ревматоидным артритом, хотя полностью его не исключает. Оценивать значения АЦЦП и проводить их интерпретацию должен всегда врач-ревматолог, имеющий опыт диагностики и лечения ревматоидного артрита, только ревматолог может учесть все нюансы.
Чтобы сдать анализ на АЦЦП, вам необходимо прийти на обследование натощак.
Показания к назначению анализа:
- ревматоидный артрит;
- ранний синовит;
- остеоартрит;
- ревматическая полимиалгия;
- псориатический артрит;
- болезнь Рейно;
- реактивный артрит;
- саркоидоз;
- склеродерма;
- синдром Шегрена;
- СКВ;
- васкулит;
- ювенильный РА.
Если вы хотите узнать стоимость анализа крови на АЦЦП, позвоните по телефону: +7 (495) 604-12-12.
Специалисты контакт-центра сообщат вам цену АЦЦП и объяснят, как готовиться к исследованию.
Анализ на С-реактивный белок
С-реактивный белок (СРБ) – очень чувствительный элемент анализа крови, который быстро реагирует даже на мельчайшее повреждение ткани организма. Присутствие С-реактивного белка в крови является предвестником воспаления, травмы, проникновения в организм бактерий, грибков, паразитов.
СРБ точнее показывает воспалительный процесс в организме, чем СОЭ (скорость оседания эритроцитов). В то же время С-реактивный белок быстро появляется и исчезает – быстрее, чем изменяется СОЭ.
За способность С-реактивного белка в крови появляться в самый пик заболевания его еще называют «белком острой фазы».
При переходе болезни в хроническую фазу С-реактивный белок снижается в крови, а при обострении процесса повышается вновь.
С-реактивный белок норма
С-реактивный белок производится клетками печени и в сыворотке крови содержится в минимальном количестве. Содержание СРБ в сыворотке крови не зависит от гормонов, беременности, пола, возраста.
Норма С-реактивного белка у взрослых и детей одинаковая – меньше 5 мг/ л (или 0,5 мг/ дл).
Анализ крови на С-реактивный белок берется из вены утром, натощак.

1
Анализ крови на уровень мочевой кислоты

2
анализ крови на антинуклеарные антитела

3
Исследование крови на ревматоидный фактор
Причины повышения С-реактивного белка
С-реактивный белок может быть повышен при наличии следующих заболеваний:
- ревматизм;
- острые бактериальные, грибковые, паразитарные и вирусные инфекции;
- желудочно-кишечные заболевания;
- очаговые инфекции (например, хронический тонзиллит);
- сепсис;
- ожоги;
- послеоперационные осложнения;
- инфаркт миокарда;
- бронхиальная астма с воспалением органов дыхания;
- осложненный острый панкреатит;
- менингит;
- туберкулез;
- опухоли с метастазами;
- некоторые аутоиммунные заболевания (ревматоидный артрит, системный васкулит и др.).
При малейшем воспалении в первые же 6-8 часов концентрация С-реактивного белка в крови повышается в десятки раз. Имеется прямая зависимость между тяжестью заболевания и изменением уровня СРБ. Т.е. чем выше концентрация С-реактивного белка, тем сильнее развивается воспалительный процесс.
Поэтому изменение концентрации С-реактивного белка используется для мониторинга и контроля эффективности лечения бактериальных и вирусных инфекций.
Разные причины приводят к разному повышению уровня С-реактивного белка:
- Наличие бактериальных инфекций хронического характера и некоторых системных ревматических заболеваний повышает С-реактивный белок до 10-30 мг/л. При вирусной инфекции (если нет травмы) уровень СРБ повышается незначительно. Поэтому высокие его значения указывают на наличие бактериальной инфекции.
- При подозрении на сепсис новорожденных уровень СРБ 12 мг/л и более говорит о необходимости срочной противомикробной терапии.
- При острых бактериальных инфекциях, обострении некоторых хронических заболеваний, остром инфаркте миокарда и после хирургических операциях самый высокий уровень СРБ – от 40 до 100 мг/л. При правильном лечении концентрация С-реактивного белка снижается уже в ближайшие дни, а если этого не произошло, необходимо обсудить другое антибактериальное лечение. Если за 4-6 дней лечения значение СРБ не уменьшилось, а осталось прежним и даже увеличилось, это указывает на появление осложнений (пневмония, тромбофлебит, раневой абсцесс и др.). После операции СРБ будет тем выше, чем тяжелее была операция.
- При инфаркте миокарда белок повышается через 18-36 часов после начала заболевания, через 18-20 дней снижается и к 30-40 дню приходит к норме. При стенокардии он остается в норме.
- При различных опухолях повышение уровня С-реактивного белка может служить тестом для оценки прогрессирования опухолей и рецидива заболевания.
- Тяжелые общие инфекции, ожоги, сепсис повышают С-реактивный белок до огромнейших значений: до 300 мг/л и более.
- При правильном лечении уровень С-реактивного белка снижается уже на 6-10 день.
Подготовка к ревматологическим анализам
Чтобы анализы показывали объективную информацию, необходимо придерживаться некоторых правил. Сдавать кровь нужно в утренние часы, натощак. Между взятием анализов и приемом пищи должно пройти приблизительно 12 часов. Если мучает жажда, выпейте немного воды, но не сок, чай или кофе. Необходимо исключить интенсивные физические упражнения, стрессы. Нельзя курить и употреблять спиртное.
-
Гуляев Сергей Викторович
Врач-ревматолог, терапевт, нефролог
Кандидат медицинских наук
Skip to content
ДИАГНОСТИЧЕСКИЕ МАРКЕРЫ РЕВМАТОЛОГИЧЕСКОГО ЗАБОЛЕВАНИЯ
Отсутствие яркой клинической картины ревматологического заболевания, особенно на его начальных этапах, усложняет дифференциальную диагностику аутоиммунных патологий. Однако врач всегда может опираться на результаты лабораторных, инструментальных и иммунологических исследований. В совокупности они помогают не только определить этиологию заболевания, но и выявить его стадию, а также степень поражения органов и тканей.
ЛАБОРАТОРНАЯ ДИАГНОСТИКА
На что следует обращать внимание

Общеклинические и биохимические анализы служат дополнительными методами исследования и используются для уточнения диагноза, активности заболевания, выявления органных поражений, оценки риска осложнений и безопасности лечения.
Тактика обследования пациента с подозрением на ревматологическую патологию включает в первую очередь скрининговые методы обследования – общий анализ крови (с определением СОЭ), биохимический анализ крови (с определением СРБ, креатинина, АЛТ, АСТ, мочевой кислоты, ревматоидного фактора, креатинфосфокиназы, антител к антистрептолизину О, ионизированного кальция, витамина D) и общий анализ мочи.
СОЭ не служит специфическим маркером ревматологической патологии, но может свидетельствовать о наличии инфекционного, эндокринологического, гематологического и онкологического заболевания. СОЭ также повышается и при аутоиммунных поражениях. Этот показатель имеет ценность лишь в сочетании с другими тестами. К ним относится в первую очередь определение С‑реактивного белка (СРБ).
СРБ – классический острофазный белок, уровень которого повышается при любом воспалении, в том числе аутоиммунного характера. СРБ – маркер активности процесса и служит критерием эффективности терапии. Рост СРБ – предиктор тяжелой деструкции суставов при ревматоидном артрите. Для пациентов с ревматологической патологией рекомендуется классический метод определения СРБ, тогда как высокочувствительный метод используется в основном для оценки кардиоваскулярного риска.
СРБ увеличивается при многих заболеваниях, однако степень повышения этого показателя может говорить о природе патологии. Для пациентов, которые имеют заболевания суставов и позвоночника, обычно характерно умеренное повышение СРБ (10–50 мг/л), более активное воспаление (50–200 мг/л) может быть у пациентов с системными васкулитами. При любом ревматологическом заболевании значимое повышение СРБ всегда требует исключения бактериальной инфекции. В то же время при системной красной волчанке повышение СРБ не характерно вовсе и требует исключения любой инфекционной патологии.
В клиническом анализе крови всегда важно определить уровень гемоглобина, потому что для ревматологических заболеваний характерна железодефицитная анемия и анемия хронического воспаления, в основе которых лежит подавление продукции эритропоэтина из‑за избыточной выработки цитокинов.
В клиническом анализе крови также важен уровень лейкоцитов и тромбоцитов. Лейкопения (менее 3х109/л) может быть диагностическим критерием СКВ, а тромбоцитопения (менее 100х109/л) – проявлением АФС или СКВ. Не следует исключать и возможность лекарственной лейкопении, необходимо также проводить дифференциальный диагноз с гематологическими заболеваниями.
Дифференциальная диагностика необходима и в случае лейкоцитоза или тромбоцитоза. Лейкоцитоз всегда требует исключения инфекционного процесса. Высокий лейкоцитоз выявляется у пациентов с активным суставным синдромом, сыпью, лихорадкой. Сочетание с высоким уровнем ферритина – диагностический критерий болезни Стилла у взрослых. Незначительный реактивный лейкоцитоз можно видеть у пациентов, принимающих глюкокортикостероиды. Небольшой тромбоцитоз может сопровождать воспалительные заболевания, тогда как при высоком его уровне необходимо исключать гематологические патологии.
Выявление повышенного содержания мочевой кислоты в крови (референс 150–350 мкмоль/л у женщин и 210–420 мкмоль/л у мужчин) может говорить о бессимптомной гиперурикемии. Кроме того, она может быть признаком метаболического синдрома, подагрического артрита. Причем в острый период подагры уровень мочевой кислоты в крови может быть в норме, и его следует оценить примерно через 1–2 месяца после стихания острого процесса. При лечении подагрического артрита необходимо достичь целевых значений, при тофусной подагре они будут наиболее жесткими (менее 300 мкмоль/л).
В диагностике любого ревматологического заболевания важен комплексный подход. По отдельности ни один из лабораторных показателей или результатов инструментальных методов диагностики не может служить основанием для постановки диагноза
Часто у пациентов выявляется повышенный уровень антител к антистрептолизину О, которые выделяются бета‑гемолитическим стрептококком группы А. Однако без соответствующей клинической картины повышение уровня этих антител не может служить диагностическим признаком, и отправлять таких пациентов на консультацию к ревматологу нецелесообразно.
Второй блок обследований, которые необходимо проводить пациентам с подозрением на ревматологические заболевания, – анализы на выявление дополнительных маркеров воспаления: ферритин, кальпротектин, прокальцитонин и D‑димер. И основное внимание традиционно уделяется ферритину.
Ферритин отражает уровень депонирования железа и одновременно служит показателем острой фазы воспаления. Как уже говорилось выше, его повышение более чем в 10 раз в сочетании с лейкоцитозом – характерный признак болезни Стилла. Он также может свидетельствовать о риске синдрома активации макрофагов при болезни Стилла и СКВ. Следует иметь в виду, что повышение ферритина является неспецифическим маркером воспаления и может иметь место не только при СЗСТ (например, инфекционные заболевания, в т. ч. COVID‑19).
Повышение прокальцитонина (>0,5 нг/мл) также должно заставить задуматься об инфекционном процессе.
Рост креатининфосфокиназы в сочетании с небольшим повышением трансаминаз и лактатдегидрогиназы (АЛТ и АСТ) говорит о распаде продольно‑поперечных мышечных волокон, что встречается, например, при воспалительных миопатиях, дерматополимиозитах.
Синдром холестаза, который может наблюдаться у ревматологических больных, включает повышение щелочной фосфатазы и гамма‑глутамилтрансферазы, холестерина и прямого билирубина. Он может возникать на фоне приема ГКС, а также в рамках аутоиммунных заболеваний печени.
Д‑димер – это в первую очередь показатель тромбоэмболических событий, но также и неспецифический маркер, который может повышаться на фоне инфекционных заболеваний, у лиц старшей возрастной группы, при онкологических и воспалительных процессах.
Мочевой синдром – комплекс различных изменений в составе мочевого осадка, служит очень важным показателем для диагностики ревматологических болезней. Однако он всегда требует исключения бактериальной инфекции и оценки степени вовлечения почек в воспалительный процесс.
С этой целью необходимо проанализировать два синдрома – нефротический и нефритический. Нефротический синдром, который характеризуется протеинурией >3,5 г/сут, гравитационно распределительными отеками, может выявляться у пациентов с СКВ и васкулитами, а также при амилоидозе и паранеопластических нефритах. При этом у пациентов не наблюдается эритроцитурия. А вот микро- и макрогематурия появляются при нефритическом синдроме, который также сопровождается протеинурией и развитием острой почечной недостаточности. Этот симптомокомплекс характерен при волчаночном нефрите, ANCA‑ассоциированных нефритах и васкулитах.
Что и в каких случаях
Заподозрить ревматоидный артрит можно при повышении острофазных белков воспаления (увеличение СОЭ, СРБ), повышении РФ с АЦЦП, которым сопутствуют симметричная выраженная боль воспалительного ритма в суставах, симметричные артриты, изменения по данным рентгенографии (эрозии, кистовидная перестройка, околосуставной остеопороз).
Об остеоартрите говорит отсутствие острофазных показателей (СОЭ, СРБ) в сочетании с болью механического ритма в суставах, отсутствием артритов, деформацией в суставах. При остеоартрозе может иметь место изолированное повышение РФ, что не дает нам право устанавливать диагноз ревматоидного артрита, если нет характерной клинической картины.
При подозрении на системные заболевания соединительных тканей следует помнить, что это полисиндромные заболевания, и диагностическим критерием будет изменение в клиническом анализе крови (СОЭ, снижение ростков кроветворения, лейкопения, тромбоцитопения, эритроцитопения). Характерно также повышение СРБ (при исключении инфекции), креатинина, АЛТ, АСТ и ОАМ (протеинурия, гематурия, цилиндрурия).
Почти у всех ревматических больных наблюдается нарушение кальций‑фосфорного обмена, поэтому при подозрении на ревматоидные заболевания необходимо исследовать уровень ионизированного кальция (референс 1,18–1,28 ммоль/л), паратгормона (до 50 пг/мл), кальцидиола (референс >30 нг/мл) и витамина Д, который участвует во многих обменных процессах в организме.
Лабораторные данные очень важны для оценки безопасности лечения. Анализы следует сдавать в начале лечения раз в месяц, далее не реже одного раза в три месяца, оценивая основные показатели крови и мочи. Однако изолированное повышение таких маркеров, как СОЭ, СРБ, мочевая кислота, антистрептолизин О, без клинических признаков ревматоидных заболеваний не служит поводом для направления к ревматологу.
ИНСТРУМЕНТАЛЬНАЯ ДИАГНОСТИКА

Стандартная рентгенография – один из основных методов диагностики. Она используется уже более 100 лет, но до сих пор не теряет своей актуальности благодаря незначительной стоимости, доступности и возможности наблюдать заболевание в динамике. Однако существенным ее недостатком является низкая чувствительность при ранних структурных изменениях (несколько месяцев с начала заболевания).
По существующим стандартам область рентгеновского исследования зависит от предполагаемого ревматологического заболевания. При ревматоидном артрите выполняют рентгенографию кистей, стоп, при анкилозирующем спондилоартрите – костей таза с крестцово‑подвздошными сочлениями и позвоночника, при СКВ – кистей, при подагрическом артрите – стоп, при псориатической артропатии – костей таза, кистей и стоп.
По результатам рентгенологического обследования можно определить воспалительную или невоспалительную природу заболевания, а также группу ревматологических патологий, к которым относится конкретный случай.
При воспалительном поражении суставов (ревматоидном артрите, заболеваниях соединительной ткани, спондилоартропатии) на рентгенографии можно увидеть околосуставной остеопороз, равномерное сужение суставной щели, костные анкилозы, остеолиз. При невоспалительных патологиях (дегенеративных поражениях суставов, метаболических и эндокринных заболеваниях) отмечаются субхондральный склероз, остеофиты и неравномерное сужение суставой щели и кисты.
Характер патологических изменений, их локализация, распространенность и группа пораженных суставов также могут помочь в диагностике заболевания.
Рентгенография при ревматоидном артрите дает возможность определить рентген‑стадию заболевания. Так, если для 1‑й стадии ревматоидного артрита характерен околосуставной остеопороз и единичные мелкие просветления (кисты), то на 3‑й и 4‑й стадиях уже можно увидеть эрозии суставной поверхности, анкилозы.
При подагре на рентгеновском снимке врач может обнаружить симптом «пробойника» и характерные «дырки» в месте отложения рентгенонегативных кристаллов моноурата натрия. Эрозии при подагре на рентгенограмме имеют отличия от эрозий при ревматоидном артрите.
Псориатический артрит обычно сопровождается тяжелым поражением суставов при длительном течении болезни. Характерны поражение осевого скелета, асимметричность, поражение дистальных межфаланговых суставов, сужение и деструкция концевых фаланг (акроостеолиз), симптом «карандаш в стакане» – чашеобразная деформация проксимальной части фаланг пальцев с сужением дистальных эпифизов.
Рентгенологические признаки остеоартроза включают субхондральный остеосклероз, остеофиты, неравномерное сужение суставной щели, деформацию в виде узелков Гебердена и Бушара при отсутствии эрозий. При полиостеоартрозе можно также увидеть симптом «перевернутого Т» и симптом «летящей чайки».
При подозрении на спондилоартрит пациента необходимо направить на рентгенографию костей таза и позвоночника. Ранний признак – субхондральный остеосклероз, который в основном отмечается в области подвздошной кости. Поздние изменения характеризуются наличием синдесмофитов, анкилозом дугоотростчатых суставов, симптомом «бамбуковой палки». Характерным признаком спондилоартрита, который отмечается в 100% случаев, служит сакроилеит. Наблюдается сочетание участков расширения суставной щели за счет эрозий на фоне распространенного субхондрального остеосклероза, сначала в области подвздошной кости, а затем крестца, при прогрессировании заболевания может сформироваться анкилоз крестцово‑подвздошных сочленений.
УЗИ рекомендуется для оценки воспалительных изменений в мягких тканях. Это очень информативный и доступный метод, но его результаты существенно зависят от уровня качества УЗИ‑аппарата, а также квалификации и опыта специалиста. УЗИ может выявить наличие жидкости в полости сустава, признаки воспаления сухожилий, энтезиты, отложения кристаллов моноурата натрия на поверхности суставов (признак «двойного контура» у пациентов с подагрой).
Заблуждение, что ревматоидный фактор служит показателем наличия ревматологического заболевания, довольно распространено. Хотя на самом деле это не так. В здоровой популяции ревматоидный фактор встречается с частотой до 10%, но он не имеет отношения к заболеваниям суставов без соответствующих клинических проявлений. В тех случаях, когда врач все‑таки подозревает заболевание суставов, следует определять в первую очередь антитела к циклическому цитруллинсодержащему пептиду (АЦЦП) и антинуклеарный фактор
КТ служит дополнительным методом исследования, который используется с целью дообследования и проведения дифференциальной диагностики. Чаще всего КТ‑диагностика применяется для исключения поражения внутренних органов‑мишеней при том или ином системном заболевании соединительной ткани. Однако данный метод исследования также используется и для оценки состояния костно‑суставной системы, например для исключения остеонекрозов.
МРТ – метод исследования, который активно практикуется в ревматологии. Очень часто данное исследование проводят для выявления дорентгенологической стадии сакроилеита, что позволяет значительно сократить время от первых признаков болезни до постановки диагноза. Наиболее часто при МРТ‑диагностике применяется режим STIR, который позволяет выявить высокоинтенсивный сигнал от костных структур – отек костного мозга, что говорит о наличии активного воспаления в исследуемых областях. Также МРТ нередко используется для диагностики раннего ревматоидного артрита. Выполнение МРТ кистей в данном случае позволяет выявить минимальные синовиты мелких суставов кистей, оценить синовиальную оболочку суставов, выявить мелкие эрозии, что невозможно увидеть при стандартной рентгенографии кистей. МРТ‑исследование позвоночника используется для диагностики спондилодисцитов, помогает в проведении дифференциальной диагностики с различной неврологической патологией (грыжи/протрузии межпозвоночных дисков с компрессией нервных корешков).
Двухэнергетическая рентгеновская денситометрия – основной количественный неинвазивный метод исследования МПКТ, золотой стандарт диагностики остеопороза. При этом диагностически значимым является выполнение денситометрии по шейке бедра и поясничному отделу позвоночника.
ИММУНОЛОГИЧЕСКОЕ ОБСЛЕДОВАНИЕ
В некоторых случаях именно иммунологические исследования могут однозначно подтвердить или опровергнуть наличие ревматологического заболевания.
Одним из ключевых показателей в иммунологическом анализе крови при подозрении на СЗСТ является антинуклеарный фактор (АНФ). Ключевое значение имеет титр АНФ. Дигностически значимым считается повышение АНФ более чем 1:160. Однако следует помнить, что титр АНФ 1:160 будет у 5% здоровых людей без аутоиммунных заболеваний, а титр 1:80 – у 20%.
Практически для каждого заболевания соединительной ткани имеется собственный специфический профиль аутоантител, то есть набор аутоантител в крови пациента, который при сопоставлении с клинической картиной помогает в диагностике.
Например, при системной склеродермии характерно наличие специфических антител – антитела к Scl‑70, антитела к РНК‑полимеразе 3‑го типа, CENP B – они выявляются практически в 90% случаев системной склеродермии. При болезни Шегрена характерны анти‑SSA/Ro – и/или SSB/La‑антиядерные антитела.
Еще одна важная группа аутоантител – это антитела к цитоплазме нейтрофилов, или ANCA‑антитела. Они выявляются при ANCA‑ассоциированных васкулитах. Их достаточно много, но в ревматологии наиболее значимыми являются два типа – антитела к миелопероксидазе (анти‑МРО) и антитела к протеиназе‑3 нейтрофилов. Оба белка ассоциируются с АНЦА‑васкулитами.
При подозрении на антифосфолипидный синдром необходимо исследовать антитела к бета‑2‑гликопротеину‑1, антитела к кардиолипину, фосфатидилсерину, а также волчаночный антикоагулянт. При этом диагностически важным является выполнение анализа на данные маркеры минимум дважды с интервалом не менее 12 недель, чтобы исключить их транзиторное повышение.
Однако, несмотря на достаточно высокую специфичность каждого из показателей в иммунологическом анализе крови, врач должен понимать, что те или иные лабораторные или иммунологические показатели сами по себе не позволяют убедительно говорить о наличии системного заболевания соединительной ткани. Они могут лишь подтверждать наличие заболевания при соответствующей клинической картине. Поэтому алгоритм диагностики заболевания должен включать в первую очередь осмотр пациента и тщательный сбор анамнеза. И только при наличии характерной клинической картины заболевания врач может говорить о наличии СЗСТ, подвержденного данными иммунологического анализа крови.
Статья подготовлена Татьяной Шемшур по материалам I конгресса с международным участием «Московская ревматология» при участии врача‑ревматолога ГКБ № 52 Инны Климович
Nataliya2021-09-29T16:09:11+03:00
Page load link
Go to Top





![Кольцевидная эритема [13] Кольцевидная эритема [13]](https://probolezny.ru/media/bolezny/revmatizm/kolcevidnaya-eritema-13_s.jpeg)






