-
Главная
-
Статьи
-
Простым языком
-
Популярные ошибки при постановке внутривенных уколов
лучшие специалисты в различных областях медицины
с опытом работы в городских клиниках и реанимациях
100% соблюдение мер предосторожности в период пандемии COVID’19
Мы соблюдаем все меры предосторожности во время работы:
- Весь наш персонал (медработники, врачи, консультанты) сдают анализы на наличие коронавируса;
- Персонал передвигается на служебных автомобилях;
- В не рабочее время все сотрудники соблюдают все меры предосторожности (использование масок, перчаток);
Как поставить капельницу на дому пациенту с «плохими» венами?
5 способов найти вену при постановке капельницы
Капельница считается несложной медицинской процедурой, но требует определенных знаний и опыта. Проводить процедуру внутривенных вливаний самостоятельно категорически не рекомендуется из-за высокого риска осложнений.
Чтобы поставить капельницу на дому с помощью медсестры, необязательно много денег: специалист сделает все профессионально, с соблюдением правил. Правда, избежать сложностей при проведении инфузии удается далеко не всегда, особенно, если у пациента незаметные, тонкие и хрупкие вены, в которые нелегко попасть.
Содержание
- Почему капельницы ставят в вены на руках?
- Что такое плохой венозный доступ?
- Причины «плохих» вен на руках
- 5 проверенных способов найти вену
- Физическая нагрузка
- Сдавливание
- Согревание
- Гравитация
- Восполнение жидкости
- Как правильно поставить капельницу: алгоритм процедуры
- Инструменты и аксессуары
- Подготовка к процедуре
- Постановка капельницы
- Осложнения при неправильном выполнении инфузии
- Что делать при развитии осложнений?
- Как понять, что лекарство идет мимо вен?
- Куда ставят капельницу, если вены на руках плохие?
- Список литературы
Почему капельницы ставят в вены на руках?
Вены на руках выбирают для проведения медицинских манипуляций неслучайно, так как они имеют наиболее подходящее для этого строение. На верхних конечностях расположены глубокие и поверхностные сосуды. Последние пролегают близко к поверхности кожи, благодаря чему из них легко брать кровь.
Давление в них составляет всего 5-10 мм ртутного столбика (в артериях на руках оно может составлять 139 мм), венозная стенка содержит небольшое количество мышечных клеток, податлива и хорошо растягивается. К тому же кожа на руках гораздо тоньше, чем на ногах, поэтому проколоть ее можно, не доставляя человеку сильной боли.
После прокола на стенке вены появляется небольшой рубец — такой же, как после повреждения кожи в любом другом месте. Он может сохраняться длительное время — месяцы и даже годы. Полностью целостность поврежденных венозных стенок не восстанавливается никогда, но изменения (если их не слишком много) не оказывают существенного влияния на работу организма.
Что такое плохой венозный доступ?
Ситуация, когда медсестра не может попасть в вену, знакома примерно трети пациентов, которым хоть раз в жизни делали внутривенные инъекции, ставили капельницу на дому или в условиях стационара. Причина далеко не всегда заключается в неопытности медицинского работника. Иногда даже специалисты с большим стажем попадают в нужное место далеко не с первого раза — чаще всего это происходит при затрудненном венозном доступе.
В норме вены должны слегка выступать над кожей между мышцами, иметь голубоватый или синий оттенок. Но у некоторых людей они слишком тонкие или практически незаметные, что усложняет введение иглы. В практике медсестер бывают случаи, когда вену трудно не только увидеть, но и пропальпировать. Тогда опытные специалисты используют проверенные способы найти вену и ставят капельницу в место, где это сделать легче всего.
Причины «плохих» вен на руках
Незаметные, тонкие или хрупкие вены — серьезная проблема для тех, кто проводит медицинские манипуляции. Причин подобного явления может быть несколько, начиная естественными причинами, заканчивая приемом лекарственных препаратов и частыми инъекциями:
- Особенности организма. Рисунок и особенности расположения вен у каждого человека индивидуальны, поэтому являются такой же уникальной биометрической характеристикой, как и отпечаток пальца или узор радужки. Соответственно, «спрятанные» сосуды могут быть особенностью организма.
- Генетическая предрасположенность. Прочность венозных клапанов заложена генетически. Согласно статистике, если оба родителя страдают варикозом, вероятность получить его по наследству у детей составляет около 80%. То же самое касается и хрупких или тонких вен — часто они представляют собой семейную проблему.
- Старение. Венозный доступ ухудшается с возрастом — это связано с уменьшением содержания эластина и коллагена, а также истончением подкожно-жировой клетчатки. Кожа становится тонкой, «бумажной», а вены — тонкими и хрупкими, из-за чего возрастает риск травм и кровотечений.
- Лишний вес. У людей с высоким ИМТ (индекс массы тела) вены скрываются под жировой прослойкой. При ожирении сложно выполнять не только внутривенные инъекции и капельницы, но и некоторые диагностические процедуры — УЗИ, МРТ.
- Частые инъекции. Любой укол представляет собой травму, а если их было слишком много, на месте здоровых тканей образуются рубцы. Вены «прячутся» и твердеют, поэтому поставить капельницу или сделать инъекцию становится сложнее.
- Регулярное введение наркотиков. Помимо частых травм, венозный доступ у наркоманов ухудшается из-за введения едких, агрессивных препаратов. Они буквально сжигают венозные стенки, поэтому наркозависимым людям с большим стажем крайне сложно проводить медицинские манипуляции.
- Воздействие ультрафиолета. Ультрафиолетовые лучи также способны разрушать эластин и коллаген, из-за чего у людей, которые часто находятся на солнце, венозный доступ часто затруднен.
- Прием лекарств. Некоторые препараты ухудшают состояние вен и повышают риск осложнений при катетеризации. Кортикостероиды вызывают атрофию эпидермиса, а антикоагулянты повышают риск кровотечений.
Плохой венозный доступ бывает проходящим явлением. Если человек испытывает стресс (например, боится уколов) или замерз, найти вену для постановки капельницы бывает сложно.
5 проверенных способов найти вену
Существует несколько способов, которые помогают сделать вены более заметными — опытные медсестры обычно используют их в комплексе. Они эффективны, когда человеку нужно поставить 1-2 капельницы.
Если пациент должен пройти курс лечения внутривенными инфузиями, рекомендуется катетеризация (установка катетера). Процедура позволяет избежать частых уколов и сложностей с венозным доступом. При длительном лечении (более месяца) врач может порекомендовать имплантацию порт-системы.
Физическая нагрузка
Слова «поработать кулаком» знакомы всем, кто сдавал кровь или получал внутривенную терапию. Любая физическая нагрузка усиливает кровообращение: вены наполняются и становятся более заметными. Если серьезных проблем с венозным доступом нет, можно несколько раз сжать и разжать кулак. Для пациентов с «трудными» венами лучше приобрести резиновый мячик, который перед капельницей нужно интенсивно сжимать в руке.
Сдавливание
Еще один способ улучшить наполнение вен — ненадолго ухудшить кровообращение. Для этого используется жгут, который накладывают на 10-15 см выше интересующего участка. Его затягивают, но не слишком туго, чтобы вена проступила под кожей. Можно использовать манжетку тонометра — наложить как обычно и накачать до 40-60 мм ртутного столбика.
Даже если вена не будет заметна, ее можно пальпировать. Она должна быть упругой, но не слишком твердой, гладкой и слегка пульсировать. Вену необходимо помассировать 20 секунд, после чего можно проводить манипуляции. Вопреки распространенному мнению, хлопать по вене не стоит. Она может «спрятаться», а после капельницы на руке останется синяк.
Согревание
На холоде вены сжимаются и становятся менее заметными, а в тепле, наоборот, расширяются и увеличиваются. Если человек сильно замерз, с капельницей лучше повременить, пока он не согреется.
Процесс можно ускорить — дать выпить теплый чай или кофе, принять горячий душ или ванну. Не запрещено использовать для согревания любые подручные средства — грелку, емкость с теплой водой, нагретое полотенце. Главное — не перестараться и не обжечь пациента. Прикладывать тепло к руке следует до дезинфекции: после того, как кожа будет обработана спиртом или антисептиком, к ней не должны прикасаться посторонние предметы.
Гравитация
При выполнении инъекции или капельницы можно использовать принцип гравитации. Человеку достаточно постоять несколько минут, расслабив руки. Можно вытянуть конечность вперед и сделать несколько круговых движений или лечь на диван и опустить ее вниз.
Механизм действия этого способа прост: кровь приливает к венам, благодаря чему они становятся более темными, более заметными и выраженными.
Восполнение жидкости
Если организм обезвожен, найти вену становится сложно даже профессионалу. Кровь при недостатке жидкости становится густой и медленно течет по сосудам, что ухудшает венозный доступ.
Незадолго до капельницы рекомендуется выпить около 250 мл воды, благодаря чему процедура пройдет проще. Кроме того, это поможет успокоиться и снизить уровень стресса, который также влияет на успех проведения процедуры.
Как правильно поставить капельницу: алгоритм процедуры
Для того, чтобы сделать внутривенную инфузию, необходимы соответствующие знания, опыт и строгое соблюдение техники. Правильная постановка капельницы — это не только введение иглы без последствий для пациента, но и выбор системы, скорости вливания и т. д.
Инструменты и аксессуары
Для проведения инфузии необходимо подготовить предписанные врачом препараты (проверить срок годности, объем и другие важные показатели), а также инструменты и расходные материалы:
- Штатив для капельницы. Представляет собой переносную стойку с крючками, на которые вещают емкости с растворами. Ее высота составляет 1,5-2 м, что обеспечивает достаточный напор для введения.
- Система для инфузии. Капельницы отличаются диаметром игл, трубок и скоростью вливания препаратов. Очень важно определиться с размером иглы, который обратно пропорционален номеру: двадцать вторая — самая тонкая, четырнадцатая — самая толстая. Он зависит от анатомических особенностей пациента и характеристик препарата.
- Сопутствующие аксессуары. Помимо штатива и системы для постановки капельницы понадобится жгут (он помогает найти вену), пластырь для фиксации иглы и вата.
Кроме назначенных лекарственных препаратов нужно подготовить антисептическую жидкость. Чаще всего используют спирт, если у человека имеется аллергия, берут безспиртовые растворы (например, Хлоргексидин).
Подготовка к процедуре
Перед манипуляциями следует обязательно помыть руки и протереть их антисептиком. Несоблюдение правил гигиены может привести к инфицированию и сепсису даже в том случае, если медработник идеально владеет техникой выполнения инфузий.
- Подключить систему к емкости или пакету с препаратом. Для этого иглу необходимо протереть спиртом и проткнуть пробку — это несложно, так как изготавливаются они из мягкой резины или других материалов.
- Повесить емкости на стойки, хорошо зафиксировать их. Обязательно проверить отсутствие воздуха в системе — примерно на треть заполнить жидкостью трубки и капельную камеру. Мелкие пузырьки обычно не представляют опасности — они прилипнут к стенкам емкости и не попадут в кровоток.
Если стерильность нарушена на одном из этапов, проводить вливание категорически запрещено. Это может привести к заражению крови и другим опасным последствиям.
Постановка капельницы
Перед процедурой необходимо ознакомить пациента с особенностями ее выполнения. Каждый препарат имеет особое воздействие на организм, и некоторые ощущения могут напугать человека. При этом важно отличать побочные воздействия лекарств от тревожных симптомов, развивающихся при неправильном выполнении вливаний. О боли, головокружении, тошноте, слабости и другом дискомфорте необходимо сразу же сообщить медработнику. Алгоритм проведения процедуры выглядит следующим образом:
- пациент занимает удобное положение — лучше всего делать капельницу лежа, но можно и в положении полусидя или сидя;
- руку в районе бицепса перетягивают жгутом, место введения иглы тщательно дезинфицируют;
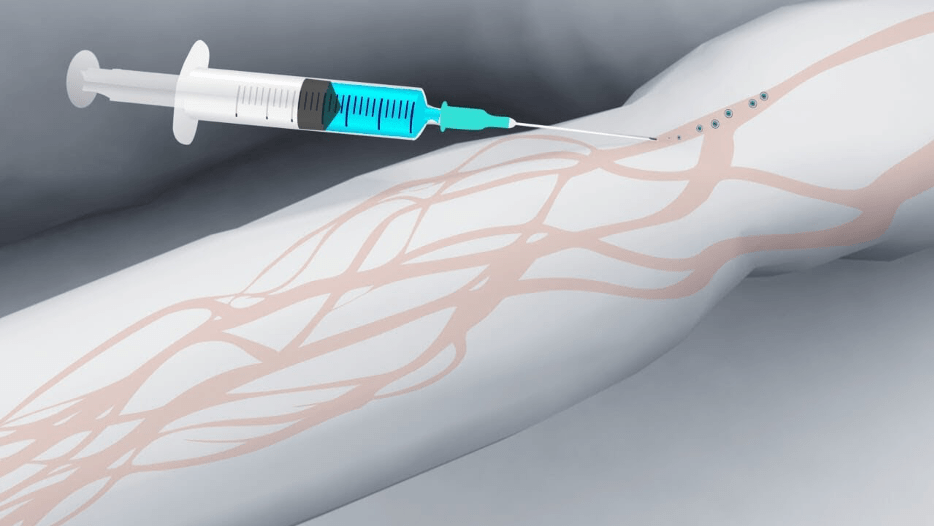
- иглу вводят в самую темную, хорошо наполненную вену параллельно поверхности руки под углом 35-45 градусов;
- после того, как в катетере появится кровь, его располагают максимально параллельно конечности и фиксируют с помощью лейкопластыря;
- трубку системы подключают к катетеру, убеждаются в герметичности соединения, дополнительно фиксируют его пластырем;
- скорость подачи раствора регулируется с помощью регулятора с колесиком — иногда на него нанесено количество капель, чтобы упростить подсчет.
В ходе проведения процедуры необходимо следить за пациентом и местом введения иглы. Если жидкость течет слишком быстро, у человека может начаться головокружение. В подобной ситуации лучше просто уменьшить скорость инфузии, покрутив колёсико в нужную сторону.
После завершения процедуры необходимо перекрыть систему, аккуратно извлечь, приложить к месту укола вату, пропитанную спиртом, и хорошо прижать. Держать ее необходимо не менее 10-15 минут, а лучше 20-25 минут. За это время сформируется сгусток крови, который закупорит ранку. Если убрать вату слишком быстро, капли крови попадут под кожу, вследствие чего образуется синяк или кровоподтек. Нельзя растирать место укола или прикасаться к нему, так как это тоже может привести к скоплению сгустков крови.
Осложнения при неправильном выполнении инфузии
При проведении процедуры необходимо строго соблюдать все правила — технику постановки и асептику. Неправильно поставленная капельница влечет за собой риск осложнений, в число которых входят:
- синяк или гематома в месте укола;
- повреждение сосуда;
- шишки под кожей из-за скопления препарата;
- непреднамеренное введение небольшого (инфильтрация) или значительного (экстравазация) количества раствора в окружающие ткани;
- спазм вены;
- воспаление вены с образованием тромба;
- инфицирование тканей;
- воздушная эмболия.
В число осложнений входят также аллергические реакции на препарат. Они могут быть незначительными (зуд и сыпь в области введения раствора) или выраженными — отеки Квинке и анафилактический шок. В любом случае больного следует оставить под наблюдением врача — иногда небольшие аллергические реакции приводят к тяжелым последствиям.
Что делать при развитии осложнений?
Самое опасное осложнение неправильно поставленной капельницы — воздушная эмболия, или попадание пузырьков воздуха в кровоток. Она редко вызывает летальный исход — по мнению специалистов, для того, чтобы вызвать смерть, в вену нужно ввести не менее 200 мл воздуха. Небольшой пузырек просто растворяется в клетках, но иногда он может ухудшить работу жизненно важных органов, поэтому лучше не рисковать.
Симптомы воздушной эмболии зависят от размера пораженного сосуда и количества попавшего воздуха. Пораженный участок отекает, становится болезненным, кожа синеет или краснеет, после чего образуются трофические язвы и некротические зоны. Возможна тахикардия, а также проявления со стороны пораженных органов. При эмболии легочных артерий наблюдается кровохаркание и отек легких, если затронуты коронарные или мозговые артерии, возможны инфаркты и инсульты со всеми вытекающими последствиями. При появлении признаков эмболии пациента следует немедленно госпитализировать.
К опасным осложнениям при нарушении техники внутривенных инфузий относятся инфильтрация и экстравазия, которые способны привести к неприятным последствиям. Введение большого количества лекарства мимо вен может привести к тяжелому поражению тканей и некрозу. Лечение проводится в стационаре под медицинским контролем.
Появление гематом и синяков далеко не всегда зависит от опыта или квалификации медсестры. У некоторых пациентов сосуды настолько ломкие, что лопаются при введении иглы, вследствие чего появляется синяк. Подобные осложнения неопасны для здоровья, но иногда могут привести к неприятным последствиям, требующих медицинского вмешательства. Обратиться к врачу необходимо при следующих симптомах:
- болезненные ощущения, которые нарастают и не исчезают на протяжении 2-3 дней;
- увеличение синяка в размерах;
- мышечные спазмы;
- затруднение при движениях рукой;
- ухудшение общего самочувствия (слабость, лихорадка, головная боль);
- повышение температуры в месте кровоподтека.
Подобные признаки свидетельствуют о том, что в организм попала инфекция, а иногда о начале некротических процессов. В норме синяки сходят за 2-3 недели, постепенно меняя цвет от синевато-багрового до зеленоватого и желтого. Кровоподтек, который не сходит на протяжении длительного времени, также является поводом обращения к врачу, даже если не сопровождается болезненными ощущениями или недомоганием.
Флебит, или воспаление венозных стенок обычно развивается после продолжительного лечения внутривенными инфузиями, но при попадании инфекции или введении едких, раздражающих препаратов может развиться после нескольких процедур. Участок вены становится плотным и болезненным, температура тела повышается до 38-39 градусов. Флебит лечат консервативно (антикоагулянты, противовоспалительные препараты) в сочетании с физиотерапией.
Как безопасно поставить капельницу при «трудных» венах?
При введении иглы человеку с тонкими, хрупкими или плохо заметными венами необходимо соблюдать дополнительные правила предосторожности. Они позволяют избежать неприятных последствий в виде травм, гематом и синяков, а также делают процедуру максимально безболезненной:
- Не растягивать кожу чрезмерно. Если вены выражены достаточно, чтобы попасть в нужное место, можно обойтись без жгута. В ином случае лучше взять мягкий жгут и не затягивать его слишком сильно — особенно это касается пожилых людей, а также пациентов с тонкой кожей и хрупкими венами.
- Уменьшить количество процедур. По возможности необходимо уменьшить количество проколов вен — вводить несколько препаратов в одной капельнице или один за другим. Не стоит забывать, что самостоятельное смешивание лекарств может привести к нежелательным последствиям — этот вопрос следует обсудить с врачом.
- Использовать иглу с небольшим диаметром. Для введения большинства растворов достаточно иглы с минимальным диаметром. Исключения составляют вязкие, густые препараты — при их введении следует проявлять повышенную осторожность.
- Не давить на иглу слишком сильно. Если игла достаточно острая, давить на нее слишком сильно нет необходимости. Для введения достаточно плавного, мягкого движения с небольшим давлением.
- Вводить иглу параллельно коже. Это делается для того, чтобы снизить риск сквозного прокола вены. Кожу над сосудом следует слегка натянуть и зафиксировать, чтобы он не скользил.
- Не торопиться. При постановке капельницы спешка может привести к неприятным последствиям — действовать нужно медленно и аккуратно.
При правильном введении иглы пациент чувствует легкий дискомфорт при наложении жгута и выполнении прокола. Неприятные ощущения в ходе вливания раствора, включая головокружение, тошноту, слабость и потемнение в глазах, свидетельствуют о том, что инфузия идёт неправильно.
Как понять, что лекарство идёт мимо вен?
Чтобы предотвратить инфильтрацию и экстравазию, необходимо внимательно наблюдать за состоянием пациента во время процедуры. Перечень тревожных признаков:
- неестественно блестящая, плотная, натянутая кожа в месте введения иглы;
- напряжение и появление отека (особенно опасна быстро нарастающая отечность);
- изменение оттенка и температуры руки — покраснение, посинение, слишком холодная кожа;
- самостоятельное замедление или прекращение поступления лекарства;
- продолжение инфузии после наложения жгута на вену;
- утечка раствора вокруг места введения;
- жжение или дискомфорт на участке, где находится игла.
При появлении подобных симптомов следует немедленно прекратить инфузию и вынуть иглу. Место введения необходимо внимательно осмотреть, а при вливании большого количества раствора мимо вены (особенно, если он вязкий или едкий) необходимо немедленно обратиться к врачу. Для устранения последствий в таких случаях требуется введение антидота.
Если количество препарата, попавшее в ткани, небольшое, нужно наблюдать за пораженным местом на протяжении 2-3 дней. При первых проявлениях некроза немедленно обратиться в медицинское учреждение.
При повреждении вены необходимо придавить ее на несколько минут, а потом наложить сухую стерильную повязку, при появлении гематомы — сделать компресс. Если состояние больного не ухудшилось, можно поставить капельницу повторно в другую вену.
Куда ставят капельницу, если вены на руках плохие?
Если возможность поставить капельницу в вену на сгибе локтя нет, медсестра выбирает другое место. Вводить иглу в мелкие сосуды категорически не рекомендуется. Попасть в них крайне сложно, а проблемы впоследствии возникают гораздо чаще — возможны гематомы и флебиты. Осмотр начинают с тыльной стороны кисти, где сосуды также достаточно крупные и хорошо выражены. Туда обычно ставят катетер — локтевой сгиб плохо подходит для этих целей, так как устройство можно легко повредить при сгибании руки.
Далее осматривают вены предплечья, причем выбирают место так низко, как это возможно. Сосуды, проходящие по внешней стороне предплечья около запястья, используют редко — они проходят близко к нервам, поэтому существует высокий риск повреждения. В вены внутренней части руки ниже локтя (так называемой антекубитальной ямки) капельницы также практически не ставят. При попадании раствора в близлежащие ткани происходит сдавливание важных анатомических структур, что грозит повреждением вен и некрозом.
В вены ног капельницы ставят крайне редко — только при невозможности введения препарата другим способом. Сосуды более склонны к воспалениям и флебитам, а процедура крайне болезненная — кожа на нижних конечностях грубая, поэтому проколоть ее гораздо сложнее. Крупных вен, помимо центральных бедренных, там нет, а подколенные неудобны из-за расположения.
При отсутствии других вариантов врачи выбирают для инфузий «вены последней надежды», то есть центральные. В их число входят:
- подключичные (под правой или левой ключицей);
- внутренние яремные по бокам шеи;
- бедренные, которые расположены в паху — используются крайне редко из-за высокого риска осложнений.
Такие внутривенные вливания представляют собой малую хирургическую операцию — сначала выполняют катетеризацию, после чего вводят лекарственные растворы. Катетеризация проводится под анестезией и контролем УЗИ — некоторые сосуды незаметны глазу, поэтому определить без соответствующих ориентиров невозможно.
Особенно сложно ставить капельницы новорожденным или младенцам. Вены на руках у них очень тонкие, поэтому попасть в них сможет далеко не каждая опытная медсестра. Кроме того, маленькие дети не способны длительное время лежать абсолютно неподвижно, что повышает риск травм. Таким пациентам капельницы часто ставят в ноги или вены на голове — подобная процедура часто шокирует родителей, но значительно уменьшает риск осложнений.
Самостоятельное проведение процедуры может привести к серьезным осложнениям, поэтому лучше обратиться к опытному медработнику. Чтобы поставить капельницу в Москве по ценам ниже, чем в коммерческих клиниках, нужно вызвать квалифицированную медсестру, позвонив по телефону на нашем сайте. Опытный специалист проведет процедуру быстро, безболезненно и абсолютно безопасно!
Список литературы
- Мухина С. А., Тарновская И. И. Практическое руководство к предмету «Основы сестринского дела»: учебник. — М.: Родник, 2005 г.
- www.who.int Публикации Всемирной организации здравоохранения ВОЗ ВОЗ/ГСБИ: Комплект методических материалов по безопасности инъекций и сопутствующим процедурам.
- Савельев Н.«Уколы, капельницы, перевязки и другие медицинские процедуры и манипуляци»: — М.: АСТ, 2017 г.
- Биккулова Д.Ш. Протоколы венозного доступа — комплексное решение проблем ЦВК. //Журнал Поликлиника 1(2)/2014 г.
- Брико Н.И., Биккулова Д.Ш., Брусина Е.Б., и др., Профилактика катетерассоциированных инфекций кровотока и уход за центральным венозным катетером (ЦВК). //Клинические рекомендации. — М.: «Ремедиум Приволжье», 2017 г.
Самый эффективный способ введения лекарственных средств – это внутривенный. Внутривенное струйное введение еще называют болюсным.
Методика
Типичное место для внутривенных инъекций – это вены локтевого сгиба или кубитальные вены. Перед проведением процедуры врач или медсестра надевает стерильные перчатки, а затем обрабатывает стерильным ватным шариком, смоченным спиртом или другим антисептиком, место предполагаемой инъекции.
Сама инъекция осуществляется в положении сидя или лежа, в зависимости от состояния пациента. Под локтевой сгиб подкладывают специально предназначенную для этого клеенчатую подушечку. Затем на среднюю треть плеча накладывают жгут. Обязательное условие: жгут должен быть наложен на одежду или на слой ткани (полотенце, пеленка, салфетка), но не на голое тело.
После того как жгут наложен, просят пациента сделать серию сжиманий-разжиманий кисти, собранной в кулак. После таких движений вены, сдавленные сверху жгутом, хорошо контурируются. При этом находят наиболее рельефную вену, которую пунктируют, прокалывают иглой.
Во время пункции шприц удерживают правой рукой, а иглу располагают срезом вверх и под углом 150 к поверхности кожи. При этом вторым пальцем фиксируют канюлю иглы, а остальными – цилиндр шприца. В момент пункции вены (венепункции) просят пациента зажать кисть в кулак. Вхождение иглы в вену сопровождается ощущением провала, когда игла идет более легко.
После того, как срез иглы вошел в вену, ее продвигают еще на 1-1,5 см. Затем, чтобы убедиться, что просвет иглы действительно в вене, оттягивают на себя поршень пальцами левой кисти. Наличие крови в шприце говорит о том, что венепункция выполнена правильно.
После этого снимают жгут, просят разжать кулак, и медленно вводят лекарство. По окончании введения иглу извлекают, место пункции вновь обрабатывают ватным шариком. Просят согнуть руку в локте, зажав шарик на 2 мин., чтобы не было гематомы.
Достоинства

Поэтому внутривенные струйные введения – единственный выход при тяжелых, экстренных состояниях, когда нужно добиться эффекта немедленно, здесь и сейчас. В отличие от внутримышечных и подкожных инъекций внутривенные струйные введения более управляемы. При малейших изменениях самочувствия пациента их можно тотчас же прекратить.
Иногда требуется вводить лекарство очень медленно с заданной объемной скоростью. Для этого используют специальные приборы-инфузоматы.
Недостатки
Недостатки внутривенных струйных инъекций в значительной степени связаны с технической сложностью процедуры. Здесь требуется опыт. Поэтому внутривенные инъекции, как правило, под силу только лицам с медицинским образованием, врачам и медсестрам. Довольно часто технические сложности возникают, когда кубитальные вены имеют анатомические особенности, слабо выражены, тонкие и извитые. У некоторых вены отлично контурируются, но подобно жгутам столь плотны и подвижны, что плохо пунктируются.
В отдельных случаях даже опытные медработники со стажем, за долгие годы сделавшие не одну тысячу внутривенных инъекций, испытывают трудности. Из этих трудностей проистекают осложнения: прокол вены, гематома, подкожное введение лекарства с последующим воспалением мягких тканей.
Некоторые из вводимых лекарств раздражают венозные стенки, что приводит к их воспалению, флебиту, сопровождающемуся болью по ходу венозного сосуда. В ряде случаев ввести лекарства в кубитальную вену в принципе невозможно. Такое бывает при травмах, воспалительных процессах, ожогах кожи в местах предполагаемой пункции.

Насчет опасности осложнений внутривенного струйного введения лекарств существует одно распространенное заблуждение. Дескать, если нечаянно (или специально) ввести в вену хотя бы кубик воздуха, это повлечет быструю смерть. Но давление в периферических венах довольно высокое. Поэтому воздух с пустого шприца ввести практически невозможно. А если при введении лекарств ненароком ввести 1-2 мл воздуха, этот объем без труда растворится в плазме крови, и ничего ужасного не случится.
Можно ли делать уколы в вену самостоятельно?
Инъекционное введение лекарственных средств назначается во время терапевтического курса, послеоперационного и реабилитационного периодов, после полученной травмы. Манипуляции должны выполняться по определенному медицинскому регламенту – с соблюдением строгих требований асептики и антисептики и назначенной врачом дозировки. Пренебрежение этими правилами может стать причиной серьезных осложнений – на месте укола может возникнуть гематома (ограниченный очаг скопления крови, спровоцированный повреждением тканей), абсцесс (ограниченное гнойное воспаление подкожной клетчатки, приводящее к ее расплавлению и образованию заполненной гноем полости) или воздушная эмболия (проникновение в кровеносный сосуд пузырьков атмосферного воздуха через инфузионную систему). Внутривенная инъекция представляет собой процедуру, во время которой медикаментозный препарат вводится непосредственно в циркулирующую кровь. Крайне важно, чтобы данную манипуляцию выполнял опытный специалист, имеющий медицинское образование и соответствующие навыки – иначе существует высокая опасность развития жизне-угрожающих состояний.
Преимущества медицинских манипуляций в МКЦ «Проксима»

В домашних условиях уколы в вену производят точно также, как и в стенах лечебного учреждения. Перед процедурой выполнение специальных подготовительных мероприятий со стороны пациента не требуется. Необходимо предоставить медработнику назначение лечащего врача, в котором указано название медикамента, его дозировка, способ введения и количество манипуляций. Важно сообщить о случавшихся ранее аллергических реакциях! Для введения лекарственных средств могут быть использованы вены кисти, предплечья, локтевой ямки и нижних конечностей. Медицинская сестра объясняет пациенту смысл процедуры и действие лекарственного средства, удобно усаживает либо укладывает его, выбирает вену, готовит раствор для инъекции, смоченной в 70 ̊ спирте салфеткой обрабатывает место укола, прокалывает кожные покровы и кровеносный сосуд, медленно вводит препарат. Во время манипуляции используется только стерильный инструментарий и одноразовый расходный материал! Пациент испытывает минимальные болезненные ощущения, если вдруг появляется дискомфорт, жжение по ходу иглы, боль в сосуде следует сразу же сообщить об этом специалисту.
В клинике «Проксима» внутривенные инъекции осуществляют опытные медицинские сестры с большим практическим опытом, манипуляции они выполняют в соответствии с определенными стандартами и санитарными требованиями. В этом случае риск возникновения нежелательных осложнений полностью исключен.
Заказать внутривенное введение лекарственных препаратов на дому и узнать стоимость манипуляции можно у операторов контакт-центра Клинического Медицинского Центра «Проксима».
Объективная оценка состояния пациента, основанная на данных лабораторных исследований, дает более точные результаты, чем субъективные данные, полученные от больного.
Результаты лабораторных тестов позволяют не только своевременно поставить точный диагноз, но и оценить качество проводимой терапии.
Именно поэтому медицинскому персоналу необходимо обеспечить высокую степень достоверности результатов.
На степень достоверности могут повлиять несколько факторов:
- предварительная подготовка человека к забору крови;
- время суток, в которое проводилось взятие материала для лабораторного исследования;
- инструменты, использовавшиеся для взятия проб и техника получения материала;
- соблюдение алгоритма взятия проб.
Основная причина появления погрешностей в результатах лабораторных тестов ˗ несоблюдение стандартов преаналитического этапа работы с венозной кровью из-за плохого владения методикой взятия биоматериала с помощью вакуумных систем.
Почему важно использовать вакуумные системы
Лабораторная диагностика проводится в три этапа:
- Преаналитичекий.
- Аналитический.
- Постаналитический.
Продолжительность этапов и степень их влияния на достоверность данных различна.
Самым продолжительным является первый этап, занимающий две трети срока любого исследования. Ошибки, совершенные на преаналитической стадии, приводят не только к увеличению времени, потраченного на постановку диагноза, но и лишней трате средств бюджета из-за назначения повторной процедуры. Они сказываются на всем процессе корректной постановки диагноза и оценки терапии.
Степень достоверности полученных данных зависит от огромного количества переменных:
- личностных особенностей человека (пола, возраста, расы и т.п.);
- особенностей пищевого поведения перед сдачей лабораторного материала (голодания, злоупотребления определенным видом пищи и т.п.);
- интенсивности физических и эмоциональных нагрузок;
- естественных изменений гормонального фона (фазы менструального цикла, беременности, менопаузы и т.п.);
- погодных и климатических условий;
- лекарственных средств, принимаемых человеком;
- положения пациента в момент взятия материала.
Кроме перечисленного, точность и правильность результатов зависит от техники взятия крови из вены, используемых для этого инструментов, условий транспортировки и хранения набранного материала.
При заборе крови из вены с помощью игл или шприцев невозможно стандартизировать саму технологию взятия материала.
Использование игл для взятия венозной крови может привести к попаданию набранного материала и возбудителей гемоконтактных инфекций на руки медперсонала. Это создает опасность дальнейшего переноса возбудителей на других больных.
Забор биоматериала шприцем практически исключает такую возможность, но при переносе его из шприца в пробирку возможен гемолиз эритроцитов, вызванный механическим воздействием.

Таким образом, оптимальным инструментом для взятия венозной крови стали вакуумные системы.
Принцип действия и строение вакуумной системы
Системы с отрицательным давлением состоят из:
- иглы для внутривенной инъекции;
- переходника, крепящего иглу на пробирке;
- пробирки, наполненной консервантом, в которой создано отрицательное давление.

Точно рассчитанное на этапе производства давление обеспечивает оптимальное соотношение количества крови к реагенту.
Преимущества использования систем с отрицательным давлением
Все достоинства систем с отрицательным давлением связаны с их конструкцией. Их использование позволяет:
Еще статья:
- полностью исключить контакт медицинского персонала во время забора материала с кровью пациента;
- стандартизировать процесс забора крови и подготовки проб, создать простой алгоритм действий;
- снизить количество операций, затраченных на подготовку образца к исследованию в лаборатории;
- первичные пробирки, включенные в состав систем с отрицательным давлением, могут использоваться напрямую во многих автоматических анализаторах. Это экономит средства на приобретении вторичных пластиковых пробирок и время на перенос в них образцов;
- сделать транспортировку и центрифугирование биоматералов более безопасными, так как пробирки герметичны, изготовлены из небьющихся материалов;
- облегчить идентификацию и маркировку проб по видам исследований, благодаря цветной кодировке крышек систем с отрицательным давлением;
- сократить материальные затраты лаборатории на покупку и обработку дополнительных вторичных пробирок;
- упростить методику обучения персонала;
- снизить профессиональный риск инфицирования;
- уменьшить время, затраченное на взятие венозной крови способом, рассматриваемым в статье.

Последовательность получения венозной крови с помощью вакуумных систем
Процесс забора венозной крови состоит из трех стадий:
- подготовка к процедуре;
- выполнение забора;
- окончание взятия материала.
На стадии подготовки в процедуре взятия биоматериала из вены медицинскому персоналу необходимо:
- Обработать руки, пользуясь схемой, предусмотренной ВОЗ.
- При работе с кровью каждый человек рассматривается как потенциальный носитель гемоконтактной инфекции. Поэтому перед началом процедуры забора крови необходимо переодеться в защитную одежду.
- Оформить в регистрационном журнале направление на анализ крови. Это нужно для маркировки инструментов и заполнения документов, имеющих отношение к одному человеку. В направлении указываются паспортные данные пациента, дата и время взятия крови, регистрационные данные анализа в лаборатории, данные врача, назначившего анализ.
- Сравнить информацию в направлении с данными конкретного пациента.
- Проверить, дал ли пациент информированное согласие на проведение процедуры, подробно разъяснить ему цель и последовательность ее выполнения.
- Уточнить соблюдение больным правил ограничений в еде, принятых перед сдачей анализов.
- Удобно устроить пациента.
- Подготовить рабочее место: расположить все приспособления, необходимые для взятия крови, предварительно убедившись в целостности и пригодности к использованию (сохранность печатей стерильности, срок годности и т.п.). Выбрать пробирки с нужной цветовой маркировкой необходимого объема. Взять иглу подходящего размера.
- Надеть маску, защитные очки, резиновые перчатки.

После выполнения всех действий первого этапа можно переходить к забору крови.
Алгоритм забора биоматериала вакуумной системой
Второй этап процедуры выполняется пошагово:

- Осмотреть предполагаемые места венепункции, выбрать точку для проведения процедуры, пропальпировать вену. Чаще всего используют локтевые вены, но при необходимости кровь можно брать из вен запястья, тыльной стороны кисти, над большим пальцем руки и т.д.
- Зафиксировать жгут на 10 сантиметров выше места венепункции. При наложении жгута женщинам нельзя использовать руку на стороне мастэктомии. Длительное сдавливание тканей и сосудов (более двух минут) может привести к сдвигам в показателях коагулограммы и концентрации некоторых веществ.
- Взять иглу и снять с нее защитный колпачок.
- Соединить иглу с держателем.
- Попросить больного сжать ладонь в кулак. Нельзя делать резкие движения, это может привести к сдвигам в показателях крови. Если вена видна плохо, можно приложить к руке теплую салфетку, или помассировать руку от кисти к локтю. При отсутствии пригодных к венепункции сосудов на одной руке надо проверить другую.
- Обработать место пункции дезинфицирующим средством круговыми движениями от центра к краю.
- Дождаться, когда антисептик испарится, или убрать его излишки стерильной сухой салфеткой.
- Снять с вакуумной системы защитный цветной колпачок.
- Зафиксировать вену, обхватив предплечье. Большой палец расположить на 3˗5 сантиметров ниже места укола. Натянуть кожу.
- Под углом 15° ввести иглу с держателем в вену. При правильном введении в индикаторной камере держателя появится кровь.
- Зафиксировать пробирку в держателе крышкой вверх. Под действием отрицательного давления кровь начнет течь в пробирку.
- Как только в пробирку стала набираться кровь, ослабить жгут или снять.
- Сказать пациенту, чтобы он расслабил руку и разжал кулак.
- Когда поступление крови в пробирку прекратится, вынуть ее из держателя.
- Перемешать биоматериал с консервантом. Не встряхивать! Пробирку можно только плавно переворачивать.
- В том случае, если у пациента берут несколько проб, держатель с иглой оставляют в вене и повторяют последовательно действия пунктов 11-15.

После выполнения всех вышеперечисленных действий можно приступать к заключительной стадии забора крови.
Стадия окончания процедуры На заключительном этапе взятия биоматериала из вены медицинскому персоналу необходимо:
- Закрыть место венепункции сухой стерильной салфеткой.
- Вынуть иглу из вены, закрыть защитным колпачком, поместить в емкость для отходов.
- Наложить фиксирующую повязку.
- Спросить пациента о самочувствии. Оказать помощь при необходимости.
- Провести маркировку проб, подписать каждую пробирку.
- Поместить пробы в контейнеры для транспортировки и отправить в лабораторию.
Возможные ошибки при использовании вакуумных систем
При использовании для взятия венозной крови вакуумных систем возможно столкнуться со следующими проблемами.
Кровь не поступает в пробирку после ее соединения с держателем. Причин может быть несколько:
- игла не попала в вену. В этом случае, не вынимая полностью иглу из-под кожи, надо изменить ее положение;
- кончик иглы уперся в стенку вены. Надо осторожно скорректировать положение иглы;
- вена проткнута насквозь. Тоже необходимо скорректировать положение иглы.
Во всех перечисленных случаях можно не отсоединять пробирку от держателя, если не нужно вынуть иглу из˗под кожи.
В пробирку поступила кровь в меньшем количестве, чем необходимо. Причины этого: вена спалась из˗за низкого давления, в пробирку попал воздух. В первом случае надо отсоединить пробирку от держателя и выждать некоторое время, за которое вена опять наполнится. Во втором – систему надо заменить и выполнить всю процедуру сначала.
Соблюдение последовательности действий алгоритма взятия биоматериала вакуумными системами позволяет повысить качество лабораторных анализов и оптимизировать работу персонала.
Забор крови из вены: алгоритм, подготовка, особенности
С помощью венозного анализа крови врач может получить достоверную информацию о внутренних проблемах организма. Самыми распространенными «венозными» анализами являются общий и биохимический. Но каким образом происходит забор крови из вены? И как стоит подготовиться к подобному процессу? С этими и другими вопросами будем разбираться в данном материале.
Почему берут кровь из вены?
Ранее для получения биоматериала в основном использовалась капиллярная кровь (из пальца), которая отличается по своему составу от венозной. Но в настоящее время во многих лабораториях применяют лишь венозную кровь (при любых анализах) по ряду причин, а именно:
- Возможность получения полной информации об общем состоянии здоровья пациента.
- Помогает в назначении точного метода обследования для выявления диагноза.
- Позволяет скорректировать терапию конкретной патологии.
- Предоставляет информацию о функционировании отдельных органов.
- Помогает выявить стадию развития конкретного заболевания.
Подготовка к анализу
Перед забором крови стоит выполнить ряд общих требований (подходят для разных анализов), а именно:
- Последний прием пищи – за 10 часов до процедуры.
- Запрещено употреблять алкоголь, а также тяжелую, вредную пищу за 2 дня до анализов.
- Нельзя курить за 3 часа до процедуры.
- Стоит исключить стресс и физнагрузки (за 2 дня).
- За 1 день до анализа запрещены тепловые процедуры, а также физиотерапевтические мероприятия.
- Нужно отказаться от приема медикаментов (за 3-5 дней).
- В день анализа нельзя чистить зубы и использовать жевательную резинку (анализ на глюкозу).
- За 20 минут до процедуры стоит успокоиться и спокойно посидеть.
- В утренние часы перед исследованием крови разрешено пить только обычную воду.

Алгоритм действий
При выполнении венозного забора крови стоит соблюдать четкий алгоритм действий, а именно:
- Медработник подготавливает емкость для образца крови.
- Пациент принимает положение сидя или лежа (при головокружениях).
- Клиент протягивает прямую руку сотруднику клиники, при этом ладонь должна быть направлена вверх. Под локоть стоит поместить специальный валик или подушку.
- Медсестра накладывает на предплечье резиновый жгут, при этом пульс на вене должен прощупываться.
- Медработник обрабатывает будущее место прокола медицинским спиртом. В этот момент пациент должен поработать рукой, чтобы наполнить вены кровью.
Хотите узнать об особенностях забора крови из пальца? Тогда читайте нашу статью Особенности анализа крови из пальца.
- Под острым углом медсестра производит прокол с помощью подготовленного шприца. При этом игла должна быть расположена срезом вниз.
- Медсестра должна потянуть поршень шприца вверх, пока внутри канюли не появится кровь. В среднем требуется не более 5 мл крови.
- Образец крови переливается в подготовленную пробирку, игла сбрасывается в мусор, а шприц помещается в дезинфицирующую емкость. Кроме того, все многоразовые приборы стоит промыть, просушить, стерилизовать и убрать в специальное место хранения.
- После изъятия иглы из вены на руку пациента стоит наложить ватный диск, обработанный спиртом. Затем пациент должен согнуть руку примерно на 5 минут, чтобы не образовались гематомы.
Стоимость процедуры
Стоимость анализа напрямую зависит от вида исследования крови. Так, средняя цена общего анализа крови (в частных клиниках) будет составлять 400-600 рублей, а расширенное клиническое исследование — 1000 рублей. В государственной лаборатории подобная услуга будет бесплатной.
Как взять кровь из вены у детей?
Алгоритм забора крови среди детей не отличается от аналогичной процедуры среди взрослых пациентов. Но в данном случае стоит учитывать следующие факторы:
- Дети боятся уколов и анализов, поэтому родители должны отвлекать ребенка с помощью разнообразных развлечений.
- Забор крови может производиться из вены локтевого сгиба, головы, предплечья либо тыльной стороны ладони.
- Перед анализом ребенок должен попить немного воды, чтобы снизить вязкость крови.
- Желательно, чтобы родитель присутствовал при анализах, чтобы отвлекать малыша от неприятных ощущений.
- За 20 минут до процедуры ребенок должен находиться в спокойном состоянии.
- Для обезболивания процедуры можно применять специальные анестезирующие кремы. Врачи рекомендуют такие средства, как Эмла, Меновазин.
Важно! После такого сложного и неприятного исследования крови стоит подарить ребенку приятные эмоции, например, похвалить, купить игру, включить любимый мультфильм.
Вакуумная система
Многие современные медицинские центры используют вакуумный метод. Такой способ забора крови имеет ряд преимуществ, например:
- Простота — пробирки имеют цветовую кодировку для различных видов анализа. Кроме того, пробирки изготовлены из небьющихся материалов.
- Безопасность — исключен контакт медработника с биоматериалом.
- Экономия средств — для процедуры требуется меньше инструментария.
- Быстрота – снижается количество операций, при этом упрощается метод обучения медперсонала.
- Подготовка – медработник должен: оформить направление пациента; усадить клиента; обработать руки специальным раствором; надеть спецодежду (халат, очки, маска, перчатки); взять иглу.
- Непосредственный анализ – практически совпадает со стандартной процедурой. Основное различие состоит в процессе прокола вены. Так, после обработки руки дезинфицирующим средством медработник должен зафиксировать вену и обхватить предплечье. При этом большой палец стоит расположить на 5 см ниже места прокола. Затем медсестра натягивает кожу и производит прокол (под углом 15 градусов). Если игла была введена правильно, то в индикаторной камере сразу появится кровь.
- Окончание процедуры – медработник должен: достать, закрыть и ликвидировать иглу; закрыть место прокола с помощью стерильной салфетки; наложить пациенту повязку; поместить пробу в подготовленный контейнер, который в дальнейшем стоит направить в лабораторию.
Хотите подробнее узнать, как производится забор крови вакуумным методом? Тогда смотрите следующее видео:
Гематомы после забора крови
Гематома может появиться на месте прокола, если под кожу попала кровь. Чаще всего подобное уплотнение проходит через 5-7 дней. Но не всегда все проходит гладко. Так, покраснение кожи, повышение температуры, образование отека может свидетельствовать об инфекционном заражении, при котором стоит незамедлительно посетить врача.
Но почему могут развиваться гематомы? Стоит выделить несколько причин:
- Непрофессионализм медработника.
- Наличие патологий, которые влияют на свертываемость крови.
- Анатомические особенности, например, слишком близкое расположение сосудов к поверхности кожи.
- Использование некачественной иглы.
- После прокола пациент мало продержал руку в согнутом состоянии.
- Троксевазин (мазь) — помогает бороться с отеками.
- Лиотон гель – подходит для борьбы с синяками.
- Гепариновая мазь — восстанавливает микроциркуляцию в области прокола.
- Бодяга — способствует быстрому заживлению раны.
- Дарсонваль — после нанесения исчезают кровоподтеки.
- Капустный лист с медом – стоит прикладывать 5-7 раз в течение 3 дней.
- Витамин С – нужно употреблять аскорбиновую кислоту (3 таблетки в день).
- Лед, завернутый в пакет и полотенце – необходимо прикладывать к гематоме 5-6 раз в день на 20 минут.

Базисные сведения о внутривенной инъекции
В лечебном процессе практическая медицина не обходится без лекарственных средств, которые попадают в организм несколькими способами. Внутривенная инъекция оказывает сверхценную помощь в случаях, когда возникло неотложное состояние.
При этом лекарственные средства доставляются в кровь сразу с рецептурной точностью дозировки, а желаемая концентрация в крови сохранится долгое время благодаря повторным инъекциям.
Введение в вену лечащих средств принесет пользу тогда, когда глотать это лекарство нельзя или нормы выполнения препарата предусматривали его поступление внутрь через кровь.
Как колоть уколы внутривенно?
Проведение внутривенной инъекции предписывается в зонах, насыщенные набухшими венами: на предплечье, в локтевой ямке и на кисти. Алгоритм постановки укола включает такие действия:
- обнаружение наполненной вены,
- ввод иглы путем прокола в вену,
- перегибание в локтевом суставе руки персоны для остановки крови из места прокола.
Расширенный алгоритм проведения инъекции выполняется в одиннадцать шагов:
- Приготовить пациента к уколу — усадить на стул или на кушетку.
- Локтевой сгиб руки перед уколом в вену уложить на плотный валик.
- Набрать лекарство в шприц.
- Закрепить повыше локтя венозный жгут для получения притока крови к венам.
- Попросить пациента поработать кулаком в момент нащупывания наполненной кровью вены.
- Лекарственные средства введутся в намеченное место.
- Продезинфицировать спиртом два раза место укола.
- Вводится игла (срезом вверх), жгут развязывается, кулак разжимается.
- Лекарственный препарат вводится медленно, пара десятых долей мл остается в шприце.
- Игла извлекается из вены, на место укола накладывается ватный тампон, рука сгибается.
- В согнутом положении рекомендуется держать руку пять минут (не образуется синяк).
Важно! Предохранить пациента от попадания инфекции в кровь возможно при соблюдении санитарной гигиены: одноразовые перчатки у медсестры, обеспечиваемая заводскими условиями упаковки стерильность иглы и вводимого препарата. По окончанию процедуры место укола закрывается ватным тампоном со спиртом.
Проведение забора крови из вены и любое введение в вену лекарственных средств выполняются обученным медицинским персоналом.
Манипуляции, правила и детали внутривенной инъекции от начала до конца демонстрирует видео
Техника исполнения внутривенного укола
Продолжительность введения медикаментозных средств в вену длится десять минут. Техника инъекций позволяет опытной медсестре делать укол в вену безболезненно и так быстро, что не успеешь испугаться. Обычно лекарственный препарат вводится в вену на участке локтевого сгиба.
Если не получается найти наполненные кровью вены на этом участке, тогда для укола берут другие вены, находящиеся на тыльной стороне кисти. Лекарство не вводится в вены на ногах по той причине, увеличивается угроза образования тромба.
Алгоритм правильного выполнения укола содержит такой порядок действий:
- Шприц берется правой рукой, канюля иглы придерживается указательным пальцем.
- Цилиндр шприца сжимается другими пальцами руки.
- Вновь пальпируется вена, место будущего укола обрабатывается новым тампоном, левая рука фиксирует кожу.
- Пациент сжимает кулак.
- Рука держит шприц почти параллельно (под углом в 15 градусов) месту укола, игла — срезом вверх.
- Делается прокол, игла проходит на одну треть между кожей и веной, далее проколоть стенку вены, это действие контролируется ощущением «провала».
- Слегка протянуть поршень шприц, появится в цилиндре кровь, что доказывает присутствие иглы в вене.
- Снимается жгут, кулак расслабляется
- Повторная проверка иглы в вене.
- Медленный ввод лекарства, часть препарата остается в цилиндре — не вводится.
- Шприц извлекается, накладывается ватный тампон со спиртом, руку согнуть.
- В согнутом положении подержать руку 5 минут, не возникнет синяк.
Что представляет собой внутривенная инфузия
Укол внутривенно себе
Совет. «Очень важно в жизни, когда ты можешь помочь сам себе в сложной ситуации. Никто не дает страховки, что тебе не потребуется ставить укол в вену самому. Однозначно потенциальное утешение в них — твои силы, твои навыки и твоя уверенность».
Внутривенный укол в домашних условиях внушает такой страх, но в действительности с ним легко справляются, если нет иного выхода. Разборчивый алгоритм введения лекарства и правила прописаны в инструкции к нему. Внутривенный укол представляет помощь организму, зависящую от скорости введения целительных средств.
Введение струйно средств запрещается, если эти лекарства надо капать. Не разрешается ставить чрезмерно высокую скорость капания лекарства, которое капается. Обязательно внимательно рекомендуется читать инструкцию. В начале самостоятельных манипуляций с внутривенными уколами посмотреть, как это делает медсестра.
Алгоритм составных частей для внутривенной инъекции:
- Ампула с лекарством.
- Одноразовый шприц в упаковке.
- Игла в упаковке.
- Ватка, смоченная спиртом.
Правила и алгоритм подготовки к уколу:
- Вымыть руки.
- Упаковка со шприцом открывается со стороны поршня.
- В вертикальном положении ампула с лекарственным веществом встряхивается.
- Делается надпил в узком месте ампулы пилочкой, лежащей в каждой упаковке лекарств.
- Смоченной спиртом ваткой протирается ампула и отламывается ее кончик.
- На шприц надевается игла.
- Иглу со шприцем, перевернутым дном к верху, помещают в ампулу.
- Лекарство из ампулы попадает в шприц при небольшом передвижении поршня в вашу сторону.
- Игла извлекается из ампулы и на нее надевается колпачок.
- Для удаления маленьких воздушных пузырьков следует в шприц набрать немножко воздуха и ногтем постучать, образуется один большой пузырь воздуха, легко выдавливаемый поршнем.
Просты и удобные иглы с индикатором попадания в вену для уколов. Такого типа иглы практикуются в адаптерах для забора крови при применении вакуумных пробирок. При прокалывании вены в пластиковый сегмент поступает кровь, это хорошо видно.
Алгоритм укола себе включает подготовку к уколу и введение целебных средств. Перед уколом руку перетянуть жгутом выше локтевого сгиба.Чтобы обеспечить доступ к вене под локоть подсунуть свернутое полотенце, тогда рука в локтевом изгибе выпрямится. Медленно происходит набухание вены.
Для ускорения этого явления требуется поработать кулаком и прижать пальцы к ладони. Другой рукой рекомендуется слегка похлопать по венам, которые подходят для инъекции. В этом случае они обозначаются четче. Поэтому выбор останавливается на относительно длинном и распухшем участке вены, потому, что в него легче ввести иглу.
Не пренебрегать стерильностью — протереть спиртом этот участок руки.
Календарь прививок: полиомиелит.
Чем для дилетанта отличается укол в вену от внутримышечного или подкожного? Ставится он в два этапа. На первом — делается прокол кожи, на втором — вены.
Натренированные медсестры совмещают эти этапы в один шаг. Но новички сначала прокалывают кожу, потом отыскивают иглой вену и протыкают ее. Выполнение укола проводится расположенной срезом вверх иглой.
После прокола вены жгут снимается, кулак разжимается.
Переливание крови из вены в ягодицу
Лечение собственной кровью – распространенный метод, активно использующийся в терапии, онкологии, гематологии и косметологии. Чаще применяется классическая аутогемотерапия. Схемы лечения индивидуальны и зависят от общего состояния человека, иммунитета, целей, которые нужно достичь методом переливания.
Что такое аутогемотерапия
Название сложное, но процедура очень простая: у пациента берется собственная венозная кровь и вводится внутримышечно в ягодицу.
При классическом методе она не подвергается каким-либо воздействиям, однако специалисты могут практиковать разные технологии: к примеру, встряхивать или смешивать с гомеопатическими препаратами, обрабатывать кровь лазером.
Цель переливания крови из вены в ягодицу – усиление защитных сил организма для борьбы с болезнями и несовершенствами кожи, стимуляция метаболизма.
Метод доступен, стоит недорого, потому что для его проведения нужен лишь стерильный шприц. Обязательно присутствие квалифицированного специалиста, который не раз проводил процедуру.
Если пациенту становится хуже, стоит немедленно прекратить лечение. Наилучшие результаты достигаются тогда, когда выполняется аутогемотерапия с озоном.
Кровь, обогащенная активным кислородом, обладает лечебным действием.
Показания к переливанию крови из вены в ягодицу
Процедура рекомендована для:
- активации защитных и реабилитационных процессов организма;
- устранения гнойно-воспалительных процессов;
- лечения фурункулеза;
- ускорения заживления ран после операций, травм;
- повышения физической работоспособности;
- лечения анемии, пневмонии, инфекционных артритов, трофических язв;
- улучшения обмена веществ;
- выведения из организма токсинов, шлаков;
- улучшения микроциркуляции крови.
Аутогемотерапия эффективно используется для лечения гинекологических заболеваний. Кровь, введенная внутримышечно, помогает излечить генитальный герпес, устранить хронические воспалительные процессы, избавиться от папиллом, кондилом. Кроме этого процедура оказывает положительное влияние при бесплодии, спаечных процессах в матке, климактерическом синдроме.
Схема проведения аутогемотерапии
При классическом варианте лечения из вены берут кровь (объем от 5 до 25 мл) и сразу вводят в ягодичную мышцу. Если упустить момент, появятся сгустки, которые уже нельзя использовать. 1-2 дня – перерыв между процедурами. Как правило, результат достигается после 8-12 инъекций.
Недопустимо введение крови больше указанных объемов, это может стать причиной воспалительных реакций, озноба, мышечной боли. Кроме классического варианта существуют другие – ступенчатый, с озоном, использование крови, подвергнутой различным химическим воздействиям, обработке лазером.
С озоном
Этот метод более современный, превосходящий по эффективности классический. В среднем для лечения требуется не более 5-7 процедур. Курс – 1-2 раза в неделю. Перед использованием кровь смешивается с озоном в определенной концентрации. Специалистами используются:
- Малая аутогемотерапия. В шприц, в котором содержится озонокислородную смесь, набирают около 10 мл крови из вены и вводят пациенту.
- Большая аутогемотерапия. В стерильной емкости размешивают от 100 до 300 мл смеси и примерно 100-150 мл крови. После перемешивания используют по назначению.
Ступенчатой
Ступенчатая аутогемотерапия подразумевает введение малого количества крови – около 0,1-0,2 мл. Предварительно ее смешивают с несколькими гомеопатическими препаратами.
Как правило, процедура занимает 4 этапа. Для инъекций можно использовать один шприц, главное, чтобы после каждого укола в нем оставалось незначительное количество крови.
С 2 по 4 этапы содержимое интенсивно встряхивается и вводится пациенту.
Препараты для ступенчатой аутогемотерапии для каждого человека подбираются индивидуально.
Иногда хватает использования комплексных средств с содержанием нозодов, чуть реже назначают ампульные гомеопатические монопрепараты, симптоматические лекарства.
Ступенчатая аутогемотерапия зарекомендовала себя как проверенный способ избавления от вирусных инфекций, артрозов, хронических экземам, мигрени, токсического поражения печени.
Противопоказания
Аутогемотерапию не следует проводить при наличии онкологических, осложненных хронических заболеваний, во время беременности, лактации. Процедура не рекомендована, если у пациента наблюдаются психозы, тяжелая аритмия, острый инфаркт миокарда. Мнение о том, можно ли проводить аутогемотерапию, даст врач после предварительного осмотра, изучения результатов анализа.
Цена процедуры
В Москве и Московской области аутогемотерапию практикуют многие клиники, поскольку для ее проведения не требуется специальное оборудование. Если говорить о классическом методе, 1 инъекция обходится в сумму 600-1000 рублей.
Чуть дороже стоит аутогемотерапия с озоном – цены варьируются в пределах 900-1000 рублей.
Намного выше стоимость ступенчатой с использованием гомеопатических препаратов – все зависит от того, какие препараты будут использоваться для введения в ягодицу: пациенту придется потратить от 1300 до 1900 рублей за одну инъекцию.
Видео: как правильно делать малую аутогемотерапию
Отзывы
Александра, 34 годаПереливание крови из вены в ягодицу мне делали по медицинским показаниям – долгое время не заживали фурункулы. Кроме этого на лице иногда выскакивали прыщи, которые сильно болели и мешали жить. Польза от процедуры огромная! Сходила всего на 5 процедур, а результат налицо – чистая, здоровая кожа без воспалений и покраснений.Вера, 24 годаПодруга, работающая врачом в частной клинике, уговорила меня попробовать аутогемотерапию. Долго не могла решиться, потому что боюсь вида крови, и очень пугают внутримышечные инъекции. Когда все же сделала, поняла, что этот метод – один из безболезненных и эффективных. После него у меня пропали воспалительные процессы и исчезли папилломы.Кира, 29 летНа протяжении 4 лет безуспешно лечилась от бесплодия: ходила по врачам, обращалась к бабкам и один раз делала заговор. Хотите узнать, что помогло? Аутогемотерапия! Ранее никогда не слышала об этом методе, прочитала о нем на форумах. Советую процедуру всем девочкам, у которых подобная проблема!Внимание!Иформация представленная в статье носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению исходя из индивидуальных особенностей конкретного пациента.Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Внутривенная инъекция: суть и техника проставления укола
В повседневной медицинской практике широко используется такая распространенная, рутинная процедура, как внутривенная инъекция. Применяется внутривенный укол с целями извлечения крови или введения в нее разных веществ.
Неоценимую помощь внутривенные инъекционные манипуляции оказывают в ситуациях, когда у пациента возникло состояние, требующее срочного медицинского вмешательства. Главное достоинство – моментальное попадание и воздействие лекарства на органы-мишени.
Что такое внутривенная инъекция
Зачем делаются такого вида уколы и какие есть противопоказания
Укол внутривенно выполняется, когда требуется:
- влить лекарственные среды;
- переливание крови либо кровезаменителей;
- сделать забор крови для исследования, выполнить кровопускание.
- Абсолютные ограничения для процедуры отсутствуют, особенно когда вливание медикамента в кровоток является жизненно важным.
- Относительные противопоказания к выполнению венопункции:
- травматизация эпидермиса на участке вкола;
- воспаление вены;
- атрофия мышц;
- психическая возбудимость пациента, из-за которой процедура может быть небезопасна.
В какие вены делают внутривенные инъекции
Вены для инъекционных процедур должны соответствовать следующим параметрам:
- отчетливо визуализироваться;
- явно проступать над кожным покровом;
- быть малосмещаемыми;
- иметь крепкую оболочку.
Для внутривенных уколов можно выбрать любую вену, но более доступна и удобна та, что находится в сгибе локтя. Она прекрасно просматривается, прощупывается, потому в нее несложно проникнуть иглой.
- Кровеносные каналы ног из-за риска развития тромботических процессов выбирают только при недоступности остальных вен.
- Изредка для внутривенных манипуляций выбирают подкожные кровеносные сосуды, находящиеся в предплечевой зоне либо тыльной стороне ладони.
- Грудным детям венопункцию выполняют в подкожные сосуды волосистой части головы.
Что нужно для проведения внутривенной инъекции
Перед тем, как поставить укол в вену, следует подготовить набор, включающий:
- шприц разовый;
- медицинские перчатки;
- флакон с предписанным лечебным составом;
- пинцет;
- вата в комочках шарообразной формы;
- салфеточные изделия;
- эластичная повязка для вен;
- спирт, лоток для инструментария;
- дезраствор.
Все расходные материалы для венопункции должны отвечать требованиям стерильности.
Техника выполнения внутривенных инъекций
Внутривенную инъекцию проделать намного труднее по сравнению в другими видами уколов. Манипуляцию лучше доверить медработнику, который знает, как правильно делать венопункцию.
Техника выполнения процедуры внутривенных инъекций заключается в следующем:
- Старательно выполнить гигиену рук хозмылом, водопроводной водой комфортной температуры; не просушивая, чтобы соблюсти относительную стерильность, тщательно протереть их спиртом.
- Натянуть перчатки.
- Помочь пациенту занять сидячее/лежачее положение.
- Повязать жгут над местом венопункции.
- Прощупать вену.
- Протереть руки антисептическим средством 2 раза.
- Очистить эпидермис в зоне укола салфеточным изделием: широко одной салфеткой (10 см2), точечно – участок вкола другой салфеткой (4 см2).
- Взять шприц в правую кисть, убрать футляр с инъекционного стержня. Вытеснить из инструмента все воздушные пузырьки. Держать инструмент вертикально, удерживая канюлю иглы вторым пальцем правой кисти;
- Зафиксировать венозный сосуд большим пальцем левой кисти. При постановке укола ввести иглу в кожу, погрузить в вену на треть глубины стержня, параллельно сосуду (угол погружения 150).
- Левой рукой вытягивать поршневое устройство назад. Присутствие крови в канюле шприца говорит о том, что игла проникла в венозное русло.
- Расстегнуть давящую повязку.
- Вытянуть поршень назад.
- Влить лекарство плавно, давя на поршневое устройство большим пальцем левой кисти (смотреть за самочувствием больного).
- Средство вводить не полностью, оставляя незначительный объем в инструменте.
- Левой рукой прижать тампон к участку прокола и скорым действием вытащить инъекционный стержень вместе со шприцем. Извлечь иглу необходимо под тем же углом, подкаким она была введена.
- Предложить пациенту выдержать проспиртованный шарик до полной приостановки крови.
Иногда посетить медучреждение нет возможности и тогда пациенту требуется поставить капельницу или укол в вену в домашних условиях. Больной начинает думать о том, а могу ли я сам обнаружить вены и попасть иглой в венозный сосуд.
Важно понимать, что внутривенные процедуры имеют свои особенности и грубые нарушения могут повлечь тяжкие осложнения. Поэтому делать самим такого рода процедуры нежелательно.
Какие осложнения могут возникнуть после внутривенной инъекции
После внутривенных уколов могут возникнуть осложнения. Причинами являются неверно сделанный укол, нарушение гигиенических стандартов во время мероприятия, побочное действие вещества.
Довольно распространенной особенностью анатомии венозных сосудов является их хрупкость. Внешне, и при пальпаторном исследовании, хрупкие сосуды не отличить от нормальных.
Пунктирование их, в основном, не представляет трудностей, но в зоне вкола образуется синяк.
Причиной служит то, что инъекционный стержень – это травмирующий объект, и в одних ситуациях пункция стенки вены соответствует диаметру иглы, а в других бывает разрыв по ходу сосуда.
Несоблюдение правил фиксации иглы в венозном канале также может повлечь проблемы. Плохо зафиксированная игла причиняет лишнюю травматизацию сосуду. Эти трудности наблюдаются чаще у возрастных людей. При такой патологии внедрение вещества останавливают, прокалывают другую вену и проводят вливание, уделяя внимание закреплению иглы в сосуде. На кровоподтек накладывают повязку.
Распространенным осложнением бывает поступление инфузионного состава под кожный покров. Иглу в суставном углублении стоит фиксировать не меньше, чем в 2-х местах.
Второе, почему жидкость поступает под кожу – прокалывание венозного канала насквозь. Часто это бывает при использовании разовых иголок. В этом случае часть состава внедряется в вену, а остальная часть подкожно.
При неполадках, связанных с нормальным перемещением крови по сосудам, вены спадаются. Прокол такой вены затруднен. В этой ситуации пациенту предлагают усердно поработать кистью руки. Медработник одновременно делает похлопывающие движения по коже. Как правило, этот прием решает проблему спавшейся вены в области пункции.
Существуют жизнеугрожающие серьезные последствия при оплошно поставленной венопункции. К ним относятся масляная и воздушная эмболия.
Масляная эмболия случается при постановке в мышцу лекарственной формы, в составе которой присутствует масло и проникновении стержня в кровоток. Частицы масла, попадая в кровеносный канал, ведут к блокировке артерии и некрозу.
У пациента начинаются приступы нехватки воздуха, кашля, давящее чувство в груди, верхняя часть тела приобретает синюшный оттенок.
Перекрытие сосудов пузырьками воздуха при внутривенной инъекции является также потенциально фатальным осложнением. Симптоматическая картина схожа с масляной эмболией, но проявляется более молниеносно.
Лечение осложнений заключается в устранении закупорки сосудистых просветов. Если препарат некорректно поставлен дома, то пациента экстренно доставляют в медучреждение.
Сестра

Рассмотрим алгоритм забора крови из вены на биохимические и серологические исследования.
Накануне исследования медицинская сестра предупреждает пациента, чтобы то не завтракал, а ужинал не поздно и нетяжело. При этом следует объяснить, что кровь на анализ берется натощак, потому что таким образом получают наиболее достоверный результат.
Забор крови из вены производится утром, в процедурном кабинете либо у постель больного.
Медицинская сестра соответственно одевается, моет и дезинфицирует руки, надевает защитные очки, маску и перчатки. Далее — готовит:
- лотки;
- резиновый жгут;
- стерильные ватные шарики или салфетки;
- шприц объемом 10 или 20 мл либо вакуумные пробирки для забора крови на биохимические и серологические исследования.
Непосредственно алгоритм забора крови из вены состоит из последовательных действий:
- Все данные пациента регистрируются в журнале или компьютере. Емкости для взятия крови и направления маркируются.
- Пациент укладывается либо усаживается в удобном положении с разогнутым локтевым суставом, внутренней поверхностью вверх.
- Под локтевой сустав подкладывается валик или специальная подушка.
- Резиновый жгут накладывается на среднюю треть плеча поверх тканевой салфетки так, чтобы получить венозный застой.
- Пациента просят несколько раз сжать кулак и разжать, повторяя движения до достаточного наполнения вен кровью. Кулак фиксируется в зажатом положении.
- Кожа пациента обрабатывается ватным шариком либо стерильной салфеткой с 70%-ным спиртом, как при внутривенной инъекции, дважды: сначала бОльшая площадь кожи, затем — меньшая, где будет производиться прокол.
- Шарики сбрасываются в лоток и производится пунция вены. Если используется шприц, поршень должен располагаться максимально близко к краю цилиндра с канюлей иглы, чтобы в цилиндре не было воздуха.
- Вена пунктируется под острым углом к коже до ощущения попадания в пустоту. Поршень шприца постепенно оттягивается, при этом цилиндр наполняется кровью. Сразу после попадания иглы в вену жгут снимается с плеча пациента. Все время забора крови медсестра следит за состоянием и самочувствием пациента.
- При использовании вакуумной пробирки вена пунктируется иглой с переходником, к которому после попадания в вену присоединяется пробирка. При заборе крови и на биохимическое, и на серологическое исследование наполненная пробирка отсоединяется, а пустая — присоединяется к игле через тот же переходник.
- После набора нужного количества крови в шприц игла извлекается из вены после прижатия к месту прокола ватного шарика со спиртом. Если используются вакуум-системы, игла извлекается только после отсоединения пробирки.
- Пациента просят прижать ватный шарик и удерживать его на локтевом сгибе в течение 5 минут.
- Промаркированные пробирки помещают в специальный контейнер для транспортировки в лабораторию.
- Весь инструментарий и использованные расходные материалы дезинфицируются с последующей утилизацией одноразовых инструментов. Многоразовые материалы после дезинфекции промываются под проточной водой, просушиваются, при необходимости — стерилизуются и убираются в предназначенные для них места хранения.
Еще интересное на сайте:
Введение лекарственных препаратов непосредственно в кровоток пациента с помощью внутривенной инъекции давно уже стало обычной практикой. Именно такой путь введения медикаментов обеспечивает быстрое и эффективное возникновение лечебного эффекта. Но иногда вены пациента находятся в спавшемся состоянии или же их стенка настолько ломкая, что обычный доступ к периферической вене с проколом ее стенки (венепункция) крайне затруднен. Тогда медицинский работник применяет такие методики, как катетеризация вены или выполнение небольшого разреза на вене (венесекция). В связи с тем, что техникой венепункции должен обладать медработник любой специальности, студентов начинают обучать этому еще на ранних курсах. А вот венесекцию или венепункцию центральных вен могут применять только врачи анестезиологи-реаниматологи.
Чем венепункция отличается от венесекции?
Пункция периферической вены (какой-либо из подкожных вен верхней конечности) является одной из простейших медсестринских или врачебных манипуляций, не требующей специального инструментария или соблюдения абсолютной стерильности, как в условиях реанимационного отделения. Другими словами, пункция означает прокол венозной стенки с последующим введением иглы от шприца, катетера или от системы для внутривенной инфузии. Венепункция может быть выполнена в процедурном кабинете поликлиники, лаборатории или стационара, а также в палате, где пациент получает лечение. Пункции могут быть подвергнуты как подкожные периферические вены, так и центральные (подключичная, яремная). Но в последнем случае манипуляция осуществляется в условиях реанимационного отделения, куда специально госпитализируется или переводится пациент.
Венесекция от пункции отличается тем, что после выделения периферической вены из подкожно-жировой клетчатки венозная стенка фиксируется зажимами, а затем надрезается с последующей установкой катетера или иглы. Манипуляция требует местного обезболивания, и проводится в условиях полной стерильности.
Показания для манипуляции
Обычно проведение венепункции необходимо с целью осуществления таких лечебно-диагностических мероприятий, как:

- Внутривенное введение лекарственных препаратов в рамках оказания неотложной помощи или планового лечения пациента,
- Внутривенное введение радиофармпрепаратов или рентген-контрастных веществ с целью проведения радиосцинтиграфии (например, миокарда, легких) или рентгенографии внутренних органов (почки, головной мозг),
- Заменное переливание крови или кровезамещающих растворов (свежезамороженной плазмы – СЗП, эритромассы, тромбомассы),
- Проведение парентерального питания – внутривенного вливания белково-солевых растворов при невозможности питания через рот,
- Введение кристаллоидных растворов с дезинтоксикационной целью,
- Выполнение забора венозной крови на исследование (с целью общеклинического исследования крови, анализа на глюкозу, на биохимические показатели, на ВИЧ, сифилис, вирусные гепатиты и на многие другие показатели).
Венепункция центральной вены и венесекция проводятся по этим же показаниям, но в том случае, когда необходимо обеспечить быстрый доступ препарата в кровоток, а осуществить пункцию периферических вен не представляется возможным – при шоке, коллапсе с низким артериальным давлением, при спавшихся венах из-за высокой лихорадки. Также плохой доступ к венам отмечается у лиц, длительно употребляющих наркотики внутривенно. Кроме этого, пункция одной из внутренних яремных вен (правой или левой) осуществляется при необходимости постоянного мониторинга центрального венозного давления (ЦВД).
Возможны ли противопоказания для венепункции и венесекции?
Абсолютных противопоказаний для выполнения указанных манипуляций не существует, особенно если внутривенное введение медикаментов является жизненно необходимым. Из относительных противопоказаний можно выделить тромбофлебит локтевой вены и нарушение целостности кожи (ссадины, травмы) в локтевом сгибе. Венепункция является стандартной и довольно безопасной процедурой, но выполнять ее должен только человек с медицинским образованием. Венесекция и пункция одной из центральных вен по технике являются более сложными, а из противопоказаний следует отметить перелом ключицы и воспалительные процессы на коже пунктируемой области. В таком случае выполнение манипуляции осуществимо на здоровой стороне.
Методика пункции периферической вены
Техника выполнения венепункции с лечебной (введение препаратов) или с диагностической (забор крови) в целом одинакова. Обычно используется подкожная, хорошо различимая вена в области локтевого сгиба, на внутренней поверхности предплечья (в его средней или нижней трети), а также вены тыльной поверхности кисти.
техника пункции периферической вены
Перед процедурой медсестра должна тщательно обработать руки антисептиком и надеть перчатки (допускаются нестерильные одноразовые перчатки). На кожу средней трети плеча накладывается тугой жгут для уменьшения венозного оттока от конечности, а пациента просят “поработать” кулаком, выполнив несколько сгибательных и разгибательных движений пальцами. Это необходимо для лучшего кровенаполнения вены. Далее двумя тампонами с антисептиком (спирт, хлоргексидин) последовательно обрабатывается выбранный участок кожи. В последнее время чаще используются упакованные стерильные салфетки небольшого размера.
После обработки медсестра пережимает пальцем нерабочей руки (левой для правшей, правой для левшей) вену чуть выше места планируемого прокола, а указательный палец рабочей руки размещает на канюле иглы, обхватывая шприц остальными пальцами сверху. Под углом приблизительно 300 осуществляется плавное введение иглы в вену, а при попадании иглы в просвет вены ощущается “проваливание в пустоту”. После этого необходимо немного потянуть поршень шприца на себя, чтобы получить небольшое количество темной венозной крови в шприц и, таким образом, убедиться в том, что игла находится в вене. Далее свободной рукой развязывается жгут и осуществляется введение препарата, забор крови или подсоединение системы (“капельницы”) к канюле иглы.
Видео: венепункция для забора крови
Видео: венепункция для внутривенной инъекции
Видео: подробный обучающий фильм по венепункции
Методика пункции подключичной вены
Пункция подключичной вены, называемая также “подключичкой”, проводится только врачом анестезиологом-реаниматологом. Обычно в подключичную вену устанавливается катетер для постоянного введения препаратов пациентам в тяжелом состоянии.
Техника данной процедуры заключается в следующем. Существует две разновидности подключички – с проколом вены под ключицей и с проколом вены над ключицей. В обоих случаях руки врача и выбранная область кожи тщательно обрабатываются антисептиком. Пациент укладывается горизонтально с головой, повернутой в противоположную сторону. Далее осуществляется либо прокол кожи, либо небольшой надрез под местной анестезией (раствор новокаина или лидокаина). Введение анестетика осуществляется либо той же длинной иглой, которой будет проколота вена (в первом случае), либо отдельным шприцом перед разрезом (во втором случае).
пункция подключичной вены: а – точки введения иглы, б – направление иглы при пункции
Точку прокола кожи определяют так – визуально проводят горизонтальную линию на 1.5-2 см книзу от ключицы и вертикальные линии, разделяющие её на три трети. Точка пересечения горизонтальной линии и вертикальной линии на границе средней и внутренней третей ключицы и будет являться точкой вкола иглы. Игла вводится под углом 300 к поверхности кожи. При попадании иглы в венозный просвет также определяется чувство проваливания, а после определения наличия венозной крови в шприце он отсоединяется и к канюле иглы подсоединяется подключичный катетер (по проводнику). Методика постановки подключичного катетера называется катетеризацией по Сельдингеру.
Довольно часто выполняется пункция подключичной вены с проколом кожи в надключичной области. Для этого визуально определяется угол между ключицей и грудинно-ключично-сосцевидной мышцей, а затем по биссектрисе этого угла на расстоянии 0.5-1 см от ключицы вводится длинная игла в направлении кверху и к грудине под углом к поверхности кожи около 200.
Видео: пункция и катетеризация подключичной вены
Методика пункции внутренней яремной вены
пункция внутренней яремной вены
Пункция яремной вены также осуществляется при помощи установки проводника по методу Сельдингера и осуществляется в отделении анестезиологии и реанимации врачом. После обработки рук определяется место прокола. Для этого голову больного с приподнятым ножным концом кровати поворачивают в противоположную пункции сторону и обрабатывают кожу. Визуально врач определяет вершину треугольника, который образован ножками грудинно-ключично-сосцевидной мышцы.
Далее пальцем нащупывают яремную вену, а пальцем другой руки определяют пульс на сонной артерии. После введения анестетика в кожу и подкожно-жировую клетчатку вводят длинную иглу по направлению к соску на глубину 2-3 см, часто потягивая поршень шприца на себя. После того, как в шприце появится немного крови, игла вытаскивается, а в венозном просвете остается тонкий проводник, к которому подсоединяется система.
Техника венесекции
Венесекция обычно проводится на периферической вене в случае, когда пункция вены не может быть проведена. Для этого после обработки рук и выбранного участка кожи накладывается жгут проксимальнее места прокола.
венесекция
После введения анестетика в кожу и подкожно-жировую клетчатку осуществляется разрез кожи. Под вену подводится хирургическая нить и осуществляется перевязка вены. Затем с помощью скальпеля производится короткий разрез венозной стенки проксимальнее нити. Нить убирается, а в место секции вставляется катетер. На кожу накладываются швы, которые через несколько дней снимают.
Видео: теория и примеры венесекции
Возможны ли осложнения?
Осложнения при венепункции и венесекции встречаются редко, если манипуляции осуществляются квалифицированным медицинским персоналом. Тем не менее, даже банальная пункция периферической вены может осложниться развитием воспалительных процессов на коже и в стенке вены с развитием тромбофлебита.
При пункции центральных вен возможно развитие пневмоторакса (при попадании иглы в плевральную полость с введением воздуха), прокола сонной артерии, а также попадание воздуха в системный кровоток с развитием воздушной эмболии. Любое из осложнений может привести к гибели пациента, поэтому при необходимости пункции центральной вены врач определяет четкое наличие показаний и противопоказаний для манипуляции.
- Главная
- Анализы и цены
- Внутривенное струйное вливание
Внутривенное струйное вливание
Парсункова Кермен Анатольевна
Заведующая лабораторией Оптимум,
Данное исследование временно не выполняется нашей лабораторией
Внутривенное введение лекарственных препаратов (струйное)
Наиболее распространенными медицинскими манипуляциями считаются инъекции. При возникновении угрожающего жизни пациента состояния особую помощь оказывает внутривенное струйное введение медикаментов непосредственно в кровяное русло. Этот способ позволяет достичь желаемой концентрации лекарственного препарата в циркулирующей крови в тех случаях, когда нет возможности принять это средство перорально (через рот) или нормы фармацевтических факторов предусматривают его поступление в кровоток.
Внутривенные инъекции выполняют квалифицированные медицинские сестры в условиях манипуляционного кабинета. Лекарственное средство, его рецептурную точность дозировки и продолжительность введения назначает практикующий врач. Первое и непременное условие при внутривенном введении медикаментозных препаратов – строгое соблюдение всех требований асептики.
Подготовка к процедуре
Для внутривенной инъекции чаще всего используются кровеносные сосуды, проходящие через локтевую ямку – они расположены близко к поверхности кожи, имеют большой диаметр, четко просматриваются, легко пальпируются и меньше смещаются.
Медицинские материалы и инструменты, которые соприкасаются с кровью пациента, могут нести потенциальную угрозу инфицирования ВИЧ или вирусом гепатитов В и С. Именно поэтому в первую очередь санитарные правила требуют выполнения строгих условий безопасности сотрудников и других пациентов. Для выполнения внутривенной манипуляции медицинская сестра подготавливает:
- Стерильные ватные тампоны.
- Медицинский спирт 70%.
- Нестерильные перчатки.
- Одноразовый шприц необходимого объема.
- Жесткую небольшую подушку.
- Закрытую емкость для дезинфицирующего раствора, в который окунают отработанные одноразовые иглы, шприцы и ватные тампоны.
- Резиновый жгут.
- Специальную пилочку для вскрытия ампулы с лекарством.
Алгоритм внутривенного введения лекарств
Перед началом выполнения инъекции медицинская сестра представляется пациенту и устанавливает с ним доверительный контакт – объясняет ход и цель манипуляции, получает согласие и выполняет следующие действия:
- помогает пациенту занять удобное положение;
- моет и высушивает руки;
- надевает одноразовые перчатки;
- проверяет название лекарственного средства, срок годности и дозировку;
- вскрывает пакет с одноразовым шприцом и надевает на него иглу;
- обрабатывает ампулу салфеткой, смоченной в спирте, и вскрывает ее;
- не касаясь краев ампулы, набирает в шприц через иглу лекарственное средство;
- меняет иглу и проверяет ее проходимость;
- для максимального разгибания локтевого сустава подкладывает под локоть пациента подушечку;
- накладывает жгут с таким условием, чтобы частота пульса на лучевой артерии не изменялась;
- для улучшения нагнетания крови просит пациента «поработать кулаком»;
- обрабатывает тампонами, смоченными 70% спиртом перчатки и кожные покровы локтевой ямки;
- берет в правую руку шприц и проверяет отсутствие в нем воздуха;
- левой рукой повторно обрабатывает место инъекции ватным тампоном со спиртом;
- фиксирует кожу в локтевом сгибе и просит пациента «сжать кисть»;
- прокалывает кожные покровы и осторожно вводит иглу срезом вверх на 1/3 ее длины;
- подтягивает поршень шприца на себя – подтверждая попадание в вену, в шприце появляется кровь;
- левой рукой развязывает жгут и просит пациента «разжать кулак»;
- медленно вводит лекарственный препарат, оставляя в шприце около 0,5 мл;
- прикладывает к месту укола ватный тампон с 70% спиртом и аккуратно извлекает иглу из вены;
- для профилактики кровотечения и образования гематомы просит согнуть пациента руку в локте и зафиксировать ее в таком положении в течение 5 минут;
- сбрасывает иглу и шприц в дезинфицирующий раствор;
- снимает перчатки и отправляет их в контейнер для дезинфекции;
- обрабатывает руки антисептиком.
По окончании манипуляции медицинская сестра делает соответствующую запись выполнения внутривенной инъекции в медицинскую документацию.