Клещевой энцефалит
Версия: Клинические протоколы МЗ РК — 2016 (Казахстан)
Категории МКБ:
Клещевой вирусный энцефалит (A84)
Разделы медицины:
Инфекционные и паразитарные болезни
Общая информация
Краткое описание
Одобрено
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения и социального развития Республики Казахстан
от «16» августа 2016 года
Протокол №9
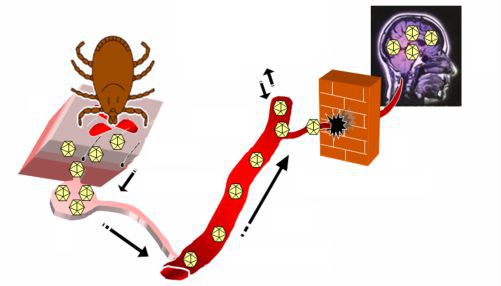
Клещевой энцефалит (син. весенне-летний энцефалит, таежный энцефалит, русский энцефалит, дальневосточный энцефалит, клещевой энцефаломиелит) (англ. Encephalitis ocarina, Tick-borne encephalitis) -арбовирусная природно-очаговая болезнь с трансмиссивным механизмом передачи возбудителя, характеризующаяся лихорадкой и поражением ЦНС [1].
Соотношение кодов МКБ-10 и МКБ-9
| МКБ-10 | МКБ-9 | ||
| Код | Наименование | Код | Наименование |
| А84 | Клещевой вирусный энцефалит | – | – |
Дата разработки протокола: 2016 год.
Пользователи протокола: врачи скорой неотложной помощи, фельдшеры, врачи общей практики, терапевты, травматологи, неврологи, инфекционисты, акушер-гинекологи, организаторы здравоохранения, анестезиологи-реаниматологи.
Категория пациентов: взрослые.
Шкала уровня доказательности:
|
А |
Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследование случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандоминизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 500 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
Клещевой энцефалит (КЭ) может протекать в субклинической (в эндемичных регионах) и клинической формах. Соотношение клинических и бессимптомных форм в разных странах колеблется в пределах 1:300 — 1:1000.
Клиническая классификация клещевого энцефалита [4]
Выделяют 5 клинических форм:
· лихорадочная;
· менингеальная;
· менингоэнцефалитическая;
· менингоэнцефалополиомиелитическая (полиомиелитическая);
· полирадикулоневритическая.
По степени тяжести:
· лёгкая;
· среднетяжёлая;
· тяжёлая.
По течению:
· острое;
· хроническое (прогредиентное);
· двухволновое течение с указанием формы второй волны.
Все клинические манифестные формы делятся на очаговые и неочаговые.
К неочаговым относят:
· лихорадочная форма;
· менингеальную форма.
К очаговым:
· менингоэнцефалитическая;
· менингоэнцефалополиомиелитическая;
· полирадикулоневритическая.
Классификация хронических (прогредиентных) форм клещевого вирусного энцефалита:
Клиническая форма:
· гиперкинетическая (синдромы: эпилепсия Кожевникова, миоклонус-эпилепсия, гиперкинетический);
· амиотрофическая (синдромы: полиомиелитический, энцефалополиомиелитический, рассеянного энцефаломиелита, бокового амиотрофического склероза);
· редко встречающиеся синдромы, не относящиеся к формам 1 и 2.
По степени тяжести:
· лёгкая (трудоспособность сохранена);
· средняя (инвалидность 3 группы);
· тяжелая (инвалидность 1 и 2 групп).
По времени возникновения хронического процесса:
· инициальный прогредиентный (непосредственное продолжение острого КЭ);
· ранний прогредиентный (возникает в течение первого года после острого КЭ);
· поздний прогредиентный (возникает спустя год и более после острого КЭ);
· спонтанный прогредиентный (возникает без отчетливого острого КЭ).
По характеру течения хронического КЭ:
· рецидивирующий;
· непрерывно прогрессирующий;
· абортивный.
По стадиям заболевания:
· начальная;
· нарастание (прогрессирование);
· стабилизация;
· терминальная.
По срокам развития:
· первично-прогредиентная форма (впервые выявленная при отсутствии в анамнезе какой-либо острой формы КЭ);
· вторично-прогредиентная форма (как непосредственное продолжение любой острой формы КЭ, либо развившееся в более поздний период после манифестной стадии).
Осложнения:
При всех вышеописанных клинических формах клещевого энцефалита могут наблюдаться эпилептиформный, гиперкинетический синдромы и другие признаки поражения нервной системы.
Исходы:
· выздоровление;
· резидуальные (остаточные) явления;
· летальный;
· переход в хроническое (прогредиентное) течение.
Резидуальные (остаточные) явления
· вялые парезы шейно-плечевой (шейно-грудной) локализации, рук, ног;
· атрофия пораженных мышц;
· снижение интеллекта;
· эпилепсия.
Примеры формулировки диагноза:
Клещевой вирусный энцефалит, лихорадочная форма, средней степени тяжести, острое течение (ИФА IgM к вирусу КЭ – положительные).
Клещевой вирусный энцефалит, менингоэнцефалитическая форма, тяжелой степени тяжести, острое течение (ПЦР РНК вируса КЭ – положительная).
Осложнение: эпилептиформный синдром.
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии: [4,5]
Жалобы:
· повышение температуры тела до 38-39°С;
· головная боль (от умеренной до сильной);
· слабость, недомогание;
· мышечные боли;
· тошнота.
Анамнез:
· характерно острое начало болезни: внезапный подъем температуры тела до 38-390С после инкубационного периода (от 1 до 30 дней, в среднем 7-14 дней);
· может наблюдаться продромальный период 1-2 дня: слабость, недомогание, разбитость, легкие боли в области мышц шеи и плечевого пояса, боли в поясничной области и чувство онемения, головная боль;
· лихорадка (вирусемия) при КЭ имеет двухволновой характер: кратковременная первичная вирусемия, а затем повторная, совпадающая по времени с размножением вируса во внутренних органах и появлением его в центральной нервной системе.
Эпидемиологический анамнез:
· пребывание в эндемичном очаге клещевого энцефалита в весенне-летний период (апрель-октябрь);
· факт присасывания («наползания») клеща за 3-30 дней до начала заболевания;
· употребление сырого коровьего или козьего молока и изготовленных из них продуктов (за 3-30 дней до начала заболевания).
Физикальное обследование
Лихорадочная форма:
· лихорадка 38-390С;
· гиперемия лица, шеи, инъекция склер;
· нестабильная гемодинамика (склонность к гипертензии);
· нет симптомов поражения ЦНС (только астенический синдром);
· болезнь длится 3-7 дней;
· благоприятный прогноз, с полным выздоровлением.
Неврологический статус:
Общим для всех форм является наличие общемозговой симптоматики, для очаговых форм — угнетения сознания и также сочетание общемозговых и очаговых неврологических симптомов.
При КЭ проводится:
· оценка уровня сознания с использованием 15-ти балльной шкалы комы Глазго;
· определение степени тяжести общемозгового синдрома (легкий, умеренный, выраженный);
· наличие менингеальных знаков (ригидность затылочных мышц, симптомы Кернига, Брудзинского, Бехтерева, Лессажа, Боголепова и др.);
· наличие очаговых неврологических симптомов Менингеальная форма:
Начальные проявления не отличаются от лихорадочной формы. Однако признаки общей инфекционной интоксикации значительно более выражены.
· лихорадка 390С и выше (продолжительность 7-14 дней);
· сильная головная боль;
· боль в глазных яблоках;
· тошнота, рвота;
· сомноленция или психомоторное возбуждение (при тяжелых формах);
· менингеальный синдром (ригидность затылочных мышц, симптом Кернига, симптомы Брудзинского);
· лимфоцитарный плеоцитоз в спинномозговой жидкости.
Менингоэнцефалитическая форма:
· лихорадка 390С и выше (от 4-10 дней до 1 месяца);
· сильная головная боль;
· боль в глазных яблоках;
· тошнота, рвота;
· заторможенность или потеря сознания;
· выраженный тремор;
· асимметричные парезы черепных нервов, нистагм;
· бред;
· галлюцинации;
· возбуждение;
· дезориентация в месте и во времени;
· менингеальный синдром (ригидность затылочных мышц, симптом Кернига, симптомы Брудзинского);
· сомноленция или психомоторное возбуждение (при тяжелых формах);
· последствия: преходящие параличи, остаточный энцефалитический синдром.
Диффузный менингоэнцефалит:
· лихорадка;
· эпилептические припадки;
· псевдобульбарные расстройства (нарушение дыхания в виде бради- или тахипноэ, по типу Чейн-Стокса, Куссмауля и др.);
· фибриллярные подергивания мышц лица и конечностей;
· тремор рук;
· угнетение глубоких рефлексов;
· снижение мышечного тонуса.
Очаговый менингоэнцефалит:
· спастические парезы конечностей;
· парез черепных нервов (III, IV, V, VI, IX, X, XI, XII): парез мягкого неба, гнусавость голоса, смазанность речи, афония, нарушение глотания, повышенная саливация с заполнением слизью дыхательных путей, тахикардия, диспноэ;
· судорожный синдром;
· эпилептические припадки (кожевниковская эпилепсия, джексоновская эпилепсия).
Полиомиелитическая форма:
· наиболее тяжелая форма болезни;
· лихорадка разной степени выраженности;
· общая слабость, повышенная утомляемость;
· периодически возникающие подергивания мышц;
· внезапная слабость или чувство онемения в конечности;
· параличи развиваются через 5-10 дней после снижения температуры;
им могут предшествовать сильные боли в руках, спине и ногах;
· вялые парезы шейно-плечевой (шейно-грудной) локализации;
· симптомы «свисающей на грудь головы», «горделивая осанка», «согбенная сутуловатая поза», приемы «туловищного забрасывания рук и запрокидывания головы»;
· вялые парезы рук и спастические – ног;
· нарушение дыхания (частое поверхностное с парадоксальным втягиванием живота на вдохе втяжением межреберий в нижних отделах грудной клетки;
· атония, снижение или полное выпадение сухожильных и периостальных рефлексов;
· атрофия мышц плечевого пояса;
· нарушение болевой и тактильной чувствительности по сегментарному типу;
· летальный исход может наступить в течение 5-7 дней от начала неврологической симптоматики от вторичных бульбарных поражений или отека мозга.
Полирадикулоневритическая форма.
· боли по ходу нервных стволов;
· парестезии (чувство «ползания мурашек», покалывание);
· симптом Лассега и Вассермана;
· расстройства чувствительности в дистальных отделах конечностей по полиневральному типу;
· вялые параличи начинаются с ног и распространяются на мускулатуру туловища и рук.
Критерии тяжести лихорадочной формы КЭ
| легкая | средней тяжести | тяжелая |
|
температура тела до 38°С продолжительностью до 3 дней |
температура тела до 39,6°С продолжительностью от 3 до 7 дней | температура тела выше 39,6°С продолжительностью более 7 дней |
Критерии тяжести менингеальной формы КЭ
| симптомы | степень тяжести | ||
| легкая | средней тяжести | тяжелая | |
| тошнота, рвота | отсутствует | однократная | многократная |
| менингеальные симптомы | слабо выражены | выраженные | резко выражены |
Лабораторные исследования [4,5]:
· ОАК: умеренный лейкоцитоз с нейтрофильным сдвигом формулы влево (до 10-20х109/л, умеренное повышение СОЭ;
· Исследование СМЖ: повышение внутричерепного давления от 250 до 300 мм вод. ст. Лимфоцитарный плеоцитоз (в первые дни заболевания цитоз смешанный или нейтрофильный, но к концу 1 недели приобретает лимфоцитарный характер). Содержание белка умеренно повышено до 0,66 г/л., содержание глюкозы нормальное.
· Методом ИФА определение повышенных уровней антител классаIgM (3-4 день болезни), IgG к вирусу клещевого энцефалита (после 5-7 дня от начала заболевания). Нарастание титра IgG-антител в парных сыворотках (в остром периоде инфекции и в периоде выздоровления) имеет диагностическое значение.
· Выявление РНК ВКЭ методом ПЦР в крови и ликворе (в ранние сроки заболевания: 1-7 дни болезни.
Инструментальные исследования
· ЭКГ;
· рентгенография органов грудной клетки (по показаниям);
· рентгенография придаточных пазух носа (по показаниям);
· УЗИ органов брюшной полости, почек (по показаниям);
· офтальмоскопия (по показаниям);
· МРТ головного мозга: по назначению невропатолога(по показаниям в целях дифференциальной диагностики и диагностики осложнений);
· КТ головного мозга: по показаниям в целях дифференциальной диагностики и диагностики осложнений;
· УЗИ головного мозга (нейросонография).
Абсолютными противопоказаниями к проведению МРТ являются:
· металлическое инородное тело в глазнице;
· внутричерепные аневризмы, клипированные ферромагнитным материалом;
· электронные приборы в теле (кардиостимулятор);
· гемопоэтическая анемия (для контрастирования).
Относительными противопоказаниями к проведению МРТ являются:
· тяжелая клаустрофобия;
· металлические протезы, клипсы, находящиеся в не сканируемых органах;
· внутричерепные аневризмы, клипированные неферромагнитным материалом.
Нейрофизиологические методы диагностики (по показаниям, по назначению невропатолога):
· ЭЭГ – выявление эпиактивности головного мозга, очаговых изменений (в височных областях): угнетение a -ритма, наличие медленных J — и d — волн, острые пик – волны быстрого диапазона, неблагоприятны длительные периоды молчания, периодические эпилептиформные разряды;
· Электронейромиография (при сочетанном поражении структур ЦНС и периферической) – при энцефаломиелополирадикулоневропатии.
Диагностический алгоритм
На амбулаторном уровне достаточно определение вероятного случая для направления на госпитализацию в неврологическое отделение.
Алгоритм тактики при укусе клеща в регионах, эндемичных по клещевому энцефалиту:
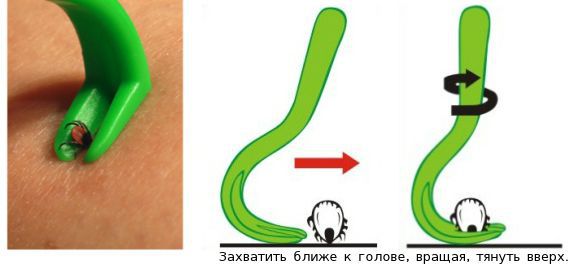
· лицо, пострадавшее от укуса клеща, должно обратиться в травмпункт;
· в травм пункте удаляют клеща, которого необходимо исследовать на зараженность ВКЭ в паразитологической лаборатории санэпидэкспертизы;
· в случае, если результат исследования отрицательный, то серопрофилактика иммуноглобулином против КЭ не проводится;
· в случае, если результат исследования положительный, то серопрофилактика иммуноглобулином против КЭ проводится;
· в случае, если пациент указывает на факт укуса клеща, но клеща сам удалил и выбросил, то необходимо провести серопрофилактику иммуноглобулином против КЭ;
диспансерное наблюдение за лицами, пострадавшими от укуса клеща, проводится в медицинской организации по месту жительства (у невролога) в течение двадцати одного дня с регулярной термометрией.
Диагностика (скорая помощь)
ДИАГНОСТИКА НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Диагностические мероприятия:
· оценка общесоматического состояния пациента (осмотр кожных покровов и видимых слизистых, измерение температуры тела, артериального давления, частоты пульса, частоты дыхания и др.);
· оценка уровня сознания;
· определение менингеальных симптомов;
· исключение состояния инфекционно-токсического шока.
Перед транспортировкой следует обязательно:
· проверить и отметить в сопроводительном документе уровень температуры, артериального давления, частоту и качество пульса, дыхания;
· состояние кожных покровов, симптом «белого пятна»;
· время последнего мочеиспускания;
· степень расстройства сознания;
· при необходимости обеспечить проходимость дыхательных путей и подача кислорода через лицевую маску;
· обеспечить периферический венозный доступ (венозная канюля с надёжной фиксацией) – попытка не более 5-10 минут.
Начать транспортировку больного с возвышенным ножным концом. Больной транспортируется в горизонтальном положении на спине с валиком под плечами. При нарушении проходимости верхних дыхательных путей – валик под плечами, при артериальной гипотонии – ноги приподняты выше уровня головы.
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии на стационарном уровне: [4,5]
Жалобы:
· повышение температуры тела до 38-39°С;
· головная боль (от умеренной до сильной);
· слабость, недомогание;
· мышечные боли;
· тошнота.
Анамнез:
· характерно острое начало болезни: внезапный подъем температуры тела до 38-390С после инкубационного периода (от 1 до 30 дней, в среднем 7-14 дней);
· может наблюдаться продромальный период 1-2 дня: слабость, недомогание, разбитость, легкие боли в области мышц шеи и плечевого пояса, боли в поясничной области и чувство онемения, головная боль;
· лихорадка (вирусемия) при КЭ имеет двухволновой характер: кратковременная первичная вирусемия, а затем повторная, совпадающая по времени с размножением вируса во внутренних органах и появлением его в центральной нервной системе.
Эпидемиологический анамнез:
· пребывание в эндемичном очаге клещевого энцефалита в весенне-летний период (апрель-октябрь);
· факт присасывания («наползания») клеща за 3-30 дней до начала заболевания;
· употребление сырого коровьего или козьего молока и изготовленных из них продуктов (за 3-30 дней до начала заболевания).
Физикальное обследование:
Лихорадочная форма:
· лихорадка 38-390С;
· гиперемия лица, шеи, инъекция склер;
· нестабильная гемодинамика (склонность к гипертензии);
· нет симптомов поражения ЦНС (только астенический синдром);
· болезнь длится 3-7 дней;
· благоприятный прогноз, с полным выздоровлением.
Неврологический статус:
Общим для всех форм является наличие общемозговой симптоматики, для очаговых форм — угнетения сознания и также сочетание общемозговых и очаговых неврологических симптомов.
При КЭ проводится:
· оценка уровня сознания с использованием 15-ти балльной шкалы комы Глазго;
· определение степени тяжести общемозгового синдрома (легкий, умеренный, выраженный);
· наличие менингеальных знаков (ригидность затылочных мышц, симптомы Кернига, Брудзинского, Бехтерева, Лессажа, Боголепова и др.);
· наличие очаговых неврологических симптомов Менингеальная форма:
Начальные проявления не отличаются от лихорадочной формы. Однако признаки общей инфекционной интоксикации значительно более выражены.
· лихорадка 390С и выше (продолжительность 7-14 дней);
· сильная головная боль;
· боль в глазных яблоках;
· тошнота, рвота;
· сомноленция или психомоторное возбуждение (при тяжелых формах);
· менингеальный синдром (ригидность затылочных мышц, симптом Кернига, симптомы Брудзинского);
· лимфоцитарный плеоцитоз в спинномозговой жидкости.
Менингоэнцефалитическая форма:
· лихорадка 390С и выше (от 4-10 дней до 1 месяца);
· сильная головная боль;
· боль в глазных яблоках;
· тошнота, рвота;
· заторможенность или потеря сознания;
· выраженный тремор;
· асимметричные парезы черепных нервов, нистагм;
· бред;
· галлюцинации;
· возбуждение;
· дезориентация в месте и во времени;
· менингеальный синдром (ригидность затылочных мышц, симптом Кернига, симптомы Брудзинского);
· сомноленция или психомоторное возбуждение (при тяжелых формах);
· последствия: преходящие параличи, остаточный энцефалитический синдром.
Диффузный менингоэнцефалит:
· лихорадка;
· эпилептические припадки;
· псевдобульбарные расстройства (нарушение дыхания в виде бради- или тахипноэ, по типу Чейн-Стокса, Куссмауля и др.);
· фибриллярные подергивания мышц лица и конечностей;
· тремор рук;
· угнетение глубоких рефлексов;
· снижение мышечного тонуса.
Очаговый менингоэнцефалит:
· спастические парезы конечностей;
· парез черепных нервов (III, IV, V, VI, IX, X, XI, XII): парез мягкого неба, гнусавость голоса, смазанность речи, афония, нарушение глотания, повышенная саливация с заполнением слизью дыхательных путей, тахикардия, диспноэ;
· судорожный синдром;
· эпилептические припадки (кожевниковская эпилепсия, джексоновская эпилепсия).
Полиомиелитическая форма:
· наиболее тяжелая форма болезни;
· лихорадка разной степени выраженности;
· общая слабость, повышенная утомляемость;
· периодически возникающие подергивания мышц;
· внезапная слабость или чувство онемения в конечности;
· параличи развиваются через 5-10 дней после снижения температуры;
им могут предшествовать сильные боли в руках, спине и ногах;
· вялые парезы шейно-плечевой (шейно-грудной) локализации;
· симптомы «свисающей на грудь головы», «горделивая осанка», «согбенная сутуловатая поза», приемы «туловищного забрасывания рук и запрокидывания головы»;
· вялые парезы рук и спастические – ног;
· нарушение дыхания (частое поверхностное с парадоксальным втягиванием живота на вдохе втяжением межреберий в нижних отделах грудной клетки;
· атония, снижение или полное выпадение сухожильных и периостальных рефлексов;
· атрофия мышц плечевого пояса;
· нарушение болевой и тактильной чувствительности по сегментарному типу;
· летальный исход может наступить в течение 5-7 дней от начала неврологической симптоматики от вторичных бульбарных поражений или отека мозга.
Полирадикулоневритическая форма.
· боли по ходу нервных стволов;
· парестезии (чувство «ползания мурашек», покалывание);
· симптом Лассега и Вассермана;
· расстройства чувствительности в дистальных отделах конечностей по полиневральному типу;
· вялые параличи начинаются с ног и распространяются на мускулатуру туловища и рук.
Критерии тяжести лихорадочной формы КЭ
| легкая | средней тяжести | тяжелая |
|
температура тела до 38°С продолжительностью до 3 дней |
температура тела до 39,6°С продолжительностью от 3 до 7 дней | температура тела выше 39,6°С продолжительностью более 7 дней |
Критерии тяжести менингеальной формы КЭ
| симптомы | степень тяжести | ||
| легкая | средней тяжести | тяжелая | |
| тошнота, рвота | отсутствует | однократная | многократная |
| менингеальные симптомы | слабо выражены | выраженные | резко выражены |
Лабораторные исследования
[4,5]:
· ОАК: умеренный лейкоцитоз с нейтрофильным сдвигом формулы влево (до 10-20х109/л, умеренное повышение СОЭ;
· Исследование СМЖ: повышение внутричерепного давления от 250 до 300 мм вод. ст. Лимфоцитарный плеоцитоз (в первые дни заболевания цитоз смешанный или нейтрофильный, но к концу 1 недели приобретает лимфоцитарный характер). Содержание белка умеренно повышено до 0,66 г/л., содержание глюкозы нормальное.
· Методом ИФА определение повышенных уровней антител классаIgM (3-4 день болезни), IgG к вирусу клещевого энцефалита (после 5-7 дня от начала заболевания). Нарастание титра IgG-антител в парных сыворотках (в остром периоде инфекции и в периоде выздоровления) имеет диагностическое значение.
· Выявление РНК ВКЭ методом ПЦР в крови и ликворе (в ранние сроки заболевания: 1-7 дни болезни.
Инструментальные исследования
· ЭКГ;
· рентгенография органов грудной клетки (по показаниям);
· рентгенография придаточных пазух носа (по показаниям);
· УЗИ органов брюшной полости, почек (по показаниям);
· офтальмоскопия (по показаниям);
· МРТ головного мозга: по назначению невропатолога(по показаниям в целях дифференциальной диагностики и диагностики осложнений);
· КТ головного мозга: по показаниям в целях дифференциальной диагностики и диагностики осложнений;
· УЗИ головного мозга (нейросонография).
Абсолютными противопоказаниями к проведению МРТ являются:
· металлическое инородное тело в глазнице;
· внутричерепные аневризмы, клипированные ферромагнитным материалом;
· электронные приборы в теле (кардиостимулятор);
· гемопоэтическая анемия (для контрастирования).
Относительными противопоказаниями к проведению МРТ являются:
· тяжелая клаустрофобия;
· металлические протезы, клипсы, находящиеся в не сканируемых органах;
· внутричерепные аневризмы, клипированные неферромагнитным материалом.
Нейрофизиологические методы диагностики (по показаниям, по назначению невропатолога):
· ЭЭГ – выявление эпиактивности головного мозга, очаговых изменений (в височных областях): угнетение a — ритма, наличие медленных J — и d — волн, острые пик – волны быстрого диапазона, неблагоприятны длительные периоды молчания, периодические эпилептиформные разряды;
· Электронейромиография (при сочетанном поражении структур ЦНС и периферической) – при энцефаломиелополирадикулоневропатии.
Диагностический алгоритм:
На амбулаторном уровне достаточно определение вероятного случая для направления на госпитализацию в неврологическое отделение.
Алгоритм тактики при укусе клеща в регионах, эндемичных по клещевому энцефалиту:
· лицо, пострадавшее от укуса клеща, должно обратиться в травмпункт;
· в травм пункте удаляют клеща, которого необходимо исследовать на зараженность ВКЭ в паразитологической лаборатории санэпидэкспертизы;
· в случае, если результат исследования отрицательный, то серопрофилактика иммуноглобулином против КЭ не проводится;
· в случае, если результат исследования положительный, то серопрофилактика иммуноглобулином против КЭ проводится;
· в случае, если пациент указывает на факт укуса клеща, но клеща сам удалил и выбросил, то необходимо провести серопрофилактику иммуноглобулином против КЭ;
· диспансерное наблюдение за лицами, пострадавшими от укуса клеща, проводится в медицинской организации по месту жительства (у невролога) в течение двадцати одного дня с регулярной термометрией.
Перечень основных диагностических мероприятий:
· ОАК;
· ОАМ;
· КЩС, электролиты крови (при менингеальной и менингоэнцефалитической формах);
· СМП (при менингеальной и менингоэнцефалитической формах);
· ИФА: определение антител класса IgM, IgG к вирусу клещевого энцефалита;
· ПЦР РНК ВКЭ (кровь и ликвор).
Перечень дополнительных диагностических мероприятий:
· биохимический анализ крови: общий белок, альбумин. При тяжелом течении – калий, натрий, глюкоза, креатинин, мочевина, остаточный азот;
· при нарушениях в сосудисто-тромбоцитарном звене: коагулограмма – время свертывания крови, активированное частичное тромбопластиновое время, протромбиновый индекс или отношение, фибриноген, тромбиновое время;
· бактериологическое исследование крови на стерильность;
· ИФА на антитела классов M и G к Borrelia burgdorferi в крови;
· ПЦР спинномозговой жидкости на ДНК вирусов простого герпеса 1, 2 и на ЦМВ (по показаниям).
Показания для исследования ликвора:
· тяжелое течение лихорадочных форм (tº более 5 дней и выше 38º);
· дифференциальный диагноз менингеальной формы КЭ с другими менингитами;
· появление менингеальных знаков при любых формах клещевых инфекций;
· двухволновое течение (на второй волне);
· микст-инфекции;
· очаговые формы (исключая бульбарные);
· серонегативные варианты КЭ;
· все не уточненные лихорадочные состояния.
Противопоказанием для проведения люмбальной пункции является: прогрессирующий отек головного мозга, дислокационный синдром, геморрагический синдром (или высокий риск его развития).
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Клещевой риккетсиоз |
Инкубационный период 1-20 дней, в среднем 3-5 дней. Температура8-10 дней. Синдром инфекционного токсикоза выражен. Внешний вид больного характерен (яркая гиперемия лица, шеи, верней трети туловища). Нарушения сознания и психические расстройства (Изредка сомнолентность, бред, галлюцинации). Умеренный лейкоцитоз с нейтрофилёзом ускорение СОЭ. |
Консультация инфекциониста |
Яркая гиперемия зева, язычка, энантема на мягком нёбе. Первичный аффект. Регионарный лимфаденит. Гепатолиенальный синдром. Менингеальный синдром не характерен. Очаговые симптомы отсутствуют. |
| Омская геморрагическая лихорадка |
Инкубационный период 1-10 дней, в среднем 5-7 дней. Температура фебрильная 5-7 дней, могут быть две волны. Синдром инфекционного токсикоза выражен. Внешний вид больного характерен (яркая гиперемия лица, шеи, верней трети туловища). Поражение лимфоузлов не характерно. |
Консультация инфекциониста |
Изменения со стороны слизистой ротоглотки «пылающий» зев, энантема на мягком нёбе. На коже мелкие геморрагические высыпания. Характерны бронхиты, пневмонии. Менингеальный синдром не характерен. Нарушения сознания и психические расстройства не характерны. Очаговые симптомы отсутствуют. Лейкопения, нейтрофилез со сдвигом влево. |
| Клещевой боррелиоз |
Инкубационный период 2-60 дней, в среднем 12 дней. Температура субфебрильная или фебрильная, 2-7 дней. Синдром инфекционного токсикоза умеренно выражен. Менингеальный синдром умеренно выражен. Возможны психические расстройства. парезы черепных нервов. Умеренный лейкоцитоз с нейтрофилёзом ускорение СОЭ. ЦСЖ: Умеренный лимфоцитарный цитоз от 200 до 300 клеток в 1мкл. |
Консультация инфекциониста, ревматолога, дерматолога, невропатолога, кардиолога, окулиста. |
Лёгкая гиперемия зева. Внешний вид больного не характерен. Первичный аффект, кольцевидная мигрирующая эритема, полиморфная сыпь, доброкачественная лимфоцитома. Регионарный лимфаденит. Поражение глаз, суставов, сердца, печени. Синдром Банноварта. |
| Лептоспироз |
Инкубационный период 6-10 дней, в среднем 6-8 дней. Температура фебрильная 5-7 дней, могут быть две волны. Синдром инфекционного токсикоза выражен. Поражение лимфоузлов не характерно. Менингеальный синдром выражен. Нарушения сознания и психические расстройства от сомнолентн ости до комы. Высокий лейкоцитоз, нейтрофилёз, ускорение СОЭ. Смешанный или лимфоцитарный цитоз от 100 до 500 клеток в 1 мкл. |
Консультация инфекциониста, невропатолога. | Яркая гиперемия зева, кровоизлияния на мягком нёбе. Характерен. Синдром «капюшона»,склерит. Пятнисто-папулезная и петехиальная сыпь, желтушность кожи и слизистых. Поражение мышц, сердца, печени, почек. Полиневриты, мозжечковая атаксия, атетоз. Анемия, тромбоцитопения. |
| Лихорадка Западного Нила |
Инкубационный период 1-8 дней, в среднем 3-4 дней. Температура фебрильная 2-14 дней, могут быть две волны. Синдром инфекционного токсикоза выражен. Внешний вид больного характерен. Поражение лимфоузлов не характерно. Поражения других органов и систем не характерны. Менингеальный синдром умеренно выражен. Нарушения сознания и психические расстройства от сомнолентности до комы. Лейкоцитоз, ускорение СОЭ. Смешанный или лимфоцитарный цитоз от 20 до 1000 клеток в 1 мкл |
Консультация инфекциониста, невропатолога. | Умеренная гиперемия зева. Пятнисто-папулезная сыпь. Вялые парезы и параличи, парезы черепных нервов. Нейтрофилёз без сдвига влево. |
| Субарахноидальное кровоизлияние |
Острая головная боль. Рвота, иногда судороги, менингеальный симптомокомплекс, психические расстройства(от небольшой спутанности, дезориентации до тяжелых психозов). Парезы черепных нервов, симптомы очагового поражения мозга (парезы конечностей, нарушения чувствительности, речевые расстройства). |
Консультация невропатолога. | Острая головная боль, возникающая внезапно, ощущается больным как «удар кинжалом». Боль вначале имеет локальный характер в области лба, затылка, затем становится разлитой, с локализацией в шее, спине, ногах. В остром периоде вслед за церебральными симптомами повышается температура до 38-390С, но в отличие от КЭ, подъем отмечается не сразу, а лишь через 6-30 часов после кровоизлияния. В отличие от КЭ, инсульт возникает внезапно, ему не свойственна цикличность течения с развитием инфекционного токсикоза в дебюте болезни. Двигательные и чувствительные нарушения при КЭ нестойки, их обратное развитие наблюдается в сравнительно раннем периоде болезни. |
| Опухоль головного мозга | Разлитая сильная головная боль, сопровождающаяся общемозговыми симптомами, появлением очаговой симптоматики, судорог. | Консультация невропатолога. | Отличительными признаками опухолей являются: отсутствие интоксикации в начальном периоде болезни, торпидное течение на фоне проводимой терапии. |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| L-лизина эсцинат (L-lysine aescinat) |
| Амикацин (Amikacin) |
| Апротинин (Aprotinin) |
| Аскорбиновая кислота (Ascorbic acid) |
| Ванкомицин (Vancomycin) |
| Варфарин (Warfarin) |
| Гепарин натрия (Heparin sodium) |
| Дексаметазон (Dexamethasone) |
| Декстран (Dextran) |
| Декстроза (Dextrose) |
| Диазепам (Diazepam) |
| Диклофенак (Diclofenac) |
| Дифенгидрамин (Diphenhydramine) |
| Допамин (Dopamine) |
| Иммуноглобулин против клещевого энцефалита (Immunoglobulin against tick-borne encephalitis) |
| Калия хлорид (Potassium chloride) |
| Кальция хлорид (Calcium chloride) |
| Карбамазепин (Carbamazepine) |
| Кетопрофен (Ketoprofen) |
| Клемастин (Clemastine) |
| Лидокаин (Lidocaine) |
| Лорноксикам (Lornoxicam) |
| Магния сульфат (Magnesium sulfate) |
| Маннитол (Mannitol) |
| Меропенем (Meropenem) |
| Метоклопрамид (Metoclopramide) |
| Натрия ацетат (Sodium acetate) |
| Натрия гидрокарбонат (Sodium hydrocarbonate) |
| Натрия хлорид (Sodium chloride) |
| Неостигмина метилсульфат (Neostigmine methylsulfate) |
| Парацетамол (Paracetamol) |
| Пентоксифиллин (Pentoxifylline) |
| Пиридоксин (Pyridoxine) |
| Преднизолон (Prednisolone) |
| Пропофол (Propofol) |
| Тиамин (Thiamin) |
| Трамадол (Tramadol) |
| Флуконазол (Fluconazole) |
| Фуросемид (Furosemide) |
| Холина альфосцерат (Choline alfostserat) |
| Цефепим (Cefepime) |
| Цефтриаксон (Ceftriaxone) |
| Ципрофлоксацин (Ciprofloxacin) |
| Цитиколин (Citicoline) |
| Цитиколин (Citicoline) |
| Этил метилгидроксипиридина сукцинат (Ethyl Succinate metilgidroksipiridina) |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения:
В амбулаторных условиях лечение больных с подозрением на клещевой энцефалит не проводят. Больные направляются на экстренную госпитализацию в стационар (отделения неврологии) для оказания им специализированной медицинской помощи.
На этапе первичной доврачебной медико-санитарной помощи медикаментозная помощь направлена на:
· снижение температуры тела;
· предупреждение развития осложнений.
Медикаментозное лечение: нет.
Другие виды лечения: нет.
Показания для консультации специалистов: на амбулаторном уровне не проводится.
Профилактические мероприятия:
Экстренная специфическая профилактика КЭ проводится введением специфического иммуноглобулина против клещевого энцефалита (титр 1:80) в течение первых 96 часов (4суток) после укуса клеща согласно инструкции по медицинскому применению лекарственного средства Иммуноглобулин человека против клещевого энцефалита.
· С целью экстренной профилактики препарат вводят в разовой дозе не привитым против КЭ или получившим неполный курс вакцинации, отметившим присасывание клеща в эндемичных районах, а также при подозрении на лабораторное заражение вирусом КЭ.
· В случаях повышенного риска заражения (выявлено инфицирование ВКЭ присосавшегося клеща, многократные укусы или одновременное присасывание нескольких клещей) препарат вводят в разовой дозе и привитым лицам.
· В случае нового укуса клеща по истечении месяца после первого введения препарат вводят повторно в той же дозе.
· Препарат можно применять перед вероятным контактом с вирусом КЭ – укусом клеща в эндемичном районе (предэкспозиционная профилактика). Защитное действие проявляется через 24-48 часов и продолжается около 4 недель. По истечении этого срока в случае опасности заражения рекомендуется повторить введение иммуноглобулина через 4 недели.
· Противопоказанием являются тяжелые аллергические реакции в анамнезе на введение препаратов крови человека. Лицам, имеющим аллергические заболевания (бронхиальная астма, атопический дерматит и т.п.) назначают курс антигистаминных препаратов в течение 8 дней после введения иммуноглобулина.
·
Во время беременности в 1 триместре введение специфического иммуноглобулина против клещевого энцефалита строго противопоказано. Во 2-3 триместрах введение специфического иммуноглобулина по жизненным показаниям после информированного согласия женщины, решение принимается комиссионно консилиумом с участием акушер-гинеколога, невропатолога, инфекциониста.
· В дальнейшем после укуса клеща рекомендуется соблюдение режима (избегать перегреваний, инсоляций, переохлаждений, переутомлений, приема алкоголя, работы в ночную смену, командировок, хирургических операций, стоматологических манипуляций и вакцинаций). Проводится ежедневная термометрия. При появлении клинической симптоматики больной должен незамедлительно обратиться к врачу.
· В случае проведения серологического исследования снятого с тела человека клеща на зараженность вирусом клещевого энцефалита и получения отрицательного результата, то иммуноглобулин не вводится[11](если клещ исследован в течение допустимого срока профилактики).
Вакцинопрофилактика (специфическая профилактика)
· Стратегия ВОЗ иммунизации населения. В территориях, где болезнь высоко эндемична (средняя годовая заболеваемость до введения вакцинации ≥5 клинических случаев на 100 000 населения), ВОЗ рекомендует вакцинацию всех возрастных групп, включая детей. Поскольку заболевание имеет склонность проявляться в более тяжелой форме среди лиц в возрасте старше 50-60 лет, эти лица представляют собой важную целевую группу для иммунизации. Там, где заболеваемость до введения вакцинации умеренная или низкая (средняя годовая за 5-летний период <5/100 000) или ограничена определенной географической зоной и определенными видами деятельности на открытом воздухе, иммунизация должна быть нацелена на когорты населения, наиболее активно пострадавшие. Лица, путешествующие из не эндемичных территорий в эндемичные, должны быть вакцинированы, если их посещения включают интенсивную деятельность на открытом воздухе. Во всех эндемичных территориях информация о болезни, ее переносчике и особенностях передачи, а также о доступных профилактических мерах должна быть легко доступна, например, в школах, медицинских учреждениях и в туристических информационных брошюрах [12].
Вакцины для профилактики клещевого энцефалита:
· Постэкспозиционная профилактика (вакцинация после укуса клеща) не рекомендуется.
Мониторинг состояния пациента:
На амбулаторном уровне в медицинской организации по месту жительства невропатологом проводится диспансерное наблюдение за лицами, пострадавшими от укуса клеща в течение двадцати одного дня с регулярной термометрией.
Индикаторы эффективности лечения: на амбулаторном уровне лечение не проводится.
Лечение (скорая помощь)
ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Медикаментозное лечение:
Оказание медицинской помощи на данном этапе направлено на профилактику осложнений:
· инфекционно – токсический шок
· отёк – набухание головного мозга
· дислокационный синдром
· эпилептический статус
На данном этапе проводится посиндромная терапия:
| Синдром | Препарат | Доза и кратность для взрослых |
| Судорожный |
Диазепам 0,5% -10 мг (2 мл) |
10 – 20 мг однократно, при отсутствии эффекта через 15 минут возможно повторное введение препарата |
| Психомоторное возбуждение | Диазепам 0,5% – 0,1 мл/кг, но не более 2 мл | 10–20 мг однократно, при отсутствии эффекта через 15 минут возможно повторное введение препарата. |
| Диспепсический | Метоклопрамида гидрохлорида моногидрат 5,27 мг | Взрослым и подросткам старше 14 лет: 3–4 раза в сутки по 10 мг метоклопрамида (1 ампула) внутривенно или внутримышечно. |
| Цефалгический |
Кетонал 2,0 в/м, ксефокам 8 мг), при отсутствие — анальгин 50%-2,0, димедрол 1%-1,0 в/м, при нестабильной гемодинамике MgSO 5,0 в/ на 10,0 физ. р-ра -0,9%- NaCL |
В/м — 100 мг 1-2 раза в сутки. В/в, капельно — 100-200 мг в 100-500 мл 0.9% раствора NaCl. Лизиновая соль кетопрофена: раствор для иньекций: в/м или в/в по 160 мг (2 мл) 1-3 раза в сутки, Ксефокампо 8 мг – два укола в сутки. Доза препарата не должна быть выше 16 мг/сут. |
| Гипертермия | Парацетамол | 500-1000 мг внутрь |
| Инфекционно-токсический шок |
Преднизолон60-90 мг в/вструйно, или Дексаметазон 8-12 мг в/вструйно на 10,0мл0,9% раствора NaCL. Подача увлажненного кислорода через маску со скоростью подачи более 5–6 л/мин Инфузионная терапия: 0,9% раствора NaCL. |
Дозы – преднизолон 10 – 15 мг/кг веса, одномоментно возможно введение до 120 мг преднизолона. 0,9% раствор хлорида натрия Начать быструю инфузию – болюс не менее 10 мл/кг/ за 10–15 минут (возможно, введение физраствора шприцами). |
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения: [4,5,13,14]
На стационарном этапе в карте наблюдения за пациентом (история болезни) ежедневно отмечаются температура, показатели гемодинамики (АД, пульс, ЧСС), оценивается дыхание и ЧДД, в неврологическом статусе определяется динамика общемозгового и менингеального синдрома, выраженность и степень регресса очаговых неврологических симптомов, а также необходимо отмечать переносимость проводимого лечения и проводимую коррекцию медикаментозной терапии с обоснованием.
Немедикаментозное лечение
Строгий постельный режим – необходимо соблюдать до 5-7 дня нормальной температуры и до исчезновения симптомов интоксикации. Кроме того, постельный режим следует соблюдать в последующие 1-2 недель после нормализации температуры. Почти полное ограничение движения, сведение к минимуму болевых раздражителей, запрещают бальнеотерапию, массивные электропроцедуры. Обеспечить правильное положение больного: возвышенное на 30 градусов положение головы, пораженным конечностям придается функциональное положение, обеспечивающее профилактику контрактур.
Диета – индивидуальная в зависимости от степени тяжести, формы и сопутствующей патологии.
Энтеральное питание при отсутствии сознания – нутрициальная терапия.
При очаговой форме выписка не ранее 21 дня болезни после клинического выздоровления и нормализации ликвора.
Медикаментозное лечение
Этиотропная терапия
| Стандартная схема лечения лихорадочной формы КЭ | Стандартная схема лечения менингеальной формы КЭ | Стандартная схема лечения очаговых форм КЭ |
Альтернатив ная схема лечения при крайне тяжелом течении КЭ |
Альтернатив ная схема лечения двухволнового течения КЭ |
| Человеческий сывороточный иммуноглобулин против вируса клещевого энцефалита[УД-B] | ||||
|
Разовая доза 0,1 мл/кг массы тела в/м, в течение 3-5 дней (до улучшения общего состояния, исчезновения лихорадки). Курсовая суточная доза не менее 21 мл. |
Разовая доза 0,1 мл/кг массы тела х2 раза в день с интервалом 10-12 часов, в/м, в течение не менее 5 дней (до исчезновения лихорадки, регресс общеинфекционных симптомов, стабилизация и уменьшение менингеальных симптомов). Курсовая доза от 70 мл до 130 мл. |
Разовая доза 0,1 мл/кг массы тела х2-3 раза в суткис интервалом 8-12 часов, в/м, в течение 5-6 дней (до снижения температуры и стабилизации неврологических симптомов). Курсовая доза от 80 мл до 130 мл. |
Разовая доза может быть увеличена до 0,15 мл/кг массы тела. | Препарат применяют повторно по схеме лечения менингеальной или очаговой форм в зависимости от характера клинических проявлений. |
| Если больным с менингеальной и очаговыми формами КЭ по каким-либо причинам в лихорадочной стадии заболевания специфическая терапия не проводилась, возможно введение иммуноглобулина и на стадии апирексии острого периода болезни на протяжении 5-6 дней в разовой дозе 0,1 мл/кг массы тела через 10-12 часов. | ||||
| Решение о введении иммуноглобулина против клещевого энцефалита беременной принимается консилиумом в составе акушера-гинеколога, инфекциониста, невролога. |
Патогенетическая терапия
Дезинтоксикационная терапия
(количество жидкости строго контролировать по показателям суточного диуреза, КЩС крови, объем вводимой жидкости с учетом степени тяжести):
· при средней степени тяжести инфекционного процесса больным — обильное питье из расчета 20-40 мл/кг.
· при тяжелой степени инфекционного процесса — парентеральное введение изотонических растворов (под контролем электролитов крови. Суточная потребность распределяется в минимальном объеме только необходимых препаратов):
· 0,9% раствор хлорида натрия, 400 мл в/в, капельно [УД-С];
· 0,5% раствора декстрозы, 400,0 мл в/в, капельно [УД-С].
Дегидратационная терапия (при внутричерепной гипертензии, профилактика отека головного мозга):
· L -Лизин – эсцинат 5-10 мл 2р в день в/в капельно [УД – В]
· MgSO4 5,0-10,0мл в/в
Лечение отека головного мозга:
· маннит 15% раствор 1-1,5 г/кгв/в медленно струйно или капельно. Суточная доза не должна превышать 140-180 г. с фуросемидом 20-40 мг (2-4 мл) в/в.
· и/или L-лизина эсцинат 5-10 мл х 2 раза в день 3-5 дней (УД – В]
под контролем содержания Na+ крови. При содержании Na+ крови на уровне верхней границы нормы и выше введение маннита противопоказано в связи с изменением осмомолярности крови и угрозой развития набухания клеток головного мозга. В этих случаях показано введение концентрированного раствора глюкозы 10%, 20% или 40% и 0,45% раствора NaCl.
Нестероидные противовоспалительные препараты (при повышении температуры тела выше 38,50 С, при наличии ЧМТ и судорожного синдрома в анамнезе).
Длительность 1-3 дня:
· диклофенак по 3 мл в/м [УД – В]
или
· кетопрофен 2 мл в/м [УД – В]
· парацетамол 500 мг, внутрь, с интервалом не менее 4 часов [УД – В].
При выраженном болевом синдроме (выраженная головная боль, боли в мышцах, ломота в костях, полирадикулоневрит)
· трамадол 50–100 мг в/в, в/м, п/к. Максимальная суточная доза — 400 мг (в исключительных случаях может быть увеличена до 600 мг).[УД – В]
или
· ксефокам 8 мг в/в капельно на 200 мл физраствора или струйно.
Глюкокортикостероиды:
При менингоэнцефалитической, менингоэнцефалополиомиелитической, полирадикулоневритической формах и развитии ИТШ в течение 3-7 дней преднизолон 5-10 мг/кг, в/в [УД – В]
или
дексаметазон 8-12 мг в/в, струйно[УД – В]
Антигистаминные препараты:
клемастин 1мл, в/м [УД – В]
или
димедрол 1%-1,0 с анальгином 50%-2,0, в/м
Для улучшения микроциркуляции и реологических свойств крови, с антиагрегантной целью (с учетом показателей коагулограммы):
· пентоксифиллин 2% р-р 100 мг/5 мл, 100 мг в 20-50 мл 0,9% натрия хлорида, в/в кап., курс от 10 дней до 1 месяца [УД – В]
или
· гепарин подкожно (через каждые 6 часов) 50-100 ЕД/кг/сутки 5-7 дней [УД – А]
или
· варфарин2,5-5 мг/сут, внутрь
Симптоматическая терапия:
Купирование судорожного синдрома:
· диазепам 2 мл на 10,0 мл 0,9% натрия хлорида, в/в струйно[УД – В]
или
· карбамазепин 200 мг при судорогах, по назначению невролога( от 200 мг-600 мг) [УД – В]
Улучшение мозгового кровообращения:
В остром периоде при угнетении сознания и лихорадке сосудистые препараты противопоказаны, после нормализации температуры и прояснения сознания а также при наличии когнитивных расстройств подключить (если на момент осмотра и в анамнезе нет эпилептических судорожных приступов), антиоксиданты:
· мексидол 5,0 в/в капельно на 200,0 мл 0,9% натрия хлорида [УД – В],
· цераксон 500мг-1000мг в/в капельно на 200,0 мл 0,9% натрия хлорида[УД – В],
· глиатиллин 1000 мг в/в капельно[УД – В]
Нейропротекция:
· аскорбиновая кислота в остром периоде 5,0 –8,0 в/в кап на 0,9% натрия хлорида [УД – В]
· тиамина хлорид 1,0-2,0 в/м [УД – В]
· пиридоксина гидрохлорид 1,0-2,0 в/м[УД – В]
Антибактериальные препараты (при тяжелых формах клещевого энцефалита, осложненных присоединением бактериальной инфекции):
· цефтриаксон 1,0 — 2,0г х 2 раза/сут., в/м, в/в, 10 дней;
или
· цефепим1,0 г с интервалом 12 часов (в/м, в/в). [УД – В]
· ципрофлоксацин100мл х 2 раза/сут., в/в7-10 дней
Антибактериальные препараты резерва:
· амикацин15 мг/кг/сут, в/м, но не более 1,5 г/сут в течение 10 дней. [УД – В]
· ванкомицин по 1,0 г каждые 12 ч, в/в, в течение 7-10 дней. [УД – В]
· меропенем 2,0 г каждые 8 ч. в/в, в течение 7-10 дней [УД – В]
Комбинация 2-х и более антибактериальных препаратов по показаниям:
Противогрибковые препараты (по показаниям):
· Флуконазол 100 мл в/в1 раз в сутки, через день, 3-5 раз [УД – В]
Другие препараты для общей анестезии при проведении СМП, интубации и других инвазивных мероприятий:
· Пропофол со скоростью 0,3–4 мг/кг в 1 ч в/в капельно для обеспечения седативного эффекта во время интенсивной терапии и при проведении ИВЛ [УД – В]
или
Лидокаин 1%, 2% 4-5 мл
При инфекционно-токсическом шоке:
· преднизолон 5-10 мг/кг в/в [УД – В]
· допамин 10–15 мкг/кг в 1 мин. в/в. Инфузию проводят непрерывно в течение от 2–3 ч до 1–4 дней и более. Суточная доза достигает 400–800 мг. Введение проводят под контролем ЭКГ. [УД – В]
При развитии дыхательной недостаточности:
· ИВЛ с момента появления первых признаков дыхательной недостаточности и отека набухания головного мозга, трахеостомия (по показаниям).
· Для борьбы с гипоксией систематическое введение увлажненного кислорода через носовые катетеры (по 20-30 мин каждый час).
· Проведение гипербарической оксигенации (10 сеансов под давлением р 02-0,25 МПа)
При бульбарных нарушениях :
· ИВЛ;
· прозерин 1,0мл п/к.
При нарушении гемостаза:
· СЗП – по показаниям;
· апротинин 20-60тыс. ед. каждые 6 час болюс.
Перечень основных лекарственных средств:
· человеческий сывороточный иммуноглобулин против вируса клещевого энцефалита — раствор для инъекций по 1 мл в ампуле.
Перечень дополнительных лекарственных средств:
· преднизолон – раствор для инъекций в ампулах 30 мг/мл 1мл;
· дексаметазон – раствор для инъекций в ампулах 4 мг/мл 1мл;
· допамин – концентрат для приготовления инъекционного раствора в ампулах по 25 мг (5 мл), 50 мг (5 мл), 100 мг (5 мл), 200 мг (5 мл);
· раствор NaCl 0,9% — 100, 200, 400 мл;
· раствор бикарбоната натрия 5% — 200,0 мл, 400,0 мл;
· раствор Рингера для инфузий, 200 мл и 400 мл;
· ацесоль – раствор для инфузий 400,0 мл;
· трисоль – раствор для инфузий 400,0 мл;
· хлосоль – раствор для инфузий 400,0 мл;
· декстран – раствор для инфузий 400,0 мл;
· декстроза – раствор для инфузий 100 мл;
· свежезамороженная плазма для инфузий;
· маннит – раствор для инъекций 15% 200мл и 400 мл;
· фуросемид – раствор для инъекций в ампулах 1% 2мл (УД – В);
· L-лизина эсцинат – раствор для инъекций в ампулах по 5 мл;
· парацетамол – таблетки по 0,2 и 0,5 г, суппозитории ректальные 0,25; 0,3 и 0,5 г;
· диклофенак – таблетки, драже 25 мг, 50 мг, 75 мг, 100 мг, 150 мг; мазь, гель; раствор для инъекций 75 мг/3 мл, 75 мг/2 мл;
· кетопрофен – раствор для инъекций 100 мг/мл, 100 мг/2 мл; раствор для внутримышечных инъекций 50 мг/мл; капсула 50 мг, 150 мг; таблетки, таблетки покрытые оболочкой 100 мг, 150 мг;
· гепарин, 1 мл/5000 ЕД, ампулы 1,0 мл, 5,0 мл, флаконы по 5,0 мл;
· варфарин – таблетки 2,5 мг, 3 мг, 5 мг
· пентоксифиллин – 2% р-р 100 мг/5 мл, 100 мг в 20-50 мл 0,9% натрия хлорида, ампулы.
· апротинин – раствор для инъекций в ампулах по 10 мл (100 000 ЕД);
· цефтриаксон – порошок для приготовления раствора для инъекций для внутримышечного и внутривенного введения во флаконе 1 г;
· цефепим – порошок для приготовления раствора для инъекций для внутримышечного и внутривенного введения во флаконе 500 мг, 1,0 г, 2,0 г.
· ципрофлоксацин – раствор для инфузий 0,2%, 200 мг/100 мл; 1% раствор в ампулах по 10 мл (концентрат, подлежащий разведению); таблетки, покрытые оболочкой 250 мг, 500 мг, 750 мг;
· меропенем – порошок для приготовления раствора для инфузий по 1000 мг во флаконах по 100 мл;
· ванкомицин – порошок, лиофилизат для приготовления раствора для инфузий 500 мг, 1000 мг;
· амикацин – порошок для приготовления раствора для инъекций 0,5 г; раствор для инъекций 100 мг/2 мл, 500 мг/2 мл;
· флуконазол – раствор для инфузий 200 мг/100 мл; раствор для внутривенного введения 2 мг/мл;
· трамадол – раствор для инъекций 100 мг/2мл, 50 мг/мл;
· пропофол – эмульсия для внутривенного введения 10 мг/мл; 20 мг/ мл; 200 мг/20мл; 500 мг/50 мл; эмульсия жировая для внутривенных вливаний 1 %;
· аскорбиновая кислота – раствор для инъекций 5 %;
· тиамина хлорид – раствор для инъекций 5 %;
· пиридоксина гидрохлорид – раствор для инъекции 5 %;
· мексидол – раствор для инъекций 2 мл;
· диазепам – раствор для инъекций 10 мг/2 мл;
· карбамазепин – таблетки покрытые пленочной оболочкой 200 мг;
· цераксон раствор для инъекций 4 мл;
· глиатиллин – раствор для инъекций 2 мл;
· лидокаин – раствор для инъекций 1 %, 2 %, 10 %; аэрозоль 10 %;
· клемастин – раствор для инъекций 1 мг/мл.
Хирургическое лечение: нет.
Другие виды лечения: нет.
Показания для консультации специалистов:
· консультация невропатолога: в инфекционном стационаре или отделении для оценки неврологического статуса, исключения органических заболеваний ЦНС, не сопровождающихся воспалением головного и спинного мозга и мягких мозговых оболочек;
· консультация реаниматолога: определение показаний для перевода в ОРИТ;
· консультация офтальмолога: осмотр глазного дна для определения признаков внутричерепной гипертензии, динамики гиперемии, застоя дисков зрительных нервов, коррекции дегидратационной терапии, определения показаний для лучевой диагностики (КТ/МРТ) головного мозга;
· консультация нейрохирурга: установление или исключения объемного образования головного мозга (внутримозговая гематома, кровоизлияние в опухоль головного мозга, абсцесс);
· консультация онколога: для исключения опухоли головного мозга (при показаниях);
· консультация кардиолога при развитии сердечнососудистых расстройств;
· консультация эндокринолога при сопутствующих заболеваниях – сахарном диабете, ожирении.
· консультация ЛОР врача при заболеваниях ЛОР-органов;
· консультация аллерголога;
· консультация психиатра при психических и поведенческих изменениях.
Показания для перевода в отделение интенсивной терапии и реанимации:
При развитии осложнений:
· бульбарные нарушения;
· нарушения сознания;
· отек – набухание головного мозга;
· инфекционно-токсический шок;
· тяжелая и крайне тяжелая степень неврологических расстройств;
· нестабильность гемодинамики;
· нарушение функции дыхания;
· пневмония, сепсис;
· анафилактический шок (риск возможных осложнений лечения).
Индикаторы эффективности лечения:
Клещевой энцефалит после выздоровления человека оставляет длительный и прочный иммунитет. Вирус нейтрализующие антитела накапливаются в крови довольно медленно, достигая максимума через 1,5-2,5 месяца и сохраняются многие годы. Накопление вирус нейтрализующих антител наблюдается также у вакцинированных и людей, длительно живущих в очагах энцефалита.
Клинические индикаторы:
· стойкая нормализация температуры;
· отсутствие интоксикации;
· регресс неврологической симптоматики.
Лабораторные индикаторы:
· нормализация показателей ОАК;
· санация ликвора.
Дальнейшее ведение:
Срок диспансерного наблюдения инфекциониста и невропатолога за переболевшими клещевом энцефалитом до 2 лет. Врачебный осмотр и ИФА крови на маркеры вируса клещевого энцефалита проводятся у переболевших лиц в динамике через 1, 3, 6, 12, 24 месяцев. Кроме лабораторных методов обследования, при наличии показаний назначают консультации невропатолога и окулиста, а также инструментальные исследования (РЭГ, ЭЭГ, ЯМРТ головного мозга и др.). В течение 3-6 мес. после перенесения заболевания (при наличии показаний и дольше) ограничивают физическую нагрузку, исключают бальнео- и физиотерапию, вакцинацию.
Госпитализация
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации:
· клещевой энцефалит независимо от формы, степени тяжести болезни.
Информация
Источники и литература
-
Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗСР РК, 2016
- 1. Инфекционные болезни: национальное руководство /Под ред. Н.Д. Ющука, Ю.Я. Венгерова. М.: ГЭОТАР-Медиа, 2009, С. 896–907.
2. Егембердиева Р.А. Клинико-эпидемиологические проявления некоторых природно-очаговых трансмиссивных инфекций
в Казахстане // автореф. дис. … д-ра мед. наук — Бишкек, 2012. – 46 с.
3. Омуркулова Б.И. Клинико-иммунологические аспекты клещевого энцефалита и оптимизация лечебно-профилактических мероприятий// автореф. дис….к-та мед.наук – Бишкек, 2014г. — 27с.
4. Руководство по инфекционным болезням /Под ред. Ю.В. Лобзина.СПб.:Фолиант, 2000, С. 483-491.
5. Иерусалимский А. П. Клещевой энцефалит: руководство для врачей/ А. П. Иерусалимский. — Новосибирск, 2001. – 258 с.
6. Карпов И.А., соавт. Энцефалиты в клинической практике, стр. 104-132
7. Браславец А.Я. Неотложная неврология. — 3-е издание. — Харьков, 2006.
8. Tunkel A.R., Glaser C.A., Bloch K.C., et al. Themanagement of encephalitis: Clinical practice guidelines by the Infectious Diseases Society of America. Clin Infect Dis 2008; 47:303-27.
9. Приказ МЗРК № 623 от 15.12.2006г. «Об утверждении стандартов в области медицинской деятельности по определению случаев особо опасных инфекций человека при их учете и регистрации».
10. Амиреев С.А., Бекшин Ж.М., Муминов Т.А. и др. Стандартные определения случаев и алгоритмы мероприятий при инфекционных болезнях. Практическое руководство, 2-ое издание дополненное. — Алматы, 2014 г.- 638 с.
11. Приказ Министра национальной экономики Республики Казахстан от 31 марта 2015 года № 283 Об утверждении Санитарных правил «Санитарно-эпидемиологические требования к организации и проведению санитарно-противоэпидемических (профилактических) мероприятий по предупреждению паразитарных заболеваний».
12. Kollaritsch H et al. Background document on vaccines and vaccination against tick–borne encephalitis. Geneva, WHO Strategic Advisory Group of Experts on Immunization, 2011
13. KennedyP.G.Viralencephalitis:causes,differentialdiagnosis, and management. J NeurolNeurosurgPsychiatry2004;75:i10.
14. Halperin J.J. Viralencephalitis– Background, Arboviruses, and Enteroviruses. In: Halperin J.J., eds.: Encephalitis: diagnosis and treatment. NewYork: Informa Healthcare, 2008;125-30.
- 1. Инфекционные болезни: национальное руководство /Под ред. Н.Д. Ющука, Ю.Я. Венгерова. М.: ГЭОТАР-Медиа, 2009, С. 896–907.
Информация
СОКРАЩЕНИЯ, ИСПОЛЬЗУЕМЫЕ В ПРОТОКОЛЕ
| IgM, IgG | Иммуноглобулины классов М,G |
| ВКЭ | Вирус клещевого энцефалита |
| ВОЗ | Всемирная организация здравоохранения |
| ИТШ | Инфекционно-токсический шок |
| ИФА | Иммуноферментный анализ |
| КТ | Компьютерная томография |
| КЩС | Кислотно-щелочное состояние |
| КЭ | Клещевой энцефалит |
| МКБ | Международная классификация болезней, травм, и состояний, влияющих на здоровье 10-го пересмотра |
| МРТ | Магнитно-резонансная томография |
| ОАК | Общий анализ крови |
| ОАМ | Общий анализ мочи |
| ПЦР | Полимеразная цепная реакция |
| РНК | Рибонуклеиновая кислота |
| СМЖ | Спинномозговая жидкость |
| СМП | Спинномозговая пункция |
| СОЭ | Скорость оседания эритроцитов |
| УЗИ | Ультразвуковое исследование |
| ЦНС | Центральная нервная система |
| ЧМН | Черепно-мозговые нервы |
| ЭКГ | Электрокардиограмма |
| ЭЭГ | Электроэнцефалография |
Список разработчиков протокола:
1) Кошерова Бахыт Нургалиевна – доктор медицинских наук, профессор, РГП на ПХВ «Карагандинский государственный медицинский университет», проректор по клинической работе и непрерывному профессиональному развитию, главный внештатный взрослый инфекционист МЗСР РК.
2) Егембердиева Равиля Айтмагамбетовна – доктор медицинских наук, РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиярова», профессор кафедры инфекционных и тропических болезней.
3) Дуйсенова Амангуль Куандыковна – доктор медицинских наук, профессор, РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиярова», заведующая кафедрой инфекционных и тропических болезней.
4) Ивасив Иван Васильевич – PhD, кандидат медицинских наук, Центрально-Азиатский офис Центра по контролю заболеваний (CDC), клинический эпидемиолог.
5) Саржанова Сауле Мырзабековна – ГКП «Городская клиническая больница №7» Управления здравоохранения г. Алматы, заведующий отделением неврологии, врач невропатолог высшей категории.
6) Мажитов Талгат Мансурович – доктор медицинских наук, АО «Медицинский университет Астана» профессор кафедры клинической фармакологии.
Конфликт интересов: отсутствует.
Список рецензентов:
-Баешева Динагуль Аяпбековна – доктор медицинских наук, профессор, РГП на ПХВ Медицинский университет «Астана», заведующая кафедрой детских инфекций, председатель Республиканского общественного объединения «Общество врачей-инфекционистов».
-Кулжанова Шолпан Адлгазыевна – доктор медицинских наук, АО «Медицинский университет Астана», заведующая кафедрой инфекционных болезней и эпидемиологии.
Условия пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
КЛЕЩЕВОЙ ВИРУСНЫЙ ЭНЦЕФАЛИТ У ВЗРОСЛЫХ
МКБ 10: A84
Год утверждения (частота пересмотра): 2016 (пересмотр каждые 3 года)
ID: КР567
URL
Профессиональные ассоциации
— Международная ассоциация специалистов в области инфекций
Ключевые слова
— Иксодовые клещи
— Клещевой энцефалит
— Наползание клеща
— Противоклещевой иммуноглобулин
— Укус клеща
— Экстренная иммунопрофилактика
Список сокращений
в/в кап. — внутривенно капельно
в/в стр. — внутривенно струйно
ВЭБ (EBV) — герпесоподобный вирус Эпштайна-бара
ДНК — дезоксирибонуклеиновая кислота
д.м.н. — доктор медицинских наук
к.м.н. — кандидат медицинских наук
КЭ — клещевой энцефалит
КТ — компьютерная томография
МРТ — магнитно-резонансная томография
НПВС — нестероидные противовоспалительные препараты
МЗ РФ — Министерство здравоохранения Российской Федерации
РНК — рибонуклеиновая кислота
IgG — иммуноглобулин G
IgM — иммуноглобулин M
Термины и определения
Алиментарный механизм передачи инфекции — механизм передачи инфекции, при котором проникновение возбудителя в восприимчивый организм происходит через рот, главным образом при заглатывании пищи (алиментарный путь).
Энцефалит (лат. encephalitis — воспаление мозга) — группа заболеваний, характеризующихся воспалением головного мозга.
Вирусемия, Виремия — медицинское понятие, обозначающее состояние организма, при котором вирусы попадают в кровоток и могут распространяться по всему телу.
Инкубационный период — отрезок времени от момента попадания микробного агента в организм до проявления симптомов болезни.
Спинномозговая жидкость (лат. liquor cerebrospinalis, цереброспинальная жидкость, ликвор) — жидкость, постоянно циркулирующая в желудочках головного мозга, ликворопроводящих путях, субарахноидальном (подпаутинном) пространстве головного и спинного мозга.
Трансмиссивный механизм передачи инфекции — механизм передачи инфекции, при котором возбудитель инфекции находится в кровеносной системе и лимфе, передается при укусах специфических и неспецифических переносчиков: укусе кровососущего членистоногого (насекомого или клеща). Необходимо, чтобы переносчик переносил возбудителя непосредственно от источника инфекции к восприимчивому организму.
1. Краткая информация
1.1 Определение
Клещевой энцефалит — природно-очаговая вирусная инфекция, характеризующаяся лихорадкой, интоксикацией и поражением серого вещества головного мозга (энцефалит) и/ или оболочек головного и спинного мозга (менингит и менингоэнцефалит).
1.2 Этиология и патогенез
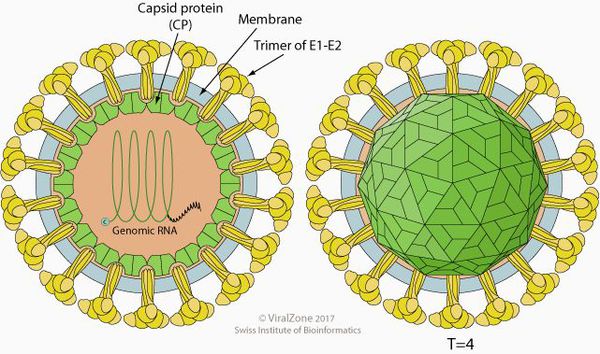
Вирус клещевого энцефалита (КЭ) относится к роду Flavivirus (группа B), входящему в семейство тогавирусов экологической группы арбовирусов. Выделяют три разновидности возбудителя — дальневосточный, урало-сибирский и западный.
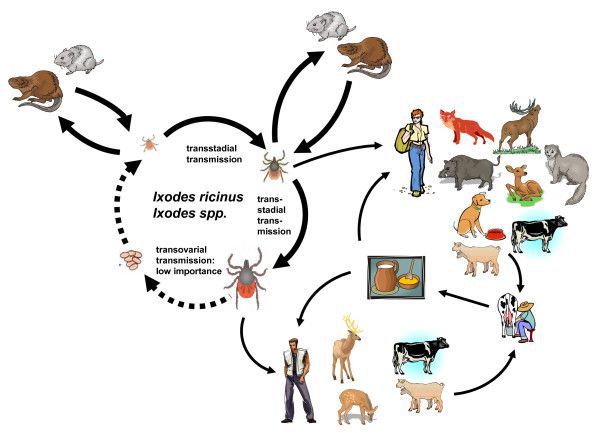
Заражение человека происходит трансмиссивным путем через укусы клеща. Возможна алиментарная передача инфекции при употреблении в пищу сырого молока и молочных продуктов инфицированных коз и коров.
Вирус КЭ чаще всего переносится клещами вида I. persulcatus и I. ricinus. В некоторых очагах вирус КЭ переносится клещами H. concinna, D. silvarum, D. pictus и др. Считается, что еще до 14 видов клещей являются носителями вируса в природе, но их эпидемическая роль невелика. Основным резервуаром вируса в природе являются его главные переносчики, иксодовые клещи. Возможность трансовариальной передачи вируса клещевого энцефалита поддерживает постоянный уровень вирусофорности этих членистоногих. Дополнительным природным резервуаром вируса служат прокормители инфицированных клещей: многочисленные грызуны (полевая мышь, бурундук, заяц и др.), другие дикие и домашние животные, птицы. В природе вирус поддерживается постоянной циркуляцией по замкнутой цепи: клещи — прокормители (животные) — клещи. Инфицирование человека для вируса КЭ является биологически тупиковым направлением, поскольку вирус дальше не передается к другому организму и выходит из природной циркуляции.
Для клещевого энцефалита характерна строгая весенне-летняя сезонность начала заболевания, связанная с сезонной активностью переносчиков.
Инфицирование человека вирусом КЭ происходит во время кровососания голодных вирусофорных клещей. Кровососание самки клеща продолжается много дней, и при полном насыщении она увеличивается в весе 80 — 120 раз. Кровососание самцов длится обычно несколько часов и иногда остается незамеченным. Передача вируса клещевого энцефалита может происходить в первые минуты присасывания вирусофорного клеща к человеку.
Человек заражается при укусе инфицированными клещами. Также наблюдается алиментарный путь заражения при употреблении сырого, содержащего вирус молока инфицированных коз и коров.
Первичная репродукция вируса происходит в макрофагах, на этих клетках происходит адсорбция вируса, рецепторный эндоцитоз, «раздевание» РНК. Затем в клетке начинается репликация РНК и белков капсида, формируется зрелый вирион. Путем почкования через модифицированные мембраны эндоплазматического ретикулума вирионы собираются в везикулы, которые транспортируются к наружной клеточной мембране и покидают клетку. Наступает период вирусемии, вторичная репродукция происходит в регионарных лимфоузлах, в клетках печени, селезенки и эндотелия сосудов, затем вирус попадает в двигательные нейроны передних рогов шейного отдела спинного мозга, клетки мозжечка и мягкой мозговой оболочки.
Патоморфологическая картина: наиболее распространенные и интенсивные изменения наблюдаются в ядрах продолговатого мозга и шейно-плечевого отдела спинного мозга, в нейронах амонова рога, реже — в других отделах нервной системы. Твердая и мягкая мозговые оболочки, вещество мозга отечны, полнокровные с точечными кровоизлияниями. Выявляются множественные мелкие очаги расплавления (некрозу) серого вещества мозга, диффузное воспаление околопозвоночных симпатических узлов, периферических нервов. Наблюдаются дистрофические изменения, кровоизлияния в миокарде, почках, печени, селезенке.
После перенесенной болезни остается стойкий иммунитет.
1.3 Эпидемиология
Показатель заболеваемости клещевым энцефалитом на 100 тыс. населения в России составляет 1,58 в 2013 г. Однако, средний показатель по стране мало, что говорит о высоком уровне распространенности инфекции в некоторых регионах страны. Основная масса заболеваний приходится на Уральский, Западно-Сибирский и Восточно-Сибирский регионы. В этих регионах регистрируется 93% всех случаев заболевания клещевым энцефалитом в Российской Федерации. В Новосибирской области показатель заболеваемости клещевым энцефалитом на 100 тыс. населения — 7,82. В последнее время заболевания клещевым энцефалитом стали выявляться и среди населения ранее благополучных по этой инфекции Пензенской, Ярославской, Магаданской, Камчатской областей, республики Коми и других территорий. Зарегистрированы больные клещевым энцефалитом в Московской, Ивановской областях. Численность хронических больных клещевым энцефалитом официально до сих пор не регистрируется.
Из общего числа заболевших клещевым энцефалитом до 75 — 80% больных составляют жители городов, заражение которых происходит в антропургических очагах (пригородной зоне) во время поездок по бытовым причинам, связанным со сбором грибов, ягод и работой и отдыхом на природе, дачных участках. Присасывание клещей на человека может происходить не только в лесу, но и в домашних условиях. Клещи заносятся в дом на рабочей одежде, с домашними животными, букетом полевых цветов и т.д. Возможно переползание клещей среди пассажиров городского транспорта. В последнее время рост заболеваемости клещевым энцефалитом в России связан, возможно, не только с ростом численности неиммунного населения городов, часто контактирующего с природой, а также в какой-то степени объясняется и ростом показателей зараженности клещей вирусом.
1.4 Кодирование по МКБ-10
A84 — Клещевой вирусный энцефалит
1.5 Классификация
Общепринятой клинической классификации КЭ нет. Последний пересмотр классификации острого периода КЭ был произведен в «Методических указаниях по клинике, диагностике и лечению клещевого энцефалита», изданных как приложение N 1 к приказу Минздрава СССР N 141 от 09.04.1990 «О дальнейшем совершенствовании мероприятий по профилактике КЭ».
Выделяется 5 клинических форм:
1. Лихорадочная.
2. Менингеальная.
3. Менингоэнцефалитическая.
4. Полиомиелитическая.
5. Полирадикулоневритическая.
В эту классификацию не включены наиболее тяжелые формы с поражением стволовых структур мозга и с многоуровневым поражением ЦНС. Раньше эти формы встречались преимущественно на Дальнем Востоке, однако в последние годы они все чаще регистрируются в регионах Западной Сибири и Урала. В научной литературе до сих пор нет единого подхода к целесообразности выделения отдельных форм КЭ и толкованию терминологии.
Авторами используется классификация острого периода КЭ, представленная А.П. Иерусалимским (2001) в виде следующих форм:
1. Лихорадочная
2. Менингеальная
3. Менингоэнцефалитическая (очаговая или диффузная)
4. Полиоэнцефалитическая
5. Полиоэнцефаломиелитическая
6. Полиомиелитическая
7. Двухволновое течение с указанием формы второй волны.
Комментарии: Полагаем, что полирадикулоневритическая форма не включена автором руководства обоснованно, так как в своей практической работе нами также отмечено, что в тех случаях, когда у пациента развивался полирадикулоневритический синдром, диагностировалась моноинфекция или микс-инфекция клещевого боррелиоза с клещевым энцефалитом. Поэтому данная форма, с учетом тропности вируса КЭ и боррелий, с большей долей вероятности могут быть отнесена к широко распространенному в РФ клещевому боррелиозу. Считаем, что с современных позиций классификация может быть дополнена включением инапарантной формы КЭ. Под этой формой, которая в литературе обозначается как латентная или субклиническая, понимается отсутствие клинических проявлений при обнаружении в крови РНК вируса методом ПЦР, антигена вируса или специфических антител методом ИФА. Именно эта форма возникает у подавляющего большинства первично инфицированных, определяя основной путь «проэпидемичивания» и формирования иммунитета. Иногда не выявленные формы инфекции могут завершаться длительной персистенцией вируса с последующим развитием первично- и вторично прогредиентного течения. Целесообразность выделения инаппарантной формы болезни обосновывается возможностью проведения специфической профилактики и прогнозирования неблагоприятного течения КЭ.
Все клинические манифестные формы принято разделять на очаговые и неочаговые. К неочаговым относят лихорадочную и менингеальную форму, к очаговым — менингоэнцефалитическую, полиоэнцефалитическую, полиоэнцефалимиелитическую, полиомиелитическую. По степени тяжести выделяют легкую, среднетяжелую и тяжелую формы, по течению — острое, прогредиентное и хроническое.
Из многочисленных классификаций хронического КЭ наиболее полной, отражающей все варианты его течения, является классификация К.Г. Уманского, В.Н. Коваленко, А.В. Субботина, Е.П. Деконенко (1984 г.)
Классификация хронических форм клещевого вирусного энцефалита
1. Клинические формы
1.1. Гиперкинетическая (синдромы: эпилепсия Кожевникова, миоклонус-эпилепсия, гиперкинетический)
1.2. Амиотрофическая (синдромы: полиомиелитический, энцефалополиомиелитический, рассеянного энцефаломиелита, бокового амиотрофического склероза)
1.3. Редко встречающиеся синдромы, не относящиеся к формам 1.1 и 1.2
2. Степень тяжести синдрома
2.1. Легкая (трудоспособность сохранена)
2.2. Средняя (инвалидность 3 группы)
2.3. Тяжелая (инвалидность 1 и 2 групп)
3. По времени возникновения хронического процесса
3.1. Инициальный прогредиентный (непосредственное продолжение острого КЭ)
3.2. Ранний прогредиентный (возникает в течение первого года после острого КЭ)
3.3. Поздний прогредиентный (возникает спустя год и более после острого КЭ)
3.4. Спонтанный прогредиентный (возникает без отчетливого острого КЭ)
4. По характеру течения хронического КЭ
4.1. Рецидивирующий
4.2. Непрерывно прогрессирующий
4.3. Абортивный
5. Стадии заболевания
5.1. Начальная
5.2. Нарастание (прогрессирование)
5.3. Стабилизация
5.4. Терминальная
2. Диагностика
2.1 Жалобы и анамнез
При сборе анамнеза выясняют наличие или отсутствие жалоб на повышение температуры, интоксикацию (слабость, снижение аппетита, сонливость и т.д.). Жалобы на головную боль, тошноту, рвоту. Данные эпидемиологического анамнеза (пребывание в эндемичном очаге КЭ в весенне-летний период, факт присасывания («наползания») клеща, контакт с клещом (снятие с животного или другого человека), употребление сырого молока коз и коров).
Облегчает диагностику и прогноз сведения о проведенной до заболевания профилактике и сроках ее проведения (вакцинация или использование противоклещевого иммуноглобулина).
2.2 Физикальное обследование
При внешнем осмотре оценивают состояние кожных покровов, обращают внимание на наличие/отсутствие яркой гиперемии лица, шеи, верней трети туловища.
Оценивается неврологический статус. Общее состояние, общемозговая симптоматика: состояние сознания, наличие/отсутствие головной боли, тошноты, рвоты. Исследуются менингеальные знаки: симптом Кернига (прямой, перекрестный), симптом Брудзинского (верхний, средний, нижний), ригидность мышц затылка.
Исследуются черепно-мозговые нервы: 1 — обоняние (сохранено, снижено с двух сторон, слева, справа). 2 — Острота и поля зрения (если изменены, то по какому типу выпадение полей зрения). 3, 4, 6 — Глазодвигатели — ширина глазных щелей, объем движений глазных яблок (полный при взгляде в стороны, вверх, если есть нарушения, то какие, косоглазие, двоение, усиливающееся при взгляде в какую сторону, в какой плоскости располагаются двоящиеся предметы (горизонтальной, вертикальной, косой)). Величина зрачков (расширены, сужены), прямая и содружественная реакция зрачков на свет. Конвергенция, реакция зрачков на аккомодацию и конвергенцию. 5 — оценивается чувствительность на лице (сохранена, нарушена по невральному типу — в области иннервации какой ветви, по сегментарному типу — зоны Зельдера), боли в лице. Роговичные, чихательные рефлексы (сохранены, снижены с 2 сторон, слева, справа). Жевательные мышцы симметричны, отклонение нижней челюсти.
7 — оценивается симметричность лица. Мимические пробы (поднимание, нахмуривание бровей, надувание щек, оскаливание, вытягивание губ трубочкой) выполняет удовлетворительно, если есть нарушения — подробно описать. Слезотечение (если есть — одно- или двухстороннее), вкус (из опроса). 8 — оценивается слух, головокружение (системное, несистемное) — при каком положении усиливается, нистагм. 9, 10 — оценивается глотание (свободное, дифагия), мягкое небо при фонации сокращается симметрично, увуля — по средней линии (отклоняется влево, вправо). Глоточный, небный рефлексы живые, симметричны, снижены слева, справа. Носовой оттенок голоса, дизартрия, дисфония. 11 — парезы кивательной и трапециевидной мышц. Пожимание плечами. 12 — язык при высовывании по средней линии, отклоняется вправо, влево. Гипотрофия правой, левой половины языка, диффузная; фибрилляции. Симптомы орального автоматизма: хоботковый, ладонно-подбородочный (рефлекс Маринеску-Радовини). Насильственный смех, плач.
Исследуется двигательная сфера: объем движений: поднимание рук в стороны, вверх, вперед, сгибание, разгибание рук в локтевых суставах, движения в лучезапястных суставах, движения пальцев. Оценивается объем движений в нижних конечностях (лежа): поднимание вверх выпрямленной ноги, поочередно, приведение, отведение бедра, сгибание, разгибание в коленных суставах, движения в голеностопных суставах: тыльное, подошвенное сгибание. Исследуется объем активных, пассивных движений. Исследуется тонус верхних, нижних конечностей, повышение тонуса по центральному (спастическому), экстрапирамидному типу, гипотонус. Исследуется сила мышц верхних конечностей: плечевого пояса, сгибателях, разгибателях плеча, предплечья, в мышцах кистей. Исследуется сила мышц нижних конечностей: в разгибателях, сгибателях бедра, голени, стопы. Силу оценивается по баллам. Исследуются сухожильные глубокие и периостальные рефлексы — с верхних конечностей: карпорадиальные, с бицепсов, с трицепсов. Патологические кистевые знаки: рефлекс Россолимо. С нижних конечностей: коленные, ахилловы. Патологические стопные знаки: рефлексы Бабинского, Россолимо. Брюшные рефлексы. При описании рефлексов указывается: живые, симметричные, снижены, выпадение рефлекса, ассиметричны — справа выше, чем слева или наоборот. Защитные рефлексы, синкинезии. Гипокинезия, гиперкинезы. Оценивается чувствительная сфера. Парестезии. Исследуют с помощью иглы болевую чувствительность. По какому типу нарушена: по сегментарному (указать пораженный сегмент), проводниковому типу (уровень) или по невральному, полинейропатическому типу. Исследуется глубокая чувствительность в пальцах рук, ног, лучезапястных, локтевых, голеностопных, коленных суставах. Исследуется вибрационная чувствительность. Симптомы натяжения (Ласега, Нери, Дежерина, Вассермана).
Оценивается координаторная сфера: В позе Ромберга пациент устойчив, отклоняется вправо, влево, назад, вперед (с открытыми и закрытыми глазами). Выполнение пальценосовой пробы, коленно-пяточной пробы удовлетворительно, с интенционным тремором, мимопопадание. Проба на попадание в молоточек. Пробы на дисдиадохокинез, на дисметрию (проба опускания рук, пронационная проба, симптом обратного толчка — симптом Стюарта-Холмса). Скандированная речь. Походка с открытыми и закрытыми глазами.
Исследуются высшие мозговые функции: речевые нарушения: афазия сенсорная, моторная, семантическая, комплексная. Исследование праксиса, счет, чтение, память (долговременная, кратковременная), галлюцинации, страхи. Оценивается ориентация в пространстве, времени. Депрессия, возбуждение. Оцениваются когнитивные функции.
2.3 Лабораторная диагностика
Методы диагностики
— Рекомендовано проведение исследования ликвора.
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2++).
Комментарий: при наличии менингеальных симптомов, подозрении на поражение головного мозга проводится спинномозговая пункция. Проводится исследование уровня общего белка, глюкозы, хлоридов в спинномозговой жидкости. Микроскопическое исследование спинномозговой жидкости, подсчет клеток в счетной камере (определение цитоза).
— Рекомендовано проведение серологического метода диагностики (ИФА):
Комментарий: Определение IgMКЭ, IgGКЭ. Нарастание титра IgG-антител в парных сыворотках (в остром периоде инфекции и периоде выздоровления), а также повышение уровней IgG и IgM указывает на наличие клещевого энцефалита.
Уровень убедительности рекомендаций A (уровень достоверности доказательств — 1++).
— Рекомендовано проведение молекулярно-генетического исследования (ПЦР) с целью:
— выявления РНК вируса клещевого энцефалита методом ПЦР в крови и ликворе;
— выявления антигенов вируса клещевого энцефалита в крови и ликворе
Уровень убедительности рекомендаций A (уровень достоверности доказательств — 1++).
Комментарии: вирусологический метод исследования является наиболее достоверным, но достаточно трудоемким, в связи с чем его выполнение доступно вирусологическим лабораториям крупных научно-исследовательским учреждений. Вирусологическому исследованию подлежат сыворотка крови или 10% суспензия сгустка крови в физиологическом растворе, а также спинномозговая жидкость.
2.4 Инструментальная диагностика
— Рекомендовано проведение электроэнцефалографии
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2+).
Комментарий: ЭЭГ проводится пациентам с клиническими симптомами клещевого энцефалита при наличии очаговой неврологической симптоматики, с судорожным синдромом.
— Рекомендуется проведение компьютерной томографии (КТ) головного мозга с целью определения степени поражения головного мозга
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2++).
— Магнитно-резонансную томографию (МРТ) головного мозга рекомендуется проводить с целью определения степени поражения головного мозга
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2++).
2.5 Иная диагностика
Дифференциальная диагностика:
Дифференциальный диагноз клещевого энцефалита осуществляется в 4 этапа.
Задачей первого этапа является исключение органических заболеваний ЦНС, не сопровождающихся воспалением головного и спинного мозга и мягких мозговых оболочек, так как эти состояния требуют оказания неотложной специализированной помощи.
На втором этапе необходимо исключить инфекционные и неинфекционные заболевания (диабетическая кома, уремическая кома, тяжелая степень дегидратации), не связанные с органическим поражением мозга.
Исключение природно-очаговых трансмиссивных инфекций является задачей третьего этапа.
На четвертом этапе проводится дифференциальный диагноз с менингитами, энцефалитами и поражениями спинного мозга другой этиологии.
3. Лечение
3.1 Консервативное лечение
3.1.1 Этиотропное лечение (направленное на вирус) включает в себя введение специфического противоклещевого иммуноглобулина. Показано использование противоклещевой иммунной плазмы.
Также при ранней диагностике хорошие результаты дает применение противовирусных препаратов: рибонуклеазы, рибавирина. Можно назначать препараты интерферона, индукторы интерферона.
Для достижения максимальной эффективности требуется как можно более раннее назначение препаратов.
— Рекомендована терапия противоклещевым иммуноглобулином по схеме: по 6,0 — 12,0 в/м 1 — 2 раз/день, при наличии симптомов виремии (лихорадочный синдром), доза и кратность введения определяется формой КЭ.
Уровень убедительности рекомендаций A (уровень достоверности доказательств — 2++).
Комментарии: в использовании иммуноглобулина в терапии КЭ, необходимо строго учитывать наличие противопоказаний.
— Назначение СЗП противоклещевой до 300 мл/сут рекомендуется при тяжелой форме заболевания (с обоснованием).
Уровень убедительности рекомендаций A (уровень достоверности доказательств — 2++).
— Рекомендована терапия Интерфероном альфа-2b человеческим рекомбинантным по схеме: по 1 млн ME — 1 раз в день в/м в сочетании с рибавирином в дозе 400 мг 2 раза в сутки до купирования симптомов виремии (лихорадочного синдрома)
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2+).
— Рекомендована терапия иммуномодуляторами (меглюмина акридонацетат и др.) не ранее 7 суток терапии
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2+).
Комментарии: вся этиотропная терапия неэффективна на поздних стадиях заболевания, когда вирус уже поразил центральную нервную систему. В этом случае лечение направлено не на борьбу с возбудителем болезни, а на патологические механизмы, угрожающие жизни пациента.
3.1.2. Патогенетическое лечение включает дезинтоксикационную терапию, дегритационную терапию, глюкокортикостероиды, НПВС, препараты, улучшающие микроциркуляцию, мозговое кровообращение и другие.
— Рекомендовано проведение инфузионной терапии (глюкозо-солевые растворы, декстран, гидроксиэтилкрахмал) до восстановления нормоволемии.
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2+).
— Рекомендовано проведение дегидратационной терапии по схеме (с учетом выраженности проявлений внутричерепной гипертензии, под контролем глазного дна): ацетазоламид в сочетании с препаратами калия (калия и магния аспарагинат) по показаниям. Салуретики в микродозах методом титрования в ранние сроки ОНГМ в условиях нормоволемии и при отсутствии полиурии.
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2++).
— Рекомендовано назначение НПВП (парацетамол и др.) при лихорадке выше 38 градусов Цельсия.
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2++).
— При быстро прогрессирующей клинике отека мозга рекомендовано назначение глюкокортикоидов по схеме: метилпреднизолон 10 — 15 — 20 мгкг N 2 или дексаметазон 0,5 — 1 мгкг в сутки дробно 4 раза в день парентерально
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2++).
— Рекомендовано назначение антибактериальных препаратов (цефтриаксон и др.) для профилактики/лечения инфекционных/септических осложнений
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2++).
— Рекомендовано назначение антикоагулянтов по схеме: гепарин до 20 тыс.ЕД/сут (5 тыс.ЕД — до 4 разсут) под кожу живота, либо низкомолекулярные гепарины в профилактических дозах.
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2++).
— Рекомендовано проведение нутритивной поддержки до 1000 — 2500 ккал/сут. — в зависимости от степени тяжести.
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2++).
— При наличии судорожного синдрома рекомендовано назначение противосудорожных препаратов (карбамазепин, вальпроевая кислота, зуклопентиксол, ламотриджин, диазепам).
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2++).
— Рекомендовано назначение антиоксидантной терапии (витамины группы C, B, цитофлавин-парентерально)
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2+).
— Нейро-вегетативную блокаду рекомендовано проводить по схеме: кетамин 25 мг в час или мидазолам 0.5 мгкгчас или пропофол 5 мгкгчас в условиях ОРИТ.
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2+).
— Рекомендовано назначение нейропротекторов, ноотропных препаратов в ранний восстановительный период (амантадин, холина альфосцерат, тиоктовая кислота, пирацетам, этилметилгидроксипиридина сукцинат)
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2+).
— Рекомендовано проведение респираторной поддержки: оксигенотерапия. ИВЛ по показаниям в условиях ОРИТ.
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2++).
4. Реабилитация
Реабилитация
При наличии полиомиелитической формы КЭ:
— ЛФК (придать конечностям физиологическое положение и время от времени совершать пассивные движения).
— своевременный переход от интубационной трубки к трахеостоме — по показаниям, но не позднее 7 дней.
— через 2 недели массаж парализованной мускулатуры и пассивная гимнастика, а по мере восстановления движений — активная гимнастика, по истечении острого периода — электростимуляция, препараты липоевой кислоты (тиоктовая кислота), антихолинэстеразные препараты (неостигмина метилсульфат, ипидакрин).
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2++).
5. Профилактика
В качестве специфической профилактики применяют вакцинацию (http://ru.wikipedia. oig/wiki/%D0%92%D0%B0%D0%BA%D1%86%D0%B8%D0%BD%D0%B0%D1%86%D0%B8%D1%8F), которая является самой надежной превентивной мерой. Обязательной вакцинации подлежат лица, работающие в эндемичных очагах (лесники (http://ru.wikipedia.org/wiki/%D0%9B%D0%B5%D1%81%D0%BD%D0%B8%D0%BA), геологи (http://ru.wikipedia.org/wiki/%D0%93%D0%B5%D0%BE%D0%BB%D0%BE%D0%B3) и т.д.) и дети, проживающие на эндемичной территории.
В России вакцинация проводится зарубежными (ФСМЕ-ИммунИнжект/Джуниор (FSME-ImmunInject/Junior), Энцепур взрослый, Энцепур детский) или отечественными вакцинами (Вакцина клещевого энцефалита культуральная очищенная концентрированная инактивированная сухая, ЭнцеВир (EnceVir) по основной и экстренной схемам. Все вакцины обладают одинаковой иммуногенностью.
Вакцинация может быть проведена по двум схемам: основной и экстренной. Основная схема (0, 1 — 3, 9 — 12 месяцев) проводится с последующей ревакцинацией каждые 3 — 5 лет. Чтобы сформировать иммунитет к началу эпидсезона, первую дозу вводят осенью, вторую зимой.
— Экстренная схема (две инъекции с интервалом в 14 дней) рекомендовано применять для не вакцинированных ранее лиц, приезжающих в эндемичные очаги весной — летом. Экстренно вакцинированные лица иммунизируются только на один сезон (иммунитет развивается через 2 — 3 недели), через 9 — 12 месяцев им ставится 3-й укол.
Уровень убедительности рекомендаций A (уровень достоверности доказательств — 1++).
— В РФ при присасывании вирусофорных клещей не болевшим и не вакцинированным ранее людям, а также имеющим незавершенный или дефектный вакцинальный курс в первые 96 часов после присасывания рекомендовано вводить иммуноглобулин (http://ru.wikipedia.org/wiki/%D0%98%D0%BC%D0%BC%D1%83%D0%BD%D0%BE%D0%B3%D0%BB%D0%BE%D0%B1%D1%83% против клещевого энцефалита внутримышечно однократно, в дозировке 0,1 мл/кг.
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2+).
Неспецифические меры профилактики сводятся к предупреждению присасывания клещей, а также к их раннему удалению:
1. Избегать посещения мест обитания клещей (лесные биотопы (http://ru.wikipedia.org/wiki/%D0%91%D0%B8%D0%BE%D1%82%D0%BE%D0%BF) с высокой травой, кустарником) в мае — июне. В походах следует держаться троп.
2. Применять репелленты, содержащие ДЭТА (http://ru.wikipedia.org/wiki/%D0%94%D0%B8%D1%8D%D1 %82%D0%B8%D0%BB%D1%82%D0%BE%D0%BB%D1%83%D0%B0%D0% или перметрин (http://ru.wikipedia.org/wiki/%D0%9F%D0%B5%D1%80%D0%BC%D0%B5%D1%82%D1%80%D0%B8%D0%BD).
3. Следует надевать одежду с длинными рукавами и штанинами, штанины желательно заправлять в длинные носки. Волосы следует прятать под головной убор. Чтобы клещей было легче заметить, предпочтительно надевать светлую одежду.
4. Во время пребывания в лесу рекомендуется регулярно осматривать одежду.
5. По возвращении из леса производится осмотр одежды и тела. Поскольку некоторые участки тела недоступны самостоятельному осмотру, следует прибегнуть к помощи друзей или близких для осмотра спины и волосистой части головы.
6. Поскольку личиночные формы клещей очень мелки, их можно не заметить на одежде. Во избежание их присасывания одежду рекомендуется тщательно вытрясти, а затем простирать в горячей воде.
7. При обнаружении присосавшегося клеща его следует немедленно удалить. Чем раньше клещ удален, тем меньше вероятность заражения. Удалять клеща можно маникюрным пинцетом или нитью, обвязав ее вокруг головы паразита. Клещ удаляется раскачивающе-выкручивающими движениями. При самостоятельном удалении клеща нужно помнить о возможности инфицирования и быть очень осторожным: избегать раздавливания клеща, по возможности использовать медицинские перчатки. Ранку можно обработать любым дезинфицирующим раствором (хлоргексидин, раствор йода, спирт и т.п.).
8. Привитым людям при напряженном иммунитете (титр JgG более 1:200) дополнительное введение иммуноглобулина не требуется.
Уровень убедительности рекомендаций B (уровень достоверности доказательств — 2++).
Диспансерное наблюдение
— Все реконвалесценты клещевого вирусного энцефалита, независимо от клинической формы, подлежат диспансерному наблюдению в течение 1 — 3 лет. Диспансеризацию больных (за исключением лихорадочной формы) проводят совместно с неврологом. Основание для снятия с диспансерного учета — полное восстановление работоспособности, удовлетворительное самочувствие, полная санация спинно-мозговой жидкости, отсутствие очаговой симптоматики.
Уровень убедительности рекомендаций A (уровень достоверности доказательств — 2+). 3%%
6. Дополнительная информация, влияющая на течение и исход заболевания
Условия оказания медицинских услуг
Медицинская помощь больным с подозрением на клещевой вирусный энцефалит оказывается в условиях:
— Стационарно (в условиях, обеспечивающих круглосуточное медицинское наблюдение и лечение).
Критерии оценки качества медицинской помощи
|
N |
Критерии качества |
Уровень достоверности доказательств |
Уровень убедительности рекомендаций |
|
1 |
Осмотр врачом-инфекционистом не позднее 45 мин от момента поступления в стационар |
1++ |
A |
|
2 |
Осмотр врачом-неврологом до 24 часов от момента поступления в стационар (при наличии показаний) |
1++ |
A |
|
3 |
Осмотр врачом-офтальмологом до 3 суток от момента поступления в стационар (при наличии показаний) |
1++ |
A |
|
4 |
Осмотр врачом-реаниматологом-анестезиологом до 10 минут от момента поступления в стационар (при наличии показаний) |
1++ |
A |
|
5 |
Определение общего (клинического) анализа крови развернутый |
1++ |
A |
|
6 |
Определение анализа крови биохимического общетерапевтического (аланинаминотрансфераза, аспартатаминотрансфераза, билирубин, АЛТ, АСТ, глюкоза, мочевина, электролиты). |
1++ |
A |
|
7 |
Определение коагулограммы (ориентировочное исследование системы гемостаза) (при наличии показаний) |
1 + |
A |
|
8 |
Выполнена диагностическая спинномозговая пункция с микроскопическим и биохимическим исследованием ликвора на белок, глюкозу, хлориды в течение первых суток от момента поступления в стационар (при наличии показаний) |
2++ |
B |
|
9 |
Выполнение молекулярно-биологического исследования спинномозговой жидкости на вирус простого герпеса 1,2 (Herpessimplex 1,2), на вирус опоясывающего герпеса (Herpeszoster), цитомегаловирус (Cytomegalovirus), энтеровирусы (при наличии показаний) |
2++ |
B |
|
10 |
Выполнение контрольной спинномозговой пункции с микроскопическим и биохимическим исследованием ликвора на белок, глюкозу, хлориды (при наличии показаний) |
1++ |
A |
|
11 |
Определение антител к вирусу клещевого энцефалита класса IgM и IgG (по показаниям двухкратно с интервалом не менее 7 дней) |
1++ |
A |
|
12 |
Определение антител к BorreliaBurgdorferi класса IgM и IgG (по показаниям) |
1++ |
A |
|
13 |
Определение основных групп крови (A, B, O) и резус-принадлежности (по показаниям) |
1++ |
A |
|
14 |
Введение противоклещевого гамма-глобулина (по показаниям) |
2++ |
B |
|
15 |
Введение противоклещевой плазмы (по показаниям) |
2++ |
B |
|
16 |
Проведение терапии глюкокортикостероидными препаратами (по показаниям) |
2++ |
B |
|
17 |
Проведение терапии антибактериальными лекарственными препаратами (по показаниям) |
2++ |
B |
|
18 |
Проведение терапии противовирусными препаратами |
2++ |
B |
|
19 |
Проведение инфузионной терапии (по показаниям) |
2++ |
B |
|
20 |
Искусственная вентиляция легких (по показаниям при нарушении функции внешного дыхания центрального или нейромышечного генеза) до 30 минут от момента развития |
1++ |
A |
|
21 |
Достижение улучшения или купирование симптомов интоксикации |
1 + |
A |
|
22 |
Достижение регресса неврологических проявлений к моменту выписки из стационара |
1 + |
A |
Список литературы
1. Зильбер Л.А. Эндемические энцефалиты М. 1945.
2. Иерусалимский А.П. Клещевой энцефалит: руководство для врачей/А. П. Иерусалимский. — Новосибирск, 2001. — 258 с.
3. Клещевой энцефалит/С. Е. Гуляева А.А. [и др.]. — Владивосток.: Уссури, 2004. — 154 с.
4. О санитарно-эпидемиологической обстановке в Российской Федерации в 2012 году: Государственный доклад. — Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека, 2013.
5. Проворова В.В. Значение эпидемиологических и клинических данных в раннем прогнозе при клещевом энцефалите: автореф. дис. … канд. мед. наук/В.В. Проворова. — Новосибирск, 2010. — 24 с.
6. Руководство по риккетсиозам, геморрагическим лихорадкам и энцефалитам/Под ред. И. К. Мусабаева. — Т.: Медицина, 1986. — 470 с.
7. Шаповал А.Н. О клинических особенностях клещевого энцефалита в Западной Сибири//Клиническая медицина, 1957, 1 (приложение), с. 46.
Приложение А1
СОСТАВ РАБОЧЕЙ ГРУППЫ
1. Позднякова Л.Л. — к.м.н., главный инфекционист Новосибирской области, главный врач ГБУЗ Новосибирской области «Городская инфекционная клиническая больница N 1».
2. Спиридонова Э.А. — к.м.н., врач-инфекционист ГБУЗ НСО «Городская инфекционная клиническая больница N 1».
3. Бурмистрова Т.Г. — заведующая отделением нейроинфекций ГБУЗ НСО «Городская инфекционная клиническая больница N 1», Заслуженный врач РФ.
4. Добровольский А.В. — заведующий отделением реанимации и интенсивной терапии ГБУЗ НСО «Городская инфекционная клиническая больница N 1».
5. Казаковцев С.Л. — врач-инфекционист, реаниматолог ГБУЗ РК «Республиканская инфекционная больница» г. Сыктывкар.
6. Шестакова И.В. — главный внештатный специалист по инфекционным болезням Минздрава РФ, доктор медицинских наук, профессор кафедры инфекционных болезней и эпидемиологии ФГБОУ ВО «МГМСУ им. А.И. Евдокимова» Минздрава России.
Все члены рабочей группы являются членами общества инфекционистов.
Конфликт интересов отсутствует.
Приложение А2
МЕТОДОЛОГИЯ РАЗРАБОТКИ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Целевая аудитория данных клинических рекомендаций:
1. Врачи — инфекционисты;
2. Врачи — терапевты;
3. Врачи общей практики (семейные врачи).
Таблица П1 — Уровни достоверности доказательности
|
Уровень достоверности |
Источник доказательств |
|
1++ |
Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ), или РКИ с очень низким риском систематических ошибок |
|
1 + |
Качественно проведенные мета-анализы, систематические обзоры или РКИ с низким риском систематических ошибок |
|
1- |
Мета-анализы, систематические обзоры или РКИ с высоким риском систематических ошибок |
|
2++ |
Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
|
2+ |
Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
|
2- |
исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
|
3 |
Не аналитические исследования (например: описания случаев, серий случаев) |
|
4 |
Мнение экспертов |
Таблица П2 — Уровни убедительности рекомендаций
|
Убедительность |
Основы рекомендации |
|
A |
По меньшей мере, один мета-анализ, систематический обзор, или РКИ, оцененные, как 1++, напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследовании, оцененные, как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов |
|
B |
группа доказательств, включающая результаты исследовании, оцененные, как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных, как 1++ или 1+ |
|
C |
группа доказательств, включающая результаты исследований оцененные, как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов; или экстраполированные доказательства из исследований, оцененных, как 2++ |
|
D |
Доказательства уровня 3 или 4; или экстраполированные доказательства, из исследований, оцененных, как 2+ |
Порядок обновления клинических рекомендаций
Клинические рекомендации обновляются каждые 3 года.
Приложение А3
СВЯЗАННЫЕ ДОКУМЕНТЫ
КР400. Хронический болевой синдром (ХБС) у взрослых пациентов, нуждающихся в паллиативной медицинской помощи (http://cr.rosminzdrav.ru/#!/schema/708)
Приложение Б
АЛГОРИТМЫ ВЕДЕНИЯ ПАЦИЕНТА
Рисунок (не приводится)
Приложение В
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТОВ
Клещевой энцефалит — это природно-очаговая вирусная инфекция, характеризующаяся лихорадкой, интоксикацией и поражением серого вещества головного мозга (энцефалит) и/или оболочек головного и спинного мозга (менингит и менингоэнцефалит).
Заражение человека происходит трансмиссивным путем через укусы клеща. Возможна алиментарная передача инфекции при употреблении в пищу сырого молока и молочных продуктов инфицированных коз и коров.
Основные переносчики вируса клещевого энцефалита — иксодовые клещи — кровососущие членистоногие из семейства паразитиформных клещей (Acari). Распространены повсеместно. Типичными местами обитания иксодовых клещей являются смешанные, хвойные и лиственные леса с густым подлеском, хорошо развитым травяным покровом и подстилкой из опавшей гниющей листвы, где нет прямых лучей солнца и температура не превышает 200 °C.
Следует помнить, что клещи обитают не только в лесах, но и в парках, и на садовых участках. Могут быть клещи и в городах: на газонах, в траве вдоль обочин дорог. Клещи могут быть занесены домой животными; на ветках, на дачных или лесных цветочных букетах, вениках или траве; на одежде, в которой Вы гуляли в лесу. Дома клещ может укусить любого члена семьи, причем даже несколько суток спустя.
Лучший способ профилактики клещевого энцефалита — защита от укусов клещей.
Когда наиболее опасны клещи?
Активизируются клещи в период с апреля по сентябрь — до первых заморозков. Пик активности приходится на май — июль, но укусы клещей возможны с апреля по октябрь. Когда почва прогревается до 5 — 7 °C, первые пострадавшие от укусов начинают обращаться за помощью.
Чем грозит укус клеща?
Попав на человека, клещ проникает под одежду и присасывается чаще всего в области шеи, груди, подмышечных впадинах, волосистой части головы, иногда в паховой области. При укусе клеща происходит заражение человека клещевым энцефалитом. Заражение человека происходит во время присасывания клеща. Скрытый (инкубационный) период длится 7 — 12 дней, реже — до 30 дней. Длительность инкубационного периода зависит от ряда причин: восприимчивости и устойчивости организма человека, от степени инфицированности клеща.
Развитие заболевания возможно по нескольким вариантам:
— лихорадочная форма заболевания протекает с высокой температурой тела, сильной головной болью, болями в мышцах с общетоксическими симптомами и отсутствием поражения нервной системы.
— другая форма заболевания характеризуется развитием менингита или энцефалита с появлением высокой лихорадки, сильных головных болей с рвотой и поражением головного мозга, например, в виде нарушения зрения, слуха, затруднений глотания, нарушения речи.
— третья форма развития заболевания протекает с развитием поражения нервной системы в виде параличей конечностей.
Мало кто способен ощутить момент укуса клеща, поскольку клещ хорошо обезболивает место укуса, поэтому всегда есть риск не заметить этот факт. При длительном пребывании в лесу необходимо проводить самоосмотры и взаимоосмотры. Следует особо обращать внимание на волосистые части тела, кожные складки, ушные раковины, подмышечные и паховые области.
Доказано, что клещ в поисках открытого места для укуса ползет по одежде снизу вверх. Поэтому брюки необходимо заправлять в сапоги, а рубашку — в брюки. Манжеты рукавов должны плотно облегать запястья. Плечи и шея должны быть закрыты. Обязателен головной убор. Для отпугивания клещей обрабатывайте одежду репеллентами. На упаковке репеллента должна быть маркировка, подтверждающая эффективность против клещей.
Что делать, если укусил клещ?
В случае обнаружения присосавшегося клеща следует максимально быстро обратиться в медицинское учреждение, где его удалят и проведут экстренную профилактику клещевого энцефалита противоклещевым иммуноглобулином.
Если по какой-то причине у вас нет возможности обратиться за помощью в медицинское учреждение, то клеща придется удалять самостоятельно, причем, чем раньше Вы удалите впившегося паразита, тем лучше.
Существует несколько способов удаления клещей, отличающихся по видам используемых инструментов. Удобнее всего удалять клеща изогнутым пинцетом или хирургическим зажимом, в принципе подойдет и любой другой пинцет. При этом клеща нужно захватить как можно ближе к хоботку, затем его аккуратно подтягивают, при этом вращая вокруг своей оси в удобную сторону. Обычно через 1 — 3 оборота клещ извлекается целиком вместе с хоботком. Если же клеща попытаться выдернуть, то велика вероятность его разрыва.
Если под рукой нет ни пинцета, ни специальных приспособлений для удаления клещей, то клеща можно удалить при помощи нитки. Прочную нитку завязывают в узел, как можно ближе к хоботку клеща, затем клеща извлекают, не спеша пошатывая в стороны и подтягивая его вверх. Резкие движения недопустимы.
Если под рукой нет ни пинцета, ни нитки, следует обхватить клеща пальцами (пальцы лучше обернуть чистым бинтом) как можно ближе к коже. Чуть потяните клеща и вращайте его вокруг своей оси. Давить клеща руками не надо. После удаления клеща надо обязательно вымыть руки. Ранку необходимо обработать дома антисептиком.
Удаление клеща необходимо производить с осторожностью, не сдавливая его тело, поскольку при этом возможно выдавливание содержимого клеща вместе с возбудителями болезней в ранку. Важно не разорвать клеща при удалении — оставшаяся в коже часть может вызвать воспаление и нагноение. При этом стоит учесть, что при отрыве головки клеща процесс инфицирования может продолжаться, так как в слюнных железах и протоках присутствует значительная концентрация вируса клещевого энцефалита.
Если при извлечении клеща оторвалась его головка, которая имеет вид черной точки, место присасывания протирают ватой или бинтом, смоченными спиртом, а затем удаляют головку стерильной иглой (предварительно прокаленной на огне) так, как Вы удаляете обычную занозу.
Не имеют под собой никаких оснований некоторые надуманные советы о том, что для лучшего удаления следует накладывать на присосавшегося клеща мазевые повязки или использовать масляные растворы. Масло может закупорить дыхательные отверстия клеща, и клещ умрет, так и оставшись в коже. Капать на клеща маслом, керосином, прижигать клеща — бессмысленно и опасно. Органы дыхания у клеща закупорятся, и клещ отрыгнет содержимое, что увеличит риск попадания инфекции.
После удаления клеща кожу в месте его присасывания обрабатывают настойкой йода или спиртом, либо другим доступным антисептиком для кожи. Наложения повязки, как правило, не требуется. В дальнейшем ранка обрабатывается йодом до заживления. Много йода лить не надо, так как можно сжечь кожу. Если все нормально, то ранка заживает за неделю.
Руки и инструмент после удаления клеща надо тщательно вымыть. При удалении клеща не надо:
— прикладывать к месту укуса едкие жидкости (нашатырный спирт, бензин, и др.);
— прижигать клеща сигаретой;
— резко дергать клеща — он оборвется;
— ковырять в ранке грязной иголкой;
— прикладывать к месту укуса различные компрессы;
— давить клеща пальцами.
Удаленного клеща следует поместить в небольшую герметично закрывающуюся емкость с небольшим кусочком чуть влажной ваты или салфетки и направить в лабораторию. Банку с клещом помещают в холодильник при невозможности ее транспортировки в лабораторию сразу после удаления клеща. В течение двух дней клеща надо отвезти в лабораторию, занимающуюся исследованием клещей.
При невозможности исследования, клеща следует сжечь или залить кипятком.
Профилактика клещевого энцефалита проводится в двух направлениях: прививка (специфическая профилактика против клещевого энцефалита) и предупредительные меры (неспецифическая).
Экстренная профилактика против вируса клещевого энцефалита — это иммуноглобулин, который вводят в течение 3 дней после укуса.
Если иммуноглобулин чаще используют для экстренной вакцинации, то плановая прививка против инфекции — это специальная вакцина убитого вируса. При стандартной схеме вакцинации первая прививка проводится с ноября, вторую нужно делать через 1 — 3 месяца, третью — через 9 — 12 месяцев. При экстренной схеме вторую прививку можно делать через 14 дней, третью — через 9 — 12 месяцев.
Неспецифические меры профилактики сводятся к предупреждению присасывания клещей, а также к их раннему удалению.
— Избегать посещения мест обитания клещей (лесные биотопы с высокой травой, кустарником) в мае — июне. В походах следует держаться троп.
— Применять репелленты, содержащие ДЭТА или перметрин.
— Следует надевать одежду с длинными рукавами и штанинами, штанины желательно заправлять в длинные носки. Волосы следует прятать под головной убор. Чтобы клещей было легче заметить, предпочтительно надевать светлую одежду.
— Во время пребывания в лесу рекомендуется регулярно осматривать одежду.
— По возвращении из леса производится осмотр одежды и тела. Поскольку некоторые участки тела недоступны самостоятельному осмотру, следует прибегнуть к помощи друзей или близких для осмотра спины и волосистой части головы.
— Поскольку личиночные формы клещей очень мелки, их можно не заметить на одежде. Во избежание их присасывания одежду рекомендуется тщательно вытрясти, а затем простирать в горячей воде.
Приложение Г
Оглавление
Ключевые слова
- Иксодовые клещи
- Клещевой энцефалит
- Наползание клеща
- Противоклещевой иммуноглобулин
- Укус клеща
- Экстренная иммунопрофилактика
Список сокращений
в/в кап. — внутривенно капельно
в/в стр. — внутривенно струйно
ВЭБ (EBV) — герпесоподобный вирус Эпштайна–бара
ДНК – дезоксирибонуклеиновая кислота
д.м.н. – доктор медицинских наук
к.м.н. – кандидат медицинских наук
КЭ – клещевой энцефалит
КТ – компьютерная томография
МРТ – магнитно-резонансная томография
НПВС- нестероидные противовоспалительные препараты
МЗ РФ – Министерство здравоохранения Российской Федерации
РНК- рибонуклеиновая кислота
IgG – иммуноглобулин G
IgM – иммуноглобулин М
Термины и определения
Алиментарный механизм передачи инфекции — механизм передачи инфекции, при котором проникновение возбудителя в восприимчивый организм происходит через рот, главным образом при заглатывании пищи (алиментарный путь).
Энцефали?т (лат. encephalitis — воспаление мозга) — группа заболеваний, характеризующихся воспалениемголовного мозга.
Вирусемия, Виремия — медицинское понятие, обозначающее состояние организма, при котором вирусы попадают в кровоток и могут распространяться по всему телу.
Инкубационный период — отрезок времени от момента попадания микробного агента в организм до проявления симптомов болезни.
Спинномозгова?я жидкость (лат. liquor cerebrospinalis, цереброспина?льная жидкость, ли?квор) — жидкость, постоянно циркулирующая в желудочках головного мозга, ликворопроводящих путях, субарахноидальном (подпаутинном) пространстве головного и спинного мозга.
Трансмиссивный механизм передачи инфекции — механизм передачи инфекции, при котором возбудитель инфекции находится в кровеносной системе и лимфе, передается при укусах специфических и неспецифических переносчиков: укусе кровососущего членистоногого (насекомого или клеща). Необходимо, чтобы переносчик переносил возбудителя непосредственно от источника инфекции к восприимчивому организму.
1. Краткая информация
1.1 Определение
Клещевой энцефалит— природно-очаговая вирусная инфекция, характеризующаяся лихорадкой, интоксикацией и поражением серого вещества головного мозга (энцефалит) и/или оболочек головного и спинного мозга (менингит и менингоэнцефалит).
1.2 Этиология и патогенез
Вирус клещевого энцефалита (КЭ) относится к роду Flavivirus (группа В), входящему в семейство тогавирусов экологической группы арбовирусов. Выделяют три разновидности возбудителя — дальневосточный, урало-сибирский и западный.
Заражение человека происходит трансмиссивным путём через укусы клеща. Возможна алиментарная передачаинфекции при употреблении в пищу сырого молока и молочных продуктов инфицированных коз и коров.
Вирус КЭ чаще всего переносится клещами вида I. persulcatus и I. ricinus. В некоторых очагах вирус КЭ переносится клещами H. concinna, D. silvarum, D. pictus и др. Считается, что еще до 14 видов клещей являются носителями вируса в природе, но их эпидемическая роль невелика. Основным резервуаром вируса в природе являются его главные переносчики, иксодовые клещи. Возможность трансовариальной передачи вируса клещевого энцефалита поддерживает постоянный уровень вирусофорности этихчленистоногих. Дополнительным природным резервуаром вируса служат прокормители инфицированных клещей: многочисленные грызуны (полевая мышь, бурундук, заяц и др.), другие дикие и домашние животные, птицы. В природе вирус поддерживается постоянной циркуляцией по замкнутой цепи: клещи — прокормители (животные) — клещи. Инфицирование человека для вируса КЭ является биологически тупиковым направлением, поскольку вирус дальше не передается к другому организму и выходит из природной циркуляции.
Для клещевого энцефалита характерна строгая весенне-летняя сезонность начала заболевания, связанная с сезонной активностью переносчиков.
Инфицирование человека вирусом КЭ происходит во время кровососания голодных вирусофорных клещей. Кровососание самки клеща продолжается много дней, и при полном насыщении она увеличивается в весе 80–120 раз. Кровососание самцов длится обычно несколько часов и иногда остается незамеченным. Передача вируса клещевого энцефалита может происходить в первые минуты присасывания вирусофорного клеща к человеку.
Человек заражается при укусе инфицированными клещами. Также наблюдается алиментарный путь заражения при употреблении сырого, содержащего вирус молока инфицированных коз и коров.
Первичная репродукция вируса происходит в макрофагах, на этих клетках происходит адсорбция вируса, рецепторный эндоцитоз, «раздевание» РНК. Затем в клетке начинается репликация РНК и белков капсида, формируется зрелый вирион. Путём почкования через модифицированные мембраны эндоплазматического ретикулумавирионы собираются в везикулы, которые транспортируются к наружной клеточной мембране и покидают клетку. Наступает период вирусемии, вторичная репродукция происходит в регионарных лимфоузлах, в клетках печени, селезенки и эндотелия сосудов, затем вирус попадает в двигательные нейроны передних рогов шейного отдела спинного мозга, клетки мозжечка и мягкой мозговой оболочки.
Патоморфологическая картина: наиболее распространенные и интенсивные изменения наблюдаются в ядрах продолговатого мозга и шейно-плечевого отдела спинного мозга, в нейронах амонова рога, реже — в других отделах нервной системы. Твердая и мягкая мозговые оболочки, вещество мозга отечны, полнокровные с точечными кровоизлияниями. Выявляются множественные мелкие очаги расплавления (некрозу) серого вещества мозга, диффузное воспаление околопозвоночных симпатических узлов, периферических нервов. Наблюдаются дистрофические изменения, кровоизлияния в миокарде, почках, печени, селезенке.
После перенесенной болезни остается стойкий иммунитет.
1.3 Эпидемиология
Показатель заболеваемости клещевым энцефалитом на 100 тыс. населения в России составляет1,58 в 2013 г. Однако, средний показатель по стране мало, что говорит о высоком уровне распространенности инфекции в некоторых регионах страны. Основная масса заболеваний приходится на Уральский, Западно-Сибирский и Восточно-Сибирский регионы. В этих регионах регистрируется 93% всех случаев заболевания клещевым энцефалитом в Российской Федерации. В Новосибирской области показатель заболеваемости клещевым энцефалитом на 100 тыс. населения — 7,82. В последнее время заболевания клещевым энцефалитом стали выявляться и среди населения ранее благополучных по этой инфекции Пензенской, Ярославской, Магаданской, Камчатской областей, республики Коми и других территорий. Зарегистрированы больные клещевым энцефалитом в Московской, Ивановской областях. Численность хронических больных клещевым энцефалитом официально до сих пор не регистрируется.
Из общего числа заболевших клещевым энцефалитом до 75–80% больных составляют жители городов, заражение которых происходит в антропургических очагах (пригородной зоне) во время поездок по бытовым причинам, связанным со сбором грибов, ягод и работой и отдыхом на природе, дачных участках. Присасывание клещей на человека может происходить не только в лесу, но и в домашних условиях. Клещи заносятся в дом на рабочей одежде, с домашними животными, букетом полевых цветов и т.д. Возможно переползание клещей среди пассажиров городского транспорта. В последнее время рост заболеваемости клещевым энцефалитом в России связан, возможно, не только с ростом численности неиммунного населения городов, часто контактирующего с природой, а также в какой-то степени объясняется и ростом показателей зараженности клещей вирусом.
1.4 Кодирование по МКБ-10
А84– Клещевой вирусный энцефалит
1.5 Классификация
Общепринятой клинической классификации КЭ нет. Последний пересмотр классификации острого периода КЭ был произведен в «Методических указаниях по клинике, диагностике и лечению клещевого энцефалита», изданных как приложение №1 к приказу Минздрава СССР №141 от 09.04.1990 г. «О дальнейшем совершенствовании мероприятий по профилактике КЭ».
Выделяется 5 клинических форм:
- Лихорадочная.
- Менингеальная.
- Менингоэнцефалитическая.
- Полиомиелитическая.
- Полирадикулоневритическая.
В эту классификацию не включены наиболее тяжелые формы с поражением стволовых структур мозга и с многоуровневым поражением ЦНС. Раньше эти формы встречались преимущественно на Дальнем Востоке, однако в последние годы они всё чаще регистрируются в регионах Западной Сибири и Урала. В научной литературе до сих пор нет единого подхода к целесообразности выделения отдельных форм КЭ и толкованию терминологии.
Авторами используется классификация острого периода КЭ, представленная А.П. Иерусалимским (2001) в виде следующих форм:
- Лихорадочная
- Менингеальная
- Менингоэнцефалитическая (очаговая или диффузная)
- Полиоэнцефалитическая
- Полиоэнцефаломиелитическая
- Полиомиелитическая
- Двухволновое течение с указанием формы второй волны.
Комментарии: Полагаем, что полирадикулоневритическая форма не включена автором руководства обоснованно, так как в своей практической работе нами также отмечено, что в тех случаях, когда у пациента развивался полирадикулоневритический синдром, диагностировалась моноинфекция или микс-инфекция клещевого боррелиоза с клещевым энцефалитом. Поэтому данная форма, с учетом тропности вируса КЭ и боррелий, с большей долей вероятности могут быть отнесена к широко распространенному в РФ клещевому боррелиозу. Считаем, что с современных позиций классификация может быть дополнена включением инапарантной формы КЭ. Под этой формой, которая в литературе обозначается как латентная или субклиническая, понимается отсутствие клинических проявлений при обнаружении в крови РНК вируса методом ПЦР, антигена вируса или специфических антител методом ИФА. Именно эта форма возникает у подавляющего большинства первично инфицированных, определяя основной путь «проэпидемичивания» и формирования иммунитета. Иногда не выявленные формы инфекции могут завершаться длительной персистенцией вируса с последующим развитием первично- и вторично прогредиентного течения. Целесообразность выделения инаппарантной формы болезни обосновывается возможностью проведения специфической профилактики и прогнозирования неблагоприятного течения КЭ.
Все клинические манифестные формы принято разделять на очаговые и неочаговые. К неочаговым относят лихорадочную и менингеальную форму, к очаговым – менингоэнцефалитическую, полиоэнцефалитическую, полиоэнцефалимиелитическую, полиомиелитическую. По степени тяжести выделяют легкую, среднетяжелую и тяжелую формы, по течению – острое, прогредиентное и хроническое.
Из многочисленных классификаций хронического КЭ наиболее полной, отражающей все варианты его течения, является классификация К.Г. Уманского, В.Н. Коваленко, А.В. Субботина, Е.П. Деконенко (1984 г.)
Классификация хронических форм клещевого вирусного энцефалита
1. Клинические формы
1.1. Гиперкинетическая (синдромы: эпилепсия Кожевникова, миоклонус-эпилепсия, гиперкинетический)
1.2. Амиотрофическая (синдромы :полиомиелитический, энцефалополиомиелитический, рассеянного энцефаломиелита, бокового амиотрофического склероза)
1.3. Редко встречающиеся синдромы, не относящиеся к формам 1.1 и 1.2
- Степень тяжести синдрома
2.1. Лёгкая (трудоспособность сохранена)
2.2. Средняя (инвалидность 3 группы)
2.3. Тяжелая (инвалидность 1 и 2 групп)
- По времени возникновения хронического процесса
3.1. Инициальный прогредиентный (непосредственное продолжение острого КЭ)
3.2. Ранний прогредиентный (возникает в течение первого года после острого КЭ)
3.3. Поздний прогредиентный (возникает спустя год и более после острого КЭ)
3.4. Спонтанный прогредиентный (возникает без отчетливого острого КЭ)
- По характеру течения хронического КЭ
4.1. Рецидивирующий
4.2. Непрерывно прогрессирующий
4.3. Абортивный
- Стадии заболевания
5.1. Начальная
5.2. Нарастание (прогрессирование)
5.3. Стабилизация
5.4. Терминальная
2. Диагностика
2.1 Жалобы и анамнез
При сборе анамнеза выясняют наличие или отсутствие жалоб на повышение температуры, интоксикацию (слабость, снижение аппетита, сонливость и т.д.). Жалобы на головную боль, тошноту, рвоту. Данные эпидемиологического анамнеза(пребывание в эндемичном очаге КЭ в весенне-летний период, факт присасывания («наползания») клеща, контакт с клещом (снятие с животного или другого человека), употребление сырого молока коз и коров).
Облегчает диагностику и прогноз сведения о проведенной до заболевания профилактике и сроках её проведения (вакцинация или использование противоклещевого иммуноглобулина).
2.2 Физикальное обследование
При внешнем осмотре оценивают состояние кожных покровов, обращают внимание на наличие/отсутствие яркой гиперемии лица, шеи, верней трети туловища.
Оценивается неврологический статус. Общее состояние, общемозговая симптоматика: состояние сознания, наличие/отсутствие головной боли, тошноты, рвоты. Исследуются менингеальные знаки: симптом Кернига (прямой, перекрестный), симптом Брудзинского (верхний, средний, нижний), ригидность мышц затылка.
Исследуются черепно-мозговые нервы: 1 — обоняние (сохранено, снижено с двух cторон, слева, справа). 2 – Острота и поля зрения (если изменены, то по какому типу выпадение полей зрения). 3, 4, 6 – Глазодвигатели — ширина глазных щелей, объем движений глазных яблок (полный при взгляде в стороны, вверх, если есть нарушения, то какие, косоглазие, двоение, усиливающееся при взгляде в какую сторону, в какой плоскости располагаются двоящиеся предметы (горизонтальной, вертикальной, косой)). Величина зрачков (расширены, сужены), прямая и содружественная реакция зрачков на свет. Конвергенция, реакция зрачков на аккомодацию и конвергенцию. 5 – оценивается чувствительность на лице (сохранена, нарушена по невральному типу — в области иннервации какой ветви, по сегментарному типу — зоны Зельдера), боли в лице. Роговичные, чихательные рефлексы (сохранены, снижены с 2 сторон, слева, справа). Жевательные мышцы симметричны, отклонение нижней челюсти.
7 – оценивается симметричность лица. Мимические пробы (поднимание, нахмуривание бровей, надувание щек, оскаливание, вытягивание губ трубочкой) выполняет удовлетворительно, если есть нарушения — подробно описать. Слезотечение (если есть – одно- или двухстороннее), вкус (из опроса). 8 – оценивается слух, головокружение (системное, несистемное) — при каком положении усиливается, нистагм. 9, 10 – оценивается глотание (свободное, дифагия), мягкое небо при фонации сокращается симметрично, увуля — по средней линии (отклоняется влево, вправо). Глоточный, небный рефлексы живые, симметричны, снижены слева, справа. Носовой оттенок голоса, дизартрия, дисфония. 11 — парезы кивательной и трапециевидной мышц. Пожимание плечами. 12 — язык при высовывании по средней линии, отклоняется вправо, влево. Гипотрофия правой, левой половины языка, диффузная; фибрилляции. Симптомы орального автоматизма: хоботковый, ладонно-подбородочный (рефлекс Маринеску-Радовичи). Насильственный смех, плач.
Исследуется двигательная сфера: объем движений: поднимание рук в стороны, вверх, вперед, сгибание, разгибание рук в локтевых суставах, движения в лучезапястных суставах, движения пальцев. Оценивается объем движений в нижних конечностях (лежа): поднимание вверх выпрямленной ноги, поочередно, приведение, отведение бедра, сгибание, разгибание в коленных суставах, движения в голеностопных суставах: тыльное, подошвенное сгибание. Исследуется объем активных, пассивных движений. Исследуется тонус верхних, нижних конечностей, повышение тонуса по центральному (спастическому), экстрапирамидному типу, гипотонус. Исследуется сила мышц верхних конечностей: плечевого пояса, сгибателях, разгибателях плеча, предплечья, в мышцах кистей. Исследуется сила мышц нижних конечностей: в разгибателях, сгибателях бедра, голени, стопы. Силу оценивается по баллам. Исследуются сухожильные глубокие и периостальные рефлексы — с верхних конечностей: карпорадиальные, с бицепсов, с трицепсов. Патологические кистевые знаки: рефлекс Россолимо. C нижних конечностей: коленные, ахилловы. Патологические стопные знаки: рефлексы Бабинского, Россолимо. Брюшные рефлексы. При описании рефлексов указывается: живые, симметричные, снижены, выпадение рефлекса, ассиметричны — справа выше, чем слева или наоборот. Защитные рефлексы, синкинезии. Гипокинезия, гиперкинезы. Оценивается чувствительная сфера. Парестезии. Исследуют с помощью иглы болевую чувствительность. По какому типу нарушена: по сегментарному (указать пораженный сегмент), проводниковому типу (уровень) или по невральному, полинейропатическому типу. Исследуется глубокая чувствительность в пальцах рук, ног, лучезапястных, локтевых, голеностопных, коленных суставах. Исследуется вибрационная чувствительность. Симптомы натяжения (Ласега, Нери, Дежерина, Вассермана).
Оценивается координаторная сфера: В позе Ромберга пациент устойчив, отклоняется вправо, влево, назад, вперед (с открытыми и закрытыми глазами). Выполнение пальценосовой пробы, коленно-пяточной пробы удовлетворительно, с интенционным тремором, мимопопадание. Проба на попадание в молоточек. Пробы на дисдиадохокинез, на дисметрию (проба опускания рук, пронационная проба, симптом обратного толчка — симптом Стюарта-Холмса). Скандированная речь. Походка с открытыми и закрытыми глазами. Исследуются высшие мозговые функции: речевые нарушения: афазия сенсорная, моторная, семантическая, комплексная. Исследование праксиса, счет, чтение, память (долговременная, кратковременная), галлюцинации, страхи. Оценивается ориентация в пространстве, времени. Депрессия, возбуждение. Оцениваются когнитивные функции.
2.3 Лабораторная диагностика
Методы диагностики
- Рекомендовано проведение исследования ликвора.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++).
Комментарий: при наличии менингеальных симптомов, подозрении на поражение головного мозга проводится спинномозговая пункция. Проводится исследование уровня общего белка, глюкозы, хлоридов в спинномозговой жидкости. Микроскопическое исследование спинномозговой жидкости, подсчет клеток в счетной камере (определение цитоза).
- Рекомендовано проведение серологического метода диагностики (ИФА):
Комментарий: Определение IgMКЭ, IgGКЭ. Нарастание титра IgG-антител в парных сыворотках (в остром периоде инфекции и периоде выздоровления), а также повышение уровней IgG и IgM указывает на наличие клещевого энцефалита.
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1++).
- Рекомендовано проведение молекулярно-генетического исследования (ПЦР) с целью:
— выявления РНК вируса клещевого энцефалита методом ПЦР в крови и ликворе;
— выявления антигенов вируса клещевого энцефалита в крови и ликворе
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1++).
Комментарии: вирусологический метод исследования является наиболее достоверным, но достаточно трудоемким, в связи с чем его выполнение доступно вирусологическим лабораториям крупных научно-исследовательским учреждений. Вирусологическому исследованию подлежат сыворотка крови или 10% суспензия сгустка крови в физиологическом растворе, а также спинномозговая жидкость.
2.4 Инструментальная диагностика
- Рекомендовано проведение электроэнцефалографии
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарий: ЭЭГ проводится пациентам с клиническими симптомами клещевого энцефалита при наличии очаговой неврологической симптоматики, с судорожным синдромом.
- Рекомендуется проведение компьютерной томографии (КТ) головного мозга с целью определения степени поражения головного мозга
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++).
- Магнитно-резонансную томографию (МРТ) головного мозга рекомендуется проводить с целью определения степени поражения головного мозга
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++).
2.5 Иная диагностика
Дифференциальная диагностика:
Дифференциальный диагноз клещевого энцефалита осуществляется в 4 этапа.
Задачей первого этапа является исключение органических заболеваний ЦНС, не сопровождающихся воспалением головного и спинного мозга и мягких мозговых оболочек, так как эти состояния требуют оказания неотложной специализированной помощи.
На втором этапе необходимо исключить инфекционные и неинфекционные заболевания (диабетическая кома, уремическая кома, тяжелая степень дегидратации), не связанные с органическим поражением мозга.
Исключение природно-очаговых трансмиссивных инфекций является задачей третьего этапа.
На четвертом этапе проводится дифференциальный диагноз с менингитами, энцефалитами и поражениями спинного мозга другой этиологии.
3. Лечение
3.1 Консервативное лечение
3.1.1 Этиотропное лечение (направленное на вирус) включает в себя введение специфического противоклещевого иммуноглобулина. Показано использование противоклещевой иммунной плазмы.
Также при ранней диагностике хорошие результаты дает применение противовирусных препаратов: рибонуклеазы, рибавирина. Можно назначать препараты интерферона, индукторы интерферона.
Для достижения максимальной эффективности требуется как можно более раннее назначение препаратов.
- Рекомендована терапия противоклещевым иммуноглобулином по схеме: по 6,0-12,0 в/м 1-2 раз/день, при наличии симптомов виремии (лихорадочный синдром), доза и кратность введения определяется формой КЭ.
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2++).
Комментарии: в использовании иммуноглобулина в терапии КЭ, необходимо строго учитывать наличие противопоказаний.
- Назначение СЗП противоклещевой до 300 мл/сут рекомендуется при тяжелой форме заболевания (с обоснованием).
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2++).
- Рекомендована терапия Интерфероном альфа-2b человеческим рекомбинантным по схеме: по 1 млн МЕ — 1 раз в день в/м в сочетании с рибавирином в дозе 400 мг 2 раза в сутки до купирования симптомов виремии (лихорадочного синдрома)
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
- Рекомендована терапия иммуномодуляторами (меглюмина акридонацетат и др.) не ранее 7 суток терапии
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Комментарии: вся этиотропная терапия неэффективна на поздних стадиях заболевания, когда вирус уже поразил центральную нервную систему. В этом случае лечение направлено не на борьбу с возбудителем болезни, а на патологические механизмы, угрожающие жизни пациента.
3.1.2. Патогенетическое лечение включает дезинтоксикационную терапию, дегритационную терапию, глюкокортикостероиды, НПВС, препараты, улучшающие микроциркуляцию, мозговое кровообращение и другие.
- Рекомендовано проведение инфузионной терапии (глюкозо-солевые растворы, декстран, гидроксиэтилкрахмал) до восстановления нормоволемии.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
- Рекомендовано проведение дегидратационной терапии по схеме (с учетом выраженности проявлений внутричерепной гипертензии, под контролем глазного дна): ацетазоламид в сочетании с препаратами калия (калия и магния аспарагинат) по показаниям. Салуретики в микродозах методом титрования в ранние сроки ОНГМ в условиях нормоволемии и при отсутствии полиурии.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++).
- Рекомендовано назначение НПВП (парацетамол и др.) при лихорадке выше 38 градусов Цельсия.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++).
- При быстро прогрессирующей клинике отека мозга рекомендовано назначение глюкокортикоидов по схеме: метилпреднизолон 10-15-20 мгкг № 2 или дексаметазон 0,5-1 мгкг в сутки дробно 4 раза в день парентерально
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++).
- Рекомендовано назначение антибактериальных препаратов (цефтриаксон и др.) для профилактики/лечения инфекционных/септических осложнений
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++).
- Рекомендовано назначение антикоагулянтов по схеме: гепарин до 20 тыс.ЕД/сут (5 тыс.ЕД – до 4 разсут) под кожу живота, либо низкомолекулярные гепарины в профилактических дозах.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++).
- Рекомендовано проведение нутритивной поддержки до 1000-2500 ккал/сут. – в зависимости от степени тяжести.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++).
- При наличии судорожного синдрома рекомендовано назначение противосудорожных препаратов (карбамазепин, вальпроевая кислота, зуклопентиксол, ламотриджин, диазепам).
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++).
- Рекомендовано назначение антиоксидантной терапии (витамины группы С, В, цитофлавин- парентерально)
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
- Нейро-вегетативную блокаду рекомендовано проводить по схеме: кетамин 25 мг в час или мидазолам 0.5 мгкгчас или пропофол 5 мгкгчас в условиях ОРИТ.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
- Рекомендовано назначение нейропротекторов, ноотропных препаратов в ранний восстановительный период (амантадин, холина альфосцерат, тиоктовая кислота, пирацетам, этилметилгидроксипиридина сукцинат)
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
- Рекомендовано проведение респираторной поддержки: оксигенотерапия. ИВЛ по показаниям в условиях ОРИТ.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++).
4. Реабилитация
Реабилитация
При наличии полиомиелитической формы КЭ:
- ЛФК (придать конечностям физиологическое положение и время от времени совершать пассивные движения).
- своевременный переход от интубационной трубки к трахеостоме – по показаниям, но не позднее 7 дней.
- через 2 недели массаж парализованной мускулатуры и пассивная гимнастика, а по мере восстановления движений — активная гимнастика, по истечении острого периода — электростимуляция, препараты липоевой кислоты (тиоктовая кислота), антихолинэстеразные препараты (неостигмина метилсульфат, ипидакрин).
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++).
5. Профилактика и диспансерное наблюдение
В качестве специфической профилактики применяют вакцинацию, которая является самой надежной превентивной мерой. Обязательной вакцинации подлежат лица, работающие в эндемичных очагах (лесники, геологи и т. д.) и дети, проживающие на эндемичной территории.
В России вакцинация проводится зарубежными (ФСМЕ-ИммунИнжект/Джуниор (FSME-ImmunInject/Junior), Энцепур взрослый, Энцепур детский) или отечественными вакцинами (Вакцина клещевого энцефалита культуральная очищенная концентрированная инактивированная сухая, ЭнцеВир (EnceVir) по основной и экстренной схемам. Все вакцины обладают одинаковой иммуногенностью.
Вакцинация может быть проведена по двум схемам: основной и экстренной. Основная схема (0, 1-3, 9-12 месяцев) проводится с последующей ревакцинацией каждые 3-5 лет. Чтобы сформировать иммунитет к началу эпидсезона, первую дозу вводят осенью, вторую зимой.
- Экстренная схема (две инъекции с интервалом в 14 дней) рекомендовано применять для не вакцинированных ранее лиц, приезжающих в эндемичные очаги весной-летом. Экстренно вакцинированные лица иммунизируются только на один сезон (иммунитет развивается через 2-3 недели), через 9-12 месяцев им ставится 3-й укол.
Уровень убедительности рекомендаций А (уровень достоверности доказательств –1++).
- В РФ при присасывании вирусофорных клещей не болевшим и не вакцинированным ранее людям, а также имеющим незавершённый или дефектный вакцинальный курс в первые 96 часов после присасывания рекомендовано вводить иммуноглобулин против клещевого энцефалита внутримышечно однократно, в дозировке 0,1 мл/кг.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Неспецифические меры профилактики сводятся к предупреждению присасывания клещей, а также к их раннему удалению:
- Избегать посещения мест обитания клещей (лесные биотопы с высокой травой, кустарником) в мае-июне. В походах следует держаться троп.
- Применять репелленты, содержащие ДЭТА или перметрин.
- Следует надевать одежду с длинными рукавами и штанинами, штанины желательно заправлять в длинные носки. Волосы следует прятать под головной убор. Чтобы клещей было легче заметить, предпочтительно надевать светлую одежду.
- Во время пребывания в лесу рекомендуется регулярно осматривать одежду.
- По возвращении из леса производится осмотр одежды и тела. Поскольку некоторые участки тела недоступны самостоятельному осмотру, следует прибегнуть к помощи друзей или близких для осмотра спины и волосистой части головы.
- Поскольку личиночные формы клещей очень мелки, их можно не заметить на одежде. Во избежание их присасывания одежду рекомендуется тщательно вытрясти, а затем простирать в горячей воде.
- При обнаружении присосавшегося клеща, его следует немедленно удалить. Чем раньше клещ удален, тем меньше вероятность заражения. Удалять клеща можно маникюрным пинцетом или нитью, обвязав ее вокруг головы паразита. Клещ удаляется раскачивающе-выкручивающими движениями. При самостоятельном удалении клеща нужно помнить о возможности инфицирования и быть очень осторожным: избегать раздавливания клеща, по возможности использовать медицинские перчатки. Ранку можно обработать любым дезинфицирующим раствором (хлоргексидин, раствор йода, спирт, и т. п.).
- Привитым людям при напряженном иммунитете (титр JgG более 1:200) дополнительное введение иммуноглобулина не требуется.
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2++).
Диспансерное наблюдение
- Все реконвалесценты клещевого вирусного энцефалита, независимо от клинической формы, подлежат диспансерному наблюдению в течение 1-3 лет. Диспансеризацию больных (за исключением лихорадочной формы) проводят совместно с неврологом. Основание для снятия с диспансерного учёта — полное восстановление работоспособности, удовлетворительное самочувствие, полная санация спинно-мозговой жидкости, отсутствие очаговой симптоматики.
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2+).
6. Дополнительная информация, влияющая на течение и исход заболевания
Условия оказания медицинских услуг
Медицинская помощь больным с подозрением на клещевой вирусный энцефалит оказывается в условиях:
- Стационарно (в условиях, обеспечивающих круглосуточное медицинское наблюдение и лечение).
Критерии оценки качества медицинской помощи
|
№ |
Критерии качества |
Уровень достоверности доказательств |
Уровень убедительности рекомендаций |
|
1 |
Осмотр врачом-инфекционистом не позднее 45 мин от момента поступления в стационар |
1++ |
А |
|
2 |
Осмотр врачом-неврологом до 24 часов от момента поступления в стационар (при наличии показаний) |
1++ |
А |
|
3 |
Осмотр врачом-офтальмологом до 3 суток от момента поступления в стационар (при наличии показаний) |
1++ |
А |
|
4 |
Осмотр врачом-реаниматологом-анестезиологом до 10 минут от момента поступления в стационар (при наличии показаний) |
1++ |
А |
|
5 |
Определение общего (клинического) анализа крови развернутый |
1++ |
А |
|
6 |
Определение анализа крови биохимического общетерапевтического (аланинаминотрансфераза, аспартатаминотрансфераза, билирубин, АЛТ, АСТ, глюкоза, мочевина, электролиты) |
1++ |
А |
|
7 |
Определение коагулограммы (ориентировочное исследование системы гемостаза) (при наличии показаний) |
1+ |
A |
|
8 |
Выполнена диагностическая спиномозговая пункция с микроскопическим и биохимическим исследованием ликвора на белок, глюкозу, хлориды в течение первых суток от момента поступления в стационар (при наличии показаний) |
2++ |
В |
|
9 |
Выполнение молекулярно-биологического исследования спиномозговой жидкости на вирус простого герпеса 1,2 (Herpessimplex 1,2), на вирус опоясывающего герпеса (Herpeszoster), цитомегаловирус (Cytomegalovirus), энтеровирусы(при наличии показаний) |
2++ |
В |
|
10 |
Выполнение контрольной спиномозговой пункции с микроскопическим и биохимическим исследованием ликвора на белок, глюкозу, хлориды (при наличии показаний) |
1++ |
А |
|
11 |
Определение антител к вирусу клещевого энцефалита класса IgM и IgG (по показаниям двухкратно с интервалом не менее 7 дней) |
1++ |
А |
|
12 |
Определение антител к BorreliaBurgdorferi класса IgM и IgG (по показаниям) |
1++ |
А |
|
13 |
Определение основных групп крови (А, В, О) и резус-принадлежности (по показаниям) |
1++ |
А |
|
14 |
Введениепротивоклещевого гамма-глобулина (по показаниям) |
2++ |
В |
|
15 |
Введение противоклещевой плазмы (по показаниям) |
2++ |
В |
|
16 |
Проведение терапии глюкокортикостероидными препаратами (по показаниям) |
2++ |
В |
|
17 |
Проведение терапии антибактериальными лекарственными препаратами (по показаниям) |
2++ |
В |
|
18 |
Проведение терапии противовирусными препаратами |
2++ |
В |
|
19 |
Проведение инфузионной терапии (по показаниям) |
2++ |
В |
|
20 |
Искусственная вентиляция легких (по показаниям при нарушении функции внешного дыхания центрального или нейромышечного генеза) до 30 минут от момента развития |
1++ |
A |
|
21 |
Достижение улучшения или купирование симптомов интоксикации |
1+ |
А |
|
22 |
Достижение регресса неврологических проявлений к моменту выписки из стационара |
1+ |
А |
Список литературы
- Зильбер Л. А. Эндемические энцефалиты М. 1945.
- Иерусалимский А. П. Клещевой энцефалит: руководство для врачей/ А. П. Иерусалимский. — Новосибирск, 2001. – 258 с.
- Клещевой энцефалит /С. Е. Гуляева А. А. [и др.]. — Владивосток.: Уссури, 2004. — 154 с.
- О санитарно-эпидемиологической обстановке в Российской федерации в 2012 году: Государственный доклад. – Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека, 2013
- Проворова В. В.Значение эпидемиологических и клинических данных в раннем прогнозе при клещевом энцефалите: автореф. дис. … канд. мед.наук / В. В. Проворова. — Новосибирск, 2010. — 24 с.
- Руководство по риккетсиозам, геморрагическим лихорадкам и энцефалитам/ Под ред. И. К. Мусабаева. – Т.: Медицина, 1986. – 470 с.
- Шаповал А. Н. О клинических особенностях клещевого энцефалита в Западной
Сибири // Клиническая медицина, 1957, 1 (приложение), с. 46.
Приложение А1. Состав рабочей группы
ПриложениеА1. Состав рабочей группы
- Позднякова Л.Л.– к.м.н., главный инфекционист Новосибирской области, главный врач ГБУЗ Новосибирской области «Городская инфекционная клиническая больница №1».
- Спиридонова Э.А.– к.м.н., врач-инфекционист ГБУЗ НСО «Городская инфекционная клиническая больница №1».
- Бурмистрова Т.Г. –заведующая отделением нейроинфекций ГБУЗ НСО «Городская инфекционная клиническая больница №1», Заслуженный врач РФ.
- Добровольский А.В. — заведующий отделением реанимации и интенсивной терапии ГБУЗ НСО «Городская инфекционная клиническая больница №1».
- Казаковцев С.Л.– врач-инфекционист, реаниматолог ГБУЗ РК «Республиканская инфекционная больница» г. Сыктывкар.
- Шестакова И.В. — главный внештатный специалист по инфекционным болезням Минздрава РФ, доктор медицинских наук, профессор кафедры инфекционных болезней и эпидемиологии ФГБОУ ВО «МГМСУ им. А.И. Евдокимова» Минздрава России.
Все члены рабочей группы являются членами общества инфекционистов.
Конфликт интересов отсутствует.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
- Врачи – инфекционисты;
- Врачи – терапевты;
- Врачи общей практики (семейные врачи).
Таблица П1 — Уровни достоверности доказательности
|
Уровень достоверности |
Источник доказательств |
|
1++ |
Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ), или РКИ с очень низким риском систематических ошибок |
|
1+ |
Качественно проведенные мета-анализы, систематические обзоры или РКИ с низким риском систематических ошибок |
|
1- |
Мета-анализы, систематические обзоры или РКИ с высоким рискомсистематических ошибок |
|
2++ |
Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
|
2+ |
Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
|
2- |
исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
|
3 |
Не аналитические исследования (например: описания случаев, серий случаев) |
|
4 |
Мнение экспертов |
Таблица П2 — Уровни убедительности рекомендаций
|
Убедительность |
Основы рекомендации |
|
A |
По меньшей мере, один мета-анализ, систематический обзор, или РКИ, оцененные, как 1++ , напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследований, оцененные, как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов |
|
B |
группа доказательств, включающая результаты исследовании, оцененные, как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных, как 1++ или 1+ |
|
C |
группа доказательств, включающая результаты исследований оцененные, как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов; или экстраполированные доказательства из исследований, оцененных, как 2++ |
|
D |
Доказательства уровня 3 или 4; или экстраполированные доказательства, из исследований, оцененных, как 2+ |
Порядок обновления клинических рекомендаций
Клинические рекомендации обновляются каждые 3 года.
Приложение Б. Алгоритмы ведения пациента
Приложение В. Информация для пациентов
Клещевой энцефалит- это природно-очаговая вируснаяинфекция, характеризующаяся лихорадкой, интоксикацией и поражением серого вещества головного мозга (энцефалит) и/или оболочек головного и спинного мозга (менингит и менингоэнцефалит).
Заражение человека происходит трансмиссивным путём через укусы клеща. Возможна алиментарная передачаинфекции при употреблении в пищу сырого молока и молочных продуктов инфицированных коз и коров.
Основные переносчики вируса клещевого энцефалита — иксодовые клещи — кровососущие членистоногие из семейства паразитиформных клещей (Acari). Распространены повсеместно. Типичными местами обитания иксодовых клещей являются смешанные, хвойные и лиственные леса с густым подлеском, хорошо развитым травяным покровом и подстилкой из опавшей гниющей листвы, где нет прямых лучей солнца и температура не превышает 2000 С.
Следует помнить, что клещи обитают не только в лесах, но и в парках, и на садовых участках. Могут быть клещи и в городах: на газонах, в траве вдоль обочин дорог. Клещи могут быть занесены домой животными; на ветках, на дачных или лесных цветочных букетах, вениках или траве; на одежде, в которой Вы гуляли в лесу. Дома клещ может укусить любого члена семьи, причем даже несколько суток спустя.
Лучший способ профилактики клещевого энцефалита — защита от укусов клещей.
Когда наиболее опасны клещи?
Активизируются клещи в период с апреля по сентябрь — до первых заморозков. Пик активности приходится на май-июль, но укусы клещей возможны с апреля по октябрь. Когда почва прогревается до 5-70 С, первые пострадавшие от укусов начинают обращаться за помощью.
Чем грозит укус клеща?
Попав на человека, клещ проникает под одежду и присасывается чаще всего в области шеи, груди, подмышечных впадинах, волосистой части головы, иногда в паховой области. При укусе клеща происходит заражение человека клещевым энцефалитом. Заражение человека происходит во время присасывания клеща. Скрытый (инкубационный) период длится 7-12 дней, реже – до 30 дней. Длительность инкубационного периода зависит от ряда причин: восприимчивости и устойчивости организма человека, от степени инфицированности клеща.
Развитие заболевания возможно по нескольким вариантам:
- лихорадочная форма заболевания протекает с высокой температурой тела, сильной головной болью, болями в мышцах с общетоксическими симптомами и отсутствием поражения нервной системы.
- другая форма заболевания характеризуется развитием менингита или энцефалита с появлением высокой лихорадки, сильных головных болей с рвотой и поражением головного мозга, например, в виде нарушения зрения, слуха, затруднений глотания, нарушения речи.
- третья форма развития заболевания протекает с развитием поражения нервной системы в виде параличей конечностей.
Мало, кто способен ощутить момент укуса клеща, поскольку клещ хорошо обезболивает место укуса, поэтому всегда есть риск не заметить этот факт. При длительном пребывании в лесу необходимо проводить самоосмотры и взаимоосмотры. Следует особо обращать внимание на волосистые части тела, кожные складки, ушные раковины, подмышечные и паховые области.
Доказано, что клещ в поисках открытого места для укуса ползет по одежде снизу вверх. Поэтому брюки необходимо заправлять в сапоги, а рубашку – в брюки. Манжеты рукавов должны плотно облегать запястья. Плечи и шея должны быть закрыты. Обязателен головной убор. Для отпугивания клещей обрабатывайте одежду репеллентами. На упаковке репеллента должна быть маркировка, подтверждающая эффективность против клещей.
Что делать, если укусил клещ?
В случае обнаружения присосавшегося клеща следует максимально быстро обратиться в медицинское учреждение, где его удалят и проведут экстренную профилактику клещевого энцефалита противоклещевым иммуноглобулином.
Если по какой-то причине у вас нет возможности обратиться за помощью в медицинское учреждение, то клеща придется удалять самостоятельно, причем, чем раньше Вы удалите впившегося паразита, тем лучше.
Существует несколько способов удаления клещей, отличающихся по видам используемых инструментов. Удобнее всего удалять клеща изогнутым пинцетом или хирургическим зажимом, в принципе подойдет и любой другой пинцет. При этом клеща нужно захватить как можно ближе к хоботку, затем его аккуратно подтягивают, при этом вращая вокруг своей оси в удобную сторону. Обычно через 1-3 оборота клещ извлекается целиком вместе с хоботком. Если же клеща попытаться выдернуть, то велика вероятность его разрыва.
Если под рукой нет ни пинцета, ни специальных приспособлений для удаления клещей, то клеща можно удалить при помощи нитки. Прочную нитку завязывают в узел, как можно ближе к хоботку клеща, затем клеща извлекают, не спеша пошатывая в стороны и подтягивая его вверх. Резкие движения недопустимы.
Если под рукой нет ни пинцета, ни нитки, следует обхватить клеща пальцами (пальцы лучше обернуть чистым бинтом) как можно ближе к коже. Чуть потяните клеща и вращайте его вокруг своей оси. Давить клеща руками не надо. После удаления клеща надо обязательно вымыть руки. Ранку необходимо обработать дома антисептиком.
Удаление клеща необходимо производить с осторожностью, не сдавливая его тело, поскольку при этом возможно выдавливание содержимого клеща вместе с возбудителями болезней в ранку. Важно не разорвать клеща при удалении — оставшаяся в коже часть может вызвать воспаление и нагноение. При этом стоит учесть, что при отрыве головки клеща процесс инфицирования может продолжаться, так как в слюнных железах и протоках присутствует значительная концентрация вируса клещевого энцефалита.
Если при извлечении клеща оторвалась его головка, которая имеет вид черной точки, место присасывания протирают ватой или бинтом, смоченными спиртом, а затем удаляют головку стерильной иглой (предварительно прокаленной на огне) так, как Вы удаляете обычную занозу.
Не имеют под собой никаких оснований некоторые надуманные советы о том, что для лучшего удаления следует накладывать на присосавшегося клеща мазевые повязки или использовать масляные растворы. Масло может закупорить дыхательные отверстия клеща, и клещ умрет, так и оставшись в коже. Капать на клеща маслом, керосином, прижигать клеща – бессмысленно и опасно. Органы дыхания у клеща закупорятся, и клещ отрыгнет содержимое, что увеличит риск попадания инфекции.
После удаления клеща кожу в месте его присасывания обрабатывают настойкой йода или спиртом, либо другим доступным антисептиком для кожи. Наложения повязки, как правило, не требуется. В дальнейшем ранка обрабатывается йодом до заживления. Много йода лить не надо, так как можно сжечь кожу. Если все нормально, то ранка заживает за неделю.
Руки и инструмент после удаления клеща надо тщательно вымыть.
При удалении клеща не надо:
— прикладывать к месту укуса едкие жидкости (нашатырный спирт, бензин, и др.);
— прижигать клеща сигаретой;
— резко дергать клеща — он оборвется;
— ковырять в ранке грязной иголкой;
— прикладывать к месту укуса различные компрессы;
— давить клеща пальцами.
Удаленного клеща следует поместить в небольшую герметично закрывающуюся емкость с небольшим кусочком чуть влажной ваты или салфетки и направить в лабораторию. Банку с клещом помещают в холодильник при невозможности ее транспортировки в лабораторию сразу после удаления клеща. В течение двух дней клеща надо отвезти в лаборатория, занимающуюся исследованием клещей.
При невозможности исследования, клеща следует сжечь или залить кипятком.
Профилактика клещевого энцефалита проводится в двух направлениях: прививка (специфическая профилактика против клещевого энцефалита) и предупредительные меры (неспецифическая).
Экстренная профилактика против вируса клещевого энцефалита– это иммуноглобулин, который вводят в течение 3 дней после укуса.
Если иммуноглобулин чаще используют для экстренной вакцинации, то плановая прививка против инфекции – это специальная вакцина убитого вируса. При стандартной схеме вакцинации первая прививка проводится с ноября, вторую нужно делать через 1–3 месяца, третью – через 9–12 месяцев. При экстренной схеме вторую прививку можно делать через 14 дней, третью – через 9–12 месяцев.
Неспецифические меры профилактики сводятся к предупреждению присасывания клещей, а также к их раннему удалению.
- Избегать посещения мест обитания клещей (лесные биотопы с высокой травой, кустарником) в мае-июне. В походах следует держаться троп.
- Применять репелленты, содержащие ДЭТА или перметрин.
- Следует надевать одежду с длинными рукавами и штанинами, штанины желательно заправлять в длинные носки. Волосы следует прятать под головной убор. Чтобы клещей было легче заметить, предпочтительно надевать светлую одежду.
- Во время пребывания в лесу рекомендуется регулярно осматривать одежду.
- По возвращении из леса производится осмотр одежды и тела. Поскольку некоторые участки тела недоступны самостоятельному осмотру, следует прибегнуть к помощи друзей или близких для осмотра спины и волосистой части головы.
- Поскольку личиночные формы клещей очень мелки, их можно не заметить на одежде. Во избежание их присасывания одежду рекомендуется тщательно вытрясти, а затем простирать в горячей воде.
Дата публикации 19 марта 2019Обновлено 3 сентября 2021
Определение болезни. Причины заболевания
Клещевой энцефалит — это острое и хроническое природно-очаговое инфекционное заболевание, вызываемое вирусом клещевого энцефалита, который приводит к остролихорадочному состоянию, поражению различных отделов нервной системы в виде вялых парезов и параличей. Как правило, является трансмиссивным, т. е. передаётся кровососущими насекомыми.
Основные признаки признаки клещевого энцефалита: слабость, тяжесть в голове, головные боли, повышение температуры тела до 38-39 °C, боли в мышцах и суставах, тошнота, рвота и нарушение координации.
Краткое содержание статьи — в видео:
Этиология
Вирус клещевого энцефалита впервые выделен в 1937 году Л. Зильбером.
Группа — арбовирусы
Семейство — тогавирусы
Род — Flavivirus (группа В)
Вид — вирус клещевого энцефалита, который делится на шесть генотипов (наиболее значимы дальневосточный, урало-сибирский и западный).
Клещевой энцефалит представляет собой РНК-вирус, который локализуется в нервной ткани. Он имеет сферическую форму 40-50 нм в диаметре. Содержит нуклеокапсид, окружённый наружной липопротеидной оболочкой со встроенными в него шипиками гликопротеида (способны склеивать эритроциты).
При пониженных температурах хорошо сохраняется, устойчив к высушиванию (при низких температурах), в молоке (в т. ч. в холодильнике) сохраняется до двух недель, в масле и сметане — до двух месяцев, при комнатной температуре инактивируется в течение 10 дней, при кипячении гибнет за две минуты, при температуре 60°C утрачивает свойства через 20 минут. Бытовые дезинфектанты и ультрафиолет также приводят его к быстрой гибели. Антибиотики влияния не оказывают [1][2][6][10].
Эпидемиология
Природно-очаговое заболевание. Ареал распространения охватывает Сибирь, Дальний Восток, Урал, Европейскую часть России, а также Европу.
Основные резервуары инфекции — иксодовые клещи Ixodes persulcatus (таёжные клещи) и Ixodes ricinus (собачьи клещи), иногда другие представители иксодовых клещей.
Второстепенный резервуар вируса в природе — теплокровные млекопитающие (зайцы, белки, бурундуки, мыши, лисы, волки, козы и другие) и птицы (дрозд, снегирь, теререв и другие).
Самки клещей способны передавать приобретённые возбудители вируса потомству, что обеспечивает постоянный уровень заразности данных членистоногих и циркуляцию возбудителя.
В одном клеще может содержаться до 1010 вирусных частиц, а попадание всего 1:1000000 доли в организм человека вполне может привести к развитию заболевания. Чем упитаннее клещ, тем больше в нём концентрация вируса.
Основной круг циркуляции вируса: клещи — прокормители (животные и птицы) — клещи. При заражении человека цикл прерывается, так как после попадания вируса в организм человека он прекращает своё распространение (биологический тупик).
Для заболевания характерна осенне-летне-весенняя сезонность в средней полосе, обусловленная пиками активности клещей в зависимости от природно-климатических условий. Иногда регистрируются случаи активизации клещей и заболеваний в зимнее время при оттепелях.
Места обитания клещей — лиственные и смешанные лиственно-хвойные леса с выраженным кустарниковым и травяным покровом, а также тропинками животных, являющихся прокормителями клещей.
Пути заражения
Заражение происходит при нападении клещей на людей в пригородной зоне, полях, лесах, дачных участках во время отдыха, сбора грибов. Нередко случаи заражения регистрируются и в самих городах: в парковых зонах, области газонов. Возможен механический перенос клещей на одежде, вещах, продуктах и их переползание на людей, не бывающих на природе.
Механизмы передачи:
- Трансмиссивный — при укусе и кровососании клещей (причём самки насыщаются кровью до нескольких дней и могут увеличиваться в размерах до 120 раз, а самцы обычно пьют кровь всего несколько часов и часто незаметны), а также при обнаружении ползающего клеща, который уже напился крови и покидает прокормителя. Заражение может произойти с первых минут присасывания клеща, хотя при увеличении длительности кормления эта вероятность возрастает. Также возможно заражение при раздавливании и втирании останков клеща — контаминация.
- Фекально-оральный — алиментарный путь через употребление некипячёного свежего молока, например, инфицированных коз и коров, а также сметаны и масла.
- Редкие пути — при переливании крови, пересадке органов, грудном вскармливании, воздушно-капельно при аварии в лаборатории, трансплацентарно (внутриутробно) и иными способами [1][3][6][8][10].
Действия при укусе клеща
При обнаружении присосавшегося клеща не следует отрывать клеща, уничтожать его или раздавливать. Необходимо незамедлительно обратиться в травматологическое отделение (если это возможно в короткие сроки), где клеща извлекут и отправят на исследование — это поможет оценить риски и принять решение о необходимости профилактического лечения и наблюдения.
Если нет возможности своевременно посетить травматологическое отделение, то следует самостоятельно удалить клеща при помощи специального устройства или обычным пинцетом с острым концом.
При удалении клеща пинцетом необходимо захватить паразита как можно ближе к голове и медленно равномерно потянуть вверх. Нельзя дёргать или перекручивать клеща, поскольку это может привести к отрыву частей его рта. После извлечения следует проверить целый ли клещ — если части насекомого осталась в коже, то нужно постараться аккуратно извлечь их пинцетом или иглой. Если это не удаётся, то нужно оставить их в покое, обработать место укуса и руки антисептиком (спиртом или водой с мылом) и обратиться в травматологическое отделение, где специалисты извлекут остатки клеща.
Клеща следует оставить живым, поместив в баночку, бутылёк, пакет или другие ёмкости, из которых он не сможет выбраться — это нужно для анализа.
Не следует использовать народные методы извлечения — смазывание клеща маслом, лаком, вазелином, прижигание.
Также параллельно необходимо обратиться к врачу-инфекционисту для наблюдения, обследования и получения рекомендаций по профилактической терапии. Это нужно сделать, не дожидаясь результатов исследования клеща. Врача-инфекциониста следует посетить также и в том случае, если в течение одного месяца появляются характерные для клещевой инфекции симптомы.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы клещевого энцефалита
Клиническая картина заболевания может различаться в зависимости от серотипа вируса: как правило, более тяжело протекает Дальневосточный и Сибирский варианты; течение болезни в Европейской части РФ и Европе отмечается более мягким и благоприятным течением.
Инкубационный период — от 1 до 35 дней (в среднем 2-3 недели), чёткой зависимости тяжести болезни и срока инкубации нет.
Схематично течение болезни в остром периоде можно разделить на шесть стадий:
- заражение;
- инкубационный период;
- продромальный период (появление предвестников заболевания);
- лихорадочный период;
- ранняя реконвалесценция (выздоровление);
- восстановительный период.
Первые признаки клещевого энцефалита
Чаще всего заболевание протекает в скрытой или лёгкой форме, проявляющейся небольшим повышением температуры тела, слабой головной болью без чёткой локализации, общим недомоганием и нарушениями сна (до 90% всех случаев).
Иногда в случаях более выраженного течения болезнь начинается выраженных с продромальных явлений в виде познабливания, слабости, тяжести в голове, диффузных головных болей слабой интенсивности в течение 1-2 дней.
Развитие заболевания
Затем заболевание манифестирует резким повышением температуры тела до 38-39°C, резкого озноба, потливости, выраженных головных болей распирающего характера, нередко сопровождающихся тошнотой, рвотой и нарушением координации. Больной заторможен, апатичен, вяло реагирует на внешние раздражители. Его лицо, шея и грудь гиперемированы. Возможно появление болей в различных участках тела, мышцах и суставах, иногда возникают фасцикулярные подёргивания. В дальнейшем нарастает слабость, повышение потливости, колебания (лабильность) артериального давления, парестезии (онемения) отдельных участков тела без нарушения двигательных функций. Появляются симптомы поражения мозговых оболочек, таких как ригидность затылочных мышц, симптомы Кернига и Брудзинского.
При алиментарном заражении (через пищу) возможны боли в животе, диарея, появление плотного белого налёта на языке, а также двухволновая лихорадочная реакция:
- непродолжительная первая волна лихорадки в течение 2-3 дней;
- второй подъём температуры после недельного «перерыва» (как правило, более тяжёлый и продолжительный).
При благоприятном течении указанные признаки постепенно регрессируют, иногда оставляя после себя резидуальные (остаточные) явления различно выраженности и продолжительности.
В отдельных случаях симптоматика нарастает и проявляется в виде выраженного токсикоза, появления очаговой симптоматики, парезов, нарушения сознания, дыхания и деятельности сердечно-сосудистой системы. Прогноз в таких случаях серьёзен.
При хроническом течении болезни возможен широкий полиморфизм клинических проявлений, однако чаще наблюдаются следующие признаки:
- кожевниковская эпилепсия — гиперкинезы (непроизвольные активные сокращения мышц) в острой стадии болезни, локальные клонические судороги в мышках лица, пальцев рук и плечевого пояса, дрожание, нарушение координации, генерализованные судорожные припадки, снижение интеллекта, психические нарушения;
- полиомиелитические признаки — возникают через несколько месяцев (реже лет) после перенесённой острой формы, появляяются нарастающей слабостью и атрофией мышц плечевого пояса с последующим расхождением вверх и вниз (вялые параличи);
- боковой амиотрофический склероз — вялые атрофические параличи верхних конечностей, повышение сухожильных и периостальных рефлексов, нарушения разговора, принятия пищи и воды [2][4][6][7][9].
Патогенез клещевого энцефалита
Входные ворота — поврежденная клещом кожа, слизистые оболочки кишечника, желудка, редко конъюнктива глаза (при размазывании клеща и не помытых руках).
Вирусемия — попадание вируса в кровь и его распространение в организме — проходит два этапа.
Гематогенным путём вирус попадает в головной мозг, где активно размножается, попутно, более медленно продвигаясь по лимфатическим путям, сенсибилизирует (повышает чувствительность) сегментарные участки тканей — часто в этих местах выявляются более значимые неврологические изменения.
После фазы размножения в нервной ткани вирус снова попадает в кровь и вызывает повторную сенсибилизацию уже предварительно сенсибилизированных тканей. Это ведёт к специфической аллергической реакции, альтерации (функциональному повреждению) нервных клеток и нарушению микроциркуляции. В различных отделах нервной системы образуются очаги микронекроза, поддерживаемые генерализованным воспалительным процессом в нервной ткани (с преимущественным вовлечением центральных отделов), что и определяет выраженность симптомов заболевания.
Благодаря цитопатическому действию вируса клещевого энцефалита (дегенеративному изменению) происходит депрессия выработки и снижение содержания циркулирующих Т-лимфоцитов, а также запоздалая реакция пролиферации В-лимфоцитов (иногда только к трём месяцам), т. е. развивается иммунодефицитное состояние, поддерживающее развитие патологических изменений головного мозга. Развивающийся иммунный ответ дезактивирует вирусные частицы вначале в межклеточном пространстве, затем при присоединении системы комплемента разрушает инфицированные клетки.
В некоторых случаях вирус запускает механизмы уклонения от иммунного ответа (особенности отдельных штаммов вируса, антигенный дрейф, индивидуальные особенности иммунологической реактивности человека и другое), что обуславливает возможность его длительного нахождения в организме и формирования хронических форм.
После перенесённой инфекции с выздоровлением остаётся стойкий (возможно пожизненный) иммунитет [1][7][8].
Классификация и стадии развития клещевого энцефалита
Заболевание классифицируют по клиническим формам, длительности, степени тяжести.
Формы клещевого энцефалита
Выделяют острый и хронический клещевой энцефалит. Острый энцефалит подразделяется на инапарантную, лихорадочную, менингеальную, менингоэнцефалитическую, полиоэнцефалитическую, полиоэнцефаломиелическую, полиомиелитическую и двухволновую формы.
Инапарантная (скрытая) форма — выявление специфических маркеров инфекции в крови при отсутствии или минимальной выраженности клинических проявлений.
Лихорадочная форма — внезапное повышение температуры тела до 38-39 °C, тошнота, иногда рвота, повышенный тонус затылочных мышц без изменений состава ликвора (менингизм), общая слабость, потливость продолжительностью около недели. Как правило, заканчивается благоприятно, после возможен средней продолжительности астеновегетативный синдром.
Менингеальная форма (наиболее частая манифестная форма) — возникновение всех проявлений лихорадочной формы с добавлением патологических симптомов раздражения мозговых оболочек, выраженного токсикоза. Иногда при присоединении преходящей рассеянной неврологической симптоматики происходит изменение сухожильных рефлексов, анизорефлексия (неодинаковость рефлексов), асимметрия лица и другое. Изменения ликвора характеризуются повышением внутричерепного давления до 300 мм вод. ст., выявляется лимфоцитарный плеоцитоз до 300-900 клеток в 1 мкл, повышается уровень белка до 0,6 г/л, содержание сахара не изменяется. В целом продолжительность болезни — около 20 дней, чаще протекает благоприятно, возможны остаточные явления в виде внутричерепной гипертензии, головных болей, субфебрилитета до 2-3 месяцев.
Менингоэнцефалитическая (очаговая и диффузная) форма — тяжёлая, жизнеугрожающая форма заболевания. При диффузном поражении на первый план выходят токсические и общемозговые симптомы, развитие судорог, нарушения сознания различной выраженности, иногда до комы. При очаговом поражении на фоне общемозговой и токсической симптоматики развиваются двигательные нарушения — центральные парезы (как правило, полностью обратимые).
Полиоэнцефалитическая форма — нарушения глотания, питья, речи, различные нарушения зрения, иногда подёргивания языка, при попытке пить вода выливается через нос, возможен парез мягкого нёба. Характерными проявлениями являются нарушения дыхания центрального типа, сосудистый коллапс и паралич сердца, что ведёт к летальному исходу. При благоприятном течении характерен длительный (иногда более года) астенический синдром.
Полиоэнцефаломиелическая форма — крайне тяжёлое течение, характеризуется поражением черепных нервов, параличом сердца и дыхания с летальностью до 30%. В остальных случаях — высокая вероятность параличей и перехода заболевания в хроническую форму
Полиомиелитическая форма — вялые параличами мышц шеи, плечевого пояса и верхних конечностей, периодические нарушения чувствительности этих областей, атония. Очень показателен т. н. синдром «свислой головы», когда больной не может удержать голову в вертикальном положении. Иногда вследствие поражения диафрагмы страдает дыхание, что достаточно опасно. Течение данной формы длительное, восстановление функции поражённых отделов не всегда проиходит в полном объёме.
Двухволновое течение с указанием формы второй волны — первая волна лихорадки в течение недели с комплексом общемозговых и интоксикационных нарушений, затем период мнимого благополучия продолжительностью 1-2 недели, и наступление второй волны повышения температуры тела, сопровождающейся развитием менингеальной и очаговой симптоматики, как правило, без тяжёлых последствий.
Хронический клещевой энцефалит
- гиперкинетическая форма — эпилепсия Кожевникова, миоклонус-эпилепсия, гиперкинетический синдром.
- амиотрофическая форма — полиомиелитический и энцефалополиомиелитический синдром, а также синдром рассеянного энцефаломиелита и бокового амиотрофического склероза.
- редко встречающиеся синдромы.
По течению
- острая форма — 1-2 месяца;
- острая затяжная (прогредиентная) — до 6 месяцев;
- хроническая — более 6 месяцев,
Степени тяжести клещевого энцефалита
- лёгкая — с сохранением трудоспособности;
- среднетяжёлая — инвалидность III группы с частичным сохранением трудоспособности;
- тяжёлая — инвалидность I и II групп, часто отсутствие трудоспособности [1][4][5].
Хронический клещевой энцефалит обусловлен длительным нахождением в организме вируса клещевого энцефалита. Чаще он развивается в детском и молодом возрасте. Выделяют четыре формы:
- инициальную — продолжение острого процесса;
- раннюю — в течение первого года;
- позднюю — после года от острой формы;
- спонтанную — без острого периода.
Осложнения клещевого энцефалита
Клещевой энцефалит сам по себе является серьёзным заболеванием, которое иногда приводит к смерти человека. Однако на фоне его протекания возможны дополнительные осложнения, значительно усугубляющие прогноз:
- отёк-набухание головного мозга с развитием комы, нарушения функции дыхания и кровообращения (высока вероятность летального исхода);
- кровоизлияние в мозг (часто приводит к мгновенной смерти);
- восходящий паралич Ландри — развитие вялых параличей с последующим поражением бульбарных центров, приводящее к смерти;
- неспецифические инфекционно-токсические и воспалительно-бактериальные осложнения (миокардит, отит, пневмония, сепсис) [1][3][5][10].
Диагностика клещевого энцефалита
Лабораторная диагностика
- клинический анализ крови — нормопения (нормальное содержание лейкоцитов) или умеренный лейкоцитоз, лимфо- и моноцитоз;
- иммуноферментый анализ крови и ликвора — выявление специфических IgM в острой, подострой или хронической стадии, изолированное выявление IgG как показатель перенесённого процесса с выздоровлением, комбинации IgM и IgG;
- полимеразная цепная реакция крови и ликвора — выявление нуклеиновых кислот вируса клещевого энцефалита как показатель активно протекающей инфекции;
- спинномозговая пункция:
- цитологические показатели — подсчёт количества и качества клеток (лимфоцитарный или смешанный цитоз от 10 до 1000 клеток в мкл);
- биохимические исследования ликвора — уровни общего белка, глюкозы и хлоридов;
МРТ головного мозга — очаги глиоза и нейродегенерации.
Электроэнцефалография — метод исследования электрической активности мозга путем размещения электродов в определенных зонах на поверхности головы [1][2][3][6][9].
Дифференциальная диагностика
- энцефалиты и менингиты другой инфекционной этиологии (менингококковый, герпетический, паротитный, листериозный, коревой и т. д.);
- опухоли головного мозга;
- абсцесс головного мозга;
- клещевой боррелиоз;
- деменция;
- травматические повреждения центральной нервной системы [1][2][10].
Лечение клещевого энцефалита
При развитии заболевания специфического высокоэффективного этиотропного лечения не существует.
В остром периоде показан покой со строгим постельным режимом, дезинтоксикационная терапия, рациональное питание, применение витаминов, средств улучшения мозгового кровообращения, гормонотерапия. При необходимости пациента могут перевести в палату интенсивной терапии, назначить применение спазмолитических и расслабляющих препаратов.
Симптоматическая и патогенетическая терапия
В качестве мер симптоматической и патогенетической терапии в остром периоде применяют:
- внутривенное введение изотонических растворов при интоксикации;
- нестероидные противовоспалительные средства при повышении температуры тела и для профилактики судорожного синдрома;
- антигистаминные средства (противоаллергические);
- антиагреганты и средства улучшения микроциркуляции.
Иногда на практике используются средства иммунотерапии, специфические иммуноглобулины, гамма-глобулины — их применение в какой-то мере может снизить выраженность проявлений клещевого энцефалита и тяжесть отдалённых последствий, однако кардинально на исход заболевания эти препараты повлиять не могут.
Восстановительное лечение
В подострый и отдалённый период для ускорения выздоровления и восстановления нарушенных функций применяются (преимущественно в странах СНГ и РФ):
- антиоксидантные средства;
- нейропротективные средства;
- витаминотерапия.
В хроническую фазу болезни возможно применение иммуностимулирующей и витаминной терапии, антигипоксантов и адаптагенов.
За переболевшими независимо от тяжести заболевания устанавливается диспансерное наблюдение сроком до трёх лет с периодическим осмотром невролога и обследованиями (по показаниям) [3][4][5].
Прогноз. Профилактика
При инапарантных, лёгких формах заболевания прогноз, как правило, благоприятный. При развитии более серьёзных форм болезни не исключено формирование достаточно длительных, иногда пожизненных остаточных явлений, сопровождающихся астено-невротическими проявлениями, головными болями различной интенсивности, снижением умственной и физической работоспособности. При тяжёлых формах прогноз неблагоприятен.
Вакцинация против клещевого энцефалита является наиболее эффективной профилактической мерой, позволяющей предупредить развитие заболевания. Проводится с применением любой зарегистрированной вакцины от клещевого энцефалита. Как правило, выполняется сначала осенью, потом весной, затем следующей весной через год, после чего показана последующая ревакцинация раз в три года (возможно определение уровня защитных антител и коррекция графика). Такая схема даёт практически гарантированную защиту от развития болезни при заражении. Имеются экстренные схемы вакцинации, однако их эффективность ниже основных.
При укусе инфицированным клещом невакцинированного человека в России прибегают к введению иммуноглобулина, однако его эффективность и безопасность стоят под сомнением.
Экстренная вакцинация
Экстренная вакцинация проводится, если человек в прошлом не болел клещевым энцефалитом и не был вакцинирован. Назначается лицам, планирующим выезд в местность, эндемичную по клещевому энцефалиту (туристам, геологам, студентам и др.) за 1-2 месяца до выезда. Вакцину, как правило, делают дважды с интервалом в 1-2 месяца. После укуса клеща введение вакцины не рекомендуется.
Экстренная профилактика специфическим иммуноглобулином против клещевого энцефалита проводиться только в СНГ и РФ до укуса клеща (предэкспозиционная профилактика) и в течение 96 часов после укуса. Защитное действие развивается в течение суток и продолжается до одного месяца, после чего необходимо повторное вакцинирование.
Подобная профилактика имеет множество противопоказаний, например возможно развитие шокового состояния. Кроме того, она не гарантирует 100 % защиты. Во время первого триместра беременности введение иммуноглобулина противопоказано, во 2-3 триместре беременности его применение возможно по жизненным показаниям после консилиума и информированного согласия беременной о возможных рисках.
Меры неспецифической профилактики аналогичны профилактике клещевого боррелиоза:
- во время посещения лесопарковой зоны стоит надевать защитную плотную одежду, а также использовать репелленты, отпугивающие клещей;
- периодически осматривать кожные покровы и одежду (раз в два часа);
- проводить централизованную обработку лесных и парковых угодий средствами борьбы с клещами.
При обнаружении присосавшегося клеща нужно незамедлительно обратиться в травматологическое отделение для его удаления клеща и отправки на исследование. Также параллельно необходимо обратиться к врачу-инфекционисту для наблюдения, обследования и получения рекомендаций по профилактической терапии [2][7][9].
Библиографическое описание:
Романова, К. А. Хроническая форма клещевого энцефалита: особенности клиники и диагностики (обзор литературы) / К. А. Романова, А. А. Малкин. — Текст : непосредственный // Молодой ученый. — 2019. — № 22 (260). — С. 248-250. — URL: https://moluch.ru/archive/260/59809/ (дата обращения: 24.04.2023).
В статье приведен обзор литературы, касающийся особенностей течения, клинических проявлений и диагностики хронической формы клещевого энцефалита. Рассмотрены наиболее частые варианты хронического энцефалита — кожевниковская эпилепсия, а также методы лабораторной и инструментальной диагностики заболевания.
Ключевые слова: хроническая форма клещевого энцефалита, клиническая картина, кожевниковская эпилепсия, лабораторная диагностика.
Клещевой энцефалит (КЭ) является вирусным инфекционным заболеванием человека, поражающим центральную нервную систему. КЭ вызывается вирусом (род Flavivirus, семейство Flaviviridae), который включает три подтипа:
- Европейский подтип, передаваемый клещами Ixodes ricinus, эндемичен в сельских и лесных районах Центральной, Восточной и Северной Европы;
- Дальневосточный подтип, распространяется главным образом I.persulcatus, эндемичен на Дальнем Востоке России и в лесных районах Китая и Японии;
- Сибирский подтип, передаваемый I. persulcatus, эндемичен на Урале, в Сибири и на Дальнем Востоке России, а также в некоторых районах Северо-Восточной Европы [8].
Заражение вирусом КЭ происходит при укусе инфицированным клещом или употреблении зараженного молока. Входными воротами организма человека служат кожа и подкожная клетчатка или клетки эпителия пищеварительного тракта, откуда вирус распространяется по организму.
Клинически клещевой энцефалит, как правило, развивается в острой циклической форме с выздоровлением, однако, иногда со временем может трансформироваться в хроническую инфекцию. Хроническая инфекция клещевого энцефалита с поражением мозга протекает годами или пожизненно [1, с. 15]. К этой форме энцефалита относятся больные с клиническим диагнозом гиперкинетический синдром, Кожевниковская эпилепсия, боковой амиотрофический склероз, эпидемический энцефалит, арахноэнцефалит, сирингомиелия, прогрессирующий полиэнцефаломиелит и др. [2].
По клиническим данным частота трансформации в хроническую инфекцию составляет 3–11 % к общему числу заболеваний острым клещевым энцефалитом [2]. Летальность составляет 7–10 %, остальные остаются инвалидами [5].
Хронический клещевой энцефалит (ХКЭ) развивается, если в лихорадочном периоде болезни вирус КЭ не элиминируется, а персистирует в ЦНС, имея тропность к моторным структурам и обусловливая развитие дегенеративно-воспалительных процессов [9].
Изучение хронического клещевого энцефалита (ХКЭ) берет начало с описания А. Я. Кожевниковым новой разновидности эпилепсии с наличием постоянного миоклонического гиперкинеза, сочетающегося с генерализованными судорожными припадками. По его мнению, в основе процесса при этом заболевании лежит очаговое поражение головного мозга в виде хронического энцефалита с дальнейшим переходом в склерозирование мозговой ткани.
Выдержка из статьи А. Я. Кожевникова в журнале «Медицинское обозрение» за 1894 год: «В строго определенных частях тела у них существовали постоянные клонические судороги; они то усиливались, то ослабевали; но когда усиливались до значительной степени, то легко могли перейти, и по временам действительно переходили в полный эпилептический припадок… У наших больных судорожный эпилептический припадок не прекращался, а был постоянно в большей или меньшей степени, — этим болезнь наших пациентов резко отличалась от обыкновенной типической кортикальной эпилепсии… Чтобы отличить эту форму от обыкновенной кортикальной эпилепсии ее можно назвать epilepsia corticalis sive partialis continua, так как судорожные явления были здесь постоянными» [3, с. 97–118]
По срокам развития хронического процесса выделяют первично-прогредиентную форму (впервые выявленную при отсутствии в анамнезе какой-либо острой формы КЭ) и вторично-прогредиентную форму (как непосредственное продолжение любой острой формы КЭ, либо в более поздний период после манифестной стадии) [2].
Клинически выделяют две формы ХКЭ: амиотрофическую и гиперкинетическую [5]. Амиотрофическая форма включает полиомиелитический и энцефалополиомиелитический синдромы, а также рассеянный энцефаломиелит, боковой амиотрофический склероз [1, с 25].
Полиомиелитический синдром чаще развивается у лиц перенесших полиомиелитическую форму КЭ. В этом случае, наряду с характерным симптомокомплексом полиомиелитического синдрома, в процесс вовлекаются двигательные ядра ствола мозга, что приводит к прогрессированию бульбарных нарушений. Синдром бокового амиотрофического склероза развивается в результате поражения центрального и периферического мотонейронов на уровне шейно-грудного утолщения спинного мозга или продолговатого мозга с характерной клиникой верхнего парапареза с преобладанием периферического компонента. Синдром рассеянного энцефаломиелита характеризуется множественными поражениями мотонейронов на различных уровнях [5].
Наиболее распространенной является гиперкинетическая форма, представленная Кожевниковской эпилепсией, также миоклонус-эпилепсией и гиперкинетическим синдромом [1].
Более многочисленной группой являются больные с синдромом эпилепсии Кожевникова [6,9]. Данная форма проявляется постоянными локальными неритмичными клоническими гиперкинезами конечностей и лица, периодически генерализующимися в общие моторные эпилептические припадки, а также парезами и атрофиями вовлеченных мышц и их контрактурами.
Первая стадия — острый период эпилепсии Кожевникова, во время которого у больных нередко возникают генерализованные эпилептические припадки или парциальные моторные припадки с вторичной генерализацией или без нее. Нередко после них остается моно- или гемипарез.
Вторая стадия — период выздоровления, во время которого симптомы, возникшие в остром периоде, сглаживаются. Часто признаки, предвещающие развитие эпилепсии Кожевникова, не определяются.
Третья стадия чаще возникает через несколько недель или месяцев, реже — через год и позже. Для нее характерно постепенное появление локальных неритмичных клонических гиперкинезов, приобретающих постоянный характер (исчезают только во время сна). Обычно они возникают в кисти одной руки, нередко сочетаясь с гиперкинезами мимической мускулатуры одноименной половины лица. Реже гиперкинезы распространяются на мускулатуру предплечья, плеча, туловища, ноги. Как правило, они односторонние. Вовлечение второй половины тела наблюдается крайне редко. На фоне постоянных гиперкинезов в вовлеченной группе мышц происходит формирование пареза с амиотрофией и контрактурой мускулатуры. Завершается формирование эпилепсии Кожевникова появлением вторично-генерализованных эпилептических припадков, частота которых может варьировать от нескольких припадков в день до одного припадка в месяц [9].
Классическая пентада признаков эпилепсии Кожевникова прослеживается во всех наблюдениях А. Я. Кожевникова и объясняет данное им название заболевания — «особый вид кортикальной эпилепсии».
Характерные клинические проявления, описанные А. Я. Кожевниковым:
− клонические неритмичные гиперкинезы в группе мышц руки, лица, реже ноги;
− вторично-генерализованные моторные припадки с потерей сознания или без;
− парез мускулатуры конечности, вовлеченной в гиперкинез;
− атрофия мускулатуры конечности, вовлеченной в гиперкинез;
− контрактуры, развивающиеся в мускулатуре конечности, вовлеченной в гиперкинез [3].
Диагностика КЭ базируется на данных анамнеза (укус клеща, пребывание в лесной зоне, употребление сырого козьего или коровьего молока) [4].
Лабораторное подтверждение заболевания заключается в обнаружении специфических антител IgM и IgG в сыворотках пациентов в сочетании с типичными клиническими признаками является основным методом диагностики. В более сложных ситуациях, например, после вакцинации, может потребоваться проверка на наличие антител в спинномозговой жидкости.
Метод ПЦР используется редко, поскольку РНК вируса ХКЭ чаще всего не присутствует в сыворотке пациента или спинномозговой жидкости во время клинических симптомов [8].
Магнитно-резонансная томография ЦНС в острую фазу очаговой формы КЭ в 70 % случаев выявляет очаговые изменения в виде 1–5 очагов гиперинтенсивных в Т2- и гипо- или изоинтенсивных в Т1-взвешенных изображениях, локализующихся в большинстве случаев в области таламуса, несколько реже в базальных ганглиях и субкортикальнокортикальной области [7, с 995–997].
Литература:
- Клинические рекомендации. Клещевой вирусный энцефалит у взрослых // Утверждены решением Пленума правления Национального научного общества инфекционистов 30 октября 2014 года.- 85с.
- Аммосов А. Д. Клещевой энцефалит: информационно-методическое пособие [Текст] // П. Кольцово: Институт средств медицинской диагностики ЗАО «Вектор-Бест», 2006. -115 с.
- Кожевников А. Я. Особый вид кортикальной эпилепсии [Текст] // Медицинское обозрение, Москва, 1894. — Т.42. — 247с.
- Кузнецова В. Г., Краснова Е. И., Патурина Н. Г. Клещевой энцефалит в клинической практике врача // Медицинский научно-практический портал «Лечащий врач». 2015. Январь. [Электронный ресурс]. — Режим доступа https://www.lvrach.ru/2015/01/15436136/ [дата обращения: 20.05.19].
- Ильинских Е. Н., Лукашова Л. В., Лепехин А. В., Портнягина Е. В., Ковширина Ю. В., Замятина Е. В., Жукова Н. Г. Клещевой энцефалит: методическое пособие для врачей, интернов и клинических ординаторов [Текст] // Томск, 2015. — 31 с.
- Субботин А. В. Хронический клещевой энцефалит и дифференцируемые с ним заболевания. Автореферат диссертации на соискание ученой степени доктора медицинских наук [Текст] // Российский государственный медицинский университет. — Москва, 1992. — 50 с.
- Gadolinium Enhancement of Cauda Equina: A New MR Imaging Finding in the Radiculitic Form of Tick-Borne Encephalitis // S. Marjelund, A. Jaaskelainen, T. Tikkakoski [et al.] // Am. J. Neuroradiol. — 2006.- № 27. — P.995–997.
- Factsheet about tick-borne encephalitis (TBE)»// European Centre for Disease Prevention and Control. Retrieved 15 January 2019.
- Хронические нейроинфекции. Под ред. Завалишина И. А., Спирина Н. Н., Бойко А. Н. М. [Текст] // Издательство ГЭОТАР-Медиа, 2010.- 560 с.
Основные термины (генерируются автоматически): клещевой энцефалит, Кожевниковская эпилепсия, боковой амиотрофический склероз, гиперкинез, припадок, хроническая инфекция, гиперкинетический синдром, спинномозговая жидкость, хроническая форма, хронический клещевой энцефалит.