1. Контроль исходного уровня знаний
ПРЕТЕСТЫ
1. Профилактика внутрибольничной
инфекции является актуальной проблемой:
а) только в нашей стране,
б) в некоторых странах зарубежья,
в) в нашей стране и странах
зарубежья.
2. Внутрибольничная инфекция
поражает пациента:
а) в результате обращения к
медработнику за советом,
б) в результате обращения к
медработнику за лечебной помощью.
3. Меры профилактики ВБИ предусмотрены
инструкциями по:
а) санитарно-противоэпидемиологическому
режиму;
б) лечению нозологических форм
болезни;
в) лечебно-охранительному режиму;
г) исследованиям пациента.
4. Внутрибольничная инфекция в
ряде случаев:
а) может привести к летальному
исходу,
б) не может привести к летальному
исходу.
5. Причины роста ВБИ:
а) недостаток лекарственных средств;
б) широкое применение
антибиотиков;
в) недостаточный контроль
санэпидрежима в ЛПУ;
г) слабая материально-техническая
база.
6. Наиболее восприимчивыми к
внутрибольничной инфекции являются пациенты:
а) терапевтических отделений,
б) хирургических и урологических
отделений,
в) неврологических отделений.
7.Показатели вспышки ВБИ:
а) сезонность и периодичность;
б) количество заболевших;
в) тяжесть заболевания.
8. Распространению ВБИ
способствует:
а) слабая материально-техническая
база ЛПУ;
б) инвазивные лечебные и
диагностические процедуры;
в) плохое снабжение лекарствами;
г) тяжесть заболевания.
9. Известно, что персонал нередко
(50-60% случаев) является носителем золотистого стафилококка, причем чаще всего
носителями являются:
а) мужчины,
б) женщины.
10. По мнению ряда исследователей,
основная часть бактерий попадает в воздух перевязочных и операционных:
а) из носоглотки
б) с поверхности кожи.
Постесты;
Выберите один правильный ответ:
1.
Источниками ВБИ могут быть:
а) медицинский персонал;
б) бактерионосители;
в) пациенты со
стертой или хронической формой инфекции;
г) все верно.
2. К
причинам, приводящим к восприимчивости «хозяина» к инфекциям, относится все, кроме:
а) неблагоприятной
окружающей среды;
б) возраста;
в) полноценного питания;
г) наличия
длительных хронических заболеваний.
3.
Наиболее высокий риск возникновения ВБИ у пациентов:
а) урологических отделений;
б) физиотерапевтических
отделений;
в) терапевтических
отделений;
г) на поликлинических
приемах.
4. К
инвазивным процедурам относятся…, исключите лишнее:
а) катетеризации
мочевого пузыря;
б) внутримышечной
инъекции;
в) измерения артериального
давления;
г) оперативного
вмешательства.
5. Первое
звено эпидемического процесса:
а) восприимчивый
организм;
б) механизм передачи;
в) источник инфекции;
г) пути передачи.
6.
Наиболее распространенные ВБИ…, исключите лишнее:
а) инфекции
мочевыделительной системы;
б) воспалительные
заболевания суставов;
в)
гнойно-септические инфекции;
г) инфекции дыхательного
тракта.
7. Искусственный
путь передачи ВБИ:
а) воздушно-капельный;
б) контактно-бытовой;
в) артифициальный;
г) воздушно-пылевой.
8. Естественный
механизм передачи ВБИ:
а) через руки
медперсонала;
б) через
перевязочный материал;
в) парентеральный;
г) фекально-оральный.
9.
Входными воротами инфекции являются …., исключите лишнее:
а) дыхательные пути;
б) мочевыделительная
система;
в) здоровая кожа;
г) поврежденная
слизистая оболочка.
10.
Медицинский персонал не рассматривает, как потенциально опасный источник заражения,
больного:
а) вирусным гепатитом;
б) туберкулезом;
в) ревматизмом;
г)
ВИЧ-инфицированного.
Решение
ситуационных задач:
Задача №1
Медсестра взяла
кровь из вены пациента на анализ. Соблюдая все правила стерильности, она не
надела стерильные перчатки на руки и работа без перчаток. взяв кровь из вены
пациента, медсестра стала выполнять другие назначения врача. Все ли
правильно сделала медсестра?
Задача №2
Отправляя мочу пациента
на анализ, медсестра надела перчатки, взяла флакон с мочой и унесла в
лабораторию, вернувшись на рабочее место медсестра, сняв перчатки, приступила
к продолжению своей работы. В чем ошибка медсестры? Что может произойти?
Задача №3
При раздаче обеда
медсестра не обратила внимание на гнойничок на руке, и продолжала раздавать
пищу пациентам. В чем ошибка медсестры? Что может произойти?
Задача №4
У пациента,
самостоятельно принимающего длительное время антибиотики, в полости рта появилась
белая точечная сыпь, при обследовании выяснилось, что это дрожжевой грибок
(кандида). Что чаще всего является причиной восприимчивости пациента к
такого рода инфекции?
Задача №5
Медсестра инфекционного
отделения, соблюдая все правила стерильности, делает инъекции лежачим
тяжелобольным пациентам в палате. Подойдя к больному И., она увидела, что больной
оправил естественные нужды в подкладное судно. Медсестра убрала из-под больного
судно и продолжила выполнять инъекции, назначенные врачом. Все ли правильно
сделала медсестра?
Задача №6
Отправляя кровь
пациентов на анализ, медсестра надела перчатки, взяла пробирки с кровью поставила
их в штатив и унесла в лабораторию, вернувшись на рабочее место медсестра,
приступила к продолжению своей работы. В чем ошибка медсестры? Что может
произойти?
Задача №7
В
больнице объявлен карантин в связи с заболеванием гриппа.
Какие
проблемы могут возникнуть у пациентов, находящихся на лечении в данной
больнице?
Возможные
пути передачи инфекционного заболевания гриппом.
Меры
предосторожности пациента и медперсонала.
Задача № 8
Буфетчица
в инфекционном отделении сообщила старшей медицинской сестре, что в буфете
обнаружен мышиный помёт.
Что
должна предпринять старшая медицинская сестра?
Задача №9
При
поступлении у пациента в приёмном покое обнаружен педикулёз. Какие
мероприятия необходимо провести в отношении такого больного.
Задача
№10
Медсестра по просьбе пациента отнесла переданные ему продукты в
холодильник, и возвратясь к пациенту, стала закапывать ему капли в глаза. В
чем ошибка медсестры?
Задача
№11
Медсестра
процедурного кабинета пришла на работу с признаками простудного заболевания:
кашель, насморк, общее недомогание. Отработала смену, оказывая помощь
пациентам. Ночью у одного из пациентов появились жалобы на недомогание,
насморк, чихание, слезотечение и поднялась температура тела до 38,5 гр.
В чем ошибка медсестры?
Эталоны
ответов на тестовые задания для самоконтроля знаний
по теме:
«Внутрибольничная инфекция»
Претесты: 1-а; 2-б; 3-а; 4-а; 5-б; 6-б; 7-б; 8-б; 9-а; 10-б.
Постесты: 1 – г; 2 – в; 3 – а; 4 – в; 5 – в;
6 — б; 7 – в; 8 – г; 9 – в; 10 – в.
Критерии
оценок для варианта 1:
«5» —
задание выполнено без ошибок, менее 9 минут;
«4» —
задание выполнено с 1 ошибкой, вовремя;
«3» —
задание выполнено с 2 ошибками, вовремя;
«2» —
задание выполнено с 3 и более ошибками.
Критерии
оценок для варианта 2:
«5» — 1
ошибка;
«4» — 2
ошибки;
«3» — 3
ошибки;
«2» — 4 и
более ошибок.
Ситуационные
задачи:
- Без перчаток
работать нельзя. После любой манипуляции необходимо вымыть руки для
предупреждения ВБИ. - После работы с
биологическими жидкостями, необходимо вымыть руки в перчатках и после их
снятия. - Раздавать пищу с
гнойниками на руках запрещено. - Причина ослабленное
здоровье. - Медсестра не должна
была этого делать, а пригласить санитарку. - Без перчаток
работать нельзя. После любой манипуляции необходимо вымыть руки для
предупреждения ВБИ. - ВБИ.
- Провести
дератизацию. - Обработка против
педикулеза. - Медсестра не вымыла
руки и не надела перчатки. - Медсестра должна
была быть отстранена от работы. ВБИ.
а)
санитарно – противоэпидемическому
режиму ЛПУ
б)лечению
нозологических форм болезни.
в)
лечебно – охранительному режиму.
г)исследованиям
пациента.
2.
Инфекционное заболевание, которым
пациент заражается в результате получения
медицинской помощи, а персонал в процессе
профессиональной деятельности,
называется:
а)
внутрибольничными
б)
карантинными
в)
особо опасными
г
) конвекционными
3.
Причины роста ВБИ:
а)
снижение иммунитета у населения
б)
широкое применение антибиотиков
в)
недостаточный контроль за соблюдением
сан эпид режима в ЛПУ
г
)увеличение инструментальных манипуляций
и обследований
д)
сложность дезинфекции и стерилизации
медицинской аппаратуры.
4.
Распространению внутрибольничной
инфекции способствуют:
а)
формирование госпитальных штаммов
б)
снижение иммунитета у населения
в)
слабая материально – техническая база
ЛПУ
г)
хорошее снабжение лекарствами
д)
инвазивные лечебные и диагностические
процедуры
е
)низкая асептическая дисциплина
персонала.
5.
Внутрибольничная инфекция развивается
только при наличии:
а)
источника инфекции
б)
источника инфекции и восприимчивого
человека
в)
источника инфекции, факторов передачи
и восприимчивого человека.
6.
Возбудителями ВБИ могут быть:
а)
бактерии
б)
вирусы
в)
грибы
г)
простейшие
д)
многоклеточные паразиты.
7.
Естественная среда обитания и резервуар
стафилококка в организме человека:
а)
кишечник
б)
мочевыделительная система
в)
передние отделы носа
г)
кожа
д)
слизистые глаз.
8.
Источником ВБИ в ЛПУ могут быть
а)пациенты
(больные или носители)
б)контаминированная
больничная среда
в)медицинский
персонал (больные или носители).
9.
Главные пути передачи ВБИ в амбулаторно
– поликлинических ЛПУ:
а)пищевой
б)
контактно – бытовой
в)
инструментальный
г)
водный
д)
воздушно – капельный.
10.
Ведущий путь заражения гепатитом В и С
и ВИЧ в мед учреждениях:
а)контактно-
бытовой
б)фекально-оральный
в)парэнтеральный
г)вертикальный
11.
Основная причина внутрибольничного
заражения гепатитом В и ВИЧ связана с
нарушением:
а)режима
дезинфекции
б)дезинфекции
и стерилизации инструментария
в)дезинфекции,
стерилизации и правил пользования
инструментами.
12.
Ведущие факторы передачи ВИЧ инфекции
и гепатита В в медицинском учреждении:
а)слёзы
и слюна
б)кровь
и инструменты
в)воздух
и вода
г)руки
персонала
д)предметы
ухода.
Тема
занятия 5.
Санитарно-гигиеническая оценка условий
пребывания больных, лечебно-охранительного
и санитарно-противоэпидемического
режима в ЛПО.
Цель
занятия:
ознакомить студентов с санитарно-
гигиеническими требованиями по содержанию
помещений, оборудованы инвентаря;
требованием к правилам личной гигиены
пациентов, условиям труда медицинского
персонала.
Практические
навыки:
освоить методику санитарно-гигиенического
обследования ЛПО.
План изучения темы:
I. Проверка исходного уровня знаний.
-
Санитарное
содержание помещений, оборудования,
инвентаря ООМД -
Требования
к правилам личной гигиены пациентов -
Требования
к условиям труда медицинского персонала
Литература:
Лекции
Гигиена
(ред. Г.И. Румянцева, 2009) стр. 367-393
Руководство
к лабораторным занятиям по гигиене и
основам
экологии
человека (ред. Ю.П. Пивоварова, 2004) стр.
190-194
СанПиН
2.1.3.2630-10 «Санитарно-эпидемиологические
требования
к организациям, осуществляющим медицинскую
деятельность».
Приказы МЗ РФ.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #

Так, ежегодно в России регистрируется 26-30 тыс. случаев внутрибольничных инфекций (ВБИ), из них 15% – это гнойно-септические инфекции (ГСИ) новорожденных, около 16% ГСИ – у оперированных больных. Фактически же их распространение значительно выше. Срок пребывания больных с ИСМП в медицинских учреждениях увеличивается до 10 дней, экономический ущерб – до 10-15 млрд рублей в год. В Европе ежегодный экономический ущерб от ИСМП составляет примерно 7 млрд евро, а в США – 6,5 млрд долларов.
Впервые в нашей стране на государственном уровне основные направления профилактики внутрибольничных инфекций были сформулированы в 1999 г. в программном документе «Концепция профилактики внутрибольничных инфекций», разработанном академиком РАМН В. И. Покровским.
За прошедшие десятилетия были накоплены новые научные данные о механизмах развития внутрибольничных инфекций, появилось значительное количество разнообразной медицинской техники, новых медицинских технологий, средств лечения и методов лабораторной диагностики. Произошло реформирование здравоохранения и государственной санитарно- эпидемиологической службы.
В связи с этим возникла необходимость пересмотра существующей концепции, что и было осуществлено группой авторов, в состав которой вошли и сотрудники кафедры эпидемиологии Пермской государственной медицинской академии им. ак. Е. А. Вагнера. Национальная концепция профилактики инфекций, связанных с оказанием медицинской помощи, была утверждена главным государственным санитарным врачом РФ Г. Г. Онищенко 6 ноября 2011г..
В рамках новой национальной концепции была изменена терминология: вместо «внутрибольничные инфекции» эта группа инфекций получила другое название. В зарубежной литературе для обсуждения данной проблемы используют термин «Healthcare- associated infections – HAIs», что в переводе означает «инфекции, связанные с оказанием медицинской помощи» (ИСМП). Таким образом, понятие ИСМП, рекомендованное в новой концепции, соответствует терминологии ВОЗ и гармонизации отечественных нормативных документов с международными требованиями.
В свете вышеизложенного вашему вниманию представляется обзорная лекция по эпидемиологии и профилактике ИСМП с учетом основных положений новой национальной концепции их профилактики.
Инфекции, связанные с оказанием медицинской помощи (ИСМП) – это случаи инфицирования, связанные с оказанием любых видов медицинской помощи (в медицинских стационарах и амбулаторно-поликлинических, образовательных, санаторно-оздоровительных учреждениях, учреждениях социальной защиты населения, при оказании скорой медицинской помощи на дому и др.), а также случаи инфицирования медицинских работников в результате их профессиональной деятельности.
Характеристика эпидемического процесса инфекций, связанных с оказанием медицинской помощи
Как известно, эпидемический процесс при любой инфекции возникает и реализуется при взаимодействии трех факторов – биологического, природного и социального.
Биологический фактор эпидемического процесса ИСМП характеризуется, с одной стороны, многообразием микроорганизмов, обусловливающих их развитие, с другой – низкой резистентностью пациентов, находящихся в медицинских организациях различного профиля.
Возбудители ИСМП представлены тремя группами микроорганизмов.
- Первая группа – патогенные возбудители традиционных инфекций: шигеллезов, кори, краснухи, гриппа, туберкулеза и др.
- Вторая группа – облигатные паразиты, патогенность которых проявляется в условиях стационара при широком применении лечебных и диагностических манипуляций. К этой группе относятся вирусные гепатиты В, С, D, ВИЧ-инфекция.
- Третья группа – условно-патогенные микроорганизмы, облигатные и факультативные паразиты, которые вызывают гнойно-септические инфекции. К ним относятся стафилококки, синегнойная палочка, протей, анаэробные микроорганизмы и др.
Возбудители гнойно-септических инфекций, как правило, определяются профилем стационара. Так, в ожоговых, травматологических и акушерских отделениях преобладают стафилококки, в урологических отделениях – кишечная палочка, синегнойная палочка, протей, клебсиелла, в стоматологических – анаэробы.
При адаптации штаммов возбудителя к условиям стационара формируются так называемые «госпитальные штаммы». Госпитальные штаммы – это штаммы микроорганизмов с измененными биологическими свойствами, выделенные в медицинской организации. При формировании госпитального штамма (клона) коэффициент разнообразия циркулирующих микроорганизмов снижается, штаммы приобретают такие свойства, как устойчивость к антимикробным препаратам, к физическим воздействиям, повышенная вирулентность.
Поступающие в стационар больные, как правило, имеют пониженную сопротивляемость, отсутствие местного иммунитета, иммунодефицитное состояние. Следует учесть, что в стационарах находится большое число лиц пожилого и престарелого возраста, сопротивляемость у которых ниже, чем у лиц активного возраста. К группам риска ИСМП, кроме пожилых лиц, относятся и недоношенные дети в силу несовершенной иммунной системы.
Источники возбудителей ИСМП
Основными категориями источников возбудителей ИСМП являются пациенты, окружающая среда и медицинский персонал. Различают два типа развития ИСМП: при экзогенном и эндогенном заражении.
Эндогенное заражение связано с собственной микрофлорой пациента, когда происходит активизация местной флоры и занос микробного агента из других органов и тканей. Например, в процессе хирургического вмешательства в рану могут попадать микроорганизмы с кожи пациента или из его кишечника.
При экзогенном заражении источником возбудителя инфекции могут быть больные или персонал, а также объекты окружающей среды, в которых накапливаются возбудители. Наибольшее значение как источника ИСМП имеют пациенты с клинически выраженным заболеванием, а также носители.
Окружающая среда как источник возбудителей госпитальных инфекций имеет наибольшую важность при условно- патогенных микроорганизмах, которые сохраняются и размножаются в различных увлажняющих устройствах, растворах для парентерального введения, некоторых антисептиках и дезинфектантах.
Медицинский персонал как источник возбудителя инфекции представляет опасность при наличии инфекционного поражения кожи, а также при формировании у них носительства, когда происходит размножение микроорганизмов в различных биотопах без признаков инфекции (колонизация).
Пути и факторы передачи
При традиционных ИСМП характерны естественные пути передачи, определяемые эволюционно сложившимися механизмами передачи. Возбудители ИСМП передаются воздушно-капельным, воздушно-пылевым, контактным, пищевым, водным путями, а также трансплацентарно или при прохождении плода по родовым путям.
Искусственными путями передачи считают те, которые связаны с лечебно-диагностическим процессом. Так, искусственным является заражение при гемотрансфузиях такими инфекциями, как ВИЧ-инфекция, гепатиты В, С, D, малярия и другими. Кроме того, к искусственным путям передачи относят контактный путь с руками персонала и предметами ухода за пациентами, инструментальный, аппаратный, трансфузионный.
Искусственные пути передачи, как и естественные, определяют по конечному фактору передачи. Руки медицинского персонала являются одним из основных факторов передачи. Медицинские перчатки не всегда обеспечивают непроницаемость микроорганизмов и защиту пациентов от заражения.
Распространению ИСМП в стационарах способствует скученность (госпитализированные люди находятся в круглосуточном общении друг с другом в закрытых помещениях) и перемешиваемость (производится постоянная выписка больных с одновременной госпитализацией новых).
Проявления эпидемического процесса ИСМП
Интенсивность. В работах отечественных и зарубежных ученых показано, что ИСМП возникают у 5-12% больных, поступающих в медицинские учреждения. В США ежегодно регистрируется до 2 млн заболевших в стационаре, в Германии 500 – 700 тыс., что составляет 1% населения этих стран. В РФ ИСМП по расчетным данным ежегодно развиваются у 2-2,5 млн человек.
Отсутствие единого подхода к выявлению больных ГСИ в медицинских учреждениях, некачественная организация микробиологического мониторинга, сокрытие случаев ИСМП привели к тому, что регистрируемый уровень заболеваемости не соответствует фактическому, что не позволяет госпитальному эпидемиологу осуществлять качественную эпидемиологическую диагностику и целенаправленную профилактику.
Для решения этой проблемы приоритетной задачей в современных условиях является разработка отечественных стандартных определений случаев ГСИ, организация в медицинских учреждениях высокого риска инфицирования (учреждения охраны материнства и детства, хирургического профиля) активного поиска ГСИ в рамках ретроспективного и проспективного наблюдения.
Динамика. Для многолетней динамики эпидемического процесса ИСМП характерны цикличность, сезонные подъемы и вспышки, определяемые конкретной нозоформой инфекции. Изменение динамики может быть связано с формированием устойчивости возбудителей к антибактериальным препаратам, а также рядом социальных факторов: изменения в ходе лечебно-диагностического процесса, переуплотненность, нарушение дезинфекционно-стерилизационного режима.
Структура. Основными клиническими формами ИСМП являются инфекции: мочевыводящих путей; в области хирургических вмешательств; дыхательных путей; инфекции кровотока.
Локализация патологического процесса может изменяться в зависимости от факторов риска возникновения ИСМП в конкретных условиях стационара. В структуре ИСМП в многопрофильных медицинских учреждениях ведущее место занимают ГСИ, которые составляют до 75-80% от общего количества заболеваний.
Наиболее часто ГСИ регистрируются в отделениях неотложной и абдоминальной хирургии, травматологии, урологии, учреждениях родовспоможения. В структуре неонатальной смертности ГСИ составляют 30%, летальность родильниц от сепсиса – 12%.
Гемоконтактные вирусные гепатиты В, С, D составляют в общей структуре ИСМП 6- 7%. При этом риску заражения подвержены больные, которым проводятся кровезаместительная терапия, гемодиализ и др. Группами риска инфицирования вирусом гепатита В является и медицинский персонал, выполняющий хирургические манипуляции или работающий с кровью в хирургических, гемодиализных, гематологических и лабораторных отделениях, а также пациенты, подвергшиеся данным манипуляциям. При этом носителями маркеров гемоконтактных гепатитов становятся от 15 до 62% персонала этих отделений.
Доля других традиционных ИСМП (гриппа, респираторных инфекций, дифтерии, туберкулеза и др.) составляет 5- 6% от общей заболеваемости. Группа внутрибольничных кишечных инфекций достигает 7-12%, при этом преобладают сальмонеллезы. Штаммы сальмонелл отличаются высокой антибиотикорезистентностью и устойчивостью к внешним воздействиям.
Возрастными группами риска развития ИСМП являются лица старше 60 лет, новорожденные, особенно с низкой массой тела, а также пациенты, которые получают инвазивные лечебно-диагностические медицинские технологии.
Пространственное распределение. К высокому риску инфицирования относятся отделения реанимации и интенсивной терапии, ожоговые, онкологические, травматологические, урологические, а также учреждения охраны материнства и детства. Внутри отделений помещениями повышенного риска заражения являются операционные, перевязочные, палаты интенсивной терапии и другие.
Эпидемиологический надзор за инфекциями, связанными с оказанием медицинской помощи
Эпидемиологический надзор за ИСМП – это система непрерывного слежения за эпидемическим процессом и его детерминантами для осуществления эпидемиологической диагностики с целью принятия обоснованных управленческих решений по предупреждению возникновения и распространения ИСМП.
Эпидемиологический надзор должен осуществляться в каждой медицинской организации с учетом ее профиля. Эпидемиологический надзор в медицинских организациях организует и контролирует госпитальный эпидемиолог. Практика работы госпитального эпидемиолога показывает, что эпидемиологический надзор и контроль за ИСМП характеризуется высокими показателями эффективности в тех медицинских организациях, где в штатное расписание введена ставка заместителя главного врача по эпидемиологическим вопросам.
Информационная подсистема эпидемиологического надзора должна включать систему учета и регистрацию случаев ИСМП и носительства у пациентов и персонала, а также микробиологический мониторинг больных и объектов внешней среды, направленный на своевременное обнаружение госпитальных штаммов (клонов). При этом должно осуществляться внутривидовое типирование штаммов с использованием молекулярно-биологических методов исследования.
Целесообразно также в рамках информационной подсистемы выделить поток информации, характеризующий условия заражения: переуплотненность, оперативную активность, нарушение протоколов по обеспечению безопасности лечебно-диагностического процесса, дезинфекционно-стерилизационного режима, своевременности и качества противоэпидемических мероприятий.
Диагностическая подсистема эпидемического надзора включает оперативный и ретроспективный эпидемиологический анализ с определением факторов риска. При эндогенной инфекции ретроспективный эпидемиологический анализ должен учитывать длительность нахождения больного в стационаре, характер операции, вид наркоза, очередность операции и другие факторы риска. При экзогенной инфекции, кроме определения факторов риска, эпидемиологическая диагностика должна быть направлена на выявление резервуара и источников возбудителя инфекции, мест и способов заражения.
Совершенствование эпидемиологического надзора в рамках Национальной концепции профилактики ИСМП предусматривает аппаратно-программное его обеспечение с использованием компьютерной техники.
Профилактические и противоэпидемические мероприятия
В основе профилактических и противоэпидемических мероприятий должен находиться санитарно-гигиенический и противоэпидемический режим медицинской организации, предусматривающий предупреждение заноса, распространения и выноса инфекции за её пределы.
Основными профилактическими мерами являются:
- соблюдение асептики при использовании химических средств для создания чистой гигиенической среды, исключающей распространение микробов;
- соблюдение антисептики при использовании химических средств для уничтожения микробов на живых тканях;
- совершенствование системы стерилизации и предстерилизационной очистки, контроля качества стерилизации и дезинфекции;
- раннее и полное выявление больных и носителей среди пациентов и медицинского персонала с гнойно-воспалительными и другими инфекционными заболеваниями;
- разграничение потоков отделения «чистой» и гнойной хирургии;
- сокращение числа инвазивных вмешательств.
Для обеспечения профилактики ИСМП среди персонала должны проводиться следующие мероприятия:
- после контакта с кровью, жидкостями организма пациентов, секретами, экскретами, контаминированными предметами руки моют с мылом;
- после снятия перчаток руки моют с мылом или обрабатывают спиртовым антисептиком;
- персонал должен надеть перчатки при осмотре пациента или проведении манипуляций, если возможен контакт с кровью, жидкостями организма, слизистыми оболочками, кожей и контаминированными предметами;
- персонал надевает маску, очки и щитки, так как при осмотре пациента или проведении манипуляций возможно образование брызг крови, секретов или экскретов;
- дезинфекция и стерилизация медицинского инструментария проводится в соответствии с нормативными документами.
Изоляционно-ограничительные мероприятия – это комплекс мероприятий по предупреждению передачи возбудителей от пациентов с потенциально заразными заболеваниями другим пациентам, медицинским работникам и посетителям стационара. К изоляционно-ограничительным мероприятиям относят:
- требования к размещению пациентов;
- применение средств индивидуальной защиты;
- обработку рук медицинского персонала;
- требования к перемещению и транспортировке пациентов;
- требования к использованию и обработку средств ухода за пациентами;
- проведение текущей и заключительной дезинфекции;
- при необходимости изоляцию пациентов в отдельном помещении (отдельные палаты, боксы, полубоксы).
К числу профилактических и противоэпидемических мероприятий следует отнести стерилизацию, дезинфекцию и очистку.
К объектам, подлежащим стерилизации, относятся хирургические инструменты, сердечные, сосудистые и мочевые катетеры, внутриматочные устройства. Дезинфекции, в частности химической, подлежат эндоскопы, дыхательное оборудование для анестезии, любые предметы, контаминированные патогенными микроорганизмами. Очистке подлежат предметы, не находящиеся в непосредственном контакте с пациентами: тонометры, термометры, предметы мебели. Эффективность стерилизации определяет предстерилизационная очистка изделий медицинского назначения, методы стерилизации, их контроль.
Организацию и контроль за проведением профилактических и противоэпидемических мероприятий обеспечивает госпитальный эпидемиолог. Предупреждение заноса инфекции в стационар обеспечивается правильной организацией приема: сбор эпидемиологического анамнеза, лабораторное обследование пациентов, обоснованное размещение в стационаре.
В функцию госпитального эпидемиолога входит проведение оперативного и ретроспективного анализа, эпидемиологическое обследование возникших очагов. Важное значение имеет полная регистрация всех случаев инфекционных заболеваний, особенно ГСП, контроль за которой должен осуществлять госпитальный эпидемиолог. Систематическое бактериологическое исследование больных, персонала и объектов внешней среды с внутривидовым типированием выделенных штаммов необходимо для установления эпидемиологических связей и формирования госпитальных штаммов.
Оценка эффективности профилактических мероприятий проводится по трем критериям: эпидемиологическому, социальному и экономическому. Эпидемиологическая эффективность мероприятия определяется по темпам снижения среднемноголетней заболеваемости ИСМП. Социальная эффективность мероприятий оценивается по совокупности ущерба, который наносят ИСМП здоровью и качеству жизни населения (показатели смертности, инвалидизации). Экономическая эффективность мероприятий определяется сокращением прямого и косвенного материального ущерба, наносимого региону.
Все дополнительные профилактические и противоэпидемические меры должны проводиться с учетом эпидемиологических особенностей конкретной инфекции, а также факторов риска, выявленных в процессе проведения эпидемиологического надзора.
Основными направлениями совершенствования профилактики ИСМП в современных условиях в соответствии с Национальной концепцией являются:
- формирование гармонизированного с международными правилами перечня обязательных требований, которые обеспечивают эффективную профилактику ИСМП в лечебно-профилактических организациях;
- подготовка стандарта проверки соблюдения обязательных требований, направленных на профилактику ИСМП в лечебно-профилактических организациях в зависимости от их профиля;
- совершенствование административного законодательства в сфере защиты прав потребителей медицинских услуг.
1.Группы риска ВБИ:
– пациенты, особенно хирургических, урологических, реанимационных отделений, а также отделений гемодиализа;
– посетители, особенно лица пожилого возраста и дети;
– родственники, ухаживающие за тяжелобольными;
– медицинский персонал, особенно те, кто использует инструментарий многоразового пользования, требующий проведения всех этапов обработки, предусмотренной санитарно-эпидемиологическими правилами.
2.Резервуары возбудителей ВБИ.
Возбудители инфекции находятся в резервуарах (источниках) инфекции. Резервуаром (источником) внутрибольничной (госпитальной) инфекции являются:
– руки персонала;- кишечник, мочеполовая система, носоглотка, кожа, волосы, полость рта (как пациента, так и персонала);
– окружающая среда: персонал, пыль, вода, продукты питания;
– инструментарий; оборудование;
– лекарственные средства и т. д.
Типичными местами обитания ВБИ являются изделия из резины (катетеры, дренажные трубки), приборы, в которых используются вода и антисептики (дистилляторы, ингаляторы, ионизаторы и т д), аппараты для искусственного дыхания, инструментарий.
Наиболее опасны в качестве источника инфекции больные легкими формами и носители.
С целью профилактики внутрибольничных инфекций в учреждениях здравоохранения соблюдается санитарно-противоэпидемический режим в соответствии с САНПИН 2.1.3.2630-10 «Санитарно-эпидемиологические требования к организациям, осуществляющих медицинскую деятельность».
3.Профилактика ВБИ
Проблема профилактики ВБИ является многоплановой и весьма трудна для решения по целому ряду причин – организационных, эпидемиологических, научно-методических. Эффективность борьбы с ВБИ определяется тем, соответствует ли конструктивное решение здания ЛПУ последним научным достижениям, а также современным оснащением ЛПУ и строгим выполнением требований противоэпидемического режима на всех этапах предоставления медицинской помощи. В ЛПУ независимо от профиля должны выполняться три важнейших требования:
– сведение к минимуму возможности заноса инфекции;
– исключение внутригоспитальных заражений;
– исключение выноса инфекции за пределы лечебного учреждения
4.Санитарно- противоэпидемический режим различных помещений медицинского учреждения.
Общие требования к организации профилактических и противоэпидемических мероприятий
В целях профилактики возникновения и распространения внутрибольничных инфекций (ВБИ) разрабатывается план профилактических и противоэпидемических мероприятий, который утверждается руководителем организации.
Профилактические мероприятия проводятся исходя из положения, что каждый пациент расценивается как потенциальный источник гемоконтактных инфекций (гепатит B, C, ВИЧ и других).
При плановом поступлении на стационарное лечение пациенты на догоспитальном этапе подлежат профилактическому обследованию на:
– туберкулез (флюорография, результаты действительны в течение года);
– маркеры гепатитов B и C, сифилис (в случае оперативного лечения);
– дифтерию и кишечные инфекции (пациенты психиатрических стационаров);
– кишечные инфекции (пациенты детских стационаров до 2 лет и сопровождающие лица, результаты действительны в течение 2 недель до госпитализации).
Дети, поступающие на стационарное лечение, должны иметь сведения об отсутствии контактов с инфекционными больными в течение 21 дня до госпитализации.
Санитарное содержание помещений, оборудования, инвентаря
Все помещения, оборудование, медицинский и другой инвентарь должны содержаться в чистоте. Влажная уборка помещений (обработка полов, мебели, оборудования, подоконников, дверей) должна осуществляться не менее 2 раз в сутки, с использованием моющих и дезинфицирующих средств, разрешенных к использованию в установленном порядке. Администрация ЛПО организует предварительный и периодический (не реже 1 раза в год) инструктаж персонала, осуществляющего уборку помещений по вопросам санитарно-гигиенического режима и технологии уборки.
Хранение моющих и дезинфекционных средств должно осуществляться в таре (упаковке) изготовителя, снабженной этикеткой, на стеллажах, в специально предназначенных местах.
Необходимо иметь отдельные емкости с рабочими растворами дезинфекционных средств, используемых для обработки различных объектов:
– для дезинфекции, для предстерилизационной очистки и для стерилизации изделий медицинского назначения, а также для их предварительной очистки (при использовании средств, обладающих фиксирующими свойствами);
– для дезинфекции поверхностей в помещениях, мебели, аппаратов, приборов и оборудования;
– для обеззараживания уборочного материала, для обеззараживания отходов классов Б и В (в случае отсутствия установок для обеззараживания).
Емкости с рабочими растворами дезинфекционных средств должны быть снабжены плотно прилегающими крышками, иметь четкие надписи или этикетки с указанием средства, его концентрации, назначения, даты приготовления, предельного срока годности раствора.
При работе с дезинфекционными средствами необходимо соблюдать все меры предосторожности, включая применение средств индивидуальной защиты, указанные в инструкциях по применению.
Уборочный инвентарь (тележки, мопы, емкости, ветошь, швабры) должен иметь четкую маркировку или цветовое кодирование с учетом функционального назначения помещений и видов уборочных работ и храниться в выделенном помещении. Схема цветового кодирования размещается в зоне хранения инвентаря. Стиральные машины для стирки мопов и другой ветоши устанавливаются в местах комплектации уборочных тележек.
Мытье оконных стекол должно проводиться по мере необходимости, но не реже 2 раз в год.
Генеральная уборка помещений палатных отделений и других функциональных помещений и кабинетов должна проводиться по графику не реже 1 раза в месяц, с обработкой стен, полов, оборудования, инвентаря, светильников.
Генеральная уборка операционного блока, перевязочных, родильных залов, процедурных, манипуляционных, стерилизационных и других помещенийасептическим режимом проводится один раз в неделю. В день проведения генеральной уборки в оперблоке плановые операции не проводятся.
Вне графика генеральную уборку проводят в случае получения неудовлетворительных результатов микробной обсемененности внешней среды и по эпидемиологическим показаниям.
Для проведения генеральной уборки персонал должен иметь специальную одежду и средства индивидуальной защиты (халат, шапочка, маска, резиновые перчатки, резиновый фартук и др.), промаркированный уборочный инвентарь и чистые тканевые салфетки.
Использованный уборочный инвентарь обеззараживают в растворе дезинфицирующего средства, затем прополаскивают в воде и сушат. Уборочный инвентарь для пола и стен должен быть раздельным, иметь четкую маркировку, применяться раздельно для кабинетов, коридоров, санузлов.
Хранение уборочного инвентаря необходимо осуществлять в специально выделенном помещении или шкафу вне помещений рабочих кабинетов.
Для обеззараживания воздуха в помещениях с асептическим режимом следует применять разрешенные для этой цели оборудование и/или химические средства.
Сбор грязного белья осуществляется в закрытой таре (клеенчатые или полиэтиленовые мешки, специально оборудованные и маркированные бельевые тележки или другие аналогичные приспособления) и передаваться в центральную кладовую для грязного белья.
Стирка белья должна осуществляться в специальных прачечных или прачечной в составе медицинской организации. Режим стирки белья должен соответствовать действующим гигиеническим нормативам.
Транспортировка чистого белья из прачечной и грязного белья в прачечную должна осуществляться в упакованном виде (в контейнерах) специально выделенным автотранспортом.
Перевозка грязного и чистого белья в одной и той же таре не допускается. Стирка тканевой тары (мешков) должна осуществляться одновременно с бельем.
После выписки (смерти) больного, а также по мере загрязнения матрацы, подушки, одеяла должны подвергаться дезинфекционной камерной обработке. В случае использования для покрытия матрацев чехлов из материала, допускающего влажную дезинфекцию, камерная обработка не требуется. Дезинфекционной обработке подлежат кровать и тумбочка пациента. В медицинской организации должен быть обменный фонд постельных принадлежностей, для хранения которого предусматривается специальное помещение.
В ООМД не должно быть синантропных членистоногих, крыс и мышевидных грызунов. Проведение дезинсекции и дератизации должно осуществляться в соответствии с санитарными правилами специализированными организациями.
Сбор, временное хранение и удаление отходов различных классов опасности в ООМД осуществляются в соответствии с санитарными правилами по обращению с медицинскими отходами.
В целях профилактики ВБИ обеззараживанию подлежат руки медицинских работников (гигиеническая обработка рук, обработка рук хирургов) и кожные покровы пациентов (обработка операционного и инъекционного полей, локтевых сгибов доноров, санитарная обработка кожных покровов).При поступлении в стационар пациенты, при необходимости, проходят санитарную обработку в приемном отделении, включающую: принятие душа или ванны, стрижку ногтей и другие процедуры, в зависимости от результатов осмотра. После санитарной обработки больному выдается комплект чистого нательного белья, пижама/халат, тапочки. Личная одежда и обувь оставляется в специальной упаковке с вешалками (полиэтиленовые мешки, чехлы из плотной ткани) в помещении для хранения вещей пациентов или передается его родственникам (знакомым). Допускается нахождение больных в стационарах в домашней одежде. Личная одежда больных инфекционными заболеваниями должна подвергаться камерной дезинфекции в случаях, предусмотренных санитарными правилами.
В отделении больному выдается мыло, полотенце, стакан (чашка, кружка), при необходимости – поильник, плевательница, подкладное судно с подставкой. Разрешается использовать собственные предметы личной гигиены.
Гигиеническая обработка больных (при отсутствии медицинских противопоказаний) должна осуществляться не реже 1 раза в 7 дней с отметкой в истории болезни. Гигиенический уход за тяжелобольными (умывание, протирание кожи лица, частей тела, полоскание полости рта и т.д.) проводится утром, а также после приема пищи и при загрязнении тела. Периодически должны быть организованы стрижка и бритье больных.
Смена белья пациентам должна проводиться по мере загрязнения, регулярно, но не реже 1 раза в 7 дней. Загрязненное белье подлежит немедленной замене. Смену постельного белья родильницам следует проводить 1 раз в 3 дня, нательного белья и полотенец – ежедневно, подкладных пеленок – не менее 4 – 5 раз в сутки и по необходимости. Допускается использование прокладок фабричного изготовления.
Перед возвращением пациента в палату после операции производится обязательная смена белья. Смена белья пациентам после операций должна проводиться систематически до прекращения выделений из ран.
В операционных, акушерских стационарах (родильных блоках и других помещениях с асептическим режимом, а также в палатах для новорожденных) должно применяться стерильное белье. Для новорожденных допускается использование памперсов.
После каждой раздачи пищи производят влажную уборку помещений буфетных. Уборочный материал промывается, обеззараживается, просушивается.
Не допускается оставлять в буфетных остатки пищи после ее раздачи больным, а также смешивать пищевые остатки со свежими блюдами.
Раздачу пищи больным производят буфетчицы и дежурные медицинские сестры отделения. Раздача пищи должна производиться в халатах с маркировкой “Для раздачи пищи”. Не допускается к раздаче пищи младший обслуживающий персонал.
В местах приема передач и в отделениях должны быть вывешены списки разрешенных для передачи продуктов (с указанием их предельного количества).
Ежедневно дежурная медицинская сестра отделения проверяет соблюдение правил и сроков годности (хранения) пищевых продуктов, хранящихся в холодильниках отделения. При обнаружении пищевых продуктов в холодильниках отделения с истекшим сроком годности, хранящихся без упаковок с указанием фамилии больного, а также имеющих признаки порчи, они должны изыматься в пищевые отходы. О правилах хранения личных пищевых продуктов пациент должен быть информирован при поступлении в отделение.
Персонал обеспечивается средствами индивидуальной защиты в необходимом количестве и соответствующих размеров (перчатками, масками, щитками, респираторами, фартуками и пр.) в зависимости от профиля отделения и характера проводимой работы.
Для персонала стационаров предусматривается устройство гардеробных с душем и туалетом.
В каждом структурном подразделении выделяются комнаты для персонала, в которых должны быть предусмотрены условия для приема пищи.
Медицинский персонал должен быть обеспечен комплектами сменной одежды: халатами, шапочками, сменной обувью в соответствии с табелем оснащения, но не менее 3 комплектов спецодежды на одного работающего.
В оперблоке врачи и другие лица, участвующие в операции, должны работать в стерильных халатах, перчатках и масках. Сменная обувь должна быть из нетканого материала.
Стирка одежды персонала должна осуществляться централизованно и раздельно от белья больных.
Смена одежды в подразделениях хирургического и акушерского профиля осуществляется ежедневно и по мере загрязнения. В учреждениях терапевтического профиля – 2 раза в неделю и по мере загрязнения. Сменная обувь персонала, работающего в помещениях с асептическим режимом, должна быть из нетканого материала, доступного для дезинфекции. Сменная одежда и обувь должна быть предусмотрена также и для медицинского персонала других подразделений, оказывающего консультативную и другую помощь, а также для инженерно-технических работников.
В ходе проведения манипуляций пациенту персонал не должен вести записи, прикасаться к телефонной трубке и тому подобное.
Прием пищи персоналом проводится в специально отведенных помещениях, на рабочем месте принимать пищу запрещено.
Нахождение в медицинской одежде и обуви за пределами ЛПО не допускается.
В целях профилактики внутрибольничных инфекций (далее – ВБИ) в лечебно-профилактической организации (далее – ЛПО) осуществляются дезинфекционные и стерилизационные мероприятия, которые включают в себя работы по профилактической и очаговой дезинфекции, дезинсекции, дератизации, обеззараживанию, предстерилизационной очистке и стерилизации изделий медицинского назначения.
- Уборка, использование, дезинфекция уборочного инвентаря, его хранение проводятся согласно приказам МЗ № 288 СанПиН 5 179-90 г.
- Соблюдается порядок хранения рабочей одежды.
- Санитарная обработка пациентов в отделении и смена белья проводится один раз в семь дней и по необходимости.
- Соблюдается порядок хранения грязного белья, личной одежды пациента.
5.Дезинфекция, предстерилизационная очистка и стерилизация предметов медицинского назначения, предметов ухода проводятся согласно приказам МЗ: ОСТ 42-21-02-85 г. и приказу № 408, а также методическим указаниям по дезинфекции, предстерилизационной очистке и стерилизации предметов медицинского назначения, утвержденных МЗ России 30 декабря 1998 г. № МУ – 287-113.
- Проводится активное выявление инфекционных пациентов (подозрение на кишечную инфекцию, брюшной тиф, дифтерию, вирусный гепатит), соблюдаются сроки наблюдения за контактными больными.
- Соблюдается режим питания: оснащение раздаточных, буфетных, время реализации готовой пищи, порядок сбора и удаления пищевых отходов, порядок обработки посуды, ветоши, уборочный инвентарь и его хранение, порядок хранения передач.
- На случай выявления пациентов с карантинными и особо опасными инфекциями в отделениях имеются схемы-памятки поведения медперсонала при выявлении подозрительных пациентов, оказания первой помощи, схемы оповещения, укладки по особо опасным инфекциям.
- Соблюдаются правила сбора, хранения и удаления отходов в лечебно – профилактических учреждениях (СанПиН 2.1.7.728-99).
Дезинфекция. Предстерилизационная очистка и стерилизация медицинских изделий. Приказы, регламентирующие способы, режимы и средства для дезинфекции, предстерилизационной очистки и стерилизации.
Постановление Главного государственного санитарного врача РФ от 18.05.2010 N 58 (ред. от 10.06.2016) “Об утверждении СанПиН 2.1.3.2630-10 “Санитарно-эпидемиологические требования к организациям, осуществляющим медицинскую деятельность” (вместе с “СанПиН 2.1.3.2630-10. Санитарно-эпидемиологические правила и нормативы…”) (Зарегистрировано в Минюсте России 09.08.2010 N 18094)
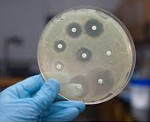
Дезинфекция и стерилизация изделий медицинского назначения проводится для обезвреживания либо уничтожения различных микроорганизмов. Но некоторые руководители лечебных учреждений, стремясь сэкономить, относятся к этим мероприятиям недостаточно ответственно. В результате значительно возрастает риск развития различных инфекционных заболеваний, в том числе и гнойно-септических, как среди больных, так и сотрудников ЛПУ. Поэтому очень важно правильно обеззараживать медицинские изделия. Качество дезинфекции можно оценить с помощью смывов на определение золотистого стафилококка, синегнойной палочки и бактерий группы кишечной палочки. Контролируют 1 % одновременно обработанных изделий, но не менее трех инструментов. Дезинфекция считается эффективной при отсутствии роста микроорганизмов.
Обработка медицинских инструментов включает в себя дезинфекцию, предстерилизационную очистку и собственно стерилизацию. Общие правила организации указанных процессов установлены «Методическими указаниями по дезинфекции, предстерилизационной очистке и стерилизации изделий медицинского назначения» (МУ-287-113). Их утвердил Департамент Госсанэпиднадзора Минздрава РФ 30.12.1998 г. Кроме того, применяются утвержденные НИИ дезинфектологии Роспотребнадзора методические пособия по применению конкретных дезинфицирующих средств.
Познакомимся сначала с дезинфекцией, которая является достаточно сложной, объемной и универсальной для различных ЛПУ.
Что такое дезинфекция
Этот термин обозначает уничтожение патогенных и условно-патогенных микроорганизмов на всех поверхностях в помещениях, в том числе на полу, стенах, ручках дверей, выключателях, подоконниках, а также на жесткой мебели, поверхностях врачебного оборудования, в воздухе помещений, на посуде, белье, изделиях медицинского назначения и предметах ухода за больными, санитарно-техническом оборудовании, биологических жидкостях. Словом, дезинфекцию должны проходить все инструменты и расходные материалы, которые используются в работе любого ЛПУ.
Задачей дезинфекции является предупреждение или ликвидация накопления, размножения и распространения возбудителей заболеваний. И в первую очередь, если мы говорим о больницах, внутрибольничных инфекций. Дезинфекция может быть профилактической и очаговой.
Профилактическая дезинфекция проводится для защиты людей от возможного заражения. В лечебных учреждениях она выполняется в виде текущей ежедневной влажной уборки и генеральной уборки эпидзначимых кабинетов (операционных, перевязочных) один раз в неделю. Очаговая дезинфекция проводится в случае возникновения или подозрения на возникновение инфекционного заболевания.
Препарат для проведения дезинфекции и его концентрация выбираются исходя из конкретного инфекционного заболевания. В зависимости от вида медицинского изделия проводят дезинфекцию высокого (ДВУ), промежуточного (ДПУ) и низкого уровней (ДНУ).
А теперь условно разделим обрабатываемые предметы на несколько видов. «Некритические» контактируют с неповрежденной кожей. «Полукритические» контактируют со слизистыми оболочками или поврежденной кожей. «Критические» проникают в стерильные ткани организма или сосуды, контактируют с кровью или инъекционными растворами.
ДВУ используется для обработки «критических» предметов. При этом методе обработки погибают все микроорганизмы, кроме спор бактерий. Для ДВУ применяют глутаровый альдегид, диоксид хлора, 6 % раствор перекиси водорода и средства на основе надуксусной кислоты. Эти химические средства можно использовать и для стерилизации. Однако при стерилизации данными веществами время обработки значительно увеличивается.
ДПУ используется для обработки «полукритических предметов. При проведении ДПУ погибают вегетативные формы бактерий, в том числе микобактерии, большинство вирусов и грибов. Однако споры бактерий в этих условиях выживают. Мелкие нелипидные вирусы, например энтеровирусы, риновирусы, более устойчивы к бактерицидным средствам. Крупные же липидные вирусы, такие как аденовирусы, вирус гепатита В и ВИЧ, обычно погибают при обработке дезинфектантами промежуточного уровня. К дезинфекционным средствам, используемым для ДПУ, относятся практически все препараты, концентрация которых готовится по режиму уничтожения бактерий и в соответствии с методическими указаниями к каждому используемому препарату.
ДНУ используется для обработки «некритических» и некоторых «полукритических» предметов. Например, для обработки ванн, которые применяют при гидротерапии пациентов с поврежденной кожей. После ДНУ погибают вегетативные формы большинства видов бактерий, вирусы и грибы. Не реагируют на этот метод обработки споры бактерий, микобактерии и мелкие нелипидные вирусы. К средствам ДНУ относятся соединения на основе 70 % и 90 % этилового или изопропилового спирта, хлорсодержащие препараты, некоторые фенолсодержащие средства и йодофоры. Среди дезинфектантов низкого уровня также можно назвать препараты на основе четвертичных аммониевых соединений.
Применяются 4 основных метода дезинфекции:
Механический метод – это проветривание, вентиляция помещений, стирка белья, обработка поверхностей пылесосом, протирание их влажной ветошью.
Физический метод заключается в высокотемпературной обработке Используются кипячение в дистиллированной воде или воде с добавлением натрия двууглекислого (питьевая сода), паровой метод в стерилизаторе (автоклаве), воздушный метод в суховоздушном шкафу. Этот метод надежен, экологически чист и безопасен для персонала.
Химический метод позволяет обрабатывать медицинские предметы различными химическими веществами в жидком, газообразном состоянии. Изделия погружают в дезраствор, налитый в пластмассовые, стеклянные или покрытые эмалью без повреждений емкости. Для проведения такой дезинфекции рекомендуется применять специальные контейнеры, в которых изделия размещаются на перфорированных решетках. Это снижает риск инфицирования и травматизации персонала. Емкости с растворами дезинфицирующих средств должны быть снабжены крышками, иметь надписи с указанием названия средства, его концентрации, срока приготовления и использования.
Биологический метод основан на использовании антагонизма различных видов микроорганизмов. Так, при использовании бактериофагов, то есть вирусов бактерий, уничтожаются стафилококки, синегнойная палочка, брюшнотифозные бактерии и т. д.
К сведению. Бактериофаги узко специфичны. Например, стафилококковый бактериофаг, проникая в микробную клетку стафилококка, уничтожает только ее. Для обработки медицинских изделий их не применяют, но зато их можно достаточно эффективно использовать для лечения людей и для обеззараживания поверхностей, особенно там, где сформировался госпитальный штамм (например, роддома). Также бактериофаги хорошо знакомы работникам предприятий коммунальной сферы. Их используют для обеззараживания сточных вод на полях фильтрации.
Средства химической дезинфекции
Средства химической дезинфекции наиболее часто используется в ЛПУ. Большинство таких средств по химическому составу можно разделить на 7 групп.
В состав галогенсодержащих веществ входят в качестве активного действующего вещества хлор, бром, йод. Препаратами из этой группы являются, в частности, Хлорамин Б, Хлорэффект, гипохлорид натрия, Де-хлор, нейтральный анолит, Сульфохлорантин, Пресепт, хлоргексидин глюконат и т.д.
В кислородсодержащей группе препаратов действующим веществом является кислород, выделяющийся из перекиси водорода, перекисных соединений, надкислот. Препаратами этой группы являются, например, перекись водорода, Оксидезин, Пероксимед, Окадез, Клиндезин Окси, Виркон.
Средства на основе катионных поверхностно-активных веществ (ПАВы) представляются весьма перспективными, так как позволют совмещать дезинфекцию и предстерилизационную обработку. ПАВы не вызывают коррозию медицинских инструментов. К препаратам из этой группы относятся АХД 2000 специаль, Аламинол и Аламинол плюс, Бриллиант, Велтолен, Ника-дез, Премьер, Самаровка, Септодор форте, Вегосепт.
Гуанидсодержащие средства созданы на основе сложных органических соединений. Они активны в отношении широкого спектра микроорганизмов. Препаратами этой группы являются Лизоформин специаль, Лизетол АФ (при его использовании металлические инструменты полностью очищаются, причем без коррозии), Пливасепт 5%, хлоргексидин биглюконат (Гибитан), Фогуцид, который на обработанной поверхности образует защитную пленку, действующую от 3 до 7 суток.
В состав альдегидсодержащих средств входят глутаровый или янтарный альдегид. Препараты этой группы обладают выраженным бактерицидным, вирулоцидным, фунгицидным, спороцидным действием. Вместе с тем они отрицательно действуют на макроорганизмы. Часть этих дезсредств может использоваться не только для дезинфекции, но и для стерилизации инструментария, а также для проведения дезинфекции эндоскопического оборудования по режиму ДВУ. Из этой группы чаще всего используются Гигасепт ФФ, Сайдекс, Лизоформин 3000, Секусепт Форте.
Спирты. Это группа препаратов на основе этанола, пропанола, изопропанола. Такие средства как Бациллол плюс, Деконекс Соларсепт используют для дезинфекции поверхностей и оборудования. 70 % этиловый спирт используется как кожный асептик.
Среди фенолсодержащих препаратов можно рекомендовать Амоцид и Амоцид 2000, которые эффективны для проведения текущей и заключительной дезинфекции в очагах туберкулеза для обеззараживания биоматериала от больных.
Как проводят дезинфекцию
Медицинские изделия погружают в дезраствор сразу же после их использования. При этом дезраствор должен полностью покрывать инструменты не менее 1 см над их поверхностью. Изделия сложной конфигурации дезинфицируют в разобранном виде. Каналы и полости изделий заполняют дезинфицирующим раствором так, чтобы в них не оставалось пузырьков воздуха. Сильно загрязненные инструменты нужно подвергать двукратной обработке.
Хлорсодержащие средства, например, Хлорамин Б, Клорсепт, применяют в основном для дезинфекции изделий медицинского назначения из стекла, пластмассы, резины, коррозионно-стойкого материала или отработанного перевязочного материала и одноразовых инструментов. Очистка с помощью ерша резиновых изделий не допускается!
Для дезинфекции многоразового металлического инструментария рекомендуется использовать препараты, которые не вызывают коррозии. Правда, эти дезсредства стоят дороже. Но экономить не стоит. Ведь стоимость металлических многоразовых инструментов намного выше.
По окончании дезинфекционной выдержки изделия промывают. Оставшиеся загрязнения оттирают с помощью ершей, щеток, салфеток под проточной питьевой водой либо в специальных моющих аппаратах.
Обратите внимание. Поскольку альдегидосодержащие дезсредства достаточно токсичны, при работе с ними персоналу следует соблюдать особые меры предосторожности:
* рабочие растворы из концентратов готовьте в отдельных хорошо вентилируемых помещениях с достаточной кубатурой;
* во время приготовления рабочих растворов и при работе с ними защищайте органы дыхания респираторами, кожу рук перчатками, а глаза очками;
* рабочие растворы должны находиться только в емкостях с плотно закрытыми крышками! Используйте специальные ванночки – стерилизаторы из полиэтилена. Емкость следует открывать только при необходимости, защищая органы дыхания;
* нельзя разводить исходный концентрат теплой и тем более горячей водой. Это усиливает вредные испарения с поверхности раствора;
* промывка изделий под проточной водой до дезинфекции не допускается. Ведь аэрозоль, образующийся в процессе мытья, может инфицировать персонал, проводящий обработку, а также поверхности помещений. Подчеркнем, однако, что при применении многих альдегидосодержащих дезинфектантов очистка медицинских изделий от загрязнения все же необходима. Дело в том, что такие дезинфектанты фиксируют белковые загрязнения. Это затрудняет процесс дезинфекции. Поэтому предварительная очистка в данном случае должна проводиться с соблюдением противоэпидемических принципов. Используются специальные емкости. Промывные воды, салфетки, использованные для очистки, обеззараживаются одним из хлорсодержащих дезинфектантов.
Практическими вопросами проведения дезинфекции в любом ЛПУ занимаются в основном медицинские сестры. А вот задача администрации медучреждения – обеспечить приобретение эффективных дезпрепаратов, замену их с периодичностью не реже 8-12 месяцев, чтобы предотвратить формирование антибиотикоустойчивых микроорганизмов. На сегодня поставщики предлагают ЛПУ десятки различных дезинфектантов. Реклама у продавцов напористая, сделать правильный выбор не так-то легко.
В письме от 25.01.2006 № 0100/626-06-32 Роспотребнадзор предписал при выборе реагентов для дезинфекции руководствоваться государственным реестром зарегистрированных дезсредств. Найти этот реестр можно, в частности, на информационных ресурсах Роспотребнадзора в сети Интернет.
Перечни некоторых зарегистрированных в нашей стране дезинфицирующих средств доводятся и специальными письмами Роспотребнадзора. Например, перечень дезсредств, обладающих вирулицидной активностью, отечественного и зарубежного производства приведен в письме Роспотребнадзора от 07.03.2006 № 0100/2490-06-32.
Предстерилизационная обработка
Для инструментария, который соприкасается со слизистыми оболочками и ранами, в том числе операционными, одной дезинфекции недостаточно. Требуется стерилизация. Но перед этим проводят предстерилизационную обработку. Цель — удаление всех мелких частиц, оставшихся после операции, различных белковых загрязнений.
При предстерилизационной обработке используют специально приготовленные растворы, в которые входят вода, перекись водорода и моющие средства «Астра», «Лотос», «Айна», «Прогресс». Можно также применять дезинфектанты, специально предусмотренные для совмещения дезинфекции с предстерилизационной обработкой. Такие препараты очень удобны в работе, позволяют экономить рабочее время персонала, тем самым сокращая затраты ЛПУ. В настоящее время выбор комбинированных препаратов достаточно широк.
При предстерилизационной очистке разъемные медицинские изделия замачиваются в разобранном виде. Все предметы полностью погружаются в раствор с заполнением всех полостей. О качестве же дезинфекции и предстерилизационной подготовки медицинского инструментария судят по результатам биологических и химических анализов.
Важно. Контроль качества предстерилизационной очистки проводят в ЛПУ ежедневно, под руководством старшей медицинской сестры. Проверке подлежит 1 % изделий от партии, но не менее трех единиц. Качество очистки оценивают путем постановки азопирамовой пробы на наличие остаточных количеств крови, а также путем постановки фенолфталеиновой пробы на наличие остаточных количеств щелочных компонентов моющих средств. При положительной азопирамовой пробе не позднее чем через 1 минуту после нанесения реактива появляется фиолетовое окрашивание, которое вскоре переходит в розово-сиреневое или буроватое.
При положительной фенолфталеиновой пробе о наличии на изделиях остаточных количеств щелочных компонентов моющего средства свидетельствует появление розового окрашивания реактива. Если пробы на кровь или на остатки щелочных компонентов моющих средств, оказываются положительными, всю партию изделий повторно очищают до получения отрицательных результатов.
Стерилизация
Как мы уже говорили, оборудование и инструменты, которые проникают в стерильные ткани организма или сосуды, контактируя с кровью или инъекционными растворами, относятся к «критическим» предметам. Они должны пройти стерилизацию, чтобы полностью удалились или уничтожились всех виды микроорганизмов, включая споры бактерий. Стерилизация не может быть относительной, она всегда абсолютна! В медицинской практике применяются в основном три вида стерилизации.
Таблица 1. Виды стерилизации.
| Виды стерилизации | Методы стерилизации | Действующий агент |
| физический | паровой
воздушный гласперленовый инфракрасный |
пар под избыточным давлением
(120 °С, давление 1,1 атм) (132 °С, давление 2,0 атм) сухой воздух при 180 °С нагретые стеклянные шарики при 190–240 °С инфракрасное излучение при 200+3 °С |
| химический | жидкостной
плазменный |
растворы химических соединений
(альдегид-, кислород-, хлорсодержащих) пары 20 % пероксида водорода |
| газовый | – | окись этилена в смеси с углекислым газом, бромистым метилом и др. |
Поясняем. При стерилизации горячим воздухом возбудители болезней уничтожаются высокой температурой 180°С в суховоздушном стерилизаторе. В случае подобной стерилизации в автоклаве эффект достигается уже при 120 °С. Инструменты в него укладывают так, чтобы они не касались друг друга. Для контроля стерилизации используют химические тесты, которые укладывают на каждую полку суховоздушного стерилизатора в виде конверта в 5 точках по четырем краям и в середине. Если хотя бы один химический тест не изменил цвет, стерилизацию всей партии инструментов проводят заново. Обратите внимание, что сроки хранения стерильного материала после этой процедуры незначительные – до 1 суток.
Об успешном проведении стерилизации можно говорить при соблюдении следующих параметров обработки: температурный режим, давление пара, время воздействия (экспозиция).
Таблица 2. Режимы стерилизации некоторых медицинских инструментов
| Способ стерилизации | Температура,
°С |
Давление,
кгс/кв.см |
Экспозиция,
мин. |
Материал обрабатываемых изделий |
| Сухим горячим воздухом (суховоздушный стерилизатор) | 180 | 60 | металл, стекло | |
| Водяным насыщенным паром под избыточным давлением (автоклав) | 132 | 2,0 | 20 | металл, стекло, текстильные материалы, резина |
| 120 | 1,1 | 45 | резина, латекс, отдельные полимерные материалы |
Стерилизация горячим паром широко распространена в ежедневной медицинской практике. Ее достоинства – это короткий полный производственный цикл и невысокие температуры. Автоклавная техника а последние годы усовершенствовалась и позволяет при доступном для ЛПУ уровне затрат обеспечивать жесткие требования клинических стандартов.
Одним из основных условий проведения качественной стерилизации является загрузка автоклава в точном соответствии с рекомендациями производителя. Это означает правильное расположение и количество загружаемых предметов. Водяной пар должен свободно циркулировать, а конденсат своевременно выводиться. При загрузке автоклава обратите внимание на то, чтобы тяжелые инструменты располагались на нижних поддонах, а легкие – на верхних.
Изделия загружают в таком количестве, которое допускает свободную подачу воздуха к стерилизуемым изделиям. Не допускается перекрывать продувочные окна и решетки вентиляции. Загрузку и выгрузку изделий проводят при температуре не выше 40-50°С.
Для контроля стерилизации в каждый бикс закладывают специальные термоиндикаторы. Они должны располагаться на трех разных уровнях – нижнем, среднем, верхнем – и позволяют осуществлять как внешний (в камере стерилизатора) и внутренний (в упаковке с изделиями) контроль. После окончания стерилизации и обязательно до использования стерильного материала проверяют тесты. Они должны изменить цвет. Если хотя бы одна полоска не изменила цвет, весь материал повторно стерилизуют.
Срок хранения простерилизованных изделий: в биксах без фильтра, в двойной мягкой упаковке – 3 суток; в пергаменте, бумаге мешочной непропитанной, мешочной влагопрочной, бумаге упаковочной высокопрочной, бумаге крепированной, стерилизационной коробке с фильтром – 20 суток.
Виды стерилизаторов. Плюсы и минусы
Существуют стерилизаторы, в которых используется метод, основанный на применении кратковременного импульсного инфракрасного излучения, создающего в рабочей камере температуру 200+3°С. Время инфракрасной стерилизации инструментария в неупакованном виде составляет от 10 до 25 минут, включая этапы выхода на режим и охлаждения. Однако недостатками такой стерилизации являются отсутствие упаковки инструментов, повреждающее воздействие на полимерные материалы и резину, наконец, отсутствие контролирующих индикаторов.
В настоящее время появляется различная аппаратура для стерилизации мелких инструментов. В качестве примера можно привести гласперленовый стерилизатор. Он представляет собой камеру, наполненную стеклянными шариками, которые нагреваются до температуры 190-240°С. Такой метод стерилизации используется в стоматологии. Однако и он имеет недостатки: можно применять лишь для мелких цельнометаллических инструментов без упаковки. Они стерилизуются в течение 5-15 секунд. У более крупных инструментов для такой обработки доступна только рабочая часть. А полная их стерилизация даже при увеличении экспозиции не удается. Проблемы возникают и со средствами контроля работы этих стерилизаторов.
Недостатком стерилизации жидкими химическими средствами является возможное наличие на очищенном инструментарии следов очистки — остатков токсичных бактерицидных средств. Кроме этого необходимо наличие стерильных емкостей, причем не менее двух, со стерильной дистиллированной водой для отмывания стерилизующего агента. При химической стерилизации может наступать загрязнение микроорганизмами простерилизованных инструментов.
Стерилизация газовым методом более надежна, но технически она весьма сложна. Для нее необходимы особые помещения, аппаратура, согласование с органами санитарного надзора. Тем не менее иногда этому методу нет альтернативы. Ведь не всякая медицинская техника выдержит температурную и жидкостную стерилизацию. К примеру, оптические инструменты, электрооборудование. Но стерилизация газовым методом с применением окиси этилена и формальдегида в России широко не применяется, так как пока разработки отечественной аппаратуры находятся на начальной стадии. В некоторых ЛПУ используют зарубежные газовые стерилизаторы. Заметим, что это оборудование достаточно дорогое. Плюсом стерилизации газовым методом является возможность использования упаковки материалов, которые могут храниться годами. Минусом, помимо его дороговизны, считается существенное время экспозиции (несколько часов), необходимость дегазации при помощи специальной аппаратуры, что дополнительно увеличивает длительность цикла стерилизации.
Существует современный, эффективный, но весьма дорогой метод стерилизации – плазменная очистка в низкотемпературных плазменных стерилизаторах SPS. Принцип работы этой аппаратуры основан на генерации плазмы непосредственно вокруг стерилизуемого материала. Стерилизующим агентом является 20 %-ный пероксид водорода. Процесс происходит в любой части камеры. Контроль температуры осуществляется инфракрасными датчиками. Стерилизация в этом случае представляет собой сухой процесс при температуре от +35 до +50 °С, что гарантирует сохранность инструментов и оборудования, чувствительного к повышенной температуре и влажности. Время стерилизации — от 90 до 120 минут.
Особенности очистки отдельных видов инструментов
Выше мы отнесли к «полукритическим» предметы, контактирующие со слизистыми оболочками или поврежденной кожей, например, ингаляторы и некоторые виды эндоскопов. «Полукритические» инструменты должны подвергаться ДВУ. Но некоторые эндоскопические инструменты относятся к «критическим» и подлежат стерилизации.
Обработка эндоскопов производится непосредственно после их использования и имеет свои особенности, отраженные в табл. 3.
Таблица 3. Порядок очистки эндоскопов
| Эндоскопы, используемые для нестерильных эндоскопических манипуляций (гастрофиброскопия, бронхоскопия) | Эндоскопы, используемые для стерильных эндоскопических манипуляциях |
| 1) предварительная очистка
2) окончательная очистка по методике предстерилизационной очистки 3) ДВУ спороцидными средствами |
1) предварительная очистка
2) предстерилизационная очистка 3) стерилизация |
Особенности очистки, дезинфекции, стерилизации эндоскопов и инструментов к ним содержатся в Методических указаниях МУ 3.5.1937-04, утвержденных Главным государственным санитарным врачом РФ 04.03.2004.
Особые хлопоты ЛПУ доставляет стерилизация термолабильных инструментов. К ним, в частности, относятся лапароскопы. Стерилизация газом окиси этилена или жидкими химическими средствами требует наличие специальной дорогостоящей техники (газовый метод), а также продолжительного времени. Поэтому чтобы не испортить инструмент, во многих стационарах используют дезинфекцию высокого уровня. Однако в отличие от стерилизации ДВУ не уничтожает полностью споры бактерий. Поэтому увеличивается риск инфицирования пациентов. И напомним, что эти изделия после очистки надо хранить в условиях, исключающих вторичное заражение микроорганизмами.
В заключение хочется подчеркнуть, что последовательное и четкое проведение в лечебных учреждениях всех мероприятий по проведению дезинфекции и стерилизации позволит значительно снизить уровень внутрибольничного инфицирования.
Организация системы сбора и удаления отходов в учреждениях здравоохранения
По данным ВОЗ, около 15 % отходов медико-санитарной деятельности представляют опасность для человека и окружающей среды. Они несут в себе инфекционную, химическую или радиоактивную угрозу, способны массово отравлять людей и загрязнять экологию в долгосрочной перспективе. Поэтому деятельность по обращению с медицинскими отходами строго регламентируется законом, ведутся разработки новых, более безопасных методов утилизации – проблема решается глобально, на мировом уровне.
История проблемы медотходов
Говорить об опасности медицинских отходов стали во второй половине ХХ столетия. Проблема возникла в связи с открытием ряда инфекционных заболеваний, угрожающих человечеству эпидемиями. Ученые разных стран делали акцент на том, что заразиться ВИЧ, гепатитом В или С можно в ходе проведения медицинских процедур, а значит, пришло время взять ситуацию под контроль.
Более пятидесяти лет назад, чтобы предотвратить эпидемии в медучреждениях, в практику ввели одноразовый инструментарий и расходные материалы, стали повсеместно использовать средства дезинфекции и бактерицидные лампы.
Вопрос классификации медицинских отходов, их правильного сбора и хранения был поставлен Всемирной организацией здравоохранения в 1979 г. Именно тогда независимый экспертный совет отнес их к классу опасных и указал на необходимость специальных методов обращения и утилизации.
В 1989 г. на конференции в Базеле был принят международный документ – «Конвенция о контроле за трансграничной перевозкой опасных отходов и их удалением», который вступил в силу в 1992 г. 170 стран мира, ратифицировавших этот документ, обязуются не принимать и не вывозить опасные отходы через границы других государств, а также должны организовать их безопасную утилизацию. Вторым пунктом в классификации опасных после радиоактивных значатся отходы из медицинских учреждений. Всего в этом списке 45 единиц.
Первым российским документом, в котором была представлена таблица классификации медицинских отходов по классам опасности, стал СанПин 2.1.7.728-99 «Правила сбора, хранения и удаления отходов лечебно-профилактических учреждений». Актуальным в настоящее время является обновленный СанПин 2.1.7.2790-10 «Санитарно-эпидемиологические требования к обращению с медицинскими отходами», разработанный в 2010 г.
Что такое медицинские отходы
Медицинские отходы – это все, что образуется в результате работы медучреждений и ЛПУ. К ним относят остатки тканей человека или животных, биологические жидкости, предметы медицинского ухода, фармпрепараты, бинты. Они представляют огромную опасность, так как могут содержать патогенные микроорганизмы, частицы токсичных и радиоактивных веществ, а в случае бесконтрольного выхода за пределы больниц – становятся источником потенциальной эпидемии.
Классы опасности
Медицинские отходы подразделяются на классы опасности.
- Класс А.
Эпидемиологически безопасные, нетоксичные отходы, которые по составу приближены к твердым бытовым, не контактировали с биологическими жидкостями или инфекционными больными. К ним относят канцелярские принадлежности, упаковку, мебель, инвентарь, потерявшие потребительские свойства, смет от уборки территории, отработки центральных пищеблоков и подразделений ЛПУ, кроме инфекционного и фтизиатрического.
- Класс Б.
Отходы с потенциалом инфицирования, которые могут привести к эпидемиям. К опасным медицинским отходам класса Б принадлежат:
- материалы и инструменты, загрязненные биологическими жидкостями, например кровью;
- патологоанатомические отходы;
- органические послеоперационные (органы, ткани);
- пищевые – из инфекционных отделений;
- отходы из лабораторий (микробиологических, клиникодиагностических), из фармацевтических производств, которые имеют дело с микроорганизмами 3–4-й группы патогенности;
- из вивариев;
- непригодные к использованию живые вакцины.
- Класс В.
Чрезвычайно эпидемиологически опасные отходы, которые контактировали с инфекционными болезнями и могут спровоцировать распространение инфекции.
К ним относят отходы:
- лабораторий и фармацевтических производств, которые имеют дело с микроорганизмами 1–2-й групп патогенности;
- фтизиатрических стационаров;
- микробиологических лабораторий, работающих с возбудителем туберкулеза.
- Класс Г.
Токсикологически опасные отходы, близкие по составу к промышленным. В их числе:
- просроченные лекарственные средства и антисептики;
- цитостатики и химиопрепараты;
- ртутьсодержащие предметы, приборы и оборудование;
- отходы фармацевтических производств;
- отходы от эксплуатации оборудования, систем освещения и др.
- Класс Д.
Радиоактивные отходы. К ним относят любые материалы, предметы, частицы, в которых содержание радионуклидов превышает допустимые нормы радиационной безопасности.
Порядок утилизации медицинских отходов классов А, Б, В, Г
К работе с медотходами допускаются лица, которые прошли предварительный инструктаж и имеют вакцинацию против гепатита В. Все действия выполняются в соответствии с принятой в медучреждении схемой, которая подробно описывает процесс сбора, временного хранения, утилизации медицинских отходов классов А, Б, В, Г.
Поэтапно процесс выглядит так:
- Сбор медотходов в местах образования в одноразовую тару, которая соответствует классу опасности.
- Помещение их в многоразовые контейнеры для транспортировки в места временного хранения.
- Пребывание мусора в местах накопления – до 24 часов в специальных или подсобных помещениях, дольше этого срока – в холодильной или морозильной камере.
- Обеззараживание медицинских отходов класса опасности В и Б.
- Транспортировка к месту утилизации на специально оборудованных автомобилях компаний, с которыми ЛПУ заключило договор.
Что такое участок по обращению с медотходами
Для сбора, накопления, аппаратного обеззараживания и утилизации медицинских отходов групп Б и В медицинская организация в России обязана обустроить специальный участок в отдельном здании или на самостоятельной территории. К помещениям также предъявляют много требований, например такие:
- условное разделение на «чистую» и «грязную» зоны;
- наличие канализации, водопровода, электричества, отопления и автономной вентиляции;
- холодильное оборудование для отходов медицинского учреждения класса Б, которые предстоит хранить дольше 24 часов;
- устойчивая к мытью и дезинфекции поверхность стен, пола, потолков и мебели;
- хорошая система вентиляции, исключающая перетекание воздушных масс из «грязных» зон в «чистые»;
- наличие поливочного крана и поддонов в производственных помещениях, а также раковины для мытья рук – в местах обеззараживания;
- температура воздуха в помещении – +18…+25 °С, относительная влажность – не выше 75 % и др.
Как организован документальный учет
Для учета обращения медицинских отходов необходимы такие документы:
- технологические журналы для каждого структурного подразделения (в них указывают количество упаковок отходов классов Б и В);
- технологический журнал организации (фиксируют объем или вес мусора, сведения об организации, которая занимается вывозом);
- документы, подтверждающие вывоз и обезвреживание (выдает компания, с которой заключен договор);
- технологический журнал участка по обращению с отходами.
Какие требования предъявляют к транспортировке
Чтобы обеспечить сохранность медицинских отходов и предотвратить заражение людей, воздуха, почвы, для их перевозки используют специализированный транспорт:
- кабина и кузов должны быть отделены друг от друга;
- материал изготовления кузова – устойчивый к обработке моющими и дезинфицирующими средствами, а также к механическому воздействию;
- для перевозки длительностью более четырех часов внутри должно присутствовать оборудование для охлаждения;
- в кузове обязательно наличие приспособлений для фиксации тары, погрузки и выгрузки;
- в транспортном средстве должен быть набор для экстренной дезинфекции в случае рассыпания или разливания содержимого пакетов/контейнеров;
- обязательно наличие средств мобильной связи.
Водители, выполняющие транспортировку отходов из медицинских организаций, проходят периодические медосмотры и профилактическую иммунизацию. Каждый из них получает комплект индивидуальной защиты – перчатки, маску или респиратор, специальную обувь и фартук.
Несмотря на строго регламентированную действующую систему обращения с медотходами, ее усовершенствование продолжается. ВОЗ прилагает все усилия, чтобы улучшить методики сбора, сортировки и обеззараживания. Ведется поиск новых безопасных и экологичных способов утилизации.
Медицинские отходы представляют огромную опасность. Удастся ли удержать под контролем эту «бомбу замедленного действия», зависит от каждого участника цепочки – руководителя медучреждения, рядовых сотрудников, компании, организующей вывоз и утилизацию.
Санитарно-противоэпидемический режим в учреждениях здравоохранения.
Инфекционная безопасность в учреждениях здравоохранения – это комплекс санитарно-противоэпидемических, санитарно-гигиенических, лечебно-профилактических мероприятий, направленных на предупреждение занесения и распространения инфекции в данных учреждениях.
Инфекционная безопасность в учреждениях здравоохранения достигается в первую очередь соблюдением санитарно-противоэпидемического режима.
В Республике Беларусь руководствуются «Санитарными правилами устройства, оборудования и эксплуатации лечебно-профилактических организаций», которые утверждены постановлением Главного государственного санитарного врача Республики Беларусь от 11.07.2003 № 71 «Об утверждении и введении в действие санитарных правил».
Указанное постановление включает 14 глав. Ниже приведены некоторые правила, регламентирующие санитарно-противоэпидемический режим учреждений здравоохранения.
Территория больницы должна находиться в удовлетворительном санитарном состоянии. Уборка территории проводится постоянно и включает летом – своевременное скашивание травы и ее уборку, осенью – уборку опавшей листвы, зимой – снега и посыпку пешеходных дорожек песком или другим антиобледенителем. Для сбора мусора устанавливаются мусоросборники с плотно закрывающимися крышками. Должна быть выделена зона для прогулок и отдыха больных, оснащенная беседками, скамейками. Территория должна освещаться в темное время суток, иметь клумбы с цветами и зеленые насаждения, хорошие подъездные пути.
Для текущего сбора мусора у входа в здания, в местах отдыха и на территории должны быть установлены урны, которые следует очищать ежедневно и содержать в чистоте.
Расстояние между палатными корпусами должно быть не менее 24 метров.
В постановлении сформулированы требования к архитектурно-планировочным и конструктивным решениям зданий, отдельных помещений. Например, определено, где и как размещать рентгенкабинеты, операционные, что можно, а что нельзя размещать в цокольном этаже, подвальных помещениях и т.д.
Изложены требования к внутренней отделке помещений.
Несведущему человеку все это может показаться малозначимыми, но в действительности, без этих правил невозможно организовать лечебно-диагностический процесс на хорошем современном уровне.
В санитарных правилах сформулированы требования к санитарно-техническому, медицинскому, технологическому оборудованию, мебели, инвентарю. Это касается и палат, где находятся больные. Здесь на 1 койку должно быть не менее 25 м3 воздуха, 7 м2 площади при высоте помещения 3,5 м. Палаты бывают одно-, двухместные и многокоечные. В современных условиях при строительстве новых больниц более 4 коек в палате планировать не рекомендуется. Идеальными являются одноместные палаты.
Температура воздуха в палате должна быть в пределах 18-22оС. Воздух в палатах должен быть без запахов, поэтому необходимо регулярное проветривание. Часто проветривание палат зависит от времени года. В зимнее время проветривание проводится не реже 2-3 раз в день, а летом при наличии сеток на окнах они могут быть открыты целый день. При этом не должно быть сквозняков.
В палатах должна быть только самая необходимая мебель: кровать, прикроватная тумбочка или прикроватный столик, стулья по числу больных, один общий стол, шкаф для верхней одежды и обуви, холодильник. У каждой постели должна быть кнопка вызова медперсонала с переговорным устройством, наушниками для прослушивания радиопередач. Кровати рекомендуется расставлять параллельно наружной стене с окнами. Расстояние между кроватями должно быть в пределах 1 метра. Кровати могут быть разных конструкций, включая специальные функциональные. В вечернее время предусматривается электрическое освещение.
За санитарным состоянием палат постоянно должна следить медицинская сестра. Два раза в день проводится влажная уборка, в том числе 1 раз с использованием разрешенных дезинфицирующих средств, вытирается пыль с кроватей, подоконников, прикроватных столиков и т.д. Один раз в месяц проводится генеральная уборка. Дважды в месяц протираются стены, плафоны, оконные рамы. Особое внимание должно уделяться туалетам, санитарным комнатам, где находятся судна, мочеприемники, инвентарь для уборки.
В ЛПУ, являющихся клиниками, должны быть дополнительные помещения для студентов и преподавательского состава, включая раздевалки, туалеты, кладовые, обособленные от основных функциональных подразделений больницы. Системы отопления, вентиляции и кондиционирования воздуха должны обеспечивать оптимальные условия микроклимата и воздушной среды помещений ЛПУ. Плохая вентиляция способствует не только появлению неприятных запахов, но и бактериальной зараженности воздуха.
Помещения ЛПУ должны иметь естественное освещение. Освещение вторым светом или только искусственное допускается в кладовых, клизменных, комнатах личной гигиены, санузлах при палатах, душевых, гардеробных для персонала и некоторых других. Для защиты от слепящего действия солнечного света и перегрева окна допускаются козырьки, жалюзи, доступные для мытья и дезинфекции. Шторы допускаются в качестве временных солнцезащитных приспособлений. В каждой палате имеются настенные комбинированные светильники и специальный светильник ночного освещения.
Очень важные правила санитарного содержания помещений, оборудования и инвентаря. Например, влажная уборка помещений (мытье полов, протирка мебели, оборудования, подоконников, дверей и т.д.) должна проводиться не менее 2 раз в сутки (а в хирургических и родовспомогательных помещениях – не менее 3 раз, в том числе 1 раз с использованием разрешенных дезинфицирующих средств) с применением моющих средств, разрешенных Министерством здравоохранения Республики Беларусь (МЗ РБ). Использование для влажной уборки помещений порошкообразных синтетических моющих средств не допускается.
Смена белья больным производится не реже 1 раза в 7 дней; родильницам – 1 раз в 3 дня. Допускается нахождение в стационаре больных в домашней одежде при условии еженедельной смены ее родственниками (кроме инфекционных, акушерских, послеоперационных и кожно-венерологических отделений). Из отделений инфекционного, хирургического, акушерского профиля, а по показаниями из терапевтического, после выписки каждого больного или умершего матрацы, подушки, одеяла должны подвергаться камерной дезинфекции.
Для больного в отделении выделяют индивидуальные средства ухода: стакан (чашка или кружка), при необходимости поильник, плевательницу, подкладное судно и др. в соответствии с требованиями санитарно-противоэпидемического режима и спецификой отделения.
Гигиеническая помывка больных проводится не реже 1 раза в 7 дней с отметкой в истории болезни.
Гигиенический уход за тяжелобольными включает:
1) умывание;
2) протирание кожи лица;
3) протирание частей тела;
4) полоскание полости рта;
5) стрижку;
6) бритье.
Каждый больной должен быть обеспечен индивидуальным полотенцем и мылом.
Обслуживающий медицинский персонал ЛПУ должен быть обеспечен комплектами сменной рабочей (санитарной) одежды: халатами, шапочками или косынками, сменной обувью в количестве, обеспечивающем ежедневную смену санитарной одежды. Нахождение в рабочих халатах и сменной обуви за пределами ЛПУ запрещается.
Студенты, занимающиеся в отделениях родовспоможения, инфекционном, операционных блоках, должны быть в сменной спецодежде. Посещение больных разрешается без верхней одежды и головного убора, в чистой обуви, в санитарной одежде (т.е. в халате или накидке).
Дезинфекция, предстерилизационная очистка и стерилизация изделий медицинского назначения проводится с целью профилактики внутрибольничных (нозокомиальных, от греч. «nosos» – болезнь) инфекций и только разрешенными МЗ РБ физическими и химическими средствами и методами.
Обеспечению инфекционной безопасности содействует организация и проведение эпидемиологического надзора в ЛПУ. Основной целью этого надзора является своевременное выявление предпосылок и предвестников возможного осложнения эпидемической ситуации и коррекция профилактических мероприятий.
Предпосылками эпидемического неблагополучия служат аварийные или другие ситуации, способствующие обсеменению микроорганизмами объектов внешней среды. Предвестником эпидемического неблагополучия является свершившееся инфицирование организма пациентов и персонала, но без клинических проявлений инфекции. Эпидемическим неблагополучием признается появление одного и более клинически выраженных случаев инфекции.
Реально появлению предпосылок и предвестников эпидемиологического неблагополучия способствуют перебои в подаче холодной и горячей воды, аварии канализационной и водопроводной систем, перебои в поставках белья, перегрузка палат, нарушения режима дезинфекции и др.
Факторы риска для медицинского персонала и пациентов в учреждении здравоохранения.
Результат деятельности медицинских работников – здоровье пациентов – во многом определяется условиями труда и состоянием здоровья сотрудников. По роду деятельности на среднего и младшего медицинского работника, провизора и фармацевта воздействует комплекс факторов физической, химической, биологической природы. Медики испытывают высокое нервно-эмоциональное напряжение. Кроме того, в процессе профессиональной деятельности медицинский работник подвергается функциональному перенапряжению отдельных органов и систем организма (от функционального перенапряжения опорно-двигательного аппарата до перенапряжения органа зрения).
Статистика профессиональных заболеваний медицинских работников позволяет оценить распространенность определенных патологических состояний:
– воздействие биологических факторов – 63,6%;
– аллергозы (вследствие воздействия антибиотиков, ферментов, витаминов, формальдегида, хлорамина, латекса, моющих средств) – 22,6%;
– заболевания токсико-химической этиологии – 10%;
– перенапряжение отдельных органов и систем организма – 3%;
– воздействие физических факторов (шума, ультразвука, рентгеновского излучения) – 0,5%;
– новообразования – 0,25%.
К основным факторам риска для медицинского персонала и пациентов относятся:
– Воздействие токсичных веществ
– Воздействие облучений
– Стрессовые ситуации
– Риск травматизма
– Риск инфицирования
Эти факторы являются общими как для пациентов, так и для медицинского персонала. Но специфика профессиональных обязанностей медицинских работников подразумевает наличие и ряда других факторов, оказывающих негативное влияние на здоровье человека.
Факторы риска в работе медицинской сестры:
– Перемещение тяжестей
– Загрязнение атмосферного воздуха
– Воздействие шума
– Некачественное водоснабжение
– Контакт с отходами
– Нарушение санитарных правил и инструкций
– Воздействие токсических веществ
– Воздействие ионизирующей радиации
– Воздействие канцерогенных веществ
– Обслуживание большого количества пациентов
– Отсутствие комнат психологической разгрузки.
ТОКСИЧНЫЕ ВЕЩЕСТВА.
В лечебных учреждениях сестринский персонал подвергается воздействию различных групп токсичных веществ, содержащихся в лекарственных препаратах, дезинфицирующих и моющих средствах, перчатках. В организм они попадают в виде пыли или паров различными путями. Самое частое проявление их негативного влияния – «профессиональный дерматит».
Ведущими неблагоприятными факторами условий труда процедурных и постовых медицинских сестер ЛПУ является постоянный контакт их с лекарственными средствами, среди которых преобладают антибактериальные препараты, витамины группы “В”, анальгетики и др. Очень часто наблюдается связь загрязнения воздуха и кожных покровов у среднего медицинского персонала, уровень которого зависит от способа введения больным медикаментов и от проводимых манипуляций, предусматривающих выполнение инъекций и вливаний (приготовление растворов лекарственных препаратов, заполнение шприцев, капельниц, а также способов обработки инструментария). Наибольшую потенциальную опасность для здоровья медицинских сестер представляет работа в ингаляционных и процедурных кабинетах, где применяются высокоактивные медикаменты. Поступление аэрозолей, медикаментов или продуктов их распада в воздух происходит при проведении инъекций, вливаний, аэрозольных ингаляций, а также при мытье и стерилизации медицинского инвентаря, загрязненного лекарствами. Например, во время процедуры “сбрасывания” лекарственного раствора и пузырьков воздуха из шприца через инъекционную иглу в зоне дыхания медицинской сестры образуются полидисперсные аэрозоли с размерами частиц от 0,1 до 0,25 мкм, а содержание антибиотика в воздухе процедурной при многократных манипуляциях может превышать ПДК.
Длительный профессиональный контакт с различными лекарственными веществами, чаще всего с антибиотиками, может привести к профессиональной патологии. Клинически это проявляется изменениями со стороны кожных покровов, внутренних органов и нервной системы. Кожные проявления отличаются большим разнообразием и регистрируются в виде дерматитов, экземы, крапивницы и др. Изменения со стороны внутренних органов выражаются в астматических бронхитах и бронхиальной астме, хронических колитах, миокардитах и др. Патология нервной системы проявляется вегето-сосудистой дистонией, полиневралгией. В основе профессиональной патологии у медицинских сестер лежит, прежде всего, аллергическое действие лекарственных веществ, особенно антибиотиков. Последние вызывают нарушение иммунитета, что способствует развитию дисбактериоза и иной патологии.
К веществам, вызывающим дерматит относятся:
– Первичные раздражители: хлорсодержащие, фенолсодержащие дезинфектанты;
– Сенсибилизаторы: антибиотики, бактерицидное мыло;
– Фотосенсибилизаторы: УФО, солнце.
Первичные раздражители способны вызвать дерматит на участке контакта, а сенсибилизаторы и фотосенсибилизаторы вызывают развитие аллергического дерматита, склонного к хроническому течению и генерализации процесса.
Заболевания и симптомы, связанные с воздействием некоторых токсичных химических препаратов:
– Профессиональный дерматит
– Головные боли
– Раздражительность
– Тошнота и рвота
– Головокружение
– Першение в горле
– Сухость в носу
– Усталость
– Нарушение сна
– Бронхолегочные заболевания
– Обострение астмы, экземы
– Нарушение репродуктивной функции
– Болезни почек
– Онкологические заболевания.
МЕРЫ ПРОФИЛАКТИКИ:
1. Замена препаратов на менее токсичные.
2. Замена методов химической дезинфекции методами физической.
3. Использование средств защиты, с целью уменьшения контакта с токсичными веществами.
4. Замена резиновых перчаток на силиконовые или полихлорвиниловые.
5. Приготовление дезрастворов с соблюдением всех требований по технике безопасности.
6. Тщательное изучение методических рекомендаций по препаратам и соблюдение всех требований по хранению и использованию.
7. Тщательный уход за кожей, особенно при получении ран и ссадин. Использование специальных кремов.
8. При контакте препаратов с кожей и слизистыми соблюдать все требования по технике безопасности.
До 5% медицинских сестер сенсибилизируются после контакта с антибиотиками.
Антигистаминные препараты вызывают кожную реакцию. Антибиотики обладают тератогенным воздействием. Отрицательным влиянием обладают и цитостатики. При работе с лекарственными препаратами необходимо соблюдать определенные требования:
– Мыть руки до и после работы с лекарственными препаратами;
– Накладывать водонепроницаемые повязки на раны и ссадины;
– Исключить прямой контакт с препаратами местного действия;
– Широко использовать шпатели и печатки;
– Не прикасаться к таблеткам;
– При необходимости использовать защитные очки, маску и перчатки;
– Не разбрызгивать растворы в воздух;
– Немедленно смывать разбрызганный или рассыпанный препарат холодной водой.
Анестезирующие газы также оказывают негативное воздействие, особенно на репродуктивную функцию, могут вызвать развитие заболеваний печени, ЦНС, онкологические заболевания.
У женщин – снижается способность забеременеть, увеличивается число самопроизвольных абортов и выкидышей, преждевременных родов. Могут быть причиной врожденных дефектов развития плода.
У мужчин – снижается активность сперматозоидов, они становятся неполноценными, также возможна врожденная патология у младенцев.
Известно канцерогенное действие газов. Поражение костного мозга, головные боли, раздражительность, утомляемость и другие общие симптомы.
Помните, что пациент после операции выдыхает анестезирующие газы 10 суток, поэтому не наклоняйтесь близко к лицу пациента. Беременные медсестры не должны допускаться к уходу за послеоперационными больными.
Загрязнение атмосферного воздуха.
Особое место принадлежит загрязнению воздуха операционных блоков, к чистоте воздуха которых предъявляются высокие требования. Однако содержание паров этилового спирта, йода, анестетиков в воздухе операционных может превышать допустимые уровни в несколько раз. Неблагоприятное состояние воздушной среды создается в зоне движения хирурга, анестезиолога и операционной медицинской сестры. При ингаляционном наркозе часть введенных в организм больного анестетиков выделяется с выдыхаемым воздухом в атмосферу операционной. В результате, например, концентрация фторотана на рабочем месте анестезиолога составляет 98 мг/м3, хирурга – 69 мг/м3, операционной медицинской сестры – 8,7 мг/м3, что превышает ПДК. Длительное пребывание членов хирургической бригады в неблагоприятной воздушной среде приводит к высокому содержанию анестетиков в их крови. Последствием этого могут быть жалобы на головную боль, тошноту, сухость во рту, тахикардию, головокружение, быструю утомляемость и некоторые жалобы невротического характера. Биохимические показатели крови анестезиологов свидетельствуют о нарушении пигментного обмена, явлениях диффузного нарушения печеночной ткани. Для женщин-хирургов высока степень риска нарушений репродуктивной функции, вследствие чего все члены хирургических бригад должны быть отнесены к группе повышенного риска как для матери, так и для плода.
Внутрибольничные инфекции – различные инфекционные заболевания, заражение которыми произошло в условиях лечебного учреждения. В зависимости от степени распространения различают генерализованные (бактериемию, септицемию, септикопиемию, бактериальный шок) и локализованные формы внутрибольничных инфекций (с поражением кожи и подкожной клетчатки, дыхательной, сердечно-сосудистой, урогенитальной системы, костей и суставов, ЦНС и т. д.). Выявление возбудителей внутрибольничных инфекций проводится с помощью методов лабораторной диагностики (микроскопических, микробиологических, серологических, молекулярно-биологических). При лечении внутрибольничных инфекций используются антибиотики, антисептики, иммуностимуляторы, физиотерапия, экстракорпоральная гемокоррекция и т. д.
Общие сведения
Внутрибольничные (госпитальные, нозокомиальные) инфекции — инфекционные заболевания различной этиологии, возникшие у пациента или медицинского сотрудника в связи с пребыванием в лечебно-профилактическом учреждении. Инфекция считается внутрибольничной, если она развилась не ранее 48 часов после поступления больного в стационар. Распространенность внутрибольничных инфекций (ВБИ) в медицинских учреждениях различного профиля составляет 5-12%. Наибольший удельный вес внутрибольничных инфекций приходится на акушерские и хирургические стационары (отделения реанимации, абдоминальной хирургии, травматологии, ожоговой травмы, урологии, гинекологии, отоларингологии, стоматологии, онкологии и др.). Внутрибольничные инфекции представляют собой большую медико-социальную проблему, поскольку утяжеляют течение основного заболевания, увеличивают длительность лечения в 1,5 раза, а количество летальных исходов — в 5 раз.
Внутрибольничные инфекции
Этиология и эпидемиология внутрибольничных инфекций
Основными возбудителями внутрибольничных инфекций (85% от общего числа) выступают условно-патогенные микроорганизмы: грамположительные кокки (эпидермальный и золотистый стафилококк, бета-гемолитический стрептококк, пневмококк, энтерококк) и грамотрицательные палочковидные бактерии (клебсиеллы, эшерихии, энтеробактер, протей, псевдомонады и др.). Кроме этого, в этиологии внутрибольничных инфекций велика удельная роль вирусных возбудителей простого герпеса, аденовирусной инфекции, гриппа, парагриппа, цитомегалии, вирусных гепатитов, респираторно-синцитиальной инфекции, а также риновирусов, ротавирусов, энтеровирусов и пр. Также внутрибольничные инфекции могут быть вызваны условно-патогенными и патогенными грибами (дрожжеподобными, плесневыми, лучистыми). Особенностью внутригоспитальных штаммов условно-патогенных микроорганизмов служит их высокая изменчивость, лекарственная резистентность и устойчивость к воздействию факторов среды (ультрафиолета, дезинфектантов и пр.).
Источниками внутрибольничных инфекций в большинстве случаев выступают пациенты или медицинский персонал, являющиеся бактерионосителями или больными стертыми и манифестными формами патологии. Как показывают исследования, роль третьих лиц (в частности, посетителей стационаров) в распространении ВБИ невелика. Передача различных форм госпитальной инфекции реализуется с помощью воздушно-капельного, фекально-орального, контактного, трансмиссивного механизма. Кроме этого, возможен парентеральный путь передачи внутрибольничной инфекции при проведении различных инвазивных медицинских манипуляций: забора крови, инъекций, вакцинации, инструментальных манипуляций, операций, ИВЛ, гемодиализа и пр. Таким образом в медучреждении возможно заразиться гепатитами В, С и D, гнойно-воспалительными заболеваниями, сифилисом, ВИЧ-инфекцией. Известны случаи внутрибольничных вспышек легионеллеза при приеме больными лечебного душа и вихревых ванн.
Факторами, участвующими в распространении внутрибольничной инфекции, могут выступать контаминированные предметы ухода и обстановки, медицинский инструментарий и аппаратура, растворы для инфузионной терапии, спецодежда и руки медперсонала, изделия медицинского назначения многоразового использования (зонды, катетеры, эндоскопы), питьевая вода, постельные принадлежности, шовный и перевязочный материал и мн. др.
Значимость тех или иных видов внутрибольничной инфекции во многом зависит от профиля лечебного учреждения. Так, в ожоговых отделениях преобладает синегнойная инфекция, которая в основном передается через предметы ухода и руки персонала, а главным источником внутрибольничной инфекции являются сами пациенты. В учреждениях родовспоможения основную проблему представляет стафилококковая инфекция, распространяемая медицинским персоналом-носителем золотистого стафилококка. В урологических отделениях доминирует инфекция, вызываемая грамотрицательной флорой: кишечной, синегнойной палочкой и др. В педиатрических стационарах особую значимость имеет проблема распространения детских инфекций – ветряной оспы, эпидемического паротита, краснухи, кори. Возникновению и распространению внутрибольничной инфекции способствуют нарушение санитарно-эпидемиологического режима ЛПУ (несоблюдение личной гигиены, асептики и антисептики, режима дезинфекции и стерилизации, несвоевременное выявление и изоляция лиц-источников инфекции и т. д.).
К группе риска, в наибольшей степени подверженной развитию внутрибольничной инфекции, относятся новорожденные (особенно недоношенные) и дети раннего возраста; пожилые и ослабленные пациенты; лица, страдающие хроническими заболеваниями (сахарным диабетом, болезнями крови, почечной недостаточностью), иммунодефицитом, онкопатологией. Восприимчивость человека к внутрибольничным инфекциям увеличивается при наличии у него открытых ран, полостных дренажей, внутрисосудистых и мочевых катетеров, трахеостомы и других инвазивных устройств. На частоту возникновения и тяжесть течения внутрибольничной инфекции влияет долгое нахождение пациента в стационаре, длительная антибиотикотерапия, иммуносупрессивная терапия.
Классификация внутрибольничных инфекций
По длительности течения внутрибольничные инфекции делятся на острые, подострые и хронические; по тяжести клинических проявлений – на легкие, среднетяжелые и тяжелые формы. В зависимости от степени распространенности инфекционного процесса различают генерализованные и локализованные формы внутрибольничной инфекции. Генерализованные инфекции представлены бактериемией, септицемией, бактериальным шоком. В свою очередь, среди локализованных форм выделяют:
- инфекции кожи, слизистых и подкожной клетчатки, в т. ч. послеоперационных, ожоговых, травматических ран. В частности, к их числу относятся омфалит, абсцессы и флегмоны, пиодермия, рожа, мастит, парапроктит, грибковые инфекции кожи и др.
- инфекции полости рта (стоматит) и ЛОР-органов (ангина, фарингит, ларингит, эпиглоттит, ринит, синусит, отит, мастоидит)
- инфекции бронхолегочной системы (бронхит, пневмония, плеврит, абсцесс легкого, гангрена легкого, эмпиема плевры, медиастинит)
- инфекции пищеварительной системы (гастрит, энтерит, колит, вирусные гепатиты)
- глазные инфекции (блефарит, конъюнктивит, кератит)
- инфекции урогенитального тракта (бактериурия, уретрит, цистит, пиелонефрит, эндометрит, аднексит)
- инфекции костно-суставной системы (бурсит, артрит, остеомиелит)
- инфекции сердца и сосудов (перикардит, миокардит, эндокардит, тромбофлебиты).
- инфекции ЦНС (абсцесс мозга, менингит, миелит и др.).
В структуре внутрибольничных инфекций на долю гнойно-септических заболеваний приходится 75-80%, кишечных инфекций — 8-12%, гемоконтактных инфекций — 6-7%. На прочие инфекционные заболевания (ротавирусные инфекции, дифтерию, туберкулез, микозы и др.) приходится около 5-6%.
Диагностика внутрибольничных инфекций
Критериями, позволяющими думать о развитии внутрибольничной инфекции, служат: возникновение клинических признаков заболевания не ранее чем через 48 часов после поступления в стационар; связь с проведением инвазивного вмешательства; установление источника инфекции и фактора передачи. Окончательное суждение о характере инфекционного процесса получают после идентификации штамма возбудителя с помощью лабораторных методов диагностики.
Для исключения или подтверждения бактериемии проводится бактериологический посев крови на стерильность, желательно не менее 2-3-х раз. При локализованных формах внутрибольничной инфекции микробиологическое выделение возбудителя может быть произведено из других биологических сред, в связи с чем выполняется посев мочи, кала, мокроты, отделяемого ран, материала из зева, мазка с конъюнктивы, из половых путей на микрофлору. Дополнительно к культуральному методу выявления возбудителей внутрибольничных инфекций используются микроскопия, серологические реакции (РСК, РА, ИФА, РИА), вирусологический, молекулярно-биологический (ПЦР) методы.
Лечение внутрибольничных инфекций
Сложности лечения внутрибольничной инфекции обусловлены ее развитием в ослабленном организме, на фоне основной патологии, а также резистентностью госпитальных штаммов к традиционной фармакотерапии. Больные с диагностированными инфекционными процессами подлежат изоляции; в отделении проводится тщательная текущая и заключительная дезинфекция. Выбор противомикробного препарата основывается на особенностях антибиотикограммы: при внутрибольничной инфекции, вызванной грамположительной флорой наиболее эффективен ванкомицин; грамотрицательными микроорганизмами – карбапенемы, цефалоспорины IV поколения, аминогликозиды. Возможно дополнительное применение специфических бактериофагов, иммуностимуляторов, интерферона, лейкоцитарной массы, витаминотерапии.
При необходимости проводится чрескожное облучение крови (ВЛОК, УФОК), экстракорпоральная гемокоррекция (гемосорбция, лимфосорбция). Симптоматическая терапия осуществляется с учетом клинической формы внутрибольничной инфекции с участием специалистов соответствующего профиля: хирургов, травматологов, пульмонологов, урологов, гинекологов и др.
Профилактика внутрибольничных инфекций
Основные меры профилактики внутрибольничных инфекций сводятся к соблюдению санитарно-гигиенических и противоэпидемических требований. В первую очередь, это касается режима дезинфекции помещений и предметов ухода, применения современных высокоэффективных антисептиков, проведения качественной предстерилизационной обработки и стерилизации инструментария, безукоснительного следования правилам асептики и антисептики.
Медицинский персонал должен соблюдать меры индивидуальной защиты при проведении инвазивных процедур: работать в резиновых перчатках, защитных очках и маске; осторожно обращаться с медицинским инструментарием. Большое значение в профилактике внутрибольничных инфекций имеет вакцинация медработников от гепатита В, краснухи, гриппа, дифтерии, столбняка и других инфекций. Все сотрудники ЛПУ подлежат регулярному плановому диспансерному обследованию, направленному на выявление носительства патогенов. Предупредить возникновение и распространение внутрибольничных инфекций позволит сокращение сроков госпитализации пациентов, рациональная антибиотикотерапия, обоснованность проведения инвазивных диагностических и лечебных процедур, эпидемиологический контроль в ЛПУ.
Все заболевания, имеющие микробную природу происхождения, возникшие после того как человек посетил медицинское учреждение, имеют название «внутрибольничная инфекция».
Пути передачи
Источниками ВБИ считаются:
- пациенты, проходящие стационарное лечение;
- медицинские работники;
- посетители стационарного отделения.
Выделяются следующие пути передачи:
- воздушно-капельный;
- контактный или бытовой;
- через пищу (алиментарный);
- через кровь (парентеральный).
Кроме этого, ВБИ может передаваться:
- через объекты, которые постоянно связанны с высоким уровнем влаги – это рукомойники, резервуары для воды и так далее;
- через медицинские инструменты, аппаратуру, больничную мебель, постельное белье.
Профилактика
Чтобы предотвратить риск заражения внутрибольничной инфекцией, необходимо предпринимать специальные профилактические меры. Они должны носить многосторонний характер.
Профилактика ВБИ подразумевает одновременные действия в нескольких направлениях. Такая профилактика включает в себя санитарно-гигиенические, а также противоэпидемические мероприятия.
Такие меры направлены на то, чтобы строго соблюдались условия санитарного содержания больницы, инструментов, а также аппаратуры, которая используется.
Необходимо четкое соблюдение гигиены среди пациентов, а также медицинского персонала.
Не реже чем один раз в месяц во всех палатах должна проводиться тщательная генеральная уборка. Отдельно убираются все кабинеты и другие функциональные помещения. Генеральная уборка подразумевает дезинфекцию всех поверхностей в помещении, начиная от пола и заканчивая потолком. Дезинфицируется все, вплоть до лампочек.
Два раза в сутки проводится влажный вид уборки помещений. Делается это также с использованием специальных средств и приспособлений. Важно отметить, что генеральная уборка в операционных блоках, родильных залах, перевязочных и манипуляционных должна проводиться намного чаще, минимум один раз в неделю.
Согласно санитарным нормам, помимо такого вида уборки все помещения должны дополнительно дезинфицироваться с помощью специальных бактерицидных ламп. Чтобы максимально избавится от болезнетворных бактерий и микроорганизмов в медицинских учреждениях, необходимо проводить ежедневную дезинфекцию. Только в таком случае удастся добиться максимально положительного результата в борьбе с ВБИ.
Внутрибольничные инфекции: профилактика, возбудители, пути передачи, распространение, источники
Среди инфекционных заболеваний особое место занимают внутрибольничные инфекции (ВБИ), которые называют также госпитальными или нозокомиальными.
.
Согласно определению ВОЗ внутрибольничными инфекциями являются инфекции микробного происхождения, возникающие в результате профессиональной медицинской деятельности. Внутри-больничные инфекции способны возникать как в амбулаторных, так и в стационарных учреждениях, где медицинские работники осуществляют свою профессиональную деятельность.
Внутрибольничные инфекции способны возникнуть путем экзогенного инфицирования или за счет активизации патогенной или условно-патогенной флоры самого человека, когда при неблагоприятном стечении обстоятельств (хирургическое лечение, частые инвазивные манипуляции, снижение защитных сил организма, широкая и длительная госпитализация лиц всех возрастов, циркуляция антибиотикоустойчивых/госпитальных штаммов микроорганизмов, нарушения санитарно-эпидемиологического режима и т.д.) эта флора активизируется и развивается инфекционный процесс.
Инфекции дыхательного тракта, детские инфекции и острые кишечные заболевания занимают весомое место в структуре ВБИ.
Чем больше в медицинском учреждении инвазивных процедур, тем выше риск госпитальной инфекции.Важным компонентом работы с пациентами, особенно с инфекционными больными, является предупреждение передачи инфекции экзогенным путем, что является главной задачей санитарно-эпидемиологического надзора.
Программа инфекционного контроля включает проведение превентивных плановых санитарно-противоэпидемических мероприятий с учетом особенностей, связанных с профилем патологии, и контроль за их выполнением, а также мероприятий в связи с выявленными случаями ВБИ. Все случаи возникновения ВБИ должны регистрироваться. По каждому случаю ВБИ проводится эпидемиологическое расследование и разработка мероприятий для снижения уровня ВБИ и их профилактики.
Программа инфекционного контроля проводится в жизнь госпитальным эпидемиологом, должность которого введена в 1993 г.
В настоящее время в лечебно-профилактических учреждениях начали создавать комиссии по профилактике внутрибольничных инфекций, которые организуют санитарно-эпидемиологические мероприятия и выполняют программу инфекционного контроля.
В штате такой комиссии микробиолог-клиницист, вирусолог, старшие сестры отделений высокого риска ВБИ, главная медсестра учреждения.
Экзогенное инфицирование может происходить контактным, алиментарным и аэрогенным путем, а также при гемотрансфузиях.
Контактный путь передачи инфекции является наиболее частым при экзогенном механизме развития ВБИ. Источником инфекции в этом случае могут быть:
- руки персонала, пациентов;
- оборудование (зонды, аппаратура для ИВЛ, мочевые катетеры, гастроскопы и т.д.);
- спецодежда персонала;
- инструментарий и перевязочный материал;
- предметы ухода за пациентом (белье, вода для умывания и т.п.);
- поверхности в помещениях;
- насекомые (летающие и ползающие).
Профилактика контактного пути передачи ВБИ реализуется мероприятиями по обеззараживанию всего, с чем может соприкоснуться пациент, т.е. дезинфекцией. Мытье рук медицинским персоналом является наиболее важным мероприятием инфекционного контроля.
Алиментарный путь передачи ВБИ реализуется по трем направлениям: при использовании продуктов питания (пища), с жидкостями для питья, при приеме внутрь лекарственных препаратов.
Службы лечебно-профилактического учреждения следят за питанием больных.
Ими предписано информировать пациентов, какие продукты не принимаются и не используются в лечебных учреждениях, как их хранить, установлено, как обрабатывать помещения и посуду буфетных отделений, столовую посуду, как должны быть организованы отделения, и многое другое, касающееся всех подразделений, имеющих отношение к организации питания пациентов.
Трансфузионный путь передачи ВБИ. Безопасность препаратов, которые могут быть введены внутривенно, обеспечивают фармацевтические компании — производители различных препаратов медицинского назначения (лекарственные растворы, диагностические препараты, растворы для парентерального питания).
Безопасность для пациентов крови донорской и препаратов на основе донорской крови обеспечивается выполнением приказов, регламентирующих обследование доноров и заготовку крови и препаратов.
Аэрогенный механизм передачи ВБИ реализуется в виде:
- «оседания» госпитальной флоры самого учреждения на поврежденную поверхность кожных покровов и слизистых оболочек, реализуя аэрогенно-контактный механизм, или вдыхания этой госпитальной флоры с развитием воспалительного процесса на всем протяжении дыхательных путей,
- заноса воздушно-капельных инфекций в отделение.
Для борьбы с ВБИ, возникающими вследствие аэрогенного пути передачи, применяется изолирующий уход, который предполагает изоляцию очага инфекционного заболевания в целях предупреждения развития инфекции или изоляцию пациентов, для которых опасна вторичная инфекция, а также создание в стационарах «комплексов чистых зон».
«Чистая зона» — помещение со стерильной средой, используется для лечения пациентов с иммунодефицитными состояниями.
Источники вби
ЛЕКЦИЯ № 4.
Внутрибольничные инфекции.
Тема: Основы
профилактики внутрибольничных инфекций.
План лекции:
-
Понятие внутрибольничных инфекций, классификация.
-
Характеристика источников ВБИ.
-
Механизмы передачи больничных инфекций.
-
Причины распространения ВБИ в лечебных учреждениях.
-
Основы направления профилактик ВБИ.
Проблема
внутрибольничных инфекций (ВБИ) возникла
с появлением первых больниц. В последующие
годы она приобрела исключительно большое
значение для всех стран мира.
ВБИ возникают у
5-7% больных, поступающих в лечебные
учреждения. Из 100000 больных, зараженных
ВБИ, погибает 25%. Больничные инфекции
увеличивают сроки пребывания больных
в стационарах.
Внутрибольничные
инфекции
– это любое клинически распознаваемое
заболевание микробной этиологии, которое
поражает больного в результате его
пребывания в лечебно-профилактическом
учреждении (больнице) или обращения за
лечебной помощью (вне зависимости от
появления симптомов заболевания во
время пребывания в больнице или после
нее), или сотрудника больницы вследствие
его работы в данном учреждении.
Таким образом, в
понятие ВБИ входят:
- заболевания пациентов стационаров;
- заболевания пациентов, получающих помощь в поликлиниках и на дому;
- случаи внутрибольничного заражения персонала.
По этиологии
различают 5 групп ВБИ:
-
бактериальные;
-
вирусные;
-
микозы;
-
инфекции, вызываемые простейшими;
-
заболевания, вызываемые клещами.
На современном
этапе основными возбудителями ВБИ в
стационарах являются:
-
стафилококки;
-
грам-отрицательные условно-патогенные энтеробактерии;
-
респираторные вирусы.
-
В большинстве
случаев причинным фактором ВБИ, особенно
гнойно-септических инфекций, служат
условно-патогенные микроорганизмы,
которые способны формировать «госпитальные
штаммы». - Под «госпитальным
штаммом» понимают разновидность
микроорганизмов, приспособленных к
обитанию в больничных условиях. - Отличительными
свойствами госпитальных штаммов
являются:
-
высокая резистентность (нечувствительность) к антибиотикам;
-
устойчивость к антисептикам и дезинфектантам;
-
повышенная вирулентность1 для человека.
-
В стационарах
наиболее часто встречаются следующие
группы внутрибольничных инфекций: -
1 группа – диарейные
(кишечные); -
2 группа –
воздушно-капельные (корь, грипп, краснуха); -
3 группа –
гнойно-септические. - На первую и вторую
группу ВБИ приходится лишь 15% всех
заболеваний, на третью – 85%. - В эпидемиологии
выделяют 3 звена эпидемиологического
процесса:
-
источники инфекции;
-
механизм передачи;
-
восприимчивый организм.
Источником
ВБИ в лечебных учреждениях являются
пациенты,
медицинский персонал, значительно
реже лица,
осуществляющие уход
за больными и посетители.
Все
они могут быть носителями
инфекции, а также болеть
(как правило, в легкой или скрытой форме),
находиться в стадии выздоровления или
в инкубационном периоде.
Источником
инфекции могут быть и животные
(грызуны, кошки, собаки).
Пациенты являются
основным источником больничных инфекций.
Особенно велика роль этого источника
в урологических, ожоговых и хирургических
отделениях.
- Медицинский
персонал, как
правило, выступает в качестве источника
ВБИ при инфекциях вызванных золотистым
стафилококком, (гнойно-септические
ВБИ), иногда – при сальмонеллезах
(кишечные), иногда – при инфекциях,
вызванных условно-патогенной флорой. - При этом медицинский
персонал выделяет – «госпитальные»
штаммы возбудителей. - Роль посетителей
и лиц, занятых уходом за больными в
распространении ВБИ весьма ограничена.
Механизмы передачи вби
При ВБИ механизмы
передачи можно разделить на две группы:
естественные
и артифициальные
(искусственно создаваемые).
Естественные
механизмы
передачи ВБИ делят на 3 группы:
- фекально-оральный (кишечные инфекции);
- воздушно-капельный (инфекции дыхательных путей);
- трансмиссивный (через кровососущих насекомых, кровяные инфекции);
- контактно-бытовой (инфекции наружных покровов).
-
вертикальный (от матери к плоду при внутриутробном развитии);
-
во время акта родов (от матери).
Артифициальные
механизмы
передачи возбудителей ВБИ – это
механизмы, создаваемые в условиях
лечебных учреждений:
-
инфекционные;
-
трансфузионные (при переливании крови);
-
ассоциированные (связанные) с операциями;
-
ассоциированные с лечебными процедурами:
- интубация;
- катетеризация.
-
ингалляционный;
-
ассоциированный с диагностическими процедурами:
- взятие крови;
- зондирование желудка, кишечника;
- скопии (бронхоскопия, трахеоскопия, гастроскопия и др.);
- пункции (спинно-мозговые, лимфатических узлов, органов и тканей);
- мануальное обследование (с помощью рук врача).
-
Третьим звеном
эпидемического процесса является
восприимчивый
организм. -
Высокая восприимчивость
организма пациентов больниц к ВБИ
обусловлена следующими особенностями: -
а) среди пациентов
лечебных учреждений преобладают дети
и пожилые люди; -
б) ослабление
организма пациентов основным заболеванием; -
в) снижение
иммунитета пациентов за счет использования
отдельных препаратов и процедур.
Факторы, способствующие распространению вби в лечебных учреждениях
-
Формирование «госпитальных» штаммов микроорганизмов отличающихся лекарственной устойчивостью.
-
Наличие большого количества источников ВБИ в виде пациентов и персонала.
-
Наличие условий для реализации естественных механизмов передачи ВБИ:
- большая плотность населения (пациентов) в лечебных учреждениях;
- тесный контакт медицинского персонала с больными.
-
Формирование мощного искусственного механизма передачи ВБИ.
-
Повышенная восприимчивость пациентов ВБИ, имеющая несколько причин:
- преобладание среди пациентов людей детского и пожилого возраста;
- применение препаратов снижающих иммунитет;
- повреждение целостности кожи и слизистых оболочек при лечебных и диагностических процедурах.