Регионарная анестезия в педиатрии: руководство по использованию ультразвуковых методов визуализации
Резюме
Успехи регионарной анестезии хорошо известны. «Обратная сторона» таких методов имеет значительную частоту неудач и возможность для развития серьезных осложнений. Почти все регионарные блокады были впервые описаны как первоначально «слепые» методы. Разработка портативных ультразвуковых аппаратов высокого разрешения (УЗ) сделала возможным применение УЗ-исследования при регионарной анестезии. Улучшение понимания сонографической анатомии должно уменьшить как частоту неудач, так и возможность серьезных осложнений. Естественная осторожность диктует, что выбор блокад уже применяемых у взрослых обычно используется в педиатрической практике, но с помощью УЗ, набор блокад для новорожденных и детей может быть расширен.
Введение
Положительные эффекты регионарной анестезии включают в себя: уменьшение стрессовой реакции, адекватную послеоперационную анальгезию, предотвращение побочных эффектов опиоидов и более раннюю экстубацию. Таким образом, при отсутствии противопоказаний, регионарные методы анестезии должны быть использованы практически при всех операциях.
Однако так как все эти блокады выполняются с помощью слепых методов, существует значительная частота неудач и возможно развитие серьезных осложнений. Несмотря на то, что все блокады, выполняемые во взрослой практике, можно выполнить у детей, многие виды блокад не используются или избегаются вовсе. Это главным образом связано с боязнью осложнений и недостатков в технике выполнения блокад, а также является следствием недостаточного опыта работы с этими методами обезболивания. Так наиболее безопасные блокады верхних конечностей – подмышечный доступ к плечевому сплетению уже использовался с различной частотой у детей, каудальный блок при операциях на нижних конечностях, так как они оказались легким для обучения, безопасными и надежными.
В настоящее время методы идентификации нервов «слепые», либо по ориентирам, и/или с помощью электрической стимуляции. Методы визуализации при регионарной анестезии в основном применялось в научных целях. Однако, разработка портативных ультразвуковых аппаратов (УЗ) высокого разрешения и улучшенное понимание ультразвуковой анатомии сделало этот вид визуализации подходящим для облегчения выполнения регионарной анестезии.
Этот урок будет обсуждать УЗ подходы при разнообразных периферических и центральных блокадах. Для всех описанных блокад используется стандартная подготовка; применяется внутривенный доступ и соответствующее оборудование. При обучении этим методам рекомендуется получение основного опыта работы с простыми блокадами (таблица 1), первоначальное выполнение и совершенствование у пациентов старшего возраста. После чего, сложность метода может быть повышена и, в конечном счете, можно приступить к проведению блокад у пациентов младшего возраста. Так как проводится обучение методике УЗ идентификации, мышечные релаксанты следует избегать, чтобы позволить при необходимости применение периферического нервного стимулятора ( PNS ).
Таблица 1. Сложность метода
| Простые блокады |
| Подмышечная Каудальная Бедренная/подвздошной фасции Нервовпредплечья Подвздошно-паховая Футляра прямых мышц |
| Блокады средней сложности |
| Каудальный катетер Латеральный подключичный метод Подколенный Седалищный Надключичный |
| Сложные методы |
| Эпидуральный Блокада поясничного сплетения |
Ребенок без анестезии
У детей, большинство регионарных методов выполняются под общей анестезией; однако, в некоторых случаях незначительная седация или бодрствующий пациент могут быть предпочтительнее. Например, полный желудок, трудности обеспечения дыхательных путей, риск послеоперационного апноэ, злокачественная гипертермия и предпочтение пациента. Это нечастые сценарии и по существу они могут создавать стресс у анестезиолога, хирурга, персонала операционной, пациента и родителей. Таким образом, необходимо тщательно планировать обезболивание (включая план В, если блок не получится) и вовлекать все выше перечисленные стороны. Неудача при упрямстве всех сторон может закончится бедствием.
Перед операцией может быть полезной седация, а в предложенном месте пункции может быть использован гель местного анестетика (МА). В предоперационной терапевт может отвлечь пациента, что несет определенную пользу. Дети старшего возраста могут найти УЗ изображение само по себе интересным. Для определения ориентиров рекомендуется игла «поперечного сечения» из-за меньшей требуемой глубины введения иглы.
Когда блок «работает» и пациент находится в операционной, следует принять некоторые меры для продолжения отвлечения внимания, например, игры, персональные стереонаушники и так далее.
Периферические методы
Блокада верхних конечностей
Надключичная блокада
Этот доступ несет высокий риск пневмоторакса и должен выполняться только опытным детским анестезиологом. Сплетение является поверхностным, располагаясь между передней и средней лестничной мышцами; именно на этом уровне, ствол делится. Чтобы помочь зондировать и дать доступ игле, голова пациента немного поворачивается в противоположную сторону и располагается на специальном кольце для головы, небольшой валик располагают между лопатками. При правостороннем блоке, оператор (с рабочей правой рукой) стоит у головы больного с УЗ аппаратом на той же стороне; если выполняется левосторонний блок, то положение оператора и аппарата меняется на противоположную сторону. Линейный датчик 10 МГц плюс располагается параллельно и против ключицы (венечная косая плоскость), у большинства пациентов изогнутый датчик будет более подходящим вследствие его меньшей плоскости прикосновения. Первоначальное сканирование изображения выявляет подключичную артерию лежащую на первом ребре; ниже ребра визуализируются цервикальная плевра и легкое [1]. Плечевое сплетение находится на середине между передней и средней лестничными мышцами, латерально и поверхностно по отношению к артерии (рисунок 1). Доступ по ходу иглы (латерально-срединное направление) является предпочтительным, таким образом, он все время сохраняет иглу под полным контролем. При проведении блокады плевру необходимо постоянно визуализировать. Следует провести первоначальный тест, чтобы подтвердить правильное положение кончика перед окончательным введением 0,2-0,5 мл/кг МА.
 |
| Рисунок 1. Ультразвуковое изображение плечевого сплетения в надключичной области. |
Подключичная блокада
Подключичные доступы к плечевому сплетению непопулярны вследствие риска пневмоторакса; и даже при латеральном субклювовидным доступе эта проблема сохраняется. Основное преимущество этой блокады — повышение успеха блокады подмышечного и мышечно-кожного нервов.
Блокада обычно выполняется у пациента, находящегося в положении на спине с руками, отведенными по сторонам. Как при надключичном блоке положение больного часто оптимизируется с помощью специального головного кольца и небольшого валика между лопатками. Показано, что у взрослых отведение руки на 110° с наружной ротацией плеча делает плечевое сплетение «более поверхностным», и, таким образом, отдаляет его от плевры [2]. При выполнении левосторонней блокады оператор с рабочей правой рукой становится у головы больного с УЗ аппаратом на той же стороне пациента, положение оператора и УЗ аппарата будет изменяться при правосторонней блокаде. Линейный датчик удерживают в парасагитальной плоскости несколько ниже клювовидного отростка и затем передвигают медиально и латерально ниже ключицы для получения первоначального сканирования изображения. Оператор должен сначала выявить грудные мышцы, и затем определить местонахождение подключичной артерии. Подключичная вена сжимаема и располагается каудально по отношению к артерии. И, наконец, перед определением расположения сплетения следует визуализировать плевру, а при выполнении пункции она должна визуализироваться все время. Само сплетение лежит краниально по отношению к артерии, так как оно перемещается латерально ветви занимают их срединное (между артерией и веной), латеральное (краниальное) и заднее положения (рисунок 2). Датчик следует перемещать вдоль ключицы до получения лучшего обзора ветвей, сосудов и плевры. Игла проводится с медиальной стороны датчика с помощью метода поперечного среза к латеральным или медиальным ветвям. Особая осторожность требуется при этом доступе, так как кончик иглы трудно визуализировать, а у детей младшего возраста сплетение, сосуды и плевра могут быть расположены очень близко друг к другу; следовательно, оператор должен ввести иглу только в том случае, если он уверен в положении иглы. Введение теста солевого раствора (тест солевого раствора используется у детей младшего возраста, когда количество МА для введения ограничено) или МА используется для гарантии, что игла прошла через все соответствующие слои, если раствор начинает окружать артерию, то положение иглы удерживается и вводится МА в дозе 0,5 мл/кг. Метод множественных инъекций для введения в направлении отдельных ветвей не всегда возможен или необходим, так как не легко получить УЗ изображение всех трех ветвей в одной и той же плоскости, а МА обычно распространяется хорошо.
 |
| Рисунок 2. Ультразвуковое изображение плечевого сплетения в подключичной области. |
При выполнении метода у ребенка без анестезии, УЗ метод добавляет преимущество за счет большей комфортности для больного, так как нет болезненного сокращения мышц [3].
Применение этого популярного метода ограничено из-за высокой частоты неудач; отчасти это может быть связано с выходом мышечно-кожного нерва из футляра на уровне клювовидного отростка.
Руку пациента располагают с отведением на 80-90°, локоть согнут под углом 90°. Линейный датчик располагается поперечно по отношению к руке в подмышечной впадине. Датчик должен только слегка касаться кожи, иначе вены будут сдавливаться, а структуры нерва могут быть смещены. Первоначальное получение изображения должно в первую очередь выявлять подмышечную артерию и вены. Должны быть визуализированы четыре основных нерва (срединный нерв, мышечно-кожный нерв, лучевой и локтевой нервы); на этом уровне они округлые или овальные по форме. Правильная идентификация нервов требует прослеживания всех структур дистально. Срединный нерв обычно располагается ближе к артерии с латеральной стороны, локтевой нерв обычно более поверхностный и имеет срединное положение, а лучевой нерв обычно располагается кзади от артерии. Мышечно-кожный нерв может быть найден ближе к срединному нерву перед прохождением между двуглавой мышцей и клювовидно-плечевой мышцей; так как он идет дистально его форма изменяется от овальной к эллиптической и до треугольной [4], кроме того, он увеличивается в размере дистально (рисунок 3). В зависимости от возраста пациента и поверхности соприкосновения датчика, может быть необходимым пройти датчиком вверх над двуглавой мышцей для определения положения мышечно-кожного нерва. Важно помнить, что есть некоторые варианты расположения нерва [5]. Может быть использован как линейный доступ, так и доступ поперечного сечения, хотя последний будет предпочтительнее у больных без проведенной анестезии. Лучевой нерв блокируется в первую очередь, затем локтевой, срединный и, наконец, мышечно-кожный нерв. Порядок введения от глубины до поверхностности гарантирует, что вводимый МА не будет искажать поверхностное изображение. Множество инъекций обычно требуется для блокады срединного, локтевого и лучевого нервов, так как распространение МА в пределах футляра затрудняется перегородками. Подмышечные волосы могут заключать воздух, таким образом, создавая пузырьки, которые изменяют УЗ изображение; и, следовательно, может быть необходимым бритье подмышки у пациентов, достигших половой зрелости.
 |
| Рисунок 3. Ультразвуковое изображение плечевого сплетения в подмышечной области :
B = двуглавая мышца; Cb = клювовидно-плечевая мышца. |
Блокада нервов предплечья
Эта область тела имеет возможное наиболее легкое положение нервов для начала обучения основным изображениям и методам работы с иглой/датчиком. Три основных нерва легко выявить и по мере накопления опыта можно проследить нервы от запястья до подмышечной впадины. Можно блокировать каждый нерв в любой точке его прохождения с менее чем 1-2 мл МА. Несмотря на то, что возможно блокировать нервы на запястье, нервы располагаются поверхностно (в связи, с чем требуется датчик более высокой частоты), есть незначительное пространство для инъекции, и это может затруднять дифференцировку нерва от сухожилия в этом месте. Таким образом, легче блокировать эти нервы в проксимальной трети предплечья.
Срединный нерв располагается в локтевой ямке медиально по отношению к плечевой артерии (рисунок 4). Нерв идет дистально посередине между поверхностным сгибателем пальцев и глубоким сгибателем пальцев. Перед прохождением под удерживателем сгибателей, нерв проходит латерально вокруг края поверхностного сгибателя пальцев, ложится между ним и лучевым сгибателем запястья. Если выражено сухожилие длинной ладонной мышцы, оно может частично лежать над нервом. Нерв дифференцируется от сухожилия согласно пути его прохождения; сухожилия имеют фибриллярную структуру, более гиперэхогенные и продолжаются в соответствующие мышцы [6]. Датчик располагают в аксиальной плоскости предплечья, а нерв блокируется с помощью метода поперечного сечения.
 |
| Рисунок 4. Ультразвуковое изображение срединного нерва на уровне локтевой ямки |
Лучевой нерв выходит из-за плечевой кости и входит с латеральной стороны локтевой ямки. Он лежит между сухожилием двуглавой мышцы и плечелучевой мышцы. Нерв обычно разделяется в этой точке на поверхностную и глубокую ветви. Выше локтевой области и перед делением нерв по форме круглый, в точке деления он становится сплющенным с двумя гипоэхогенными «пузырями» (рисунок 5). Датчик первоначально располагают в аксиальной плоскости с помощью стандартного ориентировочного положения.
 |
| Рисунок 5. Ультразвуковое изображение лучевого нерва на уровне локтя |
Локтевой нерв проходит по борозде в предплечье, глубже локтевого сгибателя запястья (эта мышца имеет характерную линейную фасциальную плоскость внутри) в проксимальную треть предплечья (рисунок 6). Нерв идет дистально до пересечения локтевой артерии. Нерв трудно визуализировать в пределах борозды; однако, дистально он имеет округлую форму. Инъекция рекомендуется на уровне, удаленном от артерии. Датчик удерживают в аксиальной плоскости над медиальной стороной предплечья и применяют метод поперечного сечения.
 |
| Рисунок 6. Ультразвуковое изображение локтевого нерва на уровне проксимального предплечья |
Блокада нижних конечностей
Операция на нижних конечностях обычно требует применения множества нейральных блокад. Таким образом, часто выбирается центральная блокада, так как каждый периферический блок имеет потенциал для развития неудачи и доза вводимого МА ограничена. Применение УЗ в нашем эксперименте позволяет снизить объем вводимого МА при блокаде на 30-50%, делая ее легкой, оставляя в пределах максимальных доз, когда выполняется множество блокад до достижения положительных результатов.
Седалищная блокада
У взрослых седалищный нерв — это один из наиболее тяжело визуализируемых нервов, что связано с его поразительной анизотропией, недостатком простых ультразвуковых ориентиров, а фасциальные поверхности в этой области могут отражать УЗ, мышцы ослабляют более высокие частоты. У детей нерв проходит поверхностно, в результате датчики большей частоты могут быть использованы для обеспечения лучшего изображения. Блокада может быть выполнена в любой точке от ягодичной мышцы до подколенной ямки; однако, нерв блокируется в месте лучшей визуализации. Мы обсудим только нижне-ягодичный блок. Пациент располагается в положение на боку с не-оперируемой ногой ниже и в согнутом положении, а оперируемая нога располагается выше и вытянута. Это делает ее более доступной для сканирования вдоль всей длины по задней поверхности бедра, и необходимо, так как нерв трудно хорошо визуализировать на всем его протяжении, оператор может найти нерв в наиболее легкой точке и затем проводить сканирование проксимальнее/дистальнее. Кроме того, если применяется катетерезиция, он облегчает прохождение катетера. Оператор стоит со стороны спины больного с УЗ аппаратом на противоположной стороне. Линейный датчик высокой частоты располагается в аксиальной плоскости несколько ниже ягодичной складки. При ягодичных доступах у старших или полных пациентов изогнутый линейный датчик может обеспечить лучшее изображение [7]. Сканирование изображения является более трудным, так как оператору необходимо идентифицировать главные мышцы. Поверхностно — это большая ягодичная мышца, ниже которой располагается квадратная мышца бедра. Нерв лежит между ними латерально по отношению к полусухожильной и двуглавой мышцам бедра. В месте соединения фасциальных плоскостей находится седалищный нерв. Нерв сплющен или эллиптической по форме (рисунок 7) [8]. Часто медиально располагается задний кожный нерв, более поверхностно по отношению к седалищному нерву, и важно гарантировать, что МА «входит в контакт» с этим нервом, если используется жгут. Доступ поперечного среза используется с иглой направленной к одной стороне нерва; если МА не распространяется вокруг нерва, то вторая инъекция делается для улучшения распространения.
 |
| Рисунок 7. Ультразвуковое изображение седалищного нерва на уровне ягодичной складки:
PC = задний кожный нерв; Sc = седалищный нерв. |
Подколенная блокада
Основная проблема этого блока – это определение расположения деления седалищного нерва. Стандартные методы локализации нерва не позволяют определить эту нормальную вариацию. В настоящее время, УЗ, как уже показано, является надежным методом при определении деления нерва у детей [9].
Пациент, УЗ аппарат и оператор располагаются как при проксимальной блокаде седалищного нерва. Используется линейный датчик высокой частоты. Датчик располагается над подколенной ямкой в аксиальной плоскости. Оператор должен сканировать пациента, проводя датчик проксимально для определения анатомии. Подколенная ямка ограничена латерально двуглавой мышцей бедра, медиально полуперепончатой и полусухожильной мышцами. Нерв будет гиперэхогенным и округлым по форме, и проходит глубоко по отношению к этим мышцам (рисунок 8).
 |
| Рисунок 8. Ультразвуковое изображение деления седалищного нерва. |
На цефальном уровне ямки выявляется подколенная артерия, нерв располагается кзади и латерально. Получить изображение седалищного нерва на этом уровне может также быть трудным. Нерв может визуализироваться при активном или пассивном тыльном сгибании или сгибании подошвы стопы [10]. Нерв «двигается вверх и вниз», во время тыльного сгибания стопы большеберцовый нерв двигается по направлению кзади, а во время сгибания подошвы общий малоберцовый компонент двигается кзади. Этот феномен происходит потому, что большеберцовый нерв лежит кзади от оси голеностопного сустава и вытягивается во время тыльного сгибания. Малоберцовый нерв располагается кпереди от оси голеностопного сустава и вытягивается во время тыльного сгибания. Этот маневр имеет ограниченное значение у детей с врожденной эквиновальгусной деформацией стопы. Используется метод поперечного среза, седалищный нерв блокируется до деления однократной срединной инъекцией, если адекватное распространение МА не достигается, то выполняется вторая латеральная инъекция. В качестве альтернативы: игла может быть направлена между общим малоберцовым и большеберцовым нервами и выполняется однократное введение. У больных с травмой в сознании может быть применен латеральный доступ, использующий способ линейный укола. Измеряется глубина расположения нерва, и место пункции определяется на таком же расстоянии кпереди на латеральной стороне бедра. Это означает, что игла параллельна датчику, таким образом, усиливается изображение иглы. При использовании этого подхода, необходимо использовать адекватный МА для инфильтрации по ходу иглы. Игла сначала направляется кпереди (глубокая инъекция) к нерву; если потребуется вторая задняя (поверхностная) инъекция, то изображение, таким образом, не искажается первой инъекцией.
Блокада поясничного сплетения
Этот блок нечасто выполняется у детей. Сплетение проходит в пределах поясничной мышцы (обычно в пределах области, где срединная и задняя треть мышцы встречаются), хотя не в пределах специфического отдела. Риск спинальной или эпидуральной анестезии, повреждения почек или мочеточника удерживают практикующих врачей от выполнения этого блока. При вдохе почки опускаются до различных уровней, обычно достигая уровня L 4/5.
Ультразвуковое изображение поясничной паравертебральной области было впервые описано у взрослых, вследствие вовлекаемой глубины, требуется изогнутый линейный датчик 3-5 МГц. Анатомия была определена, но поясничное сплетение не может быть идентифицировано, так как это сплетение расположено глубоко. Вследствие небольшой массы тела у детей поясничное сплетение расположено поверхностно; следовательно, могут быть использованы датчики большей частоты. Чем младше пациент, тем более надежно может быть визуализировано поясничное сплетение [11]. У детей старше 8 лет поясничное сплетений будет менее надежно визуализироваться на уровне L 4/5 при сравнении с уровнем L 3/4, вследствие того, что подвздошный гребень мешает проведению УЗ исследования.
Следующее описание относится к детям младшего возраста. Больного располагают в положении на левом боку с согнутыми бедрами. Оператор сидит лицом к спине больного, с УЗ аппаратом на другой стороне от пациента. Применить можно линейный датчик с небольшой плоскостью соприкосновения. Первоначальное сканирование изображения направлено на выявление уровня пункции. Это оценивается по сканированию в парасрединной продольной плоскости. Датчик располагается над крестцом и так как он двигается краниально, могут быть идентифицированы поперечные отростки. Когда пространство L 4/5 выявляется, датчик поворачивают на 90? для обеспечения поперечной аксиальной плоскости промежутка. Последовательно, от медиальной до латеральной стороны выявляются шиповидный отросток, мышца выпрямляющая позвоночник и квадратная мышца поясницы. Глубже этих мышц, позади и сбоку от позвонковых тел располагается поясничная мышца. Поясничное сплетение изображается как яйцеобразная структура с похожей сонографической анатомией для периферических нервов (рисунок 9). Игла проводится с помощью метода поперечного сечения, так как «мишень» обычно располагается на расстоянии < 3 см от кожи. Поворачивая датчик назад в продольную парасрединную плоскость, может быть обнаружено точное положение кончика иглы по отношению к поясничному сплетению. Затем наблюдают за распространением МА, и, по мере необходимости, совершаются соответствующие уточнения положения иглы.
 |
| Рисунок 9. Ультразвуковое изображение нерва поясничного сплетения. |
У детей старшего возраста используют изогнутый линейный датчик 5-8 МГц является, так как он обеспечивает большее проникновение. Так как мишень располагается глубже, рекомендуется линейный метод, так что изображение кончика иглы будет все время [12]. Следует указать, что это сложный метод для «мастера» и должен проводиться только операторами с большим опытом, как выполнения блокад, так и УЗ методов.
Блокада бедренного нерва
Бедренный нерв может быть блокирован отдельно или как часть блока «три в одном». Оператор с рабочей правой рукой стоит у правой ноги больного; УЗ аппарат располагается с левой стороны. Датчик (линейный) удерживается близко и параллельно паховой связке, что позволяет визуализировать нерв до его разделения. Первоначальное изображение должно идентифицировать бедренную артерию и вену, применяется только легкое давление, иначе вена будет сдавливаться. Нерв находится латерально по отношению к сосудам, поверхностнее подвздошно-поясничной мышцы и ниже подвздошной фасции (рисунок 10).
 |
| Рисунок 10. Ультрасонографические признаки бедренного нерва. |
Нижнепаховый нерв оказывается преимущественно овальным (в 95%), хотя он может оказаться и треугольным по форме [13]. Доступ иглой поперечного сечения применяется как при однократном коротком, так и при методах, предусматривающих катетеризацию. Нерв располагается в середине изображения и игла должна быть нацелена только латерально по отношению к нему, так как это снижает риск интранейральной и артериальной инъекций. Кончик иглы визуализируется (или его положение обозначается тканевым движением) и ощущается на ягодицах, на широкой фасции и подвздошной фасции. Затем ассистент оператора вводит 0,5 мл солевого раствора или МА для гарантии, что верхушка иглы располагается ниже подвздошной фасции, если это так, то инъекцию продолжают и наблюдают за распространением раствора. Если требуется блокада «три в одном», то наблюдают за медиальным и латеральным распространением МА. Если латерального распространения не происходит, например, у больного с предшествующей операцией на бедре, то положение иглы может быть изменено в попытке улучшить распространение или выполняются блокады отдельных латеральных кожных нервов. УЗ изображение латерального кожного или запирательного нервов является очень трудным.
Альтернативным методом блокады бедренного нерва и возможно более надежным методом латерального кожного нерва является блокада подвздошной фасции. Датчик располагают поперечно ниже паховой связки, кончик иглы проводят ниже подвздошной фасции, и вновь наблюдают за медиальным и латеральным распространением МА к бедренному и латеральному кожному нерву.
Блокады туловища
Подвздошно-паховая блокада
Этот часто используемый блок показан для обезболивания при вмешательствах в паховой области. Методика выявления ориентиров предусматривает введение иглы в точке на 1 см медиальнее и немного ниже переднего верхнего подвздошного гребня (ПВПГ). Как показано, половина больных имеют только два мышечных слоя на этом уровне (наружная косая мышца, делающая поворот в апоневроз); это может действовать на число «попыток». Частота успеха далека от идеала (70-80%), описаны серьезные осложнения, например, перфорация кишечника и гематома таза. Неправильно введенный раствор МА может также приводить к нежелательной блокаде бедренного нерва (до 9%).
УЗ аппарат располагается на противоположной стороне от оператора. Линейный датчик удерживается в поперечной плоскости, один конец датчика находится на ПВПГ. Сканирование изображения затем выполняется для выявления мышечных слоев и брюшины. Нервы обычно видны как гипоэхогенные овалы между внутренними косыми и поперечными брюшными мышцами [14], они будут более латеральными, чем стандартные методы позволяют (среднее расстояние от ПВПГ = 7 мм), и может быть на расстоянии менее 1,3 мм от брюшины (рисунок 11). Как подход с поперечного сечения, так и линейный (от медиального до латерального направления) описаны в литературе. Преимуществом последнего является больший обзор иглы, и если оператор потеряет изображение кончика иглы, игла направляется к ПВПГ, так что шанс интраперитонеальной инъекции уменьшается. Обычно, при блокаде подвздошно-пахового нерва МА также распространяется до блокады подвздошно-подчревного нерва. Блокаду можно выполнять раствором МА в дозе менее чем 0,075 мл/кг, что обеспечивает высокую частоту успеха [15].
 |
| Рисунок 11. Ультрасонографические признаки подвздошно-пахового нерва: IO = внутренние косые мышцы; T = поперечные брюшные мышцs; P = брюшина. |
Блокада влагалища прямой мышцы живота
Влагалище прямой мышцы живота окружает прямые мышцы живота и пирамидальные мышцы (если они есть); оно формируется из апоневроза трех боковых абдоминальных мышц. Два влагалища прямой мышцы живота отделены друг от друга по средней линии белой линией живота. Передние ветви Т7-12 идут между внутренними косыми и поперечными мышцами перед прохождением в заднюю стенку влагалища мышцы. Передняя стенка присоединяется к мышце сухожильными перемычками; однако, задняя стенка не соединяется с мышцами. Для распространения МА через влагалище мышцы игла должна быть расположена в задней части влагалища. Брюшина непосредственно располагается ниже и существует опасность проникновения и возможного повреждения внутренних органов.
Оператор стоит с противоположной стороны от УЗ аппарата. Блокада влагалища правой прямой мышцы живота выполняется оператором, стоящим лицом к ногам, а левая сторона блокируется оператором, стоящим лицом к голове пациента, это предполагает рабочую правую руку оператора. Линейный датчик располагается в поперечной плоскости незначительно выше пупка, у новорожденного датчик будет растягиваться по белой линии живота и оба влагалища прямой мышцы живота могут быть изображены. У взрослых пациентов, датчик располагается над каждой стороной отдельно. Это первоначальное сканирование должно выявлять поперечные мышцы живота, внутреннюю и наружную косые мышцы и формирование влагалища прямой мышцы живота их апоневрозом (рисунок 12). Игла вводится под кожу по полулунной линии. При использовании линейного доступа игла вводится от латерального до медиального направления, пока ее кончик лежит на заднем влагалище, для подтверждения правильного расположения небольшого количества МА или солевого раствора, влагалище «отделяется» от мышцы. Если датчик поворачивают на 90? в сагитальную плоскость, можно проследить распространение МА каудально и краниально ниже сухожильных перемычек. Современные исследования демонстриуют недостаточную корреляцию между весом больного, ростом или возрастом с глубиной пункции; и что объем МА менее чем 0,1 мл/кг на каждую сторону является эффективным [16].
 |
| Рисунок 12. Ультрасонографические признаки влагалища прямой мышцы живота, показанные при линейном методе. |
Центральные методы
Основная сонографическая анатомия
Нейроаксиальные структуры могут быть визуализированы только через мягкие ткани позвоночника. Эти осмотры связаны с эхо окнами и ограничены задними дугами позвонков. У новорожденного эти окна являются наибольшими, так как задняя дуга преимущественно хрящевая. Через 3-4 месяца жизни повышение оссификации снижает качество УЗ оценки.
Спинной мозг сам по себе выглядит в виде трубки гипоэхогенной структуры с гиперэхогенным краем (рисунок 13); центральный комплекс канала видится как простая гиперэхогенная линия, хотя больше деталей можно увидеть при частоте датчика > 10 МГц. Спинной мозг должен располагаться на 2/3 расстояния между передними и задними стенками позвоночного канала. Позвоночный уровень мозгового конуса у здоровых детей варьирует от межпозвонкового пространства Т10 — Т11 до верхней стороны позвонка L 3. У недоношенных детей конус может быть ниже L 4. Конский хвост визуализируется как многочисленные гиперэхогенные линейные тени, проектируемые от мозгового конуса . В пределах конского хвоста терминальная нить визуализируется как гиперэхогенное продолжение спинного мозга, у новорожденного он должен быть <2 мм толщины. Окружающая цереброспинальная жидкость (ЦСЖ) гипоэхогенная. Твердая мозговая оболочка визуализируется кпереди и кзади как гиперэхогенный слой, желтая связка визуализируется как менее определяемый гиперэхогенный слой в близком соседстве к задней твердой мозговой оболочке [17].
 |
| Рисунок 13. Ультрасонографические признаки спинного мозга. |
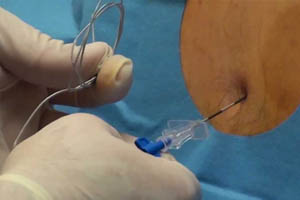
Каудальная блокада
Каудальная блокада является наиболее часто выполняемой блокадой, и рассматривается как простой и безопасный метод. Неудачи происходят у 11% пациентов, средняя частота осложнений сообщается как равная 1,5 случая на 1000 блокад. Проблемы, связанные с этим методом, включают определение местонахождения (особенно у более старших или тучных детей), а также внутрисосудистую и интратекальную инъекции. Простые методы (наблюдение за вытеканием или аспирация ЦСЖ/крови из канюли) для идентификации последних двух проблем являются ненадежными. Описан ряд методов для определения этих осложнений; они включают тест «свиста», метод «выброса», добавление адреналина к введению МА и стимуляцию нерва [18-21]. Ни один из этих тестов не стал рутинным, так как все они имеют значительные недостатки. Например, они не предотвращают интратекального введения. Применение УЗ для каудального метода было впервые описано на популяции взрослых [22, 23]. У детей УЗ метод позволяет первоначально оценить анатомию, а именно связь крестцовой щели и дурального мешка, в присутствии кожных маркеров дизрафии он может быть использован для скрининга больных [24].
Пациента располагают в положении на боку, с УЗ аппаратом с противоположной стороны от оператора. Линейный датчик с большой площадью соприкосновения является предпочтительным, так как это позволяет визуализировать больше межпозвонкового пространства. Датчик располагают в сагитальном срединном положении над нижним отделом крестца. Дуральный мешок, крестцовая щель и крестцово-копчиковая мембрана (ККМ) идентифицируются (рисунок 14).
 |
| Рисунок 14. Ультрасонографические признаки каудального эпидурального пространства: D = дуральный мешок; ES = эпидуральное пространство. |
В пределах каудального эпидурального пространства крестцовые корешки выглядят как гипоэхогенный эллипс. С ККМ в середине изображения датчик поворачивают на 90° до поперечной плоскости, и определяют точное положение рогов ( cornua ), это особенно полезно при наличии жировых телец. Где ориентиры не пальпируются, каудальная блокада с УЗ руководством может быть выполнена с помощью датчика в сагитальной плоскости и линейным методом. Канюля может визуализироваться, но это зависит от иглы и правильного направления УЗ лучей. Чтобы гарантировать эпидуральное расположение тест болюс солевого раствора (0,1-0,2 мл/кг) вводится под УЗ оценкой [25]. Солевой раствор увеличивает эпидуральное пространство, перемещая твердую мозговую оболочку вентрально (рисунок 15). Надежность этого теста может быть ограничена у детей в возрасте до 2 лет из-за повышенного уровня оссификации, скрывая обзор каудального пространства. Если этот феномен не наблюдается, должна рассматриваться вероятность внутрисосудистого или интратекального расположения. Применение солевого раствора предотвращает утечку МА при неправильно введенной канюле. Последующее введение МА может наблюдаться при движении УЗ датчика краниально до позвоночника, для подтверждения постоянного эпидурального положения и уровня распространения. Чтобы поддержать хорошее изображение, датчик может быть расположен в парасрединную саггитальную плоскость, так как это обеспечит большее эхо окно.
 |
| Рисунок 15. Ультрасонографические признаки каудального эпидурального пространства после введения солевого раствора. |
Поясничная и грудная эпидуральные блокады
Cork с соавторами впервые исследовали применение УЗ изображения эпидурального пространства [26]. Эта первоначальная работа показала, что у взрослых УЗ достоверно измеряет расстояние от кожи до эпидурального пространства. Другие УЗ исследования у взрослых показали повышенную точность при оценке вертебрального уровня и снижение частоты непреднамеренной пункции твердой мозговой [27, 28]. Современная работа у детей показала точное УЗ измерение эпидуральной глубины [29], более легкое и более быстрое введение, а также улучшенную частоту доступа [30]. Основная помеха при изображении – это оссификация и, таким образом, – возраст больного. Так как структуры у детей располагаются более поверхностно, это позволяют применять датчики более высокой частоты. Лучшие изображения у детей получаются при использовании линейных датчиков в продольной парасрединной плоскости [31].
Ультразвук может быть использован для помощи или руководства в поеределении эпидурального расположения различных структур. В первом случае, вовлекается сканирование позвоночника для получения информации в помощь пункции; это включает идентификацию вертебрального уровня, глубину эпидурального пространства и угол введения. В последнем случае — требуется два опытных анестезиолога, один для выполнении блокады и второй для выполнения сканирования у больного. Оператор стоит лицом к спине больного, УЗ аппарат располагается на другой стороне. «УЗ оператор» стоит ближе к голове (по сравнению с «эпидуральным оператором»). Выполняются все меры антисептики; это включает расположение датчика в стерильном футляре и использование стерильного УЗ гель. «УЗ оператор» располагает изогнутый датчик в парасрединной плоскости, в то время как «эпидуральный оператор» использует срединный доступ (рисунок 16). Метод потери резистентности на введение солевого раствора является предпочтительнее метода «воздуха», так как последний мешает УЗ изображению. Кончик катетера визуализируется как введенный в эпидуральное пространство, хотя это в большей степени трудно у детей старше 3 месяцев. Где верхушка катетера непосредственно не визуализируется, ее правильное положение идентифицмруется введением МА и наблюдением при этом вентрального смещения кзади твердой мозговой оболочки. Торакальные УЗ окна будут меньше, несмотря на применение положения парасрединных датчиков.
 |
| Рисунок 16. Расположение пациента для эпидурального метода на основе УЗ. |
Альтернативой у детей младшего возраста и, особенно у новорожденных, является введение эпидурального катетера через крестцовую щель. Применение каудального катетера хорошо описано, так как является потенциалом для неправильного расположения кончика катетера. Ряд методов для оценки уровня катетера уже описаны. Плоскостная рентгенограмма может определить уровень кончика катетера, если введен рентгеноконтрастный катетер, если нет — может быть введен контраст. Это подвергает воздействию больного радиацией, возможному развитию анафилаксии, а интерпретация снимков может быть трудной. В настоящее время, уже описано применение нервной стимуляции; метод Tsui применяет катетер с зондом, соединенным с нервным стимулятором [32]. Распознание миотомного уровня стимуляции связано с уровнем кончика катетера, и в опытных руках демонстрирует частоту успеха равную 89%. Однако, тест может использоваться только при отсутствии мышечных релаксантов и до эпидурального введения МА.
Tsui также описал применение электрокардиографического руководства; эпидуральный катетер адаптирован так, что он функционирует как отведение ЭКГ [33]. Вертебральный уровень измерялся сравнением исходной ЭКГ требуемого уровня кончика катетера с выявленной ЭКГ при продвижении катетера. Это не подтверждает, что катетер располагается в эпидуральном пространстве; а на более высоких уровнях тяжелее дифференцировать вертебральный уровень изображения, так как изменения ЭКГ могут быть незначительными.
Chawathe с соавторами впервые описали применение УЗ для оценки положения катетера у детей [34]. Эпидуральные катетеры были определены у 75% пациентов, но они не смогли визуализировать верхушку катетера. Позднее было показано, что УЗ может определить местоположение верхушки каудального катетера, или обозначает его положение введением болюса солевого раствора и наблюдением за вентральным смещением задней твердой мозговой оболочки [35].
В отличие от эпидурального, каудальный катетер требует меньше опыта при выполнении, хотя он требует наличия опытного «УЗ оператора». Пациент и УЗ аппарат располагаются как при поясничной/грудной эпидуральной анестезии. Однако, линейный датчик с большой площадью соприкосновения предпочтительнее, так как он позволяет наблюдать бoльшую длину позвоночника в данное время. Длина катетера при введении измеряется снаружи. Катетер затем продевается цефально через крестцовую щель одним анестезиологом, в то время как второй анестезиолог пытается визуализировать катетер. Датчик удерживают в сагитальном срединном положении, но у детей младшего возраста парасрединное сагиттальное положение обеспечивает лучшее изображение нейроаксиальнх структур. Если катетер не может быть визуализирован, может быть введено небольшое количество солевого раствора с последующей визуализацией смещения твердой мозговой оболочки. Важно наблюдать за передним (меньшая часть) и задним эпидуральными пространствами, так как катетер может вводиться в каждом направлении, а солевой раствор трудно увидеть при первом. Применение катетера со стилетом помогает получить изображение, так как проволочный проводник катетера является высоко эхогенным (рисунок 17).
 |
| Рисунок 17. Ультрасонографические признаки катетера с гибким кончиком со стилетом. |
Выводы
Перед выполнением блокады у пациента, анестезиологи должны быть знакомы с методами сканирования; чтобы смочь создать трехмерное изображение при наличии двухмерного УЗ изображения. Во-вторых, используя УЗ фантом они должны практиковать манипуляции иглой и датчиком одновременно, чтобы получить лучшее изображение иглы. Только затем следует выполнять блокады на больных. Практикант УЗ должен использовать УЗ изображения и начинать работать с простыми блокадами, например, бедренная блокада перед переходом к более сложным методам. Лучший путь получения этих навыков – это посещение курса регионарной анестезии с применением УЗ ориентиров. В конечном счете, УЗ аппарат настолько хорош, как им управляет анестезиолог.
Ссылки
- Demondion X., Herbinet P., Boutry N. et al. Sonographic mapping of the normal brachial plexus. Am J Neuroradiol 2003; 24: 1303-1309.
- Bigeleisen P., Wilson M. A comparison of two techniques for ultrasound guided infraclavicular block. Br J Anaesth 2006; 96: 502-507.
- Marhofer P., Sitzwohl C., Greher M. et al. Ultrasound guidance for infraclavicular brachial plexus anaesthesia in children. Anaesthesia 2004; 59: 642-646.
- Schafhalter-Zoppoth I., Gray A.T. The musculocutaneous nerve: ultrasound appearance for peripheral nerve block. Reg Anesth Pain Med 2005; 30: 385-390.
- Retzl G., Kapral S., Greher H. et al. Ultrasonographic finding of the axillary part of the brachial plexus. Anesth Analg 2001; 92: 1271-1275.
- Jamadar D.A., Jacobson J.A., Curtis W. et al. Sonographic evaluation of the median nerve at the wrist. Ultrasoun d Med 2001; 20: 1011-1014.
- Chan V.W.S., Nova H., Abbas S. et al. Ultrasound examination and localization of the sciatic nerve. A volunteer study. Anesthesiology 2006; 104: 309-314.
- Peer S., Kovacs P., Harpf C. et al. High-resolution sonography of the lower extremity peripheral nerves anatomic correlation and spectrum of disease. J Ultrasoun d Med 2002; 21: 315-322.
- Schwemmer U., Markus C.K., Greim C.A. et al. Sonographic imaging of the sciatic nerve and its division in the popliteal fossa in children. Pediatr Anesth 2004; 14: 1005-1008.
- Schafhalter-Zoppoth I., Younger S.J., Adam B. et al. The «see-saw» sign: improved sonographic identification of the sciatic nerve. Anesthesiology 2004; 101: 808-809.
- Kirchmair L., Enna B., Mitterschiffthaler G. et al. Lumbar plexus in children. A sonographic study and its relevance to pediatric regional anesthesia. Anesthesiology 2004; 101: 445-450.
- Kirchmair L., Entner T., Kapral S. et al. Ultrasound guidance for the psoas compartment block: an imaging study. Anesth Analg 2002; 94: 706-710.
- Gruber H., Peer S., Kovacs P. et al. The ultrasonographic appearance of the femoral nerve and cases of iatrogenic impairment. J Ultrasoun d Med 2003; 22: 163-172.
- Willschke H., Marhofer P., Bosenberg A. et al. Ultrasonography for ilioinguinal/iliohypogastric nerve blocks in children. Br J Anaesth 2005; 95: 226-230.
- Willschke H., Bosenberg A., Marhofer P. et al. Ultrasonographic guided ilioinguinal/iliohypogastric nerve block in pediatric anesthesia – what is the optimal volume? Anesth Analg 2006; 102: 1680-1684.
- Willschke H., Bosenberg A., Marhofer P. et al. Ultrasonographic guided rectus sheath block in pediatric anesthesia – a new approach to an old technique. Br J Anaesth 2006; in press.
- Dick E.A., Patel K., Owens C.M. et al. Spinal ultrasound in infants. Br J Radiol 2002; 75: 384-392.
- Bollinger P., Mayne P. The «whoosh» test in children. Anaesthesia 1992; 47: 1002-1003.
- Orme R.M.L.’E., Berg S.J. The «swoosh» test – an evaluation of a modified «whoosh» test in children. Br J Anaesth 2003; 90: 62-65.
- Singh M., Khan R.M. Use of a peripheral nerve stimulator for predicting caudal epidural analgesia. Anaesthesia 2000; 55: 830-831.
- Tsui B.C.H., Tarkilla P., Gupta S. et al. Confirmation of caudal needle placement using nerve stimulation. Anesth Analg 1999; 91: 374-378.
- Chen C.P., Tang S.F., Hsu T.C. et al. Ultrasound guidance in caudal epidural needle placement. Anesthesiology 2004; 101: 181-184.
- Klocke R., Jenkinson T., Glew D. Sonographically guided caudal epidural steroid injections. J Ultrasoun d Med 2003; 22: 1229-1232.
- Kriss V.M., Desai N.S. Occult spinal dysraphism in neonates: assessment of high-risk cutaneous stigmata on sonography. Am J Roetgenol 1998; 171: 1687-1692.
- Roberts S.A., Guruswamy V., Galvez I. Caudal injectate can be reliably imaged using portable ultrasound – a preliminary study. Pediatr Anesth 2005; 15: 948-952.
- Cork R.C., Kryc J.J., Vaughan R.W. Ultrasonic localization of the lumbar epidural space. Anesthesiology 1980; 52: 513-516.
- Watson M.J., Evans S., Thorp J.M. Could ultrasonography be used by an anaesthetist to identify a specifed lumbar interspace before spinal anaesthesia? Br J Anaesth 2001; 90: 509-511.
- Grau T., Leipold R.W., Connradi R. et al. Efficacy of ultrasound imaging in obstetric epidural analgesia. J Clin Anesth 2002; 14: 169-175.
- Rapp H.J., Folger A., Grau T. Ultrasound-guided epidural catheter insertion in children. Anesth Analg 2005; 101: 333-339.
- Willschke H., Marhofer P., Bosenberg A. et al. Epidural catheter placement in children comparing a novel approach using ultrasound guidance and a standard loss of resistance technique. Br J Anaesth 2006; in press.
- Marhofer P., Bosenberg A., Sitzwohl C. et al. Pilot study of neuraxial imaging by ultrasound in infants and children. Pediatr Anesth 2005; 15: 671-676.
- Tsui B.C.H., Gupta S., Fincuane B. Confirmation of epidural catheter placement using nerve stimulation. Can J Anaesth 1998: 45: 640-644.
- Tsui B.C.H., Seal R., Koller J. Thoracic epidural catheter placement via the caudal approach in infants using electrocardiographic guidance. Anesth Analg 2002; 95: 326-330.
- Chathwe M.S., Johnes R.M., Gildersleve C.D. et al. Detection of epidural catheters with ultrasound in children. Pediatr Anesth 2003; 13: 681-684.
- Roberts S.A., Galvez I. Ultrasound assessment of caudal catheter position in infants. Pediatr Anesth 2005; 15: 429-432.
- Steve Roberts Ultrasonographic guidance in pediatric regional anesthesia. Part 2: techniques// Pediatric Anesthesia 2006; 16: 1112-1124 .
Regional anesthesia (RA) is recognized as an effective alternative to general anesthesia and is included in the American Society of Anesthesiologists (ASA) difficult airway algorithm as such (Fig. 42-1).
From: Benumof’s Airway Management (Second Edition), 2007
Regional Anesthesia
Allison Kinder Ross, Robert B. Bryskin, in Smith’s Anesthesia for Infants and Children (Eighth Edition), 2011
Summary
Regional anesthesia for children continues to progress because of the development of improved local anesthetics and pediatric-sized equipment, the advent of ultrasound, improved patient safety, and efficacy. As the field grows, it may become the primary method of providing both intraoperative and postoperative analgesia if strategies continue to diminish the risks, and if studies are carried out to promote the benefits (Goldman, 1995; Dalens and Mazoit, 1998).
Experienced practitioners in pediatric regional techniques provide an important service to children. Additional research must be directed at outcome studies to determine the true risks and benefits of these techniques in large populations of children. With advanced training and appropriate use of agents and equipment, the practice of pediatric regional anesthesia as a means of providing superior analgesia will continue to be an essential part of the overall care of children in the perioperative period.
For questions and answers on topics in this chapter, go to “Chapter Questions” at www.expertconsult.com.
Read full chapter
URL:
https://www.sciencedirect.com/science/article/pii/B978032306612900016X
Regional Anesthesia
Santhanam Suresh, … Charles J. Coté, in A Practice of Anesthesia for Infants and Children (Sixth Edition), 2019
Abstract
Regional anesthesia has become an integral and common component of both intraoperative anesthesia and postoperative analgesia in infants and children. Advantages of regional blockade include the reduction of general anesthetic dose requirements, effective blunting of hemodynamic and autonomic responses, and excellent postoperative analgesia with decreased requirement of systemic analgesics and their concomitant side effects. For many orthopedic operations, increasing use of peripheral nerve blockade permits the anesthesiologist to provide long durations of analgesia limited to the surgical site. Spinal anesthesia in infants has been demonstrated to be an effective alternative to general anesthesia for subumbilical operations lasting an hour or less. However, the risks of local anesthetic toxicity may be magnified in infants and children because of their size and immaturity, and great care and precision must be used when choosing volume and concentration. Because the vast majority of regional blocks in children are performed with patients under general anesthesia, early signs of toxicity are usually obscured. The emergence of lipid emulsion therapy for local anesthetic systemic toxicity has dramatically altered our approach and the successful outcome to these events and should be administered promptly. Large-scale prospective data from multicenter collaborative studies have documented that regional anesthetics in children have a high degree of safety, and prospective data have confirmed that administering blocks to children under general anesthesia confers no increased risk of injury. While one must have specific technical skills, as well as an understanding of the differences in pediatric physiology, anatomy, and pharmacology, to use regional blockade in infants and children, the benefits of these techniques are great.
Read full chapter
URL:
https://www.sciencedirect.com/science/article/pii/B9780323429740000422
Regional Anesthesia
David M. Polaner, … Charles J. Coté, in A Practice of Anesthesia for Infants and Children (Fourth Edition), 2009
Technique of Administration
Whenever regional anesthesia is performed, the operator must be prepared for an adverse reaction and resuscitation supplies, including drugs, suction, and airway equipment, must be immediately available. The needle or catheter must always be inspected for blood as soon as it is positioned, but before injecting the local anesthetic, to determine if the tip is within an artery or vein. It is preferable to observe the needle or catheter for passive blood flow rather than to actively aspirate for blood because the blood vessels such as the epidural venous plexus are thin walled and collapse readily when negative pressure is applied. As a result, the inability to aspirate blood is not absolute proof that the needle or catheter is not in a blood vessel. For this reason, a small volume of local anesthetic with a marker for intravascular injection such as epinephrine in a concentration of 1 : 200,000, is employed whenever possible. Data from awake adults indicate that this will result in an increase in heart rate within 1 minute of intravascular administration.98 When the drugs are administered during a general anesthetic, however, the efficacy of the test dose to detect an intravascular injection may be greatly reduced. Heart rate increases in only 73% of children after an intravenous injection of 0.5 μg/kg of epinephrine during halothane anesthesia, suggesting that this marker of an intravascular injection is not completely reliable.99 Administration of atropine several minutes before the test dose increased the rate of positive responders to 92%, suggesting that vagal tone and the anesthetic’s blunting of the sympathetic reflexes are responsible for the reduced sensitivity of the test dose. Test doses during isoflurane anesthesia appear to have the same limitations.100 With sevoflurane, positive results were obtained in 100% of children if the threshold for a positive response was an increase in heart rate of 10 beats per minute and a dose in excess of 0.5 μg/kg of epinephrine was used; in 85% positive results were obtained if 0.25 μg/kg of epinephrine was used.101 In all children, a change in the T wave amplitude was a reliable indicator of intravascular injection with both doses of epinephrine (Fig. 42-1). All children in that study were pretreated with atropine. It is not known if increasing the dose of epinephrine to 1.0 μg/kg or increasing the concentration of epinephrine in the test dose solution to 1 : 100,000 during general anesthesia would increase the sensitivity of the heart rate response test without atropine. Systolic blood pressure increased by more than 10% within 60 seconds of the test dose injection, suggesting that an increase in blood pressure may be a more sensitive indicator of intravascular injection than heart rate during inhalation anesthesia. ST segment and T wave changes also appear to be sensitive indicators of intravascular injection of local anesthetic. Observation of the ECG yields a highly sensitive indicator of an intravascular injection of bupivacaine with epinephrine. These ECG changes were present in 97% of infants and children who received an intravenous dose of bupivacaine and epinephrine.63 These investigators did not confirm the efficacy of pretreatment with atropine on the heart rate. Isoproterenol (added to the local anesthetic rather than epinephrine), 0.075 to 0.1 μg/kg, increases the heart rate in 90% to 100% of children during halothane anesthesia.102,103 It also increases the heart rate in adults during isoflurane and sevoflurane anesthesia, but this has not been extensively studied in children.104–106 Until more data are available, it would appear most prudent to use an epinephrinecontaining test dose before administering the therapeutic dose of local anesthetic for neural blockade.101 The test dose should be repeated before any subsequent bolus injections through a catheter. If the child is receiving a general inhalation anesthetic, blood pressure and the ST segment configuration, in addition to the heart rate, should be carefully and frequently observed after injection of the test dose.65 Pretreatment with atropine may increase the rate of detecting an unintended intravascular injection. In addition, the rate of injection may also be a factor in the development of toxicity. If injection is partially or completely intravascular, a slow injection may not exceed the toxic threshold, whereas a rapid injection could. Thus, slow incremental injection of the therapeutic blocking dose of local anesthetic (over several minutes) may further increase the safety of regional blockade. However, repeated injections within a brief period may also result in toxic reactions.
To date there are no published data testing the reliability of positive test dose criteria during total intravenous anesthesia with propofol and remifentanil. Preliminary unpublished data by one of us (D.M.P.) suggest that T wave changes may be an unreliable indicator of intravascular injection and that intravascular injection can be reliably detected by an increase of blood pressure of more than 10% of baseline, particularly diastolic pressure.
Read full chapter
URL:
https://www.sciencedirect.com/science/article/pii/B9781416031345500469
Regional Anesthesia
Asha Nookala, … Harshad Gurnaney, in Litman’s Basics of Pediatric Anesthesia (Third Edition), 2022
Upper Extremity Regional Anesthesia
There are multiple approaches to regional anesthesia of the upper extremity, depending on the specific nerves to be blocked and on the expertise of the practitioner. The axillary block is appropriate for elbow or more distal upper extremity surgery. For this block, the ultrasound probe is placed in the axilla perpendicular to the course of the axillary artery and at the level of the crease formed by the pectoralis major and biceps muscles, to visualize the axillary artery and vein in the short-axis view. The median, ulnar, and radial nerves most likely will surround the artery in a triangular pattern. Using an in-plane approach the needle is advanced and 0.2 to 0.5 mL/kg up to 10 to 20 mL of local anesthetic is injected in a circumferential pattern around the axillary artery producing the characteristic “donut sign.” The axillary approach will invariably miss the musculocutaneous nerve; therefore, a separate block can be performed using the same needle insertion site as the axillary block, and injecting part of the local anesthetic solution into the body of the coracobrachialis muscle.
The supraclavicular block is applicable for almost all upper extremity procedures. It is performed with the ultrasound probe placed parallel to the clavicle. A needle is placed in-plane with the local anesthetic deposited around the trunks of the brachial plexus, often referred to as a “cluster of grapes” lateral to the subclavian artery. The infraclavicular block of the brachial plexus is appropriate for humeral shaft, elbow, and distal upper extremity procedures. The ultrasound probe is placed perpendicular under the clavicle and the axillary artery is identified. An appropriately sized needle is placed using an in-plane technique and the local anesthesia is deposited posterior to the axillary artery and spread is observed to the posterior, lateral, and medial cords of the brachial plexus.
Read full chapter
URL:
https://www.sciencedirect.com/science/article/pii/B9780323829021000202
Ultrasound-Guided Regional Anesthesia
Manoj K. Karmakar, Wing H. Kwok, in A Practice of Anesthesia for Infants and Children (Sixth Edition), 2019
Summary
USGRA is a promising alternative to anatomic landmark-guided techniques, and almost all regional anesthetic techniques that are commonly performed in children can be performed using US guidance. US allows the anesthesiologist to visualize the target nerves and surrounding structures in real time during block placement. There is increasing evidence to support the routine use of US for regional anesthesia in children. We believe that anesthesiologists who care for children must acquire the skills necessary to perform USGRA and embrace this technology. US guidance is rapidly becoming the standard of care in pediatric regional anesthesia.176
Read full chapter
URL:
https://www.sciencedirect.com/science/article/pii/B9780323429740000434
Regional Anesthesia in Resource-Constrained Environments
Michael S. Lipnick, … Agnes Wabule, in Atlas of Ultrasound-Guided Regional Anesthesia (Third Edition), 2019
Abstract
Regional anesthesia is a relatively low-cost and widely used technique for perioperative analgesia and anesthesia in high-income countries. Due to significant limitations in access to anesthesia and anesthesia options in low and middle income countries (LMICs), coupled with a disproportionately high burden of surgical diseases including trauma, the benefits of regional anesthesia may be amplified in LMICs. In this chapter we discuss the complex challenges, potential solutions and the need for ongoing evaluation of how to best to utilize regional anesthesia to increase access to anesthesia and analgesia services worldwide.
Read full chapter
URL:
https://www.sciencedirect.com/science/article/pii/B978032350951000075X
Should Regional Anesthesia Be Used for Orthopedic Trauma Patients?
Bradley H. Lee MD, Nabil Elkassabany MD, in Evidence-Based Practice of Anesthesiology (Fourth Edition), 2023
OPTIONS
RA can be used in the setting of orthopedic trauma for intraoperative anesthesia, postoperative analgesia, or both. RA includes neuraxial techniques (spinal and epidural), plexus blocks, and peripheral nerve blocks (PNBs). RA may also be used as part of a multimodal pain regimen. The choice of medication, dose, route, and duration of therapy should be individualized and used only after careful consideration of the risks and benefits for each patient. The selected technique needs to take into account the anesthesiologist’s expertise and the capacity for its safe application in each practice setting.
Read full chapter
URL:
https://www.sciencedirect.com/science/article/pii/B9780323778466000409
Ultrasound-Guided Regional Anesthesia
Manoj K. Karmakar, Wing H. Kwok, in A Practice of Anesthesia for Infants and Children (Fourth Edition), 2009
Summary
USGRA is a promising alternative to anatomic landmark-guided techniques, and almost all regional anesthetic techniques that are commonly performed in children can be performed using US guidance. US imaging is noninvasive, is easy to use, does not involve exposure to radiation, and is not affected by the type of anesthesia administered. US allows the anesthesiologist to visualize the target nerves and surrounding structures in real time during block placement, which is particularly advantageous in children because the majority of regional anesthetic procedures in this age group are performed under general anesthesia. Currently, the use of US for regional anesthesia in children is still in its infancy and the evidence to support its use is sparse. USGRA is facing the same challenges for widespread acceptance that laparoscopic surgery faced during the 1980s. Today, laparoscopy is the standard of surgical care. We envision that as more anesthesiologists who care for children acquire the skills necessary to perform USGRA and embrace this technology, US guidance will be the standard of care in pediatric regional anesthesia in the future.
Read full chapter
URL:
https://www.sciencedirect.com/science/article/pii/B9781416031345500470
The History of Pain Medicine
Winston C.V. Parris, Benjamin W. JohnsonJr., in Practical Management of Pain (Fifth Edition), 2014
The American Society of Regional Anesthesia and Pain Medicine
The American Society of Regional Anesthesia (ASRA) is the preeminent society on regional anesthesia. The society is based in the United States; other societies on regional anesthesia are based in Europe, Asia, and Latin America. Cognizant of the fact that anesthesiologists account for the majority of pain medicine practitioners and interventional pain physicians and perform translational and clinical research, the ASRA started another annual meeting dealing exclusively with pain medicine. The annual meeting of the ASRA that deals with regional anesthesia is held in the spring, whereas its annual meeting on pain medicine is held in the fall. To better fulfill its mission, the ASRA has changed its name to the American Society of Regional Anesthesia and Pain Medicine and the name of their highly cited journal, Regional Anesthesia, to Regional Anesthesia and Pain Medicine. This journal is the official publication of the American, European, Asian and Oceanic, and Latin American Societies of Regional Anesthesia.
Read full chapter
URL:
https://www.sciencedirect.com/science/article/pii/B9780323083409000013
The Development of Thoracic Anesthesia and Surgery
Marcelle Blessing, … Edmond Cohen, in Cohen’s Comprehensive Thoracic Anesthesia, 2022
Thoracic Surgery Under Regional Anesthesia
Regional anesthesia for thoracic surgery had its advocates before the 1940s. Proponents of regional anesthesia claimed its safety because it kept the cough reflex intact and maintained spontaneous ventilation. These are still valuable attributes of regional anesthesia. In a 1936 review of thoracic anesthesia, Magill describes spinal anesthesia as an excellent technique for a wide range of thoracic procedures, even pneumonectomy! He recognized that regional anesthesia is best for cooperative patients, as it still is today. The awake patient could assist more easily with breath-holding because controlled ventilation was not routine during general anesthesia.30 Not everyone was so enamored with spinal anesthesia for thoracic surgery. Nosworthy declared, “I like my anesthetic technique to be such that I have the whole situation under control. I do not feel that I am in a position to cope with any emergency when chest surgery is performed under spinal anesthesia.”31 Nosworthy went on to describe an inadequate cough reflex and frequent dyspnea during open chest procedures under spinal anesthesia. It is interesting that tubeless thoracic procedures are presently gaining widespread popularity because of concerns that positive pressure ventilation has the potential to injure the lung parenchyma.
Read full chapter
URL:
https://www.sciencedirect.com/science/article/pii/B9780323713016000019
Регионарная анестезия — вид анестезиологического пособия, заключающийся в локальном прерывании болевой импульсации от места вмешательства путем блокады проводящих путей. Регионарная анестезия может выступать как в качестве основного элемента анестезиологического пособия, так и входить состав т.н. сочетанной анестезии, то есть применяться как ее компонент. Степень участия регионарной анестезии в этом случае различна: она может выступать в качестве основного анальгетического компонента пособия, усиливать действие системной анальгезии или же применяться для послеоперационного обезболивания.
Регионарная анестезия очень привлекательна в физиологическом смысле, так как позволяет локально пресечь болевую импульсацию, не допуская системного воздействия боли на организм и позволяя либо вообще отказаться от системного воздействия анестетиков, либо значительно уменьшить степень такого воздействия. Применение регионарной анестезии способствует более эффективному лечению послеоперационного болевого синдрома, предупреждает формирование хронических болей после операции, оказывает благотворное влияние на трофику и регенерацию тканей, что, в конечном счете, ускоряет выздоровление и реабилитацию пациента. Ранняя активизация пациентов после регионарной анестезии способствует профилактике тромбоэмболических осложнений в послеоперационном периоде.
Различают следующие виды регионарной анестезии:
- Инфильтрационная (терминальная) анестезия — блокада болевых импульсов непосредственно в зоне вмешательства, чаще всего выполняется хирургом;
- Проводниковая — блокада нервных сплетений и отдельных нервов, которая проводится уже на удалении от зоны операции;
- Нейроаксиальные (центральные) блокады — спинальная, эпидуральная и каудальная анестезии, а также их сочетания.
Инфильтрационная анестезия является самым простым видом местной анестезии. Она выполняется непосредственно оператором путем инфильтрации места предполагаемого вмешательства раствором анестетика. Инфильтрация может быть ограничена кожей и подкожной клетчаткой, а может затрагивать и более глубокие слои. Ее разновидностью является терминальная (топикальная) анестезия, когда анестетик наносится на слизистые оболочки (офтальмология, оториноларингология, эндоскопия и т.д.).
Проводниковая анестезия представляет собой блокаду нервных сплетений, а также отдельных нервов. Получила широкое распространение при операциях на верхней конечности (блокада плечевого сплетения и отдельных нервов). Блокада плечевого сплетения имеет высокий процент успеха, так как при ее правильном выполнении достаточно попадания анестетика в фасциальный футляр сплетения, блок достаточно качественный и достаточен по продолжительности. В противоположность этому, блокады нервов нижней конечности такого успеха не получили, так как имеют более низкий процент успеха и с легкостью заменяются спинальной или эпидуральной анестезией. В последнее время получили широкое распространение блокады нервов передней брюшной стенки – TAP-блок и ему подобные. Верификация сплетений или отдельных нервов при проведении проводниковых блокад может осуществляться различными способами: по парестезиям, при помощи нейростимулятора или посредством ультразвуковой навигации. Верификация по парестезиям постепенно уходит в прошлое, так как этот метод сопровождается неприятными ощущениями для пациента и высоким риском повреждения нервов. Классической методикой остается верификация при помощи нейростимулятора, что дает высокую частоту успеха блокады, позволяет проводить манипуляцию под седацией и боле безопасно для пациента. УЗИ-навигация при проведении регионарных блокад активно развивается в последнее время. Она позволяет видеть непосредственно нервные структуры и сократить количество вводимого местного анестетика. В настоящее время большинством специалистов для верификации нервных структур рекомендуется сочетание УЗИ-навигации с использованием нейростимулятора.
Центральные (нейроаксиальные) блокады очень распространены благодаря их эффективности, возможности продленного выполнения и относительно простой техники проведения. Спинальная анестезия широко применяется при вмешательствах ниже уровня пупка, кесаревом сечении, для обезболивания родов. Эпидуральная анестезия является золотым стандартом продленного обезболивания родов, широко применяется в послеоперационной анальгезии, для стимуляции моторной функции кишечника, в составе многокомпонентных анестезиологических пособий на органах грудной клетки и брюшной полости. Каудальная анестезия находит применение в гинекологической и урологической практике. Существенным плюсом эпидуральной и каудальной анестезии является возможность продленного обезболивания, когда установленный катетер позволяет вводить пациенту местный анестетик в течение длительного времени.