Антитромботические средства используются при различных кардиологических заболеваниях для профилактики образования тромбов, развития инфаркта или инсульта.
При учащенном сердцебиении они назначаются, если диагностирована фибрилляция предсердий (мерцательная аритмия). В этом случае хаотичные сокращения предсердий создают условия для «сбивания» внутри них сгустков крови, способных попасть в артериальное русло и закупорить крупный сосуд, питающий какой-либо орган. Антитромботические препараты не обладают свойством замедлять ЧСС.
При фибрилляции предсердий с целью профилактики тяжелых осложнений назначают такие лекарственные средства:
- варфарин;
- комбинация ацетилсалициловой кислоты и клопидогрела (в крайне редких случаях, при невозможности использовать другие средства);
- дабигатран этексилат (Прадакса);
- апиксабан (Эликвис);
- ривароксабан (Ксарелто).
Эти лекарства назначаются не всем пациентам. Существуют строгие условия для их использования, поэтому самостоятельное применение таких препаратов недопустимо.
Таблетки от сердцебиения подбираются кардиологом индивидуально для каждого больного. Несмотря на разнообразие соответствующих лекарственных средств, для лечения каждого вида аритмий применяется ограниченное число лекарственных препаратов. Лечение при учащенном сердцебиении должно проходить под контролем суточного мониторирования ЭКГ, а самостоятельный прием таких препаратов недопустим.
Содержание
- Микроэлементы для сердца при тахикардии
- Экстренная помощь при тахикардии
- Пониженное артериальное давление при тахикардии
- Обзор препаратов от тахикардии
- Мембраностабилизирующие
- Бета-адреноблокаторы
- Сердечные гликозиды (СГ) для снижения пульса
- 12 базовых препаратов от аритмии сердца: плюсы и минусы каждой таблетки
- Экстренная помощь при аритмии
- Что можно принимать самостоятельно?
- Лечебная тактика
- Как лечить аритмию сердца в домашних условиях
- Седативные средства
- При высоком АД
- При пониженном АД
- При нормальном АД
- Как снизить ЧСС
- Прием витаминов
- Популярные вопросы и ответы
- Почему может повыситься давление?
- Что делать, если у вас повысилось давление?
- Когда необходимо вызывать врача на дом?
- Можно ли самому заниматься лечением?
- Когда сердце просит помощи
- Причины учащенного сердцебиения
- Почему тахикардия опасна для здоровья
- Диагностика и лечение тахикардии

Главный редактор, заведующий хирургическим отделением
Задать вопрос
Врач-хирург высшей квалификационной категории, доктор медицинских наук, профессор кафедры общей хирургии АГМУ.
Микроэлементы для сердца при тахикардии
Витамины и минералы оказывают сильное влияние на работу сердечно-сосудистой системы. Дефицит микроэлементов очень часто становится причиной тахикардии, аритмии. Поэтому для предупреждения развития такой ситуации используют препараты от тахикардии в виде витаминно-минеральных комплексов. За работу сердца и сосудов отвечают минералы:
- магния, которые предупреждают тромбообразование за счет нормализации обменных процессов, контроля за вязкостью крови;
- кальция, нормализующего сократительную функцию миокарда;
- фосфора – проводника нервных импульсов;
- селена, повышающего местный иммунитет, обеспечивающий защиту клеток сердца и сосудов;
- калий, сопровождающий сгенерированный электроимпульс по проводящей системе миокарда.
Витамины выполняют аналогичные функции, помогая сердцу работать спокойно, без чрезмерного напряжения. К основным витаминам относятся:
- С – гарант прочности сосудистой стенки и тканей сердца;
- А – улучшающий обмен веществ;
- Е – антиоксидант, омолаживающий клетки;
- Р – сосудистый регенерант;
- F – восстанавливающий ткани сердца;
- В1 – стимулятор сократительной способности миокарда;
- В6 – корректор липидного обмена.
Экстренная помощь при тахикардии
В домашних условиях при возникновении тахикардии проводят следующие мероприятия:
- нужно принять горизонтальное положение,
- можно выпить успокоительный препарат растительного происхождения,
- если приступ тахикардии уже ранее был у пациента, известна причина и у пациента есть рекомендации по лечению, то можно выпить лекарство, которое было прописано врачом для купирования тахикардии.
Если проведенные мероприятия не приводят к восстановлению сердечного ритма, то необходимо вызвать скорую помощь.
Пониженное артериальное давление при тахикардии
Первая помощь заключается в следующем:
- необходимо лечь и приподнять ноги,
- выпить сладкий чай. Применение кофе и кофеиносодержащих напитков запрещено,
- сделать глубокий вдох и ненадолго задержать дыхание,
- возможно использование успокоительных средств – настойка пустырника.
Если состояние не улучшается, появляется вялость, слабость, головокружение, то необходимо срочно вызвать скорую помощь.
В больнице проведут комплекс необходимых обследований для определения причины тахикардии на фоне гипотонии. На основании данных, полученных при диагностике, выставляется диагноз и назначается план лечения.
Лечение, в основном, направлено на устранение этиологического фактора, вызвавшего учащение сердцебиения. Так же в комплекс лечебных мероприятий включается прием витаминов, физиотерапевтические процедуры.
Обзор препаратов от тахикардии
Медикаментозные средства назначают с целью нормализации пульса и для контроля сердечных сокращений. Выбирая наиболее эффективное средство, врач учитывает степень прогрессирования заболевания, наличие иных патологий и противопоказаний. Терапия проводится под амбулаторным контролем специалиста.
При учащении пульса необходимо принимать подходящие антиаритмические препараты, которые делятся на несколько групп. Назначается медикаментозная терапия индивидуально для каждого пациента.
Мембраностабилизирующие
Реакция организма на мембраностабилизирующие препараты – сердце начинает медленнее стучать. Это имеет связь с нарушением транспортировки калия, ионов натрия и кальция, что достигается под воздействием активных компонентов, входящих в состав препаратов. При этом происходит снижение возбудимости и ослабление сокращений.
Среди наиболее действенных средств от высокого пульса мембраностабилизирующего действия следует выделить:
- «Метостабил» (таблетки от пульса пероральные) – дозировка постепенно увеличивается от 125-250 мг до получения терапевтического эффекта. Не рекомендуется принимать во время беременности, в период лактации, при печеночной и почечной недостаточности.
- «Этацизин» – принимать таблетки от тахикардии нужно по 50 мг трижды в день. При отсутствии ожидаемого результата дозировка повышается. В сутки можно принимать не более 300 мг, разделяя на 3 приема. Препарат не рекомендован при гипертрофии миокарда, в постинфарктном состоянии и детям до 18 лет.
- «Новокаинамид» – пить каждые 3-6 часов по 0,25-1,00 г. При отсутствии результата дозировка увеличивается до 3 мг в день. Среди противопоказаний следует выделить сердечную недостаточность, инфаркт миокарда и почечную недостаточность.
Бета-адреноблокаторы
Лекарственные препараты, разработанные на основе веществ, блокирующих адренорецепторы. Такие средства используются при гипертонии, т к. оказывают воздействие на функционирование нервной системы. Бета-адреноблокаторы снимают болевые ощущения в сердце и защищают от атеросклероза.
Действие препаратов направлено на уменьшение потребности миокарда в кислороде для снижения ЧСС и поддержки коронарного кровотока. Активные вещества, входящие в состав, предотвращают образование тромбов и прогрессирование патологического процесса. Использование бета-адреноблокаторов уменьшает частоту сердечных приступов и снижает вероятность внезапной смерти.
Сердечные гликозиды (СГ) для снижения пульса
Фармакологическое действие сердечных гликозидов заключается в изменении основных функций сердца. Под их воздействием происходит усиление сердечных сокращений, что приводит к увеличению объема крови, забрасываемой в аорту. Сердечный ритм замедляется, что способствует увеличению притока крови к сердечным желудочкам.
Влияние, которое оказывают СГ на артериальное давление, является непостоянным. При нормальных показателях АД, при употреблении сердечных гликозидов, никаких изменений не наблюдается. Препараты обладают выраженным успокаивающим действием на ЦНС (центральную нервную систему).
Синусовые аритмии, как правило, бывают связаны с изменением нейрогуморальной регуляции деятельности синусового узла. Он иннервируется как симпатическими нервными волокнами, так и парасимпатическими. Поэтому изменение баланса в сторону одной из этих частей нервной системы может привести к ускорению или, наоборот, замедлению сердечного ритма, а выраженный дисбаланс способен вызвать аритмию, помешав работе синусового узла.
Причинами мерцательной аритмии или желудочковой тахикардии, как правило, являются микроскопические участки фиброза, которые приводят к локальным нарушениям проводимости. Вследствие этого единый сердечный импульс распадается на множество параллельных, часть из которых может циркулировать и вызывать нерегулярные сокращения отдельных пучков мышечных волокон.
Это интересно! Возможны также врожденные нарушения строения и функционирования ионных каналов, которые приводят к развитию тяжелых, резистентных к лечению аритмий. Они называются каналопатиями.
В результате этого предсердия не могут нормально сокращаться и не обеспечивают поступление достаточного количества крови в желудочки. К тому же сами желудочки сокращаются нерегулярно от случайных импульсов, прошедших от хаотично возбуждающихся предсердий, что еще больше ухудшает гемодинамику.
Пациенты жалуются на чувство перебоев, ощущение учащенного сердцебиения, нередко у них усугубляются явления сердечной недостаточности.
Важно понимать, чем отличаются тахикардия и аритмия.
Первый термин означает ускоренное сердцебиение. Оно может возникать в ответ на сильные эмоциональные потрясения и активацию адренергической стимуляции сердца или при физических нагрузках, и обеспечивает усиленную работу всех систем организма во время стрессовых реакций.
При этом импульсы по-прежнему возникают в синусовом узле с правильными интервалами, периоды систолы и диастолы равномерно чередуются, а предсердия и желудочки сокращаются синхронно.
В случае же аритмии нарушается формирование импульса или его распространения по миокарду, в результате чего наблюдается большая разница в сокращении разных отделов сердца. Могут возникать внеочередные сокращения, часто множественные, что приводит к нарушению гемодинамики и периферического кровообращения.
Экстренная помощь при аритмии
К сожалению, разные виды аритмии могут требовать различного подхода к лечению. К тому же лекарства, призванные нормализовать ритм, при нецелевом применении могут, наоборот, проявлять проаритмогенный эффект.
Поэтому пациентам не рекомендуется принимать их без назначения врача. Конечно, если больной уже давно страдает от приступов неправильного ритма, и врач назначил ему целевое лечение, он может использовать тактику «таблетки в кармане» — при появлении неприятных симптомов сразу принять нужный препарат.
Однако если человек не знает, что именно с ним приключилось – лучшая первая помощь заключается в использовании успокаивающих средств вроде Валерианы или Корвалола. Ведь в некоторых случаях этого достаточно, чтобы снять приступ тахикардии или синусовой аритмии.
Что можно принимать самостоятельно?
Лечение патологии назначается врачом. Не рекомендуется самостоятельно проводить терапию заболевания, во избежание возникновения нежелательных последствий. Однако некоторые средства можно употреблять без консультации у врача. В их число входят:
- Седативные препараты. Они успокоят, избавят от приступов паники, которые часто возникают при аритмии, а также нормализуют отхождение ко сну, и улучшают качество и продолжительность отдыха.
- Гомеопатические средства. Такие препараты изготовлены на основе лекарственных растений, поэтому в большинстве своем безопасны для здоровья, но только при отсутствии аллергии.
- БАДы и витамины. Обычно эти средства не вызывают побочных эффектов, поэтому могут быть использованы без назначения врача.
Лечебная тактика
После этого, в зависимости от самочувствия, нужно обратиться в больницу или вызвать скорую. Именно врачи должны снять электрокардиограмму, поставить диагноз и определить лечебную тактику. В случае экстрасистол или синусовых аритмий медикаментозная терапия применяется редко.
Основные антиаритмические препараты при тахикардии — это бета блокаторы. В случае недостаточного эффекта и при слишком быстром сердечном ритме назначаются лекарства из группы блокаторов натриевых или кальциевых каналов.
Также при наджелудочковых тахикардиях врачами скорой и неотложной помощи вводятся Верапамил и Аденозин. Делать это нужно под контролем ЧСС и артериального давления, так как они могут спровоцировать брадикардию и гипотензию. Поэтому не рекомендуется самостоятельно принимать большие дозы данных лекарств.
Это интересно! В некоторых случаях помочь снизить частоту пульса могут специальные вагусные пробы, которые активируют блуждающий нерв и способствуют замедлению ритма.
При мерцательной аритмии рекомендуется использовать Амиодарон, Пропафенон и Фенигидин, однако последние два препарата имеют целый ряд противопоказаний. Так, их нежелательно принимать людям, имеющим органическую патологию сердца, особенно пожилым.
Однако нужно учитывать, что при впервые возникшей фибриляции предсердий возможно спонтанное восстановление ритма в течение первых суток. Поэтому перед использованием антиаритмических средств нужно внимательно изучить список их противопоказаний.
При лечении данной аритмии следует помнить о том, что она связана с высоким риском тромбоэмболических осложнений, поэтому, кроме назначения антиаритмических препаратов, следует применить антикоагулянты.
Желательно в таких случаях восстанавливать ритм в стационаре, а не в домашних условиях – это снизит риски и позволит врачам вовремя отреагировать на изменение в самочувствии пациентов.
Важно! Для лечения желудочковых тахикардий, фибриляции и трепетания желудочков используются Лидокаин, Соталол или Амиодарон, Новокаинамид и, в первые часы, Верапамил. В тяжелых случаях для восстановления ритма проводят электрическую кардиоверсию дефибриллятором.
Как лечить аритмию сердца в домашних условиях
Исходя из причины возникновения заболевания, могут быть назначены разные препараты от аритмии сердца. Данная патология представляет собой сбой в процессе работы сердца, вызванный нарушением функционирования приводящей системы, которая регулирует и обеспечивает ритмичное сокращение мышцы. Главный симптом аритмии – нарушение ритма, частоты пульса. Возникает заболевание на фоне таких причин:
- экстрасистолия, пароксизмальная тахикардия становится следствием сбоя в образовании электрического импульса;
- блокада – нарушение проводимости;
- мерцание, трепетание предсердий – повторная циркуляция импульса.
Для терапии в домашних условиях применяют народные средства от аритмии сердца, которые представлены настойками, отварами, оказывающими седативный, успокаивающий эффект. Использовать их можно только при незначительной аритмии, если приступ становится более ощутимым, необходимо принять медикаментозное средство или вызвать скорую помощь. Самые популярные натуральные антиаритмики:
Для терапии вместе с лекарственными препаратами назначают витамины для сердца при аритмии. Эти лекарства содержат набор микроэлементов, которые благоприятно влияют на нормализацию ритмичности сокращений, укрепляют сосуды, внутренние органы. При аритмии сердца рекомендуют:
- при дефиците калия следует употреблять больше сухофруктов, зелени, бананов, из медикаментов пропить Аспаркам, Смектовит, Медивит;
- при недостатке магния – Магнистад, Аспаркам, Магне В6, можно добавить в рацион питания орехи, семечки.
Седативные средства
Такое лекарство от аритмии сердца и тахикардии при правильной дозировке не может нанести вред организму человека. Врачи рекомендуют использовать седативные средства в качестве профилактики, если у человека часто случается нервное перенапряжение, стресс. Эти препараты способны снижать болевые ощущения при заболевании, но сам недуг они не лечат и назначаются при комплексном лечении вместе с другими препаратами.
Приступ аритмии во время гипертонического криза утяжеляет опасность состояния пациента, потому что стимулирует фибрилляцию желудочков. Необходимо срочно вызывать «Скорую помощь». В амбулаторном лечении широко используются успокаивающие средства не только растительного происхождения, но и синтетические (Седуксен, Элениум, Феназепам).
Пациенты с подобной патологией нуждаются в контроле за давлением и пульсом. Им нельзя вызывать гипотонию. Многие препараты от гипертензии и аритмии усиливают друг друга. Поэтому врач снижает дозировку обоих лекарств.
Растительный препарат, обладающий умеренным седативным эффектом. Лечит легкие функциональные нарушения со стороны сердечно-сосудистой системы.20-40 рублей.
Обладает психолептическим, седативным, кардиотоническим, гипотензивным эффектом.46 рублей.
Ритмилен, на фото его аналог, Дизопирамид
Лекарство способствует сужению коронарных сосудов, активирует поступление кислорода в миокард. Артериальное давление при этом не изменяется.До 120 рублей.
Селективный блокатор кальциевых каналов 1 класса.30-50 рублей.
Обладает анксиолитическим, седативным, противосудорожным, центральным миорелаксирующим эффектом.385 рублей.
Лекарство оказывает антиаритмическое воздействие.1290 рублей.
Лучшим лекарством этой группы является Персен. Стоимость лекарства зависит от формы выпуска.
Цена Персена варьируется от 247 до 552 рублей
При высоком АД
Самые эффективные лекарственные средства представлены в табличке.
Таблица . Лекарства от тахикардии при повышенном давлении.
| Препарат | Описание | Стоимость |
| Хинидин | Антиаритмический препарат IA класса. Способствует ослаблению возбудимости миокарда. | От 224 рублей. |
| Резерпин | Оказывает антипсихотическое, гипотензивное и седативное воздействие. | От 326 рублей. |
| Энап | Предназначается для нормализации сердечной деятельности и давления. | До 258 рублей. |
При пониженном АД
Главной задачей терапии является понижение выброса адреналина в кровь и уменьшение реакций организма на стресс.
Таблица 4. Лекарства от тахикардии при пониженном давлении.
| Лекарство | Описание | Стоимость |
| Грандаксин | Психовегетативный регулятор с умеренной стимулирующей активностью. Обладает седативным эффектом. | 349 рублей |
| Мезапам | Лекарство снимает эмоциональное перенапряжение, убирает нервное возбуждение. Может назначаться на фоне ВСД. | 950 рублей |
| Пульснорма | Комбинированный антиаритмический препарат. | 744 рубля. |
При нормальном АД
В табличке перечислены самые эффективные лекарственные средства, рекомендованные для приема при нормальном АД.
Таблица . Препараты при нормальном давлении и тахикардии.
| Медикамент | Описание | Стоимость |
| Финоптин | Блокатор кальциевых каналов. | От 56 рублей. |
| Раунатин | Назначается при артериальной гипертензии легкой и средней степени. | 84-125 рублей. |
| Амиодарон | Оказывает антиаритмическое, коронаровазодилатирующее и антиангинальное воздействие. | 56-111 рублей. |
| Пропафенон | Эффект лекарства основан на местноанестезирующем и прямом мембраностабилизирующем воздействии на миокардиоциты. | 248 рублей. |
С целью исключения появления побочных эффектов, перед применением этих лекарств нужно тщательно изучить инструкцию по применению.
Как снизить ЧСС
Для понижения ЧСС нужно принимать антиаритмики 1 класса.
Таблица . Лекарства, снижающие ЧСС при тахикардии.
| Медикамент | Описание | Цена |
| Новокаинамид | Понижает возбудимость и проводимость сердечной мышцы, обладает сосудорасширяющим действием, способствует снижению артериального давления. | 160-200 рублей. |
| Бисопролол-Тева | Лекарство уменьшает потребность миокарда в кислороде. | 201 рубль. |
| Дигоксин | Лекарство обладает положительным инотропным воздействием. | 40 рублей. |
Лекарства этой группы предназначаются для поддержки сердца. Они существенно урезают ритм его сокращений. Список препаратов бета блокаторов при тахикардии представлен в табличке.
Таблица . Средства при тахикардии из группы бета-блокаторов.
| Препарат | Описание | Стоимость |
| На фото Бисопролол | Понижает активность ренина плазмы крови, уменьшает потребность миокарда в кислороде. | 53 рубля |
| Пропранолол | Обладает антиаритмическим, противоангинальным, гипотензивным эффектом. | 166 рублей. |
| Карведилол | Оказывает антиангинальное, вазодилатирующее воздействие. | От 63 рублей. |
Одним из лучших лекарств этой группы является Небиволол. Стоимость лекарства зависит от производителя и формы выпуска.
Цена Небиволола колеблется в пределах 219-392 рублей
Лучшие препараты при сердцебиении и тахикардии представлены в табличке.
Таблица . Как помочь при сердцебиении?
| Препарат | От чего помогает |
| Соталол | Назначается при временном нарушении пульса. |
| Дофетилид | Предназначается для устранения трепетаний предсердий. |
Что пить будущим мамам? Наиболее безопасным препаратом является Панангин. Подробная информация об этом лекарстве и его стоимости представлена на диаграмме.
Стоимость Панангина варьирует от 149 до 343 рублей
Лекарства этой группы назначаются в том случае, если ускорение сердечного ритма было спровоцировано избытком гормонов, выделяемых «щитовидкой».
Таблица 9. Лучшие препараты, снижающие тахикардию, из группы тиреостатиков.
| Препарат | Описание | Стоимость |
| Мерказолил | Антитиреоидное средство. | 20-50 рублей. |
| Калия перхлорат | Лекарство тормозит активный захват и накопление йода щитовидной железой. | От 35 рублей. |
| Микройод или его аналог, Тирозол | Комбинированный препарат, оказывающий активное воздействие на обмен веществ. | От 20 рублей. |
Прием витаминов
Список лекарств от тахикардии сердца должен быть дополнен витаминами. Они нормализуют работу сердца и благотворно сказываются на общем самочувствии человека.
Таблица 10. Лучшие лекарственные препараты при тахикардии сердца из группы витаминов.
Популярные вопросы и ответы
Вопросы ведения пациентов с гипертензией и назначение препаратов для снижения давления мы обсудили с врачом-терапевтом, эндоскопистом, заведующей организационно-методическим кабинетом Лидией Голубенко.
Почему может повыситься давление?
У здоровых людей давление слегка повышается при нагрузках – физических и эмоциональных, но не превышает установленных норм в 110-120/75-80 мм рт.ст. Если мы говорим о людях с гипертензией, у них есть два варианта повышения давления:
При первичной (эссенциальной) гипертонии это влияние наследственности, склонности к гипертонии на фоне нездорового образа жизни, вредных привычек, нездорового питания, что ведет к избыточному весу. Плюс стрессы, экология, дефицит сна и активности. Все это неблагоприятно влияет на работу сердца и тонус сосудов. Давление повышается сначала незаметно, а потом все более выраженно.
Есть и другой вариант – вторичная гипертензия. Это повышение давления за счет проблем с почками, печенью, щитовидной железой, надпочечниками, головным мозгом и гипофизом, феохромоцитомой (опухоль, производящая гормоны). В этом случае при выявлении основной причины и ее лечении давление приходит в норму и затем не повышается.
Что делать, если у вас повысилось давление?
Если давление повысилось в первый раз, и показатели достаточно высоки (более 150/90), есть недомогание, головные боли или тошнота – вызывайте скорую помощь или участкового врача на дом.
Самостоятельно никаких лекарств, особенно по совету родственников или знакомых пить нельзя, можно только навредить.
Когда необходимо вызывать врача на дом?
Если вы гипертоник «со стажем», у вас должны быть препараты, которые подбирал врач, на случай повышения давления. Их нужно принять в определенной дозе, прилечь и измерить давление спустя 1-2 часа. Если состояние относительно стабильное – можно вызвать на дом участкового.
Если оно не снижается или растет, цифры превышают 160/100 или того выше – нужен вызов скорой помощи. Если на фоне даже не очень высокого давления есть тошнота, рвота, головокружение или потери сознания, боль в груди – немедленно вызывайте неотложку.
Можно ли самому заниматься лечением?
Ни в коем случае. Гипертензия – это не то заболевание, при котором можно практиковать народную медицину или принимать лекарства самостоятельно. Это опасно развитием инфарктов или инсультов, внезапной сердечной смерти. Кроме того, все лекарства «от давления» имеют массу побочных эффектов или противопоказаний, учесть их может только специалист.
Любые лекарственные препараты обладают побочными эффектами и противопоказаниями. Наш рейтинг является обзорным и не является руководством к действию. Перед покупкой препаратов посоветуйтесь с врачом.
Когда сердце просит помощи
Своевременная диагностика заболеваний часто играет решающую роль, особенно если речь идет о кардиологических проблемах. Чем раньше поставлен точный диагноз, тем быстрее можно назначить правильное лечение. Очень важно быть внимательным к своему сердцу и обращаться к врачу при появлении любых признаков неблагополучия. Тахикардия – это увеличение частоты сердечного ритма больше нормы. В некоторых случаях она является одним из признаков заболевания сердца.
Обратитесь к врачу при появлении следующих симптомов:
- у Вас уже выявлена какая-либо форма тахикардии, но Вы не обращались к кардиологу для дальнейшего наблюдения и/или лечения
- периодически появляется частое сердцебиение
- боли в груди, «колет» сердце
- затруднение дыхания, чувство нехватки воздуха
- предобморочные состояния или обмороки (даже без неприятных ощущений в области сердца)
- головокружения
- при подсчете пульса в домашних условиях Вы самостоятельно обнаружили частоту пульса 90 ударов в минуту и более
- повышение или понижение артериального давления
- наличие кардиологических заболеваний у Вас или у родственников.
Даже если приступ тахикардии у Вас возник впервые, то обращение к врачу считается обязательным.
Причины учащенного сердцебиения
Существует естественная (физиологическая) тахикардия, когда учащенное сердцебиениевозникает в ответ на какую-то физическую нагрузку, сильный стресс и эмоциональное перенапряжение, при повышении температуры тела и т.д. В этом случае сердечным ритм самостоятельно приходит в норму. Физиологическая тахикардия наблюдается и в период беременности (особенно в III триместре). К нарушениям в работе сердца могут приводить самые разные причины. В первую очередь к ним относятся заболевания сердца (например, пороки, эндокардит). Тахикардия является одним из клинических проявлений анемии.
Повышенное сердцебиение возникает при некоторых заболеваниях эндокринной системы (например, сахарный диабет, патология щитовидной железы). Тахикардия появляется при расстройствах вегетативной нервной системы, из-за гемодинамических нарушений, при регулярном приеме некоторых лекарственных препаратов и пр.
Почему тахикардия опасна для здоровья
Приступы тахикардии чаще всего носят периодический характер. Они могут возникать кратковременно и с относительно небольшим увеличением частоты сердечных сокращений, а сильное сердцебиение влияет на трудоспособность. Во всех случаях требуется срочное обследование пациента! Главную опасность представляют еще не выявленные кардиологические заболевания, которые могут проявлять себя учащенным сердцебиением. Большое внимание требуется людям с уже диагностированными серьезными проблемами. Это может быть ишемическая болезнь сердца, хроническая сердечная недостаточность. В тяжелых случаях тахикардия провоцирует еще более опасные нарушения ритма и более серьезные осложнения (сердечная астма, отек легких). Появляющиеся нарушения гемодинамики в целом являются неблагоприятным фактором для состояния внутренних органов.
При приступе тахикардии необходимо немедленно вызвать врача (в случае любого ухудшения самочувствия: потеря или спутанность сознания, сильные боли в области сердца и пр.). Во время приступа человеку необходимо обеспечить покой.
Диагностика и лечение тахикардии
Вы испытываете учащенное сердцебиение, что делать в этой ситуации? Ответ прост – обратиться к кардиологу. Первым делом врач проведет точную диагностику. Начинается она с подробного опроса пациента. Врачу важно услышать обо всех имеющихся жалобах, а также о хронических заболеваниях, наследственности и пр. Главный метод обследования – ЭКГ. В настоящее время имеется современная аппаратура для получения ЭКГ-данных. С помощью неё максимально точно определяется любая аритмия сердца. Правильный анализ ЭКГ имеет особое значение, поэтому расшифровку полученных данных проводит опытный кардиолог. В ряде случаев для уточнения диагноза требуются другие методы обследования пациента: эхокардиограмма, Холтеровское мониторирование ЭКГ и пр. Нельзя забывать о дополнительных методах исследования: анализы крови, УЗИ щитовидной железы и т.д.
Прозрачная жидкость светло-желтого цвета с зеленоватым оттенком или жидкость светло-желтого цвета, свободная от частиц.
Действующее вещество: амиодарона гидрохлорид;
1 мл препарата содержит 50 мг амиодарона гидрохлорида;
вспомогательные вещества: полисорбат 80, бензиловый спирт, вода для инъекций.
Антиаритмические препараты III класса. Код ATX C01B D01.
Фармакодинамика.
Антиаритмический препарат III класса. Антиаритмическое действие обусловлено увеличением 3 фазы потенциала действия в основном за счет блокады калиевых каналов мембран кардиомиоцитов, а также кальциевых каналов, замедлением проводимости по AV-узлу, и снижением автоматизма синусового узла. В незначительной степени блокирует открытые и инактивированные натриевые каналы и замедляет быстрый входной натриевый поток. Препарат неконкурентно блокирует альфа- и бета-адренорецепторы в основном миокарда, что также способствует замедлению синоатриальной, предсердной и AV-проводимости, не влияя на внутрижелудочковую проводимость. Амиодарон увеличивает рефракторный период и уменьшает возбудимость миокарда. Замедляет проведение возбуждения и удлиняет рефракторный период дополнительных предсердно-желудочковых путей. Антиангинальное действие амиодарона обусловлено снижением потребления кислорода миокардом за счет уменьшения частоты сердечных сокращений и снижения общего периферического сопротивления сосудов. Амиодарон не вызывает значительного отрицательного инотропного эффекта.
Фармакокинетика.
Амиодарон имеет большой объем распределения. В первые дни назначения накапливается практически во всех тканях, особенно в жировой ткани, печени, селезенке, легких. Степень связывания с белками плазмы крови высокая и составляет > 95 %. Количество внутривенно введенного амиодарона в крови быстро снижается вследствие насыщения тканей и связывания его с рецепторами. Максимум активности достигается через 15 минут и снижается в течение 4 часов.
Проникает через плацентарный барьер и в грудное молоко. Период полувыведения амиодарона отличается большой вариабельностью и составляет 20-100 суток. Метаболизируется в печени. Амиодарон содержит йод, при метаболизме в печени происходит отщепление йода и выделение его с мочой в виде солей. Почечная экскреция амиодарона незначительна. Основная часть амиодарона и его метаболитов выделяется через кишечник. После прекращения лечения амиодароном его выведение из организма продолжается в течение нескольких месяцев, а его эффективное действие продолжается в течение нескольких дней или даже недель.
• Тяжелые нарушения сердечного ритма, когда лечение путем перорального применения амиодарона нецелесообразно, в частности, такие как:
— предсердная аритмия с высокой частотой сокращений желудочков;
— тахикардия, связанная с синдромом Вольфа-Паркинсона-Уайта;
— задокументированная симптоматическая желудочковая аритмия, которая привела к нетрудоспособности.
• Сердечно-легочная реанимация при остановке сердца, возникшей вследствие фибрилляции желудочков и которая является резистентной к внешней электроимпульсной терапии.
Для внутривенного введения доза и кратность применения устанавливается индивидуально, в зависимости от состояния и потребности каждого пациента.
Аритмил можно вводить, только растворив в 5 % растворе глюкозы.
Не разводить 0,9 % раствором натрия хлорида, поскольку возможно образование преципитата!
Исходя из фармацевтических свойств препарата, концентрация раствора не должна быть ниже 600 мг/л, то есть 2 ампулы препарата следует разводить не более чем в 500 мл 5 % раствора глюкозы, потому что в большем объеме растворителя раствор амиодарона становится нестабильным.
Тяжелые нарушения ритма, когда пероральное применение препарата невозможно
Вводить препарат рекомендуется только путем инфузий через центральные вены, кроме сердечно-легочной реанимации при остановке сердца вследствие фибрилляции желудочков, которая является резистентной к внешней электроимпульсной терапии.
Внутривенная инфузия
Нагрузочная доза обычно составляет 5 мг/кг массы тела, которую следует разводить в 250 мл 5 % раствора глюкозы и вводить от 20 мин до 2 часов, желательно с помощью инфузомата. Введение можно повторять 2-3 раза в течение 24 часов. Суточная доза не должна превышать 1200 мг/сутки. Терапевтический эффект препарата проявляется на первых минутах введения и быстро снижается вследствие насыщения тканей, поэтому требуется поддерживающая инфузия.
Поддерживающая доза — 10-20 мг/кг/сутки (в среднем 600-800 мг/сутки до 1200 мг/сутки) в 5 % растворе глюкозы в течение нескольких дней. С первого дня инфузии необходимо постепенно переходить на пероральный прием таблетированных форм амиодарона в дозе от 600-800 мг до 1000 мг в сутки.
Скорость инфузии следует корректировать на основании клинического ответа на лечение.
Сердечно-легочная реанимация при остановке сердца в результате фибрилляции желудочков, резистентной к внешней электроимпульсной терапии
Относительно способа введения и с учетом ситуации, которой касаются эти показания, рекомендуется применять центральный венозный катетер при условии его наличия и готовности; иначе препарат можно вводить через самую большую периферическую вену с как можно большим кровотоком.
Внутривенная инъекция: стартовая доза составляет 300 мг или 5 мг/кг массы тела, разведенных в 20 мл 5 % раствора глюкозы, вводить следует быстро. Возможно дополнительное введение 150 мг амиодарона (или 2,5 мг/кг массы тела), если фибрилляция желудочков сохраняется.
Не смешивать в одном шприце с другими препаратами!
Пациенты пожилого возраста.
Рекомендуются наименьшие нагрузочные и поддерживающие дозы.
Хотя отсутствуют доказательства того, что требования по дозировке отличаются для этой группы пациентов, они могут быть более восприимчивы к действию препарата и более склонны к проявлению брадикардии и нарушению проводимости, при применении высоких доз препарата. Особое внимание следует обратить на мониторинг функции щитовидной железы.
Пациенты с нарушениями функции почек и печени.
Не требуется коррекции доз пациентам с нарушениями функции почек и печени (за исключением тяжелой печеночной недостаточности).
Нежелательные эффекты классифицированы по органам и системам, а также по частоте проявления следующим образом:
очень часто (≥10 %); часто (≥1%, <10%); нечасто (≥0,1%; <1%); редко (≥0,01%, < 01%); очень редко (<0,01 %); частота неизвестна (не может быть оценена по имеющимся данным).
Со стороны сердца
Часто
— Брадикардия.
Очень редко
— Выраженная брадикардия, в некоторых случаях сообщалось, в частности, о блокаде синусового узла, в частности, у пожилых пациентов.
Проаритмогенное действие (сообщалось о возникновении новых аритмий или усугублении существующих, иногда со смертельных исходом).
Частота неизвестна
— Аритмия типа «пируэт».
Со стороны сосудов
Часто
— Снижение артериального давления, как правило, умеренное и кратковременное. Случаи тяжелой артериальной гипотензии или коллапса были зарегистрированы, особенно после передозировки или слишком быстрого введения.
Очень редко
— Приливы крови к коже лица.
Со стороны желудочно-кишечного тракта
Очень часто
— Тошнота.
Частота неизвестна
— Панкреатит/острый панкреатит.
Нарушения общего характера и реакции в месте введения
Часто
Воспалительные реакции, такие как поверхностный флебит, при введении непосредственно в периферическую вену; реакции в месте введения, такие как боль, эритема, отек, некроз, транссудация, инфильтрация, воспаление, флебит, целлюлит.
Со стороны печени и желчевыводящих путей
Сообщалось о случаях повреждения печени. Такие случаи были диагностированы на основании повышенного уровня трансаминаз в сыворотке крови.
В частности, сообщалось о следующем:
Очень редко
— Повышение уровня трансаминаз, изолированное и обычно умеренное (в 1,5-3 раза кратное повышение) и снижающееся при уменьшении дозы или даже спонтанно.
— Острое поражение печени с гипертрансаминаземией и/или желтухой, иногда со смертельным исходом — требует прекращения лечения.
— Хроническое поражение печени во время продолжительной (пероральной) терапии. Гистологическое исследование демонстрирует результаты, соответствующие псевдоалкогольному гепатиту. Оценка клинической и биологической картины (непостоянная гепатомегалия, гипертрансаминаземия: 1,5-3 кратное повышение уровня трансаминаз) требует регулярного контроля функции печени. Даже умеренное повышение уровня трансаминаз, наблюдающееся после лечения более 6 месяцев может привести к диагностированию хронического заболевания печени. Клинические и биологические нарушения, как правило, обратимы после прекращения лечения. Сообщалось о нескольких случаях необратимых изменений.
Со стороны иммунной системы
Очень редко
— Анафилактический шок.
Частота неизвестна
— Ангионевротический отек.
Со стороны эндокринной системы
Очень часто
— Нарушения функции щитовидной железы. Помимо всех клинических признаков дистиреоза (нарушения функции щитовидной железы), диссоциированные нарушения уровня гормонов щитовидной железы (увеличение уровня Т4, уровень ТЗ в норме или слегка понижен) не требуют прекращения лечения.
Часто
— Нарушения функций щитовидной железы. Гипотиреоз с его классическими проявлениями: увеличение массы тела, зябкость, апатия, сонливость, диагностический признак — явное повышение уровня ТТГ сыворотки крови. Постепенная нормализация функции щитовидной железы (эутиреоз) обычно наблюдается в течение 1-3 месяцев после прекращения лечения, прекращение лечения не является обязательным: если показания к применению это оправдывают, то лечение амиодароном может быть продолжено, с одновременной дополнительной терапией L-тироксином под контролем уровня ТТГ в сыворотке крови.
Гипертиреоз протекает более скрыто, с небольшим количеством симптомов (незначительная необъяснимая потеря массы тела, уменьшение антиаритмической и/или антиангинальной эффективности); психические расстройства у пациентов пожилого возраста или даже явления тиреотоксикоза.
Диагноз подтверждается выявлением пониженного уровня ТТГ сыворотки крови (сверхчувствительный критерий). Отмена амиодарона в таких случаях является обязательной: как правило, клиническая симптоматика нормализуется в течение 3-4 недель. Тяжелые случаи могут привести к летальному исходу для пациента, поэтому в таких случаях требуется неотложное врачебное вмешательство.
Если состояние пациента ухудшается, как из-за самого тиреотоксикоза, так и в связи с опасным дисбалансом между потребностью миокарда в кислороде и его доставкой, рекомендуется незамедлительно начать лечение кортикостероидами (1 мг/кг) и продолжать его достаточно долго (3 месяца). Сообщалось о случаях гипертиреоза, развившегося через несколько месяцев после отмены амиодарона.
Очень редко
— Синдром неадекватной секреции антидиуретического гормона (SIADH).
Со стороны органа зрения
Частота неизвестна
— Оптическая нейропатия/неврит, со снижением остроты зрения, которая может прогрессировать в слепоту.
Со стороны нервной системы
Очень редко
— Доброкачественная внутричерепная гипертензия (псевдоопухоль головного мозга).
Психические расстройства
Частота неизвестна
— Спутанность сознания, бред, галлюцинации.
Со стороны дыхательной системы, органов грудной клетки и средостения
Очень редко
— Интерстициальный пневмонит или фиброз, иногда со смертельным исходом.
— Острый респираторный дистресс-синдром, как правило, связанный с интерстициальной болезнью легких, иногда с летальным исходом, иногда непосредственно после хирургических вмешательств (предполагается возможность взаимодействия с высокими дозами кислорода). Следует рассмотреть возможность отмены амиодарона и назначение кортикостероидов.
— Бронхоспазм и/или апноэ в случае тяжелой дыхательной недостаточности, особенно у пациентов с астмой.
Со стороны кожных покровов и подкожной клетчатки
Очень редко
— Повышенное потоотделение, алопеция.
Часто
— Экзема.
Частота неизвестна
— Тяжелые кожные реакции, иногда со смертельным исходом, такие как токсический эпидермальный некролиз (синдром Лайелла) и синдром Стивенса-Джонсона, буллезный дерматит, синдром лекарственной гиперчувствительности (лекарственная сыпь с эозинофилией и системными симптомами).
Со стороны опорно-двигательного аппарата и соединительной ткани
Частота неизвестна
— Боль в пояснице, боль в спине.
Со стороны крови и лимфатической системы
Частота неизвестна
— Нейтропения, агранулоцитоз.
Со стороны репродуктивной системы
Частота неизвестна
— Снижение либидо.
• Синусовая брадикардия и синоатриальная блокада, за исключением случаев коррекции состояния искусственным водителем ритма.
• Синдром слабости синусового узла за исключением случаев коррекции состояния искусственным водителем ритма (риск «остановки» синусового узла).
• Тяжелые нарушения проводимости (в том числе би- и трифасцикулярные блокады), некоррегируемые искусственным водителем ритма.
• Гипертиреоз, в связи с возможным его усугублением при приеме амиодарона.
• Повышенная чувствительность к йоду, амиодарону или одному из вспомогательных веществ препарата.
• Сердечно-сосудистый коллапс.
• Тяжелая артериальная гипотензия.
• 2-й и 3-й триместры беременности.
• Кормление грудью.
• Детям до 3-х лет, в связи с содержанием бензилового спирта
• В сочетании с телапревиром, кобицистатом, а также препаратами, способными вызывать желудочковую тахикардию типа «пируэт» (за исключением противопаразитарных средств, нейролептиков и метадона):
— антиаритмические препараты Iа класса (хинидин, гидрохинидин, дизопирамид);
— антиаритмические препараты III класса (соталол, дофетилид, ибутилид);
— другие лекарственные средства, такие как мышьяк, бепридил, цизаприд, циталопрам, эсциталопрам, дифеманил, домперидон, доласетрон внутривенно, дронедарон, эритромицин внутривенно, левофлоксацин, меквитазин, мизоластин, моксифлоксацин, прукалоприд, спирамицин внутривенно, торемифен, винкамин внутривенно, (см. раздел «Взаимодействие с другими лекарственными средствами и другие виды взаимодействий»).
Данные противопоказания не должны приниматься во внимание при сердечно-легочной реанимации в случае остановки сердца, связанной с резистентной к внешней электроимпульсной терапии фибрилляцией желудочков.
Случаи передозировки при инъекционном введении амиодарона плохо документированы.
Зарегистрированы некоторые случаи синусовой брадикардии, желудочковых аритмий, включая аритмию типа «пируэт», и повреждения печени. Лечение должно быть симптоматическим. С учетом кинетики препарата, необходимо достаточно длительное клиническое наблюдение за пациентом, в частности, мониторинг сердечной деятельности. Амиодарон и его метаболиты не выводятся при диализе.
Аритмил для внутривенного введения предназначен для использования при тяжелых нарушениях ритма в условиях специализированных отделений стационара при постоянном мониторинге состояния пациента (ЭКГ, артериальное давление) в тех случаях, когда необходимо быстрое достижение антиаритмического эффекта или когда невозможен его пероральный прием.
Замечания относительно способа применения
Амиодарон следует всегда, когда это возможно, вводить через центральные вены, поскольку инфузии через периферические вены, особенно повторные или длительные, могут привести к развитию побочных реакций в месте введения. Рекомендуется применять центральный венозный катетер, при условии его наличия и готовности, иначе препарат можно вводить через периферические вены — наибольшую периферическую вену с как можно большим кровотоком.
Рекомендовано инфузионное введение препарата, поскольку даже очень медленная внутривенная инъекция амиодарона может вызвать выраженную артериальную гипотензию, острую сердечно-сосудистую недостаточность или тяжелую дыхательную недостаточность (при возникновении циркуляторного коллапса может быть эффективным атропин).
Следует соблюдать осторожность при внутривенных инфузиях препарата пациентам с артериальной гипотонией, декомпенсированной кардиомиопатией, тяжелой сердечной недостаточностью, тяжелой дыхательной недостаточностью (эти состояния являются противопоказанием для введения амиодарона в виде внутривенной болюсной инъекции). Внутривенное введение амиодарона шприцом в виде инъекций возможно только в неотложных ситуациях (сердечно-легочная реанимация при остановке сердца вследствие резистентной к внешней электроимпульсной терапии фибрилляции желудочков), когда отсутствуют другие терапевтические возможности, и только в отделениях кардиореанимации при постоянном электрокардиографическом контроле. При необходимости продолжения лечения амиодароном его следует вводить путем внутривенной инфузии.
Не смешивать препарат в одном шприце или системе для внутривенного введения с другими лекарственными средствами!
Сердечные эффекты и нарушения электролитного баланса
Амиодарон имеет низкий проаритмический эффект, который проявляется в основном при применении с препаратами, удлиняющими период реполяризации желудочков или при нарушениях электролитного баланса (особенно при гипокалиемии). Возможны случаи возникновения новой или обострение существующей аритмии при лечении амиодароном, иногда с летальным исходом; важно принимать во внимание ситуации, которые могут ассоциироваться с гипокалиемией. Гипокалиемию и другие нарушения электролитного баланса необходимо скорректировать до начала введения амиодарона и осуществлять мониторинг ЭКГ, содержания электролитов в крови и клинический мониторинг состояния пациента в течение лечения препаратом.
Несмотря на то, что амиодарон может вызывать удлинение интервала QT, его способность провоцировать пароксизмальную желудочковую тахикардию типа «torsade de pointes» незначительна.
Следует с осторожностью применять препарат лицам пожилого возраста, пациентам, получающим сердечные гликозиды, из-за риска развития тяжелой брадикардии, тяжелых нарушений проводимости с возможным возникновением идиовентрикулярного ритма, особенно при применении высоких доз. Случаи тяжелой брадикардии, потенциально опасной для жизни и тяжелые нарушения проводимости наблюдались при применении амиодарона в сочетании с софосбувиром или другим противовирусным препаратом (DAA), воздействующим непосредственно на вирус гепатита С (ВГС), таким как деклатасвир, симепревир или ледипасвир. Таким образом сопутствующее назначение этих препаратов с амиодароном не рекомендуется.
Если применение в сочетании с амиодароном нельзя избежать, рекомендуется внимательно следить за пациентами вначале монотерапии софосбувиром или в сочетании с другими противовирусными препаратами прямого действия. Пациенты, у которых установлен высокий риск развития брадиаритмии, должны находиться под непрерывным наблюдением в течение первых 48 часов после начала лечения софосбувиром.
Из-за длительного периода полувыведения амиодарона, пациенты должны находиться под соответствующим наблюдением после прекращения приема амиодарона в течение нескольких месяцев, предшествующих началу лечения только софосбувиром или софосбувиром в сочетании с другими противовирусными препаратами прямого действия.
Пациенты получающие эти препараты для лечения гепатита С в сочетании с амиодароном, совместно с или без других препаратов, которые снижают частоту сердечных сокращений, должны быть осведомлены о симптомах тяжелой брадикардии и нарушении проводимости и должны незамедлительно обратиться к врачу при их проявлении.
Эндокринные эффекты
Амиодарон содержит йод (в 200 мг препарата содержится 75 мг йода), поэтому он может влиять на результаты тестов накопления радиоактивного йода в щитовидной железе, однако интерпретация результатов функциональных тестов щитовидной железы (уровень гормонов fT3, fT4, ТТГ) остается возможной.
Применение внутривенного амиодарона может вызвать развитие гипертиреоза/гипотиреоза, особенно у пациентов с дисфункцией щитовидной железы в анамнезе (в т.ч. в семейном) или у пациентов, которые принимают/ранее принимали пероральный амиодарон.
Амиодарон ингибирует в периферических тканях превращение тироксина (Т4) в трийодтиронин (Т3) и может привести к изолированным биохимическим изменениям (увеличение уровня fT4, незначительное снижение/норма уровня fT3 в сыворотке крови) у клинически эутиреоидных пациентов. В таких случаях нет причин прекращать лечение амиодароном, если нет никаких клинических или последующих лабораторных (ТТГ) свидетельств заболевания щитовидной железы. В случаях подтвержденного гипертиреоза терапию амиодароном следует прекратить. При подтверждении гипотиреоза возможна соответствующая гормональная заместительная терапия без отмены амиодарона (при необходимости его применения).
Из-за медленной элиминации амиодарона и его метаболитов высокие уровни в плазме крови йодида, анормальные тесты и дисфункция щитовидной железы могут сохраняться в течение нескольких недель или даже месяцев после отмены амиодарона. Поэтому следует проводить клиническую и лабораторную оценку функции щитовидной железы до начала лечения и периодически в дальнейшем, особенно у пожилых пациентов, у пациентов с историей узловых образований, зоба или других дисфункций щитовидной железы.
Легочные эффекты
Сообщалось о нескольких случаях развития интерстициальной пневмопатии при внутривенном применении амиодарона. При подозрении диагноза интерстициального пневмонита (появление диспноэ и/или сухого кашля с/без ухудшения общего состояния) необходимо провести рентген-контроль органов грудной клетки и решить вопрос об отмене препарата и целесообразности назначения кортикостероидов. Легочные нарушения обычно обратимые при ранней отмене препарата. Клинические симптомы в основном исчезают в течение нескольких недель, а затем происходит более медленное восстановление рентгенологической картины и функции легких (в течение нескольких месяцев). У некоторых пациентов состояние может ухудшаться, несмотря на отмену амиодарона. Поступали сообщения о летальных случаях проявлений легочной токсичности.
При лечении амиодароном сообщалось про единичные случаи острого респираторного дистресс-синдрома взрослых, иногда с летальным исходом, обычно в период непосредственно после хирургической операции. Его развитие может быть вызвано взаимодействием с высокими концентрациями кислорода. Во время принудительной вентиляции легких рекомендуется тщательное наблюдение за-такими пациентами.
С осторожностью применять пациентам с бронхиальной астмой (риск бронхоспазма).
Анестезия
Перед хирургической операцией следует обязательно предупредить анестезиолога, что пациент получал/получает амиодарон (угроза респираторного дистресс-синдрома). Также лечение амиодароном может повысить риск развития гемодинамических побочных эффектов, связанных с общей или местной анестезией, таких как брадикардия, артериальная гипотензия, снижение минутного объема сердечного выброса и нарушение проводимости.
Гепатобилиарные эффекты
Во время лечения амиодароном следует регулярно и тщательно контролировать функцию печени (активность трансаминаз в сыворотке крови) для раннего выявления ее повреждения, поскольку в первые 24 часа внутривенного введения препарата возможно возникновение тяжелой гепатоцеллюлярной недостаточности, иногда с летальным исходом. Необходимо уменьшить дозу амиодарона или отменить его, если уровни трансаминаз более чем в три раза превышают норму. С осторожностью применять препарат пациентам с печеночной недостаточностью.
Тяжелые кожные реакции
Могут возникать тяжелые кожные реакции, такие как синдром Стивенса-Джонсона и Синдром Лайелла (токсический эпидермальный некролиз), которые могут быть опасными для жизни или смертельными. При возникновении симптомов или признаков, указывающих на эти синдромы (таких как прогрессивная сыпь на коже с пузырями или поражением слизистой), лечение амиодароном следует немедленно прекратить.
Проявления со стороны органа зрения
При таких проявлениях, как расплывчатое зрение или при снижении остроты зрения необходимо немедленно провести полное офтальмологическое обследование, включая исследование глазного дна. В случае развития нейропатии или неврита зрительного нерва, препарат необходимо отменить, так как имеется вероятность развития слепоты (см. раздел Побочное действие).
Лекарственные взаимодействия (см. раздел «Взаимодействие с другими лекарственными средствами и другие виды взаимодействий»)
Для предотвращения нежелательных эффектов необходимо тщательно назначать сопутствующую терапию, учитывая клинически значимые взаимодействия амиодарона.
Не рекомендуется применять амиодарон с бета-блокаторами, некоторыми блокаторами кальциевых каналов, снижающими частоту сердечных сокращений (верапамил, дилтиазем), слабительными, стимулирующими моторику кишечника и которые могут вызвать гипокалиемию, фторхинолонами и ингибиторами ВИЧ-протеазы.
Комбинации с бета-блокаторами, верапамилом и дилтиаземом следует рассматривать только для предотвращения желудочковым аритмиям, угрожающим жизни, и для сердечно-легочной реанимации при остановке сердца вследствие фибрилляции желудочков, резистентной к внешней электроимпульсной терапии.
Также при одновременном применении амиодарона с флекаинидом необходимо, учитывая повышение плазменного уровня последнего, соответственно уменьшать дозу флекаинида и тщательно мониторировать состояние пациента.
Во время лечения амиодароном не рекомендуется употреблять грейпфрутовый сок (риск повышения концентрации амиодарона в крови).
Раствор Аритмила содержит бензиловый спирт, который может вызывать токсические и аллергические реакции у детей до 3 лет.
При применении препарата у больных сахарным диабетом следует учитывать, что амиодарон вводится только на 5 % растворе глюкозы.
После прекращения лечения терапевтическая концентрация амиодарона может сохраняться в крови в течение нескольких недель в случае повторного внутривенного введения из-за длительного периода полувыведения. После дальнейшего снижения уровня амиодарона аритмии могут повторяться. Состояние пациентов следует регулярно контролировать после прекращения лечения.
Дети.
Безопасность и эффективность амиодарона для детей на данное время не оценивались, поэтому применение его детям не рекомендуется.
Раствор амиодарона содержит бензиловый спирт. Сообщалось о случаях летального «синдрома одышки» («гаспинг-синдрома» — gasping syndrome) у новорожденных после внутривенного введения растворов, содержащих этот консервант. Симптомы этого осложнения включают внезапную одышку, артериальную гипотензию, брадикардию и развитие сердечно-сосудистого коллапса.
Поскольку амиодарон действует на щитовидную железу плода, применение препарата в период беременности противопоказано, за исключением случаев, когда польза от его назначения превышает риски, связанные с ним.
Амиодарон экскретируется в грудное молоко в значительном количестве, поэтому при необходимости применения препарата женщинам, кормящим грудью, кормление грудью во время лечения следует прекратить.
Препарат может отрицательно влиять на скорость реакции при управлении автотранспортом или другими механизмами, поэтому во время лечения следует воздержаться от управления автотранспортом и занятий потенциально опасными видами деятельности.
Антиаритмические препараты
Многие антиаритмические препараты вызывают нарушение автоматизма, проводимости и сократимости сердца.
Комбинированная терапия антиаритмическими препаратами различных классов может оказывать полезное терапевтическое действие, но, как правило, при этом необходимо регулярное клиническое наблюдение и мониторинг ЭКГ. Комбинированная терапия антиаритмическими препаратами, которые могут вызывать желудочковую «пируэтную» тахикардию (амиодарон, дизопирамид, хинидин, соталол и т.п.) противопоказана.
Комбинированная терапия антиаритмическими препаратами одного и того же класса, кроме исключительных случаев, не рекомендуется в связи с повышенным риском неблагоприятных реакций со стороны сердца.
Комбинированная терапия препаратами с отрицательными инотропными свойствами, замедляющими и/или ослабляющими атриовентрикулярную проводимость, требует осторожности и клинического наблюдения и мониторинга ЭКГ.
Препараты, способные вызывать желудочковую тахикардию типа «пируэт»
Совместное применение нескольких препаратов, способных вызывать «пируэтную» тахикардию, в целом противопоказано.
Это тяжелое нарушение ритма сердца может быть вызвано рядом лекарственных средств, в том числе антиаритмическими препаратами. Гипокалиемия (см. «Препараты, способные вызывать гипокалиемию») является предрасполагающим фактором, также как и брадикардия (см. «Препараты, способные вызывать брадикардию») или уже существующие (врожденное или приобретенное) удлинение интервала QT.
Препараты, способные вызывать желудочковую тахикардию типа «пируэт» — антиаритмические препараты класса Ia, III, некоторые нейролептики.
Что касается доласетрона, эритромицина, спирамицина и винкамина, то только формы, вводимые внутривенно, участвуют в этом взаимодействии.
Тем не менее, некоторые из этих препаратов, вследствие их необходимости, являются исключением, будучи противопоказанными лишь с вызывающими «пируэтную» тахикардию препаратами. К ним относятся: метадон, антипаразитарные средства (галофантрин, люмефантрин, пентамидин), нейролептики.
Перпараты, способные вызывать брадикардию
Риск чрезмерной брадикардии (кумулятивне эффекты).
Многие препараты могут вызывать брадикардию. Это в частности, антиаритмические средства класса IA, бета-блокаторы, некоторые антиаритмичекие средства класса III, некоторые антагонисты кальция, препараты дигиталиса, пилокарпин, ингибиторы холинэстеразы и т.д.
Влияние амиодарона на другие препараты
Амиодарон и /или его метаболит дезетиламиодарон ингибирует CYP1A1, CYP1A2, CYP3A4, CYP2C9, CYP2D6 Р-гликопротеин и может привести к повышению их концентраций в плазме, что может привести к возможному повышению их токсичности.
Из-за большой продолжительности периода полувыведения амиодарона, эти взаимодействия могут наблюдаться в течение нескольких месяцев после прекращения приема амиодарона.
Влияние других препаратов на амиодарон
Ингибиторы CYP3A4 и CYP2C8 потенциально могут ингибировать метаболизм амиодарона, что может привести к повышению его концентрации в плазме крови, что может привести к возможному повышению его токсичности.
Рекомендуется избегать применения ингибиторов CYP3A4 (например, грейпфрутовый сок и некоторые лекарственные препараты) во время лечения амиодароном.
Противопоказанные сочетания (см. раздел «Противопоказания»)
Препараты, способные вызывать «пируэтную» тахикардию (кроме антипаразитарных препаратов, нейролептиков и метадона, см. раздел «Нерекомендованные сочетания»):
• антиаритмические средства класса IA (хинидин, гидрохинидин, дизопирамид);
• антиаритмические средства класса III (дофетилид, ибутилид, соталол);
• другие препараты, такие как такие как мышьяк, бепридил, цизаприд, циталопрам, эсциталопрам, дифеманил, домперидон, доласетрон внутривенно, дронедарон, эритромицин внутривенно, левофлоксацин, меквитазин, мизоластин, моксифлоксацин, прукалоприд, спирамицин внутривенно, торемифен, винкамин внутривенно.
Повышенный риск развития желудочковой аритмии, включая желудочковую тахикардию типа «пируэт».
Телапревир. Расстройство автоматизма и сердечной проводимости с чрезмерным риском брадикардии.
Кобицистат. Риск усугубления нежелательных эффектов вследствие снижения метаболизма амиодарона.
Нерекомендуемые сочетания
Софосбувир. Только при одновременной двойной терапии даклатасвир/софосбувир или ледипасвир/софосбувир: развитие потенциально тяжелой брадикардии, которая может привести к летальному исходу. Если нельзя предотвратить сопутствующее применение, необходим клинический контроль и ЭКГ, особенно в течение первых недель комбинированной терапии.
Субстраты CYP3A4. Амиодарон, ингибитор CYP3A4, повышает концентрацию субстратов CYP3A4 в плазме крови, что может привести к возможному увеличению их точности.
Циклоспорин. Увеличение концентрации циклоспорина в крови из-за уменьшения его метаболизма в печени, с риском развития нефротоксических эффектов.
Необходимо проводить определение концентрации циклоспорина в крови, мониторинг функции почек и корректировку доз циклоспорина при лечении амиодароном.
Дилтиазем инъекционный. Риск брадикардии и атриовентрикулярной блокады. Если данного сочетания препаратов не нельзя избежать, то необходимы клинический контроль и постоянный мониторинг ЭКГ.
Верапамил инъекционный. Риск брадикардии или атриовентрикулярной блокады. Если данного сочетания препаратов не нельзя избежать, то необходимы клинический контроль и постоянный мониторинг ЭКГ.
Финголимод. Усугубление брадикардии, которая может привести к летальному исходу. Совместное применения с бета-блокаторами является наиболее рискованными. Клинический мониторинг и непрерывно ЭКГ в течение 24 часов после первой дозы.
Антипаразитарные средства, способные вызывать «пируэтную» тахикардию (галофантрин, лумефантрин, пентамидин). Повышенный риск развития желудочковой аритмии, включая «пируэтную» тахикардию. По возможности отменить антибактериальный препарат, вызывающий тахикардию типа «пируэт». Если данного сочетания препаратов не нельзя избежать, то необходимы клинический контроль и постоянный мониторинг ЭКГ.
Нейролептики, способные вызывать «пируэтную» тахикардию (амисульприд, хлорпромазин, циамемазин, дроперидол, флупентиксол, флуфеназин, галоперидол, левомепромазин, пимозид, пипамперон, пипотиазин, сертиндол, сульпирид, сультоприд, тиаприд, зуклопентиксол). Повышенный риск желудочковых аритмий, включая «пируэтную» тахикардию.
Метадон. Повышенный риск желудочковых аритмий, включая «пируэтную» тахикардию.
Фторхинолоны, кроме левофлоксацина и моксифлоксацина (противопоказанные сочетания). Повышенный риск развития желудочковой аритмии, включая «пируэтную» тахикардию.
Стимулирующие слабительные средства. Повышенный риск развития желудочковой аритмии, включая «пируэтную» тахикардию (гипокалиемия является предрасполагающим фактором).
Фидаксомицин. Повышение концентрации фидаксомицина в плазме крови.
Сочетания, требующие осторожности при применении
Субстраты гликопротеина. Амиодарон является ингибитором Р-гликопротеина. Совместное применение с субстратами гликопротеина может усиливать их действие.
Сердечные гликозиды. Нарушение частоты сердечных сокращений (чрезмерная брадикардия) и нарушение атриавентрикулярной проводимости (синергичное действие). При применении дигоксина, возможно увеличение его концентрации в плазме (из-за снижения клиренса акалоида). Необходимо осуществлять клинический и ЭКГ-мониторинг, а также определение уровня дигоксина в плазме. Может возникнуть необходимость в коррекции дозы дигоксина.
Дабигатран. Увеличение концентрации дабигатрана в плазме крови с повышенным риском кровотечения. Указание для постоперационного периода: клиническое наблюдение и коррекция дозы дабигатрана при необходимости, не превышая 150 мг/сут.
Субстраты фермента CYP2C9. Амиодарон повышает концентрацию субстратов CYP2C9, таких как антагонисты витамина К и фенитоин.
Антагонисты витамина К. Усиление антикоагуляционного эффекта антагонистов витамина К и риск кровотечения. Необходимость более частого контроля уровня протромбина в крови и MHO (INR), а также корректировка дозы перорального антикоагулянта во время лечения амиодароном и в течение 8 дней после прекращения лечения.
Фенитоин (посредством экстраполяции фосфенитоин). Увеличение концентрации фенитоина в плазме крови с признаками передозировки, в частности, неврологическими признаками (снижение метаболизма фенитоина в печени). Клиническое наблюдение, контроль концентрации фенитоина в плазме крови, необходимо снизить дозу фенитоина сразу же после возникновения симптомов передозировки.
Субстраты CYP2D6.
Флекаинид. Амиодарон увеличивает концентрацию флекаинида в плазме крови путем ингибирования CYP2D6. Необходима коррекция дозы флекаинида.
Субстраты CYP3A4. Амиодарон, ингибитор CYP3A4, повышает концентрацию в плазме субстратов CYP3А4, что может привести к возможному повышению их токсичности.
Статины (симвастатин, аторвастатин, ловастатин). Риск токсического поражения мышц (например, рабдомиолиза) увеличивается при одновременном введении амиодарона со статинами, которые метаболизируются посредством CYP3A4. Следует перейти на другой статин, не вступающий во взаимодействия такого типа.
Другие препараты, метаболизирующиеся CYP3A4 (лидокаин, такролимус, силденафил, мидазолам, дигидроэрготамин, эрготамин, колхицин, триазолам, фентанил). Амиодарон, ингибитор CYP3A4, повышает концентрацию в плазме данных препаратов, что может привести к возможному повышению их токсичности.
Лидокаин. Риск увеличения концентрации лидокаина в плазме крови с риском неврологических и кардиологических побочных эффектов из-за подавления амиодароном его печеночного метаболизма при приеме амиодарона. Клиническое наблюдение, ЭКГ и, возможно, контроль концентрации лидокаина в плазме крови. При необходимости корректировка доз лидокаина во время лечения амиодароном после прекращения лечения.
Такролимус. Увеличение концентрации такролимуса в крови из-за подавления амиодароном метаболизма такролимуса. Определение концентрации такролимуса в крови, контроль функции почек и корректировка доз такролимуса во время лечения амиодароном и после прекращения лечения.
Бета-блокаторы кроме соталола (противопоказанная комбинация) и эсмолола (комбинация, требующая осторожности при применении). Нарушение сократимости, автоматизма и проводимости (подавление компенсаторных симпатических механизмов). ЭКГ и клиническое наблюдение.
Бета-блокаторы при сердечной недостаточности (бисопролол, карведилол, метопролол, небиволол). Нарушения сократимости и проводимости (синергический эффект) с риском развития выраженной брадикардии. Повышенный риск желудочковых аритмий, особенно тахикардии типа «пируэт». Регулярный клинический мониторинг и ЭКГ.
Эсмолол. Нарушения сократимости, автоматизма и проводимости (подавление компенсаторных симпатических механизмов). Клинический мониторинг и ЭКГ.
Дилтиазем перорально. Риск брадикардии или атриовентрикулярной блокады, особенно у пожилых людей. Необходимо клиническое наблюдение и контроль ЭКГ.
Верапамил перорально. Риск брадикардии или атриовентрикулярной блокады, особенно у пожилых людей. Необходимо клиническое наблюдение и контроль ЭКГ.
Макролиды некоторые (азитромицин, кларитромицин, рокситромицин). Повышенный риск развития желудочковой аритмии, включая «пируэтную» тахикардию. Клинический и электрокардиографический мониторинг при сопутствующем применении.
Препараты, способные вызывать гипокалиемию:
— мочегонные средства с гипокалиемическим действием (отдельно или в сочетании);
— амфотерицин В (при внутривенном введении);
— глюкокортикоиды системные, тетракозактид.
Повышенный риск желудочковых аритмий, включая «пируэтную» тахикардию (гипокалиемия является предрасполагающим фактором). Необходима коррекция гипокалиемии перед применением данного препарата, а также мониторинг клинического состояния, электролитного баланса и ЭКГ (интервала QT).
Препараты, вызывающие брадикардию. Повышенный риск желудочковых аритмий, включая «пируэтную» тахикардию. Риск чрезмерной брадикардии (кумулятивные эффекты). Клинический и электрокардиографический мониторинг.
Орлистат. Риск снижения концентрации амиодарона и его активного метаболита в плазме крови. Клиническое наблюдение и, при необходимости, ЭКГ.
Тамсулозин. Повышение риска побочных эффектов тамсулозина вследствие ингибирования его метаболизма в печени. Клинический мониторинг и корректировка дозы тамсулозина во время лечения амиодароном и, при необходимости, после прекращения лечения.
Вориконазол. Повышенный риск развития желудочковой аритмии, включая «пируэтную» тахикардию, возможно из-за снижения метаболизма амиодарона. ЭКГ и клиническое наблюдение, при необходимости корректировка дозы амиодарона.
Комбинации, требующие особого внимания
Пилокарпин. Риск чрезмерной брадикардии (потенцирование брадикардии).
Несовместимость
Амиодарон можно вводить, только растворив в 5 % растворе глюкозы. Не разводить 0,9 % раствором натрия хлорида, так как возможно образование преципитата!
Не смешивать в одном шприце или системе с другими лекарственными средствами!
Использование оборудования или медицинских приборов с ПВХ, пластифицированным ди-2-этиггексилфталатом (ДЭГФ), может вызывать высвобождение ДЭГФ под воздействием раствора инъекционного амиодарона. Для минимизации воздействие ДЭГФ на пациента рекомендуется выполнять окончательное разведение амиодарона непосредственно перед введением и с использованием приспособлений, не содержащих ДЭГФ, например из ПВХ без ДЭГФ, из полиолефинов (полиэтилен, полипропилен), стекло и т.п. Допускается использовать только прозрачный раствор, свободный от частиц.
2 года.
Не применять препарат после окончания срока годности, указанного на упаковке!
В оригинальной упаковке для защиты от воздействия света при температуре не выше 25 °C. Хранить в недоступном для детей месте.
По 3 мл раствора в ампулы из нейтрального стекла, бесцветные, I гидролитического класса, герметично запаянные, производства «Schott Hungary kft», Венгрия и «Medical Glass», Словения по спецификации SCM-008. По 5 ампул помещают в кассету. Одну кассету вместе с инструкцией по медицинскому применению помещают в пачку из картона.
По рецепту.
Информация о производителе
Публичное акционерное общество «Научно-производственный центр «Борщаговский химико-фармацевтический завод».
Украина, 03134, г. Киев, ул. Мира, 17.
Немного фактов
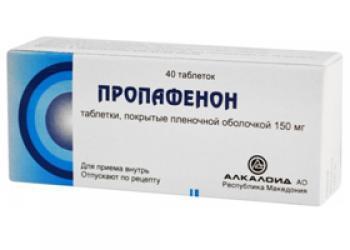
Ритмонорм — антиаритмическое средство IC класса из группы бета-адреноблокаторов. Содержит в себе пропафенон — мембраностабилизирующий препарат, который оказывает местноанестезирующее действие на миокардиальные волокна. Применяется в кардиологии для лечения пациентов с желудочковой аритмией и пароксизмальной тахиаритмией.
Нозологическая классификация болезней (МКБ-10)
Бета-адреноблокатор класса IC широко используется в терапии нескольких групп сердечно-сосудистых заболеваний:
- I47.1 — аритмия, спровоцированная нарушением электропроводимости и частоты сокращений миокардиальной ткани (наджелудочковая тахикардия);
- I47.2 — нарушение ритма сердца на фоне учащенного сокращения желудочков;
- I49.1 — предсердная экстрасистолия (преждевременный предсердный комплекс);
- I49.3 — желудочковая экстрасистолия (преждевременный желудочковый комплекс);
- I49.9 — нарушение ритма сердечной деятельности неясной этиологии.
Лекарственный состав и форма производства
Ритмонорм производится в виде небольших таблеток двояковыпуклой формы с теснением «150» на одной из сторон. Диаметр белых таблеток не превышает 9.5 мм, а толщина — 4.5 мм. В состав лекарства входит несколько активных и вспомогательных веществ:
- пропафенон (150.0 мг);
- метилгидроксипропилцеллюлоза;
- макроголь;
- МКЦ;
- эмульгатор Е572;
- очищенная вода;
- натрия кроскармеллоза;
- пищевой краситель Е171.
Таблетки заключены в пленочную кишечнорастворимую оболочку. Выпускаются в ячейковых пластинах по 10 штук. В белой пачке содержится 5 блистеров вместе с инструкцией по применению бета-адреноблокатора.
Фармакотерапевтические свойства
Лекарственный препарат обладает выраженными местноанестезирующими и антиаритмическими свойствами. Ритмонорм стабилизирует структуру мембран кардиомиоцитов, что приводит к повышению тонуса сердечной мышцы. Пропафенон уменьшает ток ионов натрия в мышечные клетки миокарда, благодаря чему понижается интенсивность деполяризации, но возрастает период проведения электрических импульсом по системе Гиса-Пуркинье и предсердиям.
За счет блокировки каналов проведения и пролонгации рефрактерного времени в ретроградных и антеградных линиях уменьшается скорость проведения электрических импульсов по вспомогательным путям. Ритмонорм увеличивает чувствительность сердечной мышцы, благодаря чему уменьшается количество спонтанных возбуждений кардиомиоцитов.
Пропафенон уменьшает электрическую возбудимость миокардиальной ткани за счет увеличения вентрикулярной фибрилляции. Антиаритмическая активность таблеток обусловлена подавлением эктопического автоматизма, гомогенизацией коэффициента проводимости и замедлением роста потенциала действия.
Показания к применению
В кардиологической практике Ритмонорм используют для симптоматической терапии и профилактики различных форм аритмии сердца. Показаниями к назначению бета-адреноблокатора являются:
- симптоматическая вентрикулярная тахикардия;
- пароксизмальное трепетание предсердий;
- суправентрикулярная тахикардия;
- синдром Вольфа-Паркинсона-Уайта;
- тахикардия с включением пучка Гиса.
Согласно инструкции, противоаритмический препарат практически не влияет на сократительную активность левого желудочка, поэтому нормально переносится больными с умеренным нарушением его функций. В комплексной фармакотерапии таблетки назначаются для лечения предсердных и желудочковых аритмий.
Дозировочный режим
Ритмонорм предназначен для приема внутрь сразу после еды. Таблетки не дробят и не разжевывают, запивая 200 мл питьевой воды. Начало терапевтического курса рекомендуется проводить в стационарных условиях под постоянным наблюдением кардиолога.
Дозировочный режим определяют индивидуально, ориентируясь на показатели сердечного ритма. Во время лечения необходимо строго контролировать АД и проводить ЭКГ. В случае удлинения комплекса QRS на 20-25% необходимо уменьшать дозу пропафенона до тех пор, пока показатели ЭКГ не придут в норму.
В начале терапии больным назначают по 150 мг противоаритмического средства 3 раза в сутки. Поддерживающая доза Ритмонорма варьируется в пределах от 400 мг до 600 мг. В день можно принимать не более 900 мг пропафенона в три приема.
Особые указания
При лечении пациентов от 65 лет в крови обнаруживались более высокие дозы лекарственных компонентов. У пожилых людей можно получить прогнозируемый терапевтический ответ и при использовании более низких доз Ритмонорма. Чтобы предотвратить осложнения, любое повышение суточной дозы проводят с периодичностью в 6-7 дней.
У больных с дисфункцией печени увеличивается биодоступность метаболитов противоаритмического средства. При пероральном приеме таблеток период полувыведения пропафенона удлиняется на несколько часов. Поэтому лицам с почечной недостаточностью, фиброзным поражением паренхимы и циррозом необходимо корректировать дозировочный режим.
Нарушение гломерулярной фильтрации со временем приводит к кумуляции глюкуроновых метаболитов Ритмонорма. Чтобы предотвратить развитие некроза почечных канальцев и других форм нефропатии, следует с осторожностью назначать антиаритмические таблетки при почечной недостаточности.
Гестация и лактация
Применение бета-адреноблокатора в период гестации возможно только при наличии строгих показаний. Пропафенон может преодолевать гематоплацентарный барьер, на что указывает повышенная концентрация его метаболитов в пуповинной крови. Лекарственные компоненты экскретируются с молоком, поэтому при приеме таблеток во время лактации новорожденного отнимают от груди.
Совместимость с алкоголем
Прием спиртосодержащих напитков может влиять на фибрилляцию предсердий и увеличивать выраженность мерцательной аритмии. Чтобы предотвратить развитие кардиологических осложнений, нужно отказаться от употребления алкоголя на время прохождения фармакотерапии.
Взаимодействие с медикаментами
Ритмонорм не комбинируют с анестетиками и трициклическими антидепрессантами из-за высокого риска обострения побочных эффектов, в частности критического уменьшения частоты сокращений миокардиальных волокон. При параллельном приеме варфарина протромбиновое время увеличивается на 25%, что чревато развитием кровотечений.
Противопоказано применение антиаритмических таблеток в сочетании с ингибиторами изоэнзимов цитохрома Р450:
- Циметидин;
- Состатин;
- Кетоконазол;
- Панфугол;
- Ороназол;
- Доласетрон;
- Хинидин;
- Мизоластин.
Антиаритмическое средство не сочетается с амиодароном по причине нарушения реполяризации миокардиальных волокон и проводимости электрических импульсов к сердечной мышце. Также необходимо учитывать, что при использовании рифампицина сывороточная концентрация пропафенона сильно уменьшается.
Передозировка
При превышении назначенной дозировки Ритмонорм вызывает кардиальные и некардиальные осложнения, к которым относятся:
- нарушение проводимости миокарда;
- увеличение периода QRS;
- вентрикулярная тахикардия;
- артериальная гипотензия;
- подавление автоматизма синусового узла;
- мышечные судороги;
- остановка сердца.
Лечение пациентов с признаками передозировки проводят исключительно в условиях стационара. Симптоматическая терапия должна быть нацелена на поддержание функций миокарда, а также нормализацию проводимости электрических импульсов предсердиями и желудочками.
Побочные эффекты
На фоне курсового использования Ритмонорма у больных могут возникать нарушения со стороны опорно-двигательной, нервной, дыхательной, гепатобилиарной, сердечно-сосудистой, пищеварительной и мочеполовой систем:
- диспепсические явления;
- сухость во рту;
- метеоризмы;
- эпигастральная боль;
- гастроэнтерит;
- интравентрикулярная блокада;
- брадикардия;
- стенокардия;
- парестезия;
- нарушение речи;
- психоз;
- беспричинная тревога;
- шум в ушах;
- диспноэ;
- желтуха;
- гепатит;
- артралгия;
- миастения;
- эректильная дисфункция;
- почечная недостаточность.
В случае гиперчувствительности к пропафенону диагностируют аллергический конъюнктивит, крапивную лихорадку, холестаз, гиперемию лица, кожный зуд, полиморфные высыпания на коже.
Противопоказания к применению
Противоаритмические таблетки не используют в педиатрии, а также при повышенной чувствительности к действующим и вспомогательным компонентам. Абсолютными противопоказаниями к назначению бета-адреноблокатора являются:
- синдром Бругада;
- кардиогенный шок;
- нарушение водно-электролитного баланса;
- хроническая миокардиальная недостаточность;
- симптоматическая брадикардия;
- блокада пучка Гиса;
- дисфункция синусового узла.
С осторожностью нужно принимать таблетки лицам с недостаточностью почек, эпилепсией, нарушением функций органов гепатобилиарной системы, склонностью к обтурации нижних воздухоносных путей.
Аналоги
Заменить Ритмонорм можно лекарства с противоаритмическим и местноанестезирующим действием на миокард:
- Пропафенон;
- Пролекофен;
- Ритмокард;
- Пропастад;
- Пропафен;
- Пропанорм.
Условия продажи и хранения
Антиаритмические таблетки продаются в аптеках только при наличии письменного рецепта от кардиолога. Хранится лекарство в недоступном для маленьких детей месте при температуре до 26 градусов Цельсия на протяжении 36 месяцев.
Цены на Ритмонорм в Москве
Заберите заказ в в аптеке
WER (г. Москва)
Цена: от 540 руб.
Сертификаты и лицензии
Состав
Препарат Мертенил в составе одной таблетки содержит активное вещество розувастатин кальция – 10,4 мг, а также вспомогательные вещества: целлюлозу микрокристаллическую 12, магния гидроксид, магния стеарат, лактозы моногидрат, кросповидон (тип А).
В состав пленочной оболочки входит опадрай II белый (тальк, титана диоксид (Е171), макрогол 3350 и поливиниловый спирт).
Форма выпуска
Круглые и двояковыпуклые таблетки в пленочной оболочке с гравировкой «С34». 10 штук в одной ячейковой контурной упаковке (по 3 шт. в одной картонной пачке).
Фармакологические действие
Гиполипидемический препарат для профилактики и лечения атеросклероза. Снижает уровень холестерина липопротеинов низкой плотности и повышает уровень холестерина липопротеинов высокой плотности.
Фармакодинамика и фармакокинетика
Таблетки Мертенила являются селективным и конкурентным ингибитором фермента, который превращает ГМГ-КоА в мевалонат. При применении оказывает основное действие, где осуществляет синтез холестерина и катаболизм ЛПНП (лепопротеинов низкой плотности). Связывается с белками плазмы крови примерно на 90%. Метаболизм ограничен – 10%.
Розувастатин кальция снижает уровень общего холестерина и холестерина ЛПНП. Препарат выводится из организма естественным образом. Его системная экспозиция увеличивается прямо пропорционально принимаемой дозе.
Эффективен для лечения людей с гиперхолестеринемией, вне зависимости от пола и возраста.
Максимальная концентрация активного вещества в плазме крови достигается примерно через 5 часов после приема соответствующей дозы. Биодоступность составляет приблизительно 20%.
Первый эффект от применения лекарственного средства заметен уже через неделю. Максимально возможные положительные изменения достигаются после 1 месяц приема и поддерживаются при дальнейшем применении препарата.
Показания к применению Мертенила
Показания к применению Мертенила могут быть следующие:
- гиперхолестеринемия;
- комбинированные дислипидемические состояния;
- гипертриглицеридемия IV типа по Фредриксону;
- семейная гомозиготная гиперхолестеринемия;
- профилактика и лечение атеросклероза;
- профилактика сердечно-сосудистых осложнений (инфаркт, артериальная реваскуляризация, инсульт и пр.).
Лекарство нередко назначают как дополнение к диетотерапии, когда само диетическое питание и другие методы липидоснижающей терапии, например, физические нагрузки, действуют недостаточно.
Противопоказания
Мертенил в таблетках по 5, 10 и 20 мг не рекомендуется принимать:
- беременным женщинам;
- в период лактации;
- женщинам детородного возраста, использующим ненадежные средства контрацепции;
- при печеночной недостаточности;
- при применении фибратов с циклоспорином;
- в случае недостатка лактазы и непереносимости лактозы;
- при функциональных проблемах с почками;
- людям с предрасположенностью к миотоксическим осложнениям;
- в случае миопатии;
- при повышенной чувствительности и индивидуальной непереносимости некоторых компонентов лекарственного средства;
- в случае глюкозо-галактозной мальабсорбции.
Таблетки Мертенила по 40 мг запрещено принимать при:
- гипотиреозе;
- чрезмерном употреблении алкогольных напитков;
- заболеваниях печени в активной фазе;
- личном или семейном анамнезе заболеваний мышечной ткани.
Подобные дозировки также не рекомендуют пациентам азиатской расы.
Кроме того, Мертенил с осторожностью назначают при:
- метаболических, электролитных и эндокринных нарушениях тяжелой степени;
- неконтролируемой эпилепсии;
- артериальной гипотензии;
- сепсисе;
- повышенном риске появления и развития миопатии;
- заболевании печении в анамнезе;
- травмах;
- обширных хирургических вмешательствах.
Кроме того, следует осмотрительно принимать данное средство людям старше 65 лет. А его эффективность и безопасность для детей пока не установлены.
Побочные действия
Распространенные побочные действия Мертенила могут быть следующими:
- развитие сахарного диабета II типа;
- астенический синдром;
- головокружение;
- запор;
- тошнота;
- боли в животе;
- головные боли;
- миалгия.
В редких случаях может возникнуть сыпь, кожный зуд, миопатия, рабдомиолиза, панкреатит, крапивница. А при регулярном приеме таблеток по 40 мг возможно развитие миалгии, протеинурии и миопатии. Помимо этого, при такой дозировке может увеличиться концентрация билирубина и глюкозы, а также нарушиться работа щитовидной железы.
Кроме того, если вы принимаете Мертенил, инструкция по применению указывает на то, что в очень редких случаях может возникнуть артралгия, желтуха, гепатит, потеря памяти, одышка, периферические отеки, диарея, гиматурия, полиневропатия, кашель.
Однако побочные действия, которые могут быть вызваны применением Мертенила, как правило, краткосрочные или умеренно выраженные. Во многих случаях они зависят от дозировки препарата. Так что инструкция по применению Мертенила должна соблюдаться неукоснительно.
При неожиданных болях в мышцах или возникновении мышечной слабости, которая сопровождается общим недомоганием и лихорадкой, немедленно прекратите прием препарата и обратитесь к врачу.
Инструкция по применению Мертенила
Принимать препарат можно в любое время суток внутрь с небольшим количеством воды. Однако его прием обязательно нужно сочетать с диетическим питанием, согласованным со специалистом. Ежедневный рацион должен состоять из продуктов с низким содержанием жиров.
В каждом случае доза лекарства для пациента подбирается индивидуально. Прежде всего, она зависит от цели лечения. При корректировке дозировки учитывается общий уровень холестерина у каждого пациента, а также риск возникновения сердечно-сосудистых осложнений и возможных побочных эффектов.
Минимальная дозировка, как правило, 5-10 мг в день. Постепенно (но не ранее чем через месяц) дозу можно увеличивать. Таблетки в 40 мг лучше принимать под постоянным наблюдением врача.
Передозировка
В случае передозировки проводится симптоматическое лечение. Гемодиализ малоэффективен. Важно контролировать функции печени и степень активности КФК.
Взаимодействие
Мертенил очень важно правильно сочетать с другими лекарственными препаратами. Если вы принимаете:
- Циклоспорин – AUC Мертенила (площадь под кривой «концентрация-время») повышается в 7 раз.
- Эзетимиб – изменение в показателях AUC и концентрации обоих препаратов. Вероятность возникновения нежелательных явлений.
- Ингибиторы протеаз — возможно удлинение системного действия Мертенила.
- Эритромицин — уменьшение AUC0–t и Cmax Мертенила.
- Антагонисты витамина К – возможно увеличение МНО (международного нормализованного отношения).
- Гемфиброзил и другие средства, снижающие уровень липидов – увеличение в 2 раза концентрации и AUC Мертенила. Возможен риск появления миопатии. Одновременное применение таблеток Мертенила по 40 мг и фибратов запрещено. Доза розувастатина не должна быть выше 5 мг.
- Антациды – в суспензиях, содержащих алюминия или магния гидроксид, может вызвать уменьшение концентрации Мертенила в плазме крови примерно на половину.
- Пероральные контрацептивы и гормонозаместительная терапия – возможно увеличение AUC этинилэстрадиола на 26% и норгестрела на 34%.
- Изоферменты цитохрома Р450 – возможно незначительное увеличение AUC Мертенила.
Условия продажи
Препарат доступен только по рецепту врача.
Условия хранения
Хранить таблетки Мертенил нужно в сухом и защищенном от попадания прямых солнечных лучей месте. Температура должна быть не выше 30 °C.
Срок годности
Препарат хранится 2 года.
Аналоги Мертенила
Совпадения по коду АТХ 4-го уровня:
Аналоги Мертенила, компоненты, код АТС и форма выпуска которых совпадают:
- Кливас 10, Кливас 20;
- Крестор;
- Ровикс;
- Розарт;
- Розватор;
- Розувастатин Сандоз;
- Розукард 10,Розукард 20,Розукард 40;
- Розулип;
- Роксера;
- Ромазик;
- Фастронг.
Все они продаются в таблетках в пленочной оболочке. Стоимость таблеток в 10 мг колеблется в среднем от 65 до 150 грн.
Цена на аналоги Мертенила по коду АТС 4-ого уровня в среднем от 40 до 80 грн.
Отзывы о Мертениле
На форумах отзывы о Мертениле в основном положительные. Как правило, побочных эффектов он не вызывает. Общее самочувствие пациентов, принимающих таблетки от холестерина, не ухудшается.
Специалисты, в свою очередь, обсуждают, оправдано ли вообще применение статинов и каковы должны быть дозировки данного препарата в каждом конкретном случае.
Цена Мертенила, где купить
Данное средство представляет собой единственный в России розувастатин с полным спектром дозировок. В зависимости от назначенной дозировки, и цена Мертенила будет разной.
Цена на Мертенил 10 мг в Украине в среднем 140 грн., а в России – 700 руб. Стоимость таблеток с более высокими дозировками в среднем – 240 грн. в Украине и 1100–1400 руб. в России.
- Интернет-аптеки РоссииРоссия
ЗдравСити
-
Мертенил таблетки п/о плен. 5мг 30штГедеон Рихтер-РУС АО
-
Мертенил таблетки п/о плен. 20мг 30штГедеон Рихтер-РУС АО
-
Мертенил таблетки п/о плен. 40мг 30штГедеон Рихтер-РУС АО
-
Мертенил таблетки п/о плен. 10мг 30штГедеон Рихтер-РУС АО
Аптека Диалог
-
Мертенил таблетки 40мг №30Gedeon-Richter-РУС ЗАО/Gedeon-Richter
-
Мертенил таблетки 20мг №30Gedeon-Richter-РУС ЗАО/Gedeon-Richter
-
Мертенил таблетки 5мг №30Гедеон-Рихтер-РУС ЗАО
-
Мертенил таблетки 10мг №30Gedeon-Richter-РУС ЗАО/Gedeon-Richter
показать еще
Почему терапия аритмий считается одним из самых сложных разделов кардиологии?
Как классифицируются аритмии?
Какие группы лекарственных препаратов используются при лечении аритмий?
Нарушения ритма сердца (аритмии) представляют собой один из самых сложных разделов клинической кардиологии. Отчасти это объясняется тем, что для диагностики и лечения аритмий необходимо очень хорошее знание электрокардиографии, отчасти — огромным разнообразием аритмий и большим выбором способов лечения. Кроме того, при внезапных аритмиях нередко требуется проведение неотложных лечебных мероприятий.
Одним из основных факторов, повышающих риск возникновения аритмий, является возраст. Так, например, мерцательную аритмию выявляют у 0,4% людей, при этом большую часть пациентов составляют люди старше 60 лет [1, 2, 4]. Увеличение частоты развития нарушений ритма сердца с возрастом объясняется изменениями, возникающими в миокарде и проводящей системе сердца в процессе старения. Происходит замещение миоцитов фиброзной тканью, развиваются так называемые «склеродегенеративные» изменения. Кроме этого, с возрастом повышается частота сердечно-сосудистых и экстракардиальных заболеваний, что также увеличивает вероятность возникновения аритмий [17, 18].
Основные клинические формы нарушений ритма сердца
- Экстрасистолия.
- Тахиаритмии (тахикардии).
- Наджелудочковые.
- Желудочковые.
- Синдром слабости синусового узла.
- Нарушения атриовентрикулярной и внутрижелудочковой проводимости.
По характеру клинического течения нарушения ритма сердца могут быть острыми и хроническими, преходящими и постоянными. Для характеристики клинического течения тахиаритмий используют такие определения, как «пароксизмальные», «рецидивирующие», «непрерывно рецидивирующие» [2].
Лечение нарушений ритма сердца
Показаниями для лечения нарушений ритма являются выраженные нарушения гемодинамики или субъективная непереносимость аритмии. Безопасные, бессимптомные или малосимптомные легко переносящиеся аритмии не требуют назначения специального лечения. В этих случаях основным лечебным мероприятием является рациональная психотерапия. Во всех случаях прежде всего проводится лечение основного заболевания.
Антиаритмические препараты
Основным способом терапии аритмий является применение антиаритмических препаратов. Хотя антиаритмические препаты не могут «вылечить» от аритмии, они помогают уменьшить или подавить аритмическую активность и предотвратить рецидивирование аритмий.
Любое воздействие антиаритмическими препаратами может вызывать как антиаритмический, так и аритмогенный эффект (то есть, наоборот, способствовать возникновению или развитию аритмии). Вероятность проявления антиаритмического эффекта для большинства препаратов составляет в среднем 40–60% (и очень редко для некоторых препаратов при отдельных вариантах аритмии достигает 90%). Вероятность развития аритмогенного эффекта составляет в среднем примерно 10%, при этом могут возникать опасные для жизни аритмии. В ходе нескольких крупных клинических исследований было выявлено заметное повышение общей летальности и частоты случаев внезапной смерти (в 2 — 3 раза и более) среди больных с органическим поражением сердца (постинфарктный кардиосклероз, гипертрофия или дилатация сердца) на фоне приема антиаритмических препаратов класса I, несмотря на то что эти средства эффективно устраняли аритмии [7, 8, 9].
Согласно наиболее распространенной на сегодняшний день классификации антиаритмических препаратов Вогана Вильямса, все антиаритмические препараты подразделяются на 4 класса:
I класс — блокаторы натриевых каналов.
II класс — блокаторы бета-адренергических рецепторов.
III класс — препараты, увеличивающие продолжительность потенциала действия и рефрактерность миокарда.
IV класс — блокаторы кальциевых каналов.
Применение комбинаций антиаритмических препаратов в ряде случаев позволяет достичь существенного повышения эффективности антиаритмической терапии. Одновременно отмечается уменьшение частоты и выраженности побочных явлений вследствие того, что препараты при комбинированной терапии назначают в меньших дозах [3, 17].
Следует отметить, что показаний для назначения так называемых метаболических препаратов пациентам с нарушениями ритма не существует. Эффективность курсового лечения такими препаратами, как кокарбоксилаза, АТФ, инозие-Ф, рибоксин, неотон и т. п., и плацебо одинаковы. Исключение составляет милдронат, препарат цитопротективного действия, имеются данные об антиаритмическом эффекте милдроната при желудочковой экстрасистолии [3].
Особенности лечения основных клинических форм нарушений ритма
Экстрасистолия
Клиническое значение экстрасистолии практически целиком определяется характером основного заболевания, степенью органического поражения сердца и функциональным состоянием миокарда. У лиц без признаков поражения миокарда с нормальной сократительной функцией левого желудочка (фракция выброса больше 50%) наличие экстрасистолии не влияет на прогноз и не представляет опасности для жизни. У больных с органическим поражением миокарда, например с постинфарктным кардиосклерозом, экстрасистолия может рассматриваться в качестве дополнительного прогностически неблагоприятного признака. Однако независимое прогностическое значение экстрасистолии не определено. Экстрасистолию (в том числе экстрасистолию «высоких градаций») даже называют «косметической» аритмией, подчеркивая таким образом ее безопасность.
Как было уже отмечено, лечение экстрасистолии с помощью антиаритмических препаратов класса I C значительно увеличивает риск смерти. Поэтому при наличии показаний лечение начинают с назначения β-блокаторов [8, 17, 18]. В дальнейшем оценивают эффективность терапии амиодароном и соталолом. Возможно также применение седативных препаратов. Антиаритмические препараты класса I C используют только при очень частой экстрасистолии, в случае отсутствия эффекта от терапии β-блокаторами, а также амидороном и соталолом (табл. 3)
Тахиаритмии
В зависимости от локализации источника аритмии различают наджелудочковые и желудочковые тахиаритмии. По характеру клинического течения выделяют 2 крайних варианта тахиаритмий (постоянные и пароксизмальные. Промежуточное положение занимают преходящие или рецидивирующие тахиаритмии. Чаще всего наблюдается мерцательная аритмия. Частота выявления мерцательной аритмии резко увеличивается с возрастом больных [1, 17, 18].
Мерцательная аритмия
Пароксизмальная мерцательная аритмия. В течение первых суток у 50% больных с пароксизмальной мерцательной аритмией отмечается спонтанное восстановление синусового ритма. Однако произойдет ли восстановление синусового ритма в первые часы, остается неизвестным. Поэтому при раннем обращении больного, как правило, предпринимаются попытки восстановления синусового ритма с помощью антиаритмических препаратов. В последние годы алгоритм лечения мерцательной аритмии несколько усложнился. Если от начала приступа прошло более 2 суток, восстановление нормального ритма может быть опасным — повышен риск тромбоэмболии (чаще всего в сосуды мозга с развитием инсульта). При неревматической мерцательной аритмии риск тромбоэмболий составляет от 1 до 5% (в среднем около 2%). Поэтому, если мерцательная аритмия продолжается более 2 суток, надо прекратить попытки восстановления ритма и назначить больному непрямые антикоагулянты (варфарин или фенилин) на 3 недели в дозах, поддерживающих показатель международного нормализованного отношения (МНО) в пределах от 2 до 3 (протромбиновый индекс около 60%). Через 3 недели можно предпринять попытку восстановления синусового ритма с помощью медикаментозной или электрической кардиоверсии. После кардиоверсии больной должен продолжить прием антикоагулянтов еще в течение месяца.
Таким образом, попытки восстановления синусового ритма предпринимают в течение первых 2 суток после развития мерцательной аритмии или через 3 недели после начала приема антикоагулянтов. При тахисистолической форме сначала следует уменьшить ЧСС (перевести в нормосистолическую форму) с помощью препаратов, блокирующих проведение в атриовентрикулярном узле: верапамила, β-блокаторов или дигоксина.
Для восстановления синусового ритма наиболее эффективны следующие препараты:
- амиодарон — 300-450 мг в/в или однократный прием внутрь в дозе 30 мг/кг;
- пропафенон — 70 мг в/в или 600 мг внутрь;
- новокаинамид — 1 г в/в или 2 г внутрь;
- хинидин — 0,4 г внутрь, далее по 0,2 г через 1 ч до купирования (макс. доза — 1,4 г).
Сегодня с целью восстановления синусового ритма при мерцательной аритмии все чаще назначают однократную дозу амиодарона или пропафенона перорально. Эти препараты отличаются высокой эффективностью, хорошей переносимостью и удобством приема. Среднее время восстановления синусового ритма после приема амиодарона (30 мг/кг) составляет 6 ч, после пропафенона (600 мг) — 2 ч [6, 8, 9].
При трепетании предсердий кроме медикаментозного лечения можно использовать чреспищеводную стимуляцию левого предсердия с частотой, превышающей частоту трепетания, — обычно около 350 импульсов в минуту, продолжительностью 15–30 с. Кроме того, при трепетании предсердий очень эффективным может быть проведение электрической кардиоверсии разрядом мощностью 25–75 Дж после в/в введения реланиума.
Постоянная форма мерцательной аритмии. Мерцание предсердий является наиболее часто встречающейся формой устойчивой аритмии. У 60% больных с постоянной формой мерцательной аритмии основным заболеванием являются артериальная гипертония или ИБС. В ходе специальных исследований было выявлено, что ИБС становится причиной развития мерцательной аритмии примерно у 5% больных. В России существует гипердиагностика ИБС у больных с мерцательной аритмией, особенно среди людей пожилого возраста. Для постановки диагноза ИБС всегда необходимо продемонстрировать наличие клинических проявлений ишемии миокарда: стенокардии, безболевой ишемии миокарда, постинфарктного кардиосклероза.
Мерцательная аритмия обычно сопровождается неприятными ощущениями в грудной клетке, могут отмечаться нарушения гемодинамики и, главное, повышается риск возникновения тромбоэмболий, прежде всего в сосуды мозга. Для снижения степени риска назначают антикоагулянты непрямого действия (варфарин, фенилин). Менее эффективно применение аспирина [1, 17, 18].
Основным показанием для восстановления синусового ритма при постоянной форме мерцательной аритмии является «желание больного и согласие врача».
Для восстановления синусового ритма используют антиаритмические препараты или электроимпульсную терапию.
Антикоагулянты назначают, если мерцательная аритмия наблюдается более 2 суток. Особенно высок риск развития тромбоэмболий при митральном пороке сердца, гипертрофической кардиомиопатии, недостаточности кровообращения и тромбоэмболиях в анамнезе. Антикоагулянты назначают в течение 3 недель до кардиоверсии и в течение 3 — 4 недель после восстановления синусового ритма. Без назначения антиаритмических препаратов после кардиоверсии синусовый ритм сохраняется в течение 1 года у 15 — 50% больных. Применение антиаритмических препаратов повышает вероятность сохранения синусового ритма. Наиболее эффективно назначение амиодарона (кордарона) — даже при рефрактерности к другим антиаритмическим препаратам синусовый ритм сохраняется у 30 — 85% больных [2, 12]. Кордарон нередко эффективен и при выраженном увеличении левого предсердия.
Кроме амиодарона для предупреждения повторного возникновения мерцательной аритмии с успехом используются соталол, пропафенон, этацизин и аллапинин, несколько менее эффективны хинидин и дизопирамид. При сохранении постоянной формы мерцательной аритмии больным с тахисистолией для снижения ЧСС назначают дигоксин, верапамил или β-блокаторы. При редко встречающемся брадисистолическом варианте мерцательной аритмии эффективным может быть назначение эуфиллина (теопек, теотард).
Проведенные исследования показали, что две основные стратегии ведения больных с мерцательной аритмией — попытки сохранения синусового ритма или нормализация ЧСС на фоне мерцательной аритмии в сочетании с приемом непрямых антикоагулянтов — обеспечивают примерно одинаковое качество и продолжительность жизни больных [17].
Пароксизмальные наджелудочковые тахикардии
Пароксизмальные наджелудочковые тахикардии, встречающиеся гораздо реже, чем мерцательная аритмия, не связаны с наличием органического поражения сердца. Частота их выявления с возрастом не увеличивается.
Купирование пароксизмальных наджелудочковых тахикардий начинают с применения вагусных приемов. Наиболее часто используют пробу Вальсальвы (натуживание на вдохе около 10 с) и массаж сонной артерии. Очень эффективным вагусным приемом является «рефлекс ныряния» (погружение лица в холодную воду) — восстановление синусового ритма отмечается у 90% больных. При отсутствии эффекта от вагусных воздействий назначают антиаритмические препараты. Наиболее эффективны в этом случае верапамил, АТФ или аденозин.
У больных с легко переносящимися и сравнительно редко возникающими приступами тахикардии практикуется самостоятельное пероральное купирование приступов. Если в/в введение верапамила оказывается эффективным, можно назначить его внутрь в дозе 160–240 мг однократно, в момент возникновения приступов. Если более эффективным признается в/в введение новокаинамида — показан прием 2 г новокаинамида. Можно иcпользовать 0,5 г хинидина, 600 мг пропафенона или 30 мг/кг амиодарона внутрь.
Желудочковые тахикардии
Желудочковые тахикардии в большинстве случаев возникают у больных с органическим поражением сердца, чаще всего при постинфарктном кардиосклерозе [13, 14].
Лечение желудочковой тахикардии. Для купирования желудочковой тахикардии можно использовать амиодарон, лидокаин, соталол или новокаинамид.
При тяжелых, рефрактерных к медикаментозной и электроимпульсной терапии, угрожающих жизни желудочковых тахиаритмиях применяют прием больших доз амиодарона: внутрь до 4 — 6 г в сутки перорально в течение 3 дней (то есть по 20 — 30 табл.), далее по 2,4 г в сутки в течение 2 дней (по 12 табл.) с последующим снижением дозы [6, 10, 15, 16].
Предупреждение рецидивирования тахиаритмий
При частых приступах тахиаритмий (например, 1 — 2 раза в неделю) последовательно назначают антиаритмические препараты и их комбинации до прекращения приступов. Наиболее эффективным является назначение амиодарона в качестве монотерапии или в комбинации с другими антиаритмическими препаратами, прежде всего с β-блокаторами.
При редко возникающих, но тяжелых приступах тахиаритмий подбор эффективной антиаритмической терапии удобно проводить с помощью чреспищеводной электростимуляции сердца — при наджелудочковых тахиаритмиях — и программированной эндокардиальной стимуляции желудочков (внутрисердечное электрофизиологическое исследование) — при желудочковых тахиаритмиях. С помощью электростимуляции в большинстве случаев удается индуцировать приступ тахикардии, идентичный тем, которые спонтанно возникают у данного больного. Невозможность индукции приступа при повторной электрокардиостимуляции на фоне приема препаратов обычно совпадает с их эффективностью при длительном приеме [17, 18]. Следует отметить, что некоторые проспективные исследования продемонстрировали преимущество «слепого» назначения амиодарона и соталола при желудочковых тахиаритмиях перед тестированием антиаритмических препаратов класса I с помощью программированной электростимуляции желудочков или мониторирования ЭКГ.
При тяжелом течении пароксизмальных тахиаритмий и рефрактерности к медикаментозной терапии применяют хирургические способы лечения аритмий, имплантацию кардиостимулятора и кардиовертера-дефибриллятора.
Подбор антиаритмической терапии у больных с рецидивирующимим аритмиями
С учетом безопасности антиаритмических препаратов оценку эффективности целесообразно начинать с β-блокаторов или амиодарона. При неэффективности монотерапии оценивают действенность назначения амиодарона в комбинации с β-блокаторами [17]. Если нет брадикардии или удлинения интервала РR, с амиодароном можно сочетать любой β-блокатор. У больных с брадикардией к амиодарону добавляют пиндолол (вискен). Показано, что совместный прием амиодарона и β-блокаторов способствует значительно большему снижению смертности пациентов с сердечно-сосудистыми заболеваниями, чем прием каждого из препаратов в отдельности. Некоторые специалисты даже рекомендуют имплантацию двухкамерного стимулятора (в режиме DDDR) для безопасной терапии амиодароном в сочетании с β-блокаторами. Антиаритмические препараты класса I применяют только при отсутствии эффекта от β-блокаторов и/или амиодарона. Препараты класса I C, как правило, назначают на фоне приема бета-блокатора или амиодарона. В настоящее время изучается эффективность и безопасность применения соталола (β-блокатора, обладающего свойствами препаратов класса III).
П. Х. Джанашия, доктор медицинских наук, профессор
Н. М. Шевченко, доктор медицинских наук, профессор
С. М. Сорокoлетов, доктор медицинских наук, профессор
РГМУ, Медицинский центр Банка России, Москва
Литература
- Джанашия П. Х., Назаренко В. А., Николенко С. А. Мерцательная аритмия: современные концепции и тактика лечения. М.: РГМУ, 2001.
- Сметнев А. С., Гросу А. А., Шевченко Н. М. Диагностика и лечение нарушений ритма сердца. Кишинев: Штиинца, 1990.
- Люсов В. А., Савчук В. И., Серегин Е. О. и др. Применение милдроната в клинике для лечения нарушений ритма сердца у больных ишемической болезнью сердца// Экспериментальная и клиническая фармакотерапия. 1991. № 19. С. 108.
- Brugade P., Guesoy S., Brugada J., et al. Investigation of palpitations// Lancet 1993. № 341: 1254.
- Calkins H., Hall J., Ellenbogen K., et al. A new system for catheter ablation of atrial fibrillation // Am. J. Cardiol 1999. 83(5): 1769.
- Evans S. J., Myers M., Zaher C., et al: High dose oral amiodarone loading: Electrophysiologic effects and clinical toleranse // J. Am. Coll. Cardiol. 19: 169. 1992.
- Greene H. L., Roden D. M., Katz R. J., et al: The Cardiac Arrythmia Supression Tryal: First CAST . . . then CAST-II // J. Am. Coll. Cardiol. 19: 894, 1992.
- Kendall M. J., Lynch K. P., Hyalmarson A., et al: Beta-blockers and Sudden Cardiac Death // Ann. Intern. Med. 1995. 123: 358.
- Kidwell G. A. Drug-induced ventricular proarrythmia // Cardiovascular Clin. 1992. 22: 317.
- Kim S. G., Mannino M. M., Chou R., et al: Rapid supression of spontanius ventricular arrythmias during oral amiodarone loading // Ann. Intern. Med. 1992. 117: 197.
- Mambers of Sicilian Gambit: Antyarrythmic Therapy. A Pathophysiologic Approach. Armonc, NY, Futura Publishyng Company, 1994.
- Middlecauff H. R., Wiener I., Stevenson W. G. Low dose amiodarone for atrial fibrillation // Am. J. Card. 1993. 72: 75F.
- Miller J. M. The many manifestations of ventricular tachycardia // J. Cardiovasc Electrophysiol. 1992. 3: 88.
- Roden D. M. Torsades de pointes // Clin. Cfrdiol. 1993. 16: 683.
- Russo A. M., Beauregard L. M., Waxman H. L. Oral amiodarone loading for the rapid treatment of friquent, refractory, sustained ventricular arrythmias associated with coronary artery disease // Am. J. Cardiol. 1993. 72: 1395.
- Summit J., Morady F., Kadish A. A comparision of standart and high dose regimes foe initiation of amidarone therapy // Am. Heart. J. 1992. 124: 366.
- Zipes D. P. Specific arrythmias. Diagnosis and treatment. In Heart Disease: A Textbook of Cardiovascular Medicine, 6th ed, Braunwald E (ed). Philadelphia, Saunders, 2001.
- Zipes D. P., Miles W. M. Assesment of patient with a cardiac arrythmia. In Cardiac Electrophysiology: From Cell to Bedside. 3rd ed. Zipes D. P., Jalife (eds). Philadelphia, Saunders, 2000.


Этацизин — инструкция по применению
Синонимы, аналоги
Статьи
Регистрационный номер:
П N015386/01
Торговое наименование препарата:
Этацизин®
Лекарственная форма:
таблетки, покрытые оболочкой.
Состав:
на 1 таблетку:
активное вещество: этацизин (Aethacizinum).
Каждая таблетка, покрытая оболочкой, содержит 50 мг этацизина.
вспомогательные вещества:
Ядро таблетки: крахмал картофельный, сахар, метилцеллюлоза, кальция стеарат.
Оболочка таблетки: сахар, повидон, кальция карбонат, магния карбонат основной, кремния двуокись, карнаубский воск, красители: хинолиновый желтый (Е 104), солнечный желтый (Е 110), титана двуокись (Е 171).
Описание:
Круглые, двояковыпуклые таблетки, покрытые оболочкой желтого цвета.
Фармакотерапевтическая группа:
Антиаритмическое средство класса 1С
Код АТХ:
С01ВС
Фармакологические свойства
Фармакодинамика
Этацизин — антиаритмический препарат (ААП) класса 1С. Обладает интенсивным и длительным антиаритмическим действием. Преимущественно угнетает быстрый входящий натриевый ток, воздействует на натриевые каналы как на внешней, так и на внутренней поверхности клеточной мембраны. В меньшей степени, угнетает медленный входящий кальциевый ток. Этацизин имеет отрицательный инотропный эффект, обусловленный блокадой медленного кальциевого тока.
Этацизин угнетает скорость нарастания фронта потенциала действия (Vmax), не изменяет потенциал покоя. Замедляет проведение возбуждения по проводящей системе миокарда. Па ЭКГ под действием этацизина можно наблюдать расширение зубца Р и комплекса QRS, а также удлинение интервалов P-Q и P-R.
Этацизин не изменяет частоту сердечных сокращений и не влияет на артериальное давление. Аритмогенный эффект при применении терапевтических доз развивается редко.
Этацизин повышает порог фибрилляции миокарда, а также купирует нарушения сердечного ритма, переходящие в фибрилляцию в условиях острой ишемии миокарда.
Этацизин имеет холинолитическое и умеренное антиишемическое действие.
Фармакокинетика
При приеме внутрь этацизин быстро всасывается из желудочно-кишечного тракта и появляется в крови через 30-60 минут. Прием пищи не влияет на всасывание препарата. Максимальная концентрация этацизина в плазме крови достигается через 2,5-3 часа.
Биодоступность препарата — 40%. 90% этацизина связывается с белками плазмы. Этацизин проникает через плацентарный барьер. Выделяется с грудным молоком. Этацизин интенсивно метаболизируется при первом прохождении через печень. Некоторые из образующихся метаболитов имеют антиаритмическую активность.
Период полувыведения составляет 2,5 часа. Из организма выводится с мочой в виде метаболитов.
Показания к применению
Над желудочковая и желудочковая экстрасистолия, желудочковая и наджелудочковая тахикардия, мерцание и трепетание предсердий.
Противопоказания
- Повышенная чувствительность к этацизину и/или вспомогательным веществам препарата.
- Тяжелые нарушения функции печени и/или почек.
- Детям до 18 лет (эффективность и безопасность не установлены).
- Кормление грудью.
- Выраженные нарушения проводимости и ритма сердца (в т.ч. синоатриальная блокада II степени, атриовентрикулярная (AV) блокада II и III степени, нарушение внутрижелудочковой проводимости, внутрижелудочковые нарушения ритма сердца (полная блокада ножек пучка Гиса).
- Структурные повреждения сердца (в т.ч. острый коронарный синдром, острый инфаркт миокарда и на протяжении 3 месяцев после острого инфаркта миокарда, выраженная гипертрофия миокарда левого желудочка, выраженная дилатация полостей сердца).
- Тяжелая сердечная недостаточность III-IV стадии по классификации NYHA, снижение фракции выброса левого желудочка (данные эхокардиографии), кардиогенный шок, выраженная артериальная гипотензия).
- Одновременное с этацизином применение антиаритмических препаратов (ААП) класса 1А (хинидин, прокаинамид, дизопирамид, аймалин).
- Одновременное применение ингибиторов МАО.
Применение при беременности и в период грудного вскармливания
Этацизин проникает через плацентарный барьер. Исследования на животных не указывают на прямое или косвенное вредное воздействие на беременность, развитие эмбриона и плода. Отсутствуют данные клинических исследований по применению этацизина во время беременности, вследствие чего при возможном назначении следует учитывать потенциальную пользу для матери и возможный риск для плода, поэтому при беременности применять препарат строго по назначению врача.
Этацизин выделяется с грудным молоком, поэтому применение в период кормления грудью противопоказано.
Способ применения и дозы
Этацизин назначают внутрь независимо от приема пищи, начиная с 50 мг 2-3 раза в день. При недостаточном клиническом эффекте доза может быть увеличина до 50 мг 4 раза в день.
При недостаточном антиаритмическом эффекте возможно комбинированное применение этацизина и бета-адреноблокаторов.
Пациентам пожилого возраста следует соблюдать осторожность, необходимо снижать начальную дозу и осторожно увеличивать дозу.
Детям и подросткам (до 18 лет) применение противопоказано, так как отсутствуют достаточные данные о безопасности и эффективности применения лекарственного средства.
Пациентам с нарушениями функций печени при длительном лечении следует соблюдать осторожность, так как возможно гепатотоксическое действие (при тяжёлых нарушениях функций печени применение противопоказано).
Пациентам с нарушениями функций почек следует соблюдать осторожность (при тяжёлых нарушениях функций почек применение противопоказано).
Побочное действие
Этацизин, как и другие лекарственные средства, может вызывать побочные действия, которые проявляются не у всех пациентов.
В дальнейшем перечисленные побочные эффекты классифицированы соответственно группам системы органов; при указании частоты встречаемости используется следующая классификация: очень часто (>1/10), часто (>1/100, <1/10), реже (>1/1 000, <1/100), редко (>1/10 000, <1/1 000), очень редко (<1/10 000), включая отдельные случаи,
* — недостаточное количество наблюдений для определения частоты встречаемости.
Нарушения со стороны сердца: редко — AV блокада, нарушение внутрижелудочковой проводимости, снижение сократимости миокарда. В отдельных случаях (очень редко) — проаритмический эффект с риском внезапной смерти; остановка синусового узла.
*Изменения на ЭКГ — удлинение интервала PQ, расширение зубца Р и комплекса QRS.
Нарушения со стороны нервной системы: часто — головокружение, нарушение равновесия. Редко — головная боль.
Нарушения со стороны органа зрения: часто — нарушение аккомодации (в начале лечения).
Нарушения со стороны желудочно-кишечного тракта: редко тошнота, боль в эпигастрии.
Передозировка
Симптомы: усиление угнетающего действия на проводящую систему миокарда, повышение риска аритмогенного действия.
Лечение: промывание желудка, симптоматическая терапия. Необходимо тщательное наблюдение за пациентом, а также необходимо контролировать артериальное давление и ЭКГ (мониторинг, минимум на протяжении 6 часов, до исчезновения изменений на ЭКГ).
Больным с электромеханической диссоциацией, возникающей вследствие побочного действия этацизина (или его относительной передозировки) необходимо проводить энергичные и продолжительные реанимационные мероприятия (наружный массаж сердца, введение адреномиметических средств, солей кальция, допамина, реополиглюкина), лечение желудочковой тахикардии, вызванной этацизином, — электроимпульсная терапия (ЭИТ) или внутривенное введение лидокаина или тримекаина, на фоне действия которых эффективность ЭИТ может увеличиться.
Противопоказано для прекращения желудочковой тахикардии, вызванной этацизином, применение ААП 1А класса (новокаинамид, ритмилен, аймалин, этмозин и др.).
Меры предосторожности
При инфаркте миокарда препарат назначают при условии тщательного контроля за клиническим состоянием пациента. Начинать лечение этацизином следует не раньше чем через 3 месяца после развития инфаркта миокарда.
С особой осторожностью этацизин следует назначать при синдроме слабости синусового узла, брадикардии, атриовентрикулярной (AV) блокаде I степени, тяжелых нарушениях периферического кровообращения, сердечной недостаточности (компенсированной), закрытоугольной форме глаукомы, доброкачественной гипертрофии предстательной железы, кардиомегалии (повышается риск развития аритмогенного действия), нарушении электролитного баланса (гипокалиемии, гиперкалиемии, гипомагниемии), а также пациентам с электрокардиостимулятором (риск развития аритмии), печеночной и почечной недостаточностью.
Пациентам с синдромом слабости синусового узла, особенно если препарат назначается впервые, обязателен контроль ЭКГ (комплекс QRS) через 2-3 дня после назначения этацизина.
Также как и другие антиаритмические препараты, этацизин может действовать аритмогенно. Поэтому при назначении этацизина следует:
- строго учитывать противопоказания к применению препарата;
- заранее выявить и устранить гипокадиемию;
- избегать применения этацизина в сочетании с ААП класса 1 А;
- курсовое лечение предпочтительно начинать в стационаре. После однократного приема, также как и после приема повторных доз на 3-й и 5-й день, следует провести ЭКГ контроль или мониторинг ЭКГ;
- немедленно прекратить лечение при учащении эктопических желудочковых комплексов, появлении блокад или брадикардии. Лечение этацизином надо также немедленно прекратить при расширении желудочковых комплексов более чем на 25 %, уменьшении их амплитуды, увеличении продолжительности зубца Р на ЭКГ более 0,12 секунд, или интервала QT>500 мс. Осторожность следует проявлять при интервале QT>400 мс.
Аритмогенное действие напрямую не связанно с дозой препарата. Для снижения вероятности возникновения аритмогенного действия рекомендуется этацизин применять одновременно с небольшими дозами бета-блокаторов.
Кроме того, следует соблюдать осторожность у больных с заболеваниями печени, поскольку этацизин может токсично действовать на гепатоциты.
Взаимодействие с другими лекарственными средствами
Совместное применение ААП класса 1С (этмозина, этацизина, энкаинида, флекаинида, доркаимида, пропафенона) противопоказано. Применение ААП класса 1С противопоказано в сочетании с ААП класса 1А.
Этацизин не следует назначать одновременно с ингибиторами МАО. Комбинация бета-адреноблокаторов с этацизином усиливает противоаритмический эффект, в особенности по отношению к аритмиям, провоцируемым физической нагрузкой или стрессом. Такая комбинация позволяет использовать небольшие дозы этацизина, что снижает частоту побочных эффектов. Эта комбинация, показана для лечения и профилактики пароксизмальных тахикардий, включая желудочковые.
При одновременном применении этацизина и дигоксина усиливается антиаритмическое действие препаратов и улучшается сократительная способность миокарда. При их совместном применении возможны тошнота, снижение аппетита, что связано с повышением концентрации дигоксина в крови. В этих случаях требуется уменьшение дозы дигоксина.
При лечении этацизином нельзя употреблять алкоголь.
Особые указания
Во время терапии необходимо тщательно контролировать состояние больного и функции сердечно-сосудистой системы (ЭКГ, АД, ЭХОКГ).
Препарат не следует применять пациентам с редкой врожденной непереносимостью фруктозы, мальабсорбцией глюкозы-галактозы или недостаточностью сахаразы-изомальтазы.
Оболочка таблеток содержит краситель солнечный желтый, который может вызвать аллергические реакции.
Влияние на способность управлять транспортными средствами и механизмами
Из-за риска развития головокружения и нарушений зрения, не рекомендуется управлять транспортными средствами или обслуживать сложные механизмы.
Форма выпуска
По 10 таблеток в блистеры из пленки поливинилхлоридной и фольги алюминиевой лакированной.
По 5 блистеров (50 таблеток) вместе с инструкцией по применению в пачке из картона.
Особые меры предосторожности при уничтожении неиспользованного препарата
Отсутствуют.
Условия хранения
В защищенном от влаги и света месте при температуре не выше 25°С.
Срок годности
3 года.
Условия отпуска
По рецепту.
Производитель
Производитель и владелец регистрационного удостоверения
АО «Олайнфарм».
Адрес: ул. Рупницу 5, Олайне, LV-2114, Латвия.
Адрес организации, принимающей на территории Республики Беларусь претензии от потребителей по качеству продукции (товара):
Представительство АО Олайнфарм, ул. Краснозвездная, д. 18 «Б», к. 501, Республика Беларусь.
Купить Этацизин в planetazdorovo.ru
*Цена в Москве. Точная цена в Вашем городе будет указана на сайте аптеки.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ. ВОЗМОЖНЫ ПОБОЧНЫЕ ЭФФЕКТЫ. НЕОБХОДИМА КОНСУЛЬТАЦИЯ СПЕЦИАЛИСТА.Болезнь АльцгеймераБолезнь ПаркинсонаДля памятиИнсультСтенокардияТаблеткиУлучшение памяти
Содержание статьи
- Видео: когда применять Мексидол
- «Мексидол»: показания к применению
- Для чего назначают «Мексидол»?
- С чем колют «Мексидол» в комплексе внутримышечно?
- Можно ли принимать «Мексидол» при беременности и грудном вскармливании?
- Что эффективнее – «Цитофлавин» или «Мексидол»?
- Может ли от «Мексидола» болеть голова: побочные эффекты
- «Мексидол» и алкоголь: совместимость
- Задайте вопрос эксперту по теме статьи
Центральная нервная система подвергается постоянным испытаниям, поэтому требует внимания и поддержки. Острые и хронические стрессы, недосыпания, сосудистые патологии, интоксикации, шоковые состояния – все это ведет к нарушениям работы головного мозга. Чтобы вернуть ее в здоровое русло, врач дает пациенту рекомендации к приему определенных лекарственных препаратов. «Мексидол» — препарат для защиты мозга от действия свободных радикалов, насыщения крови кислородом и нормализации метаболизма в тканях.
Узнать цены на Мексидол
Видео: когда применять Мексидол
«Мексидол»: показания к применению
Действующее вещество Мексидола – этилметилгидроксипиридина сукцинат. Лекарство также содержит вспомогательные вещества: магния стеарат, повидон К-30 и лактозу.
Препарат активно применяют в неврологии и психиатрии.
«Мексидол» назначают при следующих проблемах:
- инсульты
- черепно-мозговые травмы
- синдром вегетативной дистонии
- когнитивные нарушения из-за атеросклероза сосудов
- тревожные расстройства
- похмельный синдром
«Мексидол» могут назначить в качестве вспомогательного средства при острых гнойных поражениях внутренних органов – панкреатите, перитоните, нейроинфекциях и т.д. Его также рекомендуют при остром инфаркте миокарда в сочетании с ингибиторами АПФ, антиагрегантами, антикоагулянтами, нитратами и бета-адреноблокаторами. «Мексидол» демонстрирует хороший терапевтический эффект в лечении болезни Паркинсона.
В офтальмологии его используют для терапии открытоугольной глаукомы.
Препарат выпускается в форме таблеток для перорального приема и раствора для внутривенных инфузий или внутримышечных инъекций. Кратность приема и дозировка рассчитывается индивидуально, в зависимости от показаний. Длительность курса также определяет лечащий врач.
Хотите разбираться в аналогах лекарств, чтобы умело подбирать препараты на свой бюджет? Наша методичка от экспертов-провизоров «Аналоги популярных лекарств» поможет вам в этом! Получить методичку просто: подпишитесь на наши соцсети и напишите в сообщения «аналоги».
Мегаптека в соцсетях: ВКонтакте, Telegram, OK, Viber
Для чего назначают «Мексидол»?
«Мексидол» оказывает разнообразные благоприятные воздействия на организм, в числе которых:
- антигипоксическое, ноотропное, антиоксидантное действие
- улучшает устойчивость организма к стрессу
- улучшает кровоснабжение тканей мозга и сердца
- уменьшает уровень холестерина и ЛПНП
Препарат чаще принимают перорально, проглатывая и запивая большим количеством воды. Употребление пищи не оказывает влияния на усвоение и эффективность лекарства, поэтому пить его можно в любое время. Обычная суточная доза варьируется между 200 и 600 мг, максимальная дневная дозировка составляет 800 мг.
«Мексидол» также можно вводить внутримышечно, предварительно растворив в 0,9% хлористого натрия. Дозировки обычно не превышают 500-600 мг в сутки, хотя в шоковых и других тяжелых состояниях могут достигать 1200 мг. В стационарных условиях «Мексидол» вводят капельно или комбинированно.
Продолжительность лечения «Мексидолом» составляет от 5 дней до 2-3 недель. Препарат отменяется постепенно после достижения стабильного терапевтического результата.
С чем колют «Мексидол» в комплексе внутримышечно?
Для внутримышечных инъекций «Мексидол» разводят хлоридом натрия.
«Мексидол» хорошо взаимодействует с другими препаратами и способен усиливать эффект следующих категорий лекарств:
- агонисты дофамина;
- бензодиазепины;
- антидепрессанты;
- седативные препараты;
- противоэпилептические и противосудорожные лекарства;
- нейролептики;
- снотворные средства.
Уменьшает выраженность токсических эффектов алкоголя.
Можно ли принимать «Мексидол» при беременности и грудном вскармливании?
На сегодняшний день влияние «Мексидола» на ребенка и развитие беременности не выяснено до конца. По этой причине применение при беременности и грудном вскармливании противопоказано.
Что эффективнее – «Цитофлавин» или «Мексидол»?
«Цитофлавин» считают аналогом «Мексидола», хотя его основой служит другое действующее вещество – янтарная кислота. Он также содержит комплекс витаминов: рибофлавин, инозин и никотинамид. «Мексидол» является монокомпонентным препаратом. Считается, что за счет комбинированного состава «Цитофлавин» более эффективен и действует лучше. Но окончательный выбор следует предоставить врачу, который знаком с клиническим случаем и изучил анамнез.
Посмотреть цены на Цитофлавин
Может ли от «Мексидола» болеть голова: побочные эффекты
«Мексидол» хорошо переносится пациентами, и осложнения его приема наблюдаются крайне редко.
В числе возможных побочных эффектов – следующие:
- понижение или повышение артериального давления;
- тревожность;
- повышенная эмоциональная возбудимость;
- головная боль;
- сонливость;
- нарушения сна (бессонница);
- гипергидроз ладоней и стоп;
- расстройства координации движений;
- тошнота и рвота;
- ощущение пересыхания в ротовой полости и горле;
- аллергические реакции (преимущественно с кожными проявлениями).
Обратите внимание на противопоказания к приему препарата:
- тяжелые нарушения функций печени и почек;
- острая почечная и печеночная недостаточность;
- индивидуальная непереносимость основного действующего вещества и вспомогательных компонентов.
Поскольку «Мексидол» способен провоцировать сонливость, его прием не рекомендовано сочетать с вождением автомобиля и занятиями другой потенциально опасной деятельностью, требующей осторожности и предельной концентрации.
«Мексидол» и алкоголь: совместимость
«Мексидол» часто назначают больным в состояниях алкогольной интоксикации и абстинентного синдрома. Лекарство активно применяют при стационарном выведении из запоя. Препарат снижает токсичность этилового спирта и продуктов его распада, а также ускоряет выведение алкоголя из организма.
В то же время, «Мексидол» не способен защищать клетки головного мозга и печени от алкогольного повреждения. По этой причине его бессмысленно принимать совместно с алкоголем в надежде на нейтрализацию пагубного действия спирта.
«Мексидол» – один из классических антиоксидантов, широко применяемых в современной медицине. Он способен поддержать организм и защитить клетки центральной нервной системы в разнообразных опасных состояниях, включая травмы и острые нарушения мозгового кровообращения. Препарат почти всегда назначают в составе комплексного лечения. «Мексидол» отпускают по рецепту, поэтому его применение требует обязательной консультации и назначения врача. Обратитесь за помощью к компетентному специалисту.
Задайте вопрос эксперту по теме статьи
Остались вопросы? Задайте их в комментариях ниже – наши эксперты ответят вам. Там же Вы можете поделиться своим опытом с другими читателями Мегасоветов.
Выпускающий редактор
Эксперт-провизор
Поделиться мегасоветом
Понравилась статья? Расскажите маме, папе, бабушке и тете Гале из третьего подъезда