Дата публикации 13 февраля 2018Обновлено 3 апреля 2023
Определение болезни. Причины заболевания
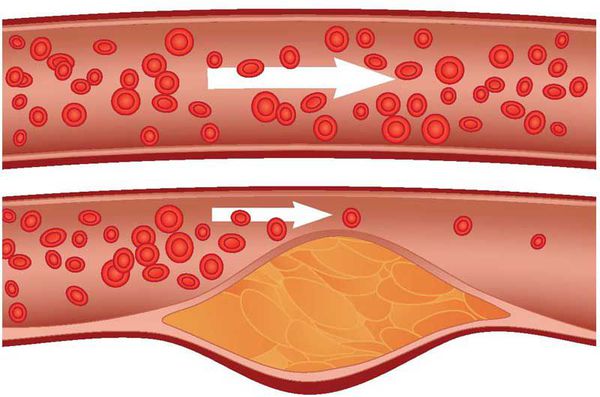
Атеросклероз — системное заболевание, первоначально поражающее сосуды, но не все, а только артерии, в стенках которых накапливается холестерин и его эфиры, образующие характерные для этого заболевания бляшки.[1]
Чем опасен атеросклероз
В дальнейшем, по мере того, как снижается способность пораженных атеросклерозом кровеносных сосудов доставлять необходимое для работы внутренних органов количество крови, поражаются и сами эти органы. Это происходит либо медленно и постепенно — в силу роста атеросклеротических бляшек, либо остро — при развитии тромбоза сосуда. Тромбоз сосудов может приводить к инфаркту миокарда, инсульту, гангрене нижней конечности.
В медицине сложилась странная ситуация, когда для поражения атеросклерозом ряда органов имеются названия соответствующих «болезней», хотя фактически болезнь одна и та же: атеросклероз, и только преимущественная локализация процесса может быть разной. В частности, при наличии симптомов поражения артерий сердца (коронарных) говорят об ишемической болезни сердца (ИБС), при симптомном поражении артерий, кровоснабжающих нижние конечности — об атеросклерозе артерий нижних конечностей («перемежающаяся хромота»), а, например, при разрыве атеросклеротической бляшки и тромбозе одного из сосудов, кровоснабжающих головной мозг — об ишемическом атеротромботическом инсульте.
Факторы риска атеросклероза
Возникновение и развитие атеросклероза нельзя свести к какому-то одному причинному фактору — обычно это переплетение причин. Однако среди всех причин можно выделить те, которые связаны с генетическими особенностями человека,[2] и те, которые обусловлены образом жизни.[3]
В случаях, связанных с «генетическими поломками», никаких других причин для развития атеросклероза может и не потребоваться, а болезнь может иметь весьма злокачественный характер, когда, к примеру, инфаркт миокарда или инсульт случаются на третьем-четвертом десятилетии жизни, а сама жизнь значительно укорачивается.[2]
Холестерин и атеросклероз
«Генетическими поломками» вызвана так называемая семейная гиперхолестеринемия, при которой перемещающиеся в крови комплексы липидов, содержащие холестерин, плохо захватываются тканями (прежде всего, печенью). В результате концентрация в крови этих частиц и, соответственно, холестерина, возрастает, и избыточный холестерин, а также его эфиры оказываются в конечном счете в стенке артерий. Конечно, процесс этот гораздо сложнее и в действительности является многоэтапным, но конечный результат его — образование атеросклеротических бляшек в стенках сосудов.
Повышение концентрации содержащих холестерин частиц в крови может гораздо чаще происходит не в силу генетических поломок, а вследствие нездорового образа жизни.
Количество холестерина, поступающего с пищей, для развития атеросклероза не играет сколь-нибудь существенной роли, вопреки существовавшим в течение многих десятилетий представлениям [4]. Поэтому нет никаких научных обоснований для ограничения холестерина в пище, и вся рекламная шумиха вокруг борьбы с пищевым холестерином лишена смысла. Дело в том, что почти весь холестерин образуется внутри нас — во многом под влиянием того, что мы едим, и определённые виды пищи (фаст-фуд, многие полуфабрикаты, жирное мясо и жирные молочные продукты, маргарины, продукты с пальмовым маслом и др.) способствуют ускоренному синтезу нашего собственного холестерина.
Сам по себе холестерин — жизненно необходимое вещество, и каждая наша клетка способна его синтезировать по мере надобности. А вот когда способности организма использовать и утилизировать свой холестерин снижаются, вот тогда его концентрация в крови возрастает, со всеми дальнейшими последствиями. Снижают способность утилизировать свой собственный холестерин такие факторы, которые изменяют химический состав липидных частиц, в состав которых входит и холестерин. Это, например, курение, сахарный диабет, хроническое воспаление. Эти же факторы повреждают стенки сосудов, облегчая тем самым проникновение в них содержащих холестерин липидных частиц крови.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы атеросклероза
Атеросклероз долгое время (годы и десятилетия) протекает без симптомов. Причем исподволь поражаются обычно многие сосуды, поскольку атеросклероз — системное заболевание. Если в каком-то участке сосудистого русла обнаружена атеросклеротическая бляшка — скорее всего, бляшки имеются и в других сосудистых бассейнах. Появление симптомов связано прежде всего с проявлениями снижения кровотока в пораженном сосуде. Если такое поражение связано с хроническим ограничением кровотока, возникают симптомы хронической ишемии (последствий снижения кровотока) соответствующего органа.
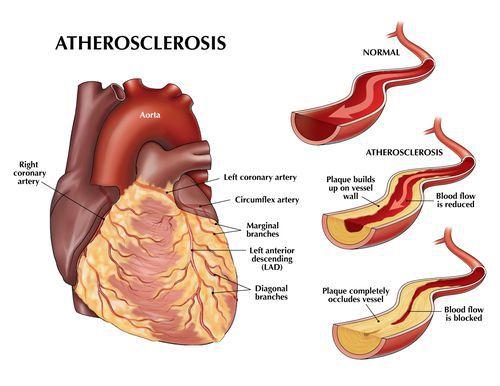
Атеросклероз коронарных артерий
Если атеросклеротические бляшки значительного размера ограничивают кровоток в сосудах сердца, развивается так называемая «стенокардия напряжения» — боль в грудной клетке или дискомфорт (тяжесть, жжение, сдавливание в груди) при физической нагрузке — ходьбе, беге, подъеме тяжестей.
Атеросклероз артерий нижних конечностей
Если то же самое происходит в артериях нижних конечностей, развивается симптоматика, которая получила название «перемежающаяся хромота», при которой во время ходьбы появляется боль, жжение или резкая усталость в мышцах ног. Эти симптомы довольно быстро проходят, если остановиться, но возникают через некоторое время опять при продолжении ходьбы.
Атеросклероз сосудов головного мозга
Наиболее серьёзными проявлениями атеросклероза сосудов головного мозга является ишемический инсульт и транзиторная ишемическая атака.
Симптомы инсульта и транзиторной ишемической атаки могут быть сходными, но при транзиторной ишемической атаке они проходят в течение 24 часов, а при инсульте — более стойкие. Симптомы в основном проявляются нарушениями со стороны двигательной и/или чувствительной сферы:
- онемением или слабостью мышц лица, руки или ноги, чаще на одной стороне тела;
- внезапным появлением проблем с речью или пониманием речи;
- внезапным появлением проблем со зрением;
- головокружением, нарушением координации движений;
- появлением сильной головной боли по неизвестной причине.
Наличие и сочетание симптомов зависит от локализации очага поражения в мозге и может не исчерпываться перечисленными [12].
Атеросклероз почечной артерии
Атеросклероз почечных артерий может приводить к артериальной гипертензии, в том числе устойчивой к лечению.
Патогенез атеросклероза
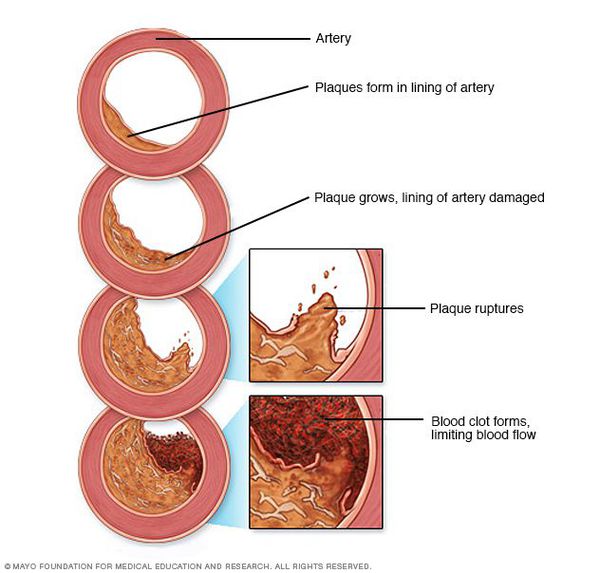
Рост атеросклеротических бляшек — процесс, растянутый на долгие годы и десятилетия. Если бляшка в стенке сосуда достигает значительных размеров (около 70% просвета сосуда или более того), она может создавать существенные препятствия для кровотока и для кровоснабжения соответствующего органа — например, сердца или мозга. Бляшки, небольшие по размерам, тоже небезопасны — при разрыве таких бляшек (это возможно в случаях, когда истончается по разным причинам их «покрышка») в месте разрыва возникает образование тромба, который может полностью перекрыть просвет сосуда.[5] В этом случае из-за резкого ограничения кровотока возникает гибель значительного количества клеток органа, кровоснабжаемого данным сосудом — инфаркт (например, инфаркт миокарда или инфаркт мозга — инсульт, возникающий при атеросклерозе сосудов головного мозга).
Классификация и стадии развития атеросклероза
Выделяют две стадии развития атеросклероза: субклиническую и симптомную.
Длительное время атеросклероз протекает бессимптомно, эта стадия называется «субклиническим атеросклерозом». На этом этапе с помощью инструментальных методов диагностики можно обнаружить атеросклеротические бляшки, часто в той или иной степени суживающие просвет сосуда.
Появление симптомов (например, стенокардия напряжения, перемежающаяся хромота, ишемический инсульт и др.) соответствует понятию «симптомный атеросклероз» или «атеросклеротическое сердечно-сосудистое заболевание» и симптомной стадии атеросклероза.
Осложнения атеросклероза
В тех случаях, когда объем кровотока по пораженной артерии снижается быстро — а это происходит в случае разрыва атеросклеротической бляшки и формирования в этом участке тромба — столь же быстро развиваются симптомы, связанные с поражением соответствующего органа: инфаркт миокарда, инсульт, гангрена нижней конечности и др.
Диагностика атеросклероза
В той или иной степени атеросклеротические бляшки в стенках артерий имеются у большинства взрослых людей, ведущих современный «западный» образ жизни, однако далеко не у всех этот процесс достигает того этапа, когда появляются клинические симптомы.[6] Если клинических симптомов, которые можно связать со снижением кровотока по тем или иным артериям, нет, врач тем не менее оценивает риск атеросклероза и смерти от заболеваний, связанных с ним, с помощью выявления так называемых факторов риска атеросклероза.[3] К наиболее важным из них относятся мужской пол, возраст (с каждым прожитым десятилетием риск заболеваний, связанных с атеросклерозом, увеличивается), повышенное артериальное давление, повышенный уровень холестерина (особенно холестерина липопротеинов низкой плотности), курение, сахарный диабет, ожирение, ряд генетических поломок и др. Риск смерти от заболеваний, связанных с атеросклерозом, на ближайшие 10 лет можно индивидуально для себя рассчитать с помощью электронного калькулятора.[3] Высоким риск считается, если он превышает 5%. 5% — вроде бы немного. Однако надо учитывать, что это риск именно смерти. Риск нефатальных заболеваний, грозящих развиться в течение этого срока, в 3-5 раз выше. Причем фактический риск обычно выше расчетного, поскольку калькулятор учитывает всего лишь 5 основных факторов риска, а их гораздо больше. Например, наличие сахарного диабета увеличивает расчетный риск у мужчин в 3 раза, а у женщин — в 5 раз!
Поскольку важнейшим фактором риска атеросклероза любой локализации является повышенный уровень холестерина в крови (особенно холестерина липопротеинов низкой плотности), обычно выполняют исследование крови, называемое «липидограмма» (входит в понятие «биохимический анализ крови»). Это подразумевает не только измерение концентрации общего холестерина, но и его распределение по двум (а теперь доступно и по трем) фракциям липопротеинов: холестерин липопротеинов низкой плотности и холестерин липопротеинов высокой плотности. Кроме того, липидограмма подразумевает измерение концентрации триглицеридов (жиров) в крови. В результате точнее можно оценить риск заболеваний, связанных с атеросклерозом, и наметить мишени для лечебных воздействий. Нарушения, выявленные в липидограмме, не являются сами по себе синонимом заболевания «атеросклероз», но увеличивают риск этого заболевания тем в большей степени, чем тяжелее выявленные биохимические нарушения.
Последние исследования показали, что анализ уровня аполипопротеина B-100 (ApoB) — белка, который переносит молекулы жира, включая «плохой холестерин», — лучше предсказывает риск атеросклероза, чем тест на холестерин [14].
Сами атеросклеротические поражения артерий для своего выявления требуют проведения различных инструментальных исследований в зависимости от того, атеросклероз какой локализации предполагает врач. Наиболее доступная локализация для выявления атеросклероза — сонные артерии. Для этого выполняют их ультразвуковое исследование (триплексное сканирование брахиоцефальных артерий). Это исследование позволяет оценить состояние сосудистой стенки, экстраполируя эти данные более или менее успешно на всё артериальное сосудистое русло. Подразумевается, что если атеросклеротические бляшки есть в сонных артериях, с высокой вероятностью они имеются и в других сосудах, поэтому такому пациенту скорее всего потребуется медикаментозное снижение уровня холестерина и воздействие на другие факторы риска атеросклероза (например, артериальное давление, масса тела, курение).[7]
Довольно просто оценить наличие атеросклеротических бляшек и в сосудах ног. Это делается с помощью того же ультразвукового метода. Бляшки, находящиеся в сосудах сердца, увидеть сложнее. Однако для принятия решения о лечении имеют значение только те бляшки в коронарных сосудах, которые значительно перекрывают кровоток, вызывая симптомы — в случае хронического поражения этих сосудов речь идет о «стенокардии напряжения», которую выявляют путем анализа имеющихся клинических проявлений (в типичном случае это боль или дискомфорт в грудной клетке, возникающие при ходьбе, беге или поднятии тяжести и проходящие за несколько минут в покое) и выполнением исследования с физической нагрузкой в ходе которого регистрируют электрокардиограмму, эхокардиограмму или сцинтиграфическое изображение сердца с целью выявить объективные признаки ишемии, т. е. временного несоответствия между доставкой крови к миокарду и потребностей в ней при нагрузке. В случаях, когда врач решает, что имеются показания для проведения операции на сосудах сердца, выполняют коронароангиографию — рентгенологическое исследование сосудов сердца с введением контрастного вещества, в ходе чего можно непосредственно увидеть просвет сосудов сердца и имеющиеся в этих сосудах сужения, с целью наметить план операции и выбрать ее вариант.[8]
Лечение атеросклероза
Следует отделять, с одной стороны, те мероприятия, которые направлены на профилактику атеросклероза и затормаживание темпов его развития/прогрессирования, и, с другой стороны — мероприятия по лечению заболеваний, в основе которых лежит атеросклеротическое поражение артерий.
Какой врач лечит атеросклероз сосудов
В зависимости от того, со стороны какого органа имеются симптомы, следует обратиться:
- к неврологу (головная боль, потеря чувствительности, слабость мышц);
- к кардиологу (боли в грудной клетки, одышка, изменение пульса или артериального давления);
- к сосудистому хирургу (хроническая тазовая боль, онемение в конечностях).
Обратим ли атеросклероз сосудов
В наши дни пока еще нет возможности исправить те «поломки» на уровне генов, благодаря которым у некоторых людей ускоряется развитие атеросклероза. Поэтому с целью остановить или затормозить его развитие лечебные и профилактические воздействия при атеросклерозе направлены в основном на то, чтобы снизить негативное воздействие факторов риска атеросклероза, в том числе — добиться снижения уровня холестерина в крови, и прежде всего, того самого «плохого» холестерина липопротеинов низкой плотности.[4] Снижение уровня холестерина в крови и, самое главное, поддержание его на оптимальном уровне в течение многих лет способно остановить прогрессирование атеросклероза и даже отчасти обратить его вспять.[9] Эти мероприятия проводятся как в рамках оздоровления образа жизни, так и в виде медикаментозного лечения. Впрочем, большинство людей обычно не готово к серьезным изменениям в своем образе жизни и больше уповают на какие-то внешние воздействия, которые над ними могли бы произвести врачи, либо на мероприятия в рамках самолечения. На этот счет существует огромное количество заблуждений и мифов, неэффективных якобы «лечебных» мер, препаратов и биодобавок.
Медикаментозное лечение атеросклероза
Из числа лекарственных препаратов с доказанной эффективностью, способных затормозить развитие и прогрессирование атеросклероза, а также в определенной мере вызвать обратное его развитие, наибольшую доказательную базу имеют статины[4] (аторвастатин, розувастатин, питавастатин, симвастатин). Статины не только снижают уровень общего холестерина и холестерина, содержащегося в липопротеинах низкой плотности (ЛПНП), но и, благодаря этому, при длительном применении статины способны остановить или замедлить рост атеросклеротических бляшек, снизить риск инфаркта миокарда и инсульта, а также увеличить продолжительность жизни при заболеваниях, связанных с атеросклерозом. Для того, чтобы рассчитывать на такие эффекты, статины надо принимать в течение ряда лет и в правильных дозах, которые были установлены в тех клинических исследованиях, которые обнаружили положительные эффекты статинов.
Существуют и другие лекарственные препараты, которые улучшают биохимические показатели крови, отражающие липидный профиль, и благодаря этому снижают риск заболеваний и осложнений, связанных с атеросклерозом. Помимо статинов, это эзетимиб (эзетрол), препятствующий всасыванию пищевого холестерина в кишечнике, а также недавно появившиеся кумабы — антитела к обнаруженному в 2003 году ферменту, сокращенно называемому PCSK9 (эволокумаб и алирокумаб зарегистрированы в России). Упрощая, можно сказать, что этот фермент — PCSK9 — регулирует скорость поглощения холестерина, содержащегося в крови, клетками печени.[10] Правда, кумабы в настоящее время весьма дороги, но это единственный их недостаток. Существуют и другие группы лекарств, способные влиять на липидный профиль в сторону его улучшения, но их значение существенно меньше.
В недавнем исследовании уровень ЛПНП удалось снизить на 21 % с помощью препарата на основе бемпедоевой кислоты. При этом риск смерти от сердечно-сосудистых заболеваний уменьшился на 13 %, а риск инфаркта миокарда — на 23 %. Бемпедоевую кислоту применяли в качестве монотерапии, но предполагается, что её будут использовать вместе с эзетимибом, что в итоге позволит снизить уровень ЛПНП на 38 %. Примерно такой же эффект дают статины [13].
Оперативное лечение. Как подготовиться к операции
Главное перед операцией — это по возможности достигнуть компенсации тех серьёзных хронических заболеваний, которые имеются (сахарный диабет, хроническая обструктивная болезнь лёгких, хроническая сердечная недостаточность и др.). Это задача лечащего врача. Хотя в неотложных ситуациях операция проводится в срочном порядке по жизненным показаниям. За несколько дней до плановой операции лечащим врачом могут быть отменены некоторые лекарства, снижающие свёртываемость крови.
Диета
В основном, рекомендуется свести к минимуму продукты, которые содержат в больших количествах насыщенные жиры и трансжиры. Опознавательным признаком этих жиров является твёрдая консистенция при комнатной температуре.
Народные методы лечения атеросклероза
Ни красное вино, ни свиное сало, ни настойка чеснока, ни лазерное облучение крови, ни мониторная очистка кишечника, равно как и огромное количество других «лечебных» мер, не способны лечить атеросклеротическое поражение сосудов.
Прогноз. Профилактика
Для лечения и профилактики атеросклероза имеет значение воздействие на все основные причинные факторы (факторы риска) его развития:
- снижение артериального давления;
- оздоровление питания;
- прекращение курения;
- устранение ожирения и малоподвижности.[3]
В тех случаях, когда развитие атеросклероза достигает того этапа, при котором появляются клинические симптомы того или иного заболевания, связанного с атеросклерозом, начинают лечить само это заболевание, или точнее будет сказать, атеросклеротическое поражение того или иного органа: сердца, мозга, почек, нижних конечностей. Причем нередко это лечение может быть хирургическим.[11] Обычно такое лечение состоит в хирургических воздействиях, локально восстанавливающих проходимость пораженных атеросклерозом артерий. Например, при поражении сосудов сердца это может быть малотравматичная операция по установке в месте сужения специального внутрисосудистого каркаса — стента, которая проводится через прокол в сосуде, а может быть и «большая» операция коронарного шунтирования со вскрытием грудной клетки и наложением путей обходного кровотока в сердце — шунтов. При этом атеросклероз как системное заболевание остается, и хирургическое лечение никоим образом не отменяет необходимость лечить его — прежде всего, корректируя факторы риска, среди которых крайне важным является нарушенное соотношение фракций липопротеинов, содержащих холестерин.
Версия: Справочник заболеваний MedElement
Категории МКБ:
Генерализованный и неуточненный атеросклероз (I70.9)
Общая информация
Краткое описание
По определению Всемирной организации здравоохранения: «Атеросклероз — это вариабельная комбинация изменений внутренней оболочки (интимы) артерий, включающая накопление липидов, сложных углеводов, фиброзной ткани, компонентов крови, кальцификацию и сопутствующие изменения средней оболочки (медии)».
При атеросклерозе происходит поражение артерий среднего и крупного калибра, эластического (крупные артерии, аорта) и мышечно-эластического (смешанного: сонные, артерии головного мозга и сердца) типов. Поэтому атеросклероз является наиболее частой причиной инфаркта миокарда, ИБС, мозгового инсульта, нарушений кровообращения нижних конечностей, брюшной аорты, мезентериальных и почечных артерий.
Несмотря на то что клиницисты часто используют термин генерализованный атеросклероз, поражение сосудов происходит, как правило, неравномерно: у людей разного возраста в патологический процесс вовлекаются разные сосуды и поражение имеет не одинаковую степень выраженности. На ранних этапах заболевания поражается аорта, в частности ее брюшной отдел — брюшная аорта. Атеросклероз этой локализации протекает наиболее тяжело. Выявление атеросклеротического повреждения аорты служит первым звонком о том, что вскоре процесс затронет и другие отделы сосудистого русла. Помимо брюшной аорты, наиболее тяжело атеросклероз протекает при поражении участков отхождения от аорты ее ветвей (в частности, места отхождения венечных и межреберных артерий), дуги аорты, а также и участка ее бифуркации подвздошной артерии. Нижние конечности поражаются в большей степени, чем верхние. Частота поражения сосудов нижних конечностей уменьшается по мере удаления к периферии: в сосудах мышечно-эластического типа атеросклероз выражен больше, чем в крупных артериях мышечного типа; менее всего эти процессы выражены в еще более мелких сосудах, таких как подошвенная или пальцевые артерии. Бляшки и тромбы чаще всего локализуются в бедренной артерии, в гунтеровском канале, а в подколенной артерии — непосредственно выше коленного сустава. Передняя и задняя большеберцовые артерии нередко поражаются одновременно, но на разных уровнях: поражение задней- большеберцовой артерии локализуется в той ее части, которая огибает внутреннюю лодыжку, а передней большеберцовой артерии — на участке ее поверхностного прохождения, где она переходит в тыльную артерию стопы. Малоберцовая артерия, окруженная мышцами, часто остается непораженной в то время как другие сосуды уже вовлечены в атеросклеротический процесс. При этом она может являться основным источником кровоснабжения нижней конечности («малоберцовая нога»). Атеросклероз брюшных ветвей аорты, за исключением почечных и мезентериальных сосудов, вызывает меньше клинических проблем, чем атеросклероз венечных и церебральных артерий. Среди венечных артерий сердца чаще всего серьезно поражаются основные стволы кровоснабжения миокарда; бляшки, как правило, располагаются вблизи от устьев артерий. Признаки атеросклероза практически всегда можно обнаружить в эпикардиальных (экстрамуральных) отделах сосудов, в то время как интрамуральные венечные артерии остаются интактными. Коронарный атеросклероз носит диффузный характер. Степень сужения просвета сосуда может быть различна, но если процесс начался, то обычно он захватывает внутреннюю оболочку всех сосудов экстрамуральных отделов. Окклюзия в целом нормального сосуда единичной тонкой бляшкой встречается редко. Селективное поражение венечных артерий сердца может быть обусловлено какими-то конкретными гемодинамическими факторами, отличающимися от гемодинамических сил, возникающих в крупных артериях в большей степени в диастолу, чем в систолу. Значение интенсивности кровотока для атерогенеза в настоящее время не установлено. Типичные атероматозные фиброзные бляшки также возникают в венозных трансплантатах, использованных для создания обходного аорто-коронарного сосудистого шунта. Распределение атеросклеротических поражений в артериях шеи и головного мозга имеет такой же неравномерный характер, как и в других отделах. Прежде всего они появляются в области основания мозга в сонных, базилярных и позвоночных артериях. Излюбленным местом локализации атеросклеротических бляшек в области шеи является проксимальная часть внутренней сонной артерии. Скопление бляшек можно обнаружить и в месте ее бифуркации. Атеросклероз легочных артерий не идет ни в какое сравнение па тяжести с поражением аорты или других системных артерий. Некоторые признаки атеросклеротического поражения легочных артерий можно обнаружить приблизительно у 50 % взрослых людей в возрасте старше 50 лет, у которых нет других видимых причин для появления легочной гипертензии. Однако сама по себе легочная гипертензия сопровождается гипертрофией средней оболочки артерии, утолщением внутренней оболочки и значительным ускорением образования атером.
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 500 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
Стабильные и нестабильные атеросклеротические бляшки
Атеросклеротические бляшки могут быть стабильными и нестабильными.Стабильность бляшки зависит от ее строения, размеров и конфигурации. Стабильные бляшки статичны или характеризуются медленным ростом в течение многих лет. Стабильные бляшки богаты коллагеном; нестабильные — липидами.
В зависимости от преимущественной локализации процесса различают соответствующие клинико-морфологические формы:
1) атеросклероз аорты;
2) атеросклероз венечных артерий сердца (сердечная форма, ИБС);
3) атеросклероз артерий головного мозга (мозговая форма, цереброваскулярные заболевания);
4) атеросклероз артерий почек (почечная форма);
5) атеросклероз артерий кишечника (кишечная форма);
6) атеросклероз артерий нижних конечностей.
В зависимости от этиологических, патогенетических и морфологических признаков различают виды артериосклероза:
1) атеросклероз (метаболический артериосклероз);
2) артериосклероз, или гиалиноз (например, при гипертонической болезни);
3) воспалительный артериолосклероз (например, сифилитический, туберкулезный);
4) аллергический артериосклероз (например, при узелковом периартериите);
5) токсический артериосклероз (например, адреналиновый);
6) первичный кальциноз средней оболочки артерий (медиакальциноз Менкеберга);
7) возрастной (старческий) артериосклероз.
Этиология и патогенез
В основе обменных нарушений при атеросклероз лежит дислипопротеидемия с преобладанием ЛПОНП и ЛПНП, что ведет к нерегулируемому клеточному обмену холестерина (рецепторная теория атеросклероза Гольдштейна и Брауна), появлению так называемых «пенистых» клеток в интиме артерий, с которыми связано образование атеросклеротических бляшек.
Значение гормональных факторов в развитии атеросклероза несомненно. Так, сахарный диабет и гипотиреоз способствуют, а гипертиреоз и эстрогены препятствуют развитию атеросклероза. Имеется прямая связь между ожирением и атеросклерозом. Несомненна и роль гемодинамического фактора (артериальная гипертензия, повышение сосудистой проницаемости) в атерогенезе. Независимо от характера гипертонии при ней отмечается усиление атеросклеротического процесса. При гипертонии атеросклероз развивается даже в венах (в легочных венах — при гипертензии малого круга, в воротной вене—при портальной гипертензии).
Исключительная роль в этиологии атеросклероза отводится нервному фактору — стрессовым и конфликтным ситуациям, с которыми связано психо-эмоциональное перенапряжение, ведущее к нарушению нейроэндокринной регуляции жиробелкового обмена и вазомоторным расстройствам (нервно-метаболическая теория атеросклероза А. Л. Мясникова). Поэтому атеросклероз рассматривается как болезнь сапиентации.
Сосудистый фактор, т. е. состояние сосудистой стенки, в значительной мере определяет развитие атеросклероза. Имеют значение заболевания (инфекции, интоксикации, артериальная гипертония), ведущие к поражению стенки артерий (артериит, плазматическое пропитывание, тромбоз, склероз), что «облегчает» возникновение атеросклеротических изменений. Избирательное значение при этом имеют пристеночные и интрамуральные тромбы, на которых «строится» атеросклеротическая бляшка (тромбогенная теория Рокитанского — Дьюгеда).
Некоторые исследователи придают основное значение в развитии атеросклероза возрастным изменениям артериальной стенки и рассматривают атеросклероз как «проблему возраста», как «геронтологическую проблему» (Давыдовский И. В., 1966). Эта концепция не разделяется большинством патологов.
Роль наследственных факторов в атеросклерозе доказана (например, атеросклероз у молодых людей при семейной гиперлипопротеидемии, отсутствии апорецепторов). Имеются данные о роли этнических факторов в его развитии.
Таким образом, атеросклероз следует считать полиэтиологическим заболеванием, возникновение и развитие которого связано с влиянием экзогенных и эндогенных факторов.
Патогенез атеросклероза
Патогенез атеросклероза сложен. По современным представлениям в основе возникновения атеросклероза лежит взаимодействие многих патогенетических факторов, ведущее в конечном счете к образованию фиброзной бляшки (неосложненной и осложненной).
Различают три основные стадии формирования атеросклеротической бляшки (атерогенез):
- Образование липидных пятен и полосок (стадия липоидоза).
- Образование фиброзной бляшки (стадия липосклероза).
- Формирование осложненной атеросклеротической бляшки.
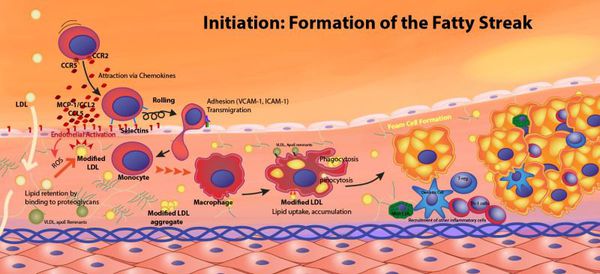
Начальная стадия характеризуется появлением в интиме артерий пятен и полосок, содержащих липиды.
Образование липидных пятен и полосок
-
Липидные пятна представляют собой небольших размеров (до 1,0-1,5 мм) участки на поверхности аорты и крупных артерий, которые имеют желтоватый цвет. Липидные пятна состоят, главным образом, из пенистых клеток, содержащих большое количество липидов и Т-лимфоцитов. В меньшем количестве в них присутствуют также макрофаги и гладкомышечные клетки. Со временем липидные пятна увеличиваются в размерах, сливаются друг с другом и образуют так называемые липидные полоски, слегка возвышающиеся надо поверхностью эндотелия. Они также состоят из макрофагов, лимфоцитов, гладкомышечных и пенистых клеток, содержащих липиды. На этой стадии развития атеросклероза холестерин расположен преимущественно внутриклеточно и лишь небольшое его количество находится вне клеток.Липидные пятна и полоски образуются в результате отложения липидов в интиме артерий. Первым звеном этого процесса является повреждение эндотелия и возникновение эндотелиальной дисфункции, сопровождающееся повышением проницаемости этого барьера.
Причинами первоначального повреждения эндотелия могут служить несколько факторов:
- Механическое воздействие на эндотелий турбулентного потока крови, особенно в местах разветвления артерий.
- Артериальная гипертензия, увеличивающая напряжение сдвига.
- Увеличение в крови атерогенных фракций ЛПНП и липопротеина (а) , особенно их модифицированных форм, образующихся в результате перекисного окисления липидов или их гликозилирования (при сахарном диабете) и обладающие выраженным цитотоксическим действием.
- Повышение активности симпато-адреналовой и ренин-ангиотензиновой систем, сопровождающееся цитотоксическим действием катехоламинов и ангиотензина II на сосудистый эндотелий.
- Хроническая гипоксия и гипоксемия любого происхождения.
- Курение.
- Повышение у в крови содержания гомоцистеина , например, при дефиците витамина В 6 , В 12 и фолиевой кислоты .
- Вирусная и хламидийная инфекция, сопровождающаяся развитием хронического воспаления в стенке артерии.
В результате повреждения эндотелия формируется эндотелиальная дисфункция, проявляющаяся снижением продукции вазодилатирующих факторов (простациклин, окись азота и др.) и увеличением образования вазоконстрикторных веществ (эндотелинов, АII, тромбоксана А2 и др.), еще больше повреждающих эндотелий и повышающих его проницаемость. Модифицированные ЛПНП и липопротеин (а) и некоторые клеточные элементы крови (моноциты, лимфоциты) проникают в интиму артерий и подвергаются окислению или гликозилированию (модификации), что способствует еще большему повреждению эндотелия и облегчает миграцию из кровотока в интиму артерий этих клеточных элементов.
Со временем пенистые клетки подвергаются апоптозу. В результате липиды попадают во внеклеточное пространство. Липидные пятна появляются в артериях с раннего детства. В возрасте 10 лет липидные пятна занимают около 10% поверхности аорты, а к 25 годам — от 30 до 50% поверхности. В венечных артериях сердца липоидоз встречается с 10-15 лет, а в артериях мозга — к 35-45 годам.
Образование фиброзных бляшек
-
По мере прогрессирования патологического процесса в участках отложения липидов разрастается молодая соединительная ткань, что ведет к образованию фиброзных бляшек, в центре которых формируется так называемое липидное ядро.
Одновременно происходит васкуляризация очага атеросклеротического поражения. Вновь образующиеся сосуды отличаются повышенной проницаемостью и склонностью к образованию микротромбов и разрывам сосудистой стенки. По мере созревания соединительной ткани количество клеточных элементов уменьшается, а коллагеновые волокна утолщаются, формируя соединительнотканный каркас атеросклеротической бляшки, который отделяет липидное ядро от просвета сосуда («покрышка»). Формируется типичная фиброзная бляшка, выступающая в просвет сосуда и нарушающая кровоток в нем.
Клиническое и прогностическое значение сформировавшейся атеросклеротической бляшки во многом зависит именно от структуры ее фиброзной покрышки и размеров липидного ядра. В некоторых случаях (в том числе на относительно ранних стадиях формирования бляшки) ее липидное ядро хорошо выражено, а соединительнотканная капсула сравнительно тонкая и может легко повреждаться под действием высокого артериального давления, ускорения кровотока в артерии и других факторов. Такие мягкие и эластичные бляшки иногда называют «желтыми бляшками». Они, как правило, мало суживают просвет сосуда, но ассоциируются с высоким риском возникновения повреждений и разрывов фиброзной капсулы, то есть с формированием так называемой «осложненной» атеросклеротической бляшки.
В других случаях (обычно на более поздних стадиях) фиброзная покрышка хорошо выражена, плотная и меньше подвержена повреждению и разрывам. Такие бляшки называют «белыми». Они нередко значительно выступают в просвет артерии и вызывают гемодинамически значимое ее сужение, которое в некоторых случаях может осложняться возникновением пристеночного тромба.
Первые две стадии атерогенеза завершаются образованием неосложненной атеросклеротической бляшки. Прогрессирование атероматозного процесса приводит к формированию «осложненной» атеросклеротической бляшки, вследствие чего образуется пристеночный тромб, который может приводить к внезапному и резкому ограничению кровотока в артерии.
Формирование «осложненной» бляшки
Прогрессирование атероматозного процесса приводит к формированию «осложненной» атеросклеротической бляшки. Эта стадия атероматоза характеризуется значительным увеличением липидного ядра (до 30% и более от общего объема бляшки), возникновением кровоизлияний в бляшку, истончением ее фиброзной капсулы и разрушением покрышки с образованием трещин, разрывов и атероматозных язв. Выпадающий при этом в просвет сосудов детрит может стать источником эмболии, а сама атероматозная язва служить основой для образования тромбов. Завершающей стадией атеросклероза является атерокальциноз, отложение солей кальция в атероматозных массы, межуточное вещество и фиброзную ткань.Главным следствием формирования «осложненной» атеросклеротической бляшки является образование пристеночного тромба, который внезапно и резко ограничивает кровоток в артерии. В большинстве случаев именно в этот период возникают клинические проявления обострения заболевания, соответствующие локализации атеросклеротической бляшки (нестабильная стенокардия, инфаркт миокарда, ишемический инсульт и т.п.).
Эпидемиология
Соотношение полов(м/ж): 3
С наибольшей частотой атеросклероз поражает мужчин старше 45-50 лет (в 3-4 раза чаще, чем женщин), но встречается у пациентов более молодого возраста.
Факторы и группы риска
Факторы риска развития атеросклероза
Необратимые
- Возраст
- Пол (мужчины болеют атеросклерозом чаще)
- Генетическая предрасположенность — положительный семейный анамнез преждевременного развития атеросклероза
Обратимые
- Табакокурение
- Артериальная гипертензия
- Ожирение
Потенциально или частично обратимые
- Гиперлипидемия — гиперхолестеринемия и/или гипертриглицеридемия
- Гипергликемия и сахарный диабет
- Низкие уровни липопротеидов высокой плотности
Другие возможные факторы
Низкая физическая активность
Эмоциональный стресс и/или тип личности Т
Определение группы риска у пациентов без клинических проявлений атеросклероза. Определить индивидуальную степень риска для пациентов позволяет шкала SCORE (системная оценка коронарного риска), с помощью которой можно оценить вероятность фатальных сердечно — сосудистых событий (инфаркт миокарда, инсульт) в течение 10 лет. Низкий риск — <4%, умеренный риск — 4–5%, высокий риск — 5–8% и очень высокий риск — >8%.
Клиническая картина
Клинические критерии диагностики
клинические симптомы зависят от нозологии
Cимптомы, течение
Клинические признаки атеросклероза появляются при прогрессирующем сужении просвета артерии в результате разрастания стабильной атеросклеротической бляшки, когда дефициту кровотока составляет 50-70%.
В зависимости от локализации в сосудистой системе, атеросклероз является основой таких заболеваний:
1. Ишемическая болезнь сердца (стенокардия, инфаркт миокарда, внезапная сердечная смерть, аритмии, сердечная недостаточность).
2. Цереброваскулярные заболевания (транзиторная ишемическая атака, ишемический инсульт).
3. Атеросклероз артерий нижних конечностей (перемежающая хромота, гангрена стоп и голеней).
4. Атеросклероз аорты.
5. Атеросклероз почечных артерий.
6. Атеросклероз мезентериальных артерий (инфаркт кишечника).
Атеросклероз коронарных артерий имеет множество симптомов, в зависимости от выраженности атеросклероза, проявляясь стенокардией или острой коронарной недостаточностью, характеризуясь развитием инфаркта миокарда, сердечной недостаточностью. Все формы ишемической болезни сердца протекают на фоне атеросклероза. На кардиальные проявления атеросклероза приходится примерно половина всех атеросклеротических поражений.
Атеросклероз аорты часто проявляется после 60 лет. При атеросклерозе грудного отдела аорты появляются интенсивные жгучие боли за грудиной, отдающие в шею, спину, верхнюю часть живота. При физической нагрузке и на фоне стресса боль усиливается. В отличие от стенокардии боль продолжается сутками, периодически усиливаясь и ослабевая. Могут появиться нарушения глотания, охриплость голоса, головокружения, обморочные состояния. Для атеросклероза брюшного отдела аорты характерны боли в животе, вздутие живота, запоры. При атеросклеротическом поражении бифуркации аорты (место разделения аорты на ветви) развивается синдром Лериша с такими проявлениями как: перемежающаяся хромота, похолодание нижних конечностей, импотенция, язвы пальцев стоп. Грозным осложнением атеросклероза аорты является аневризма (расслоение) и разрыв аорты.
Атеросклероз мезентериальных сосудов проявляется резкими, жгучими, режущими болями в животе во время приема пищи, продолжающаяся 2-3 часа, вздутием живота, нарушением стула.
Для атеросклероза почечных артерий характерно стойкое повышение артериального давления, изменениями в анализе мочи.
Атеросклероз периферических артерий проявляется слабостью и повышенной утомляемостью мышц ног, ощущением зябкости в конечностях, перемежающейся хромотой (боль в конечностях появляется во время ходьбы, вынуждает больного остановиться).
Диагностика
Ультразвуковое исследование артерий при гиперхолестеринемии
В клинической и научной практике наиболее востребованы методы определения толщины комплекса интима-медиа сонных артерии (ТИМ), выявления атеросклеротических бляшек (АСБ) в сонных артериях и определения лодыжечного индекса давления (ЛИД), определение параметров ваззорегулярующего аспекта дисфункции эндотелия и ригидности артериальной стенки.
— Дисфункция эндотелия
Основным анализируемым параметром является относительное изменение диаметра плечевой артерии (в %) — поток-зависимая вазодилатация плечевой артерии( ПЗВДПА). ПЗВД у больных с гиперхолестеринемией значительно снижена и колеблется от 2,2% до 4,9%, тогда как у здоровых лиц этот параметр превышает 8-10%. Предсказательная ценность ПЗВД в отношении коронарного атеросклероза оценивается разными авторами неоднозначно. Z. Jambrik с коллегами (2004 г.) определили, что ПЗВД < 8,8% с чувствительностью 90% и специфичностью 37% выявляет наличие коронарного атеросклероза. Патогенетическая терапия, в частности коррекция нарушений липидного обмена, приводит к улучшению вазорегулирующей функции эндотелия в сроки от 4 недель до 3 месяцев
Ультразвуковой метод оценки функции эндотелия это инструмент научных исследований, позволяющий выделять группы риска, мониторировать состояние сосудистой стенки при модификации факторов риска.
— Утолщение комплекса интима-медиа
При ультразвуковом исследовании у здорового человека комплекс интима-медиа представляет собой двухслойную структуру с прилежащим к просвету гиперэхогенным слоем и подлежащим гипоэхогенным. Измерение отдельно слоев интимы и медии с помощью современных инструментальных технологий невозможно. При утолщении комплекса интима-медиа в его изображении исчезает дифференциация слоев, появляется гетерогенность, шероховатость поверхности. Для получения достоверных результатов измерения ТИМ необходимо соблюдение ряда положений. Опубликованы рекомендации американского общества эхокардиографии (2008 г.) по исследованию ТИМ, в которых перечислены необходимые требования к аппаратуре, персоналу, методике проведения и интерпретации результатов исследования. В многочисленных исследованиях показано увеличение ТИМ с возрастом. У здоровых лиц до 30 лет ТИМ составляет 0,52±0,04 мм, от 30 до 40 лет – 0,56±0,02 мм, от 40 до 50 лет – 0,60±0,04 мм, старше 50 лет – 0,67±0,03 мм. У женщин до наступления менопаузы ТИМ меньше, чем у мужчин; после прекращения защитного действия эстрогенов на сосудистую стенку величина ТИМ у женщин и мужчин постепенно сравнивается. Измерение ТИМ используется не только для выявления атеросклеротического поражения, но и для оценки эффективности проводимого патогенетического лечения.
— Атеросклеротическая бляшка
Важная роль выявления атеросклеротических бляшек в сонных артериях обусловлена тем, что их наличие связано с более высоким сердечно-сосудистым риском по сравнению с диффузным увеличением ТИМ в сонных артериях. При исследовании сонных артерий структуру, выступающую в просвет артерии, описывают как атеросклеротическую бляшку, если ее высота на 0,5 мм или на 50% превышает ТИМ прилежащих сегментов артерии или больше 1,3 мм. Количественная оценка – определение процента стеноза и планиметрических параметров (площадь, длина и объем) позволяет определить степень выраженности патологии. Качественная оценка атеросклеротических изменений – структура АСБ, состояние её поверхности, наличие осложнений – важный параметр при стратификации риска ССО. Оптимальным является комплексный подход к описанию АСБ, включающий такие параметры, как структура, плотность, состояние поверхности, форма атеромы, подвижность АСБ. К клинически значимым изменениям относят изъязвление поверхности, кровоизлияние в бляшку и гипоэхогенные («мягкие») АСБ. Такие типы атером чаще ассоциируются с симптомами сосудисто-мозговой недостаточности. Наличие гипоэхогенных АСБ в сонных артериях у пациентов со стабильной стенокардией, независимо от других факторов риска сердечно-сосудистых осложнений, предсказывают развитие коронарных событий . Успехи патогенетической терапии (гиполипидемической, гипотензивной) могут приводить к замедлению развития АСБ. Прогрессирование каротидного атеросклероза, несмотря на адекватную терапию, соответствует удвоению кардиоваскулярного риска.
— Лодыжечно-плечевой индекс давления
Одним из методов диагностики и оценки степени выраженности атеросклероза артерий нижних конечностей является измерение регионального артериального давления в артериях нижних конечностей с оценкой ЛПИД, который рассчитывается как соотношение давления на лодыжке и давления на плече, определяемых с помощью ультразвукового исследования. У здорового человека ЛПИД колеблется от 0,9 до 1,3. При снижении этого параметра менее 0,9 следует предположить наличие гемодинамически значимой патологии артерий нижних конечностей.
Рекомендуемая схема ультразвукового исследования артериального русла у пациентов с нарушениями липидного обмена
Всем лицам при первичном выявлении дислипидемии показано проведение дуплексного сканирования экстракраниального отдела брахиоцефальных артерий. При выявлении АСБ в сонных или бедренных артериях у взрослых повторное исследование рекомендуется провести через 0,5 года, при отсутствии изменения структуры и размеров АСБ за этот период, динамическое наблюдение показано 1 раз в год. Пациентам старше 40 лет следует измерить ЛПИД. Ежегодное обследование должно включать измерение лодыжечно-плечевого индекса в случае выявления его низких значений, а также при наличии 2-х и более ФР при исходно нормальных значениях.
У лиц с дислипидемией и клиническими признаками недостаточности мозгового кровообращения необходимо проведение дуплексного сканирования брахиоцефальных артерий для исключения атеросклеротического поражения сосудов головного мозга (стеноз более 75%, изъязвление, кровоизлияние в АСБ, появление гипоэхогенных АСБ).
Появление симптомов перемежающей хромоты требует исследования ЛПИД.
Детям старше 10 лет с диагнозом «семейная гиперхолестеринемия» показано измерение ТИМ.
Определение коронарного кальция и неинвазивная коронарография c помощью мультиспиральной компьютерной томографии (МСКТ)
Ранняя диагностика коронарного атеросклероза с помощью МСКТ основана на обнаружении кальцинатов в атеросклеротических бляшках и количественной или полуколичественной оценке кальциноза. В отличие от других распространенных инструментальных методов раннего выявления (скрининга) коронарного атеросклероза, а также анализа ФР, КТ позволяет видеть прямые, а не косвенные признаки коронарного атеросклероза. Из морфологических исследований известно, что большинство атеросклеротических бляшек содержат кальцинаты. Небольшие депозиты кальция встречаются уже на ранних стадиях атеросклеротического процесса — начиная с липидных полос. Морфологические исследования показали высокую корреляцию между коронарным кальцинозом и степенью атеросклеротического поражения артерий.
МСКТ позволяет выявлять и количественно оценивать небольшие количества коронарного кальция и, в известной степени, оценивать наличие и тяжесть коронарного атеросклероза. Кальцинаты визуализируются из-за их высокой плотности по отношению к крови. Важнейшим аспектом оценки коронарного кальциноза является возможность количественной оценки степени кальциноза, выражаемой в единицах кальциевого индекса (КИ). Программное обеспечение томографа позволяет определять как величину, так и плотность кальцифицированного участка.
Еще одним способом определения и описания границ нормальных значений коронарного кальция является анализ процентильного распределения КИ. В рамках большого многоцентрового исследования MESA была изучена прогностическая значимость кальциноза коронарных артерий и создана одна из лучших референтных баз по определению возрастных норм коронарного кальция (www.mesa-nhlbi.org).
Выявление кальциноза коронарных артерий указывает на наличие у пациента коронарного атеросклероза. Однако наличие кальциноза коронарных артерий не является эквивалентом диагноза ИБС и не является обязательным показанием к коронарографии. Величина КИ коронарных артерий обязательно должна соотноситься с результатами клинического обследования, лабораторных методов и других методов диагностики.
Проведение МСКТ с целью выявления кальциноза коронарных артерий рекомендовано в следующих ситуациях:
- Обследование мужчин в возрасте 40-65 лет и женщин в возрасте 50-75 лет без установленных сердечно-сосудистых заболеваний с целью скрининга начальных признаков коронарного атеросклероза (при наличии у них ФР).
- Обследование пациентов, имеющих по данным международных шкал SCORE или NCEP промежуточный риск развития коронарных событий. Этот тест позволяет определить, относятся ли на самом деле эти пациенты (которые могут составлять до 40% популяции в возрасте старше 45 лет) к группе высокого или низкого коронарного риска.
- Обследование в амбулаторных условиях пациентов с атипичными болями в грудной клетке при отсутствии установленного диагноза ИБС или с сомнительными результатами нагрузочных тестов.
- Проведение дифференциального диагноза между хронической сердечной недостаточностью ишемического и неишемического (кардиопатии, миокардиты) генеза.
КТ-ангиография коронарных артерий
С помощью МСКТ с болюсным введением контрастного вещества (КТ-ангиография) возможно выполнение неинвазивной КТ-коронарографии. С ее помощью возможна детальная визуализация коронарных артерий и их ветвей.
На сегодняшний день можно следующим образом сформулировать основные показания квыполнению КТ-коронарографии:
- Неинвазивная коронарография у пациентов с предполагаемым или сомнительным диагнозом ИБС, когда отсутствуют явные показания к проведению коронарной ангиографии (КАГ). Выявление неизмененных коронарных артерий при КТ-ангиографии практически исключает вероятность наличия гемодинамически значимых стенозов. При обнаружении значимых коронарных стенозов по данным МСКТ больного направляют на КАГ для уточнения состояния коронарного русла и выбора метода реваскуляризации.
- Предоперационная оценка состояния коронарных артерий у пациентов, которым планируются различные виды оперативных вмешательств на сердце (без реваскуляризации, например, протезирование клапанов сердца) или других органах.
- Неинвазивная оценка состояния венозных и артериальных коронарных шунтов, стентов.
- Диагностика аневризм и врожденных аномалий коронарных артерий
- Уточнение данных КАГ, высокий риск выполнения КАГ.
- Случаи, когда требуется одновременная оценка состояния миокарда (рубцовые зоны) и коронарных артерий (например, при дифференциальной диагностике кардиомиопатий).
МРТ в диагностике атеросклероза сонных артерий
Для исследований сонных артерий применяют несколько методик МРТ. Основным методом выявления диагностики стенозов, окклюзий, аневризм и мальформаций экстра- и интракраниальных артерий является МР-ангиография (МРА). Этот метод позволяет получать двух- и трехмерные ангиографические изменения сонных, вертребральных и мозговых артерий на большом протяжении, с высоким пространственным разрешением, без артефактов, присущих УЗИ.
Современные принципы коронарной ангиографии у больных ИБС
Коронарная ангиография (КАГ) — рентгеновский метод изображения коронарных артерий при селективном введении контрастного вещества в устье коронарной артерии.
Целью КАГ является точное определение анатомии артерий сердца, вплоть до мельчайших ветвей, а также выявление патологических изменений. Информация, получаемая в ходе исследования, включает: установление анатомического типа кровоснабжения, протяженности и диаметра коронарных артерий, оценку степени их сужения, выявление рентгеноморфологичеких особенностей сужений (тип атеросклеротической бляшки, наличие пристеночного тромбоза или разрыва бляшки, отложений кальция, спазма артерии в пораженных сегментах), оценку коронарного кровотока. Кроме того, в ходе исследования определяется наличие и степень выраженности коллатерального кровоснабжения.
Противопоказания к КАГ
Считается, что абсолютных противопоказаний для проведения КАГ нет.
Относительными противопоказаниями считаются:
- Острая почечная недостаточность.
- Хроническая почечная недостаточность вследствие СД.
- Желудочно-кишечное кровотечение.
- Лихорадка неизвестной этиологии.
- Острые инфекционные заболевания.
- Острое нарушение мозгового кровообращения.
- Выраженная анемия.
- Злокачественная артериальная гипертония, рефрактерная к медикаментозной терапии.
- Выраженные нарушения электролитного обмена.
- Выраженное нарушение психического состояния больного.
- Сопутствующие заболевания, значительно укорачивающие жизнь больного или резко увеличивающие риск последующих лечебных вмешательств.
- Отказ больного от дальнейшего лечения (эндоваскулярная терапия, АКШ) после исследования.
- Интоксикация сердечными гликозидами.
- Документированный анафилактический шок на контрастное вещество в анамнезе.
- Выраженное поражение периферических артерий, ограничивающее артериальный доступ
- Декомпенсированная сердечная недостаточность или острый отек легких.
- Выраженная коагулопатия.
- Бактериальный эндокардит с вовлечением аортального клапана.
- Проведение КАГ в различных клинических ситуациях
- При появлении симптомов ИБС основными факторами, определяющими показания для проведения КАГ, являются степень выраженности клинических проявлений и выраженность ишемии миокарда по результатам неинвазивных тестов. Исключением могут быть определенные категории лиц, от работы которых зависит жизнь и безопасность других людей (летчики, водители общественного транспорта и др).
- КАГ часто проводится в рамках комплексного обследования у больных с некоронарогенными заболеваниями сердца (врожденные и приобретенные пороки сердца, застойная сердечная недостаточность и др).
- КАГ у больных со стабильной стенокардией
- Наличие тяжелой формы стенокардии (III или IV функционального класса).
- Отсутствие эффекта от антиангинальной терапии.
- Нарастание симптомов стенокардии на фоне терапии.
- Внезапная клиническая смерть или документированные эпизоды стойкой желудочковой тахикардии в анамнезе.
- КАГ у больных с бессимптомным или малосимптомным течением ИБС
- Выявление во время обследования показателей высокого риска неблагоприятных клинических исходов.
- Проведение КАГ у больных, реанимированных после внезапной сердечной смерти.
- Проведение КАГ у больных с нестабильной стенокардией (НС)
- Больным с низким риском неблагоприятных сердечно-сосудистых событий показано неинвазивное обследование и лечение в амбулаторных условиях с последующим проведением КАГ в плановом порядке. При наличии критериев среднего и высокого риска, неблагоприятных сердечно-сосудистых событий показана срочная госпитализация больного для интенсивного консервативного лечения. При отсутствии эффекта медикаментозного лечения показано проведение неотложной КАГ (в течение первых 6 часов после госпитализации). Если у этой же категории больных удается стабилизировать состояние медикаментозными средствами необходимо проводить отсроченую КАГ (в течение первых 24 ч с момента поступления в стационар).
- Отсроченная КАГ также показана больным с вазоспастической стенокардией Принцметала.
- КАГ у больных после операций реваскуляризации миокарда
- Рестеноз после эндоваскулярного лечения, сопровождающийся клиническими проявлениями (рецидивированием стенокардии и признаков ишемии миокарда).
- Рутинное проведение контрольной КАГ после эндоваскулярного лечения при отсутствии клинических симптомов не показано.
- Ограничения селективной рентгенконтрастной коронарографии
Несмотря на высокую диагностическую точность, селективная КАГ имеет ряд ограничений. Атеросклеротическая бляшка имеет сложную геометрическую форму и часто неадекватно визуализируется даже при использовании множественных ортогональных проекций. Это обусловлено извитостью артерий, частым наслоением боковых ветвей в области бифуркации, а также невозможностью выведения оптимальной проекции. Наиболее важным является интерпретация степени поражения основного ствола левой коронарной артерии, так как это имеет большое клиническое значение и влияет на тактику лечения больного.
Получаемое при контрастировании артерии изображение ее просвета не позволяет полностью исключить отсутствие атеросклероза в стенке оцениваемого сегмента сосуда. Начальные проявления атеросклероза не всегда выявляются вследствие «адаптивного» ремоделирования (увеличения диаметра) коронарной артерии (феномен Глагова). Небольшие атеросклеротические бляшки значимо не нарушают коронарный кровоток, однако, могут играть важную роль в возникновении ОКС, включая острый ИМ. При диффузном поражении степень стеноза часто недооценивается из-за невозможности определить локализацию нормального референсного сегмента артерии.
Ввиду вышеперечисленных ограничений, в сложных диагностических случаях дополнительно применяются новые методы внутрисосудистой визуализации (внутрисосудистый ультразвук, внутрисосудистая оптическая когерентная томография, ангиоскопия), а также методики, позволяющие оценить физиологическую значимость стеноза (внутрисосудистая доплерография, определение фракционного коронарного резерва). Эти методики применяются, как правило, во время КАГ или эндоваскулярного вмешательства и не могут полностью ее заменить. Кроме того, они значительно повышают стоимость исследования.
Риск осложнений
Хотя во время диагностической КАГ могут возникнуть серьезные последствия, риск их низок. По данным Общества сердечной ангиографии и инвазивных вмешательств США частота осложнений во время диагностической КАГ не превышает 2%.
Более тяжелые осложнения возникают чаще у больных с исходно высоким риском. Наиболее неблагоприятным фактором, повышающим риск осложнений, является нестабильность клинического состояния. Частота осложнений КАГ выше при проведении исследования в экстренном порядке.
Лабораторная диагностика
- ХС общий – в практике энзиматический метод, референтный химический метод; норма – до 5.17 ммоль/л, пограничное значение 6.2, высокое – более 6.2. Стабилен при хранении сыворотки 24 часа, уровень от времени приема пищи не зависит, в течение суток уровень стабилен. Целевое значение при лечении статинами – снижение менее 4.5 ммоль/л.
- ТГ – энзиматический метод; норма до 2.3 ммоль/л, пограничное значение до 4.5, высокое более 4.5. Хранение сыворотки допускается в замороженном виде; взятие крови – строго после 12-часового голодания (во избежание ложного завышения показателя из-за длительной циркуляции ХМ в крови). Есть циркадные ритмы – минимум уровня в 3 часа, максимум уровня в 15 часов.
- ЛПНП, ЛПВП, ЛПОНП – референтный метод ультрацентрифугирование, методы ИФА, электрофорез в геле используют для научных целей; в практике классы ЛП определяют по количеству содержащегося в них ХС, так как это быстрые, сравнительно недорогие и легко автоматизируемые методы для широкого клинического применения.
ХС-ЛПВП определяют прямым энзиматическим методом после осаждения других фракций, норма 0.9-1.9 ммоль/л; уровень менее 0.9 – высокий риск ИБС, уровень более 1.6 – благоприятный фактор защиты от ИБС.
ХС-ЛПОНП рассчитывают как ТГх0.46 (только в случае, если ТГ не выше 4.5).
ХС-ЛПНП можно определять прямым количественным методом. С целью экономии реагентов иногда применяют расчет по следующей формуле: ХС общ. – (ХС ЛПВП+ХС ЛПОНП) – при этом результаты теста считаются ориентировочными. В норме ХС-ЛПНП для взрослых не должен превышать 3.34 ммоль/л, для детей – не более 2.85.
Апобелки в практике определяют иммуно-турбидиметрическим методом, референтный метод — радиоиммунный анализ.
Апо А1 — норма для женщин 106 — 228 мг/дл, для мужчин 109 — 184 мг/дл. Уровень выше 125 мг/дл считается фактором защиты от ИБС.
АпоВ100 – норма 56-182 мг/дл для женщин и 63-188 для мужчин; превышение пограничного уровня требует обязательного лечения диетой и препаратами, блокирующими синтез липидов в связи с резко возрастающим риском развития ИБС, так как АпоВ100 количественно соответствует уровню ЛПНП и ЛПОНП.
ЛП(а) – надежный показатель для выявления наследственных форм ИБС. В норме его содержание 0-30 мг/дл, не меняется под действием статинов, повышение при диабете и нефротическом синдроме не доказано. Применяется для ранней диагностике семейной ИБС у молодых лиц. Не рекомендуется применять для массовых обследований бессимптомных пациентов.
Гомоцистеин (ГЦ) – независимый фактор риска поражения сосудов. Повышение его уровня резко увеличивает риск развития ИБС и ИБМ во всех группах, даже при нормальном уровне ХС. Является естественным продуктом метаболизма метионина, в норме в крови не накапливается в связи с быстрым разрушением в клетках при участии фолиевой кислоты, витамина В12 и В6. При замедлении его распада в клетках задерживается в крови и окисляется с образованием свободных радикалов, повреждающих эндотелий и окисляющих ЛПНП. ГЦ также подавляет синтез оксида азота и простациклина в эндотелии артерий. В норме уровень ГЦ 5-12 мкмоль/л, умеренное повышение 15-30 мкмоль/л, тяжелое – 30-100 мкмоль/л. Повышение свыше 22 мкмоль/л считается высоким фактором тромбоза глубоких вен, уровень ГЦ более 13 утраивает степень риска сердечного приступа у мужчин, резко ускоряет повреждение сосудов при диабете. У беременных повышенный уровень ГЦ приводит к ранним выкидышам и отслойке плаценты, рождению детей с дефектами развития.
Причиной гипергомоцистенинемии являются: врожденный дефект обмена гомоцистеина, дефицит фолата, витамина В12, В6 (неправильное питание, болезни желудка).
Внелабораторные ошибки при исследовании липидов.
- Взятие крови ненатощак (необходимо 12-часовое голодание перед забором крови) — завышаются ТГ, ЛПОНП, занижается ЛПНП.
- Применение недостаточно отмытых пробирок для взятия крови (поэтому предпочтительнее одноразовые пробирки)
- Наложение жгута более, чем на 2 минуты (на 5 мин. — завышает ХС на 10-15 процентов, на 15мин. — на 20-40 процентов!). Применение вакуумных пробирок позволяет набрать кровь при удалении жгута всего за 5-7 секунд.
- Хранение сыворотки допускается до 48 часов в холодильнике, до 1 месяца при –20 (только при отсутствии системы no-frost в морозильной камере!).
- Перед взятием крови пациент должен спокойно посидеть 5 –10 минут.
- Диагностическое определение должно проводиться до назначения лекарств на привычной диете, контрольные – с учетом лечения и диеты
Факторы, влияющие на уровень липидов в крови.
- Диета: калорийная пища, богатая жирами и углеводами повышает уровень ТГ, ХС, ЛПНП, ЛПОНП у 30 процентов людей. У вегетарианцев ХС и ЛПНП на 37 процентов ниже, чем при обычном питании. При потреблении рыбьего жира достоверно снижаются ТГ и ЛПОНП на 15-25 процентов.
- Курение: резко повышает ЛПНП и ЛПОНП, снижает АпоА1.
- Алкоголь: в дозе до 36г/сут. повышает АпоА1, в дозе 100 г/сут снижает ХС-ЛПВП и повышает ТГ.
- Физические нагрузки: повышают АпоА1, снижают АпоВ, ТГ, ЛПНП.
- Стрессы: кратковременно снижают АпоА1 и ЛПВП.
- Гипотиреоз: повышает на 30 процентов все атерогенные компоненты.
- Диабет: снижаются АпоА1, повышаются ХС, ТГ, ЛПНП, АпоВ (дефицит инсулина уменьшает активацию фермента ЛПЛ в крови).
- Острый период ОИМ: на срок 6-8 недель снижаются исходные уровни ХС, ЛПНП, АпоА1, АпоВ100, поэтому кровь берут либо в 1 сутки, либо по окончании острого периода.
- Остро-воспалительные процессы: повышаются ТГ, снижаются общий ХС, ХС-ЛПВП на период острой фазы.
- Лекарства: диуретики – тиазиды повышают ХС, ТГ, снижают АпоА1, гормональные контрацептивы действуют аналогично; эстрогенотерапия повышает АпоА1, снижает атерогенные фракции; статины снижают синтез ХС-ЛПНП, АпоВ начиная с 4-5 суток от начала приема на 25-50 процентов (не изменяя синтез ЛП(а)); гемофиброзил, рыбий жир, полиен снижают ТГ на 30-35 процентов; никотиновая кислота снижает ТГ на 40 процентов, ХС на 10-20 процентов.
Лабораторный контроль при лечении статинами.
При лечение статинами требуется индивидуальный подбор эффективной дозы и вида препарата и своевременное выявление побочных эффектов с использованием лабораторных исследований.
Холестерол общий – 3.1-5.2 ммоль/л в норме, при лечении – менее 4.2 ммоль/л ЛПНП (прямой количественный метод) – может использоваться как самостоятельный, более объективный, чем общий холестерол, показатель. Составляет в норме 1.56-3.4 ммоль/л, при лечении должен снизиться до 2.2-2.5 ммоль/л. Первичный эффект проявляется уже через 4-5 дней, максимальный стабильный эффект – через 1-3 месяца от начала приема препарата. Наиболее выраженный эффект дает розувастатин (крестор).
Побочные эффекты статинов – токсическое воздействие на печень и мышечную ткань – контролируются по уровню АлАТ (допускается увеличение не более, чем в 1.5 раза по сравнению с исходным уровнем) и КФК (не допускается превышение верхней границы нормы – 195 Е/л).
Общепринятые сокращения
- ХС – холестерол
- ТГ – триглицериды
- ХМ – хиломикроны
- ЛП – липопротеиды (сложные транспортные формы, состоящие из апобелков и жировых компонентов).
- ЛПЛ – липопротеидлипаза (фермент для расщепления ХМ и ЛП в крови)
- ФЛ – фосфолипиды
- ЖК – жирные кислоты
- ЛХАТ – лецитинхолестеринацилтрансфераза-фермент для образования эфиров ХС в печени
- Апобелки – белковые части молекул липопротеидов
- ЛПВП – липопротеиды высокой плотности-антиатерогенная фракция
- ЛПНП – липопротеиды низкой плотности-атерогенная фракция
- ЛПОНП – липопротеиды очень низкой плотности-атерогенная фракция
- ИА – индекс атерогенности – соотношение ХС атерогенных фракций к ХС неатерогенной фракции,в норме составляет менее 3.5
-
Целевые содержание холестерина ЛПНП, которые необходимо достигать при лечении, а также уровни ЛНП, при которых нужно начинать медикаментозную терапию, представлены в таблице.
Категория Содержание холестерина ЛПНП для начала немедикаментозной терапии Содержание холестерина ЛПНП для начала применения лекарств Целевой холестерин ЛПНП Очень высокий риск более 2.0 более 2.0 равен или менее 2.0 Высокий риск более 2.5 более 2.5 равен или менее 2.5 Умеренный риск более 3.0 более 3.5 равен или менее 3.0 Низкий риск более 3.5 более 4.0 равен или менее 3.5
Осложнения
Лечение
Без клинических проявлений атеросклероза пациенту с умеренным риском (до 5% по шкале SCORE) и уровнем общего холестерина выше 5 ммоль/л рекомендована модификация образа жизни. Она включает в себя: отказ от курения, употребления алкоголя, антиатеросклеротическая диета, повышение физической активности. При достижении целевого уровня холестерина (общий холестерин до 5 ммоль/л, холестерина ЛПНП ниже 3 ммоль/л) повторный осмотр следует проводить не реже 1 раза в5 лет.
Начало лечения пациента с высоким риском (выше 5% по шкале SCORE) и уровнем общего холестерина выше 5 ммоль/л также следует начать с рекомендаций по изменению образа жизни на 3 месяца и провести повторное обследование по окончании этого периода. При достижении пациентом целевых уровней общего холестерина до 5 ммоль/л и холестерина ЛПНП ниже 3 ммоль/л в дальнейшем проводят ежегодный контроль уровня липидов. Если риск остается высоким (выше 5% по шкале SCORE), назначают медикаментозную терапию.
Пациентам имеющие признаки атеросклеротического поражения любой локализации рекомендована модификация образа жизни и медикаментозная терапия.
Антиатеросклеротическая диета.
Рекомендации по соблюдению диеты даются всем пациентам с учетом уровня холестерина и других факторов риска: ожирения, артериальной гипертензии, сахарного диабета. Пищевой рацион должен быть разнообразным, в соответствии с культурными традициями пациента. Калорийность суточного рациона должна быть достаточной для достижения и поддержания нормального веса.
Потребление общего жира не должно превышать 30% калорийности пищевого рациона.
Рекомендуется ограничить потребление животных жиров (масло, сливки, мясо, сало), заменяя их растительными жирами. Ежедневное потребление свежих овощей и фруктов должно составлять не менее 400г в сутки.
Рекомендуется потребление нежирного мяса и птицы без кожи, кисломолочные продукты, нежирный творог, хлеб зерновой, с отрубями, продуктов, обогащенных ω3-ненасыщенными жирными кислотами (морская и океаническая рыба – лосось, скумбрия, тунец и др.). Ограничение потребления поваренной соли до 6г в сутки, что соответствует 1 чайной ложке. Соблюдение диеты позволяет снизить уровень холестерина до 10%.
Нормализация показателей массы тела.
Избыточная масса тела и ожирение, особенно абдоминальное (объем талии у мужчин более102см и более 88см у женщин), повышают риск развития кардиоваскулярных заболеваний. Для снижения веса подбирается индивидуальная диета с учетом возраста и сопутствующих заболеваний.
Физические нагрузки при атеросклерозе.
Увеличение физической активности дает положительный эффект для больных атеросклерозом.
Пациентам без клинических проявлений атеросклероза показаны физические нагрузки в течение 40 мин, ежедневно. Интенсивность нагрузок должна составлять 60% максимальной частоты сердечных сокращений (рассчитывается = 220 – возраст).
Больным сердечно — сосудистыми заболеваниями необходим постоянный режим динамических физических нагрузок с учетом результатов нагрузочных тестов. Полезны ходьба, плавание, танцы — умеренной интенсивности 60-90минут в неделю. Недопустимы изометрические (силовые) нагрузки.
Рекомендовано использовать любые возможности для физических нагрузок: ходить пешком, реже пользоваться автомобилем.
Прекращение курения.
Курение (активное и пассивное), в результате резкого снижения ЛПВП (антиатерогенного класса липопротеидов), патологического воздействия на сосудистую систему, нарушения реологических свойств крови — увеличивает на 20% риск заболеваемости и смертности от кардиоваскулярных осложнений. У курильщиков риск развития ишемического инсульта в 2 раза выше, чем у некурящих.
Употребление алкоголя.
Безопасное для здоровья потребление алкоголя – не более 20-30 мл чистого этанола в сутки для мужчин и не более 20 мл в сутки – для женщин, только для практически здоровых лиц, снижает смертность от кардиоваскулярных осложнений. Употребление алкоголя (12-24г в сутки чистого этанола) снижает риск развития кардиоваскулярных осложнений (инфаркта и инсульта) на 20%, а употребление 5 порций алкоголя (60г в сутки) повышает риск кардиоваскулярных осложнений на 65%.
Наркотики.
Употребление наркотиков, таких как кокаин, амфетамин, героин, вызывают резкие изменения артериального давления, воспалительные изменения в сосудистой системе, приводят к нарушению реологических свойств крови. Повышают риск развития инсульта в 6,5 раз у лиц до 35 лет, а старше 35 лет – в 11,2 раза.
Медикаментозное лечение атеросклероза.
Гиполипидемические лекарственные средства
В клинической практике применяются несколько классов гиполипидемических препаратов: статины (ингибиторы ГМГ-КоА-редуктазы) , эзетимиб, секвестранты желчных кислот , фибраты , никотиновая кислота и ее производные , Омега-3 полиненасыщенные жирные кислоты (ПНЖК) , Ингибиторы липазы ЖКТ .В последние годы пациентам с атеросклерозом, как правило, назначаются статины и эзетимиб.
Статины (ингибиторы ГМГ-КоА-редуктазы). .
Статины являются основными препаратами в лечении ГЛП IIa, IIb, III фенотипов.
В настоящее время имеются следующие препараты из группы статинов: ловастатин (мевакор), симвастатин ( Зокор ), аторвастатин ( Липримар ), правастатин ( Липостат ), флувастатин ( Лескол ),розувастатин ( Крестор ). Все перечисленные ниже препараты имеют убедительную доказательную базу.
Ингибитор абсорбции холестерина в кишечнике ( эзетемиб ) .
Эзетимиб ( Эзетрол ) — представитель принципиально нового класса гиполипидемических средств. Рекомендуется в качестве средства дополнительной терапии к статинам для снижения общего холестерина , холестерина ЛПНП плазмы у больных с гиперлипидемией IIa, IIb, III типов.
Секвестранты желчных кислот .
Секвестранты желчных кислот (ионообменные смолы) применяют в качестве гиполипидемических средств более 30 лет. в большинстве стран Европы и в США секвестранты желчных кислот назначают в качестве дополнительных средств к основной терапии статинами больным с семейными гиперхолестеринемиями.
Производные фиброевой кислоты (фибраты) .
К фибратам, используемым в настоящее время относятся, гемфиброзил , безафибрат , ципрофибрат ( Липанор ) и фенофибрат ( Липантил 200 М , Трайкор 145 ), клофибрат (последний не используется из-за высокой частоты осложнений, прежде всего холелитиаза).
В рандомизированных, клинических исследованиях фибраты сокращали смертность от сердечно-сосудистых заболеваний (примерно на 25%), однако данные не столь обширны, как для статинов.
Никотиновая кислота и ее производные .
Никотиновая кислота (ниацин) относится к витаминам группы В. В высоких дозах (2-4 г/сут.) ниацин обладает гиполипидемическим действием, снижая содержание холестерина и триглицеридов и повышая при этом холестерин ЛПВП . Является единственным препаратом, уменьшающим концентрацию липопротеина — (а) .
Омега-3 полиненасыщенные жирные кислоты (ПНЖК) .
Омега — 3 ПНЖК в больших дозах (3-4 г/сутки) применяют для лечения гипертриглицеридемии (IV — V фенотипы гиперлипидемии). Однако монотерапия гипертриглицеридемии данными препаратами с точки зрения соотношения стоимость/эффективность лечения не является оптимальной
Ингибиторы липазы ЖКТ .
К специфическим ингибиторам липазы ЖКТ относится препарат орлистат ( Ксеникал ). Терапевтическое действие ксеникала осуществляется в просвете желудка и тонкого отдела кишечника и заключается в образовании ковалентной связи с активным сериновым участком желудочной и панкреатической липаз. Инактивированный фермент при этом теряет способность расщеплять жиры, поступающие с пищей в форметриглицеридов . Поскольку нерасщепленные триглицериды не всасываются, происходит уменьшение количества поступающих в организм животных жиров и калорий.
Комбинированная терапия.
Сегодня все более широко применяется комбинированная терапия, которая позволяет эффективнее добиваться намеченных целей, но она требует более внимательного наблюдения за больным и более частого анализа трансаминаз ( АСТ , АЛТ ) и КФК .
-
Гиперлипопротеинемии Препараты первого ряда Препараты второго ряда Комбинации препаратов Гиперхолестеринемия (IIа тип) Статины Эзетимиб, никотиновая кислота, секвестранты жирных кислот Статин+эзетимиб Комбинированная гиперлипопротеинемия (повышение холестерина, повышение триглицеридов) (IIb, III, Y тип) Статины, фибраты Никотиновая кислота, омега-3 ПНЖК Статин+фибрат
Фибрат+эзетимиб
Гипертриглицеридемия (I, IYтипы) Фибраты, Никотиновая кислота Статины, омега-3 ПНЖК Фибрат+Статин
Никотиновая кислота+статин
Примечание: Комбинация статинов с фибратами повышает риск миопатии, комбинация статинов с эндурацином повышает риск миопатии и печеночной недостаточности, комбинация фибрата и эндурацина может вызвать выраженное нарушение печеночной функции.
Каждое из гиполипидемических средств влияет преимущественно на определенное звено метаболизма липидов и липопротеидов.
Результаты крупномасштабных исследований гиполипидемических препаратов позволяют прогнозировать, что снижение содержания холестерина ЛПНП на 55-60% за счет применения высоких доз статинов или комбинации статинов с эзетимибом может привести к двукратному уменьшению числа коронарных событий у больных с высоким риском сердечно-сосудистых заболеваний.
Перспективы комбинированной терапии весьма позитивны, создаются фиксированные комбинации различных препаратов.
Статины и комбинация статинов с эзетимибом преимущественно снижают холестерин ЛПНП , мало влияют на концентрацию триглицеридов и умеренно повышают холестерин ЛПВП .
Фибраты снижают содержание триглицеридов и повышают холестерин ЛПВП , почти не оказывая влияния на холестерин ЛПНП .
Никотиновая кислота действует умеренно на все звенья метаболизма липидов, однако ее применение ограничено из-за высокой частоты побочных эффектов.
Статины более эффективно предупреждают развитие макрососудистых осложнений (инфаркт миокарда, стенокардия, инсульт), а фибраты предупреждают развитие диабетической микроангиопатии (диабетическая ретинопатия, диабетическая стопа), поэтому у больных сахарным диабетом 2 типа и у больных с метаболическим синдромом при выраженной гипертриглицеридемии все чаще прибегают к комбинации статинов с фибратами, Однако для подтверждения преимущества такой комбинации, также как и комбинации статинов с никотиновой кислотой, нужны более убедительные данные клинических иссдедований.
-
Экстракорпоральные методы лечения атеросклероза
В случаях, когда гиполипидемическая медикаментозная терапия недостаточно эффективна и/или не может быть назначена, прибегают к инвазивному лечению дислипопротеидемий, которое проводят в специализированных клиниках.
К инвазивной терапии гиперлипопротеидемий относятся методы терапевтического афереза – плазмоферез и ЛНП-аферез.
Проведение хирургического лечения
при атеросклерозе показано в случаях высокой угрозы или развития окклюзии артерии бляшкой или тромбом. На артериях проводятся как открытые операции (эндартеректомия), так и эндоваскулярные — с дилатацией артерии при помощи баллонных катетеров и установкой стента в месте сужения артерии, препятствующего закупорке сосуда.
При выраженном атеросклерозе сосудов сердца, угрожающем развитием инфаркта миокарда, проводят операцию аортокоронарного шунтирования.
Прогноз
Атеросклеротический процесс ведет к поражению нескольких сосудистых бассейнов. При перенесенном инсульте вероятность развития инфаркта миокарда у таких пациентов выше в 3 раза, а поражение периферических артерий увеличивает риск развития инфаркта миокарда в 4 раза, инсульта – в 3 раза.
Профилактика
-
Отправной точкой первчной профилактики атеросклероза является определение наличия у пациента комплекса факторов риска.
Активные мероприятия, направленные на устранение или ослабление действия основных факторов риска заболевания, закономерно сопровождаются снижением частоты инфаркта миокарда, мозгового инсульта и внезапной сердечной смерти.
В ходе первичной профилактики проводятся мероприятия, направленные на изменение образа жизни (отказ от курения, изменение характера питания, адекватный уровень физической активности, нормализация массы тела), а также лечение дислипидемий, артериальной гипертензии и сахарного диабета при их наличии.
-
Вторичная профилактика атеросклероза
Вторичная профилактика сердечно-сосудистых заболеваний состоит из медицинских вмешательств и изменения образа жизни, направленных на уменьшение осложнений, рецидивов и прогрессирования болезни у пациентов с уже развившимися заболеванием сердца и сосудов.
Частота сердечно-сосудистых событий у пациентов с уже диагностированным заболеванием приблизительно в 5-7 раз выше, чем у практически здоровых людей.
В отсутствие лечения риск последующих событий составляет 10% в первый год и каждый следующий год увеличивается на 5%. В связи с таким высоким абсолютным риском вторичная профилактика особенно важна.
В настоящее время признано, что у некоторых категорий пациентов без кардиологических заболеваний ближайший 10-летний риск коронарных событии так же высок, как у лиц с уже развившимися заболеванием сердца и сосудов.
Пациенты, имеющие состояния, определяемые как «эквиваленты риска» (сахарный диабет, симптоматический атеросклероз сонной артерии, аневризма аорты, болезни периферических сосудов) относятся к категориям очень высокого и высокого риска.
Ведение таких пациентов должно осуществляться по правилам вторичной профилактики. Воздействие на факторы риска при вторичной профилактике производится по принципам, рекомендованным для пациентов групп высокого и очень высокого риска.
Поскольку главные факторы риска атеросклероза обусловливают 75% и более риска развития сердечно-сосудистых событий в целом, главное внимание при вторичной профилактике должно уделяться достижению оптимального контроля за факторами риска с помощью всех проверенных средств.
Согласно современным оценкам, ежедневный прием адекватных доз статинов , трех гипотензивных препаратов ( диуретик , бетаблокатор и ингибиторы АПФ в рекомендованных дозах), фолиевой кислоты (0,8мг) иацетилсалициловой кислоты ( Аспирин Кардио , Тромбо АСС ) (75мг) может снизить частоту рецидивов сердечно-сосудистых событий на 88%!
Информация
Информация
Краткий алгоритм диагностики и коррекции нарушений липидного обмена с целью профилактики и лечения атеросклероза в соответствии с Рекомендациями Всероссийского Научного Общества Кардиологов (2007г):
- Снижение концентрации холестерина ЛПНП является главной стратегической целью профилактики сердечно-сосудистых заболеваний, вызываемых атеросклерозом, а также основной задачей диетических и медикаментозных вмешательств у больных с атерогенными дислипопротеидемиями.
- Скрининг для выявления дислипопротеинемий проводится при обращении к врачу независимо от повода у всех мужчин старше 35 лет и всех женщин старше 45лет.
- У мужчин 20-35 лет и женщин 20-45 лет скрининг проводится при наличии сахарного диабета, отягощенного семейного анамнеза (по наличию сердечно-сосудистых заболеваний), а также при подозрении на наследственную гиперлипопротеинемию и при наличии у пациентов нескольких факторов риска атеросклероза (курение, артериальная гипертензия и др.).
-
Последовательность диагностики и коррекции нарушений липидного обмена
-
ЭТАП 1.
- Определить полный липидный профиль пациента в крови, взятой натощак (после 9-12 часов голодания), и рассчитать отношение ОХС/ХС ЛВП.
-
Оценить полученные результаты по таблице.
Содержание общего холестерина Содержание холестерина ЛПНП Содержание триглицеридов Содержание холестерина ЛПВП Отношение общий холестерин/холестерин ЛПВП оптимальный* < 5.0ммоль/л оптимальный* < 3.0ммоль/л оптимальный ≤1.7ммоль/л Нормальный>1 ммоль/л для мужчин >5 – свидетельствует о наличии дислипопртеидемии умеренно повышенный ≥5.0-5.9ммоль/л Умеренно повышенный ≥3.0-3.9ммоль/л повышенный (ГТГ) >1.7ммоль/л >1.2ммоль/л для женщин высокий ≥6,0ммоль/л высокий ≥4,0ммоль/л оптимальное значение не определено. Примечание:* у больных ишемической болезнью сердца, сахарным диабетом, облитерирующими заболеваниями периферических артерий, аневризмой брюшного отдела аорты оптимальное содержание составляют: общий холестерин < 4.5ммоль/л (175мг/дл) и холестерин ЛПНП <2.5 ммольл(100мг/дл).
-
В большинстве случаев определяют содержание общего холестерина , триглицеридов и холестерина ЛПВП , а концентрацию холестерина ЛПНП рассчитывают по формуле Фривальда: Холестерин ЛПНП , моль/л = Общий холестерин — холестерин ЛПВП — триглицериды :2.2
Холестерин ЛПНП , моль/л = Общий холестерин — холестерин ЛПВП — триглицериды :5
- Расчет холестерина ЛПНП по формуле Фривальда приемлем в случаях, когда концентрация триглицеридов — менее 4.5 ммоль/л (400 мг/дл), в противном случае проводят прямое определение концентрации ЛНП.
- Коэффициент перевода холестерина ммоль/л в мг/дл: 1ммоль/л = 38.7 мг/дл.
- Коэффициент перевода триглицеридов моль/л в мг/дл: 1 ммоль/л = 88.7 мг/дл.
-
ЭТАП 2.
Определить наличие клинических проявлений атеросклероза, соответствующих высокому риску смерти от сердечно-сосудистых заболеваний:
- Хроническая ИБС.
- Атеросклероз сонных артерий.
- Облитерирующие заболевания периферических сосудов.
- Аневризма брюшного отдела аорты.
-
ЭТАП 3.
Определить наличие основных факторов риска помимо повышенного ХС ЛНП:
- Курение.
- Артериальная гипертензия (АД более 140/90 мм рт. ст. или постоянный прием гипотензивных средств).
- Низкое содержание холестерина ЛПВП (менее 1.0 ммоль/л или 40мг/дл). При этом холестерин ЛПВП равен или более 1.5 ммоль/л считается «отрицательным» фактором риска, при таком содержании один из факторов риска вычитается из общей их суммы.
- Наличие родственников первой линии с ранним развитием ИБС (мужчины ранее 55 лет, женщины ранее 65 лет).
- Возраст (мужчины – старше 45 лет, женщины – старше 55 лет).
-
ЭТАП 4.
Определить категорию 10-летнего риска смерти от сердечно-сосудистых заболеваний по таблице.
Категория очень высокого риска. Больные с острым коронарным синдромом. Больные, перенесшие реконструктивные операции на сосудах сердца, церебральных и периферических сосудах и брюшной аорте. Больные с наличием нескольких факторов риска, у которых при оценке по таблице SCORE суммарный риск смерти от сердечно-сосудистых заболеваний равен или более 10%. Категория высокого риска Больные с любыми (не острыми) клиническими проявлениями ИБС или ее эквивалентами по риску (клинически выраженным атеросклерозом сонных и/или периферических артерий, аневризмой аорты, сахарным диабетом 2 типа, сахарным диабетом 1 типа с микроальбуминурией). Лица без клинических проявлений перечисленных выше заболеваний, но имеющие нескольких факторов риска, при оценке которых по таблице SCORE 10-летний риск фатального исхода заболевания составляет 5-9%. Категория умеренного риска Лица, у которых отсутствуют клинические проявления сердечно-сосудистых заболеваний, но у которых существует риск развития атеросклероза сосудов вследствие наличия нескольких факторов риска. Лица, у которых при оценке по таблице SCORE 10-летний риск фатального исхода заболевания составляет 1-4%. Лица без клинических проявлений сердечно-сосудистых заболеваний, но с отягощенным семейным анамнезом. Отягощенным анамнезом считается начало ИБС или другого сосудистого заболевания у ближайших родственников больного по мужской линии ранее 55 лет, по женской – ранее 65 лет. Категория – низкого риска Лица без клинических проявлений сердечно-сосудистых заболеваний с одним фактором риска и с 10-летним риском смерти от сердечно-сосудистых заболеваний по таблице SCORE менее 1%. -
ЭТАП 5.
Определить тактику в зависимости от установленной категории риска и соответствующее целевое значение холестерина ЛПНП в соответствии с ней.
Категория Содержание холестерина ЛПНП для начала немедикаментозной терапии Содержание холестерина ЛПНП для начала применения лекарств Целевой холестерин ЛПНП Очень высокий риск более 2.0 более 2.0 равен или менее 2.0 Высокий риск более 2.5 более 2.5 равен или менее 2.5 Умеренный риск более 3.0 более 3.5 равен или менее 3.0 Низкий риск более 3.5 более 4.0 равен или менее 3.5 Определить необходимость в немедикаментозной и медикаментозной терапии.
-
ЭТАП 6.
При необходимости начать немедикаментозную терапию:
- Диетотерапия. Насыщенные жиры менее 7% общей калорийности, пищевой холестерин – менее 200мг/сут. Ежедневное потребление 10-25 г растворимой клетчатки (не менее 400 г овощей и фруктов, бобовые, злаки) и продуктов, содержащих не менее 2 г растительных станолов/стеролов.
- Снижение массы тела. Увеличение физической активности – 30-45мин. 4-5раз в неделю с частотой сердечных сокращений=70% от максимальной (максимальная частота сердечных сокращений=220-возраст). У больных ишемической болезнью сердца предварительно провести тест с физической нагрузкой для определения порога ишемии миокарда, после чего определите необходимый уровень физической активности.
- Ограничение калорийности рациона.
- Полное прекращение курения.
-
ЭТАП 7.
- При необхолимости начать медикаментозную терапию.
- Медикаментозную терапию следует начинать одновременно с немедикаментозной при очень высоком и высоком 10-летнем риске смерти от сердечно-сосудистых заболеваний.
- У лиц с умеренным или низким 10-летним риском смерти от сердечно-сосудистых заболеваний следует рассмотреть необходимость в медикаментозной терапии через 3 месяца после начала немедикаментозной терапии.
- У больных ИБС, сахарным диабетом, с гиперлипопротеинемией IIa IIb, III типами препаратами выбора являются статины .
-
Статины назначаются в следующих суточных дозах, титруя их до достижения целевого содержания холестерина ЛПНП :
- Розувастатин ( Крестор ) 5-40 мг.
- Аторвастатин ( Тулип , Липримар , Торвакард ) 10-80 мг.
- Флувастатин ( Лескол форте ) 20-80 мг.
- Правастатин ( Липостат ) 20-40 мг.
- Симвастатин ( Вазилип , Зокор ) 20-40 мг.
- Ловастатин ( Холетар , Медостатин ) 20-40 мг.
- При затруднениях в достижении целевого уровня, при появлении побочных эффектов на высоких дозах к терапии статинами рекомендуется добавить эзетимиб в дозе 10 мг/сут; доза статина при этом не должна превышать 20 мг/сут (положительный опыт имеется для симвастатина и аторвастатина ).
-
ЭТАП 8.
У больных с гипертриглицеридемией, в особенности если содержание триглицеридов более 5.0 ммоль/л, возрастает опасность развития острого панкреатита. Для его предотвращения необходимо норамлизовать содержание триглицеридов , назначая фибраты или никотиновую кислоту и лишь после этого решать задачу достижения целевого содержания холестерина ЛПНП .
-
Для нормализации содержания триглицеридов назначают фибраты:
- Ципрофибрат ( Липанор ) 100-200 мг/сут.
- Фенофибрат ( Липантил 200 ) 200 мг/сут.
- Цель терапии фибратами – снизить содержание триглицеридов менее 1.7 ммоль/л (150 мг/дл).
- Для достижения целевого содержания холестерина ЛПНП к терапии фибратами возможно подключение либо статинов в минимальной дозе, либо полное переключение на терапию статинами в рекомендуемых дозах.
-
Для нормализации содержания триглицеридов назначают фибраты:
-
ЭТАП 9.
При низком содержании холестерина ЛПВП (менее 1.0 ммоль/л) необходимо:
- Сначала достичь целевого содержания холестерина ЛПВП.
- Затем нормализовать массу тела и увеличить физическую активность.
- У пациентов с ИБС или ее эквивалентами при сочетании низкого содержания холестерина ЛПВП с гипертриглицеридемией добавить никотиновую кислоту (1000 мг) или фибраты в рекомендованных дозах.
-
ЭТАП 1.
Литература
- Оганов Р. Г., Масле нникова Г. Я. Демографические тенденции в Российской Федерации: вклад болезней системы кровообращения. Кардиоваскулярная терапия и профилактика 2012; 11 (1): 5–10)
- Гуревич В. С. Современные представления о патогенезе атеросклероза. Болезни сердца и сосудов. М. 2006; 4: 4–8).
- Кузнецов А. Н. Мультифокальный атеросклероз. Современные принципы лечения мультифокального атеросклероза. Вестник Национального медико-хирургич. центра имени Н. И. Пирогова 2008;3 (2): 78–83).
- Меркулов Е. В., Миронов В. М., Самко А. Н . Коронароангиография, вентрикулография, шунтография в иллюстра-циях и схемах. М.: Медиа Медика 2011; 100 с
- Аронов Д. М., Лупанов В. П. Функциональные пробы в кардиологии. Третье издание.Москва. “МЕДпресс-информ” 2007; 328 с).
- Лелюк В. Г., Лелюк С. Э. Ультразвуковая ангиография. М 2003; 324 с..
- ACC/AHA 2002 Guideline Update for Exercise Testing A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Committee on Exercise Testing
- Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза. Российские рекомендации (V пересмотр). М 2012. Комитет экспертов
- Оганов Р. Г. Факторы риска сердечно-сосудистых заболеваний (п/ред. Оганова Р. Г., Фоминой И. Г.) Кардиология. Руководство для врачей. М. 2004; 23–53).
- Гайсенок О. В., Деев А. Д., Мазаев В. П. и др. О роли известных факторов риска как предикторах выявления атеросклеротического поражения коронарных и сонных артерий. Профилактическая медицина 2012; 15 (2): 30).
- Национальные клинические рекомендации по кардиоваскулярной профилактике. М 2011; 33–7.
- Национальные рекомендации по диагностике и лечению стабильной стенокардии. Кардиоваскулярная терапия и профилактика 2008; 7 (6): Приложение 4).
- Бокерия Л.А., Алекян Б.Г. Рентгенэндоваскулярная диагностика и лечение заболеваний сердца и сосудов в Российской Федерации – 2011 год.– М.: Издательство НЦССХ им. А.Н. Бакулева РАМН, 2012.
- Карпов Ю.А., Самко А.Н., Буза В.В. Коронарная ангиопластика и стентирование. – М.: Медицинское информационное агентство, 2010.
- ACC/AHA Guidelines for coronary angiography: Executive summary and recommendations // Circulations. – 1999. – Vol. 99. – P. 2345.
- Терновой С.К., Синицын В.Е., Гагарина Н.В. Неинвазивная диагностика атеросклероза и кальциноза коронарных артерий. М.: Атмосфера, 2003.
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Книга является руководством по клинической кардиологии с точки зрения современной патофизиологии. Хорошему восприятию обширного и непростого материала способствуют оригинальные рисунки, схемы, таблицы, подготовленные опытными клиницистами и продвинутыми в учебе студентами. Охватывает все заболевания сердечно-сосудистой системы и в доступной форме знакомит читателя с самыми актуальными вопросами патофизиологии сердца и сосудов, диагностикой, клинической картиной и основами лечения кардиологических пациентов.
4 782 Р
В книге дано диагностическое значение лабораторных показателей, характеризующих функциональную активность миокарда и возможные патологические процессы в коронарных и магистральных артериях при осложнениях, связанных с атеросклерозом. На клинических примерах интерпретируются результаты диагностики и лечения нозологических форм, обусловленных атеросклерозом.
1 862 Р
В руководстве современные представления о физиологии и стратегии терапии объединены с опытом одного из ведущих немецких педиатрических кардиоцентров. Включены главы, посвященные систематическому анализу гемодинамики и анатомии, диагностике и лечению врожденных пороков сердца, а также глава о современной анестезии при операциях на сердце с акцентом на раннюю экстубацию, что сводит к минимуму негативные последствия искусственного кровообращения, вентиляции и медикаментов.
6 624 Р
Рассмотрены принципы организации медицинской реабилитации больных с COVID-19, показания и противопоказания к реабилитационным методам. Отдельные главы посвящены особенностям респираторной, кардиологической, нейрокогнитивной и психологической реабилитации, образованию пациента, применению физических тренировок разного вида, нутритивной поддержке, медикаментозной терапии, оценке клинического состояния пациента в процессе реабилитации. Выделены группы пациентов с кардиопульмональными осложнениями на фоне COVID-19, сопутствующими хроническими заболеваниями легких и сердечно-сосудистой патологией.
5 047 Р
Пошаговое руководство по широкому спектру открытых и интервенционных кардиохирургических методов, которое поможет расширить хирургический “репертуар” и отточить навыки с помощью ярко иллюстрированного, простого в навигации текста, а также расскажет об образцовых примерах и “подводных камнях” в практике кардиохирурга. Книга предлагает для освоения хирургические процедуры и манипуляции, включая минимально инвазивные методы, роботизированную хирургию, рассечение аорты и многое другое.
9 639 Р
В книге основные позиции кардиологических сообществ в отношении диагностики, лечения и профилактики наиболее распространенных кардиологических патологий, встречающихся ежедневно у каждого врача. Содержание книги. Заболевания эндокарда. Миокардит. Миокардит, вызванный новой коронавирусной инфекцией COVID-19. Заболевания перикарда. Сердечно-сосудистая токсичность, ассоциированная с онкотерапией
2 654 Р
Книга содержит информацию о всех аспектах перфузии у детей и взрослых с врожденными пороками сердца. В нем детально описаны особенности возраста, анатомии и гемодинамики врожденных пороков сердца. Способы хирургической коррекции. Перечислена роль хирурга на ключевых этапах искусственного кровообращения, а также основы взаимодействия с оперирующим хирургом и бригадой в штатных ситуациях.
3 905 Р
В руководство включены наиболее актуальные для практических врачей вопросы по принципам лечения ишемической болезни сердца, артериальной гипертонии, хронической сердечной недостаточности, острого коронарного синдрома, тромбоэмболий, дислипидемий. Книга по направлению клинической фармакологии основных классов кардиоваскулярных лекарственных препаратов с описанием фармакодинамики, фармакокинетики, клинических и плейотропных эффектов в лечении сердечно-сосудистых заболеваний, побочного действия, противопоказаний и лекарственных взаимодействий.
3 332 Р
В книги изложено учение о целиакии. Подробно описаны особенности клинической картины и ассоциированных с ней заболеваний. Подтверждается представление о целиакии как о междисциплинарной патологии, обусловленной аутоиммунным воспалением. На основе собственного многолетнего клинического материала обсуждаются современные классификации болезни, предлагаемые консенсусами,
4 106 Р
В ряде разделов приведены основы рациональной фармакотерапии, ибо одной из специальностей автора является клиническая фармакология. Опыт показал, что в конце четырёхчасовой лекции автора по ЭКГ на сертификационном цикле для врачей общей практики курсанты начинают самостоятельно расшифровывать архив ЭКГ, при том что в конце книги приведена расшифровка каждой из них и имеется возможность сверять правильность расшифровки.
2 473 Р
Книга посвящена вопросам оценки ЭКГ при занятиях спортом, физкультурой и выполнении нормативов ГТО. В первую очередь, уделено внимание ЭКГ-критериям допуска и противопоказания к спорту, физическим нагрузками и соревнованиям. Какова роль медицинских работников в решении проблемы допуска к физическим нагрузками? Изложены международные правила интерпретации ЭКГ у спортсменов, а также приведен исчерпывающий обзор отечественных нормативных документов по электрокардиографии при занятиях спортом и физкультурой.
2 684 Р
В книге подробно изучаются физиологические основы изменений ЭКГ при различных патологических процессах. Вместе с тем, крайне важным представляется доступное и в то же время подробное описание записей ЭКГ в привязке к конкретным клиническим примерам, что в значительной степени облегчит понимание электрофизиологии сердца и ЭКГ.
2 491 Р
Руководство является основой для правильного использования методов и протоколов исследования, интерпретации результатов с учетом технических возможностей ультразвукового исследования сердца, жалоб пациента на заболевание или возможных осложнений и исходов. Анализ состояния сердца позволяет поставить диагноз, выбрать тактику ведения пациента и обеспечить динамическое наблюдение.
5 599 Р
Современные данные о фибрилляции предсердий и применении представителей класса прямых оральных антикоагулянтов (ПОАК). Приведены показания и противопоказания к применению ПОАК, особенности выбора доз и использования препаратов у широкого круга пациентов. Дополнительный справочный материал включает результаты рандомизированных клинических исследований, в которых изучались ПОАК, а также информацию о возможных взаимодействиях ПОАК и других лекарственных средств.
2 271 Р
Содержание книги. Технологии менеджмента крови пациента при операциях на восходящей и дуге аорты. Эффективность отечественного рекомбинантного активированного фактора VII для лечения кровотечений и нормализации гемостаза при операциях на грудном отделе аорты. Высокообъемный плазмаферез в кардиохирургии. Опыт экстракорпоральной гемокоррекции в хирургии аорты. Экстракорпоральная терапия гемолитических осложнений.
2 619 Р
Освещены вопросы естественного течения заболеваний сердца, практические подходы к определению показаний к хирургическому лечению пороков сердца, современные возможности хирургического лечения сердечной недостаточности, ишемической болезни сердца, описаны основные эндоваскулярные методы диагностики и лечения болезней сердца. Отдельные главы посвящены современным подходам к лечению нарушений ритма сердца и аритмогенной сердечной недостаточности, практическим аспектам трансплантации сердца и принципам организации и оказания неотложной кардиохирургической помощи.
7 176 Р
Системный анализ отечественных и зарубежных работ, рабочая классификация фетальных нарушений сердечного ритма, удобная для практикующих врачей-акушеров, и алгоритм акушерской тактики ведения пациенток с фетальной аритмией и малыми аномалиями развития сердца плода. Проанализированы основные тенденции и определена значимость проблемы фетальной аритмии и малых аномалий развития сердца плода.
1 741 Р
Детально освещены типичные изменения органов и систем, связанные со старением организма, а также подробно описаны принципы возрастных изменений фармакокинетики и фармакодинамики лекарственных средств, лежащие в основе подходов к режимам дозирования препаратов в пожилом и старческом возрасте. Содержит современную информацию, основанную на принципах доказательной медицины, посвященную особенностям применения лекарственных препаратов у пациентов пожилого и старческого возраста, страдающих сердечно-сосудистыми заболеваниями.
2 813 Р
Книга содержит современные данные о состоянии этой проблемы и методах ее изучения. Представлены основанные на личном опыте авторов
сведения о морфологических изменениях сосудистой системы и ткани головного мозга и их патогенезе при малых инфарктах головного мозга. Подробно описана клиническая картина малых инфарктов головного мозга, при этом особое значение уделено их симптоматологии и синдромному анализу, а также комплексу современных методов их
диагностики. На основании собственного и мирового опыта изложены принципы лечения малых инфарктов головного мозга.
2 610 Р
В книге подробно описаны новейшие методы диагностики и лечения пациентов с аритмией, типы аритмии описаны единообразно для быстрого ознакомления. Приведены клинические наблюдения, в частности наследственных каналопатий, фибрилаяции предсердий, желудочковой тахикардии, гипертрофической кардиомиопатия, аритмогенной кардиомиопатии и врождённых пороков сердца. Данное издание является дополнением к знаменитому руководству Ю. Браунвальда “Болезни сердца”. Большое количество иллюстраций и более 70 изображений позволят вам быть в курсе современных технологий и диагностических исследований, новой информации о молекулярной генетике. достижений в области аблации и многого другого.
9 160 Р
Приведены эксклюзивные авторские разработки по реабилитации, получившие мировое признание; описаны метод гомеопатии в кардиореабилитации, метод дифференцированной пунктурной терапии кардиалгий по локализации болевого синдрома по Катину А.Я., метод индивидуальной физиологической миллиметровой (КВЧ) терапии по Катину А.Я., основы фитотерапии при сердечно-сосудистой патологии, точечный массаж в кардиологии. Дается представление о мантрах и основах питания.
3 321 Р
В предлагаемом пособии, учитывая возрастающий средний возраст оперируемых пациентов, приведены методические указания по оценке возрастной изношенности человеческого организма. Все это должно помочь ординаторам и врачам не упустить важные элементы обследования при оценке состояния пациента, в том числе и кардиологического профиля.
1 439 Р
Рассмотрен весь комплекс практически важных вопросов, которые связаны с диагностикой и лечением острого коронарного синдрома, включающий патофизиологические аспекты, особенности диагностики и стратификации риска, интерпретацию данных инструментальных и лабораторных методов обследования, современные принципы диагностики острого повреждения миокарда и использование высокочувствительных методов определения сердечного тропонина. Подробно разобраны вопросы выбора оптимальной медикаментозной терапии при остром коронарном синдроме и его осложнениях. Раскрыты проблемы ведения сложных, коморбидных пациентов и пациентов старческого возраста. Освещены особенности ведения пациентов с острым коронарным синдромом при пандемии COVID-19 (COrona VIrus Disease 2019)
3 780 Р
Представлены сведения о профессиональном риске, основных заболеваниях, связанных с воздействием вредных производственных факторов на рабочем месте, особенностях их диагностики, лекарственной терапии с учетом влияния на профессионально значимые функции. Цель настоящего издания – обобщить и дать практикующим врачам систематизированную актуальную информацию о заболеваниях сердечно-сосудистой системы
3 441 Р
Данные, представленные в книге, раскрывают основы методов функциональной диагностики и интерпретации полученных результатов при различных неврологических заболеваниях, помогут расширить и углубить знания в области функционирования нервной системы и механизмов развития ее патологии, а также служат основой одной из наиболее бурно развивающихся областей современной физиологии и медицины — нейрофизиологии.
2 813 Р
Книга представляет собой уникальный источник информации: это лаконичное, тезисное и наглядное изложение всех перечисленных выше разнообразных материалов. Следует отметить, что текущее издание является глубокой и всесторонней оценкой существующих концепций, посвященных проблеме коррекции факторов риска сердечно-сосудистых заболеваний.
1 856 Р
В книге внимание уделено пациент-ориентированным алгоритмам скрининга, а также четко сформулированным терапевтическим подходам, которые носят конкретный практический характер и легки для повседневного использования. В издании освещены результаты недавних крупномасштабных, наиболее значимых исследований, представлены важные и актуальные экспертные мнения.
1 895 Р
Изложены современные подходы к интерпретации электрокардиограммы, а также общие принципы диагностики и лечения заболеваний сердца, приведены клинические обзоры, передовой мировой клинический опыт. Описаны патологические изменения на электрокардиограмме, обсуждаются возможные причины их развития, а тезисная информация по диагностике и лечению позволит читателям понять общие принципы ведения таких больных.
7 345 Р
Книга построена на реальных клинических примерах, где раскрыты и обсуждаются ошибки диагностики, неверная тактика ведения пациентов, тяжелые осложнения и летальные исходы как следствие этой тактики. Каждая глава охватывает проблемы, возникающие в клинической практике дерматовенерологов, кардиологов, терапевтов, неврологов, офтальмологов и других врачей.
3 898 Р
Уникальность книги состоит в сочетании ясности и доступности изложения материала с фундаментальностью его содержания и конкретностью приводимых практических рекомендаций по диагностике, лечению и профилактике всех форм цереброваскулярных заболеваний. Много важных дифференциально-диагностических таблиц, алгоритмов действий врача при различных видах цереброваскулярных заболеваний, а также иллюстраций, облегчающих целостное восприятие материала. Подробный предметный указатель позволяет читателю быстро найти ответ практически на любой возникший вопрос по ведению конкретного больного.
2 739 Р
Справочник посвящён основным направлениям медикаментозной профилактики и принципам здорового образа жизни, позволяющим эффективно снизить риск сердечно-сосудистых катастроф. Источником предоставленной здесь информации являются российские и международные рекомендации, соответствующие концепции которых изложены в лаконичной, но всеобъемлющей манере.
1 578 Р
В руководстве стандартизированы подходы к диагностике, лечению, реабилитации и профилактике ишемического инсульта. Руководство предназначено для неврологов, нейрохирургов, врачей общей практики и других специалистов, деятельность которых связана с курацией пациентов с инсультом.
1 963 Р
Книга систематизирует современные данные по ультразвуковой оценке, развития центральной нервной системы у плодов с врожденными пороками сердца. В учебно-методическом пособии изложены патофизиологические особенности развития головного мозга плода при наличии врожденных пороков сердца, представлены методика проведения и образец протокола мультипланарной нейросонографии.
1 917 Р
Проведено исследование возникновения социальных конфликтов и гражданских судебных исков пациентов к медицинским организациям и врачам по признакам и характеру их обращения. Освещается проблема правового нигилизма в современном обществе. Представлен материал по наиболее важным разделам субъектов и объектов правоотношений в здравоохранении.
2 061 Р
Пособие подробно знакомит с семиотикой и диагностикой заболеваний сердечно-сосудистой системы. В отдельной главе приводится динамика изменений рентгенологической картины после коррекции некоторых сложных врожденных пороков сердца. На примере характерных рентгенограмм выделены диагностические алгоритмы, облегчающие скрининговую диагностику заболеваний сердечно-сосудистой системы. Пособие может быть использовано при обучении студентов на цикле кардиорентгенологии
2 618 Р
Книга предлагает инновационный визуальный подход к овладению принципами и практикой гемодинамического мониторинга. Сотни подробных и красочных фотографий разъясняют основные анатомические и физиологические особенности сердечно-сосудистой системы, демонстрируя технические аспекты и клиническое применение современных систем контроля давления, неинвазивных методов мониторинга сердечного выброса и гемодинамики, а также вспомогательных устройств.
3 294 Р
Содержание книги. Локальный статус в дерматологии. Локальный статус в терапии. Шкалы и классификации. Шкала Глазго. Шкала НА5-BLED. Шкала CHA2DS2=VASc. Шкала TIMI (Thrombolysis in Myocardial infarction). Шкала риска PURSUIT. Шкала GRACE (Global Registry of Acute Coronary Events). Тяжесть OCH по классификации Killip и Kimball
1 652 Р
Том II представляет собой систематизированный вопросник по актуальным разделам сердечно-сосудистой патологин. После каждого вопроса следует конкретный ответ, сочетающий базисную информацию с современными аспектами обсуждаемой проблемы.
Структура учебника позволяет использовать его как для самоподготовки, так и для самоконтроля.
2 141 Р
Основная масса кардиомиопатий у детей сложна для диагностики и протекает с сердечной недостаточностью, тяжелыми нарушениями ритма сердца и проводимости, с синдромом внезапной сердечной смерти. В связи с этим в книге представлены современные сведения по этиологии, эпидемиологии, патогенезу врожденных и приобретенных кардиомиопатий в детском возрасте. Описывается клиническая картина заболевания, приводящего к формированию кардиомиопатии, подробно даны клиника поражения сердца при каждой нозологической форме, а также современные методы диагностики, лечения и прогноза заболевания.
2 747 Р
Детально и удобным для восприятия образом в ней изложено то, что должен знать каждый врач, берущий в руки ультразвуковой датчик, – от методических основ эхокардиографии до подробностей диагностики врожденных и приобретенных пороков, кардиомиопатий, болезней аорты и перикарда, исследования функции желудочков и многого другого. Отдельные главы посвящены стресс-эхокардиографии, проведению исследований в отделениях реанимации и операционных, инфекционному эндокардиту, протезированным клапанам сердца.
8 990 Р
Излагают в руководстве современные взгляды на ожирение как коморбидную патологию, его этиопатогенез и различные методы лечения. Лечение ожирения рассматривается с позиции не только терапевтических, но и хирургических подходов, что потребовало привлечения в авторский коллектив экспертов более 10 врачебных специальностей.
3 583 Р
Рассматривается становление и сущность современных представлений как о физиологическом, так и патологическом спортивном сердце, раскрываются понятия морфологического, электрофизиологического, регуляторного, аритмогенного ремоделирования сердца, особенности неишемического миокардиального фиброза у спортсменов. Значительное внимание уделено гендерным и возрастным различиям в адаптации аппарата кровообращения к физическим нагрузкам, особенностям адаптации спортсменов с сердечно-сосудистой патологией к условиям спортивной деятельности. Приводятся международные классификации видов спорта для нужд спортивной кардиологии
2 989 Р
Руководство Пола Марино “Интенсивная терапия” – фундаментальный труд, В книге детально рассмотрены основные встречающиеся в практике врача-интенсивиста синдромы и методы их коррекции. Подробно и доступным языком изложены сложные вопросы, касающиеся особенностей патогенеза и интенсивной терапии различных критических состояний.
6 889 Р
Книга содержит принципиально новые данные по ультразвуковой диагностике стадий мигрени, шилояремного, шилокаротидного, подъязычно-каротидного, щитокаротидных синдромов. В приложении представлены все уникальные разработки автора по диагностике патологии брахиоцефальных артерий (классификация бифуркаций сонных артерий, классификация достоверности разных диагностических методов в выявлении разных типов атеросклеротических бляшек внутренних сонных артерий, определении значимости патологических извитостей, способе определения показаний к реконструкции при тандем-стенозах, стадии компрессии при сосудистом синдроме Игла и т.д.).
2 512 Р
Издание состоит из 509 статей, расположенных в алфавитном порядке, и является надежным доказательным источником релевантной информации о самых различных заболеваниях и патологических состояниях в педиатрии. В книге приведены актуальные сведения о показаниях, противопоказаниях рекомендуемых методов лечения у детей, которые соответствуют современным международным и отечественным клиническим рекомендациям. Весь материал представлен лаконично и имеет четкую структуру, что облегчает его восприятие и позволяет использовать книгу в повседневной практике. Особое внимание уделено медикаментозной терапии — указаны особенности, способы применения и дозы препаратов у детей различных возрастных групп с учетом нормативной базы РФ.
6 401 Р
Подробно представлены фармакологические препараты, механизм действия лекарственных средств, схемы лечения применительно к каждой нозологии сосудистых заболеваний нервной системы и клинической форме нарушений мозгового кровообращения. Изложены методы интенсивной терапии при инсультах и других острых сосудистых нарушениях, реабилитация больных с их последствиями. Для быстрой оперативной ориентации в церебральных неотложных состояниях
2 291 Р
В руководстве четко и доступно изложен материал, позволяющий специалистам по рентгенэндоваскулярным диагностике и лечению изучить алгоритмы проведения коронарографии и коронарного стентирования. При этом освещены не только базовые аспекты проведения диагностических и лечебных рентгенэндоваскулярных вмешательств, но также подробно разбираются вопросы лечения больных со сложным поражением коронарного русла. В частности, детально описаны подходы к лечению больных с бифуркационными поражениями, стенозом ствола левой коронарной артерии, хроническими окклюзионными поражениями.
6 241 Р
Подробно изложены различные методики проведения ультразвукового исследования при оказании экстренной и неотложной помощи, в частности исследования сердечно-сосудистой системы, легких и плевры, нервной системы, органов брюшной полости и таза, головы и шеи, мягких тканей и суставов, а также их особенности в педиатрии. Приведены актуальные подходы и методики ультразвуковой навигации при пункции и катетеризации центральных, периферических вен и артерий.
10 112 Р
В учебно-методическом пособии представлен алгоритм диагностики пациентов с гипертрофической кардиомиопатией, рассматриваются методики сканирований на аппаратах КТ и МРТ, продемонстрированы аспекты формирования протоколов заключений.
Учебно-методическое пособие предназначено для практикующих врачей-специалистов в области рентгенологии, а также представляет интерес для кардиологов и кардиохирургов.
1 464 Р
Представлен современный взгляд на проблему гипертрофической кардиомиопатии. Целью публикации является систематизация данных истории, этиологии, патогенеза, диагностики, лечения. Большое внимание уделено генетике данного заболевания, классификации, клинической картине, ключевым методам обследования, алгоритмам стратификации риска внезапной сердечной смерти, хирургическому лечению, перспективам дальнейшего изучения данной проблемы, а также рекомендациям по ведению пациентов с гипертрофической кардиомиопатией.
1 798 Р
В учебном пособии детально освещены диагностические возможности и методика обследования плода с увеличенным воротниковым пространством с целью исключения обструктивного поражения аорты, что является одной из трудоемких задач пренатальной диагностики.
1 576 Р
В методических рекомендациях изложены требования к лечению трофических венозных язв при выполнении хирургического лечения патологии сердечно-сосудистой системы, а также представлен алгоритм тактики диагностики и лечения хронической венозной недостаточности различной этиологии в стадии трофических расстройств.
1 353 Р
Книга имеет цель ознакомить хирургов и смежных специалистов с актуальной проблемой современности – аортальным стенозом – и относительно новым методом его хирургического лечения с применением бесшовных биологических протезов. Метод этот интересный и оригинальный как технически (что интересно хирургам), так и клинически. Автор использовал не только литературные данные, но и результаты собственных наблюдений пациентов, оперированных данным способом.
2 024 Р
Рассматриваются основные вопросы современных подходов к ведению пациентов кардиохирургического профиля с фибрилляцией предсердий, которым выполнены хирургическая коррекция нарушений ритма и операция на сердце по поводу порока или ишемической болезни сердца. В учебно-методическое пособие вошли вопросы для самоподготовки, а также ситуационные задачи и тестовые задания для контроля знаний по каждому разделу с эталонами ответов.
1 153 Р
В работе отражены актуальные на момент издания нормативы и критерии диагностики основных патологических состояний, оцениваемых при помощи эхокардиографии. Для удобства восприятия материал представлен в виде таблиц, схем и диагностических алгоритмов. На каждой странице указаны источники литературы. Книга предназначена специалистам в области эхокардиографии, ультразвуковой и функциональной диагностики, кардиологам, сердечно-сосудистым хирургам, терапевтам, педиатрам и студентам высших медицинских учебных заведений.
1 984 Р
Закладывает основу для понимания основополагающих принципов сердечно-сосудистой функции и предлагает желанную альтернативу более механистически ориентированному подходу или энциклопедическому тексту по физиологии. Новое представление многообразного материала производит революцию не только в понимании сердечно-сосудистой функции, но и в лечении пациентов с сердечно-сосудистыми заболеваниями. Сложный механизм регуляции кровотока рассматривается с точки зрения действия клеточных механизмов и функции крови.
4 228 Р
Систематизированы современные принципы организации системы рентгенэндоваскулярной медицинской помощи при сердечно-сосудистых заболеваниях. Представлены результаты собственных научных исследований и разработок в области совершенствования организационно-методических основ современной рентгенэндоваскулярной помощи.
Для организаторов здравоохранения, врачей по рентгенэндоваскулярной диагностике и лечению, юристов, судебно-медицинских экспертов, сердечно-сосудистых хирургов, кардиологов и других медицинских специалистов, преподавателей и слушателей системы непрерывного медицинского образования, аспирантов, ординаторов
2 993 Р
Каждая глава построена вокруг подробного описания определенного пациента и его заболевания, в каждой пересекаются несколько дисциплин и освещен широкий спектр методов лечения, которые могут подходить для определенного болевого синдрома. Этот новый подход служит мощным инструментом для практикующих врачей, позволяющим получать наиболее актуальную информацию о причинах боли, ее оценке и лечении.
8 674 Р
В издании, состоящем из 629 статей, рассмотрены современные принципы оказания неотложной помощи при самых различных заболеваниях и патологических состояниях, с которыми в повседневной практике встретиться любой врач, — от распространенных травм и внутренних болезней до редких инфекций и отравлений.
7 290 Р
Эхокардиографического исследования, позволяющей оценивать деформацию миокарда на основе отслеживания спеклов серошкального ультразвукового сканирования – спекл-трекинг эхокардиографии. В учебном пособии изложена методика проведения спекл-трекинг эхокардиографии камер сердца, представлены основные показатели деформации миокарда и их значения в норме и при различных патологических состояниях сердца. В пособии приведены тестовые задания и ситуационные задачи.
1 803 Р
Исчерпывающее руководство по выполнению ультразвукового исследования сердца и крупных сосудов в педиатрической практике (трехступенчатый протокол эхокардиографии), описание врожденных пороков сердца с упором на эхокардиографическую картину, контрольные списки диагностического, пред- и послеоперационного исследований для каждой группы врожденных пороков сердца.
5 280 Р
Данный атлас отличается своей конкретностью, краткостью, отсутствием лишней информации, а также тем, что в нем практически каждый шаг хирурга сопровождается подробными иллюстрациями и высококачественными фотографиями. Многие из них изготавливались на кадаврах для лучшего усвоения методик, приемов оказания ургентной помощи пострадавшим. Таких фотографий в книге более 900. Здесь есть почти все, что касается ургентной травмы – начиная от головы и заканчивая ожогами тела.
12 490 Р
Анализируется функция сердца и оценка гемодинамики на основании анализа сердечного цикла и деформации миокарда. Представлены новые подходы исследования в клинической физиологии кровообращения в эксперименте и клинике при пергрузках сердца объемом, сопротивлением и недостат
3 245 Р
Представлены описание и иллюстрации большинства доброкачественных, первичных и вторичных злокачественных опухолей сердца и опухолеподобных процессов у пациентов разного возраста. Проанализированы патологическая анатомия, морфо- и гистогенез опухолей. При исследовании были использованы гистохимический, иммуноморфологический и электронно-микроскопический методы. В ряде случаев приведена характеристика опухолей сердца с применением эхокардиографии, рентгенографии, компьютерной и магнитно-резонансной томографии.
3 314 Р
Представлены результаты теоретических и клинических исследований по этиологии, механизмам формирования, характеру течения и методам лечения аневризм аорты на основании собственного опыта и анализа литературных данных. Приведены современные алгоритмы диагностики, тактики лечения, а также профилактики осложнений во время операции и в послеоперационном периоде. Отдельные главы книги посвящены теоретическому обоснованию и практическому применению различных методов защиты жизненно важных органов во время операции, подробно описаны хирургические доступы и техника хирургических вмешательств.
2 282 Р
В книге изложены основные вопросы применения позитронно-эмиссионной томографии в клинической кардиологии. Представлены технические принципы получения эмиссионных томографических изображений, подробные характеристики позитронизлучающих препаратов. Обобщены данные зарубежной литературы, а также опыт, накопленный в отечественных клиниках, по использованию ПЭТ у пациентов с различными формами кардиальной патологии.
2 186 Р
В монографии освещены вопросы анатомии, расстройств гемодинамики, клинического течения, современной диагностики, хирургического лечения, а также терапии сердечной недостаточности при сложном врожденном пороке сердца – аномальном отхождении левой коронарной артерии от легочной артерии – синдроме Бландa–Уайтa–Гарланда (СБУГ)
2 196 Р
В пособии представлена нормативная база данных показателей толщины стенок желудочков сердца, составленная по результатам анализа более 100 научных публикаций в отечественной и зарубежной литературе. Предложенная нормативная база данных для детей и взрослых содержит как цифровые значения толщины стенок, так и уравнения для расчета данного параметра в каждом конкретном случае.
Настоящее издание ориентировано на широкий круг врачей-кардиологов, кардиохирургов, педиатров, патологоанатомов, клинических ординаторов и аспирантов.
1 197 Р
В пособии представлена нормативная база данных параметров массы сердца и его компонентов для разных возрастных категорий здоровых лиц, составленная по результатам анализа более 80 научных публикаций в отечественной и зарубежной литературе. Предложенная нормативная база содержит как цифровые значения массы сердца и его компонентов, так и уравнения для их расчета.
1 208 Р
В пособии представлена нормативная база данных значений периметров / диаметров предсердно-желудочковых и полулунных клапанов сердца, легочной артерии и ее ветвей, а также нормативная база данных значений диаметров аорты на разных уровнях ее измерения. Наряду с цифровыми данными параметров вышеперечисленных структур приведены уравнения для расчета их нормативных значений. Пособие содержит рекомендации по выбору нормативной базы для разных возрастных категорий.
1 242 Р
Основные этапы развития биопротезирования в отечественной кардиохирургии, включая поиск материалов для изготовления протезов клапанов сердца, разработку новых методов консервации биологических тканей. Отдельный раздел посвящен технологии изготовления и клиническому применению аллогенных трансплантатов аорты и легочной артерии при хирургической коррекции различных пороков сердца.
2 293 Р
Публикация посвящена использованию метода рентгеновской компьютерной томографии (КТ) сердца в диагностике врожденных пороков у больных различного возраста. Сформулированы показания к применению метода рентгеновской КТ. Дано подробное описание методики сканирования и анализа изображений. Приведен образец заключения, выдаваемый на руки больному. Показаны диагностические приоритеты метода в различных ситуациях.
1 242 Р
Описаны перспективные методы диагностики постишемической дисфункции миокарда и пути ее преодоления как в терапевтической практике, так и после кардиохирургических операций, рентгенохирургических вариантов реваскуляризации.
2 137 Р
В рекомендациях сформулированы показания к применению МРТ, дано подробное описание методики сканирования и анализа изображений. Приведен образец протокола МРТ сердца, выдаваемого на руки больному.
Предлагаемые методические рекомендации могут быть использованы для обследования больных любого возраста с диагнозом «врожденный порок сердца» с целью уточнения анатомии сердца и сосудов перед операцией, а также для динамического наблюдения после операции. Они применимы для МР-томографов любой комплектации, включая стандартную, которой оснащены томографы во многих медицинских учреждениях.
1 220 Р
Этот материал является самым большим в России, а представленный протокол обеспечения операций, тактика и варианты оперативных вмешательств могут служить практическим пособием для специалистов, занимающихся диагностикой и лечением сердечно-сосудистых заболеваний.
2 137 Р
В рекомендациях изложены современные представления об использовании временной бивентрикулярной стимуляции в раннем послеоперационном периоде у больных с низкой фракцией выброса. Настоящее пособие ориентировано на широкий круг врачей-кардиологов, кардиохирургов, а также реаниматологов-анестезиологов, работающих в кардиохириргических стационарах.
1 242 Р
В пособии изложены современные представления об оценке функции левого желудочка по данным тканевой допплерографии. Авторами проведен анализ функции левого желудочка по данным тканевой допплерографии у больных с аортальными пороками до и после оперативного лечения.
Настоящее издание ориентировано на широкий круг врачей-кардиологов и терапевтов, клинических ординаторов и аспирантов.
1 264 Р
В пособии изложены современные представления о ремоделировании левого желудочка у больных с разной патологией. Авторами проведен анализ ремоделирования левого желудочка у больных с аортальными пороками. Настоящее издание ориентировано на широкий круг врачей-кардиологов и терапевтов, клинических ординаторов и аспирантов.
1 253 Р
В рекомендациях изложены современные представления о показаниях к имплантации постоянного ЭКС в детском и подростковом возрасте. Настоящее пособие ориентировано на широкий круг врачей-кардиологов, кардиохирургов, а также реаниматологов-анестезиологов, работающих в кардиохирургических стационарах, клинических ординаторов и аспирантов.
1 291 Р
Детально описаны жалобы, анамнез, данные клинического осмотра больных с легочной гипертензией, приведены классические и наиболее современные методы инструментальной диагностики. Некоторые виды обследования предложены на основании результатов собственных исследований, в связи с чем приведены их краткие результаты.
1 208 Р
Представлены эмбриология, патологическая анатомия сердца, современные методы диагностики. Определены показания и противопоказания к радикальной коррекции порока, к многоэтапному хирургическому лечению этой патологии. Анализируются результаты хирургической коррекции различных сложных форм тетрады Фалло. Представлены меры профилактики послеоперационных осложнений с целью снижения летальности и улучшения качества жизни пациентов в отдаленные сроки после операции. Приведены показания и методика выполнения повторных операций после радикальной коррекции порока.
2 132 Р
Современные представления об этиологии, патогенезе, эпидемиологии, патоморфологии сосудистых когнитивных нарушений, а также других заболеваний, сопровождающихся нарушениями когнитивных функций: подробно рассмотрены вопросы классификации, клинической картины, нейропсихологической, лабораторной и инструментальной диагностики, принципы, направления и схемы терапии.
2 143 Р
Рассмотрены гериатрические аспекты заболеваний сердечно-сосудистой системы и их лекарственной терапии. При подготовке текста использованы материалы последних научных и научно-практических конференций и симпозиумов, а также клинические рекомендации и стандарты.
2 408 Р
Многие заболевания могут иметь трудно различимые сходные симптомы и синдромы. В старости у человека может быть сразу несколько заболеваний, с поражением различных органов и систем, следствием чего является полипрагмазия. Многие грани патогенеза различных заболеваний представляются более прозрачными, а различия менее значимыми. Книга дает возможность искать более рациональные подходы к медикаментозной терапии, а ряд существующих рекомендаций признать ошибочными.
3 154 Р
300 часто встречаемых электрокардиограмм. Предназначено для практического закрепления теоретических знаний, полученных из учебников и учебных пособий по электрокардиографии, а также может с успехом использоваться в процессе обучения. Этому, несомненно, способствует включение во второе издание списка электрокардиографических диагнозов, с помощью которого можно легко найти электрокардиограммы по любой интересующей теме, что, безусловно, повышает эффективность его использования. Для более продуктивной работы с атласом в раздел «Приложение» включен краткий справочник-«шпаргалка» ЭКГ.
6 280 Р
Издание является кратким практическим руководством по клинической эхокардиографии и содержит основные сведения о современных методах ультразвукового исследования сердца. В книге сформулированы показания к проведению исследования, а также преимущества и ограничения методов исследования. Представлены эхокардиографические признаки патологии сердца и принципы анализа результатов исследований. Получив доступ к электронной версии, читатель может посмотреть видеоизображения различных патологий сердца в режиме реального времени, что позволит начинающему специалисту совершествоваться в диагностике.
4 432 Р
В книге анализируются причины развития функциональной митральной недостаточности, ее анатомические, патофизиологические, клинические и эхокардиографические особенности исходя из современных представлений. Освещены основные алгоритмы лечения, убедительно демонстрируются клинические и гемодинамические эффекты лечения на основе данных литературы и собственных наблюдений.
2 993 Р
В книге дано расширенное определение вариабельности ритма сердца и представлена новая классификация анализируемых показателей, основанная на физиологическом подходе. Особое внимание уделено функциональным пробам и кросс-анализу вариабельности ритма сердца — вариабельности длительности дыхательного цикла.
3 783 Р
Представлены исследования, посвященные созданию уникальной технологии изготовления криосохраненных аллографтов и их модификаций с помощью методов тканевой инженерии. Обобщен опыт создания крупнейшего в России тканевого банка криосохраненных аллографтов. Специальная глава посвящена современным диагностическим методикам. Особое внимание уделено описанию хирургической анатомии и техники коррекции аортальных пороков, выбору методов реконструкции фиброзного кольца при обширных поражениях при инфекционном эндокардите. Приведены непосредственные и отдаленные результаты пересадки аллографтов в аортальную позицию.
2 003 Р
Книга направлена на решение конкретных практических задач – профилактика, ранняя диагностика и адекватная терапия послеоперационных пневмоний, глубоких раневых инфекций, сепсиса, инфекционного эндокардита и других нозологических форм инфекций.
2 562 Р
В монографии поднимаются проблемы лечения атипичных коарктаций при врожденной гипоплазии аорты и стенозирующем неспецифическом аортоартериите, – заболеваниях, которые у большинства больных сопровождается стойкой, нередко злокачественной артериальной гипертензией.
1 268 Р
Представлены методики лечебной гимнастики и лечебного массажа для детей раннего возраста после операции на сердце, разработанные и применяемые в НЦССХ им. А. Н. Бакулева РАМН. Пособие предназначено для методистов по лечебной физкультуре, специалистов по массажу и медицинских сестер.
1 168 Р
Гепарининдуцированная тромбоцитопения требует своевременной диагностики и специфического лечения. Большие сложности возникают при выборе тактики ведения пациентов с выявленным синдромом ГИТ, нуждающихся в операциях на сердце или в коронарной ангиопластике. Особые подходы нужны при проведении гемодиализа и лечении случившихся тромбозов.
1 953 Р
Клиника, диагностика, дифференциальная диагностика, диагностические ошибки и лечение симптоматических артериальных гипертензий при неспецифическом аортоартериите, узелковом периартериите, синдроме Чарга–Стросса, геморрагическом васкулите, системной красной волчанке и склеродермии – заболеваниях, с которыми встречаются многие врачи. Вопросы дифференциального диагноза обсуждаются с учетом традиционных и новых, современных тенденций. Рассмотрены вопросы диагностики и лечения больных в амбулаторных и стационарных условиях.
1 974 Р
Представлена техника выполнения различных модификаций операции Фонтена, обоснованы критерии отбора больных для гемодинамической коррекции. Проанализированы непосредственные и отдаленные результаты различных методик операции Фонтена как на основании данных литературы, так и собственного материала, являющегося самым большим в нашей стране. Изучены причины развития наиболее типичных осложнений гемодинамической коррекции и показаны пути их лечения и профилактики.
2 167 Р
Книга посвящена особенностям патогенеза, клиники, диагностики и хирургического лечения ишемической болезни сердца (ИБС) у женщин. В ней обобщен опыт около 300 операций аортокоронарного шунтирования (АКШ) и реконструкции левого желудочка у больных женского пола. Несмотря на особенности клинической картины ИБС у женщин, анатомии коронарных артерий и их патологии, операция аортокоронарного шунтирования остается наиболее эффективным методом лечения и с накоплением опыта дает такие же прекрасные непосредственные и отдаленные результаты, как и АКШ у пациентов мужского пола.
1 899 Р
На основе принципов доказательной медицины и с разных точек зрения (клинической, психологической, социально-экономической) рассмотрены многие проблемы изучения, диагностики, профилактики и лечения сердечно-сосудистых заболеваний.
2 038 Р
Один из наиболее крупных в мире клинический материал по хирургическому лечению сочетанных поражений коронарных и брахиоцефальных артерий, включающий 184 этапных и 218 одномоментных операций. Описаны разработанная авторами программа неинвазивного скрининга поражений брахиоцефальных артерий у больных ИБС и оригинальная методика одномоментных реконструктивных операций на коронарных и брахиоцефальных артериях с использованием гипотермической перфузии на этапе реваскуляризации головного мозга.
2 038 Р
В книге освещены современные представления о лимфатической системе сердца в норме и при различной патологии, способах лекарственного насыщения лимфатической системы и лимфогенных методах коррекции при заболеваниях сердца.
Книга предназначена для широкого круга специалистов – физиологов, патологоанатомов, кардиохирургов, а также всех, интересующихся смежными областями знаний.
2 114 Р
Представлен новый неинвазивный метод лечения стенокардии, основанный на кардиосинхронизированной наружной пневмокомпрессии сосудов нижних конечностей, приводящей к повышению диастолического давления в аорте и улучшению кровоснабжения миокарда. Методические рекомендации предназначены для терапевтов, кардиологов.
1 146 Р