За последние десятилетия проблема профилактики, ранней диагностики, контроля за течением сахарного диабета (СД) у детей и взрослых стала острейшей медико–социальной проблемой, которая в большинстве стран мира обозначена в числе приоритетных направлений развития здравоохранения. Приводя к тяжелым осложнениям и ранней потере трудоспособности, СД характеризуется высокой смертностью, в том числе в молодом возрасте [1]. Согласно статистическим данным, представленным ВОЗ [2], в настоящее время в мире насчитывается 346 млн человек, больных СД.
За последние десятилетия проблема профилактики, ранней диагностики, контроля за течением сахарного диабета (СД) у детей и взрослых стала острейшей медико–социальной проблемой, которая в большинстве стран мира обозначена в числе приоритетных направлений развития здравоохранения. Приводя к тяжелым осложнениям и ранней потере трудоспособности, СД характеризуется высокой смертностью, в том числе в молодом возрасте [1]. Согласно статистическим данным, представленным ВОЗ [2], в настоящее время в мире насчитывается 346 млн человек, больных СД.
По прогнозам ВОЗ, за период 2005–2030 гг. число случаев смерти от СД удвоится. В промышленных странах распространенность СД составляет 5–6% и имеет тенденцию к дальнейшему увеличению [2].
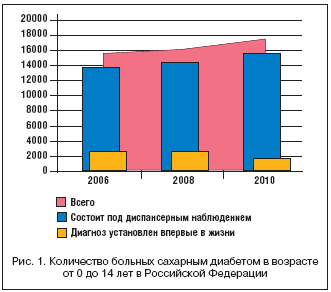
Особую настороженность вызывает увеличение частоты возникновения СД у детей. Результаты собственных исследований динамики заболеваемости СД в Российской Федерации за последние годы, проведенных путем анализа данных статистической отчетности из субъектов РФ, отражены на рисунках 1 и 2.
В этой связи становится все более актуальной проблема обеспечения детей и взрослых, больных СД, знаниями и навыками, необходимыми для его самостоятельного «ведения», выхода из кризов и изменения образа жизни, что является основой для успешного лечения заболевания [3]. Согласно результатам исследований, интенсификация терапии снижает частоту микроангиопатических осложнений, но в то же время требует более эффективного самоконтроля за течением СД, что обеспечивается частым и высокоинтенсивным обучением и продолжающейся поддержкой [3].
В РФ приняты унифицированные правила и образовательные программы для больных СД, закрепленные в действующем законодательстве. Разработка данных программ и исследования по эффективности их применения проводились в рамках реализации федеральной программы «Сахарный диабет» Министерства здравоохранения России в тесном сотрудничестве с Европейским бюро ВОЗ. Рекомендуемые унифицированные программы с подробным описанием необходимых средств, наглядных пособий, тестовых заданий опубликованы в специальном приказе Министерства здравоохранения РФ.
Школа больных СД (далее – Школа) создается в составе лечебно–профилактических учреждений (центров здоровья) на функциональной основе.
Работу Школы возглавляет заведующий, назначаемый руководителем соответствующего лечебно–профилактического учреждения. Как правило, это врач–эндокринолог (врач–диабетолог) или медицинская сестра с высшим образованием, прошедшая специальную подготовку. Школа в своей деятельности руководствуется нормативными актами Министерства здравоохранения РФ, уставом учреждения здравоохранения, на базе которого она создана. Обучение проводится по структурированным программам отдельно для каждой категории больных:
• больные СД 1–го типа;
• больные СД 2–го типа;
• больные СД 2–го типа, получающие инсулин;
• дети и подростки, больные СД и их родственники;
• беременные, больные СД.
Обучение в Школе также необходимо адаптировать к возрасту и степени полового созревания пациента. На этом принципе основывается формирование возрастных групп обучаемых.
В первую группу включают родителей новорожденных и детей первых лет жизни. Маленькие пациенты полностью зависят от родителей и медицинского персонала (прием пищи, инъекции, мониторинг), поэтому нуждаются в формировании близких отношений с обеспечивающим медицинскую помощь работником. Немаловажно создание психологического контакта с матерью больного ребенка, поскольку на фоне нарастающего стресса у нее снижается связь с ребенком и отмечается депрессия [3]. Проблемами, которые необходимо решать обучающей бригаде медицинских работников в данном случае, являются: колебание настроения у больного СД новорожденного ребенка; сопряженность инъекций и контроля уровня глюкозы в крови с болевыми ощущениями, которые возникают вследствие медицинских манипуляций и ассоциируются у ребенка с белым халатом врача. Эти препятствия обусловливают необходимость установления доверительных отношений с семьей больного ребенка и обучения мониторингу за течением СД, поскольку гипогликемия у новорожденных встречается часто и может приводить к тяжелым осложнениям.
Во многих странах мира широко обсуждалась целесообразность обучения дошкольников с СД и то, зависят ли конечные исходы данной болезни от обучения в этой возрастной группе [3]. Однако родители сообщают о необходимости, значимости обучения и поддержки.
К третьей группе обучения относятся дети школьного возраста. Занятия для этих пациентов должны включать следующие темы:
• помощь и регулирование перехода к образу жизни школьника, развитие самоуважения (чувства собственного достоинства) и отношений со сверстниками;
• обучение навыкам проведения инъекций и мониторингу гликемии;
• распознавание и понимание симптомов гипогликемии;
• улучшение понимания самостоятельного ведения заболевания;
• адаптация больного СД к школьному обучению, приему пищи в школе, физической активности и занятиям спортом;
• включение мониторинга уровня глюкозы в крови и инъекций в школьный режим;
• советы родителям по постепенному развитию независимости ребенка с передачей соответствующей ответственности.
У детей школьного возраста существует неудовлетворенность в связи с тем, что врачи разговаривают с родителями, а не с ними. Образовательные программы, сфокусированные на возрасте пациента, эффективны у детей и их семей.
В третью, школьную, группу можно включить и больных подросткового возраста. Подростковый период – переходная фаза развития между детством и взрослой жизнью, имеющая ряд биологических и психологических особенностей, которые обусловливают некоторые проблемы в ведении СД у таких больных [3]. Ухудшение контроля за течением СД в этой возрастной группе часто связано с нерегулярным питанием, недостаточной физической активностью, нечеткими выполнениями назначений врача, эндокринными изменениями, связанными с пубертатным периодом, и другими факторами. Особенности направлений работы в Школе для подростков включают в себя:
• развитие доверительных отношений между подростком, группой обучающихся и бригадой специалистов;
• помощь подростку в определении приоритетов и постановке небольших достигаемых целей, особенно если есть противоречия между социальными потребностями подростка и ограничениями, связанными с наличием СД;
• обеспечение понимания физиологических изменений пубертатного периода, их влияния на дозы инсулина, решение возникающих проблем начиная с контроля массы тела, регулирование диеты;
• объяснение важности скрининга ранних симптомов осложнений СД и улучшения метаболического контроля;
• доверительные беседы с подростком о процессе полового созревания, укрепление в нем чувства уверенности в себе, но при этом сохранение доверия и поддержки со стороны родителей;
• помощь подростку и родителям в формировании отношений с новым уровнем вовлечения родителей в процесс лечения СД.
Цель и задачи Школы – это обучение больных СД методам самоконтроля, адаптации проводимого лечения к конкретным условиям жизни, профилактике острых и хронических осложнений заболевания.
В соответствии с основной задачей заведующий Школой организует обучение больных СД по разработанным структурированным программам; проводит первичные и повторные циклы обучения по проведению самоконтроля и профилактике осложнений СД; контролирует уровень знаний больных СД; анализирует эффективность работы Школы; координирует свою деятельность с работой других подразделений и специалистами, участвующими в оказании специализированной помощи больным СД.
Примерный план занятий в «Школе самоконтроля сахарного диабета»
Занятие 1. Тема: «Знакомство с пациентами». Организация работы Школ для больных СД.
В настоящее время в странах с высоким уровнем диабетологической помощи обучение играет роль базисного компонента в лечении больных СД. Система обучения в этих странах построена в соответствии с определенными научно обоснованными принципами [4]. Для обучения пациентов с СД используют следующие формы:
1. Индивидуальное обучение, рекомендуемое чаще для детей, а также при первичном обучении взрослых с впервые выявленным СД и беременных, заболевших СД. Проводится по интенсивной программе с четкими инструкциями относительно правил контроля СД и практических аспектов лечения инсулином и диетотерапии.
2. Групповое обучение пациентов, имеющих стаж заболевания и личный опыт контроля СД. Групповое обучение может базироваться:
• на формальных инструкциях, как при проведении индивидуального обучения;
• на совместном обсуждении с пациентами основных теоретических вопросов лечения диабета с анализом понимания и усвоения и обязательным практическим тренингом.
Как показывает опыт работы с больными СД, именно 2–я форма группового обучения является для них наиболее предпочтительной. И более эффективным является обучение в группах из 7–10 человек, формируемых в соответствии с типом диабета, учетом возраста пациентов, их социально–культурного уровня и т. д.
Критериями исключения из группы обучения являются:
• существенное снижение остроты зрения, что делает невозможным проведение самоконтроля;
• терминальная стадия хронической почечной недостаточности;
• обострение сопутствующих заболеваний;
• тяжелый кетоацидоз;
• нарушения памяти, психические болезни.
Занятие 2. Тема: «Что такое диабет? Контроль обмена веществ».
Цель занятия: понимание СД как заболевания. Пациентов знакомят с процессами обеспечения организма питательными веществами.
Важна подача преподавателем информации в легкодоступной для восприятия форме.
Каждый орган в человеческом организме состоит из клеток, которые выполняют все жизненно важные функции организма. Им необходима энергия для работы, которую они получают из пищи, поглощаемой людьми. Пища поступает в организм через пищеварительную систему, которая включает в себя желудок, кишечник, печень, поджелудочную железу и др. Эти органы расщепляют ее на основные компоненты.
Процесс пищеварения заключается в превращении углеводов — в глюкозу, белков — в аминокислоты, жиров — в жирные кислоты. Глюкоза, или сахар крови, – это главный источник энергии для клеток. При ее отсутствии клетки прекращают работать.
По мере переваривания пищи в желудке и в кишечнике три указанных вида питательных веществ поступают в кровь и распределяются в организме. Поэтому сразу после приема пищи в кровоток поступает много глюкозы. Это помогает поддерживать нормальный уровень сахара в крови и постоянно обеспечивать клетки питательными веществами.
Но для поглощения глюкозы клеткам нужна помощь в виде инсулина — гормона, который вырабатывается поджелудочной железой и действует как ключ, «открывающий двери», через которые в клетки может войти глюкоза. В отсутствие инсулина клетки, «закрытые» для глюкозы, голодают. Когда после приема пищи содержание сахара в крови повышается, количество инсулина также повышается, чтобы избыток сахара быстро перешел в клетки. После окончания действия инсулина он расщепляется и выводится из организма.
СД 1–го типа, или инсулинозависимый диабет, возникает, если клетки поджелудочной железы, которые в нормальных условиях синтезируют инсулин, разрушены. В кровь выделяется недостаточное количество инсулина, клетки тела не могут поглощать сахар из крови и начинают «голодать», а уровень содержания сахара в крови повышается. Единственным способом преодоления этого состояния является подкожная инъекция инсулина, необходимая для его всасывания в кровь.
Если развился СД 1–го типа, то уже невозможно «оживить» погибшие клетки поджелудочной железы, вырабатывавшие инсулин. Попытки пересадки нормальной поджелудочной железы или только ее клеток, синтезирующих инсулин, все еще находятся на стадии эксперимента.
Таким образом, лечение инсулином становится обязательным в течение всей жизни человека, больного СД 1–го типа.
СД 2–го типа. До настоящего времени не установлены причины возникновения СД 2–го типа, но наследственность при этом типе играет большую роль, чем при СД 1–го типа [5,6]. Существует также взаимосвязь между ожирением и СД 2–го типа, хотя ожирение не обязательно приводит к диабету. СД 2–го типа является частым заболеванием, возникающим у 2–10% от общей популяции.
Занятие 3. Тема: «Осложнения СД. Инсулинотерапия».
Самый чувствительный орган, который может пострадать при СД, – это глаза. При СД часто появляются катаракта или диабетическая ретинопатия – диабетическое изменение глазного дна, что приводит к снижению остроты зрения.
На занятиях важно давать информацию о необходимости наблюдения у узких специалистов. Каждый пациент с СД должен 2 раза в год обследоваться у окулиста, обязателен осмотр глазного дна с расширенным зрачком в темной комнате. Лучше проходить осмотр у одного и того же офтальмолога или делать фотографии глазного дна [7].
При СД часто развиваются осложнения со стороны нижних конечностей (в них поражаются мелкие сосуды и нервы). Различают 3 типа «диабетической стопы»: ангиопатическую (с преимущественным поражением сосудов), нейропатическую (с преимущественным поражением мелких нервов) и смешанную (нервы и сосуды поражены в одинаковой степени).
При СД могут поражаться и почки (поражение мелких сосудов приводит к нарушению функции почек – диабетической нефропатии) и к более частому развитию инфекционных заболеваний в почках (пиелонефрит). Каждый пациент с СД должен не менее двух раз в год сдавать анализ мочи на определение в ней белка – альбумина. Необходимо также (особенно при наличии повышенной массы тела) регулярно следить за артериальным давлением, а также 2 раза в год сдавать кровь на биохимический анализ (креатинин и мочевина).
Одно из частых осложнений – воспалительное заболевание десен.
Развитие осложнений при диабете свидетельствует об отсутствии должного самоконтроля.
Инсулинотерапия. Общими показаниями к назначению инсулина больным диабетом являются:
• сахарный диабет 1–го типа;
• кетоацидоз, диабетические комы;
• возникновение интеркуррентных заболеваний;
• оперативное вмешательство;
• беременность и лактация;
• отсутствие эффекта от применения других методов лечения;
• значительное похудание.
Расчет разовых и суточной доз инсулина производят с учетом уровня гликемии и глюкозурии.
Занятие 4. Тема: «Профилактика. Планирование питания при СД 2–го типа».
Мероприятия первичной профилактики заключаются в пропаганде здорового образа жизни, что включает в себя: поддержание нормальной массы тела, соблюдение принципов правильного питания, прекращение или предотвращение курения, сохранение высокого уровня физической активности в нерабочее время, безопасное употребление или прекращение употребления алкоголя.
На занятиях дается информация о принципах рационального питания. Питание должно быть достаточным по количеству энергии, поступающей с пищей, но не избыточным. Энергетическая ценность пищи должна соответствовать возрасту, полу и уровню физической активности: от 6720 до 10920 кДж (от 1600 до 2600 ккал). Доля энергии, поступающей из жиров, не должна превышать 30% энергии всего суточного рациона, причем насыщенные жиры могут составлять не более 1/3 от их общего количества. Пища должна включать в себя: овощи; недробленые крупы, муку грубого помола и соответствующие сорта хлеба; свежие фрукты (в умеренных количествах); сушеные бобы и фасоль; молочные продукты со сниженным содержанием жира; нежирное мясо, рыбу и курятину без кожи. Нужно избегать рафинированного сахара и жирной пищи. Наилучшим образом пища усваивается при 5–6–разовом режиме питания в день, приблизительно в одно и то же время, промежуток между приемами пищи – 2–3 ч.
Что такое гликемический индекс (ГИ) и какое значение он имеет при построении диеты при СД? В ответ на прием любой пищи, особенно углеводной, в крови человека повышается уровень глюкозы. Эта послепищевая гликемическая реакция для каждого углеводсодержащего продукта абсолютно индивидуальна.
ГИ позволяет количественно оценить степень повышения сахара в крови при потреблении углеводсодержащих продуктов. Продукты, которые не вызывают значительного повышения уровня глюкозы в крови после еды, имеют низкий ГИ (например, крупы, хлеб грубого помола и большинство овощей). Чем ниже ГИ, тем лучше для больного СД.
По общепринятой методике определения ГИ в качестве пищевого стандарта используется традиционный пшеничный хлеб в количестве, соответствующем 50 г углеводов. Преимущественное использование в диете продуктов и блюд с низким ГИ – современная тактика диетотерапии СД, позволяющая добиться лучшей компенсации обменных нарушений.
Что такое хлебная единица? Хлебная единица – условный показатель, который используется в построении диеты для пациентов СД 1–го типа для замены одних продуктов питания другими. Одна хлебная единица содержит 10–12 г углеводов и примерно равна одному куску хлеба. Так, 1 хлебную единицу содержат 1 яблоко, 1 небольшого размера апельсин, 1 груша, 1/2 банана, 1 персик, 1 картофелина величиной с куриное яйцо, 20–25 г белого или ржаного хлеба, 1 столовая ложка манной, гречневой, пшенной или перловой крупы, 250 мл молока или кефира, 1 столовая ложка пшеничной или ржаной муки. Пересчет на хлебные единицы упрощает подсчет количества принимаемых углеводов и, следовательно, помогает более точно рассчитать дозу инсулина для введения за 30 мин. до предполагаемого приема пищи. Нужно иметь в виду, что во время завтрака на 1 хлебную единицу следует вводить 2 ЕД инсулина, а во время обеда и ужина несколько меньше – 1–1,5 ЕД.
Какие продукты не рекомендуется употреблять больным СД? Не рекомендуются сахар, конфеты, шоколад, кондитерские изделия с добавлением сахара, сдоба, пироги, варенье, мороженое и другие сладости; соки и фруктовые воды с добавлением сахара; острые, пряные, копченые закуски, консервы, горчица, перец; крепкие рыбные, мясные бульоны; алкогольные напитки.
Какие разгрузочные дни рекомендуются для больных СД 2–го типа? Как часто они назначаются? Рекомендуются низкокалорийные разгрузочные дни (500–800 ккал/сут.) 1–3 раза/нед. На фоне проводимой диетотерапии могут использоваться следующие разгрузочные дни:
• мясной – 300 г отварного мяса, приготовленного без соли, с овощным (кроме картофеля) гарниром (по 100 г), равномерно распределяемых в течение дня;
• рыбный – вместо мяса используется рыба в том же количестве;
• творожный – 500 г творога, лучше обезжиренного, который делится на 5 равных порций;
• молочный или кефирный – 1,5 л молока или кефира, разделенных на 6 приемов;
• яблочный – 1,5 кг сырых или печеных яблок.
По рекомендации врача возможны другие варианты разгрузочных дней.
Какие вещества относятся к сахарозаменителям? Сахарозаменители традиционно используются в диете больных СД для улучшения вкуса продуктов и блюд вместо рафинированной сахарозы (ксилит, сорбит, лактит, изомальт и др.). Однако, не оказывая выраженного влияния на повышение уровня глюкозы в крови после еды, сахарозаменители обладают побочным влиянием на функциональное состояние желудочно–кишечного тракта, вызывая урчание, вздутие, тяжесть в животе, поносы, в связи с чем их количество в диете больных СД регламентируется в количестве 30–40 г в сутки, на прием – не более 10–15 г.
Занятие 5. Тема: «Неотложные состояния при СД».
Основными состояниями, угрожающими здоровью и жизни больных СД, являются тяжелые гипо– и гипергликемии. Опасные для жизни гипергликемии могут проявляться в виде:
• диабетического кетоацидоза;
• гиперосмолярной некетозной гипергликемии;
• лактат–ацидоза.
Эти состояния часто могут возникать совместно, поэтому у больного с диабетическим кетоацидозом может также наблюдаться лактат–ацидоз и т.д.
Диабетический кетоацидоз характерен для больных СД 1–го типа.
Непосредственными причинами могут являться:
• поздняя диагностика;
• необоснованное снижение дозы или пропуск инъекции инсулина;
• острое инфекционное заболевание (гастроэнтерит, тяжелая инфекция мочевыводящих путей или респираторных путей, абсцесс, сепсис) [8,9].
Пациентам нужно помнить, что любое инфекционное заболевание (в особенности без адекватной антибиотикотерапии), тяжелая травма, оперативное вмешательство, острые коронарные синдромы и даже эмоциональные нагрузки при СД 1–го типа могут стать причиной декомпенсации диабета.
Клинические симптомы диабетического кетоацидоза развиваются в течение нескольких часов или дней. Характерны признаки дегидратации – сухость кожного покрова и слизистых оболочек. Выраженным клиническим проявлениям часто предшествуют полиурия и полидипсия. Пациенты, как правило, выглядят болезненно, становятся необычно вялыми, сонливыми. Прогрессирование кетоацидоза приводит к угнетению сознания вплоть до комы. Нарушается дыхание, часто отмечаются боли в животе, тошнота и рвота, которые могут быть ошибочно приняты за симптомы острой хирургической патологии, отравления и т.д. Характерен запах ацетона или «забродивших яблок», исходящий от больного. У всех больных определяются выраженные глюкозурия и кетонурия (повышение уровня содержания глюкозы в крови более 20 ммоль/л), хотя возможно развитие диабетического кетоацидоза и при концентрации глюкозы в крови 14 ммоль/л. Повышен уровень содержания кетоновых тел в плазме крови и наличие кетонурии, определяемой тест–полосками. Всем больным с подозрением на диабетический кетоацидоз показана экстренная госпитализация.
Гиперосмолярная некетозная гипергликемия чаще всего возникает у больных пожилого возраста, страдающих СД 2–го типа, за которыми нет надлежащего ухода. Развивается медленно, на фоне дегидратации, приема диуретиков, заболеваний сосудов головного мозга и почек. Уровень содержания глюкозы, как правило, сильно повышен (от 25 до 100 ммоль/л). Кетонурия и ацидоз отсутствуют или минимальны, если наблюдается «чистая» форма этого состояния. Характерны выраженные симптомы дегидрации, сердечно–сосудистой недостаточности.
Лечение гиперосмолярной гипергликемии также должно проводиться в условиях отделения интенсивной терапии.
Лактат–ацидоз может быть вызван алкогольным или другими поражениями печени или обусловлен развитием шока. У больных СД, получающих бигуаниды (метформин), существует риск развития лактат–ацидоза. При данном состоянии определяется метаболический ацидоз, но кетонурия отсутствует или минимальна при «чистой» форме этого состояния. Возможно одновременное развитие лактат–ацидоза с диабетическим кетоацидозом или гиперосмолярной гипергликемией. Состояние характеризуется признаками ацидоза. Кожные покровы бледные, иногда с синюшным оттенком, наблюдаются явления выраженной сердечной недостаточности. Обязательна госпитализация больного в отделение интенсивной терапии.
Гипогликемия у больных СД возникает при содержании сахара в крови в пределах 3,0–3,5 ммоль/л (55–65 мг/дл). Как правило, начинается остро и проявляется симптомами различной степени выраженности: от бессимптомной гипогликемии до гипогликемической комы.
Основными причинами гипогликемии у больных СД являются:
• запаздывание приема пищи или неадекватное количество углеводов в ней;
• прием чрезмерного количества алкоголя без соответствующего количества пищи;
• большая физическая нагрузка без дополнительного приема углеводов или уменьшения дозы инсулина;
• ошибка в дозе инсулина;
• изредка гипогликемическое состояние возникает у больных, получающих пероральные сахароснижающие препараты, особенно препараты сульфонилмочевины.
Как правило, в этих случаях требуется снижение дозы принимаемых препаратов, особенно у тучных больных.
Классическими признаками гипогликемии являются: слабость, потливость, дрожь, парестезия вокруг рта, снижение остроты зрения. Слабовыраженные симптомы из вышеперечисленной группы иногда появляются у многих пациентов с хорошо контролируемым СД 1–го типа. Обученные больные легко справляются с этой проблемой, принимая легкоусвояемые углеводы.
Лечение гипогликемии: прием приблизительно 20 г глюкозы; 1 стакан фруктового сока или лимонада; 4–5 кусков сахара, 5–6 леденцов или конфет. При отсутствии эффекта прием углеводов можно повторить через 5–10 мин. После купирования гипогликемии в некоторых случаях может понадобиться прием пищи, состоящей из медленноусвояемых углеводов, для предотвращения повторного приступа.
При длительно текущем СД 1–го типа может наблюдаться отсутствие симптомов–предвестников, поэтому потеря сознания больным может случиться внезапно.
β–блокаторы, особенно неселективные, могут также маскировать симптомы и приводить к выраженной гипотонии при гипогликемии.
Гипогликемическое состояние должно подозреваться во всех случаях, когда больной СД неожиданно начинает вести себя странно или внезапно впадает в коматозное состояние. Пациенты всегда должны иметь с собой идентификационную карту и письменную инструкцию по оказанию доврачебной помощи (дать сахар при необычном поведении). Больной СД должен иметь специальный браслет или брелок. Родственников, друзей, учителей, сослуживцев необходимо проинформировать о принципах оказания помощи таким пациентам.
Доврачебная помощь больному с гипогликемическим состоянием:
• определить уровень содержания глюкозы в крови; при наличии навыков быстро ввести больному внутривенно 40–60 мл 40% раствора глюкозы;
• если у больного имеется специальный набор для введения глюкагона, то внутримышечная инъекция 1 мг глюкагона может быть альтернативной введению глюкозы;
• если невозможно осуществить ни одного из вышеперечисленных действий, то втирание меда, варенья или глюкозного геля в десны и слизистую оболочку щек больного приведет к чресслизистому всасыванию глюкозы; но не следует вливать сладкие растворы в рот больному, находящемуся в коматозном состоянии;
• после выведения больного из комы рекомендуется продолжать лечение пероральным введением глюкозы.
Лечение гипогликемического состояния на догоспитальном этапе (если доврачебная помощь не оказывалась) начинается с внутривенного введения 40–60 мл 40% раствора глюкозы или внутримышечной инъекции 1 мг глюкагона под контролем уровня содержания глюкозы в крови любым доступным методом. Если больному не стало лучше, то необходимо искать другие причины коматозного состояния. В результате длительной гипогликемии может наступить повреждение тканей головного мозга, поэтому вместо введения 40% раствора глюкозы лучше начать внутривенную инфузию 10% раствора глюкозы и обеспечить срочную госпитализацию больного.
Каждый эпизод гипогликемии оказывает выраженное повреждающее воздействие на центральную нервную систему.
На занятиях в Школе необходимо объяснять опасность этого состояния, научить основным правилам диагностики и лечения гипогликемии как больного, так и его родственников.
Занятие 6. Тема: «Физические нагрузки при СД».
Физическая тренировка даже в умеренном объеме повышает чувствительность к инсулину, причем, как доказано в ряде исследований, независимо от степени и тяжести инсулиновой резистентности. Достаточным уровнем физической активности в свободное от работы время считаются занятия аэробными физическими упражнениями (вовлекающими большие группы мышц в часто повторяющиеся движения) не менее 5 раз/нед., по 30 мин. Критерием правильного выполнения упражнений является достижение на высоте физической нагрузки пульса, составляющего 75% от максимальной возрастной нормы. Максимальная норма в соответствии с возрастом определяется по формуле (220 минус возраст человека в годах). Именно эти правила, регулярно соблюдаемые пациентами в исследованиях по профилактике СД, и способствовали предотвращению развития этого тяжелого заболевания [10].
Самоконтроль уровня глюкозы в крови дает важную информацию для оценки уровня глюкозы и принятия адекватных и своевременных мер по коррекции проводимой терапии. Глюкометр – прибор, позволяющий определять, насколько образ жизни человека влияет на течение СД [11]. Проводя тестирование, пациент или родители ребенка имеют возможность сразу увидеть, как могут изменяться показатели глюкозы в крови в результате переедания/дефектов вскармливания, изменения веса, при физических нагрузках и пр. Если больной СД использует инсулин, то контроль уровня глюкозы в крови необходим для предупреждения таких последствий, как гипо– и гипергликемия. Также это помогает правильно подобрать нужную дозу инсулина.
Таким образом, преимущества самостоятельного измерения уровня глюкозы в крови – это:
• лучший способ следить за состоянием диабета;
• эффективный и удобный метод измерения уровня глюкозы в крови, где бы ни был больной ребенок – дома, в школе или в пути;
• один из способов выявить ночную гипогликемию;
• своевременная корректировка привычного образа жизни на основе показаний того, как изменение характера питания, физические упражнения и другие факторы влияют на содержание глюкозы в крови;
• помощь в определении правильной дозы инсулина.
Результаты измерений помогают врачу назначить больному правильное и эффективное лечение.
Рекомендации, которые помогают больному определить частоту тестирования уровня глюкозы в крови [12]:
1. Если назначена инсулинотерапия, то в первую очередь необходимо удостовериться в том, что пациент получает правильную дозу. На начальных стадиях терапии необходимо проверять уровень глюкозы 3–4 раза в сутки. Показатели измерений подскажут, сколько инсулина нужно для поддержания глюкозы на приемлемом уровне, т.е. <6,5 ммоль/л утром и около 8 ммоль/л через 2 часа после еды.
2. Если человек находится на диете, занимается физическими упражнениями и/или принимает метформин или другие препараты, повышающие чувствительность к инсулину, показатели глюкозы могут меняться в ту или иную сторону. Так, в случае приема метформина или препаратов, повышающих чувствительность к инсулину (типа глитазонов), нет острой необходимости проверять уровень глюкозы в крови в домашних условиях. Однако его измерение может оказаться полезным для того, чтобы проверить влияние различных упражнений, продуктов и напитков на уровень глюкозы. Также это позволит вносить необходимые коррективы в соответствии с образом жизни. Тестирование можно проводить 2–3 раза/нед., в разное время суток, после различных занятий.
3. Прием таблеток сульфонилмочевины повышает продукцию инсулина, что в свою очередь приводит к понижению уровня глюкозы. При появлении симптомов гипогликемии будет целесообразно проводить тестирование чаще, чем 2–3 раза/нед. В таком случае лучше проконсультироваться с врачом – результаты тестирования помогут ему подобрать больному правильную дозу сульфонилмочевины.
Глюкометр предназначен для измерения уровня глюкозы в крови в домашних условиях или в дороге. Существует множество различных глюкометров. Врач поможет решить, какой именно наиболее удобен для пациента.
Медико–социальная и экономическая эффективность программы самоконтроля с помощью глюкометров была подтверждена результатами собственных исследований. Учитывая, что в ряде случаев, во–первых, врачи указывают на необходимость госпитализации в течение годовой диспансеризации тех детей и взрослых, у которых отмечено заболевание средней и большей степени тяжести; во–вторых, программой государственных гарантий эндокринологические койки предусматриваются в регионах только на уровне субъектов РФ, нами была рассчитана стоимость пребывания ребенка на детской эндокринологической койке в течение одного дня. Она составляла в 2010 г. 1 660,86 руб., что при средней длительности госпитализации в 12,5 дня определяет нормативную стоимость одной госпитализации ребенка на эндокринологическую койку в 20 760,77 руб.
С учетом расчета нормативной стоимости койко–дня в эндокринологическом отделении детской областной больницы определена нормативная стоимость диспансеризации одного ребенка с СД в 2010 г. в зависимости от тяжести течения заболевания (табл. 1).
В целом дети с СД провели на эндокринологических койках в лечебных учреждениях в 2010 г. 339 458 дней, что по нормативным ценам составляет 563,79 млн руб., а с учетом того, что 4 085 из них были экстренно госпитализированы с использованием машин скорой помощи, стоимость госпитализации детей с СД в течение этого года достигает уже значения 570,78 млн руб.
Самоконтроль не только снижает число осложнений, но и уменьшает длительность повторной госпитализации на 34,6% (9,7 дня). Фактически такое сокращение длительности (и стоимости) достигает величины, равной почти половине длительности госпитализации (53%) в случае больного ребенка при проведении качественного самоконтроля. Экономический эффект, приходящийся на одного ребенка, от снижения длительности госпитализации за счет осуществления постоянного качественного самоконтроля за состоянием ребенка с СД в нормативных ценах, рассчитанных на основе программы государственных гарантий РФ, составляет 16 110,36 руб. (табл. 2).
Литература
1. Дедов И.И. Введение в диабетологию: руководство для врачей / И.И. Дедов, В.В. Фадеев. М.: Берег, 1998.
2. Статистические данные ВОЗ. Информационный бюллетень. № 312, август 2011.
3. Сахарный диабет у детей и подростков. Консенсус ISPAD по клинической практике / пер. с английского Черновой Т.О. под ред. д.м.н., профессора В.А. Петерковой. 2009.
4. Diagnosis and Classification of Diabetes Mellitus Care / № 32. 2009. P. 62–67.
5. Гены антиоксидантной защиты и предрасположенность к сахарному диабету / Д.А. Чистяков, К.В. Савостьянов, Р.И. Туракулов и др. // Сахарный диабет. 2000. № 3. С. 21–22.
6. Генетика сахарного диабета у детей и подростков: пособие для врачей / И.И. Дедов, T.JI. Кураева, О.В. Ремизов и др. М., 2003. 72 с.
7. Дедов И.И. Сахарный диабет в Российской Федерации: проблемы и пути решения // Сахарный диабет. 1998. № 1. С. 7–18.
8. A second–generation genome screen for linkage to type 1 diabetes in a Bedouin Arab family / S.R. Babu, G.C. Conant, E. Eller et al. // Ann. N. Y. Acad. Sci. 2004. Vol. 1037.P. 157–160.
9. Akerblom H.K., Virtanen S.M., Ilonen J. et al. Dietary manipulation of beta cell autoimmunity in infats at increased risk of type 1 diabetes: a pilot study // Diabetologia. 2005. Vol. 48. Р. 829–837.
10. Ziegler A.G., Schmid S., Huber D., Hummel M., Bonifacio E. Early infant feeding and risk of type 1 diabetes–associated autoantibodies // Jama. 2003. Vol. 290. P. 1721–1728.
11. LifeScan, Inc.: Clinical Accuracy and User Acceptance of the OneTouch® Ultra® Blood Glucose Monitoring System. Milpitas (CA); 12/2000. AW 057–426A.
12. Методические рекомендации по применению глюкометров OneTouch® http://www.lifescan.ru.
Информация для директора школы, классного руководителя, учителей и школьного персонала
Материал подготовлен на основе Инструктивного письма Министерства общего и профессионального образования РФ «Дети с диабетом в школе».
Введение
В этом пособии кратко изложена необходимая информация, которая помогла бы школьным работникам объяснить многие поступки учеников с диабетом, поскольку, на первый взгляд, они могут показаться странными, «выпадающими» из общих правил поведения учащегося, и принимать адекватные решения и действия.
Диабет — пока еще неизлечимое заболевание, которое часто приводит к тяжелым осложнениям и инвалидности ребенка. Оно требует особой системы инсулинотерапии (до пяти уколов в день), режима питания и отдыха и значительно ограничивает его жизнедеятельность. Это значит, что такие дети нуждаются не только в дополнительной заботе при учебном процессе, но и при реабилитации и интеграции в окружающую среду. Дополнительной заботы требует и семья, воспитывающая ребенка с диабетом.
Понятно, что многие проблемы могли бы быть сняты с плеч учителя, будь у нас в школах хорошо налаженная система помощи ребенку с диабетом или любому другому ребенку с иным хроническим заболеванием со стороны школьного медицинского работника, социальной службы, школьного психолога. Безусловно — за этим будущее. Но пока этого нет, а проблема диабета уже существует, эти дети посещают общеобразовательную школу и главным действующим лицом для них в школе остается учитель. Кстати, в развитых зарубежных странах, где проблема диабета давно и эффективно решается на всех уровнях, ребенок с диабетом, большую часть своего времени проводящий в школе, чувствует, в первую очередь, заботу учителя, а учитель отвечает за жизнь своего ученика.
Как больной диабетом, ребенок имеет право на дополнительный выходной день, то есть, при необходимости, может не посещать школу в какой-либо день недели, помимо воскресенья.
Ребенок с диабетом может быть также освобожден от всех или части экзаменов. Директор школы, где обучается ребенок, решает, кто из учителей (классный руководитель, завуч и т.д.) возьмет на себя обязанность в выполнении организационных аспектов проблемы его реабилитации в школе и контролирует состояние дел по этому вопросу. Возможно, для ребенка с диабетом придется время от времени выбирать форму обучения на дому.
Что такое сахарный диабет?
Сахарный диабет — это такое состояние организма, при котором он не может вырабатывать достаточное количество инсулина. Инсулин — химическое вещество (или гормон) — вырабатывается особыми клетками поджелудочной железы и циркулирует в крови, воздействуя на множество различных тканей организма. У здорового человека поджелудочная железа вырабатывает такое количество инсулина, которое необходимо для усвоения пищи, поступаемой в виде глюкозы в кровь. Когда инсулина не хватает, уровень глюкозы (сахара) крови значительно повышен. Ребенок часто пьет, много мочится, теряет энергетические запасы организма, худеет. Эти симптомы характерны для болезни в ранней ее стадии.
Все дети, у которых выявлен диабет, нуждаются в ежедневных инъекциях инсулина, так как его нельзя принимать просто как лекарство или таблетку — он разрушается и не производит нужного действия.
За последние годы в мире было многое сделано для того, чтобы облегчить участь людей с диабетом, которые вынуждены в день делать по несколько уколов инсулина: разработаны специальные инсулиновые одноразовые шприцы и шприц-ручки с маленькой тонкой иглой, созданы приборы для измерения уровня сахара крови — глюкометры, производятся средства самоконтроля, которые помогают постоянно контролировать течение болезни. Во многих странах мира, в том числе и в России, создается сеть Школ диабета, где людей с диабетом обучают технике инсулиновых инъекций, самоконтролю, правильной организации всей жизнедеятельности — учебы, работы, общения, спорта и т.д. Делается все возможное, чтобы, научившись управлять своей болезнью, они смогли максимально приблизить свою жизненную ситуацию «человека с ограниченными возможностями» к жизни здорового, полноценного члена общества.
Основная тяжесть в процессе возвращения ребенка с диабетом к нормальной жизни ложится на плечи родителей и ближайшего его окружения. Важнейшее место здесь, конечно же, принадлежит школе; поэтому школьный учитель, в особенности классный руководитель, должен иметь необходимую информацию об этом заболевании и его течении.
Дети есть дети, и даже самые старшие из них — учащиеся последних классов школы — нуждаются в ненавязчивом, осторожном присмотре. Эта информация дается не для того, чтобы дети с диабетом стали объектом особого покровительства. Они должны в равной мере выполнять все школьные правила, как и другие дети. Речь идет о некоторой дополнительной заботе о них, вызванной теми критическими ситуациями, в которых они могут оказаться из-за болезни.
В первую очередь, на протяжении всех лет обучения ребенка в школе, очень важны личные контакты классного руководителя с родителями. При этом, первое время родители больного ребенка будут ему плохими помощниками, поскольку могут находиться буквально в шоковом состоянии после известия о заболевании; в первые месяцы им придется «переварить» массу информации о том, как ухаживать за ребенком, делать уколы, рассчитать правильный режим питания, научиться постоянному контролю за течением заболевания. В дальнейшем же, безусловно, все вопросы учебно-воспитательного характера следует решать совместно.
Конечно, классному руководителю следует ознакомиться с необходимой информацией о диабете как заболевании и ознакомить с ней других учителей (отдельная информация также должна быть для школьной медсестры, учителя физкультуры, работников столовой).
Критические ситуации при диабете. Гипогликемия
«Гипо» — сокращенная форма слова «гипогликемия». Этот термин используют для выражения симптомов, развивающихся при значительном понижении уровня сахара крови.
«Гипо» может развиться, если ребенок:
— сделал себе инъекцию инсулина, выбрав неправильную дозу (слишком большую);
— пропустил или отложил на позднее время прием пищи или поел слишком мало;
— получил значительную физическую нагрузку без дополнительного приема углеводов.
Допускать возникновения и развития состояния «гипо» очень опасно для жизни ребенка!
Здесь важно, чтобы учитель смог оперативно распознать признаки «гипо» (ребенок, особенно младших классов, не всегда может это сам сделать) и срочно принять необходимые меры.
Симптомы «гипо»: чувство слабости; повышенные нервозность, волнение, агрессивность; сильная потливость; тошнота; обидчивость, смущение, плаксивость, смятение; ухудшение зрения и слуха, нарушение координации движений; дрожание рук и озноб; возможная потеря сознания.
В принципе, каждый ребенок (кроме самых маленьких, которые могут сразу потерять сознание) заранее чувствует приближение «гипо». Проблема состоит в том, чтобы он не растерялся и знал, что в этом случае ему нужно срочно достать из портфеля и, вне зависимости от того, где он находится (например, на уроке), выпить сладкий фруктовый сок (0,5 стакана) или съесть три кусочка сахара (конфеты), или печенье, или выпить 0,5 стакана обычной пепси-колы, или принять 3 таблетки глюкозы по 5 граммов.
Действия учителя:
1. Не пугаться! Действовать решительно!
2. При первых симптомах «гипо» разрешить ребенку выпить или съесть вышеуказанное.
При этих действиях состояние «гипо» может и не развиваться дальше, но для закрепления достигнутого эффекта важно, чтобы ребенок еще что-нибудь поел. Например, стакан молока и два печенья, яблоко, бутерброд (все это всегда должно быть в портфеле ученика — родители должны следить за этим). Можно разрешить ученику выйти из класса и поесть в школьной столовой, медицинском кабинете, но обязательно отправить его с сопровождающим и убедиться, что у него есть еда.
Нет необходимости совсем отправлять ребенка домой, состояние «гипо» обычно проходит буквально через 10 — 15 минут; если эта ситуация произошла в конце учебного дня (на последнем уроке, в раздевалке), ребенка, после того, как он поест, следует отправить домой с сопровождением или вызвать для этого родителей.
3. Если же ребенок потерял сознание, требуется немедленно вызвать «скорую помощь». Не надо пытаться влить ребенку, находящемуся без сознания, сладкий чай
или иную жидкость — он может захлебнуться.
Для оказания неотложной помощи при гипогликемиях используется глюкагон в форме препарата ГлюкаГен ГипоКит, производимого компанией «Ново Нордиск» (Дания). Набор состоит из упаковки, в которой имеются ГлюкаГен 1 мг в виде порошка во флаконе, шприца с водой-растворителем и инструкция по применению.
Как использовать ГлюкаГен ГипоКит?
Надо растворить порошок ГлюкаГена водой из шприца; не вынимая иглы, тщательно и аккуратно перемешать полученный раствор, набрать его в шприц, вынуть иглу из пробки флакона и ввести ГлюкаГен подкожно или внутримышечно (как инсулин). ГлюкаГен — быстродействующий препарат, поэтому ребенок обычно прямо «на игле» приходит в себя. В течение 10 минут после инъекции ребенка необходимо покормить — дать бутерброд, фрукт или фруктовый сок, т.к. может повториться гипогликемия, ибо ГлюкаГен действует только короткое время.
ГлюкаГен ГипоКит должен быть у ребенка с собой или у медицинской сестры.
Пожалуй, «гипо» — единственное тяжелое состояние, которое можно отнести к критическим и с которым учитель может столкнуться на уроке, во время занятий физкультурой, на экскурсии, при уборке школьного класса. Вот почему учитель должен знать, как важно школьнику с диабетом вовремя поесть и что может случиться, если не дать ему возможности выполнить все необходимые процедуры.
4. Обычно время приема пищи приходится на перемену между вторым и третьим уроком (второй завтрак), после пятого урока (обед) и, если это вторая смена – между вторым и третьим уроком (полдник). Следовательно, в эти перемены ученик должен обязательно «перекусить»; если урок сдвоенный — следует дать возможность ребенку выйти; не закрывать класс на ключ, не убедившись, что ученик взял с собой завтрак; перед экскурсией надо проверить, есть ли у него в портфеле еда; учителю физкультуры — убедиться, что ученик поел перед уроком и после него. Следует также решить вопрос о том, где будут храниться сладости (сок, конфеты и пр.), необходимые для выведения из состояния «гипо», если их не оказалось в портфеле ребенка; куда звонить в экстренном случае («скорая помощь»); как при необходимости срочно связаться с родителями; как правильно поступить, если в школе нет в это время медицинского работника.
5. В каждой школе организационные вопросы решаются по-своему: где-то, если постоянно работает медицинская сестра, ребенок может не уходить после 5-го урока домой для того, чтобы сделать инъекцию инсулина и пообедать, а потом опять вернуться в школу — он делает укол у нее в кабинете и обедает в школьной столовой (пища ребенка с диабетом почти не отличается от обычной; просто, например, сладкий компот можно заменить несладким чаем); где-то ребенок делает укол в кабинете у классного руководителя (дети с диабетом пользуются специальными шприц-ручками или одноразовыми шприцами, которые просты в употреблении и не нуждаются в кипячении).
Если ребенок делает укол в школе, он должен в течение 30 минут после укола обязательно поесть, иначе может развиться состояние тяжелой «гипо». Во многих школах ребенок после 5-го урока уходит домой сделать укол и поесть, а потом возвращается в класс на 7, 8 уроки, в группу продленного дня, для участия в различных школьных мероприятиях. При этом получается, что каждый учебный день он пропускает один урок — и здесь следует решить этот вопрос с учителями-предметниками — стоит ли как-то отрабатывать этот урок. Так или иначе инициатором решения всех ор
Уважаемые пациенты! В ГАУЗ БГП 4 организована работа школы для больных диабетом. В работе школы используется амбулаторная модель обучения больных, с режимом занятий два раза в неделю в течение 4-5 недель. Обучение в школе ведет врач-эндокринолог Ермак Наталья Николаевна. В школу направляются больные с сахарным диабетом, не прошедшие обучение (первичный цикл), а также больные, уже прошедшие обучение, на повторный цикл (поддерживающий цикл).
Цели и задачи школы диабета.
Основной целью школы является улучшение качества жизни больных сахарным диабетом путём обучения с мотивацией на правильное питание и здоровый образ жизни;
Основной задачей школы является обучение больных сахарным диабетом методам самоконтроля, адаптации проводимого лечения к конкретным условиям жизни, обучение правилам рационального питания, профилактики острых и хронических осложнений;
Темы занятий
1. Что такое диабет. Самоконтроль
Сахарный диабет — это состояние, характеризующееся повышением сахара крови.
Нормальные значения сахар крови:
— Натощ ак от 3,3 до 5,5 ммоль/л
— После еды до 7,8 ммоль/л
Существуют следующие типы сахарного диабета:— сахарный диабет 1 тип
— сахарный диабет 2 тип
— редкие (специфические)
В основе развития сахарного диабета 2 типа лежит нарушение регуляцииуровня глюкозы (сахара) крови, вызванное следующими причинами:
1. нарушение выработки и выделения инсулина бета-клетками поджелудочной железы (наблюдается снижение массы бета-клеток на 50%, что приводит к развитию относительной инсулиновой недостаточности). За 10-15 лет развития сахарного диабета примерно у 40% пациентов истощение бета-клеток приводит к необходимости перевода пациентов на инсулин.
2. повышение продукции глюкозы печенью. При сахарном диабете 2 типа печень вырабатывает глюкозу в больших количествах, чем это нужно организму
3. низкая чувствительность тканей (печёночной, мышечной и жировой)к инсулину — называется «инсулинорезистентность».
При сахарном диабете 2 типа поджелудочная железа продолжает вырабатывать свой инсулин, причём часто даже в больших количествах, чем в норме (это состояние
называется «гиперинсулинизм»). Однако клетки тканей слабо на него реагируют. Со временем Ваше лечение, вероятно, будет меняться. Возможно, Вы начнёте принимать таблетки или вводить инсулин, либо Вам потребуется увеличение доз принимаемых препаратов. Это естественный процесс при сахарном диабете. Вам нечего бояться. Не реже одного раза в год Вам необходимо проходить осмотр у врачей специалистов (окулист, невропатолог, хирург-специалист по диабетической стопе) в активном «союзе» с которыми Вы научитесь управлять своим диабетом. Вы не должны недооценивать сахарный диабет. При отсутствии должного контроля с Вашей стороны в дальнейшем могут возникнуть проблемы со здоровьем.
Правильный контроль уровня глюкозы крови поможет Вам уменьшить риск развития осложнений со стороны следующих органов и систем:
• Сердце (ишемическая болезнь сердца, инфаркт)
• Головной мозг (инсульт)
• Ноги, особенно стопы (нарушение чувствительности, дефекты, язвы)
• Нервная система (диабетическая нейропатия)
• Почки (диабетическая нефропатия)
• Глаза (диабетическая ретинопатия)
Если лечащий врач рекомендует Вам проводить самоконтроль глюкозы крови в домашних условиях, запишите рекомендуемые значения в соответствующей графе таблицы (см. ниже) и приносите на прием к врачу «дневник самоконтроля» с Вашими записями результатов исследования, чтобы проследить изменения показателей глюкозы крови в разное время и в различных ситуациях.СД 1 типа развивается в молодом возрасте, сопровождается выраженными симптомами высокого сахара. Проявления сахарного диабета 2 типа нарастают медленно и постепенно, на начальных этапах протекает бессимптомно — заболевание выявляется случайно.
Признаками повышенного сахара в крови являются:
Жажда, учащенное мочеиспускание, слабость, утомляемость, плохое заживление повреждений кожи, снижение массы тела, зуд кожи или слизистых оболочек.Цель лечения сахарного диабета — достижение и постоянное поддержание уровней сахара крови, максимально приближенных к норме.Основной метод лечения при сахарном диабете 1 типа – инсулинотерапия, подсчет углеводов,при сахарном диабете 2 типа – нормализация массы тела с помощью гипокалорийной диеты и повышения физической активности, прием таблетированных сахароснижающих препаратов или инсулинотерапия.Самоконтроль является одним из важных элементов в лечении сахарного диабета и профилактики его осложнений.
Самоконтроль включает в себя:
1. проведение регулярных анализов крови на сахар;
2. определение сахара в моче (глюкозурия);
3. определение ацетона в моче;
4. умение проанализировать полученные результаты;
5. учет режима питания и физической активности;
6. умение производить коррекцию доз инсулина в зависимости от уровня сахара в крови при различных сложившихся в течении дня ситуациях;
7. контроль АД;
8. контроль массы тела
Зная уровень сахара крови можно узнать:
Достаточна ли доза вводимого инсулина. Сколько нужно сделать инсулина в данный момент, в зависимости от уровня сахара (нормальный уровень
сахара крови, гипогликемия, гипергликемия).
Как изменить дозу инсулина или питание перед физической нагрузкой.
Как изменить дозу инсулина, если вы заболели
Для самостоятельного определения уровня сахара крови можно использовать глюкометр или визуальные тест полоски.
Частота определения уровня сахара:
При сахарном диабете 1-го типа контроль производится 4 раза в день — перед основными приемами пищи (3 раза) и на ночь, перед сном. При сахарном диабете 2-го типа измерения гликемии проводятся с такой же частотой, как и при 1-ом типе диабета, если пациент находится на инсулинотерапии. Если пациент принимает сахароснижающие препараты, измерения проводят не реже двух раз в день — натощак и через 2 часа после еды.
Гликированный гемоглобин(HbA1c):
Связывание глюкозы с гемоглобином называется гликированным гемоглобином. Этот показатель позволяет судить о том, насколько высоким был уровень глюкозы крови в течение 2-3 последних месяцев. Рекомендуемая частота определения уровня гликированного гемоглобина — 4 раза в год.
Целевой уровень (HbA1c):
Возраст
Молодой Средний Пожилой, и/или ОПЖ
Нет тяжелых осложнений и/или риска
тяжелой гипогликемии
< 6,5% < 7,0% < 7,5%
Есть тяжелые осложнения и/или риск
тяжелой гипогликемии
< 7,0% < 7,5% < 8,0%
Самоконтроль питания
Очень важной частью лечения является соблюдение правильного режима питания. Вы должны уметь считать ХЕ (хлебные единицы) и делать это нужно при каждом приеме пищи. Контролируйте так же и калорийность употребляемых продуктов.
Лабораторные анализы
1.Биохимический анализ крови (холестерин, липиды, АЛТ, АСТ, билирубин, мочевина, креатинин) — 1 раз в год.
2. Общий анализ мочи — 1раз в год. В норме в моче не должно быть сахара, ацетона и белка.
3. Наличие белка в моче является первым признаком нефропатии (патология со стороны почек). На начальной стадии нефропатии появляется незначительное количество белка и вы только в том случае, если сдать анализ мочи на микроальбуминурию. Для своевременного выявления нефропатий анализ мочи на микроальбуминурию необходимо сдавать не реже 1 раза в год.
4. ЭКГ (электрокардиограмма) — 1 раз в год, необходима для своевременного выявления патологий со стороны сердца.
Консультации врачей
1. Осмотр окулиста — включает в себя осмотр глазного дна с расширенным зрачком — не реже 1 раза в год.
При непролиферативной ретинопатии — 1 раз в 6 месяцев, при пролиферативной ретинопатии — 1 раз в 3-4 месяца.
2. Посещение специалиста по стопам — не реже 1 раза в год.
3. Невролог — 1 раз в год.
2. Питание при избыточном весе. Уход за ногами
ПИТАНИЕ:Здоровое питание
Здоровое питание является самой важной частью Вашего лечения. Вы должны стараться употреблять меньше жиров и больше клетчатки:
старайтесь, чтобы в Вашем пищевом рационе содержалось 50% углеводов (картофель, рис, макаронные изделия), 25% белков (мясо, рыба, бобы) и 25% клетчатки (фрукты и овощи). Возможно, это будет значительно отличаться от того, как Вы питались раньше. Но помните – полезное не означает невкусное!
Больше физической активности
Физические упражнения помогут Вам снизить уровень глюкозы крови.Они могут быть простыми, например, подъём по лестнице вместо лифта или прогулка вместо поездки на машине. Физическая активность также улучшает кровообращение и очень полезна для сердца.
Питание при диабете 2 типа
Больным сахарным диабетом 2 типа без избытка массы тела, калорийность питания ограничивать не надо, достаточно придерживаться правил рационального питания.
Пациентам с избыточной массой тела (ИМТ >25), лишний вес мешает собственному инсулину действовать эффективно, поэтому снижение веса для таких пациентов — залог успешного лечения! Часто похудание даже на 4-5 кг ведет к значительному улучшению уровня гликемии. В настоящее время нет препаратов, которые сами по себе, без соблюдения диеты, могли бы обеспечить эффективное и безопасное снижение веса. Единственный надежный путь — ограничение поступлений в организм энергии, то есть соблюдение низкокалорийной диеты. Возникающий в результате этого дефицит энергии приводит к тому, что организм начинает расходовать энергию, запасенную в виде жировой ткани. Носителями энергии в пище являются три ее компонента: белки, жиры и углеводы. Самые калорийные из них жиры: они содержат в два раза с лишним больше энергии (9 ккал на 1 г) по сравнению с белками и углеводами (4 ккал в 1 г). Подсчитывать точную калорийность каждого продукта совсем не обязательно. Достаточно разделить все пищевые продукты на три группы:
1. Продукты, которые можно употреблять без ограничения. К этой группе относятся все овощи, за исключением картофеля и кукурузы (но приготовленные с минимум жира), а также чай, кофе без добавления сливок и сахара.
2. Продукты, которые можно употреблять в умеренных количествах (половину от привычной порции — то есть съедать вдвое меньше, чем обычно). К этим продуктам относятся нежирное мясо, нежирная рыба, нежирные молочные продукты, сыр менее 30% жирности, картофель, кукуруза, бобовые, хлеб, крупы, фрукты, яйца.
3. Продукты, которые следует исключить из повседневного рациона. В эту группу относятся продукты,
содержащие много жира (масло, жирные мясо, рыба, копчености, колбасные изделия, кожа птиц, консервы, сыр с жирностью более 30%, сливки, сметана, майонез, орехи, семечки);
сахар и сладости (кондитерские изделия, конфеты, шоколад, варенье, джем, мед, сладкие напитки, мороженное);
алкогольные напитки (1 г чистого спирта содержит 7 ккал).
Вот несколько правил, которые помогут уменьшить содержание жиров в рационе:
• Изучите информацию на упаковке продукты. Можно выбрать пищу с пониженным содержанием жира (например, творог, йогурт, сыр).
• Удаляйте видимый жир с мяса перед приготовлением. С птицы обязательно снимайте кожу, она содержит много жира.
• Избегайте жаренья продуктов, это резко повышает их калорийность за счет масла. Лучше применять такие способы приготовления, как запекание, тушение в собственном соку, гриль и т.д.
• Старайтесь употреблять овощи в натуральном виде. Добавление в салаты сметаны, майонеза, масляных заправок сильно увеличивает калорийность.
• Когда хочется перекусить, избегайте высококалорийных, богатых жирами продуктов, например, чипсов, орехов. Лучше перекусить фруктами или овощами.
Правила ухода за ногами:
1. Ежедневно внимательно осматривать свои ноги на предмет ранок, трещин, потертостей.
2. Ежедневно мыть ноги. После мытья ноги насухо протереть, осторожно промокая кожу, особенно в
межпальцевых промежутках.
3. Регулярно обрабатывать ногти пилочкой, формируя правильный горизонтальный край ногтя.
4. Удалять мозоли можно только при помощ и пемзы.
5. Если ноги мерзнут, согревать их надо теплыми носками без тугих резинок.
6. Перед тем, как надеть обувь, нужно проверить ее внутреннюю поверхность – не попали ли внутрь
посторонние предметы, не завернулась ли стелька.
При сахарном диабете запрещено:
Нельзя при уходе за ногами использовать острые предметы – ножницами, бритвенными лезвиями. Их использование – одна из самых частых причин возникновения травм, особенно в условиях сниженной
чувствительности и плохого зрения. Если ноги мерзнут, нельзя согревать их при помощи грелок, батарей парового отопления,
электронагревательных приборов, так как легко получить ожог. Нельзя принимать горячие ножные ванны, температура воды не должна быть выше 37°. Ножные ванны
не должны быть длительными. Не рекомендуется ходить босиком. Необходимо отказаться от неудобной (узкой, натирающей, давящей) обуви и не носить туфли на
высоком каблуке. Новую обувь надевать не более чем на час в первый раз и не применять методы разнашивания (надевание на мокрый носок). Недопустимо ношение обуви на босу ногу.
От мозолей нельзя избавляться при помощи мозольных жидкостей, мазей или пластырей, так как все они содержат вещества, разъедающие кожу. Нельзя носить носки с тугими резинками, это затрудняет кровообращение.
Первая помощь при повреждениях стоп:
1. Ранку, потертость или трещину нужно промыть дезинфицирующим раствором (1% раствор диоксидина, 0,01% раствор мирамистина или 0,02% раствор фурацилина). Промытую ранку закрыть стерильной повязкой или бактерицидным лейкопластырем.
2. Нельзя использовать спиртовые растворы (спиртовой раствор йода, «зеленку», концентрированную «марганцовку»). Нежелательно использовать повязки с мазями на жировой основе. Нет смысла обрабатывать раны инсулином, он не обладает заживляющим действием.
3. Если в области повреждения появились признаки воспаления (покраснение, отечность, гнойные выделения) немедленно обращайтесь к врачу!
3. Что такое Глипогликемия
Гипогликемия – это состояние организма, при котором сахар крови снижается ниже 3,3 ммоль/л.Причины возникновения гипогликемии:
1. Передозировка инсулина
2. Передозировка таблетированных сахароснижающих препаратов
3. Пропуск приема пищи или недостаточное употребление пищи (ХЕ — углеводов) после инъекции инсулина
4. Голодание
5. Инфекция желудочно — кишечного тракта (пищ евое отравление, сопровождающ ееся поносом, рвотой)
6. Интенсивные незапланированные физические нагрузки
7. Употребление алкоголя
Симптомы гипогликемии:
• внезапное ухудшение в состоянии
• потливость
• сердцебиение
• страх
• чувство голода
• дрожь в теле, внезапная слабость, головокружение
• внезапная тошнота
• бледность кожи
Первая помощь при гипогликемии:
Съесть что-нибудь сладкое, т. е. продукты, содержащ ие быстрые углеводы (1-2 ХЕ):
1 стакан фруктового сока, кока-колы, сладкого чая,
2 — 4 кусочка сахара,
1 — 2 чайные ложки меда или варенья,
2 — 3 карамельки,
можно принять глюкозу в виде таблеток.
Если через 5-10 мин. после приема быстрых углеводов или глюкозы вам не стало легче, то необходимо
принять еще точно такую же дозу углеводов. Когда симптомы гипогликемии станут меньше желательно съесть
1 ХЕ медленных углеводов (кусочек хлеба).
При тяжелой гипогликемии вводится внутривенно 40% раствор глюкозы или глюкагон (ГлюкагенГипоКит)
подкожно или внутримышечно в дозе 0,5 мл (детям до 7 лет) или 1,0 мл (старше 7 лет и взрослым).
4. Осложнения при сахарном диабете
Сахарный диабет развивается, когда организм не способен поддерживать уровень глюкозы (сахара) крови в пределах нормы. У здорового человека этот уровень контролируется гормоном инсулином. Он вырабатывается специальными клетками в поджелудочной железе. При сахарном диабете поджелудочная железа производит недостаточное количество инсулина, либо организм не способен использовать собственный инсулин должным образом (это называется инсулинорезистентность»).
Если уровень глюкозы крови не поддерживать близким к норме, то возникает риск развития серьёзных осложнений со стороны:
• Глаз
• Почек
• Ног (особенно страдают стопы)
• Сердца
• Системы кровообращения
• Нервной системы
Цель лечения сахарного диабета – поддержание уровня глюкозы крови как можно ближе к нормальным значениям, чтобы снизить риск развития или замедлить прогрессирование уже имеющихся осложнений.
Возможные осложнения при сахарном диабете:
- Инсульт
При сахарном диабете повышается риск возникновения инсульта. - Инфаркт миокарда
Наиболее часто встречающееся осложнение, которое может быть вызвано и другими заболеваниями сердца. На риск развития сосудистых осложнений также оказывает влияние повышенное артериальное давление. - Диабетическая нейропатия
Повышенный уровень глюкозы крови приводит к поражению нервных волокон и стенок кровеносных сосудов, питающих нервы. Эти нарушения называют диабетической нейропатией. Отсутствие должного ухода за стопами может стать причиной серьезных поражений стоп, которое потребует длительного лечения c постельным режимом и даже хирургического вмешательства. - Диабетическая ретинопатия
Также высокий уровень глюкозы крови вызывает поражение мелких сосудов на внутренней оболочке глаза (сетчатке). Это может привести к снижению зрения и даже слепоте. Поражение мелких сосудов происходит постепенно, поэтому может протекать незаметно в течение длительного времени. Обязательно проходите осмотр органов зрения не менее одного раза в год. - Диабетическая нефропатия
Поражение мелких сосудов в почках может привести к нарушению их функции. Заболевание можно выявить на самых ранних стадиях, когда процесс ещё обратим. Поэтому важно не реже 1 раза в год сдавать анализ мочи на микроальбуминурию (наличие небольшого количества белка в моче). - Заболевания полости рта
При поражении мелких сосудов слизистой оболочки полости рта и десен происходит нарушение питания костной ткани и дёсен. А общее ослабление иммунитета приводит к снижению способности организма бороться с инфекцией, в том числе в полости рта.
Высокое содержание глюкозы крови способствует размножению микроорганизмов.
Во рту образуется микробный налет на зубах. Это может приводить к множественному кариесу, заболеванию дёсен с кровоточивостью, отёку, боли. Поэтому необходим регулярный уход за полостью рта и постоянное наблюдение у стоматолога (каждые 6-12 месяцев). - Эректильная дисфункция
У мужчин с сахарным диабетом могут быть проблемы с эрекцией. Однако эти проблемы
поддаются лечению, поэтому важно обратиться к соответствующему врачу-андрологу или урологу.
5. Профилактика осложнений и лечение
Клинические исследования свидетельствуют о том, что поддержание уровня глюкозы крови в пределах нормы снижает риск возникновения осложнений и замедляет развитие уже имеющихся. Ваш лечащий врач должен определить оптимальные для Вас целевые значения уровня глюкозы крови.
Помимо высокого уровня глюкозы крови существуют другие факторы, увеличивающие риск развития поздних осложнений. Например, повышенное артериальное давление увеличивает риск возникновения инсульта и сердечной недостаточности. Если у Вас повышено артериальное давление, Ваш лечащий врач назначит Вам необходимые лекарственные препараты.
Уровень холестерина в крови также имеет большое значение при сахарном диабете. Этот уровень нужно проверять регулярно. Далее перечислены все необходимые с Вашей стороны действия, которые помогут Вам снизить риск развития поздних осложнений сахарного диабета.
Помимо наблюдения у врача эндокринолога или диабетолога, Вы должны проходить ежегодные обследования и у других специалистов – нефролога, офтальмолога, кардиолога, хирурга, уролога (андролога) и специалиста по диабетической стопе.
Лечение Вам необходимо контролировать уровень глюкозы крови, что возможно при сочетании следующих условий: здоровое питание, физическая активность, прием таблетированных сахароснижающих препаратов или инсулина, либо их комбинацию. В целом, Вам во многом потребуется изменить Ваш привычный образ жизни.
Главная цель лечения, независимо от вида терапии – постоянное поддержание уровня глюкозы крови максимально приближенным к целевым показателям, которые установит Вам лечащий врач.
Управление сахарным диабетом 2 типа включает в себя:
• Здоровое питание
• Регулярная физическая активность
• Снижение веса при избыточной массе тела
• Регулярный самоконтроль и поддержание уровня глюкозы крови натощак, после приема пищи
и гликированного гемоглобина как можно ближе к норме
• Регулярное измерение артериального давления и холестерина и поддержание их уровня как можно ближе к норме
• Отказ от курения (курение увеличивает риск развития нарушений кровообращения)
• Умеренность в употреблении алкоголя
• Регулярный осмотр глазного дна на наличие признаков ретинопатии и других заболеваний
органов зрения(не реже 1 раза в год)
• Соблюдение всех рекомендаций лечащего врача
• Регулярный осмотр врачей специалистов по поводу
осложнений диабета (не реже одного раза в год).
6. Питание
Компоненты пищи:
- вода
- минеральные вещества
- витамины
- белки
- жиры
- углеводы
Углеводы являются единственными питательными веществами, которые непосредственно повышают глюкозу крови.
Есть углеводы (их называют сахарами), которые усваиваются очень легко, потому что состоят из небольших молекул и быстро всасываются в пищеварительном тракте. Они сразу и очень сильно повышают уровень глюкозы крови. Именно из таких углеводов состоят сахар, мед, много их содержится во фруктовых соках, пиве (оно богато солодовым сахаром или мальтозой).
Другой вид углеводов (так называемые крахмалы) обладает меньшим сахароповышающим действием.
Представители таких продуктов: хлеб, крупы, макаронные изделия, картофель, кукуруза
Для удобства подсчёта усваиваемых углеводов при инсулинотерапии пользуются таким понятием, как хлебная единица (ХЕ). В различной литературе её могут называть по-разному: углеводная единица, крахмальная единица, обмен, замена и т.д. ХЕ служит для удобства подсчёта углеводов, употреблённых в пищу, что в конечном итоге позволяет подбирать адекватную дозу инсулина.
Хлебная единица — содержит 12-15 граммов усвояемых углеводов. Она повышает уровень содержания сахара в крови на 1,6-2,2 ммоль/л, то есть примерно на тот уровень, на который гликемия снижается при введении 1 Ед инсулина.
Одна ХЕ требует на своё усвоение приблизительно 1-4 единицы инсулина. Ваша потребность в инсулине на ХЕ может быть установлена только при помощи дневника самоконтроля.
Помните, что количество инсулина, необходимого для усвоения одной ХЕ, не постоянно даже для одного человека. С утра инсулина требуется больше, а к вечеру меньше; в зимнее время дозировки, как правило, возрастают, а в летнее снижаются. Всё очень индивидуально
Суточная потребность взрослого человека в углеводах составляет примерно 18-25 хлебных единиц. Их целесообразно распределить на шесть приемов пищи. В завтрак, обед и ужин рекомендуется принимать 3-5 хлебных единиц углеводов, на перекусы – 1-2 хлебных единицы
Равномерное распределение ХЕ в течение дня:
1. Завтрак 3 – 5ХЕ
2. 2-й завтрак 2 Х.Е
3. Обед 6 -7 Х.Е
4. Полдник 2 Х.Е
5. Ужин 3 — 4 Х.Е
6. На ночь 1 -2 Х.Е
Продукты, повышающие сахар крови и требующие подсчета углеводных единиц, делятся на группы:
- зерновые (злаковые) — хлеб и хлебобулочные изделия, макаронные изделия, крупы, кукуруза.
овощи, - фрукты,
- молоко и жидкие молочные продукты,
- содержащие чистый сахар (легкоусвояемые углеводы).
Зная систему ХЕ, человек с диабетом может легко оценить количество углеводов в тех продуктах питания, которые он хочет съесть. Следовательно, он может легко рассчитать необходимую дозу инсулина короткого действия.
7. Инсулинотерапия
Инсулин — это белковый гормон, образующийся в бета — клетках поджелудочной железы.
В настоящее время используются:
- Генно-инженерный человеческий инсулин
- Аналоги инсулина
Где нужно хранить инсулин?
Открытые флаконы (или заправленные шприц-ручки) можно хранить при комнатной температуре, но не на свету при t° не выше 25° С. Запас инсулина нужно хранить в холодильнике (но не в морозильном отделении).
Места введения инсулина
- Бедра – наружная треть бедра
- Живот — передняя брюшная стенка
- Ягодицы – верхний наружный квадрат
- Плечо – верхняя наружная треть (не рекомендуется для самостоятельных инъекций)
Как правильно проводить инъекции
Для обеспечения полного всасывания инсулина инъекции должны быть сделаны в подкожно-жировую клетчатку, а не в кожу или мышцу. Если инсулин вводить внутримышечно, то процесс всасывания инсулина ускоряется, что провоцирует развитие гипогликемии. При внутрикожном введении инсулин всасывается плохо.
Повторное использование одноразовых игл не допускается! Это может привести к развитию
липодистрофий. Скорость всасывания инсулина, введенного в область липодистрофии, непредсказуема. Таким образом, введение инсулина в эти области являются причиной неудовлетворительного контроля уровня глюкозы в крови. Для профилактики и уменьшения развития липодистрофий рекомендуется: прекратить инъекции в зону липодистрофии, менять места инъекций, использовать новые иглы для каждой инъекции.
Школа больных сахарным диабетом проводится на базе филиала нашей поликлиники по адресу: пр. Ст.-Димитрова, д. 106 ( остановка детская областная больница или ТЦ «Домино» на телецентре). При себе необходимо иметь: ручку, тетрадь, дневник самоконтроля, направление эндокринолога.
Предварительная запись осуществляется:
по телефону 21-20-45 (регистратура)
лично обратившись по адресу: пр. Ст.-Димитрова, д. 106 в каб.12 филиала к Ермак Наталье Николаевне в часы ее приёма.
Школа сахарного диабета
Школа сахарного диабета в вопросах и ответах
Что надо делать при сахарном диабете? Как правильно лечиться, питаться, ухаживать за собой? И что требуется со стороны других взрослых ( родителей, учителей, воспитателей, тренеров в спортивной секции и многих других людей), кому приходится пересекаться в жизни с такими детьми? На эти и многие другие вопросы отвечает врач-детский эндокринолог ГБУЗ «ДГП № 143 ДЗМ» Бережнова Ирина Викторовна..
Что же такое сахарный диабет?
Сахарный диабет- это заболевание, при котором значительно повышается уровень глюкозы в крови. Повышение глюкозы связано с недостатком инсулина. Чаще всего причиной дефицита инсулина является гибель бета-клеток поджелудочной железы.
Высокий уровень глюкозы(сахара) в крови может навредить организму, и именно поэтому проводится лечение сахарного диабета, которое направлено на снижение и поддержание сахара крови на уровне, близком к нормальному. В настоящее время диабет нельзя вылечить совсем, но можно и нужно научиться жить с диабетом.
Основным средством для поддержания уровня глюкозы в крови является инсулин. Инсулин- это гормон. Он вырабатывается бета-клетками поджелудочной железы. Основное свойство инсулина направлено на снижение уровня глюкозы в крови. Если в организме перестал вырабатываться инсулин, проводится его замена в виде лекарственного препарата. Лекарственные препараты( инсулины) различаются по длительности действия: ультрокороткого или короткого действия( вводятся перед едой или с целью коррекции высокого уровня глюкозы в крови) и средней продолжительности или длительного действия( вводятся 1-2 раза в день, введение этих инсулинов не зависит от приема пищи). Существует несколько способов введения инсулина: инсулиновые шприц-ручки и инсулиновые помпы.
Дети с диабетом: особенные?
Нет. Дети с сахарным диабетом просто требуют чуть больше внимания со стороны родителей и других взрослых. Во время занятий в школе, в спортивной или художественной секции у ребенка должна быть возможность измерить свой уровень глюкозы в крови и при необходимости ввести себе инсулин. Воспитатель, учитель, тренер должны понимать, что такое сахарный диабет, что его не надо бояться и как правильно себя вести, если ребенку потребуется помощь взрослого.
Может ли человек чувствовать свой уровень глюкозы в крови?
Чаще всего нет. Именно поэтому очень важно регулярно проверять уровень глюкозы с помощью глюкометра или сенсора.

Что делать при гипогликемии?
1.Измерить уровень в крови с помощью глюкометра
2. Принять «быстрые» углеводы (2-5 кусков сахара, или 1 стакан фруктового сока или лимонада, или 1-2 столовых ложек меда или варенья, или 4-5 больших таблеток глюкозы).
Всегда носи с собой глюкозу, кусочек сахара или сок, которые помогают при низком уровне глюкозы в крови.
3. Измерить уровень глюкозы в крове через 10-15 минут, чтобы убедиться, что гипогликемия прошла.
4. Никогда не отправляться домой одному, если у тебя низкий уровень глюкоза или если ты чувствуешь себя не так, как обычно. Позвони родителям или сообщи взрослым, которые находятся с тобой рядом.
5. Всегда необходимо иметь с собой информацию (например, на карточке, цепочек или браслете), где указано, что у тебя диабет.
6. Отложи тренировку/физические упражнения, если уровень глюкозы в крови низкий.
Если ребенок потерял сознание, положите его на бок, не кладите ничего ребенку в рот, вызовите скорую помощь. Родители могут ввести глюкогон.
Высокий уровень глюкозы в крови – гипергликемия.
Причина высокого уровня сахара в крови – дефицит инсулина (большое количество углеводов, недостаточная или пропущенная доза инсулина). Помните, что пропуск инъекция инсулина недопустим! Если ребенок идет на праздник к друзьям, заранее узнайте об угощениях – может понадобится большая доза или инъекция инсулина. Для точного расчета дозы инсулина лучше использовать углеводный коэффициент.
Гипергликемия также может появится при инфекционных заболевания. Если ребенок заболел, необходимо измерять сахар крови перед едой или через 2 часа. Если высокий сахар в крови (более 14 ммоль/л сохраняется более 4-х часов, следует измерить кетоны крови или мочи).
Что делать при гипергликемии?
1. Возможно, потребуется введение дополнительных инъекций инсулина
2. Важно соблюдение питьевого режима – не менее 1,5-2 л жидкости в сутки.
3. При повышении кетонов в крови выше 3 ммоль/литр или при невозможности самостоятельно справиться с повышенным сахаром в крови – свяжитесь с лечащим эндокринологом или вызовите скорую помощь.
Иногда бывает сложно различить симптомы низкого и высокого уровня глюкозы в крови. Поэтому, крайне важно, даже при хорошем самочувствии, несколько раз в день контролировать уровень глюкозы в крови. А при появлении каких-либо жалоб – проводить дополнительные измерения.
Профилактические мероприятия: что делать?
Ни одно профилактическое или лечебное назначение при сахарном диабете, в том числе лекарственных препаратов, не может заменить компенсацию углеводного обмена. Каждый ребёнок и его родители должны быть знакомы с комплексом профилактических мероприятий, позволяющих снизить риск поражения ног.
При сахарном диабете могут поражаться нервные волокна и сосуды, снабжающие ноги кровью. Это происходит под воздействием высокого уровня глюкозы (сахара) крови. Такое повреждение называют нейропатией (повреждение нервов). Одним из первых признаков нейропатии является нарушение чувствительности в ногах. Ребёнок может потерять способность чувствовать прикосновение, давление, боль и тепло. Способность ощущать боль очень важна для организма, поскольку это предупреждает нас об опасности. Когда теряется болевая чувствительность, очень легко повредить стопы, не заметив этого.
Кроме того, у детей с сахарным диабетом высокий риск поражения кровеносных сосудов. Такое повреждение называют ангиопатией (поражение сосудов). Этот процесс может происходить во всём организме, но чаще всего поражаются сосуды нижних конечностей. В результате этого любые раны или порезы кожи могут заживать очень долго.
Ребёнок может не заметить момента, когда повредит ногу или натрёт мозоль. Порезы и раны могут долго не заживать, кроме того, они долго инфицируются. У детей с сахарным диабетом инфекции возникают чаще, особенно при высоком уровне глюкозы в крови. Постоянное давление на определённое место может вызвать образование мозолей, например, при ношении тесной обуви. Если мозоли не лечить, кожа в этом месте повреждается, и на их месте формируются язвы.
Вот несколько простых правил неукоснительное соблюдение которых позволить избавиться от повреждений и предотвратить их проявление.
1. Ежедневный уход. Мойте стопы ежедневно, вытирайте их насухо, особенно между пальцами. Внимательно осматривайте кожу на ногах. Если ребёнок или родители заметили какие-либо изменения на коже ног или считают, что чувствительность её изменилась, необходимо сообщить об этом лечащему врачу. Используйте увлажняющий крем для смягчения кожи. Признаки идеального крема известны: легко наносится, быстро впитывается, не оставляет липкого или жирного следа. Перед покупкой изучайте состав. Если видите в списке парабены или фталаты – оставляйте крем на полке магазина. А вот натуральные компоненты, экстракты растений и трав – то, что нужно. Мята, лаванда, календула, ромашка, чайное дерево, — список далеко не полный, производители используют новые и новые натуральные компоненты. Боитесь ошибиться – ищите на упаковке пометку «подходит для людей с диабетом». Главное, не забудьте протестировать крем на аллергию. Нанесите небольшое количество на тыльную сторону предплечья и убедитесь, что нет раздражения. Мягкая кожа меньше подвержена возникновению трещин. Но не наносите увлажняющее средство между пальцами, иначе это приведёт к грибковой инфекции. Помните, не пользуйтесь следующими средствами для ног: средство от мозолей, средство от бородавок, средство для удаления огрубевшей кожи или вросшего ногтя. Если у ребёнка образовались вросшие ногти, необходимо обратиться к врачу.
2. Для подстригания ногтей не пользуйтесь ножницами, для этих целей подойдёт пилка для ногтей. Это поможет ребёнку избежать повреждений кожи. И никаких металлических пилок или скребков, только щадящие педикюрные инструменты.
3. Во время принятия ванны пускайте сначала холодную воду и перед погружением проверяйте температуру воды специальным термометром.
4. Как бы ни были красивы резиновые сланцы, как бы ни сияли на солнце стразы босоножек из кожзаменителя, вспоминаем о том, как болезненны натоптыши и мозоли и отдаём предпочтение обуви из натуральных материалов. Кожа, хлопок или лён – лучший выбор. Помним, что обувь не нужно разнашивать, и если во время примерки ребёнок испытывает дискомфорт, от покупки лучше отказаться. Красиво то, что удобно! Проверьте швы внутри обуви, так как выступающие швы могут натирать ноги. Туфли на шнуровке с мягким верхом хорошо поддерживают и защищают ноги. Если форма стоп ребёнка деформирована, может потребоваться специальная ортопедическая обувь. Регулярно убеждайтесь в том, что подошвы обуви ребёнка имеют достаточную толщину, чтобы защитить стопы. Не носите домашние тапочки слишком долго, так как они не защищают ваши ноги должным образом. Ребёнок должен носить плотно прилегающие носки. Слишком тесные носки будут мешать нормальному кровообращению, а слишком свободные и собирающиеся в складки – могут стать причиной ран на стопах.
Осложнения сахарного диабета: какие?
Существует ещё проблема, с которой сталкиваются дети с сахарным диабетом – ретинопатия. Это осложнение сахарного диабета, обусловленное поражением сосудов сетчатки. Причиной диабетической ретинопатии является длительная декомпенсация диабета, сосуды сетчатки становятся более ломкими, проницаемыми, теряют эластичность. Это со временем приводит к изменениям всей ткани сетчатки, что может привести к потере зрения. Одной из проблем при выявлении ретинопатии является бессимптомное начало. Если ребёнок заметил какие-либо из перечисленных ниже признаков нарушения зрения, вы должны обратиться к окулисту для своевременного осмотра. Наличие и степень выраженности диабетической ретинопатии может определить только врач-офтальмолог. К таким жалобам относятся: неясное зрение или двоение в глазах, трудность при чтении вывесок или книг, болевые ощущения в одном или в обоих глазах, резкое ухудшение зрения при тусклом освещении, покраснение глаз, которое не исчезает.
Из-за снижения защитных сил организма у детей с сахарным диабетом воспалительные заболевания глаз носят упорный и длительный характер. К сожалению, бактерии хорошо размножаются, когда питательного сахара в крови и тканях с избытком. Блефариты, конъюктивиты, кератиты, множественные ячмени возникают регулярно и плохо поддаются лечению. А любые травмы и ожоги глаз заживают медленно и тяжело
Как снизить риск возникновения диабетической ретинопатии.
1. Строгий контроль уровня глюкозы в крови – основное правило.
2. Здоровое сбалансированное питание.
3. Регулярная физическая активность.
4. Нужно соблюдать правила безопасности при любых работах: надевать защитные очки и не прикасаться к глазам грязными руками. Необходима правильная гигиена век. После умывания лица тёплой водой, следует очищать кожу вокруг глаз от остатков косметики, бытовой пыли и иных загрязнений с помощью ватных дисков, применяя специальные гигиенические растворы для глаз. Старайтесь, по возможности, ограничить время пребывания ребёнка за компьютером, смартфоном или планшетом. Больше гуляйте, берегите зрение.
Физическая активность
Диабет не является противопоказанием для занятий физкультурой и спортом.
Физическая нагрузка благотворно влияет на все виды обмена. Значительное влияние она оказывает и на углеводный обмен. При интенсивной физической нагрузке повышается чувствительность клеток организма к инсулину, что приводит к снижению уровня глюкозы в крови и уменьшению дозировок инсулина.
Ребенок может участвовать в спортивных соревнованиях и других мероприятиях, где есть физические нагрузки. Но, приступая к занятиям, необходимо хорошо понимать, как нагрузка влияет на уровень сахара в крови и следить за показателями уровня глюкозы в крови. Когда задействованы многие группы мышц, ими поглощается большое количество глюкозы, уровень сахара в крови снижается, а введенный инсулин продолжает действовать и может возникнуть гипогликемия.
Для предотвращения её развития при занятиях спортом или физкультурой нужно выполнять ряд условий:
— компенсация углеводного обмена (физическую нагрузку необходимо отложить как при глюкозе крови ниже 5 ммоль/л, так и выше 15 ммоль/л)
-отработанный режим питания и инсулинотерапии
— не приступать к занятиям при плохом самочувствии или болезни
— хорошо знать симптомы гипогликемии
— наличие легкоусвояемых углеводов
Помните, что гипогликемия может развиться не только во время нагрузки, но и спустя несколько часов после ее окончания.
Кроме того, надо знать, что при недостатке инсулина в крови и интенсивной физической нагрузке клетки голодают. Печень, получив сигнал о голодании клеток, выбрасывает в кровь дополнительную глюкозу. Но и эта глюкоза не достигает цели, поскольку попасть в клетки она может только при помощи инсулина, а его то как раз и не хватает. Чем интенсивнее нагрузка, тем больше печень выбрасывает сахара в кровь, тем выше уровень сахара в крови.
Поэтому, необходимо обязательно определять уровень глюкозы в крови до физической нагрузки, во время физической нагрузки (особенно если она продолжительная) и после ее окончания.
Каким образом наиболее оптимально распределить физическую нагрузку в течении суток, каким спортом заниматься, лучше обсудить со своим лечащим эндокринологом.
Отдых и путешествия.
Принципиальных ограничений для проведения отдыха детей с сахарным диабетом не существует. В целом, дети с диабетом могут путешествовать и отдыхать точно так же, как отдыхают все остальные. Самое главное – следует очень хорошо ориентироваться во многих проблемах сахарного диабета, регулярно и грамотно проводить самоконтроль, при необходимости вовремя проводить коррекцию дозы инсулина. Если ваш ребёнок едет с классом на экскурсию или в поход, важно, чтобы учителя и родители, сопровождающие группу, знали, что делать, если ребёнок почувствует себя плохо во время поездки из-за низкого или, наоборот, высокого уровня глюкозы в крови. Не забудьте дать ребёнку в дорогу глюкометр, тест-полоски, шприц-ручку для введения инсулина, ланцет. На случай возникновения гипогликемии при себе нужно обязательно иметь сахар, глюкозу, или сок и дополнительную еду, чтобы не нарушать режим приёма пищи. Если на экскурсии или празднике будет много еды, которая может привести к повышению уровня глюкозы в крови, ребёнку может потребоваться увеличение дозы инсулина или дополнительная инъекция. Хорошим решением в этой ситуации будет обратиться к взрослому, который организует это мероприятие, и узнать, какая еда будет.
Поскольку вне зависимости от проводимого отдыха, инсулин будет нужен постоянно, следует помнить правила хранения инсулина.
· Путешествуя на самолёте шприц-ручки всегда стоит держать при себе или в ручной клади. Ни в коем случае нельзя сдавать инсулин в багаж. Низкая температура в багажном отделении будет причиной того, что инсулин замёрзнет.
· При поездке на общественном или личном транспорте инсулин также следует держать при себе. Нельзя класть сумку с инсулином на полку заднего стекла или на консоль под ветровым стеклом, где высокая температура может привести к тому, что инсулин потеряет свои свойства.
· Во время летнего отдыха инсулин всегда следует защищать от воздействия прямых солнечных лучей и нагревания свыше 40 градусов. При этих условиях инсулин сохраняет свою активность и может быть использован в течение 4 недель. Чтобы защитить шприц-ручку от прямых солнечных лучей, её можно завернуть во влажный носовой платок, а на пляже убрать в тень.
Правила хранения инсулина в зимний период иные. Для того чтобы предупредить замерзание инсулина, носить шприц-ручку необходимо под верхней одеждой. Эти же правила относятся и к хранению тест-полосок. Необходимо измерять сахар крови при комнатной температуре (около 20 градусов).
Поделиться: