Техника инъекций и инфузии при лечении сахарного диабета
Версия: Клинические рекомендации РФ 2018-2020 (Россия)
Категории МКБ:
Сахарный диабет (E10-E14)
Разделы медицины:
Эндокринология
Общая информация
Краткое описание
Российская ассоциация эндокринологов
Методические руководства
Техника инъекций и инфузии при лечении сахарного диабета
Год утверждения (частота пересмотра): 2018
ID: MP102
Введение
В данном документе приведены обновленные, расширенные и дополненные Российские рекомендации по технике инъекций и инфузии инсулина и неинсулиновых сахароснижающих средств. В их основу легли Российские национальные рекомендации для медицинских работников по технике инъекций при лечении сахарного диабета, опубликованные в 2012 году, и новые международные рекомендации экспертов по технике инъекций и инфузии, опубликованные в 2015 году. Настоящее руководство содержит структурированные сведения, касающиеся анатомии, физиологии, патологии, психологии и методологии подкожного (п/к) введения лекарственных средств у разных категорий пациентов с СД. Данные рекомендации являются универсальными и подходят для большинства пациентов, осуществляющих инъекции/инфузию, их соблюдение позволит повысить эффективность лечения, а также сделать его более удобным и безопасным. Руководство предназначено для медицинских работников, занимающихся лечением СД: врачей-эндокринологов, врачей общей практики, медицинских сестер, преподавателей «Школ диабета».
Лечение
1. РОЛЬ РАБОТНИКОВ ЗДРАВООХРАНЕНИЯ В ВОПРОСАХ ТЕХНИКИ ИНЪЕКЦИЙ И ИНФУЗИИ
В настоящее время есть три класса препаратов для лечения СД, которые вводятся инъекционным путем: инсулин, агонисты рецепторов глюкагоноподобного пептида-1 (ГПП‑1) и аналог амилина прамлинтид (последний в России не зарегистрирован). Медицинские работники играют ведущую роль в оптимальном использовании этих средств. Правильная техника инъекций/инфузии, используемая пациентами, является необходимым условием для достижения хорошего контроля СД, снижения вариабельности всасывания и получения оптимального эффекта от использования этих препаратов.
• Основные задачи медицинских работников включают в себя помощь пациентам и обслуживающим их лицам по преодолению психологических барьеров, связанных с инъекциями или инфузией, особенно в начале терапии, а также обучение их правильному выполнению процедуры. A2
• Медицинские работники должны знать анатомию и физиологию участков для введения инсулина во избежание в/м инъекций/инфузии, липогипертрофии, вытекания и других осложнений. A2
• Медицинские работники должны знать фармакокинетику препаратов, а также профили всасывания из различных мест введения. A2
1.1. ПСИХОЛОГИЧЕСКИЕ ПРОБЛЕМЫ ПРИ ИНЪЕКЦИЯХ И ИНФУЗИИ
Эмоциональные и психологические проблемы, препятствующие эффективному проведению инъекционной и инфузионной терапии, могут отмечаться у любого пациента с СД, на любом этапе лечения. При этом у пациентов разного возраста возникновение и выраженность психологической инсулинорезистентности могут объясняться различными факторами.
• Выражайте сочувствие пациентам, откликаясь на их эмоциональный дискомфорт; волнение – нормальное состояние при первом приеме нового лекарства, особенно в виде инъекций. А2
• Мотивируйте всех пациентов, особенно взрослых, выражать чувства в отношении инъекций/инфузии инсулина, в том числе злости, фрустрации и др. А3
• Объясняйте всем пациентам, что инсулин – не наказание, а одно из наиболее эффективных средств достижения контроля СД. Для пациентов с СД 1 типа это основное лечение заболевания, для больных СД 2 типа – возможное дополнение к пероральной и инъекционной неинсулиновой сахароснижающей терапии, позволяющее улучшить гликемический контроль, которое является следствием естественного прогрессирования заболевания. А3
• Оказывайте помощь пациентам в обеспечении максимально возможного контроля при планировании терапевтического режима с учетом особенностей образа жизни. Это может включать базисно-болюсную инсулинотерапию, подсчет углеводов, использование шприц-ручек с инсулином и инсулиновых помп. А3
1.1.1. Дети
Дети и их родители часто испытывают выраженную тревогу в связи с началом инсулинотерапии. Это может быть связано с полученными ранее болевыми ощущениями во время прививок и других инъекций, а также с негативным социальным отношением окружающих к инъекциям. Кроме того, медицинские работники и родители боятся причинить ребенку боль и зачастую передают детям собственную тревогу. Данные исследований свидетельствуют о том, что специалисты здравоохранения и члены семьи пациентов с СД придерживаются анахроничного, не соответствующего действительности взгляда на возможный дискомфорт при инъекциях, в то время как конструкция современных шприц-ручек и использование более коротких и тонких игл позволяют достичь максимальной безболезненности при их использовании.
Страх и тревогу можно существенно уменьшить, если вскоре после выявления СД позволить ребенку или родителям самостоятельно выполнить инъекцию физиологического раствора или одной единицы инсулина. Часто они удивляются, насколько безболезненна (или почти безболезненна) эта манипуляция. Родители, получившие качественную предварительную подготовку, будут в меньшей степени передавать тревогу своему ребенку. Фактически спокойствие и уверенность родителя являются наиболее эффективным способом поддержки испуганного ребенка.
• Для маленьких детей лучшей методикой будет их отвлечение (до тех пор, пока они не поймут обман) или игра (например, инъекция в мягкую игрушку), а дети постарше лучше реагируют на когнитивно-поведенческую терапию. А2
• Когнитивно-поведенческая терапия включает обучение расслаблению, управляемые психические образы, постепенно нарастающее воздействие, активное поведенческое репетирование, моделирование и закрепление, а также обещание поощрения. А2
• Дети обладают более низким болевым порогом, чем взрослые, и иногда инъекция приносит им дискомфортные ощущения. Медицинский работник должен поинтересоваться у пациента о болевых ощущениях, так как у многих детей они возникают без очевидной причины. А2
• Использование специальных катетеров и инъекционных портов в начале лечения может снизить страх инъекций и связанную с этим боль, тем самым улучшив приверженность режиму многократных инъекций инсулина. В1
1.1.2. Подростки
Для подростков наиболее характерна тенденция пропускать плановые инъекции из‑за нежелания выполнять их в присутствии сверстников, по «забывчивости», из-за боли и т.д. Некоторые пациенты, как девушки, так и юноши, ассоциируют инъекции инсулина с нежелательным увеличением массы тела, а их пропуск используется как средство для снижения веса. В ряде случаев отказ от рекомендованной инсулинотерапии может быть проявлением бунта или депрессии. Кроме того, медицинским специалистам следует обратить внимание на правильность техники инъекций/инфузии инсулина у подростков с неудовлетворительным гликемическим контролем, например, при значительной вариабельности гликемии, частых необъяснимых гипогликемиях и т.д. Подростков следует заверить, что случайные оплошности, если они не становятся привычными, не ведут к неблагоприятному исходу.
• Подростков необходимо убедить, что никто не применяет лекарство с идеальной точностью, а случайные оплошности, если они не входят в привычку, не ведут к неблагоприятному исходу. В3
• Любые меры, которые усиливают чувство контроля над ситуацией, позитивно скажутся на подростках (например, гибкий график инъекций для выходных и праздников). А2
• Пропуск инъекций с целью похудания должен активно отслеживаться всякий раз, когда отмечается расхождение между рекомендованными или озвученными дозами и уровнем глюкозы в крови, а также при выявлении необоснованного снижения массы тела. А3
• Всех пациентов, а особенно подростков, следует воодушевлять выражать свои переживания, связанные с инъекциями, особенно отчаяние и затруднения. А3
1.1.3. Взрослые
Актуальной проблемой является так называемая психологическая инсулинорезистентность (со стороны как пациентов, так и медицинских работников). Очень небольшое количество взрослых людей действительно страдает иглофобией (боязнью инъекционных игл), но многие испытывают тревогу перед инъекцией, особенно в самом начале терапии. Демонстрация п/к инъекции медицинским работником (возможно, самому себе с использованием физиологического раствора) поможет уменьшить тревожность пациента. Одним из наиболее часто встречающихся психологических барьеров, особенно у пожилых пациентов, является страх зависимости от инсулина. Преодолению этого барьера способствует информирование пациентов о кратковременных и долгосрочных эффектах удовлетворительного гликемического контроля и значении инсулинотерапии в его достижении. Посредством понятных примеров, метафор и наглядных материалов медицинские работники должны объяснять пациентам, что своевременно назначенная и эффективно проводимая инсулинотерапия может увеличить продолжительность жизни и улучшить ее качество. Специалистам здравоохранения следует воздерживаться от собственных негативных оценок инсулинотерапии и избегать применения, даже случайно, формулировок, подразумевающих, что данным метод сахароснижающего лечения является признаком неблагоприятного исхода СД или способом наказания.
У взрослых пациентов применение современных средств введения инсулина может иметь ряд психологических преимуществ по сравнению с использованием шприцев.
• Медицинским работникам следует каждого пациента с впервые выявленным СД 2 типа морально готовить к потенциальной необходимости в будущем использовать инсулин, объяснив ему природу и прогрессирующий характер заболевания, отметив, что варианты лечения включают в том числе инсулинотерапию, и пояснив, что применение инсулина не является признаком неблагоприятного исхода. A3
• Следует особо подчеркнуть как кратковременные, так и долговременные положительные эффекты надлежащего контроля уровня глюкозы в крови. Основной задачей должен быть подбор оптимальной комбинации методов контроля уровня глюкозы в крови, а не минимизация количества применяемых препаратов. A3
• Посредством соответствующих культурному уровню больного метафор, иллюстраций и историй медицинские работники должны продемонстрировать, что инъекции инсулина увеличивают продолжительность жизни и улучшают ее качество. A2
• Медицинские работники должны отступить от своих собственных оценок инсулинотерапии и избегать применения, даже случайно, формулировок (например, «может понадобиться посадить вас на иглу»), которые подразумевают, что данный метод лечения является признаком неблагоприятного исхода, опасности или формой наказания. A3
• У взрослых, как и во всех возрастных группах, применение шприц-ручек может иметь ряд психологических преимуществ по сравнению с использованием шприца. A2
1.2. ТЕРАПЕВТИЧЕСКОЕ ОБУЧЕНИЕ ПАЦИЕНТОВ
Опубликованные исследования свидетельствуют о том, что не все пациенты получают необходимую информацию обо всех важных аспектах правильной техники инъекций/инфузии, к которым относятся:
• режим выполнения инъекций/инфузии;
• выбор и методика применения устройств для инъекций/инфузии;
• выбор, уход и самостоятельный осмотр мест инъекций/инфузии;
• правильная техника выполнения инъекции/инфузии (включая чередование мест введения, угол введения иглы, возможное формирование кожных складок, хранение препаратов, ресуспендирование «мутных» инсулинов);
• нежелательные явления при нарушении техники инъекций/инфузии и их профилактика;
• оптимальная длина иглы;
• надлежащая методика утилизации средств для инъекций;
• психологические трудности, связанные с инъекциями/инфузией лекарственных препаратов.
Рекомендации
• Медицинским работникам следует задавать пациентам вопросы о существующих сомнениях в отношении инсулина и техники инъекций/инфузии. А3
• Важные вопросы техники инъекции/инфузии необходимо обсуждать во время первого обучения перед началом лечения, а затем как минимум 2 раза в год. Инструкции необходимо давать в устной и письменной форме и проверять усвоение знаний. А3
• Необходимо продемонстрировать пациентам и их родственникам надлежащую технику инъекций/инфузии, а затем убедиться в правильности их самостоятельных действий. А3
• Осматривайте каждое место инъекций/инфузии визуально и методом пальпации, по возможности – при каждом посещении медицинского учреждения или как минимум 2 раза в год. A2
2. ПОДГОТОВКА К ВВЕДЕНИЮ ЛЕКАРСТВЕННОГО ПРЕПАРАТА
Обычно наносить на кожу дезинфицирующие средства не требуется, но если они все же используются (хлоргексидин, 70%-ный этанол), следует дождаться полного высыхания кожи перед введением иглы или канюли. За пределами медицинских учреждений – дома, в ресторане, на работе или в образовательном учреждении (школа, институт, колледж) необходимости дезинфицировать место инъекции/инфузии, как правило, нет. Выполнение инъекции через одежду не позволяет рассмотреть участок введения, что делает такую методику далекой от оптимальной.
Рекомендации
• Перед выполнением инъекции/инфузии необходимо осмотреть соответствующий участок кожи и убедиться, инъекции/инфузия должны выполняться на чистом участке кожи чистыми руками. A2
• Смените место инъекции/инфузии, если оно имеет признаки липогипертрофии, воспаления, отека или инфекции. A2
• Дезинфекция может понадобиться в том случае, если участок кожи загрязнен или пациент находится в условиях, благоприятствующих переносу инфекции с рук выполняющего инъекцию (например, в медицинском учреждении). Если есть необходимость в нанесении дезинфицирующего средства, то следует дождаться полного высыхания такого средства перед инъекцией. A2
• Пациенты не должны выполнять инъекции через одежду, так как они не смогут рассмотреть участок введения и правильно сформировать кожную складку. В2
2.2. ДЕЗИНФЕКЦИЯ СРЕДСТВ ВВЕДЕНИЯ
Иногда в результате регургитации в картридже наблюдаются макроскопические остатки крови. Если картридж будет использовать другой пациент, это может привести к передаче заболеваний крови, например, ВИЧ или гепатита. Больше всего это касается микроскопических остатков крови, так как риск существует, но видимой причины нет. Даже одна инъекция шприц-ручкой с инсулином может загрязнить инсулиновый картридж биологическим (возможно инфицированным) материалом. Если тот же картридж использовать для введения инсулина другому пациенту, может произойти передача такого материала, даже при использовании новой иглы.
• Во избежание передачи инфекционных заболеваний предзаполненные шприц-ручки, картриджи для шприц-ручек и флаконы предназначены исключительно для индивидуального использования. Таким образом, шприц-ручка является индивидуальной и должна использоваться для инъекций инсулина (или агонистов рецепторов ГПП-1) только одному пациенту. А2
• При использовании общих мест хранения в медицинских учреждениях, например, холодильников, на предзаполненных шприц-ручках, картриджах для шприц- ручек и индивидуальных флаконах должны быть четко указаны имя и идентификационные данные пациента. А2
• Нет необходимости дезинфицировать мембраны картриджа для шприц-ручки перед накручиванием иглы или мембраны флакона перед проколом шприцем, если они не имеют признаков загрязнения. А2
2.3. ХРАНЕНИЕ ПРЕПАРАТОВ
Большинство данных о хранении предоставлено производителями, но, кроме того, опубликовано несколько независимых исследований.
• Храните инсулин, используемый в настоящее время (шприц-ручка, картридж или флакон), при комнатной температуре (до +30 °С) в течение максимум одного месяца после первого применения и до истечения срока годности, избегая прямого солнечного света, либо в соответствии с рекомендациями производителей. Шприц-ручки со смешанным инсулином и некоторыми другими новыми видами инсулина и агонистами рецепторов ГПП-1 могут иметь различия в инструкциях по хранению, поэтому пациентам необходимо ознакомиться с рекомендациями производителей. А2
• Не храните инсулин около прямых источников тепла, света. A2
• При повышении комнатной температуры выше 30 °С открытый инсулин необходимо хранить в холодильнике; перед инъекцией его необходимо согреть, например, прокручивая между ладонями. А2
• Храните запас инсулина при температуре +2 °С … +8 °С в том отсеке холодильника, где маловероятно его замораживание (например, боковой отдел холодильника). А2
• Избегайте воздействия на инсулин как высоких (>+30 °С), так и низких (<0 °С) температур. Это может отрицательно повлиять на эффективность препарата. Максимально допустимое время экспозиции при различных температурных режимах (если это сделано однократно, после чего инсулин возвращен в холодильник). А3:
Для хранения инсулина вне дома при более высокой температуре или более длительной транспортировке запаса инсулина необходимо использовать специальные термочехлы или сумку-холодильник (не замораживая охлаждающие элементы) (рис. 1).
Во время перелетов следует помещать инсулиновые препараты в ручную кладь, не сдавать в багаж. Также никогда не следует оставлять инсулин в закрытом автомобиле или помещать в багажные отделения автомобильного транспорта (может замерзнуть или подвергаться очень высокой температуре).
2.4. РЕСУСПЕНДИРОВАНИЕ
НПХ-инсулины и смешанные инсулины на основе НПХ содержат заданное соотношение кристаллического инсулина и растворителя либо быстродействующего растворимого инсулина. Кристаллизованные элементы перед выполнением инъекции необходимо механически перемешать, чтобы они заново растворились. Неадекватное ресуспендирование может привести к вариативности концентрации инсулина, непредсказуемым показателям гликемии и клиническим реакциям.
Если это флакон, то перемешивание производится путем его вращения между ладонями в нескольких плоскостях, при этом воздух, содержащийся во флаконе, перемешивает инсулин (рис. 2). Если это шприц-ручка, то производители вкладывают в картридж с таким инсулином специальный шарик(и) для облегчения перемешивания.
Может потребоваться ресуспендирование некоторых препаратов агонистов рецепторов ГПП‑1 в соответствии с инструкцией производителя.
• Аккуратно прокрутите и покачайте мутный инсулин с целью ресуспендирования кристаллов (раствор должен приобрести молочный цвет). A2
• Покачивание означает амплитудное движение вверх-вниз шприц-ручки или флакона, прокручивание – амплитудное вращение между ладонями. Метод ресуспендирования с визуальным подтверждением результатов включает в себя прокручивание инсулинового картриджа горизонтально между ладонями 10 раз по 5 секунд (рис. 2) и затем покачивание (поворот картриджа на 180°) 10 раз туда и обратно (т.е. 20 переворотов) по 10 секунд при комнатной температуре (рис. 3). A2
• Визуально убедитесь, что ресуспендированный инсулин достаточно смешался после каждого прокручивания и покачивания. Повторите процедуру, если в картридже все еще наблюдается кристаллическая масса. A2
• Необходимо избегать энергичного встряхивания, так как это приводит к образованию пузырьков, что влияет на точность дозирования. A2
3. УСТРОЙСТВА ДЛЯ ВВЕДЕНИЯ ЛЕКАРСТВЕННЫХ ПРЕПАРАТОВ
Существуют следующие виды устройств для введения лекарственных препаратов, каждое из которых имеет свои недостатки и преимущества:
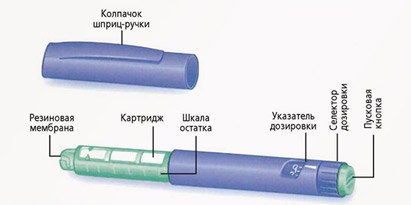
• Шприц-ручки со сменными картриджами, использующиеся для введения инсулина и его аналогов (рис. 4)
• Предварительно заполненные шприц-ручки, использующиеся для введения как препаратов инсулина, так и агонистов рецепторов ГПП-1 (рис. 5)
• Инсулиновые шприцы (рис. 6). Для большинства больных оптимальными являются шприцы объемом 0,5 мл (50 ЕД), с шагом 1 ЕД и с самой короткой иглой (6 мм).
• Инсулиновые помпы, в том числе с функцией непрерывного мониторирования глюкозы (рис. 7)
3.1. НАДЛЕЖАЩЕЕ ИСПОЛЬЗОВАНИЕ ШПРИЦ-РУЧКИ
Убедитесь, что резиновая поверхность картриджа чистая и не повреждена. Шприц-ручки могут иметь различия в резьбе (рис. 8). На каждой упаковке игл указывается список шприц-ручек, с которыми они совместимы. Обращайте внимание на инструкцию по применению и информацию о совместимости игл и шприц-ручек, указанную на упаковке игл. Производитель шприц-ручек также помещает на упаковку названия игл, совместимых с данным устройством. Иглы, имеющие универсальную совместимость, отвечают требованию международного стандарта качества ISO. Доказанная независимыми тестами совместимость игл подтверждается соответствием стандарту ISO «TYPE А» EN ISO 11608-2:2000 и указывает на то, что иглы и шприц-ручки совместимы между собой. Использование игл, несовместимых со шприц-ручкой, может стать причиной вытекания инсулина.
В случае использования шприц-ручек пациенты обычно не видят, как инсулин вводится, что можно наблюдать при использовании шприца. Закупорка потока инсулина при инъекции шприц-ручкой встречается крайне редко, но может иметь серьезные последствия (ошибка в дозе инсулина, приводящая к гипергликемии). При повторном использовании игл вероятность их закупоривания вследствие кристаллизации инсулина в просвете существенно увеличивается. При обучении пациентов надлежащему использованию шприц-ручки медицинские работники должны изучить инструкцию по использованию конкретного устройства.
При использовании шприц-ручки необходимо следовать общей пошаговой инструкции, но немногие из этих шагов известны пациентам (их редко обучают им). Например, важно избегать случайного нажатия на кнопку пальцем до проникновения кончика иглы шприц-ручки в подкожно-жировую клетчатку. Лучше всего избегать нажатия на кнопку пальцем, пока игла не будет полностью введена. После нажатия кнопки пальцем пациенты должны продолжать давить на кнопку до полного выведения иглы из организма. Если кнопка отпущена, когда игла все еще находится в коже, тканевая жидкость и клетки могут быть “засосаны” в картридж и загрязнить его. Другой важный момент – необходимо всегда нажимать на кнопку вертикально (вдоль оси шприц-ручки). Некоторые пациенты, особенно ослабленные или пожилые люди, не могут полностью ввести свою полную дозу инсулина, так как нажимают на кнопку не вертикально, а по касательной, например, нажимая на ее край, что создает чрезмерное сопротивление вдоль ее траектории скольжения.
Если в картридже шприц-ручки содержится воздух, перед инъекцией его необходимо удалить; наличие пузырьков в картридже может приводить к уменьшению дозы вводимого препарата.
Ниже в таблице 1 показан процент введенной дозы инсулина в зависимости от размера воздушного пузырька и времени нахождения иглы под кожей после полного нажатия кнопки.
Таблица 1. Влияние объема воздушного пузырька в картридже шприц-ручки и времени удержания иглы в месте инъекции на точность введения инсулина (% введенной дозы)
Рекомендации
• Непосредственно перед выполнением инъекции необходимо вытеснить воздух из иглы и проверить ее проходимость (на конце иглы должна появиться хотя бы капля препарата). После подтверждения свободного поступления раствора устанавливается и вводится необходимая доза лекарственного средства (рис. 9). А3 Потери препарата во время проверки проходимости иглы минимальны, так как после отпускания кнопки введения часть капли втягивается обратно в просвет иглы.
• Сразу после использования иглу следует отсоединить, а не оставлять прикрепленной к шприц-ручке (рис. 10). В противном случае воздух и прочие загрязнители могут попасть в картридж либо препарат может вытечь, что приводит к попаданию в картридж воздуха и неточности вводимой дозы (рис. 11). А2
• Иглы шприц-ручек необходимо использовать только один раз. После использования они уже больше не являются стерильными. A2
Также при многократном использовании игла затупляется (рис. 12), что может приводить к излишней травматизации п/к клетчатки и развитию липогипертрофий.
• На кнопку необходимо нажимать только после полного введения иглы шприц-ручки. После этого на кнопку необходимо нажать в направлении оси шприц-ручки, а не под углом. A2
• После нажатия кнопки до упора пациент должен удерживать иглу в подкожно-жировой клетчатке не менее 10 секунд (медленно сосчитать до 10) и затем вывести иглу из кожи. Это необходимо для того, чтобы предотвратить утечку препарата и ввести полную дозу. A1
• Некоторым пациентам может потребоваться сосчитать далее 10, особенно при введении более высоких доз. Отсчет до 5 может быть приемлемым для более низких доз. Пациенты могут подобрать нужное для себя время методом проб и ошибок, основываясь на факте вытекания или капания инсулина в качестве руководства. A3
• Давление на кнопку шприц-ручки необходимо оказывать до тех пор, пока игла не выведена из кожи, с целью предотвращения засасывания ткани пациента в картридж. A2
3.2. НАДЛЕЖАЩЕЕ ИСПОЛЬЗОВАНИЕ ИНСУЛИНОВОГО ШПРИЦА
3.2.1. Концентрация инсулина
Инсулиновые шприцы по-прежнему являются альтернативой шприц-ручкам и позволяют вводить инсулин с высокой точностью дозирования. Следует обращать особое внимание на соответствие инсулина и используемых инсулиновых шприцев. Так, для инсулина с концентрацией 100 ЕД в 1 мл (U-100) следует использовать только шприцы с маркировкой U-100 (рис. 13). В настоящее время в России зарегистрированы инсулины U-100 и U-300, в то время как шприцы имеются двух видов: U-100 и U-40. Использование шприцев при наборе инсулина с не соответствующей им концентрацией может привести к значительным ошибкам в дозировании инсулина. В частности, категорически запрещается набирать шприцами U-100 инсулин гларгин 300 ЕД/мл из предзаполненных шприц- ручек, а также использовать когда-либо шприцы U-40! В некоторых странах зарегистрированы инсулины с концентрацией 500 ЕД в 1 мл (U-500) и соответствующие им шприцы.
3.2.2. Конструкция шприца
Различия между шприцами могут касаться и особенностей иглы: существуют шприцы с интегрированными (встроенными) и сменными (съемными) иглами. Шприцы с интегрированной иглой предпочтительны для использования, так как они обеспечивают более высокую точность набора дозы, имеют меньше «мертвого» пространства и дают возможность при необходимости смешивать в одном шприце инсулины разных видов (рис. 14).
В настоящее время иглы для шприцев имеют длину 6, 8 и 12 мм. Не существует шприцев с иглами длиной менее 6 мм из-за несовместимости с некоторыми пробками флаконов.
3.2.3. Смешивание инсулинов в шприце
Возможность смешивания в одном шприце зависит от вида пролонгированного инсулина.
Разрешается смешивать инсулины короткого действия и аналоги короткого действия только с НПХ-инсулинами. Аналоги длительного действия самостоятельно смешивать с другими инсулинами не рекомендуется. Для уменьшения ошибок при смешивании существуют предварительно смешанные инсулины (готовые смеси) с различным соотношением «короткой» и «длинной» частей.
Последовательность действий при смешивании в одном шприце различных видов инсулина должна быть следующей:
• Снимите защитные колпачки с иглы и поршня. Оттяните поршень, чтобы набрать количество воздуха, эквивалентное необходимой дозе НПХ-инсулина.
• Держите флакон вертикально, введите иглу прямо через центр резиновой пробки и введите воздух во флакон с НПХ-инсулином.
• Выньте иглу, не набирая инсулин.
• Оттяните поршень, чтобы набрать количество воздуха, эквивалентное необходимой дозе инсулина короткого действия.
• Держите флакон вертикально, вставьте иглу прямо через центр резиновой пробки и введите воздух во флакон с инсулином короткого действия.
• Переверните флакон дном вверх, воздух при этом переместится в верхнюю часть флакона.
• Наберите в шприц нужную дозу инсулина короткого действия.
• Выньте иглу.
• Если в шприц попал воздух, удалите его до появления небольшой капли на кончике иглы.
• Введите иглу во флакон с НПХ-инсулином.
• Переверните флакон вверх дном. Оттяните поршень до деления, соответствующего общему количеству обоих видов инсулина.
• Выньте иглу.
• Если в шприц попал воздух, удалите его до появления небольшой капли на кончике иглы.
• Наденьте защитный колпачок на иглу.
• Инсулиновый шприц готов к проведению инъекции.
• Убедитесь, что пробка флакона не загрязнена. При необходимости обработайте ее антисептиком (рис. 15). A3
• Пациенты, использующие шприцы, должны убедиться, что они подходят для концентрации используемого ими инсулина. A3
• При наборе инсулина из флакона сначала нужно набрать в шприц воздух в дозе, равной (или немного больше) вводимой дозе инсулина. Затем воздух вводится во флакон для облегчения набора инсулина. A3
• Если в шприце находятся пузырьки воздуха, постучите пальцем по шприцу, чтобы они всплыли к поверхности. Затем их можно удалить нажатием на поршень. A3
• При использовании шприца, в отличие от шприц-ручки, не нужно держать иглу под кожей в течение времени отсчета до 10 после того, как поршень был полностью вдавлен. A3
• Шприцы необходимо использовать только один раз. После использования они уже больше не являются стерильными. A2 Также при многократном использовании игла затупляется (рис. 12), что может приводить к излишней травматизации п/к клетчатки и развитию липогипертрофий.
4. ВЫБОР МЕСТА ВВЕДЕНИЯ ЛЕКАРСТВЕННЫХ ПРЕПАРАТОВ
За исключением особых ситуаций, инсулин вводится только в подкожно-жировую клетчатку.
Внутримышечных (в/м) и внутрикожных инъекций инсулина следует избегать. Подкожножировая клетчатка ограничена кожей (эпидермис и дерма) с одной стороны, фасцией и мышцей с другой (рис. 16).
4.1.1. Толщина кожи в местах инъекций и инфузии
Кожа является первым барьером, который должна преодолеть игла при проведении инъекции или инфузии. Ряд исследований, изучавших кожу взрослого человека в местах инъекций, использовавших различные методы визуализации, продемонстрировали сходные результаты: кожа варьируется по толщине в пределах примерно 1,25–3,25 мм у 90% субъектов и в среднем составляет около 2,0–2,5 мм (рис. 17). Кожа несколько тоньше у детей, но в пубертатном возрасте ее толщина достигает взрослого уровня. Однако данные различия незначительны и не влияют на инъекции и инфузию инсулина. У детей, как и у взрослых, даже самые короткие иглы (4 мм) надежно преодолевают кожу и проникают в подкожно-жировую клетчатку.
4.1.2. Толщина подкожно-жировой клетчатки в местах инъекций и инфузии
Расстояние от поверхности кожи до мышечной фасции (т.е. толщина кожи и подкожно-жировой клетчатки) определяет вероятность в/м инъекции. По сравнению с толщиной кожи, которая является относительно постоянной, толщина п/к клетчатки широко варьирует. В результате исследований выведено несколько практических правил: толщина п/к клетчатки возрастает прямо пропорционально ИМТ; у женщин толщина п/к жира в среднем на ~5 мм больше, чем у мужчин, при одинаковом ИМТ; на туловище (живот и ягодицы) толщина п/к жира больше, чем на конечностях (бедро и плечо), у одного и того же субъекта.
Рисунок ниже обобщает некоторые данные по толщине подкожно-жировой клетчатки у мужчин и женщин, демонстрируя, что в используемых для инъекций/ инфузии участках подкожно-жировая клетчатка может иметь небольшую толщину (рис. 18).
Для обеспечения п/к введения инъекционных сахароснижающих средств могут быть использованы знания о толщине п/к клетчатки в разных областях тела, максимально короткие иглы для инъекций, формирование кожной складки, введение иглы под углом.
• Медицинские работники должны иметь представление об анатомическом расположении тканей в области инъекций/инфузии для того, чтобы помочь пациентам избежать в/м инъекций/инфузии, возникновения липогипертрофий, вытекания лекарственных препаратов и других нежелательных явлений. А2
4.1.3. Внутримышечное введение
Скорость абсорбции инсулина при в/м инъекциях различается в зависимости от активности мышцы. Мышца может быть расслабленной (в покое) (например, мышцы живота в положении лежа), активной (те же мышцы в положении стоя) и работающей (у человека, выполняющего приседание). В/м введенный инсулин по-разному всасывается из расслабленных, активных и работающих мышц со скоростью, возрастающей на этих трех этапах.
Человеческие инсулины и их аналоги имеют различные профили всасывания при попадании в мышцу. В/м инъекции, особенно в работающую мышцу, могут изменять скорость всасывания и таким образом уменьшать уровни глюкозы в крови во время пиковой активности инсулина. Это может вызывать ухудшение гликемического контроля, включая избыточную вариабельность гликемии. Согласно ряду исследований, в/м инъекции могут приводить к частой и необъяснимой гипогликемии.
Пациенты могут не знать, что они сделали в/м инъекцию. Несколько клинических признаков могут подсказать, была ли инъекция в/м или п/к. В/м инъекции могут приводить к большей вероятности развития кровотечений, кровоподтеков и боли. Боль можно описать как жжение, которое усиливается при сокращении соответствующей мышцы при введении иглы. Если пациент отпускает шприц из рук, когда тот еще находится под кожей, он остается в вертикальном положении при в/м инъекции. При п/к инъекции шприц наклоняется или выпадает. Необъяснимая вариабельность гликемии и эпизоды гипогликемии могут также свидетельствовать о в/м инъекции. Группы особого риска – это дети, худые пациенты, а также пациенты, использующие более длинные иглы или неправильную технику введения.
4.2. РЕКОМЕНДУЕМЫЕ ОБЛАСТИ ДЛЯ ИНЪЕКЦИЙ И ИНФУЗИИ
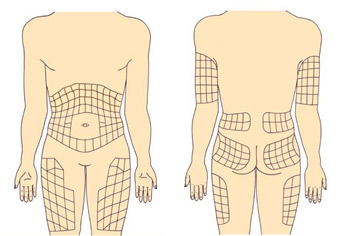
Для инъекций/инфузии лекарственного препарата используется подкожно-жировая клетчатка следующих областей тела (рис. 19):
Рекомендуемыми местами п/к инъекций и инфузии являются:
а) Живот в пределах следующих границ: примерно 1 см выше лонного сочленения, примерно 1 см ниже нижнего ребра, примерно 1 см в сторону от пупка и латерально до среднебоковой линии (рис. 20). Смещаться латерально по поверхности передней брюшной стенки не рекомендуется у худых пациентов, так как толщина подкожно-жировой клетчатки уменьшается, что повышает риск в/м введения. Также не следует делать инъекции/инфузию в область пупка и средней линии живота, где подкожно-жировая клетчатка тонкая (рис. 20).
б) Передне-наружная часть верхней трети бедер (рис. 21).
в) Верхне-наружная часть ягодиц и наружная часть поясничной области (рис. 22).
г) Средняя наружная треть плеч (рис. 23). Обычно область плеча не рекомендуется для самостоятельных инъекций из-за высокого риска в/м введения препарата (невозможно сформировать складку кожи).
Было выполнено несколько исследований, непосредственно направленных на изучение оптимальной методики инъекций сахароснижающих лекарственных средств. Представленные ниже рекомендации являются выдержками из исследований по безопасности, эффективности и фармакокинетике этих препаратов. В более ранних исследованиях предполагалось, что скорость всасывания быстродействующих (ультракоротких) аналогов инсулина одинакова при введении в подкожно-жировую ткань и в мышцу в состоянии покоя, но не было протестировано всасывание из работающей мышцы.
• Для введения быстродействующих и смешанных аналогов инсулина можно использовать участки кожи любой локализации, так как они везде всасываются с одинаковой скоростью. A2
• Быстродействующие аналоги инсулина по возможности не следует вводить в/м. A2
• Аналоги инсулина длительного действия можно вводить в любые стандартные области для инъекций, так как они везде всасываются с одинаковой скоростью. B2
• Следует исключить вероятность в/м инъекций аналогов инсулина длительного действия и смешанных аналогов ввиду опасности развития выраженной гипогликемии. B2
Пациентов, занимающихся физическими упражнениями после инъекций длительно действующих аналогов инсулина, следует предупредить о возможном риске гипогликемии.
• В некоторых случаях предпочтительным может быть разделение относительно больших доз инсулина на две инъекции, которые выполняются одна за другой в разные места. Нет универсальной пороговой величины для разделения доз, но, как правило, за нее принимают величину 40–50 ЕД инсулина с концентрацией U-100. С3
4.4. ЧЕЛОВЕЧЕСКИЕ ИНСУЛИНЫ
Растворимые человеческие инсулины короткого действия могут иметь более медленную скорость всасывания, чем быстродействующие аналоги. Для старых длительно действующих препаратов (например, НПХ-инсулин) характерны фармакологические пики, которые могут обуславливать развитие гипогликемии, особенно при введении относительно больших доз.
• Предпочтительно вводить НПХ-инсулин (при введении без других препаратов) перед сном, а не рано вечером, для снижения вероятности развития ночной гипогликемии. A1
• Необходимо избегать в/м инъекций инсулина короткого действия и НПХ-инсулина из-за риска развития выраженной гипогликемии. A2
• Предпочтительное место введения обычного (человеческого растворимого) инсулина короткого действия – это живот, так как в этом месте всасывание инсулина самое быстрое. A1
• Смесь обычного инсулина/НПХ должна вводиться в живот с целью повышения скорости всасывания инсулина короткого действия для покрытия экскурсии постпрандиальной гликемии. A1
• Если существует риск развития ночной гипогликемии, НПХ-инсулины и смеси с содержанием НПХ, вводимые вечером, должны вводиться в ягодицу или бедро, так как эти места имеют более медленную скорость всасывания НПХ-инсулина. A1
• Всасывание растворимых человеческих инсулинов короткого действия у пожилых людей может быть замедленным, поэтому эти инсулины не следует использовать, когда необходим быстрый эффект. В2
• Учитывая различия в скорости всасывания человеческих инсулинов из различных областей, схема чередования мест инъекций должна быть одинаковой каждый день. А2
• При применении человеческого инсулина может быть целесообразно разделение относительно больших доз на две инъекции, которые выполняются одна за другой в разные места. Нет универсальной пороговой величины для разделения доз, но, как правило, за нее принимают величину 40–50 ЕД инсулина с концентрацией U-100. С3
4.5. АГОНИСТЫ РЕЦЕПТОРОВ ГЛЮКАГОНОПОДОБНОГО ПЕПТИДА-1
К сожалению, очень мало исследований посвящено правильной технике инъекций данных относительно новых препаратов.
• Пока не будут проведены новые исследования, инъекции препаратов из группы агонистов рецепторов ГПП-1 следует выполнять в соответствии с рекомендациями, уже утвержденными для инъекций инсулина в отношении длины иглы и чередования областей введения. A2
• Агонисты рецепторов ГПП-1 можно вводить в любые обычно используемые для инъекций области, так как, по-видимому, нет никаких различий в отношении их фармакокинетики. A2
5. МИНИМИЗАЦИЯ РИСКА ВНУТРИМЫШЕЧНЫХ ИНЪЕКЦИЙ
Основная цель инъекционного введения инсулина и агонистов рецепторов ГПП-1 заключается в надежной доставке действующего вещества в п/к пространство без обратного его вытекания, а также с минимальными болевыми ощущениями и дискомфортом. Основным условием достижения данной цели является выбор иглы оптимальной длины. Выбор длины иглы является индивидуализированным совместным решением пациента и его врача, принимаемым с учетом множества факторов, включая физические, фармакологические и психологические.
Существуют иглы длиной 4, 5, 6, 8, 10, 12, 12.7 мм (рис. 24). Ранее рекомендовавшиеся длины игл для п/к инъекций теперь считаются избыточными для многих взрослых (например, 12.7 мм) и для большинства детей (например, 8 мм) и увеличивающими риск инъекции в мышцу. Более короткие иглы безопаснее, а их применение, как правило, менее болезненно.
Проведенные исследования подтвердили, что даже у пациентов, страдающих ожирением, короткие (4 и 5 мм), средние (6 и 8 мм) и длинные иглы (10, 12, 12.7 мм) характеризуются сопоставимыми эффективностью и переносимостью.
На сегодняшний день нет данных о значимом вытекании инсулина, усилении болевых ощущений, ухудшении контроля над течением СД, увеличении выраженности липогипертрофий или других осложнений в популяции пациентов, использующих короткие (4 и 5 мм) иглы.
Последние исследования с иглами длиной 4 мм показали, что они безопасны и эффективны у взрослых пациентов с любой массой тела (например, в отношении гликемического контроля), а такие осложнения, как боль или вытекание инсулина, одинаковы или даже менее выражены при использовании коротких игл по сравнению с более длинными и большего диаметра иглами. В этих исследованиях рекомендуемая техника введения предусматривала перпендикулярное введение иглы без взятия кожной складки (рис. 25). Короткие иглы имеют меньший наружный диаметр 0,23–0,25 мм (32–31G соответственно).
Рекомендации
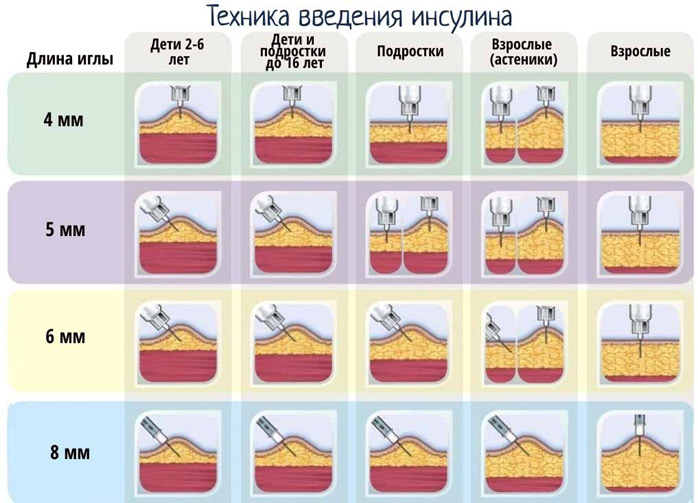
• 4 мм игла является достаточно длинной для проникновения через кожу и попадания в подкожно-жировую клетчатку с небольшим риском в/м (или внутрикожной) инъекции. Поэтому она считается безопасной иглой для шприц-ручки для взрослых и детей независимо от возраста, пола, этнической принадлежности или ИМТ. A1
• 4 мм игла может безопасно и эффективно использоваться у всех пациентов с ожирением. Такая игла имеет предпочтение для данных пациентов, однако также допускается применение 5 мм иглы. A1
• 4 мм игла должна вводиться перпендикулярно коже (под углом 90° к поверхности кожи), а не под наклоном, независимо от наличия или отсутствия кожной складки. A1
• Очень маленькие дети (6 лет и младше) и очень худые/астеничные взрослые должны использовать 4 мм иглу, сформировав кожную складку и вводя иглу перпендикулярно к ней. Остальные могут вводить 4 мм иглу без формирования кожной складки. A1
• Самая безопасная игла для шприца для всех пациентов, доступная в настоящее время, имеет длину 6 мм. Однако при использовании любой иглы для шприца у детей (в возрасте 6 лет и старше), подростков или худощавых взрослых (ИМТ 19–25 кг/м2) инъекции всегда должны вводиться в сформированную кожную складку. A1
• Не рекомендовано применение шприцев у очень маленьких детей (младше 6 лет) и очень худых/астеничных взрослых (ИМТ <19 кг/м2), даже при формировании кожной складки, из-за чрезвычайно высокого риска в/м инъекций. A1
• Администрацию и работников учреждений здравоохранения необходимо предупреждать о рисках, связанных с использованием иглы шприцев и шприц-ручек длиной ≥6 мм у детей. A2
• При использовании иглы шприц-ручки длиной 5 мм у детей необходимо делать инъекции в сформированную кожную складку. Детей, при инъекции у которых используются иглы шприц-ручки длиной ≥5 мм, необходимо перевести на иглы длиной 4 мм, в противном случае инъекции необходимо всегда делать в сформированную кожную складку. A2
• Инъекция под углом 45° иглой длиной 6 мм является приемлемой заменой формирования кожной складки, так как непосредственная глубина проникновения при инъекции под углом 45° иглой длиной 6 мм приблизительно равна 4 мм. A1
• Если инъекции иглой длиной ≥6 мм производятся в плечо, необходимо всегда формировать кожную складку. При этом инъекцию должен делать не сам пациент, а третье лицо. A2
• Не нажимайте сильно на иглу после введения, так как это оставляет след на коже и повышает риск в/м инъекций. B3
• Для пациентов с тремором или прочими нарушениями, по причине которых они не могут удержать 4 мм иглу в одном месте, могут потребоваться более длинные иглы. B3
• Было установлено, что иглы с высокой скоростью потока (со сверхтонкими стенками) подходят для всех пациентов, использующих инъекции. Процент их закупорки, сгибания и поломки равен обычным иглам (очень низкий), они просты в использовании. A3
5.2. ВЫПОЛНЕНИЕ ИНЪЕКЦИИ В КОЖНУЮ СКЛАДКУ
В тех случаях, когда расстояние между поверхностью кожи и мышцей меньше длины используемой иглы, формирование и приподнимание кожной складки является обязательным условием. Собрать кожную складку на животе сравнительно легко (за исключением очень тугих животов). Гораздо сложнее это сделать в области бедер и ягодиц (в последнем случае в этом редко возникает необходимость). Практически невозможно (для пациентов, выполняющих инъекции самостоятельно) правильно проделать эту манипуляцию на плечах.
Правильную кожную складку собирают при помощи большого и указательного пальцев (с возможным добавлением среднего пальца). Формирование кожной складки при помощи всей руки сопровождается риском захвата мышцы вместе с п/к тканями и может привести к в/м инъекции (рис. 26). Не следует отпускать складку до конца инъекции.
Рекомендации
• Каждый участок кожи перед инъекцией следует осматривать индивидуально, а потом уже принимать решение о том, необходимо для иглы данной длины формировать кожную складку или нет. Соответствующие рекомендации следует давать пациенту письменно. А3
• Всех пациентов необходимо обучать правильной технике формирования кожной складки с самого начала инсулинотерапии. А3
• Не следует сжимать кожу слишком сильно, то есть до ее побледнения или появления боли. А3
• Избегайте сдавления или смещения кожи во время инъекции, так как игла может проникнуть глубже, чем надо, и попасть в мышцу. В3
• Оптимальной считается следующая последовательность:
1) соберите кожную складку;
2) медленно введите инсулин под углом 90º к поверхности кожи (рис. 4);
3) задержите иглу в коже на 10 секунд после того, как кнопка полностью нажата (при использовании шприц-ручки);
4) извлеките иглу из кожи;
5) расправьте кожную складку;
6) безопасно отсоедините использованную иглу. A3
5.3. ВЫПОЛНЕНИЕ ИНЪЕКЦИИ ПОД УГЛОМ К ПОВЕРХНОСТИ КОЖИ
Дополнительно снизить риск в/м инъекции можно, используя метод введения иглы под углом к поверхности кожи (обычно 45°). В сочетании с кожной складкой этот прием позволяет снизить риск в/м инъекций, особенно при использовании длинных игл (рис. 27, 28).
6. РЕКОМЕНДАЦИИ ПО ТЕХНИКЕ ИНЪЕКЦИЙ ДЛЯ ОТДЕЛЬНЫХ ГРУПП ПАЦИЕНТОВ
Таблица 2. Выбор оптимальной техники инъекций у взрослых пациентов
Ниже показаны различные варианты выполнения инъекции у взрослых в зависимости от длины иглы (рис. 29).
6.2. ДЕТИ И ПОДРОСТКИ
Таблица 3. Выбор оптимальной техники инъекций у детей и подростков
При возможности не использовать иглы длиной более 6 мм.
Ниже показаны различные варианты выполнения инъекции у детей и подростков в зависимости от длины иглы (рис. 30).
Следует обращать внимание детей и подростков, что прием пищи в образовательном учреждении требует обязательного введения инсулина. Инъекции можно проводить, например, в школьном медпункте перед посещением столовой.
6.3. БЕРЕМЕННЫЕ
Для изучения оптимальной техники инъекций у беременных требуются дополнительные исследования. В настоящее время приемлемыми представляются следующие рекомендации.
• Во время УЗИ плода можно оценить толщину подкожно-жировой клетчатки у матери и дать рекомендации в отношении безопасных мест для инъекций. B2
• Живот, как правило, является безопасным местом для введения инсулина во время беременности (рис. 31). Учитывая истончение жира в области передней брюшной стенки из-за расширения матки, беременным с СД (любого типа) следует использовать 4 мм иглы. B2
• В первом триместре беременности нет необходимости менять места инъекций и технику введения инсулина. B2
• Во втором триместре беременности инсулин можно вводить по всей площади живота, но необходимо правильное формирование кожной складки. Боковые области живота могут использоваться для инъекций инсулина без формирования кожной складки. B2
• В третьем триместре инъекции можно осуществлять только в боковые области живота при условии правильного формирования кожной складки (рис. 31). При возникновении сомнений у пациенток они могут делать инъекции в бедро, плечо или ягодицы вместо живота. B2
7. МЕТОДИКА ВЫПОЛНЕНИЯ ИНЪЕКЦИЙ И ИНФУЗИИ
Как правило, п/к инъекции безболезненны, за исключением тех случаев, когда игла попадает непосредственно в нервное окончание. Тем не менее некоторые исключительно чувствительные пациенты характеризуют свои ощущения как болезненные.
7.1. ПОСЛЕДОВАТЕЛЬНОСТЬ ВЫПОЛНЕНИЯ ИНЪЕКЦИИ
• Выставьте на шкале шприц-ручки количество единиц инсулина, которое вы планируете ввести (рис. 32). Если вы используете инсулиновый шприц, то наберите необходимую дозу инсулина.
• Освободите место на коже от одежды.
• Отступите от места предыдущей инъекции около 1–2 см.
• Снимите защитный колпачок с иглы.
• Если необходимо, сформируйте кожную складку.
• Введите иглу в подкожно-жировую клетчатку (под углом 90° или 45°).
• Прокалывайте кожу быстрым движением.
• Плавно нажмите на кнопку введения шприц-ручки или на поршень шприца. Вводите раствор медленно и убедитесь, что поршень шприца или кнопка шприц- ручки полностью нажаты.
• Удерживайте иглу в подкожно-жировой клетчатке не менее 10 секунд, продолжая надавливать на кнопку или поршень для того, чтобы вся доза достигла места назначения, а также не произошло вытекание препарата. При введении более высоких доз может потребоваться увеличить время удержания иглы.
• Извлеките иглу под тем же углом, под каким вводили.
• Расправьте кожную складку.
• Иногда в месте инъекции может появиться небольшая капелька крови, в этом случае прижмите место инъекции ватой, салфеткой или пальцем на некоторое время.
• При использовании шприц-ручки осторожно наденьте на иглу наружный колпачок, скрутите ее и утилизируйте. Шприцы также подлежат утилизации.
• Не рекомендуется массировать и растирать место инъекции. Массирование перед инъекцией может ускорить всасывание, но в целом не рекомендуется.
7.2. ЧЕРЕДОВАНИЕ МЕСТ ИНЪЕКЦИЙ И ИНФУЗИИ
Ряд исследований показал, что лучший способ сохранить нормальную ткань – это последовательно и правильно чередовать места инъекций/инфузии. Инъекции/инфузию можно чередовать от одного участка тела к другому (от живота к бедру, к ягодице, к плечу), но следует помнить, что характеристики всасывания изменяются в зависимости от типа вводимого инсулина. Аналоги можно вводить в любое место инъекций/инфузии с аналогичным всасыванием, фармакокинетикой и фармакодинамикой, однако человеческие инсулины (короткого действия, НПХ) значительно отличаются по скорости всасывания – самое быстрое из живота и самое медленное из ягодиц. Правильное чередование (ротация) заключается в чередовании как областей для инъекций/инфузии, так и соблюдении расстояния между инъекциями в пределах одной области. Для обучения пациентов правильному чередованию можно использовать специальные ротационные решетки (рис. 33).
Рекомендации
• Необходимо систематически чередовать места инъекций/инфузии с целью предотвращения образования липогипертрофии. Это означает, что инъекцию необходимо делать на расстоянии как минимум 1 см (или приблизительно ширина пальца взрослого человека) от предыдущих инъекций, что является жизненно важной процедурой, которая требует тщательного планирования и внимания. A2
• С самого начала инъекционной/инфузионной терапии пациентам необходимо предоставить схему чередования, которой легко следовать. Медицинские работники должны пересматривать схему чередования мест инъекций/инфузии с пациентом как минимум 2 раза в год. A2
• Одна из схем, составленная на основе доказательных исследований, предусматривает разделение мест инъекций на квадранты (или половинки в случае использования бедер или ягодиц) и использование каждую неделю только одного квадранта с их чередованием в одном направлении (например, по часовой стрелке), как это показано на рис. 34. A3
• Согласно другой схеме можно равномерно чередовать места инъекций/инфузии в пределах целой анатомической области (рис. 35). А3
• При каждом визите (но как минимум 2 раза в год) медицинские работники должны удостовериться, что схема чередования соблюдается правильно, и дать необходимые советы. А3
7.3. ОДНОКРАТНОЕ ИСПОЛЬЗОВАНИЕ ИГЛ
Многие пациенты, использующие инъекции инсулина, считают обременительным носить с собой запасные иглы, когда они находятся вдали от дома. Иногда пациенты вынуждены оплачивать часть или всю стоимость игл, некоторые из них решают, что не стоит приобретать новую иглу для каждой новой инъекции. Другие пациенты считают, что инъекции с применением повторно использованных игл не особенно болезненны по сравнению с использованием новых игл, по крайней мере, пока они не чрезмерно использованы.
Однако в соответствии с официальной маркировкой на иглах требуется их однократное применение и стерильность (хотя и не было установлено четкой связи инфекций участков кожи или подкожно-жировой клетчатки с ограниченным повторным использованием игл, что может объясняться наличием консервантов в препаратах инсулина). Маркировка связана с ответственностью, поэтому если медицинские работники дают совет не соблюдать официальную маркировку, они берут на себя ответственность за неблагоприятные последствия.
Опубликованные рекомендации по технике инъекций высказываются против повторного использования игл:
1) Повторное использование игл, в частности, частота повторного использования, связано с развитием липогипертрофии.
2) Повторное использование игл существенно увеличивает риск закупоривания иглы вследствие кристаллизации инсулина в ее просвете, что может иметь серьезные последствия (ошибка в дозе инсулина, приводящая к гипергликемии).
3) Повторное использование может привести к искривлению иглы, что ухудшает поток инсулина.
4) Повторное использование иглы может усиливать болевые ощущения из-за притупления острия, повреждения среза и/или удаления силиконовой смазки.
• Существует связь между повторным использованием иглы и липогипертрофией. Также существует связь между повторным использованием и болью или кровотечением при инъекции. Пациенты должны быть осведомлены об этих связях. A2
• Однократное использование инсулиновых игл является оптимальным методом инъекций, и пациентов необходимо убеждать не применять иглы повторно. A2
8. НЕЖЕЛАТЕЛЬНЫЕ ЯВЛЕНИЯ
8.1. КРОВОТЕЧЕНИЕ И ОБРАЗОВАНИЕ ГЕМАТОМ
Иногда во время инъекций/инфузии иглы могут повреждать кровеносные сосуды, вызывая кровотечение или гематомы. На рис. 36 продемонстрировано расположение кровеносных сосудов в дерме и п/к слоях. Изменение длины иглы или других параметров инъекции, по-видимому, не влияет на частоту возникновения кровотечений или гематом, хотя по некоторым данным они могут реже встречаться при применении коротких игл.
Надавливание на место инъекции в течение 5–10 секунд должно остановить кровотечение.
• Пациенту следует объяснить, что кровотечение или «синяки» не сопровождаются неблагоприятными клиническими последствиями в виде нарушения всасывания лекарственного препарата или ухудшения управления СД. A2
• Если кровотечение и/или гематомы случаются слишком часто, следует тщательно оценить технику инъекций/инфузии, а также проверить наличие коагулопатии или использование антикоагулянтов или антиагрегантов. A3
8.2. ВЫТЕКАНИЕ ЛЕКАРСТВЕННОГО ПРЕПАРАТА
Вытекание лекарственного препарата может происходить в результате различных причин.
Своевременное их выявление способствует предотвращению возможных нежелательных последствий.
8.2.1. Вытекание лекарственного препарата из шприц-ручки до инъекции
Вытекание лекарственного препарата из шприц-ручки до инъекции может происходить вследствие следующих причин:
1) Несовместимость игл и шприц-ручки. Информация о совместимости указывается производителями шприц-ручек и игл в инструкциях по применению и на упаковках. Иглы и шприц-ручки, имеющие универсальную совместимость, отвечают требованию международного стандарта качества ISO. Доказанная независимыми тестами совместимость обозначается как ISO «TYPE А» EN ISO 11608-2:2000 и указывается производителем на упаковках.
2) Неправильное накручивание иглы на шприц-ручку. Игла должна быть накручена вдоль центральной оси шприц-ручки в соответствии с указаниями в инструкции по применению шприц-ручки.
3) Хранение шприц-ручки с накрученной иглой (рис. 11).
• Убедитесь, что иглы для шприц-ручек имеют сертификацию по стандарту ISO совместимости с инсулиновой шприц-ручкой. A3
• Поместите иглы для шприц-ручек вдоль оси шприц-ручки перед ее накручиванием или защелкиванием. A3
• Проколите иглой перегородку картриджа под прямым углом. A3
8.2.2. Вытекание лекарственного препарата из шприц-ручки после инъекции
Вытекание лекарственного препарата из шприц-ручки после инъекции (рис. 37) может происходить вследствие следующих причин:
1) Игла удерживается в подкожно-жировой клетчатке недостаточное количество времени. После полного нажатия кнопки следует извлекать иглу не ранее чем через 10 секунд (пациенту рекомендуется медленно сосчитать до 10), чтобы вся доза достигла места назначения и не произошло вытекания препарата. Введение очень больших доз препарата может потребовать более продолжительного удерживания иглы.
2) Просвет иглы при повторном ее использовании частично заблокирован. Если игла остается накрученной после выполнения инъекции, часть лекарственного препарата может кристализоваться, что приводит к сужению ее внутреннего просвета. Иглы для шприц-ручек следует использовать только один раз.
3) Слишком сильное разовое нажатие на кнопку введения шприц-ручки. Рекомендуется нажимать на кнопку плавно и удерживать ее нажатой в течение всего времени выполнения инъекции.
Рекомендации
• Используйте иглы с более широким внутренним диаметром и улучшенным потоком инсулина (например, иглы со сверхтонкими стенками). A1
• Перед извлечением иглы из кожи подождите 10 секунд после того, как кнопка была полностью вдавлена. Это время необходимо для того, чтобы передать вытесняющий момент через все части шприц-ручки к столбу инсулина в картридже. A2
• Методом проб и ошибок пациенты могут установить, как долго они должны удерживать кнопку в нажатом положении и иглу под кожей, чтобы избежать капания с кончика иглы или обратного тока из кожи. Время может составить менее 10 секунд. A2
• Большие дозы можно разделить на две для снижения объема инсулина. A2
8.2.3. Вытекание лекарственного препарата из места инъекции
Вытекание лекарственного препарата из места инъекции может происходить вследствие следующих причин:
1) Введение одномоментно большой дозы инсулина (рис. 38). В некоторых случаях предпочтительным может быть разделение очень больших доз инсулина на две инъекции, которые выполняются одна за другой. Нет универсальной пороговой величины для разделения доз, но, как правило, за нее принимают величину 40–50 ЕД для инсулина с концентрацией U-100.
2) Индивидуальные особенности строения дермы, а также возрастные изменения могут быть причиной вытекания лекарственного препарата после инъекции. В данном случае можно рекомендовать вводить лекарственный препарат в глубокие слои подкожно-жировой клетчатки, используя иглы длиной более 8 мм и технику инъекции под углом 45° в кожную складку.
Рекомендации
• Используйте иглы с тонкими или сверхтонкими стенками. A1
• Перед извлечением иглы из кожи подождите 10 секунд после того, как кнопка была полностью вдавлена. Это достаточный срок для того, чтобы введенный препарат мог распространиться через плоскости ткани и/или привести к расширению и растягиванию ткани. A2
• Можно не принимать во внимание небольшое количество вытекания из кожи (маленькая капля жидкости в месте инъекции). Это почти всегда является клинически некритичным. A1
• У пациентов, которые сообщают о частых вытеканиях из кожи, необходимо провести непосредственное наблюдение за тем, как они вводят себе препарат, для выявления возможных связанных с техникой инъекций проблем, которые могут быть устранены. A2
• Большие дозы можно разделить на две для снижения объема инсулина. A2
8.3. БОЛЬ
Инъекции инсулина и агонистов рецепторов ГПП-1 обычно безболезненны, за исключением случаев, когда игла поражает нервное окончание, но это происходит довольно редко.
Несмотря на это, некоторые пациенты реагируют довольно чувствительно и описывают свои ощущения как болезненные. Дискомфорт пациентов при инъекциях был тщательно изучен и относится к трем ключевым факторам: длина иглы, диаметр иглы и обстановка при инъекции.
Обстановка при инъекции включает окружающую среду (например, шум и присутствие других людей), внешний вид иглы и волнение медицинского работника и членов семьи пациента.
Чем больше тревога, показываемая последними, тем сильнее боль и волнение, которые испытывает пациент.
Некоторые пациенты жалуются на дискомфорт при введении инсулина с низким уровнем pH.
В порядке наблюдения можно отметить, что чаще всего такие жалобы поступают от детей.
Боль также может возникать из-за проникновения в мышцу или ее фасцию. Если кожа слишком плотно зажата между пальцами при формировании складки (вместо того, чтобы быть осторожно приподнятой), то это может вызвать боль.
Повторное использование иглы – это плохо осознаваемый источник боли, и она может возникнуть, когда иглы использовались повторно слишком часто. Механизм боли при повторном использовании игл может включать притупление острия, повреждение среза и/или удаление силиконовой смазки.
Рекомендации
• Для минимизации боли используйте иглы меньшей длины (4 мм), меньшего диаметра (самый высокий номер калибра) с наименьшей силой проникновения. A1
• Для каждой инъекции используйте новые стерильные иглы. A1
• Мягко вводите иглу в кожу, избегайте ударяющих или пихающих движений. В коже находятся болевые волокна, и слишком медленное или слишком сильное проникновение через кожу может вызвать боль. A1
• Если пациенты вдруг чувствуют острую боль при инъекции, их следует заверить, что игла могла коснуться нервного окончания, что иногда случается и не причиняет никакого вреда. Если боль не проходит, медицинский работник должен осмотреть пациента и оценить технику инъекций. A3
• Для более комфортного введения инсулин следует хранить при комнатной температуре. Введение холодного инсулина часто вызывает болезненные ощущения. A3
• Если вы используете спирт для обработки кожи, выполняйте инъекцию только после того, как он испарится. А2
• Не следует сжимать кожу слишком сильно, то есть до ее побледнения или появления боли. A3
• Не выполняйте инъекции в корни волос. А2
• Если при введении больших объемов инсулина чувствуется боль, дозу необходимо разделить на две инъекции меньшего объема или следует увеличить концентрацию инсулина. A3
8.4. ЛИПОДИСТРОФИИ
Липодистрофия означает «нарушение жировой ткани». Существует два основных вида липодистрофии: липоатрофия означает потерю адипоцитов и клинически проявляется в виде образования щербин и кратеров (рис. 39), и липогипертрофия, означающая увеличение адипоцитов и проявляющаяся в виде отека и/или уплотнения жировой ткани (рис. 40). В настоящее время в связи с использованием только высокоочищенных препаратов человеческого инсулина и аналогов инсулина липоатрофии практически не встречаются.
Еще более редко встречающимся видом липодистрофии является амилоидоз, в этом случае обычно проводится биопсия и патологический анализ. Инсулин, введенный в амилоидоз, может иметь значительно пониженную скорость всасывания. Обычно липогипертрофия регрессирует после прекращения инъекций/ инфузии инсулина в очаги поражения, в то время как локализованный амилоидоз не регрессирует. Клинически важно знать разницу между этими поражениями.
Обычно липогипертрофия представляет собой утолщенное каучукообразное поражение п/к тканей, которое возникает у многих пациентов, осуществляющих п/к инъекции/инфузию (рис. 41).
У некоторых пациентов измененные участки могут быть плотными или шрамообразными. Для выявления липогипертрофий требуется как осмотр, так и пальпация участков инъекций/инфузии, так как многие поражения могут быть обнаружены на ощупь, а не визуально.
Нормальную кожу можно плотно ущипнуть, а при липогипертрофическом поражении этого сделать нельзя (рис. 41).
Одним из инструментальных методов выявления липогипертрофий является ультразвуковое исследование подкожно-жировой клетчатки в местах инъекций. Исследование проводится с помощью универсального ультразвукового сканирующего прибора с использованием линейного датчика с частотой 7,5 МГц через стандартный ультразвуковой гель. Места, где лоцировались округлые аваскулярные образования различных размеров, без капсулы, гиперэхогенные гомогенные по структуре, расцениваются как зоны липогипертрофий (рис. 42).
Липогипертрофии возникают при применении как шприц-ручек, так и шприцев (при использовании игл любой длины и диаметра), а также инсулиновых помп (при повторных введениях канюли в одно и то же место). Опубликованные данные подтверждают наличие взаимосвязи между возникновением липогипертрофий и применением старых, плохо очищенных препаратов инсулина, отсутствием чередования участков инъекций/инфузии, использованием для инъекций/инфузии ограниченных зон, повторным введением препарата в одну и ту же область, а также многоразовым применением игл. Инъекции/инфузия в область липогипертрофии могут усилить ее выраженность. Пациентам не следует выполнять инъекции/инфузию в липогипертрофии, так как всасывание инсулина из измененных участков может быть замедленным или неравномерным, что может привести к гипергликемии, непредсказуемой гипогликемии и/или более высокой вариабельности уровня глюкозы в крови.
Рекомендации
• Места инъекций/инфузии должны осматриваться медицинскими работниками на предмет наличия липогипертрофии как минимум 2 раза в год или чаще, если липогипертрофия уже присутствует. Зачастую легче обнаружить липогипертрофию пальпацией, чем визуально. Использование геля-смазки облегчает пальпацию. A2
• Физический осмотр на наличие липогипертрофии лучше всего проводить, когда пациент находится в лежачем положении без верхней одежды. При необходимости можно проводить осмотр полуодетого пациента в сидячем или стоячем положении. A3
• Просите пациентов, чтобы они сами проверяли собственные места инъекций/инфузии, обучайте их чередованию мест, правильной технике инъекций, а также выявлению и предотвращению липогипертрофии. A2
• После получения согласия пациента поставьте две отметки чернилами на краях липогипертрофии (на границах между нормальной и уплотненной тканью) одноразовым безопасным маркером для кожи. Это даст возможность измерения липогипертрофии в будущем. Если патология заметна визуально, ее можно сфотографировать. A2
• Пациентов необходимо просить не делать инъекций/инфузии в зоны липогипертрофии до тех пор, пока патологически измененные ткани не станут снова нормальными (это может затянуться на период от нескольких месяцев до нескольких лет). А2
• Необходимо рекомендовать использование более широких зон для инъекций/инфузии, правильное чередование мест инъекций/инфузии и однократное использование игл. A2
• При переключении с введения инсулина в липогипертрофию на инъекции/инфузию в нормальную ткань часто требуется снижение дозы вводимого инсулина. Величина снижения дозы зависит от конкретного пациента и должна основываться на результатах анализа уровня глюкозы в крови. Зачастую величина снижения дозы превышает 20% от изначальной дозы. A1
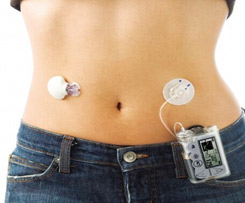
9. ИНФУЗИОННЫЕ НАБОРЫ ДЛЯ ПОМПОВОЙ ИНСУЛИНОТЕРАПИИ
Постоянная подкожная инфузия инсулина (ППИИ) с использованием инсулиновой помпы является методом лечения пациентов с СД, в частности с СД 1 типа, на протяжении 30 лет.
Инсулиновые инфузионные наборы (ИИН) необходимы для доставки инсулина в п/к ткань, но их роль в терапии ППИИ часто недооценивается работниками здравоохранения. При этом существует большое разнообразие вариантов ИИН (рис. 43).
Осложнения, связанные с ИИН, носят общий характер и включают местные, технические и метаболические проявления. Например, немые или бессигнальные окклюзии потенциально могут провоцировать возникновение необъяснимой гипергликемии у пациентов, получавших ППИИ.
Использование набора с боковым портом снижает количество немых окклюзий более чем на 75% по сравнению с традиционными ИИН.
Критерии, использующиеся для подбора длины иглы для шприц-ручек, применяются и к выбору оптимальной длины канюли ИИН. Исследования толщины кожи показали, что короткая канюля помогает снизить риск в/м введения. Канюли из ИИН длиной ≥ 9 мм могут повысить риск в/м введения, в частности в областях с меньшим количеством жировой ткани, как, например, наружная часть плеча и бедро.
Рекомендации
• Канюлю при ППИИ следует менять каждые 48–72 часа в целях минимизации риска возникновения нежелательных явлений со стороны места инфузии и потенциального нарушения гликемического контроля. A1
• Все пользователи ППИИ должны быть обучены чередовать место инфузии по тому же принципу, что и пациенты, осуществляющие инъекции. A1
• У всех пациентов с необъяснимой вариабельностью уровня глюкозы при ППИИ, включая частую гипогликемию/гипергликемию, следует проверить место инфузии на наличие липогипертрофии, уплотнений, рубцов, воспаления и других кожных и п/к нарушений, которые потенциально могут повлиять на поток или абсорбцию инсулина. A1
• Медицинские работники должны регулярно проверять места инфузии у пациентов на ППИИ (минимум 2 раза в год) на наличие липогипертрофии. A1
• При подозрении на липогипертрофию пациенту следует рекомендовать прекратить инфузию в место повреждения и ввести катетер в здоровую ткань. A1
• Немая окклюзия или приостановка инсулинового потока должны предполагаться у любого пациента с необъяснимыми изменениями уровня глюкозы, необъяснимой гипергликемией или частой гипогликемией/гипергликемией. B2
• При подозрении на немую окклюзию пациентам с ППИИ следует рекомендовать альтернативный катетер. A1
• Для минимизации риска в/м инфузии всем пациентам при ППИИ следует рекомендовать использование самой короткой (насколько это возможно) иглы/канюли в соответствии с принципами, применимыми для инсулиновых шприц-ручек. Во избежание в/м инфузии маленьким детям и очень худым пациентам следует вводить иглу/канюлю в сформированную кожную складку. B2
• В целях снижения боли и неудачного введения при ППИИ пациентам следует рекомендовать иглу/канюлю самого маленького диаметра. B2
• Угловые ИИН должны быть рекомендованы пациентам при ППИИ, у которых были осложнения в месте введения при помощи 90-градусных ИИН. B2
• Всем пациентам с ППИИ, у которых наблюдается гиперчувствительность на материал канюли или фиксирующие адгезивные средства, следует рекомендовать альтернативные варианты (альтернативные ИИН, ленты или кожные пластыри). A3
• При ППИИ худым, мускулистым и ведущим активный образ жизни пациентам с высоким риском сдвига/случайного выведения канюли или катетера следует рекомендовать угловую (30–45 градусов) систему ИИН. C3
• Если при ППИИ пациентам по какой-либо причине трудно вводить ИИН вручную, им следует рекомендовать делать это при помощи специального механического устройства. C3
• Беременным пациенткам может быть необходимо скорректировать вид ИИН, место инфузии и частоту смены места при ППИИ. B3
10. ДРУГИЕ ПУТИ ВВЕДЕНИЯ ИНСУЛИНА
Кроме п/к введения инсулина, при острых осложнениях диабета (например, диабетическом кетоацидозе) возможно внутривенное (в/в) или в/м введение инсулина короткого (аналога ультракороткого) действия.
А. В/в инсулинотерапия:
1. Болюсное введение:
Необходимую дозу инсулина короткого (аналога ультракороткого) действия набирают в инсулиновый шприц, добирают 0,9%-ным раствором NaCl до 1 мл и вводят очень медленно (2–3 мин).
2. Непрерывная инфузия инсулина:
• Вариант 1 (через инфузомат). Приготовление инфузионной смеси: 50 ЕД инсулина короткого (аналога ультракороткого) действия) + 2 мл 20%-ного раствора альбумина или 1 мл крови пациента (для предотвращения сорбции инсулина в системе, которая составляет 10–50% дозы); объем доводят до 50 мл 0,9%-ным раствором NaCl. Получаем раствор с концентрацией инсулина 1 ЕД/мл.
• Вариант 2 (в отсутствие инфузомата): во флакон с 0,9%-ным раствором NaCl добавляют инсулин короткого (аналог ультракороткого) действия таким образом, чтобы получить концентрацию 1 ЕД/мл или 1 ЕД/10 мл (+ 4 мл 20%-ного раствора альбумина/100 мл раствора для предотвращения сорбции инсулина), после чего проводится в/в капельное введение. Недостатком этого варианта является то, что коррекция малых доз инсулина по числу капель или мл смеси требует постоянного присутствия персонала и тщательного подсчета; трудно титровать малые дозы.
• Вариант 3 (более удобен в отсутствие инфузомата): инсулин короткого (аналог ультракороткого) действия вводится в/в болюсно (медленно) 1 раз в час шприцем в инъекционный порт инфузионной системы. Длительность фармакодинамического эффекта инсулина при таком в/в введении составляет до 60 мин. Преимуществом такого варианта является отсутствие сорбции инсулина (добавлять альбумин или кровь в раствор не нужно), точный учет и коррекция введенной дозы, меньшая занятость персонала, чем в варианте 2.
Б. В/м инсулинотерапия проводится при невозможности в/в доступа, а также при легкой форме диабетического кетоацидоза, в отсутствие нарушений гемодинамики.
11. БЕЗОПАСНОСТЬ И УТИЛИЗАЦИЯ ИНЪЕКЦИОННОГО ИНСТРУМЕНТАРИЯ
Иглы для инъекций инсулина – самый часто используемый острый предмет в мире. В большинстве случаев острые устройства используются в домашних условиях лицами с неизвестным серологическим статусом на гепатит, ВИЧ и другие патогены в крови. Поэтому травмы от инъекции при СД являются важным общественным вопросом. Недавно появились технологии для контроля риска потенциального инфицирования среди таких больных, но они мало известны или редко используются.
В каждой стране установлены свои требования по утилизации загрязненных биологических отходов. Использованные иглы следует собирать в следующем виде (в порядке предпочтения):
1) в специально разработанный контейнер (рис. 44), в медицинских учреждениях контейнер «Отходы класса Б»; 2) в любой другой проколостойкий контейнер, например, пластиковую бутылку. Использованные иглы в таких контейнерах следует передавать (в порядке предпочтения): а) в медицинское учреждение (например, в больницу); б) другим поставщикам медицинских услуг (например, в лабораторию, аптеку, кабинет врача). Там, где это возможно, следует использовать прибор для клиппирования (обламывания) игл (рис. 45).
Рекомендации
• Безопасность устройств играет решающую роль в защите пользователей шприцев, шприц-ручек, помп и медицинских работников. Медсестры и другие медработники, подверженные риску, должны получить соответствующее обучение и профессиональную подготовку относительно минимизации рисков при помощи соответствующих оптимальной техники инъекций, использования безопасных устройств и ношения соответствующей защитной одежды (например, перчаток). A1
• Безопасные инъекционные устройства являются предметом первой необходимости при выполнении инъекции третьими лицами. Оптимально использовать в этих условиях шприц-ручки и шприцы с иглами, которые имеют защитный механизм для всех острых концов инъекционных устройств. A2
• Шприц-ручки для введения инсулина в учреждениях здравоохранения должны строго соответствовать политике «один пациент/одна шприц-ручка». A2
• Для минимизации риска травм от инъекций через кожную складку рекомендовано использование 4–5 мм игл для шприц-ручек или 6 мм игл для инсулиновых шприцев без формирования кожной складки. При использовании кожной складки пациент должен убедиться, что указательный и большой пальцы находятся на расстоянии 25 мм и он может ввести иглу в центр складки так, чтобы минимизировать риск травмы от инъекции через кожную складку. A2
• Не следует повторно закрывать иглы, медицинские работники должны пройти специальное обучение по избеганию таких ситуаций. A2
• Следует регулярно проводить кампании по повышению образованности о травмах от инъекций, которые должны включать всех лиц, подверженных такому риску. A1
• К контейнерам для острых отходов должен быть обеспечен легкий доступ рядом с местом проведения инъекций или рядом с пациентом до того, как будет выполнена инфузия или инъекция. На контейнерах должна быть предупреждающая надпись «Иглы могут серьезно навредить здоровью других лиц. Пожалуйста, обеспечьте их безопасное использование» или нечто подобное. A2
• Должна существовать система отчетности о нарушениях, касающихся травм от инъекций. А2
• Так как вакцинация против гепатита В должна быть универсальной, работодатель обязан предложить ее всем работникам, связанным с острыми предметами. Статус вакцинации можно проверять каждый год при оценке производительности сотрудника. A1
• Информация о первой помощи «Что делать в случае травмы от инъекции?» должна быть доступна во всех медицинских учреждениях. A2
• Все работники, контактирующие с острыми предметами, должны знать местные правила техники безопасности и утилизации. A2
• Пациентов и их попечителей следует обучать безопасной утилизации острых предметов в самом начале инъекционной или инфузионной терапии с последующим контролем. A2
СанПиН 2.1.7.2790-10 «Санитарно-эпидемиологические требования к обращению с медицинскими отходами» определяют правила утилизации отходов в медицинской организации. В настоящее время в Российской Федерации нет нормативных требований по утилизации колющих медицинских отходов в домашних условиях и общественных местах.
В отсутствие санитарных норм и правил по этому вопросу следует информировать пациентов о необходимости помещать иглы и ланцеты в непрокалываемые герметичные емкости (например, пластиковые бутылки, не более чем на две трети заполненные иглами) перед выбросом в бытовой мусор.
В таблице 4 отражены правила профилактики инфекций, связанных с оказанием медицинской помощи, в различных условиях, отраженные в Федеральных клинических рекомендациях «Обеспечение эпидемиологической безопасности при оказании помощи пациентам с сахарным диабетом», принятых Минздравом России в 2016 году на основании предложений Национальной ассоциации специалистов по контролю инфекций, связанных с оказанием медицинской помощи, и Российской ассоциации эндокринологов.
Таблица 4. Правила профилактики инфекций, связанных с оказанием медицинской помощи, при обращении с острыми предметами при инъекциях инсулина и агонистов рецепторов ГПП-1
Все заинтересованные лица (пациенты, медицинские работники, фармацевты, должностные лица и производители) несут ответственность (как профессиональную, так и материальную) за достоверно безопасную утилизацию острых предметов.
Информация
Источники и литература
-
Клинические рекомендации Российской ассоциации эндокринологов
- 1. Алгоритмы специализированной медицинской помощи больным сахарным диабетом
(под ред. Дедова И.И., Шестаковой М.В., Майорова А.Ю.). 8-й выпуск. Сахарный диабет,
2017, Спецвыпуск № 1.
2. Волкова Н.И., Давиденко И.Ю. Липогипертрофии у больных, получающих
инсулинотерапию: современное состояние проблемы. Сахарный диабет, 2011, № 2,
с. 80–83.
3. Майоров А.Ю., Мельникова О.Г. Национальные рекомендации для медицинских
работников по технике инъекций при лечении сахарного диабета. Москва, 2012.
4. Майоров А.Ю., Суркова Е.В., Мельникова О.Г. Сахарный диабет 1 типа. Руководство
для пациентов. Москва, Фарм-Медиа, 2016.
5. Мельникова О.Г., Майоров А.Ю. Техника инъекций: результаты анкетирования больных
сахарным диабетом в России. Новые международные рекомендации по технике
инъекций. Сахарный диабет, 2010, № 3, с. 38–44.
6. Обеспечение эпидемиологической безопасности при оказании помощи пациентам
с сахарным диабетом. Федеральные клинические рекомендации. Москва, 2016.
7. Суркова Е.В., Майоров А.Ю., Мельникова О.Г. Сахарный диабет 2 типа. Руководство
для пациентов. Москва, Фарм-Медиа, 2016.
8. Фрид А.Х., Крейгель Дж., Грасси Дж., Халими С., Хикс Д., Хирш Л.Дж., Смит М.Дж.,
Веллхенер Р., Боуд Б.У., Хирш И.Б., Калра С., Джи Л., Страусс К.В. Новые международные
рекомендации по технике инъекций инсулина. Москва, ООО «АРТИНФО», 2017.
9. Frid A, Hirsch L, Gaspar R, Hicks D, Kreugel G, Liersch J, Letondeur C, Sauvanet JP, Tubiana-
Rufi N, Strauss К. Новые рекомендации по технике инъекций у больных сахарным
диабетом (перевод под ред. Майорова А.Ю.), Москва, 2010.
10. Frid A, Kreugel G, Grassi G; Halimi S, Hicks D, Hirsch L, Smith M, Wellhoener R, Bode B,
Hirsch I, Kalra S, Ji L, and Strauss K. New Insulin Delivery Recommendations. Mayo Clin Proc.
2016; 91(9): 1231-1255.
- 1. Алгоритмы специализированной медицинской помощи больным сахарным диабетом
Информация
Рабочая группа:
Майоров А.Ю., д.м.н., зав. отделом прогнозирования и инноваций диабета ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Минздрава России, Президент ОООИ «Российская Диабетическая Ассоциация»
Мельникова О.Г., к.м.н., ведущий научный сотрудник ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Минздрава России Котешкова О.М., к.м.н., зав. отделением обучения и лечения диабета ГБУЗ г. Москвы «Эндокринологический диспансер Департамента здравоохранения города Москвы»
Мисникова И.В., д.м.н., профессор кафедры эндокринологии факультета усовершенствования врачей ГБУЗ Московской области «Московский областной научно-исследовательский клинический институт имени М.Ф. Владимирского»
Черникова Н.А., к.м.н., доцент кафедры эндокринологии ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России
Консультации и экспертная оценка
Проект руководства был рецензирован независимыми экспертами, которых попросили прокомментировать прежде всего доходчивость и точность интерпретации доказательной базы, лежащей в основе рекомендаций.
Проект данного методического руководства обсуждался ведущими специалистами и экспертами из различных регионов Российской Федерации, а также в широком кругу эндокринологов. Обсуждение проходило 1–3 марта 2017 г. на III Всероссийском эндокринологическом конгрессе с международным участием «Инновационные технологии в эндокринологии» (г. Москва), 4–5 ноября 2017 г. на II Всероссийской конференции с международным участием «Сахарный диабет: макро- и микрососудистые осложнения» (г. Москва).
Для окончательной редакции и контроля качества руководство было повторно проанализировано членами рабочей группы, которые пришли к заключению, что все замечания и комментарии экспертов приняты во внимание, риск систематических ошибок при разработке руководства сведен к минимуму.
Эксперты, принимавшие участие в обсуждении и одобрении методического руководства:
Алимова И.Л., д.м.н., профессор, зав. кафедрой госпитальной педиатрии с курсом неонатологии ФДПО ФГБОУ ВО «Смоленский государственный медицинский университет» Минздрава России, главный внештатный детский специалист эндокринолог Департамента Смоленской области по здравоохранению
Анциферов М.Б., д.м.н., профессор кафедры эндокринологии ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России, главный внештатный специалист эндокринолог Департамента здравоохранения г. Москвы
Бардымова Т.П., д.м.н., профессор, зав. кафедрой эндокринологии Иркутской государственной медицинской академии последипломного образования – филиала ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России, Президент Иркутской областной общественной организации «Ассоциация эндокринологов Иркутской области»
Башнина Е.В., д.м.н., профессор кафедры эндокринологии имени академика В.Г. Баранова ФГБОУ ВО «Северо-Западный государственный медицинский университет имени И.И. Мечникова» Минздрава России, главный внештатный детский специалист эндокринолог Комитета по здравоохранению Правительства Санкт-Петербурга
Болотова Н.В., д.м.н., профессор, зав. кафедрой пропедевтики детских болезней, детской эндокринологии и диабетологии ФГБОУ ВО «Саратовский государственный медицинский университет имени В.И. Разумовского» Минздрава России
Валеева Ф.В., д.м.н., профессор, зав. кафедрой эндокринологии ФГБОУ ВО «Казанский государственный медицинский университет» Минздрава России, главный внештатный специалист эндокринолог Минздрава России в Приволжском федеральном округе
Веселова Ю.В., главный внештатный специалист эндокринолог Департамента Смоленской области по здравоохранению
Вейцман И.А., к.м.н., доцент кафедры госпитальной терапии и эндокринологии ФГБОУ ВО «Алтайский государственный медицинский университет» Минздрава России
Вербовой А.Ф., д.м.н., профессор, зав. кафедрой эндокринологии ФГБОУ ВО «Самарский государственный медицинский университет» Минздрава России, председатель Самарского отделения Российской ассоциации эндокринологов
Волкова Н.И., д.м.н., профессор, проректор по научной работе, зав. кафедрой внутренних болезней № 3 ФГБОУ ВО «Ростовский государственный медицинский университет» Минздрава России
Ворожцова И.Н., д.м.н., профессор, зав. кафедрой эндокринологии и диабетологии ФГБОУ ВО «Сибирский государственный медицинский университет» Минздрава России
Дивинская В.А., к.м.н., доцент кафедры педиатрии с курсом детских инфекционных болезней Медицинской академии имени С.И. Георгиевского ФГАОУ ВО «Крымский федеральный университет имени В.И. Вернадского», главный внештатный детский специалист эндокринолог Минздрава Республики Крым
Доскина Е.В., к.м.н., доцент кафедры эндокринологии ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России
Древаль А.В., д.м.н., профессор, зав. кафедрой эндокринологии ГБУЗ Московской области «Московский областной научно-исследовательский клинический институт имени М.Ф. Владимирского», главный внештатный специалист эндокринолог Министерства здравоохранения Московской области, председатель Ассоциации врачей-эндокринологов Московской области
Дурыгина Н.А., к.м.н., доцент кафедры терапии факультета повышения квалификации врачей ИНМО ФГБОУ ВО «Нижегородская государственная медицинская академия»
Зыкова Т.А., д.м.н., профессор кафедры факультетской терапии ФГБОУ ВО «Северный государственный медицинский университет» Минздрава России, председатель правления региональной общественной организации эндокринологов Архангельской области
Калугина В.В., зав. диабетологическим центром БУЗ Вологодской области «Череповецкая городская больница № 2»
Карпова И.А., к.м.н., зав. Санкт-Петербургским территориальным диабетологическим центром при Санкт-Петербургском ГБУЗ «Городской консультативно- диагностический центр № 1», главный внештатный специалист по диабетологии Комитета по здравоохранению Правительства Санкт-Петербурга
Князькина Е.В., зав. медицинским эндокринологическим центром ГБУЗ «Пензенская областная клиническая больница имени Н.Н. Бурденко», главный внештатный специалист эндокринолог Минздрава Пензенской области
Колбасина Е.В., зав. эндокринологическим отделением ГБУЗ Нижегородской области «Нижегородская областная детская клиническая больница», главный внештатный детский специалист эндокринолог Министерства здравоохранения Нижегородской области
Кудинов В.И., к.м.н., доцент кафедры внутренних болезней № 2 ФГБОУ ВО «Ростовский государственный медицинский университет» Минздрава России, председатель правления общественной организации «Ассоциация эндокринологов Ростовской области»
Куницына М.А., д.м.н., профессор кафедры госпитальной терапии лечебного факультета ФГБОУ ВО «Саратовский государственный медицинский университет имени В.И. Разумовского» Минздрава России
Леонова Г.А., зав. эндокринологическим диспансером ГБУЗ Свердловской области «Демидовская городская больница»
Малиевский О.А., д.м.н., профессор кафедры госпитальной педиатрии ФГБОУ ВО «Башкирский государственный медицинский университет» Минздрава России, главный внештатный детский специалист эндокринолог Минздрава Республики Башкортостан
Малишевская А.С., зав. эндокринологическим отделением ГБУЗ Свердловской области «Свердловская областная клиническая больница № 1», главный внештатный специалист эндокринолог Минздрава Свердловской области
Патракеева Е.М., ассистент кафедры факультетской терапии с курсом эндокринологии, кардиологии и функциональной диагностики имени Г.Ф. Ланга ФГБОУ ВО «Первый Санкт-Петербургский медицинский университет имени академика И.П. Павлова» Минздрава России
Петунина Н.А., д.м.н., профессор, зав. кафедрой эндокринологии лечебного факультета ФГАОУ ВО «Первый Московский государственный медицинский университет имени И.М. Сеченова» Минздрава России, главный внештатный специалист эндокринолог Минздрава России в Центральном федеральном округе
Пилипенко О.В., руководитель городского детского центра обменных и эндокринных нарушений ГБУЗ Новосибирской области «Детская городская клиническая больница № 1» Сазонова О.В., к.м.н., доцент кафедры пропедевтики внутренних болезней лечебного факультета ФГБОУ ВО «Новосибирский государственный медицинский университет» Минздрава России, главный внештатный специалист диабетолог Минздрава Новосибирской области
Середина Г.И., зав. эндокринологическим отделением ГБУЗ «Самарская областная клиническая больница имени В.Д. Середавина», главный внештатный специалист по эндокринологии Минздрава Самарской области
Стронгин Л.Г., д.м.н., профессор, зав. кафедрой эндокринологии и внутренних болезней ФГБОУ ВО «Нижегородская государственная медицинская академия» Минздрава России
Тарадайко Н.Ю., зав. областным диабетологическим центром ГБУЗ Нижегородской области «Нижегородская областная больница имени Н.А. Семашко»
Тачкова О.А., к.м.н., доцент кафедры госпитальной терапии и клинической фармакологии лечебного факультета ФГБОУ ВО «Кемеровский государственный медицинский университет» Минздрава России
Ушакова О.В., д.м.н., доцент кафедры общей врачебной практики и профилактической медицины КГБОУ ДПО «Институт повышения квалификации специалистов здравоохранения» Министерства здравоохранения Хабаровского края, главный внештатный специалист эндокринолог Минздрава России в Дальневосточном федеральном округе, главный внештатный специалист эндокринолог Министерства здравоохранения Хабаровского края
Фадеев В.В., д.м.н., профессор, зав. кафедрой эндокринологии № 1 лечебного факультета ФГАОУ ВО «Первый Московский государственный медицинский университет имени И.М. Сеченова» Минздрава России, председатель Московской городской ассоциации эндокринологов
Шамова С.А., врач-эндокринолог, заслуженный врач России, обучатель Школы диабета на базе ГБУЗ Нижегородской области “Городская Клиническая больница №3” (Нижегородский гериатрический центр)
Ключевые слова
сахарный диабет, инсулин, техника инъекций, инфузия, чередование, длина иглы, обучение, складка кожи, шприц, шприц-ручка, помповая инсулинотерапия, места инъекций/инфузии, липогипертрофия
В/в – внутривенное
В/м – внутримышечное
ГПП – глюкагоноподобный пептид
ИИН – инсулиновый инфузионный набор
ИМТ – индекс массы тела
П/к – подкожное
ППИИ – постоянная подкожная инфузия инсулина
СД – сахарный диабет
Методология
В руководстве использовали ранее установленную шкалу для оценки значимости каждой рекомендации:
A. Настоятельно рекомендуется
B. Рекомендуется
C. Неразрешенная проблема
Для градации степени научной поддержки для каждой рекомендации использовали следующую шкалу:
1. Минимум одно научное строго проведенное исследование, которое было рецензировано и опубликовано (за исключением наблюдательных исследований)
2. Минимум одно наблюдательное эпидемиологическое или популяционное опубликованное исследование
3. Общее экспертное мнение, основанное на обширном опыте пациентов
Данная упрощенная версия обычно применяемых оценочных шкал была признана наиболее подходящей для нашей области, где рандомизированные исследования с контролируемым исходом редко доступны, но существуют качественные исследования оценки эффективности средств медицинского назначения. Каждая рекомендация сопровождается буквой и цифрой, которые выделены жирным шрифтом (например, А2). Буква указывает практическую значимость рекомендации, а цифра – уровень обоснованности в медицинской литературе.
Вопросы эпидемиологической безопасности инъекционной сахароснижающей терапии также освещены в соответствии с федеральными клиническими рекомендациями, опубликованными в 2016 году.
Термины и определения
Аналоги инсулина: форма инсулина, в которой произведены некоторые изменения в молекуле инсулина. Аналог действует так же, как инсулин, но с фармакокинетическими/фармакодинамическими различиями, которые могут быть полезны.
Вариабельность гликемии: частые колебания уровня глюкозы в крови, от очень высоких до очень низких показателей. Вариабельность гликемии может быть фактором риска развития осложнений.
Гипергликемия: очень высокий уровень глюкозы в крови, который возникает, когда организму не хватает достаточного количества инсулина или он не может нормально действовать. Хроническая гипергликемия связана с развитием микро- и макрососудистых осложнений.
Гипогликемия: аномально низкий уровень глюкозы в крови (менее 3,9 ммоль/л в плазме).
Гликемия: концентрация глюкозы в крови, которая выражается в миллимолях на литр (ммоль/л) крови.
Гликированный гемоглобин (HbA1c): показатель, который отражает средний уровень глюкозы в крови за последние 2-3 месяца.
Глюкагоноподобный пептид-1: гормон, вырабатываемый в клетках кишечника, который регулирует выработку инсулина и глюкагона.
Зоны инъекций: область инъекции поделена на квадранты (живот) или половинки (бедра, плечи, ягодицы).
Игла: полый колющий инструмент – обычно используется со шприцем или шприц-ручкой – для введения веществ в организм. Иглы для подкожных инъекций используются в случае, когда вводимое вещество не всасывается при пероральном приёме (например, инсулин).
Инсулин: гормон, вырабатываемый в поджелудочной железе, который регулирует уровень глюкозы в крови, стимулируя поглощение глюкозы тканями. Инсулин также стимулирует превращение глюкозы в гликоген и жир, которые являются главными источниками запасов углеводов организма.
Инсулиновая помпа: устройство для постоянной подкожной инфузии инсулина.
Помпа в автоматическом режиме вводит инсулин с фоновой скоростью, перед едой или для коррекции гипергликемии инсулин вводится в ручном режиме.
Липоатрофия: потеря подкожного жира в какой-то области тела, проявляется возникновением рубцов или ямок в местах введения инсулина или другого лекарственного препарата.
Липогипертрофия: накопление подкожной жировой ткани или изменение её текстуры в местах, где неоднократно проводились инъекции или инфузия инсулина или другого лекарственного препарата.
Липодистрофия: патологическое изменение жировой ткани.
Чистая кожа: для инъекций достаточно, чтобы кожа была чистой, т.е. нет необходимости в её дезинфекции за пределами медицинского учреждения. Кожа считается чистой, когда она достаточно чиста для другого человека, чтобы прикоснуться к ней.
Области инфузии: участки для установки систем для постоянной подкожной инфузии инсулина.
Области инъекций: подходящими участками для инъекций являются живот, бедра, ягодицы, плечи.
Сахарный диабет: это группа метаболических (обменных) заболеваний, характеризующихся хронической гипергликемией, которая является результатом нарушения секреции инсулина, действия инсулина или обоих этих факторов.
Фармакодинамика: активность лекарственного препарата после того, как он связался со своим рецептором, которая зависит от природы молекулы и ткани, в которой рецептор расположен. «Фармакодинамика – это то, что препарат делает с организмом».
Фармакокинетика: характеристики всасывания лекарственного препарата, которые зависят от строения молекулы, ткани, в которую он вводится, и тока крови в конкретный момент в этой ткани. «Фармакокинетика – это то, что организм делает с препаратом».
Формирование кожной складки: действие, используемое при инъекции инсулина или других инъекционных препаратов для обеспечения оптимального всасывания медикаментов. Чтобы правильно выполнить формирование кожной складки, нужно аккуратно, захватив большим и указательным пальцем, приподнять кожу и подкожную клетчатку, не затрагивая мышцу.
Чередование мест инъекций: система, предназначенная для того, чтобы убедиться, что люди избегают инъекций или инфузии лекарственного препарата в одно и то же место каждый раз, когда они его вводят. Ротация мест инъекций или инфузии имеет решающее значение для предотвращения липогипертрофии и обеспечения устойчивого действия лекарственных препаратов.
Шприц-ручка: устройство для инъекций размером с шариковую авторучку, которое используется, чтобы ввести инсулин или агонист рецепторов ГПП-1. Ручка состоит из картриджа с препаратом (встроенного или сменного) и шкалы для выбора дозы.
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Инсулин вводится подкожно. Вводить инсулин можно с помощью:
- инсулиновых шприцев;
- шприц-ручек;
- инъекционного порта (айпорта, iPort);
- инсулиновой помпы.
В Республике Беларусь инсулин чаще всего вводится с помощью инсулиновых шприцев.
Объемы инсулиновых шприцев: 0,3 мл, 0,5 мл и 1 мл. На шприц нанесены деления и цифры. Цифры означают количество единиц (от 10 до 100 ЕД). На картинке – шприц объемом 1 мл, в 1 мл – 100 ЕД, одно маленькое деление соответствует 2 ЕД инсулина.
Шприц должен соответствовать концентрации инсулина. Сейчас почти все инсулины с концентрацией 100 ЕД/мл и им соответствуют шприцы 0,1 мл – 10 ЕД (на шприце 1 мл маркировка 100 ЕД; 0,5 мл – 50 ЕД; 0,3 мл – 30 ЕД). Но раньше выпускался инсулин с концентрацией 40 ЕД/мл и для него существовали соответствующие шприцы (40 ЕД – 1 мл). Если в такой шприц набрать инсулин с концентрацией 100 ЕД/мл, то доза будет превышена в 2,5 раза. В нашей стране в настоящее время такие шприцы не выпускаются.
Кроме того, в аналоге инсулина туджео 300 ЕД в мл. Туджео вводится шприц-ручкой. Но если вдруг понадобится вводить туджео шприцем и набрать дозу инсулиновым шприцем на 100 ЕД/мл, то набранная доза будет больше нужной дозы в 3 раза.
Длина иглы в инсулиновом шприце от 6 до 13 мм. Толщина иглы обозначается буквой «G» (G31 – G26). Чем больше номер, тем тоньше игла (т.е. игла G31 будет тоньше, чем G26).
Выбор оптимальной длины и толщины иголки зависит от индивидуальных параметров организма и подбирается экспериментально.
Шприц-ручки
Шприц ручка это устройство, в которое вставляется инсулин в специальных флаконах – картриджах. Устанавливается необходимая доза инсулина и вводится в виде инъекции (укола), как и шприцем. Иглы в шприц-ручках съемные и должны меняться после каждой инъекции инсулина. Иглы являются универсальными и подходят ко всем шприц-ручкам. После инъекции инсулина иглу надо снять. Нельзя хранить ручку с накрученной иглой. Из иглы может подтекать инсулин и в картридж может попадать воздух.
Иглы бывают длиной от 4 до 12 мм и толщиной G32 – G29. Как и в инсулиновом шприце, чем больше номер, тем тоньше игла.
Шприц-ручки бывают одноразовые и многоразовые.
Например, лантус выпускается в виде одноразовой ручки (Лантус СолоСтар) и в картриджах для многоразовой ручки (Лантус Пенфилл).
Одноразовая ручка содержит 300 ЕД инсулина (1 мл – 100 ЕД, в одной ручке 3 мл). Когда инсулин заканчивается, ручка выбрасывается. В многоразовых шприц-ручках вставляется инсулин в сменных картриджах. Один картридж (кроме Туджео) также содержит 300 ЕД инсулина (1 мл – 100 ЕД, 1 картридж – 3 мл). В Туджео в 1 мл содержится 300 ЕД.
В Республике Беларусь инсулин в картриджах выписывается только определенным категориям пациентов, указанным в приказе Минздрава (дети, беременные и др.).
Также ручки бывают электронными и механическими. Еще ручки отличаются по шагу, которым можно вводить инсулин (0,1 ЕД; 0,5 ЕД; 1 ЕД).
Для каждого инсулина – своя шприц-ручка!
Подробнее узнать о шприц-ручках можно на сайте www.test-poloska.ru.
Инъекционный порт
Смысл порта – сокращение количества инъекций. При его использовании выполняется 1 прокол при установке самого айпорта (специальным устройством под кожу вводится канюля), а далее укол инсулина делается не под кожу, а в резиновую мембрану айпорта. Инъекционный порт устанавливается на 72 часа или на 75 инъекций. Канюля айпорта бывает 6 и 9 мм (для детей – 6 мм, для взрослых – 9 мм). В айпорт нельзя одновременно вводить короткий и длинный инсулин. Разница между инъекциями должна быть не менее 60 минут. Причем сначала надо вводить короткий инсулин и только через 60 минут в айпорт можно ввести инсулин длительного действия. После введения в айпорт инсулина длительного действия ввести в него короткий инсулин можно не ранее чем через 3 часа. Поэтому часто инсулин короткого действия вводят в айпорт, а длительного – обычной инъекцией.
Инъекции в мембрану айпорта можно выполнять шприцами и ручками. Но иглы должны быть не менее 6 мм.
Рекомендуемые места введения инсулина
Инсулин можно вводить в область передненаружной поверхности бедер, ягодицы, наружную поверхность плеч, живот. В области живота инсулин не вводится вокруг зоны пупка (отступить 2 см по диаметру), в область срединной линии живота, от ребер вниз надо отступить 2 см.
В зависимости от того, куда ввели инсулин, отличается время действия генно-инженерного инсулина (аналогов это не касается). Самое быстрое действие инсулина наступает при введении в живот, поэтому в живот вводится инсулин короткого действия. Инсулин длительного действия вводится в бедра, ягодицы.
Вводить в плечи инсулин желательно, только если инъекцию выполняет кто-то другой.
Инсулин будет быстрее всасываться в условиях повышенного кровообращения (после бани, горячего душа, массажа места инъекции, физической нагрузки). Замедляет действие инсулин охлаждение, спазм сосудов, обезвоживание.
Нельзя вводить инсулин в одно и то же место, места введения инсулина необходимо чередовать (левое-правое бедро или плечо, левая – правая половина живота), расстояние между инъекциями инсулина должно быть не менее 2 см. Инсулин не вводится в область рубцов, стрий (растяжек).
Необходимо регулярно осматривать и прощупывать места инъекций. При неправильной технике инъекций (многократные инъекции в одно место, введение холодного инсулина, многократное использование игл и пр.) в местах введения инсулина могут образовываться уплотнения («шишки») – гипертрофическая липодистрофия. Реже в местах введения инсулина может происходить истончение подкожно-жировой клетчатки («впадины») – атрофическая липодистрофия. В места липодистрофий инсулин вводить нельзя! Если ввести инсулин в места липодистрофий, он не будет оказывать действия, также инсулин может там накапливаться и действовать непредсказуемо. В места липодистрофий теряется чувствительность, поэтому часто пациенты вводят туда инсулин, потому что там «небольно». Так делать нельзя.
Техника введения инсулина
Если Вы вводите продленный НПХ-инсулин («мутный» длинный инсулин), то перед употреблением его надо перемешать, перекатывая между ладонями не менее 10 раз (нельзя трясти флакон).
Если инсулин вводится шприцем, то в шприц надо набрать воздух соответственно количеству единиц инсулина (если вводите 10 ЕД инсулина, необходимо набрать 10 ЕД воздуха). Затем ввести набранный воздух из шприца во флакон с инсулином и набрать нужное количество инсулина. Удалить пузырьки воздуха из шприца (иглу вверх, постучать по шприцу), выпустить из шприца лишний воздух и 0,5-1 ЕД инсулина.
Если инсулин вводится шприц-ручкой, то надо набрать и выпустить 0,5-1 ЕД инсулина, держа при этом ручку иглой вверх.
Инъекции выполняются на чистом участке кожи чистыми руками. Если Вы соблюдаете правила личной гигиены, ежедневно принимаете душ, нет необходимости дезинфицировать кожу перед каждым уколом.
Необходимо сформировать кожную складку (в складку нельзя захватывать мышцы, должна захватываться только кожа). Инъекции инсулина должны осуществляться в подкожный жир, а не внутрикожно или внутримышечно. Складку надо брать двумя пальцами, а не всей кистью (чтобы не захватить мышцы).
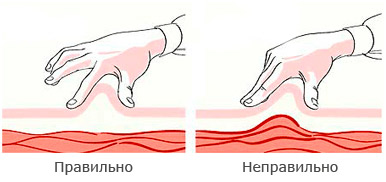
Игла вводится в зависимости от толщины подкожно-жировой клетчатки вводится под прямым углом или под углом 450 в основание складки, срезом иглы вверх.
После введения иглы надо плавно нажать на поршень шприца или шприц-ручки (шприц-ручку обхватить 4 пальцами, нажимать большим пальцем), ввести инсулин и удерживать шприц под кожей не менее 10 секунд (считать до 20). Чем больше доза, тем дольше надо держать иглу. После этого достать иглу (складку не отпускать!), подождать немного (досчитать до 3) и отпустить складку.
Хранение инсулина
Запас инсулина должен храниться в холодильнике при температуре от 2 до 80С. Инсулин нельзя замораживать! Если инсулин был заморожен, его нельзя использовать. В самолете инсулин нельзя сдавать в багаж, т.к. там он может замерзнуть.
Флакон, из которого вводится инсулин может храниться при комнатной температуре (до 250С) до 4 недель. Следует избегать попадания прямых солнечных лучей на инсулин.
Если инсулин достали из холодильника, он должен находиться при комнатной температуре не менее 1 часа.
В поездках, на пляже запас инсулина надо хранить в специальных термочехлах для хранения инсулина. Также термочехлы надо использовать при отрицательной температуре окружающего воздуха. При отрицательной температуре окружающего воздуха инсулин надо перевозить, положив его ближе к телу, а не в сумке.
Нельзя использовать инсулин при изменении цвета, появлении хлопьев, осадка.
Инсулиновая помпа
Инсулиновая помпа представляет собой устройство, с помощью которого осуществляется постоянная подкожная инфузия инсулина. При этом вводится ультракороткий инсулин с заданной скоростью в качестве базального инсулина и дополнительно вводятся болюсы инсулина на еду.
При этом можно изменять скорость введения базального инсулина по часам (эффективно при синдроме утренней зари), применять различные болюсы введения короткого инсулина (эффективно для компенсации различной еды). Помпа не заменяет мониторинг глюкозы (мониторинг это одна статья расходов, помпа – другая). Также надо понимать, что помпа не является искусственной поджелудочной железой, решение о вводимых дозах инсулина принимает не помпа, а пациент. При использовании помпы надо уметь точно считать углеводы, знать свои коэффициенты. Помпу есть смысл ставить, когда имеется понятие о компенсации диабета. При отсутствии знаний помпа сама по себе не решит проблемы компенсации.
Существуют проводные и беспроводные помпы. В беспроводных помпах (Омнипод) инсулин находится в специальных устройствах (подах), которые устанавливаются на тело. Управление подачей инсулина осуществляется через специальный пульт. Цена одного пода – 20-25 $, один под устанавливается на 72 часа, на месяц нужно минимум 10 подов. Цена пульта составляет порядка 600 $.
В проводных помпах инсулин находится в специальном резервуаре в помпе. Помпа фиксируется на одежде, на теле подкожно устанавливается канюля (тефлоновая или стальная), инсулин подается от помпы к канюле через специальный катетер. Резервуар, канюлю и катетер надо менять каждые 3 дня.
В Республике Беларусь сертифицированы проводные помпы компании «Медтроник», которые продает компания Zarga, на сайте которой можно ознакомиться с действующими ценами.
Основные проблемы, которые возникают при использовании помпы:
- высокая стоимость (бесплатно помпы могут устанавливаться детям и беременным, инфузионные наборы покупаются пациентами за свой счет, инсулин бесплатно);
- неудобство при ношении, необходимость снятия на период водных процедур (душ, купание);
- загибы канюлей, вследствие чего инсулин перестает поступать в организм.
Начало практического применения инсулина почти 85 лет тому назад остается одним из немногих событий, значение которых не оспаривается и современной медициной. С тех пор многие миллионы нуждающихся в инсулине больных во всем мире были спасены от смерти в результате диабетической комы. Пожизненное заместительное лечение инсулином стало основным условием выживания больных диабетом 1 типа, оно также играет большую роль в терапии определенной части больных диабетом 2 типа. В первые годы существовало достаточно много проблем, связанных с получением препарата, техникой его введения, изменением доз, но постепенно все эти вопросы были решены. Сейчас каждому больному диабетом с потребностью в инсулине вместо фразы «Мы вынуждены колоть инсулин», следовало бы говорить: «Мы имеем возможность колоть инсулин». В последние годы интерес к возможностям совершенствования инсулинотерапии, т. е. приближения к физиологическим условиям, постоянно растет. Определенную роль здесь играют не только установка на уменьшение ограничений в образе жизни и улучшение качества жизни, но и признание необходимости коренных преобразований, направленных на улучшение метаболического контроля. Дж. Дж. Р. Маклеод (ассистенты которого — Фредерик Бантинг и Чарльз Бест — в 1921 г. открыли инсулин) писал в своей книге «Инсулин и его применение в лечении диабета»: «Чтобы больной мог доверить самому себе свою собственную жизнь, ему нужно отлично овладеть определением дозы и введением инсулина…» Эта фраза актуальна и по сей день, поскольку замены подкожному введению инсулина в обозримом будущем не предвидится.
В связи с этим очень важно правильно использовать инсулин и современные средства его введения, к которым относятся шприцы, шприц-ручки, носимые инсулиновые помпы.
Хранение инсулина
Как у любого лекарственного препарата, длительность хранения инсулина ограничена. На каждом флаконе обязательно указывается срок годности препарата. Запас инсулина необходимо хранить в холодильнике при температуре + 2…+8 °С (ни в коем случае не замораживать). Флаконы с инсулином или шприц-ручки, которые используются для ежедневных инъекций, могут храниться при комнатной температуре в течение 1 мес. Также нельзя допускать перегревания инсулина (например, запрещено оставлять его на солнце или летом в закрытой машине). После инъекции обязательно следует убирать флакон инсулина в бумажную упаковку, поскольку активность инсулина снижается под воздействием света (шприц-ручка закрывается колпачком). Не рекомендуется при перевозке запаса инсулина (во время отпуска, командировки и т. д.) сдавать его в багаж, так как он может потеряться, разбиться, замерзнуть или перегреться.
Инсулиновые шприцы
Стеклянные шприцы неудобны (требуют стерилизации) и не могут обеспечить достаточно точную дозировку инсулина, поэтому сегодня они практически не применяются. При использовании пластиковых шприцев рекомендуются шприцы со встроенной иглой, позволяющей устранить так называемое «мертвое пространство», в котором в обычном шприце со съемной иглой после инъекции остается некоторое количество раствора. Таким образом, при каждом введении теряется определенное количество препарата, что, учитывая масштабы заболеваемости диабетом, оборачивается огромными экономическими потерями. Пластиковые шприцы вполне можно использовать неоднократно, при условии, что с ними обращаются правильно, соблюдая правила гигиены. Желательно, чтобы цена деления инсулинового шприца была не более 1 ЕД, а для детей — 0,5 ЕД.
Концентрация инсулина
Пластиковые шприцы выпускаются для инсулина с концентрацией 40 ЕД/мл и 100 ЕД/мл, поэтому при получении или покупке новой партии шприцев следует обращать внимание на их шкалу. Больных, отправляющихся в поездку за рубеж, также стоит предупредить о том, что в большинстве стран используется только инсулин с концентрацией 100 ЕД/мл и соответствующие шприцы. В России в настоящее время встречается инсулин в обеих концентрациях, хотя ведущие мировые производители инсулина поставляют его в концентрации 100 ЕД в 1 мл.
Набор инсулина в шприц
Последовательность действий при наборе инсулина с помощью шприца следующая:
- подготовить флакон с инсулином и шприц;
- если нужно, ввести инсулин продленного действия, хорошо перемешать его (покатать флакон между ладонями до тех пор, пока раствор не станет равномерно мутным);
- набрать в шприц столько воздуха, сколько единиц инсулина необходимо будет набрать позже;
- ввести воздух во флакон;
- вначале набрать в шприц немного больше инсулина, чем нужно. Это делают для того, чтобы легче было удалить пузырьки воздуха, попавшие в шприц. Для этого слегка постучать по корпусу шприца и выпустить из него лишнее количество инсулина вместе с воздухом обратно во флакон.
Смешивание инсулинов в одном шприце
Возможность смешивания инсулинов короткого и продленного действия в одном шприце зависит от вида пролонгированного инсулина. Смешивать можно только те инсулины, в которых использован белок (НПХ-инсулины). Нельзя смешивать появившиеся в последние годы аналоги человеческого инсулина. Целесообразность смешивания инсулинов объясняется возможностью уменьшения числа инъекций. Последовательность действий при наборе в один шприц двух инсулинов следующая:
- ввести воздух во флакон с инсулином продленного действия;
- ввести воздух во флакон с инсулином короткого действия;
- вначале набрать инсулин короткого действия (прозрачный), как было описано выше;
- затем набрать инсулин продленного действия (мутный). Делать это следует осторожно, чтобы часть уже набранного «короткого» инсулина не попала во флакон с препаратом продленного действия.
Техника инъекций инсулина
 |
| Рисунок 1. Введение инсулина иглами различной длины |
Скорость всасывания инсулина зависит от того, куда вводится игла. Инъекции инсулина должны всегда осуществляться в подкожный жир, но не внутрикожно и не внутримышечно (рис. 1). Оказалось, что толщина подкожной клетчатки у лиц с нормальным весом, особенно у детей, часто меньше длины стандартной инсулиновой иглы (12–13 мм). Как показывает опыт, очень часто больные не формируют складку и делают инъекцию под прямым углом, что приводит к попаданию инсулина в мышцу. Это подтвердили специальные исследования с использованием ультразвуковой аппаратуры и компьютерной томографии. Периодическое попадание инсулина в мышечный слой может приводить к непредсказуемым колебаниям уровня гликемии. Для того чтобы избежать вероятности проведения внутримышечной инъекции, следует использовать короткие инсулиновые иглы — длиной 8 мм (Бектон Дикинсон Микрофайн, Новофайн, Дизетроник). Кроме того, эти иглы являются и самыми тонкими. Если диаметр стандартных игл составляет 0,4; 0,36 или 0,33 мм, то диаметр укороченной иглы — всего лишь 0,3 или 0,25 мм. Это особенно актуально для детей, поскольку такая игла практически не вызывает болезненных ощущений. В последнее время предлагаются и более короткие (5–6 мм) иглы, которые чаще применяют у детей, но дальнейшее уменьшение длины увеличивает вероятность внутрикожного попадания.
Для того чтобы сделать инъекцию инсулина, необходимо следующее:
 |
| Рисунок 2. Формирование складки кожи для инъекции инсулина |
- освободить на коже место, куда будет вводиться инсулин. Протирать спиртом место инъекции не нужно;
- большим и указательным пальцами взять кожу в складку (рис. 2). Это делается также для уменьшения вероятности попадания в мышцу. При использовании самых коротких игл делать это не обязательно;
- ввести иглу у основания кожной складки перпендикулярно поверхности или под углом 45°;
- не отпуская складку (!), нажать до упора на поршень шприца;
- подождать несколько секунд после введения инсулина, затем вынуть иглу.
Области инъекций инсулина
Для инъекций инсулина используются несколько областей: передняя поверхность живота, передняя поверхность бедер, наружная поверхность плеч, ягодицы (рис. 3). Делать инъекцию самому себе в плечо не рекомендуется, так как при этом невозможно сформировать складку, а значит, увеличивается риск внутримышечного введения инсулина. Следует знать, что инсулин из различных областей тела всасывается с разной скоростью (например, быстрее всего из области живота). Поэтому перед приемом пищи рекомендуется вводить инсулин короткого действия в эту область. Инъекции пролонгированных препаратов инсулина можно делать в бедра или ягодицы. Место инъекции должно быть каждый день новым, в противном случае возможны колебания уровня сахара крови.
 |
| Рисунок 3. Области инъекций инсулина |
Следует следить также за тем, чтобы в местах инъекций не появлялись изменения — липодистрофии, которые ухудшают всасывание инсулина (см. ниже). Для этого необходимо чередовать места инъекций, а также отступать от места предыдущей инъекции не менее чем на 2 см.
Шприц-ручки
В последние годы, наряду с пластиковыми инсулиновыми шприцами, все большее распространение получают полуавтоматические дозаторы инсулина, так называемые шприц-ручки. Их устройство напоминает чернильную авторучку, в которой вместо резервуара с чернилами находится картридж с инсулином, а вместо пера — одноразовая инсулиновая игла. Подобные «ручки» выпускаются сейчас практически всеми зарубежными производителями инсулинов (Ново Нордиск, Эли Лилли, Авентис), а также производителями медицинского оборудования (Бектон Дикинсон). Исходно они были разработаны для больных с нарушением зрения, которые не могли самостоятельно набрать инсулин в шприц. В дальнейшем их стали использовать все больные сахарным диабетом, так как они позволяют повысить качество жизни больного: отпадает необходимость носить с собой флакон с инсулином и набирать его шприцем. Особенно это значимо при современных режимах интенсифицированной инсулинотерапии, когда в течение дня больному приходится делать инъекции многократно (рис. 4).
 |
| Рисунок 4. Режим интенсифицированной инсулинотерапии с помощью многократных инъекций |
Однако освоить технику инъекций с помощью шприц-ручки несколько сложнее, поэтому больные должны тщательно изучить инструкцию по использованию и строго придерживаться всех указаний. Один из недостатков шприц-ручек также состоит в том, что, когда в картридже остается небольшое количество инсулина (меньше нужной больному дозы), многие пациенты просто выбрасывают такой картридж и вместе с ним инсулин. Кроме того, если больной вводит инсулины короткого и продленного действия в индивидуально подобранном соотношении (например, при интенсифицированной инсулинотерапии), то он лишен возможности смешать и ввести их вместе (как в шприце): приходится вводить их раздельно двумя «ручками», таким образом увеличивается число инъекций. Как и в случае с инсулиновыми шприцами, важное требование к инъекторам — возможность дозировать кратно 1 ЕД, а для маленьких детей — кратно 0,5 ЕД. Перед инъекцией пролонгированного инсулина нужно произвести 10–12 поворотов ручки на 180° для того, чтобы шарик, находящийся в картридже, равномерно перемешал инсулин. Наборным кольцом ставится необходимая доза в окошке корпуса. Введя иглу под кожу так, как было описано выше, следует нажать на кнопку до упора. Через 7–10 с (!) вынуть иглу.
Самой первой шприц-ручкой была Новопен, созданная в 1985 г. Необходимая доза с ее помощью вводилась дискретно, так как с каждым нажатием кнопки можно было ввести только 1 или 2 ЕД.
Следующие поколения шприц-ручек позволяли вводить всю дозу сразу, предварительно определив ее. В настоящее время в России используются шприц-ручки, в которые вставляется картридж объемом 3 мл (300 ЕД инсулина). К ним относятся Новопен 3, Хумапен, Оптипен, Инново.
Новопен 3 предназначена для введения инсулинов компании Ново Нордиск. Шприц-ручка имеет корпус, изготовленный из пластика и металла. Она позволяет одномоментно ввести до 70 Ед инсулина, при этом шаг введения — 1 ЕД. Кроме классического варианта серебристой окраски выпускаются разноцветные шприц-ручки (чтобы не путать разные инсулины). Для детей имеется модификация Новопен 3 Деми, которая позволяет вводить инсулин с кратностью дозы 0,5 ЕД.
Шприц-ручка Хумапен предназначена для введения инсулинов компании Эли Лилли. Ручка очень проста в использовании, можно легко перезарядить картридж (за счет специального механизма), а также скорректировать неправильно набранную дозу. Корпус устройства полностью пластиковый, что облегчает его вес, а специально разработанный эргономичный дизайн корпуса делает его удобным для руки во время инъекции. Цветовые вставки на корпусе предназначены для использования различных инсулинов. Хумапен позволяет одномоментно ввести до 60 ЕД инсулина, шаг вводимой дозы — 1 ЕД.
Шприц-ручка Оптипен предназначена для введения инсулинов компании Авентис. Основное ее отличие от других моделей — наличие жидкокристаллического дисплея, на котором отображается доза для введения. Чаще всего на российском рынке встречается вариант Оптипен Про 1. Он позволяет одномоментно ввести до 60 ЕД инсулина, цифра «1» означает, что шаг вводимой дозы — 1 ЕД. Еще одним преимуществом данной модели является тот факт, что невозможно установить дозу больше, чем остается инсулина в картридже.
В 1999 г. компания Ново Нордиск выпустила новую шприц-ручку Инново. За счет специального механизма была уменьшена длина устройства. Как и у Оптипена, доза отображается на жидкокристаллическом дисплее. Но главное отличие от всех предыдущих модификаций в том, что Инново показывает время, прошедшее с момента последней инъекции, и запоминает последнюю дозу инсулина. Также электронная система контроля гарантирует точное введение набранной дозы. Диапазон вводимых доз — от 1 до 70 ЕД, шаг дозирования — 1 ЕД. Установленная доза может быть увеличена или уменьшена простым поворотом дозатора вперед или назад без потери инсулина. Невозможно установить больше дозу, чем остается инсулина в картридже.
Смена игл
Поскольку больному, находящемуся на инсулинотерапии, за свою жизнь приходится делать огромное количество инъекций, большое значение приобретает качество инсулиновых игл. Для того чтобы обеспечить как можно более комфортное введение инсулина, производители постоянно делают иглы тоньше, короче, острее. Чтобы сделать введение инсулина практически безболезненным, острие иглы подвергается специальной заточке и смазке с использованием новейших технологий. Тем не менее повторное и многократное использование инсулиновой иглы ведет к повреждению ее острия и стиранию смазочного покрытия, что увеличивает болезненные ощущения и дискомфорт. Затупление иглы не только делает введение инсулина болезненным, но может стать причиной местного кровоизлияния. К тому же стирание смазки на игле способствует увеличению силы проталкивания иглы через кожу, в связи с чем возрастает опасность искривления иглы и даже ее поломки. Однако основной аргумент против многократного использования иглы — это микротравматизация ткани. Дело в том, что при повторном использовании иглы ее острие изгибается, приобретая форму крючка, что хорошо видно под микроскопом (рис. 5). При удалении иглы после введения инсулина этот крючок разрывает ткань, вызывая микротравму. Это способствует образованию у ряда больных выступающих уплотнений (плюс-ткань) в местах инъекций инсулина, т. е. липодистрофий. Помимо того, что липодистрофические уплотнения вызывают косметический дефект, они могут иметь серьезные медицинские последствия. Часто больные продолжают вводить инсулин в эти уплотнения в силу того, что уколы в этих местах менее болезненны. Однако всасывание инсулина в этих местах происходит неравномерно, в результате чего может ослабевать контроль гликемии. Довольно часто в таких ситуациях ставится ошибочный диагноз «лабильное течение диабета».
 |
| Рисунок 5. Деформация инсулиновых игл после многократного использования |
Повторное использование иглы может приводить к тому, что кристаллы инсулина забивают канал, что, в свою очередь, затрудняет подачу инсулина и делает ее неадекватной.
Многократное использование игл для инсулиновых шприц-ручек может повлечь за собой еще одну серьезную ошибку. В инструкции к шприц-ручкам написано, что после каждой инъекции необходимо снимать иглу. Но большинство больных не соблюдают этого правила (в связи с тем, что бесплатно выдается недостаточное количество игл). Таким образом, остается открытым канал между инсулиновым картриджем и окружающей средой. В результате температурных колебаний происходит утечка инсулина и попадание воздуха во флакон. Наличие пузырьков воздуха в инсулиновом картридже приводит к более медленному введению инсулина по мере проталкивания поршня. В результате введенная доза инсулина может оказаться неточной. При наличии больших пузырьков воздуха количество введенного инсулина в некоторых случаях может составлять только 50–70% от набранной дозы. Для того чтобы снизить влияние этого фактора, необходимо вынимать иглу не сразу, а через 7–10 с после того, как поршень достиг своего нижнего положения, о чем и следует проинструктировать больных.
Какие же выводы можно сделать, исходя из всех вышеперечисленных наблюдений? В идеале следует рекомендовать одноразовое использование инсулиновых игл; кроме того, после каждого введения инсулина нужно немедленно снимать иглу.
Учитывая важность вышеперечисленных моментов, врачам следует периодически проверять средства введения инсулина, технику инъекций и состояние мест инъекций у каждого больного.
Инсулиновые помпы
Носимые дозаторы инсулина (инсулиновые помпы) появились в конце 1970-х гг. Следующее десятилетие характеризовалось бурным интересом к этим новым техническим средствам введения инсулина, на них возлагались определенные надежды. После накопления опыта и проведения достаточного числа научно-клинических исследований помповый «бум» спал, и эти приборы заняли свое вполне определенное место в современной инсулинотерапии. В России в настоящее время используются помпы компании Медтроник Минимед.
При использовании дозаторов происходит следующее (рис. 6): для имитации физиологической секреции через установленную в теле канюлю (место инъекции меняется каждые 2–3 дня) инсулин короткого действия подается помпой непрерывно в виде подкожной инфузии (базальная скорость), а перед едой больной вводит различные дополнительные количества инсулина (болюсное введение).
 |
| Рисунок 6. Режим интенсифицированной инсулинотерапии с помощью помпы |
Таким образом, прибор представляет собой систему «открытого» типа. Это значит, что дозировку инсулина больной регулирует сам, изменяя ее в зависимости от результатов самоконтроля гликемии. Последнее и является тем звеном, которое как бы «замыкает цепочку», формируя обратную связь. Одно из главных преимуществ имеющихся носимых помп — возможность варьирования базальной скорости инфузии инсулина. Современные помпы позволяют устанавливать разную скорость для каждого часа суток, что помогает справиться с таким явлением, как «феномен утренней зари» (повышение уровня гликемии в ранние утренние часы, заставляющее больных в этом случае производить первую инъекцию инсулина в 5–6 ч утра). Также использование помп позволяет уменьшить количество инъекций, проявить большую гибкость в отношении времени приема пищи и количества потребляемых углеводов. Существуют и имплантируемые помпы, в которых инсулин попадает внутрибрюшинно, а значит, поступает в воротную вену, как это происходит при нормальной секреции инсулина.
Тем не менее многочисленные исследования показали, что значительной разницы в уровне метаболического контроля у больных, использующих дозаторы инсулина, и у тех, кто находится на режиме многократных инъекций, нет. Самым большим недостатком является высокая стоимость помп. Применение помп однозначно оправдано в определенных ситуациях, например во время беременности, у детей с лабильным течением диабета и т. д. Миниатюрного, портативного прибора, который бы не только вводил инсулин, но и имел датчик для определения гликемии, а также функцию автоматизированной подачи инсулина на основе полученных результатов, т. е. представлял бы собой искусственную b-клетку, для длительного клинического применения пока не разработано. Тем не менее экспериментальные модели уже существуют, и серийное производство таких приборов может начаться в ближайшем будущем. В связи с этим возрос интерес к применению обычных помп, так как и медицинским работникам, и больным необходимо привыкать к обращению со сложными техническими устройствами.
Таким образом, на сегодняшний день в нашем арсенале имеются средства самоконтроля и введения инсулина, которые во многом позволяют оптимизировать лечение больных сахарным диабетом. Остается лишь научить больных правильно их использовать, что представляет собой не менее трудную задачу, чем само создание этих средств.
Литература
- Бергер М., Старостина Е. Г., Йоргенс В., Дедов И. И. Практика инсулинотерапии (при участии Анциферова М. Б., Галстяна Г. Р., Грюссер М., Кеммера Ф., Мюльхаузер И., Савицки П., Шантелау Э., Шпрауля М., Штарке А.). 1-е изд. Springer-Verlag, Berlin-Heidelberg, 1995.
- Дедов И. И., Майоров А. Ю., Суркова Е. В. Сахарный диабет I типа: Книга для пациентов. М., 2003.
- Дедов И. И., Суркова Е. В., Майоров А. Ю., Галстян Г. Р., Токмакова А. Ю. Терапевтическое обучение больных сахарным диабетом. М.: Реафарм, 2004.
- Майоров А. Ю., Анциферов М. Б. Современные средства самоконтроля и введения инсулина в оптимизации лечения больных сахарным диабетом // Сборник материалов Московской городской конференции эндокринологов 27-28 февраля 1998 г. / Развитие системы обучения больных в эндокринологии: школы для больных сахарным диабетом, ожирением, остеопорозом, менопаузой. М., 1998. С. 43-49.
- Bantle J. P., Neal L., Frankamp L. M. Effects of the anatomical region used for insulin injections on glycemia in Type I diabetes subjects. Diabetes Care, 1996.
- Engstrom L. Technique of insulin injection: is it important? Practical Diabetes International, 1994, 11: 39.
А. Ю. Майоров, кандидат медицинских наук
ЭНЦ РАМН, Москва
Сахарный диабет считается грозным заболеванием, требующим четкого соблюдения правил лечения. Инсулинотерапия – важный метод, позволяющий контролировать показатели глюкозы в крови при собственном дефиците инсулина (гормона поджелудочной железы). Как правило, при диабете препараты вводятся ежедневно.

Пожилые люди, а также те, которые имеют осложнения основной болезни в виде ретинопатии, энцефалопатии самостоятельно вводить гормон не могут. Они нуждаются в помощи среднего медицинского персонала. Однако большинство пациентов быстро учатся тому, как делать инъекции инсулина, а в дальнейшем проводят процедуры уже без дополнительного участия. Далее рассмотрены особенности введения инсулина и алгоритм набора препарата в шприц.
Основные моменты
Прежде всего, лечащий эндокринолог выбирает схему проведения инсулинотерапии. Для этого учитывается образ жизни пациента, степень компенсации диабета, физическая активность, лабораторные показатели. Специалист определяет, инсулин какой продолжительности действия должен использоваться, точную дозировку и количество инъекций в день.
В случае выраженной гипергликемии через несколько часов после приемов пищи, врач назначает введение пролонгированных препаратов натощак. При высоких скачках сахара сразу после еды предпочтение отдается короткому или ультракороткому инсулину.
Бывают ситуации, в которых комбинируют введение коротких и пролонгированных средств. Например, утром и вечером вводят базальный инсулин (длинный), а перед каждым приемом пищи – короткий.
Больной сахарным диабетом всегда должен иметь кухонные веса. Это необходимо для того, чтоб определить, какое количество углеводов поступает в организм и правильно высчитать дозу инсулина. А также важным моментом считается измерение показателей сахара в крови глюкометром несколько раз в день с фиксацией результатов в личном дневнике.
Комбинирование препаратов – четко контролируемый врачом этап лечения
Диабетик должен взять себе в привычку следить за сроком годности используемых препаратов, поскольку просроченный инсулин может абсолютно непредсказуемым образом подействовать на больной организм.
Не нужно бояться уколов. Помимо знаний о том, как правильно колоть инсулин, нужно перебороть свой страх выполнять данную манипуляцию самостоятельно и без контроля медицинских сотрудников.
Выбор шприца для инъекции
Введение инсулина может осуществлять при помощи одноразовых инсулиновых шприцов или шприцов-ручек. Инсулиновые шприцы бывают двух видов: те, что имеют встроенную иглу и те, которые оснащены интегрированной иглой.
Читайте также: Как подготовиться к сдаче крови на сахар
Шприцы со съемной иглой
Устройство такого приспособления необходимо для того, чтоб облегчить процесс набора инсулина из флакона. Поршень шприца сделан так, что движения осуществлялись мягко и плавно, делая погрешность при наборе препарата минимальной, ведь известно, что даже самая маленькая ошибка для диабетиков может иметь серьезные последствия.
Цена деления имеет значения от 0,25 до 2 ЕД инсулина. Данные указаны на корпусе и упаковке выбранного шприца. Желательно использовать шприцы с наименьшей ценой деления (особенно это касается детей). На данный момент распространенными считаются шприцы объемом в 1 мл, вмещающие от 40 до 100 ЕД препарата.
Шприцы со встроенной иглой
Отличаются от предыдущих представителей лишь тем, что здесь игла не снимается. Она впаяна в пластиковый корпус. Неудобство в наборе лекарственного раствора считается недостатком таких шприцов. Достоинство – отсутствие так называемой мертвой зоны, которая образуется в шейке приспособления для инъекций со съемной иглой.
Интегрированная игла – одно из преимуществ для введения гормона
Как делать инъекцию
Прежде чем вводить лекарственное средство, следует подготовить все необходимое для манипуляции:
- инсулиновый шприц или шприц-ручку;
- ватные тампоны;
- этиловый спирт;
- флакон или картридж с гормоном.
Флакон с препаратом нужно достать за полчаса до инъекции, чтоб раствор успел нагреться. Подогревать инсулин с помощью воздействия тепловых агентов запрещено. Обязательно проверить на флаконе срок годности препарата и дату его открытия.
Важно! После открытия очередного флакона нужно записать дату в личном дневнике или на этикетке.
Мытье рук
Следует тщательно вымыть руки с мылом. Высушить полотенцем. Обработать антисептиком (при его наличии) или этиловым спиртом. Подождать, пока спирт высохнет. Нельзя допускать контакта спирта с местом инъекции, поскольку он имеет свойство инактивировать действие инсулина. При необходимости зону введения следует обмыть теплой водой с антисептическим мылом.
Набор препарата в шприц
Техника набора инсулина включает следующие этапы:
- Больной должен четко знать необходимую дозу лекарственного вещества.
- Снять колпачок с иглы и аккуратным движением оттянуть поршень до отметки того количества препарата, которое нужно будет набрать.
- С иглой следует обращаться аккуратно, не прикасаясь к рукам, обратной стороне колпачка или стенкам флакона, чтоб не произошло растерилизации.
- Вставить шприц в пробку флакона. Перевернуть флакон вверх дном. Ввести воздух из шприца внутрь.
- Медленно оттянуть поршень снова до нужной отметки. Раствор поступит в шприц.
- Проверить отсутствие воздуха в шприце, при наличии – выпустить.
- Аккуратно закрыть иглу шприца крышкой и положить на чистую заранее подготовленную поверхность.
Соблюдение правил набора лекарственного вещества в шприц – важный этап эффективного лечения
Применение инсулина может сопровождаться использованием комбинированных схем терапии. В этом случае врач назначает введение препаратов короткого и пролонгированного действия одновременно.
Самостоятельное смешивание разных форм лекарственного вещества не допускается. Следует убедиться в порядке набора растворов в один шприц перед тем, как делать инъекцию инсулина. Подобные схемы расписывает лечащий специалист.
Обычно первым набирают гормон короткого действия, а затем уже длительного.
Инъекция
Техника введения инсулина подразумевает четкое соблюдение зон для инъекций. Укол делают не ближе, чем 2,5 см от родинок и рубцов и 5 см от пупка. Также препарат не вводят в места повреждений, ушибов, наличия отечности.
Колоть инсулин нужно в подкожно-жировой слой (подкожная инъекция). Введение подразумевает образование кожной складки и ее оттягивание, чтоб не допустить попадание раствора в мышцу. После образования складки иглу вводят под острым (45о) или прямым (90о) углом.
Как правило, под острым углом инъекция выполняется в местах с малой жировой прослойкой, детям и при использовании обычного шприца объемом 2 мл (при отсутствии инсулиновых шприцов медработники в ЛПУ используют обычные шприцы малого объема, самостоятельно их применять не рекомендуется). В остальных случаях инъекции инсулина выполняют под прямым углом.
Иглу инсулинового шприца следует ввести на всю длину в кожную складку и медленно продвигать поршень, пока он не достигнет нулевой отметки. Подождать на протяжении 3-5 секунд и вывести иглу, не меняя угол.
Случаются моменты, когда раствор начинает вытекать с места прокола. Нужно легко прижать эту зону на 10-15 секунд. При повторении подобных случаев проконсультироваться со специалистом о происходящем.
Нужно помнить, что шприцы одноразовые. Повторное их использование не допускается.
Правильно собираем складку
Подкожные инъекции, как впрочем и остальные, более эффективны при максимальном выполнении правил по проведению манипуляции. Сбор кожи в складку – одно из них. Поднимать кожу нужно только двумя пальцами: указательным и большим. Использование остальных пальцев увеличивает риск захвата мышечной ткани.
Образование кожной складки для инъекции – метод усиления эффективности терапии
Складку не нужно сжимать, а лишь следует придерживать. Сильное сдавливание приведет к болезненности при введении инсулина и вытеканию лекарственного раствора из места прокола.
Инъекция шприцом-ручкой
Алгоритм введения инсулина включает не только применение обычного шприца. В современном мире использование шприцов-ручек стало весьма популярно. Прежде чем сделать инъекцию, такое приспособление нужно заправить. Для шприцов-ручек используется инсулин в картриджах. Существуют одноразовые ручки, в которых находится картридж на 20 доз, не подлежащий замене, и многоразовые, где «начинка» сменяется на новую.
Особенности применения и преимущества:
- четкая автоматическая установка дозировки;
- большой объем препарата, позволяющий отлучаться из дома на длительное время;
- безболезненность введения;
- более тонкие иглы, чем в инсулиновых шприцах;
- отсутствие необходимости раздеваться, чтоб поставить инъекцию.
После вставки нового картриджа или во время использования старого следует выдавить несколько капель лекарственного вещества, чтоб убедиться в отсутствии воздуха. Устанавливается дозатор на необходимых показателях. Места введения инсулина и угол определяет лечащий врач. После того как больной нажал на кнопку, следует подождать 10 секунд и только потом извлекать иглу.
Шприц-ручка является индивидуальным приспособлением. Совместное использование с другими диабетиками недопустимо, поскольку увеличивается риск распространения инфекционных заболеваний.
Места для инъекций
Правила введения инсулина подчеркивают необходимость соблюдения следующих советов:
- Вести личный дневник. Большинство больных сахарным диабетом фиксируют данные о местах введения препарата. Это необходимо для профилактики липодистрофии (патологического состояния, при котором исчезает или резко уменьшается количество подкожного жира в месте инъекции гормона).
- Вводить инсулин нужно так, чтоб место следующего укола «сдвигалось» по часовой стрелке. Первую инъекцию можно сделать в переднюю брюшную стенку на 5 см от пупка. Смотря на себя в зеркало нужно определить места «продвижения» в следующем порядке: верхний левый квадрант, верхний правый, нижний правый и нижний левый квадрант.
- Следующее допустимое место – зона бедер. Смена области укола происходит сверху вниз.
- Правильно вводить инсулин в ягодицы нужно в таком порядке: в левую боковую часть, в центр левой ягодицы, в центр правой ягодицы, в правую боковую часть.
- Укол в плечо, как и область бедер, подразумевает «продвижение» сверху вниз. Уровень нижнего позволенного введения устанавливает врач.
Правильный выбор места инъекции – возможность предотвратить развитие осложнений инсулинотерапии
Живот считается одним из популярных мест для инсулинотерапии. Преимущества заключаются в самом быстром всасывании препарата и развитии его действия, максимальной безболезненности. Кроме того, передняя брюшная стенка практически не склонна к липодистрофии.
Поверхность плеча также пригодна для введения средства короткого действия, но биодоступность в этом случае составляет около 85%. Выбор такой зоны позволен при адекватных физических нагрузках.
В ягодицы колют инсулин, инструкция которого говорит о его пролонгированном действии. Процесс всасывания более медленный по сравнению с другими областями. Часто используется в лечении детского диабета.
Передняя поверхность бедер считается наименее пригодной для терапии. Сюда ставят инъекции, если необходимо применение инсулина продолжительного действия. Всасывание препарата происходит очень медленно.
Читайте также:
- Что такое иммунореактивный инсулин инвитро
- Зачем нужны инсулин и глюкагон человеку
Последствия инъекции инсулина
Инструкция по применению гормона подчеркивает возможность развития побочных эффектов:
- аллергические проявления местного или общего характера;
- липодистрофия;
- гиперчувствительность (бронхиальный спазм, ангионевротический отек, резкое падение артериального давления, шоковое состояние);
- патология зрительного аппарата;
- образование антител к активному веществу препарата.
Способы введения инсулина достаточно разнообразны. Выбор схемы и метода – прерогатива лечащего специалиста. Однако помимо инсулинотерапии следует помнить также о соблюдении диеты и оптимальной физической активности. Только такая комбинация позволит поддерживать качество жизни пациента на высоком уровне.