Форма выпуска, упаковка и состав
препарата Веррукацид®
Раствор для наружного применения в виде подвижной маслянистой жидкости от розоватого или светло-желтого до коричневого цвета, с характерным запахом.
Вспомогательные вещества: этанол (спирт этиловый) 95% — 10 мг, вода очищенная — до 1 г.
2 г — флаконы темного стекла (1) — пачки картонные×.
10 г — флаконы темного стекла (1) — пачки картонные×.
× Дополнительно в каждую пачку картонную может быть вложена крышка пластмассовая с аппликатором.
Фармакологическое действие
Обладает прижигающим действием, коагулирует белки кожи.
Показания препарата
Веррукацид®
- обычные, нитевидные и подошвенные бородавки;
- папилломы;
- остроконечные кондиломы кожи;
- сухие мозоли;
- кератомы.
Режим дозирования
Веррукацид предназначен только для наружного применения.
Препарат наносят точно на обрабатываемый участок специальным аппликатором или небольшой тонкой деревянной палочкой, не допуская попадания его на соседние здоровые участки кожи и слизистые оболочки.
На мелкие папилломы (размером до 2 мм) и нитевидные бородавки Веррукацид наносят однократно.
Более крупные папилломы и небольшие бородавки (размером 2-3 мм) смазывают препаратом 3-4 раза, делая перерывы для подсыхания нанесенной жидкости.
Перед удалением Веррукацидом бородавок с плотной ороговевшей поверхностью на кистях, подошвенных бородавок, кератом, сухих мозолей необходимо устранить с их поверхности роговые наслоения. Для этого на несколько часов наносят кератолитическую мазь (например, 10 % салициловую или др.), покрывая смазанный участок компрессной бумагой или полиэтиленовой пленкой, а затем используют марлевую повязку. Возможно заклеивание лейкопластырем. После этого повязку или лейкопластырь снимают, кожу распаривают в горячей воде с добавлением мыла и соды в течение 10-15 мин и удаляют роговые наслоения (срезают маникюрными ножницами или щипцами). На подсушенную кожу наносят Веррукацид несколько раз, делая 3-4-минутные перерывы для подсыхания препарата.
Бородавки на кистях и подошвах обрабатывают препаратом Веррукацид 7-10 раз с интервалом 3-4 мин.
Кератомы и сухие мозоли достаточно обработать 3-4 раза с интервалом 3-4 мин.
При необходимости многократного нанесения препарата во избежание ожога окружающей кожи целесообразно смазать ее цинковой пастой. Паста удаляется сухим марлевым тампоном после подсыхания последней порции Веррукацида.
Остроконечные кондиломы не рекомендуется удалять самостоятельно, их обработка Веррукацидом проводится в процедурном кабинете поликлиники дерматовенерологом или урологом. Препарат Веррукацид наносят на каждый элемент в отдельности 1-2 раза с интервалом в 3-4 мин.
Повторную обработку при необходимости проводят через 6-8 дней после отпадения корочки. Допускается проведение 4-5 процедур.
Побочное действие
Ожог (при попадании на здоровую кожу). При случайном попадании препарата на здоровую кожу необходимо немедленно, осторожно, не растирая, удалить его с кожи, а затем обработать пораженные места этиловым спиртом 10-40 % или спиртосодержащими жидкостями (водка, лосьон, одеколон) и тщательно обмыть теплой водой с мылом. При возникновении ожога рекомендуется применять противоожоговые и заживляющие средства. Отек и покраснение кожи при нанесении в области глаз, проходящие самостоятельно. Аллергические реакции.
Противопоказания к применению
- повышенная индивидуальная чувствительность к компонентам препарата;
- пигментные невусы (родинки);
- высыпания, расположенные на красной кайме губ и слизистых оболочках;
- нельзя наносить препарат на поверхность кожи площадью более 20 см2;
- детский возраст до 7 лет.
Применение при беременности и кормлении грудью
Применение препарата возможно в тех случаях, когда предполагаемая польза для матери превышает потенциальный риск для плода или ребенка. В период лактации не рекомендуется удалять образования, расположенные на молочных железах и кистях рук.
Применение у детей
Противопоказан детям до 7 лет.
Особые указания
Нельзя допускать попадания препарата на слизистые оболочки, особенно на слизистую оболочку глаз. При попадании необходимо немедленно промыть глаза большим количеством воды и обратиться к врачу-офтальмологу.
Недопустимо бинтование участков, обработанных препаратом, заклеивание их пластырем, смазывание какими-либо мазями и удаление корочки; нельзя повторно наносить препарат раньше сроков, указанных выше. Одежда из синтетических тканей не должна прикасаться к участку кожи, обработанному препаратом.
Не рекомендуется наносить Веррукацид на образования, расположенные в кожных складках (паховые складки, анальная область, межпальцевые промежутки и др.) и сильно потеющие участки во избежание ожогов непораженной кожи соприкасающейся поверхности или в результате растекания препарата по влажной коже.
Обработанный Веррукацидом участок кожи должен высохнуть на воздухе, его нельзя смазывать какими-либо мазями, мыть водой в первый день после обработки.
При правильном применении препарат не оставляет рубцов.
Особая аккуратность и осторожность требуется при лечении препаратом детей.
Передозировка
Не выявлена.
Лекарственное взаимодействие
Компоненты препарата легко растворяются в мазевой основе, в связи с чем смазывать какими-либо мазями обработанный Веррукацидом участок кожи не рекомендуется.
Условия хранения препарата Веррукацид®
В защищенном от света и недоступном для детей месте при температуре от 18 до 22°С.
Срок годности препарата Веррукацид®
Условия реализации
Без рецепта.
Папилломавирусы уже тысячи лет поражают эпителиальные клетки тела человека. Вирус папилломы передается половым путем, через контакт с кожей или слизистыми больного, а также сохраняет жизнеспособность в водной среде – например, в бассейне и бане.
Вирус папилломы человека (ВПЧ) нужно отличать от других заболеваний, передающихся половым путем — сифилиса, гонореи, ВИЧ, герпесной и цитомегаловирусной инфекции. При обнаружении ВПЧ, необходимо, чтобы обследование прошел и половой партнер. Это очень важно, ведь вирус папилломы человека играет важную роль в развитии злокачественных новообразований1.
Разные типы ВПЧ формируют различные по виду и расположению образования:
- кожные поражения — бородавки нитевидные, простые (вульгарные), подошвенные, плоские;
- поражения кожи и слизистых гениталий;
- поражения слизистых оболочек (папилломы полости рта и глотки).
Выбор средства от папиллом лучше доверить врачу. С помощью внешнего осмотра, лабораторных и инструментальных методов специалист сможет отличить папиллому от других кожных новообразований, в том числе злокачественных. По результатам исследования врач посоветует метод удаления папилломы.
Список топ-5 средств от папиллом по версии КП
Мы составили список средств, которые показаны в лечении папиллом и которые отпускаются в аптеках без рецепта. Важно помнить, что при использовании любых препаратов нужно соблюдать максимальную осторожность и не допускать попадания вещества на здоровую кожу. Неправильное лечение может привести к образованию язв, шрамов и вероятности, что вирус перекинется на здоровые окружающие ткани. Процесс лечения папиллом проводится в амбулаторных условиях под наблюдением врача.
Важно! Все препараты от папиллом противопоказаны при злокачественных новообразованиях кожи и слизистых оболочек. Перед применением любого из них необходимо проконсультироваться с врачом.
Панавир
Панавир – это противовирусное и иммуномодулирующее средство растительного происхождения, активным веществом которого является полисахариды побегов картофеля. Препарат выпускается в форме раствора для внутривенных инъекций, ректальных и влагалищных суппозиториев, геля для наружного применения. В данном случае мы говорим о последнем.
Средство способствует снижению риска рецидива инфекции и ее сохранения в организме в спящем состоянии.
Противопоказания: тяжелые заболевания почек и селезенки, беременность (для ректального введения и интравагинального применения), лактация, возраст до 18 лет (в зависимости от применяемой лекарственной формы), повышенная чувствительность к компонентам.
Веррукацид
Препарат выпускается в виде маслянистого светло-коричневого раствора с характерным едким запахом. Его действующими веществами являются фенол и метакрезол: комбинация этих компонентов оказывает прижигающее и мумифицирующее действие.
Средство применяется для удаления нитевидных и подошвенных бородавок, папиллом, остроконечных кондилом кожи, кератом и сухих мозолей.
Противопоказания: повышенная индивидуальная чувствительность к компонентам, родинки, высыпания, расположенные на красной кайме губ и слизистых оболочках, детский возраст до 7 лет.
Виферон
При лечении проявлений вируса папилломы применяются интерфероны и другие противовирусные препараты. Ректальные свечи Виферон содержат в своем составе интерферон альфа-2b, который обладает противовирусными, иммуномодулирующими и антипролиферативными (останавливает размножение опухолевых или предопухолевых клеток) свойствами, подавляет репликацию РНК- и ДНК-содержащих вирусов.
Суппозитории применяются в лечении хронических вирусных гепатитов, герпетической инфекции, инфекционно-воспалительных заболеваниях урогенитального тракта, включая папилломавирусную инфекцию.
Противопоказания: повышенная чувствительность к любому из компонентов препарата.
Галавит
Действующее вещество препарата – аминодигидрофталазиндион натрия – оказывает иммуномодулирующее и противовоспалительное действие. Препарат в виде ректальных суппозиториев помогает укреплять иммунитет, а также повышает устойчивость организма к инфекционным заболеваниям.
Средство применяется в комплексной терапии иммунодефицитных состояний, в том числе заболеваний, вызванных вирусом папилломы человека.
Противопоказания: повышенная чувствительность к компонентам, беременность, период грудного вскармливания, детский возраст до 12 лет.
Мардил Цинк Макс
Средство представляет собой 50% водный раствор хлорпропионата цинка и 2-хлорпропионовой кислоты. Препарат способен прерывать рост и жизнедеятельность патологически измененных клеток и тканей, в том числе папиллом.
Действующие вещества раствора приводят к мумификации образования, в результате папиллома высыхает и безболезненно отпадает. Средство точечно наносят на пораженный участок кожи или слизистой оболочки, при этом избегая попадания на здоровые участки кожи, поскольку раствор содержит кислоту.
Противопоказания: злокачественные новообразования кожи и слизистой оболочки, беременность, период лактации, возраст до 18 лет, повышенная чувствительность к компонентам препарата.
Как выбрать средства от папиллом
Для начала нужно обратиться к врачу-дерматологу, который назначит анализы и другие лабораторные исследования, после чего поставит точный диагноз и порекомендует наиболее подходящую схему лечения ВПЧ.
Выбор лучшего средства от папиллом для наружного применения будет зависеть от площади поражения, места расположения и количества кожных образований. Возраст пациента также является важным фактором при выборе метода лечения.
Лечение должно быть строго индивидуальным и учитывать все особенности здоровья пациента. Современные, безопасные и быстрые методы удаления папиллом — это криотерапия, электрокоагуляция, лазерная и радиоволновая терапия. Иногда врач комбинирует разные методы лечения. Часто после курса лечения сопутствующих ВПЧ заболеваний, передающихся половым путем, папилломы исчезают сами собой.
Отзывы врачей о средствах от папиллом
По мнению нашего эксперта — врача-дерматолога со стажем работы более 30 лет, трихолога Светланы Шлыковой, прежде чем удалять новообразования с поверхности кожи, очень важно полностью обследоваться. Дело в том, что ВПЧ — это не один вирус, а целая группа вирусов с разными проявлениями и рисками. В медицинских лабораториях сначала точно устанавливают тип вируса папилломы, только после этого врач может приступать к лечению.
— Эффективнее и безопаснее для пациента удалить папилломы с помощью лазера, криотерапии или электрокоагуляции. Самый подходящий способ удаления выберет дерматолог. Существенно ускоряет выздоровление противовирусная терапия3, — считает наш эксперт.
Популярные вопросы и ответы
На самые популярные вопросы относительно лечения папиллом отвечает врач-дерматолог, трихолог Светлана Шлыкова.
Чем опасны папилломы?
— До конца влияние вируса папилломы человека на организм не установлено. К настоящему моменту выявлено более 200 генотипов ВПЧ. Иногда из узелков, растущих вширь и вглубь, образуется гигантское образование, склонное к изъязвлениям и деструкции. В этом случае необходимо глубокое хирургическое иссечение.
Лечение у врача не даст инфекции прогрессировать, а самолечение и бессистемное применение разных методов лечения приводят к высокому проценту рецидивов и развитию онкологического процесса.
Можно ли удалить папилломы самостоятельно?
— В домашних условиях вы можете удалить папиллому поверхностно, но вирус остается в организме. Повреждая или удаляя одну папиллому, вы провоцируете появление неконтролируемого числа новообразований.
Если прижигание проводится несколько раз, то на месте удаленной папилломы может начаться предраковое деление клеток. Избавиться самому от папиллом без последствий невозможно.
Кроме того, часто человек ставит себе диагноз — папиллома, а на самом деле это может быть что угодно. Доверьтесь врачу. В его арсенале есть новейшие аппараты, которые удаляют папилломы быстро и без боли.
Какой врач лечит от папиллом?
— В первую очередь необходимо обратиться к дерматологу. Доктор проведет обследование, осмотрит и поставит диагноз. Процесс лечения может занимать 2-6 месяцев, и во время лечения может понадобиться помощь других специалистов — дерматолога, гинеколога, уролога, проктолога, инфекциониста, онколога.
Комплексное лечение вируса папилломы включает в себя удаление имеющихся новообразований, уничтожение значительной части возбудителя заболевания и повышение защитных реакций организма.
Можно ли вылечиться от вируса папилломы человека?
— Если вирус папилломы человека есть в организме, полностью вылечиться от него не удастся. Специфических противовирусных препаратов от ВПЧ не существует. Однако разработанные алгоритмы лечения учитывают пол пациента, место и количество высыпаний и позволяют существенно снизить вероятность рецидивов. Здоровая иммунная система способна самостоятельно справиться с вирусом в течение 6-24 месяцев. Но иммунитета к ВПЧ не формируется, поэтому человек может заразиться повторно.
ВПЧ — коварное заболевание, способное поражать кожу и слизистые оболочки всего организма. Бездействие может привести к тяжелым последствиям для здоровья. Участие врача и собственный иммунитет4 — это ваше оружие против вируса папилломы человека.
Источники:
- Папилломавирусная инфекция (ВПЧ) — симптомы и лечение. Борисова Э.В. «ПроБолезни», 2019.
https://probolezny.ru/papilloma - Аногенитальные (венерические) бородавки. Клинические рекомендации Минздрава РФ.
https://cr.minzdrav.gov.ru/schema/204_1 - Современные подходы к лечению папилломавирусной инфекции урогенитального тракта. Богатырева И.И. Медицинский научно-практический канал Lvrach.ru, 2001. https://www.lvrach.ru/2001/04/4528713
- Вирус папилломы человека: от понимания иммунопатогенеза к рациональной тактике ведения. Тихомиров А.Л., Сирсаниа С.А., Филатова Г.А. Журнал «Гинекология», 2018. https://cyberleninka.ru/article/n/virus-papillomy-cheloveka-ot-ponimaniya-immunopatogeneza-k-ratsionalnoy-taktike-vedeniya/viewer
Принято считать, что около 93% населения земного шара являются носителями вируса папилломы человека. Однако лишь у небольшой части людей заболевание проявляется появлением папиллом. Сегодня мы поговорим о том, как можно лечить папилломы и что можно сделать если они появились вновь после удаления.
Как на самом деле они выглядят?
Очень часто пациенты, которые приходят ко мне на приём, просят удалить им папиллому или несколько и указывают на пигментный невус, фибропапиллому или бородавку. Один раз в качестве папилломы для удаления мне предложили клеща (не шучу):
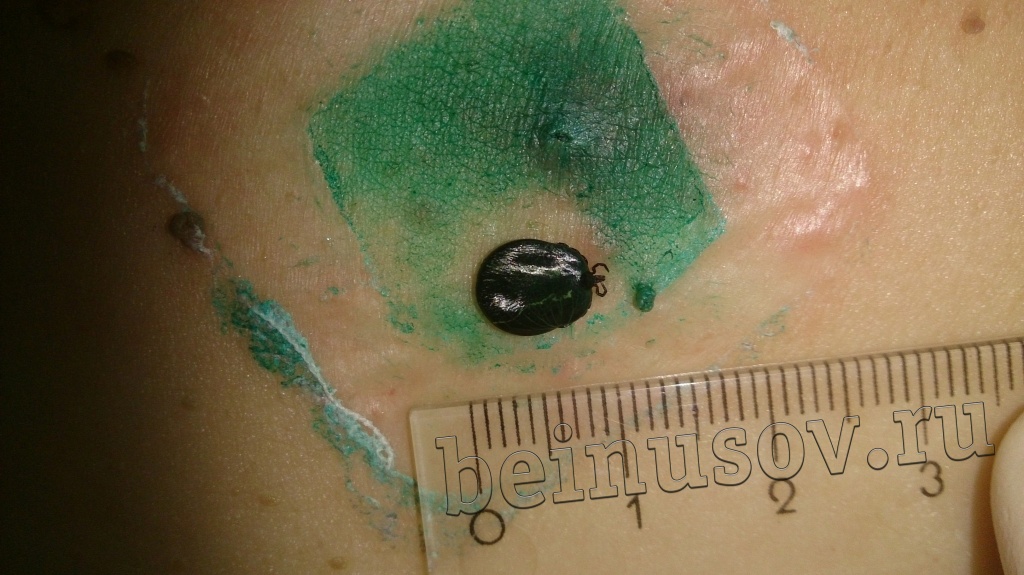
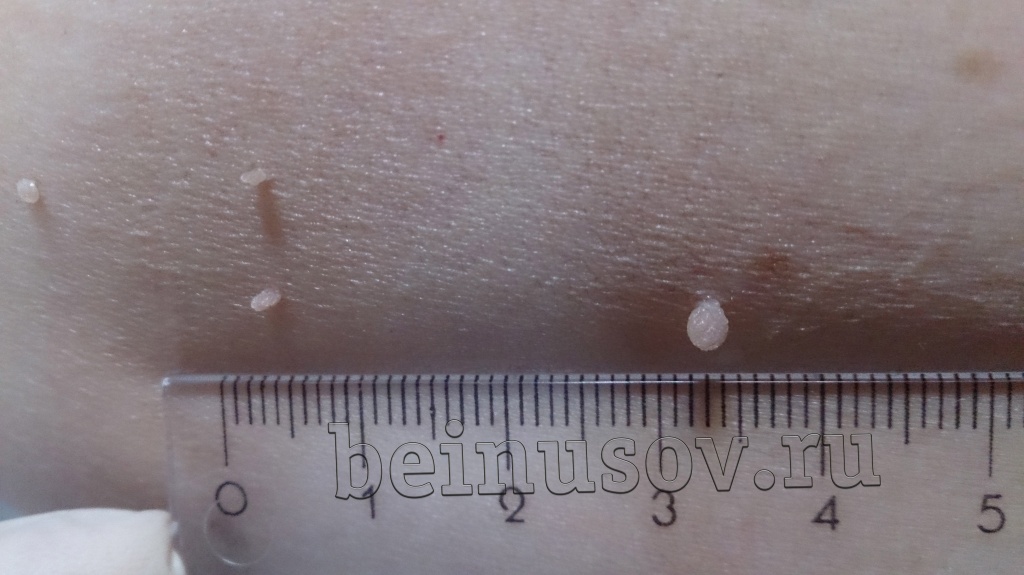
Считаю необходимым чётко обозначить, что такое папиллома и чем она отличается от остальных кожных новообразований. Чаще всего это небольшое, размерами 1-3 мм кожное образование на тонкой ножке. Основных отличий папилломы от остальных образований кожи три. Первое — ножка всегда тоньше, чем верхняя часть. Второе — консистенция папилломы всегда мягче окружающей кожи. Третье — размер папилломы, как правило, небольшой — не более 5 мм. На фотографии ниже — типичная папиллома.
Как избавиться от папиллом?
Существует всего два основных метода лечения папиллом
- Наиболее простым и эффективным методом лечения является удаление папиллом различными методами (лазер, радиоволновая хирургия, электрокоагуляция и т.п.). В большинстве случае однократного полного удаления папиллом со всего тела бывает достаточно. Более подробно о том, как папилломы удаляются методом радиоволновой хирургии в нашей клинике, я расскажу чуть ниже.
- Очень популярным методом в последнее время стало удаление папиллом в домашних условиях. Чаще всего, это происходит с помощью двух видов препаратов — растворы кислот с названием вроде «Супер чистотел» и смесь диметилового эфира и пропана (популярный препарат «Криофарма»). Ничего не могу сказать об эффективности этих двух способов, т.к. никогда не удалял папилломы таким образом.
ВАЖНО!!!! Пожалуйста, не ставьте себе диагноз «папиллома» самостоятельно на основании изучения интернета. Перед применением указанных выше препаратов всегда стоит показаться онкологу и убедиться, что то, что Вы собираетесь удалить в домашних условиях — действительно папиллома. Если диагноз поставлен не верно и на пигментный невус будет нанесена любая из этих жидкостей — последствия могут быть крайне печальными.
Если папилломы появились вновь после удаления?
К сожалению, ни один из перечисленных выше методов не даёт 100% гарантии исчезновения папиллом. В очень редких случаях, даже при удалении у квалифицированного доктора они могут появиться снова. Если это произошло в течение короткого срока (полгода или несколько месяцев) нужно проверить состояние иммунитета — проконсультироваться с иммунологом. Как правило в таких ситуациях назначаются иммуномодуляторы, которые помогут организму бороться с вирусом папилломы человека.
Как проходит удаление папиллом?
В нашей клинике удаление папиллом производится методом радиоволновой хирургии.
Просто посмотрите это короткое видео и многие вопросы отпадут сами собой.
Папиллома фиксируется специальным пинцетом, после чего инструментом в виде петли отсекается от кожи у основания. В момент соприкосновения с кожей на конце инструмента концентрируется радиоволна высокой частоты, которая испаряет клетки папилломы и одновременно «склеивает» кровеносные сосуды. Как правило обезболивание при такой процедуре не требуется — болезненные ощущения сравнимы с эпиляцией пинцетом. В редких случаях производится обезболивание кремом ЭМЛА.
Коротко о главном:
Если Вы решили избавиться от папиллом — есть 2 способа:
Первый — удалить папилломы в клинике, желательно у онколога. Плюсы этого метода очевидны — максимальная эффективность и безопасность.
Второй способ — удаление в домашних условиях с помощью препаратов, которые можно купить в аптеках. Преимуществом этого метода является невысокая стоимость, однако для безопасного удаления я рекомендую предварительно проконсультироваться с врачом-онкологом.
Если лечение папиллом ни одним из указанных способов не эффективно — стоит проверить иммунитет. Для этого лучше проконсультироваться у иммунолога.
Решили расстаться с Вашими папилломами? Это можно сделать по адресам в Санкт-Петербурге (Асафьева 7/1)
обыкновенных и подошвенных бородавок
Бородавки — это доброкачественные новообразования кожи, вызванные вирусом папилломы человека (ВПЧ). Различают несколько видов бородавок. Наиболее часто встречаются обыкновенные и подошвенные бородавки. Бородавки представляют собой образования, возникающие вследствие сильного разрастания эпителия и лежащего под ним сосочкового слоя кожи.
Обыкновенные бородавки можно отличить по характерной бугристой поверхности, напоминающей цветную капусту.
Подошвенные бородавки похожи на обыкновенные, но возникают на подошвенной части стопы или на пальцах ног. Подошвенные бородавки представляют собой плоские образования, отличающиеся повышенной чувствительностью и болезненностью при ходьбе.
Традиционно для удаления бородавок применяют два основных метода: первый -применение местных препаратов на основе кислот, которые наносят непосредственно на бородавку; второй — удаление лазером или методом криотерапии, выполняемые специалистом в клинике или самостоятельно пациентом дома (например, с помощью ВАРТНЕР® Крио).
Б.
Ручки-аппликатора ВАРТНЕР® (WARTNER®) для удаления обыкновенных и подошвенных бородавок
Ручка-аппликатор ВАРТНЕР® (WARTNER®) для удаления обыкновенных (вульгарных) и подошвенных бородавок содержит специальный гель на основе концентрированной трихлоруксусной кислоты.
Средство вызывает локальное отслаивание тканей бородавки и уничтожение ВПЧ (вируса папилломы человека) в пораженных клетках. После слущивания бородавки здоровая кожа полностью восстанавливается.
B.
Используйте средство только для нанесения на кожу рук или стоп. Не используйте средство на участках с чувствительной кожей, а так же на коже лица и интимных зон. Не используйте средство ВАРТНЕР® одновременно с другими средствами для удаления бородавок. Не используйте средство для удаления фибром, родинок, пигментных пятен, контагиозного моллюска, а также на шелушащихся или пораженных себорейным кератозом участках кожи. Не используйте для удаления бородавок у детей младше 4-х лет Беременным, кормящим, лицам с сахарным диабетом, а так же в случае сомнения, что образование на коже — это бородавка, перед применением средства ВАРТНЕР® необходимо обратиться к специалисту. Г. Инструкция по применению
Перед первым применением для подачи средства в прозрачный наконечник необходимо сделать полный оборот по часовой стрелке рифленого колпачка, расположенного в верхней части ручки-аппликатора ВАРТНЕР®. Иногда, до появления первой капли может потребоваться несколько полных оборотов. При повторных применениях медленно проверните рифленый колпачок до появления капли, после чего аккуратно нанесите средство на поверхность бородавки. Если избыток средства попал на здоровую кожу, немедленно промойте весь участок большим количеством теплой воды с мылом, после чего вновь аккуратно нанесите на бородавку необходимое количество средства.
Выполните 4 простых шага для удаления обыкновенных и подошвенных бородавок
|
ШАГ 1. Удерживайте ручку вертикально, так чтобы прозрачный наконечник был обращен вниз. Медленно проверните рифленый колпачок в верхней части ручки-аппликатора по часовой стрелке. |
|
|
ШАГ 2. Дождитесь появления первой капли средства в прозрачном наконечнике. |
|
|
ШАГ 3. Аккуратно нанесите каплю средства непосредственно на поверхность бородавки, старайтесь избегать попадания средства на здоровую кожу. Убедитесь, что вся поверхность бородавки покрыта тонким слоем геля. В зависимости от размера бородавки можно нанести одну или несколько капель. |
|
|
ШАГ 4. Позвольте средству высохнуть в течение 10-15 минут, и только после этого надевайте одежду или обувь. Повторяйте нанесение средства в течение 4-х дней. |
После завершения 4-х дневного курса применения, в течение последующих 4-х дней кожа бородавки будет постепенно отслаиваться. Вы можете аккуратно удалить отслоившуюся кожу под струей теплой воды. На ее месте будет виден розовый участок новой здоровой кожи. Если бородавка исчезла не полностью, повторите снова 4-х дневный курс обработки средством ВАРТНЕР®. При необходимости Вы можете повторить курс обработки, но не более 4-х раз.
Иногда, исчезновение бородавки может начаться спустя одну неделю после начала применения средства. По истечении нескольких дней применения средства ВАРТНЕР® поверхность бородавки может потемнеть. Это нормальное явление в процессе заживления. Полное восстановление здоровой кожи может занять около нескольких недель.
Если размер бородавки небольшой (с игольное ушко), наносите небольшую каплю средства исключительно на поверхность бородавки один раз в день.
Если на поверхности подошвенной бородавки есть мозоль, предварительно рекомендуется распарить кожу стопы в теплой воде, аккуратно пилочкой удалить мозоль, и только после этого начинать применение средства ВАРТНЕР®. Иногда, после применения средства, может ощущаться дискомфорт в области подошвенной бородавки. В этом случае для защиты чувствительного участка кожи можно использовать пластыри, которые представлены в аптеках.
Важная информация Если размер бородавки небольшой (с игольное ушко), наносите небольшую каплю средства исключительно на поверхность бородавки один раз в день. Средство ВАРТНЕР® содержит гель на основе трихлоруксусной кислоты. Наносите средство только на поверхность бородавки. После каждой процедуры применения, аккуратно очищайте прозрачный наконечник ручки-аппликатора ВАРТНЕР салфеткой. Избегайте попадания средства на здоровую кожу вокруг бородавки. Используйте средство только для нанесения на кожу рук или стоп. Во избежание травмирования поддерживайте надлежащую гигиену обработанного участка кожи. Д. Ожидаемые результаты Перед применением
Обыкновенная бородавка состоит из тканей дермы, питание которых осуществляется посредством кровеносных сосудов.
Во время применения средства
Бородавка постепенно отслаивается, может потемнеть и уплотниться. Это естественный результат разрушения тканей бородавки при нанесении средства ВАРТНЕР® и является признаком положительного протекания процесса. Описанная фаза может длиться в течение нескольких недель.
После применения
Бородавка постепенно исчезнет, на ее месте образуется новая здоровая кожа. Процесс восстановления здоровой кожи может длиться несколько недель.
Е. Меры предосторожности Только для наружного применения! В
средства ВАРТНЕР® входит высококонцентрированная трихлоруксусная кислота. Наносите средство исключительно на поверхность бородавки и избегайте попадания на участки здоровой кожи. При случайном попадании средства на здоровую кожу, может произойти химический ожог. Поэтому при нанесении средства ВАРТНЕР® на бородавку следует проявлять предельную осторожность, особенно в случае применения детям. В качестве профилактики воздействия средства ВАРТНЕР® на здоровую кожу при случайном попадании, участок кожи вокруг бородавки рекомендуется покрыть любым косметическим кремом. Если избыток средства попал на здоровую кожу, немедленно промойте весь участок большим количеством теплой воды с мылом, после чего вновь аккуратно нанесите необходимое количество средства на бородавку. В случае возникновения воспалительной реакции: покраснения, отека или болезненного ощущения вокруг обработанной бородавки, промойте участок большим количеством теплой воды с мылом и за тем, обратитесь к специалисту. Если у Вас отмечается сильное покраснение или раздражение после одного или нескольких применений средства, прекратите его дальнейшее использование. Не наносите средство на участки раздраженной, инфицированной или покрасневшей кожи, а так же на кожу с признаками воспаления. Проявляйте предельную осторожность при нанесении средства на тонкую или сухую кожу. Применение избыточного количества средства может вызывать химический ожог. Самостоятельное применение средства детьми для удаления обыкновенных или подошвенных бородавок должно осуществляться только под контролем родителей. Если после 4-х циклов удаления бородавка не исчезает, обратитесь к врачу. Если Вы сомневаетесь, что образование на коже является бородавкой, обратитесь к врачу. Взаимодействие с лекарственными препаратами не изучено. Избегайте попадания средства ВАРТНЕР® на одежду, ювелирные изделия, ткань или мебель, т.к. средство может повредить их. Пренебрежение соблюдением инструкции по применению не гарантирует результат и может привести к наступлению побочных эффектов.
Для поддержания личной гигиены продукт должен использоваться только одним пациентом. После завершения использования, средство можно утилизировать до истечения срока годности.
Ж. Побочные эффекты Средство ВАРТНЕР® должно применяться в строгом соответствии с настоящей инструкцией.
средства может вызвать появление ощущения жжения, боли, слабого изъязвления или обесцвечивания кожи вокруг бородавки. После нанесения средства окраска кожи временно может измениться. Обрабатываемый участок кожи следует защищать от прямого воздействия ультрафиолетовых и солнечных лучей, иначе может произойти гипер- или гипопигментация кожи. 3.
Хранить средство в сухом, недоступном для детей месте, при комнатной температуре до +25°С. После применения прозрачный наконечник ручки-аппликатора ВАРТНЕР® необходимо тщательно очистить салфеткой и хранить с защитным колпачком.
Активные ингредиенты
Трихлоруксусная кислота
Изготовитель
компания «Прогрессаре Мединвест БВ», выступающая на рынке под торговым названием «Медикал Брэндс», Нидерланды, («Progressare Medinvest B.V», also trading as “Medical Brands”, Veembroederhof 96, Amsterdam, 1019 HC Netherlands).
Организация, принимающая претензии от потребителей
ООО «Биттнер Фарма», 127018, Россия, г. Москва, Сущевский вал, 18.
В последние годы в России, как и во многих странах мира, увеличивается заболеваемость папилломавирусной инфекцией. Проблема ее диагностики и лечения привлекает внимание врачей различных специальностей: дерматологов, гинекологов, урологов, онкологов, патоморфологов, иммунологов, вирусологов. Это объясняется высокой контагиозностью и тенденцией к росту частоты данного заболевания, а также способностью некоторых разновидностей вируса папилломы человека (ВПЧ) инициировать злокачественные процессы. Последнее большей частью касается генитальных проявлений папилломавирусной инфекции.
Папилломавирус человека (ПВЧ) является эпителиотропным и обнаруживается в кожном покрове, слизистой оболочке рта, конъюнктиве, пищеводе, бронхах, прямой кишке.
В литературе имеются сведения о том, что внедрение ПВЧ-инфекции происходит на уровне незрелых клеток эпителия кожи и слизистых оболочек (базальный слой). Результатом этого внедрения является пролиферация клеток, но без продукции вирусных частиц, поскольку пролиферирующие клетки эпителия не способны поддерживать жизненный цикл вирусов. Полная репликация ПВЧ происходит только в высокоспециализированных клетках многослойного плоского эпителия: зернистых, шиповатых клетах кожи, поверхностных эпителиоцитах слизистой шейки матки. В настоящее время описано порядка 100 типов папилломавирусов. Следует отметить их ткане- и видоспецифичность. Различные типы ПВЧ связаны с различными видами поражений. Установлено, что с урогенитальной областью ассоциированы определенные типы ПВЧ. Выделяются разновидности:
- низкого онкологического риска;
- среднего онкологического риска;
- высокого онкологического риска.
Структура вирусного генома
Вирусы папиллом относятся к семейству паповавирусов (Papovaviridae), поражающих крупный рогатый скот, птиц, а также человека и способных инфицировать базальные клетки кожи и плоского эпителия. Папилломавирусы — эта одна из наиболее гетерогенных групп вирусов, критерием дифференциации которой является степень генетического родства вирусов по данным молекулярной гибридизации: она колеблется от 10 до 85%. Диаметр вирусных частиц составляет 55 нм. Вирус не имеет внешней оболочки. Капсид вируса состоит из 72 капсомеров. Детальный анализ молекулы ДНК ВПЧ стал возможен после разработки методики расщепления ДНК с использованием эндонуклеаз и анализа этих фрагментов с помощью гель-электрофореза.
При изучении препаратов, окрашенных по Папаниколау, определен специфический комплекс признаков, характеризующих ядро и цитоплазму эпителиальных клеток (койлоцитарная атипия клеток), обусловленных цитопатическим действием вирусов папиллом.
Специфической клеткой для этой инфекции является койлоцит, представляющий собой оксифилтноокрашенную клетку эпителия с четкими границами и ясно выраженной перинуклеарной зоной просветления и многочисленными вакуолями в цитоплазме.
Термин «койлоцитарная дисплазия» введен H. S. Stegner в 1981 г. Предполагается, что эти изменения являются следствием репродукции вируса, вызывающего нарушение метаболизма клеток, приводящие к их частичному некрозу с образованием баллоноподобных клеток.
Цитологическое исследование очагов, вызванных ПВЧ-инфекцией, показало, что в клеточном материале находятся большей частью безъядерные, или ортокератотические, клетки. Около 20% чешуек содержат ядра — т. наз. «паракератотические клетки».
Следует помнить, что для выявления ПВЧ одной морфологии недостаточно. В этой связи целесообразно использовать метод полимеразной цепной реакции (ПЦР), гибридизацию in situ. В литературе все чаще появляются сообщения об определении ПВЧ-инфекции в моче с помощью ПЦР как альтернативном методе тестирования образцов из шейки матки. Наряду с этим используется гнездовая ПЦР в одной пробирке и типоспецифическая гибридизация нуклеотидов.
Метод ПЦР используется при малосимптомных или асимптомных формах заболевания, вызванного ПВЧ-инфекцией.
Иммунохимическими методами удается выявить антигены ПВЧ в тканях остроконечных кондилом в 71,4% случаев, методом гибридизации — в 96,5% и с помощью ПЦР — в 10% случаев.
Эффективность ДНК-гибридизации не превышает эффективности гистологического исследования, но позволяет выявить пациентов с высокой степенью этой инфекции.
Клиника ПВЧ-инфекции
Клинические проявления ПВЧ-инфекции гениталий очень вариабельны. В настоящее время они подразделяются на остроконечные кондиломы, папиллярные разновидности кондилом (с выраженным экзофитным ростом), а также плоские и инвертированные (внутриэпителиальные) с эндофитным ростом. Последний вариант, известный также под названием «субклиническая ПВЧ-инфекция», наиболее сложен в диагностическом плане, поскольку отсутствуют четкие микроскопические изменения эпителия. В этом случае для определения четких границ поражения требуются специальные скрининговые приемы.
Своеобразным вариантом остроконечных кондилом является бовеноидный папуллез и гигантская кондилома Бушке — Левенштейна. Остроконечные кондиломы (ОК) представляют собой фиброэпителиальное образование на поверхности кожи и слизистых, с тонкой ножкой или широким основанием в виде единичного узелка или множественных эпителиальных выростов, напоминающих по своему виду петушиные гребни или цветную капусту. Диагностика крупных кондилом затруднений не вызывает. Генитальные кондиломы локализуются в основном в местах мацерации: малые половые губы, влагалище, шейка матки, устье уретры, область ануса, кожные покровы. У мужчин ОК располагаются в области крайней плоти, на головке полового члена, перинатальной области, реже эндоуретально. Инкубационный период колеблется от одного до 12 месяцев (в среднем 3-6 месяцев).
Исследования последних десятилетий свидетельствуют о том, что 85% пациенток с типичным ОК вульвы и промежности имеют дополнительные очаги ПВЧ-инфекции во влагалище или шейке матки, и почти у каждой четвертой из них выявляются ассоциированные ПВЧ-инфекцией заболевания — цервикальные интраэпителиальные неоплазии (ЦВН) различной степени тяжести. Одной из клинических разновидностей заболеваний, вызываемых ПВЧ-инфекцией, являются боуэноидные папулы, связанные с ПЧ 16, иногда пигментированные на коже и слизистых оболочках представителей обоих полов, чаще напоминающие обычные бородавки или себорейный кератоз. В противоположность болезни Боуэна, боуэноидные папулы доброкачественные и спонтанно регрессируют, хотя изредка могут озлокачествляться. Течение бессимптомное.
Некоторые авторы к этой группе заболеваний относят верруциформную эпидермодисплазию Левандовского — Лютца. В основе этого заболевания лежат локальные и генетические нарушения, ассоциирующиеся с хронической ПВЧ-инфекцией.
J. M. Handley и W. J. Dinsmore (1994) на основании литературных данных, а также своих собственных исследований предложили классификацию клинических форм ПВЧ-инфекции и ассоциированных с ней заболеваний (табл.1).
В подавляющем большинстве случаев манифестные формы ПВЧ-инфекции сочетаются с другими заболеваниями, передающимися половым путем. По данным Бернарда К. и Муги К. (1996), манифестные формы ПВЧ-инфекции возникают, как правило, в результате действия ряда факторов:
- социальных;
- инфекционных, связанных с ассоциациями заболеваний, передающихся половым путем (ЗППП);
- связанных с изменением иммунного статуса.
Наиболее существенным является влияние ассоциированных с ПВЧ-поражениями инфекций урогенитального тракта: урогенитального хламидиоза, микоплазмоза, цитомегаловирусной и герпетической инфекции, дисбиотических состояний. Результатом их влияния на течение ПВЧ-инфекции является хронизация процесса, формирование стойких, как правило уже неспецифических воспалительных изменений со стороны мочеполовой сферы и значительные трудности в проведении терапевтических мероприятий.
Значимость наличия сопутствующей инфекции для лечения кондиломатоза объясняется следующими обстоятельствами.
- Наличие ЗППП, ассоциированных с ПВЧ-инфекцией, удлиняет срок лечения последних в среднем в три раза.
- В большинстве случаев рецидивы связаны с вышеуказанной причиной.
- Эпителизация эрозий шейки матки после разрушения кондилом может быть достигнута только при наличии предварительного сканирования по поводу сопутствующих ЗППП и бактериального вагиноза.
В течение многих лет обсуждалась возможность существования взаимосвязи между неоплазиями шейки матки с венерическими заболеваниями. В группе женщин, страдающих инвазивным раком шейки матки (РШМ), отмечена более высокая частота выявления неспецифической микрофлоры, включая трихомонадные и гарднереловые инфекции. Примеры такого влияния обсуждались в отношении Treponema pallidum, Neisseria gonorrhoeae, Chlamidia trachomatis, вируса простого герпеса типа 2, цитомегаловируса, вируса папилломы человека. Эпидемиологические исследования убедительно показали, что неоспоримым фактором риска возникновения предраковых изменений и рака шейки матки является генитальная ПВЧ-инфекция.
Принципы лечения ПВЧ-инфекции
Учитывая тот факт, что специфические противовирусные препараты и вакцины, действующие на ПВЧ, пока отсутствуют, принято считать, что полного устранения вируса из организма достичь невозможно. Задача терапии — устранение клинических и субклинических форм ВПЧ-инфекции.
На сегодняшний день в арсенале практикующих врачей имеется множество методов удаления аногенитальных бородавок. Эффективность их варьирует от 30 до 90%, но ни один из методов не является панацеей, так как частота рецидивов достаточно высока при любом способе лечения. Лечение должно быть строго индивидуальным: необходимо подбирать наиболее оптимальное решение в каждом конкретном случае, иногда учитывая пожелания самого пациента. Проблема рецидивов не зависит от выбора терапии. Рецидивы аногенитальных бородавок связаны чаще всего не с реинфекцией от полового партнера, а с реактивацией инфекции. Существуют три пути развития событий при отсутствии лечения:
- бородавки могут разрешаться самостоятельно;
- оставаться без изменений;
- прогрессировать.
При этом всегда нужно принимать во внимание возможность персистенции вируса при отсутствии каких-либо клинических проявлений.
Выбирая наиболее оптимальный в каждом конкретном случае метод, необходимо руководствоваться четырьмя основными характеристиками:
- эффективность при данной патологии;
- частота рецидивов после лечения;
- переносимость (минимум побочных эффектов);
- простота выполнения процедур.
Помимо удаления аногенитальных бородавок необходимо решать следующие немаловажные задачи:
1. Выявлять и лечить у больных с аногенитальными бородавками (и их половых партнеров) другие заболевания, передающиеся половым путем (ЗППП).
2. Проводить скрининг всех женщин с бородавками аногенитальной области на цервикальную внутриэпителиальную неоплазию (ЦВН) с применением цитологического исследования и кольпоскопии.
3. Поддерживать дальнейшее наблюдение за очагами ЦВН на ранних стадиях для своевременного выявления их прогрессирования или развития микроинвазивной карциномы.
4. Проводить активное лечение аногенитальных бородавок, неоплазий на ранних стадиях, протекающих с развернутой клинической картиной, неоплазий на поздних стадиях и плоскоклеточной карциномы.
5. Давать больным рекомендации по использованию презервативов и ограничению случайных половых контактов для предотвращения инфицирования (и реинфицирования) ВПЧ-инфекцией и другими ЗППП.
По сути, лечение аногенитальных ВПЧ-поражений направлено либо на разрушение папилломатозных очагов тем или иным методом, либо на стимуляцию противовирусного иммунного ответа, возможно сочетание этих подходов.
Деструктивные методы
Физические деструктивные методы
Хирургическое иссечение. В настоящее время применяется нечасто, в основном используется при лечении злокачественных новообразований, когда необходимо широкое иссечение. Данный метод может потребовать госпитализации в связи с тем, что при проведении иссечения может возникнуть достаточно сильное кровотечение, а длительный послеоперационный период потребует специальной терапии.
Электрохирургические методы. К ним относят электрокоагуляцию, электроакустику, фульгацию, электрохирургическое иссечение (электроэксцизия) с использованием электроножа. Не так давно в медицине стали использовать плазму. Нашими учеными был разработан оригинальный плазменный коагулятор (плазмаскин) ЭКХ-1, не имеющий зарубежных аналогов. Измерения температуры в плазме показали, что она может достигать 2000-2500°С. Такие высокие значения температуры, в свою очередь, обеспечивают возможность работать в бесконтактном режиме, существенно снижается время операции и тем самым уменьшается зона некроза. Кроме того, при таком воздействии в большинстве случаев не превышается болевой порог. Данный температурный режим обеспечивает практически полное сжигание новообразований.
Достоинства данного метода:
- доступность;
- дешевизна;
- достаточно высокая эффективность;
- возможность применения в амбулаторных условиях;
- снижена опасность кровотечений.
Недостатки:
- необходимость обезболивания
- при использовании данного метода происходит выделение инфекционной ДНК ВПЧ вместе с образующимся дымом, поэтому необходимо создание адекватных условий для работы — вакуум-экстракция дыма, применение защитных масок.
Лазерное иссечение. Достаточно эффективным и безопасным методом является иссечение бородавок с помощью лазера. В практике применяют неодимовый и СО-лазеры. При использовании СО-лазера меньше повреждаются окружающие ткани, а неодимовый лазер дает лучший гемостатический эффект. Помимо того что лазер физически удаляет поражения, исследования показали, что лазерное излучение оказывает на ВПЧ токсическое действие. Для выполнения процедур требуется хорошо обученный персонал. При использовании лазеров необходимо обезболивание — чаще достаточно местной или локальной анестезии, что позволяет проводить процедуры в амбулаторных условиях. Лазерное иссечение и хирургические методы примерно одинаково эффективны. Лазеротерапию можно успешно применять для лечения распространенных, устойчивых к другой терапии кондилом. Она позволяет прекратить рецидивирование примерно у 40% больных. Исследования показали, что столь малоэффективный результат связан с тем, что СО-лазер неэффективен, когда речь идет об устранении генома из поражений, устойчивых к лечению (по данным метода ПЦР, молекулярно-биологическое излечение наступает у 26% больных).
Использование СО-лазера представляет собой метод выбора при лечении ЦВН. Применяют лазерную конизацию шейки матки. Рецидивы наблюдаются у 2% больных. Мягким методом лазеротерапии является вапоризация, не вызывающая практически никаких осложнений. Лазерная вапоризация успешно применяется при лечении ЦВН низкой степени. Рецидивы наблюдаются у 4% больных.
Лазеротерапия успешно используется для лечения остроконечных кандилом у беременных. Имеются сообщения о лечении беременных на 28–35-й неделе беременности. У большинства пациенток излечение наступало после первого сеанса. Каких-либо осложнений в родах или у новорожденных не выявлено.
Из побочных эффектов следует отметить изъязвление, кровотечение, вторичное инфицирование, рубцевание. Как и при использовании электрохирургических методов, происходит выделение ДНК ВПЧ с дымом, что также требует мер предосторожности.
Лазеротерапия не используется достаточно широко в связи с высокой стоимостью оборудования и необходимостью подготовки опытного персонала.
Криотерапия. Достаточно эффективный и безопасный метод, предполагающий использование в качестве хладагента жидкого азота, оксида азота и диоксида углерода. При этом происходит быстрое замораживание как внутри-, так и внеклеточной жидкости, приводящее к лизису и гибели клеток при оттаивании. Проведение криотерапии обычно не требует обезболивания, хотя при необходимости можно использовать местные анестетики. Криотерапию можно применять при лечении не очень больших бородавок различной локализации. Если же бородавки множественные, то удаление должно проводиться в несколько этапов. Для данного метода характерны следующие побочные явления: развитие местного покраснения, припухлости с последующим образованием пузырей и их изъязвлением. Для уменьшения повреждения окружающих тканей перед процедурой поверхность бородавок обрабатывают KY-гелем, который при замораживании дает возможность осторожно приподнять и отделить очаг поражения от подлежащего эпителия.
Метод может быть использован в гинекологической практике.
Чрезвычайно перспективным нам представляется сочетанное применение криодеструкции и плазменной коагуляции, позволяющее избежать недостатков, присущих вышеописанным методам в отдельности.
Химические деструктивные методы. Данная группа средств включает в себя растворы кислот, щелочей, солей. Среди них можно упомянуть ферезол, пероксид водорода, растворы акрихина и хингамина, препараты ртути и мышьяка, висмута, препараты на основе салициловой и молочной кислот, уксусную и азотную кислоты, соки туи и чистотела. Все эти средства легко доступны, однако обладают невысокой, плохо прогнозируемой эффективностью, дают многочисленные побочные эффекты.
Изопринозин следует применять в сочетании с местнодеструктивными методами лечения.
Эффективность комбинированного лечения ИП, по литературным данным, составляет от 38 до 96%.
Комбинированные методы лечения. Для лечения проявлений ПВЧ-инфекции предлагаются различные методики, основанные на использовании иммунных препаратов в сочетании с лазерным, электрохирургическим и криодеструктивным воздействием.
Сочетанное применение вышеуказанных методов позволяет уменьшить число рецидивов и тем самым повысить эффективность лечения.
Получены хорошие результаты при использовании комбинированного метода лечения кондилом, включающего разрушение очагов с помощью криодеструкции (температура воздействия от –160 до –180°С, экспозиция 40–120 с, двукратно) в сочетании со стимуляцией иммунитета. Для стимуляции местного иммунитета область поражения обрабатывали эмульсией, содержащей интерферон (ИФ), а для стимуляции иммунной системы всего организма назначали препарат кемантан по 0,2 г три раза в день внутрь в течение 10 дней.
Возможно сочетание различных деструктивных методов. При наличии проявлений ПВЧ-инфекции на коже и слизистых оболочках предварительно производят криораспыление в течение 10–30 с, позволяющее четко выявить границы поражения за счет характерной сосочковой поверхности поражений, которая при этом белеет. Затем область поражения подвергается воздействию плазмы (с помощью аппарата плазмаскин).
Ряд исследователей лучшим способом лечения аногенитальных бородавок признают хирургическое удаление всех видимых поражений с последующим местным введением ИФ. В некоторых случаях целесообразно общее и местное применение ИФ перед хирургическим иссечением обширных кондилом.
Терапевтический эффект от применения ИФ отсутствует, если заболевание длится более одного года, а также при иммунодефиците.
В настоящее время существует не так много средств, которые можно использовать после применения деструктивных методов. В частности, сейчас появился препарат импран для местного применения в области очагов поражения после деструктивного воздействия.
Специфическая противовирусная терапия
В настоящее время не существует препаратов, оказывающих специфическое действие на ВПЧ. Известные средства, подавляющие репликацию вируса простого герпеса (ацикловир, ганцикловир), оказались неэффективны при лечении аногенитальной ВПЧ-инфекции.
Теоретически вакцинация представляет собой идеальный метод лечения и профилактики аногенитальных бородавок.
Есть сообщения об эффективном применении индукторов ИФ. Представляет интерес местное применение низкомолекулярного производного имиквидахинолинамина — имиквимода, который является индуктором цитокинов и, в частности, Л-ИФ. Его используют в виде 5%-ного крема три раза в неделю либо ежедневно на ночь до полного исчезновения высыпаний (но не более 4 месяцев). Полное исчезновение кондилом наблюдается в 13–56% случаев. При ежедневном применении чаще развивались местные побочные эффекты: покраснение, отечность, эрозии. Крем особенно показан для лечения субклинической ВПЧ-инфекции. Возможно применение виразола.
Эффект от использования монотерапии ИФ все-таки недостаточно изучен и не очень высок, кроме того, необходимо принимать во внимание высокую стоимость такого лечения. В связи с этим данный метод не получил широкого распространения в практике.
Изопринозин. В последние годы пристальное внимание иммунологов привлек новый иммуномодулятор изопринозин, представляющий собой комплекс инозина и соли N,N-диметиламина-2-пропанола и Р-ацетаминобензойной кислоты. Препарат может применяться в виде таблеток либо раствора для парентерального инъецирования. Активным веществом в этом комплексе, по-видимому, является инозин, а соль аминоспирта стимулирует его проникновение через мембрану лимфоцитов и других клеток.
Изопринозин обладает мощным и широким иммуномодулирующим действием. Многочисленные данные и обширная литература свидетельствуют о том, что in vitro препарат существенно усиливает пролиферацию Т-лимфоцитов, индуцированную митогенами или специфическими антигенами, а также дифференцировку пре-Т-лимфоцитов в более зрелые Т-лимфоциты, сопровождающуюся появлением на их поверхности соответствующих антигенов. ИП также стимулирует индуцированную митогеном пролиферацию В-лимфоцитов. Доказано стимулирующее действие изопринолина на активность натуральных киллерных клеток (НК-клеток) у здоровых людей и функциональную способность цитотоксических Т-лимфоцитов. Препарат улучшает соотношение CD4+/CD8+; повышает выработку Т-лимфоцитами ИЛ-2; содействует созреванию и пролиферации Т-клеток; активизирует синтез ИЛ-1 макрофагами. ИП обладает противовирусным действием и препятствует использованию рибосомальной РНК для размножения вируса. Следует отметить, что в случае применения изопринолина с другими иммунокорректорами он существенно усиливал противовирусное действие последних.
Приняты различные схемы лечения с применением изопринолина в зависимости от размеров кондилом, их локализации и степени малигнизации.
Схема 1: лечение мелких, множественных остроконечных кандилом с низкой степенью малигнизации.
Препарат принимают по 2 табл. три раза в день в течение 14–28 дней.
Схема 2: лечение множественных кондилом с отдельными крупными кондиломами или плоской кондиломы шейки матки.
Среди применяемых в нашей стране и за рубежом химических препаратов, оказывающих деструктивное действие, можно выделить ТХУ и азотную кислоту, а также комбинированный кислотный препарат — солкодерм.
ТХУ и азотная кислота. ТХУ применяется в 80-90%-ной концентрации и вызывает образование локального коагуляционного некроза. Аналогичное действие оказывает раствор азотной кислоты. В силу своей дешевизны и доступности оба метода достаточно широко распространены и по сей день. Кислоты эффективны для лечения кондилом вульвы, препуциального мешка, венечной борозды, головки полового члена, особенно в тех случаях, когда противопоказано применение ПФ и ПФГ. Прижигания проводят один раз в неделю в течение 5-6 недель. Эффективность применения ТХУ и азотной кислоты составляет примерно 70-80%. В некоторых случаях может развиться местная реакция в виде мокнутия и изъязвления.
Солкодерм. Солкодерм — водный раствор, в качестве активной составляющей которого выступают продукты взаимодействия органических кислот (уксусной, щавелевой и молочной) и ионов металлов с азотной
кислотой. Раствор содержит нитриты в количестве 0,02 мг/мл.
Ниже перечислены свойства и механизм действия солкодерма, которые выделяют его среди других препаратов этой группы, использующихся в рамках деструктивных методов:
- при местном применении солкодерм вызывает немедленную прижизненную фиксацию ткани, на которую он наносится;
- действие препарата строго ограничивается местом применения;
- признаком немедленного эффекта является изменение окраски обрабатываемого участка;
- девитализированная ткань высыхает и темнеет (эффект мумификации);
- «мумифицированный» струп отторгается самостоятельно;
- процесс заживления непродолжителен, а осложнения (вторичная инфекция или рубцевание) редки.
Общая характеристика лечения солкодермом:
- препарат оказывает точно ограниченное местное действие на патологически измененную ткань, на которую он наносится, окружающая ткань при этом не повреждается;
- метод пригоден для лечения различных новообразований кожи;
- лечение безболезненно;
- быстрое заживление, отсутствие осложнений;
- лечение проводится амбулаторно и не требует специальной аппаратуры;
- отсутствие каких-либо ограничений для больного.
Показания к применению солкодерма: простые бородавки, подошвенные бородавки, аногенитальные бородавки (остроконечные кондиломы), себорейные кератозы, актинокератозы, базально-клеточные эпителиомы (базалиомы).
Солкодерм очень удобен в применении и достаточно эффективен для лечения кондилом любой локализации. В большинстве случаев достаточно однократного применения.
Цитотоксические препараты
Подофиллин (ПФ). Пофиллин — смола, полученная из растений P.pelatum и P.emodi, растущих в Северной Америке и Гималаях. Для лечения бородавок аногенитальной области применяют 10-25%-ный раствор ПФ в этаноле или настойке бензоина. Он связывается с аппаратом микротрубочек клетки и ингибирует митозы, а также подавляет транспорт нуклеиновых кислот, в результате чего происходит ингибирование синтеза ДНК и клеточного деления.
Применение ПФ является простым, доступным, достаточно безопасным методом лечения, который может быть использован в амбулаторных условиях, а также самостоятельно пациентами. Препарат наносят один-два раза в неделю в течение максимум 5 недель в количестве не более 0,5 мл за одну процедуру. Больному необходимо следить, чтобы вода не попадала на обработанное место в течение 4-6 часов после процедуры. ПФ не рекомендуется применять при вагинальных, цервикальных и внутриэпителиальных бородавках. По сведениям ряда авторов, частота рецидивирования варьирует от 0 до 67%.
Примерно у 10-15% больных развиваются местные побочные реакции в виде мокнущего контактного дерматита. Особенно тяжелые осложнения в виде множественных изъязвлений возникают при неправильном самостоятельном применении. В результате длительного или неправильного применения ПФ у больных могут возникать различные побочные реакции, такие как тошнота, рвота, боли в животе, диарея, симптомы поражения почек, миокарда, печени, ЦНС и костного мозга.
Применение ПФ противопоказано при беременности, т. к. были отмечены случаи тератогенного действия на плод и внутриутробной гибели плода.
Многие исследователи считают ПФ недостаточно изученным и грубоочищенным растительным экстрактом, в связи с чем рекомендуют использовать только высокоочищенные подофиллотоксины, причем самостоятельное применение препарата самими больными нежелательно в силу вышеуказанных осложнений.
Подофиллотоксин (ПФТ) (кондилин). ПФТ — наиболее активная в терапевтическом отношении фракция ПФ. Выпускается в виде растворов 0,25, 0,3 и 0,5%, а также в виде крема 0,15, 0,3 и 0,5%.
Обычно его назначают два раза в день в течение трех дней в неделю подряд на протяжении 4-5 недель.
Несмотря на то что ПФТ лучше очищен по сравнению с ПФ, сообщается о большой частоте побочных явлений при использовании ПФТ, особенно его 0,5%-ного раствора. Наиболее часто в результате применения ПФТ наблюдаются следующие побочные эффекты: местные воспалительные реакции (эритема, жжение, болезненность, зуд, мокнутие и эрозии в области аппликации). Хотя в литературе не описано системных побочных эффектов, рекомендуется ограничивать применение ПФТ дозой 0,2 мл за одну процедуру.
Недостатками ПФТ являются его высокая стоимость и большая длительность лечения.
5-фторурацил (5-ФУ). 5-фторурацил (5-ФУ) является антагонистом пиримидина и обладает способностью нарушать синтез как клеточной, так и вирусной ДНК. Для лечения бородавок аногенитальной области его назначают в виде 5%-ного крема. При лечении интравагинальных бородавок препарат назначается один раз на ночь в течение недели или один раз в неделю в течение 10 недель. Степень эффективности препарата, по мнению различных исследователей, составляет 85-90%. При применении 5-ФУ могут возникнуть мокнущие эрозии на слизистой влагалища, вплоть до развития тяжелого мокнущего контактного дерматита. При лечении бородавок терминальной части уретры крем вводится сразу после мочеиспускания на ночь в течение 3-8 дней. Полное излечение внутриуретральных бородавок наблюдается у 90-95% мужчин. Однако при лечении наблюдается множество побочных эффектов: стеноз и стриктуры уретры, дизурия, изъязвления. Препарат противопоказан при беременности.
Иммунологические методы
Интерферон. Поскольку вирус папилломы человека сохраняется в эпителиальных клетках и использование деструктивных методов не гарантирует от рецидивов, перспективным в этом плане является применение ИФ как в качестве монотерапии, так и в сочетании с другими методами лечения.
ИФ являются эндогенными цитокинами, обладающими противовирусными, антипролиферативными и иммуномодулирующими свойствами. Существуют три основных класса ИФ: лейкоцитарный (Л-ИФ), фибробластный (Ф-ИФ) и Т-лимфоцитарный (Т-ИФ). ИФ можно применять местно, внутриочагово и системно (подкожно, в/м или в/в). Установлено, что при использовании ИФ у пациентов в очагах поражения снижается количество вирусной ДНК (по данным ПЦР), что коррелирует с клиническим улучшением или исчезновением поражения.
Имеются данные, касающиеся использования для лечения кондилом отечественного ИФ — человеческого лейкоцитарного интерферона (ЧЛИ). Его применяли внутриочагово (под папиллому) в дозе 100 000-500 000 МЕ, на курс 3-6 процедур в сочетании с нанесением на поражения интерфероновой мази с активностью 40 МЕ. ЧЛИ можно назначать системно и при лечении распространенных поражений в сочетании с деструктивными методами.
Наиболее эффективным препаратом при различных способах, схемах и дозах введения можно считать Л-ИФ. При системном применении Л-ИФ полное исчезновение бородавок наблюдали у 11–100% пациентов. Эффективность применения Ф-ИФ составила 45–82%. Эффективность Т-ИФ, показанная в разных исследованиях, гораздо ниже, чем у Л-ИФ и Ф-ИФ, и варьирует от 7 до 57%.
Следует помнить, что бессистемное использование различных методов лечения приводит к высокому проценту рецидивов, однако разработка определенных алгоритмов, учитывающих пол больных, локализацию и количество высыпаний, позволяет существенно снизить количество рецидивов.
Таблица 1. Аногенитальная ВПЧ-инфекция и ассоциированные с ВПЧ заболевания
ВПЧ-инфекция
Развернутые клинические формы (видимые невооруженным глазом или не видимые, но определяющиеся при наличии соответствующей симптоматики):
- бородавки (остроконечные кондиломы, плоские кондиломы, вульгарные бородавки)
- симптоматические внутриэпителиальные неоплазии на ранних стадиях — койлоцитоз, дискератоз при отсутствии дисплазии (плоские кондиломы)
Субклинические формы (не видимые вооруженным глазом и бессимптомные, выявляемые только при кольпоскопии и/или цитологическом или гистологическом исследовании
- бессимптомные внутриэпителиальные неоплазии (ВН) на ранних стадиях — койлоцитоз, дискератоз при отсутствии дисплазии (плоские бородавки)
Латентные формы (отсутствие морфологических или гистологических изменений при обнаружении ДНК ВПЧ)
назад
Таблица 2. Заболевания, ассоциированные с ВПЧ
Клинические и субклинические формы:
- ВН на ранних стадиях — слабовыраженная дисплазия, /+-/ койлоцитоз, дискератоз (ВН 1 стадия)
- ВН на поздних стадиях — выраженная дисплазия, /+-/ койлоцитоз, дискератоз (ВН 2 стадия)
- ВН на поздних стадиях — тяжелая дисплазия или карцинома in situ /+-/ койлоцитоз, дискератоз (ВН 3 стадия, или CIS)
Микроинвазивная сквамозноклеточная карцинома:
- клинически видимые или невидимые, но при наличии соответствующей симптоматики
- субклинические, не видимые невооруженным глазом и бессимптомные, выявляющиеся только при цитологическом и гистологическом исследовании
- латентные — отсутствие морфологических и гистологических изменений при обнаружении ДНК ПВЧ-инфекции методом молекулярной гибридизации
- внутриэпителиальная неоплазия
Таблица 3. Классификация методов лечения аногенитальных бородавок
Деструктивные методы
- физические
- хирургическое иссечение
- электрохирургические методы
- криотерапия
- лазеротерапия
- химические
- азотная кислота
- трихлоруксусная кислота (ТХУ)
- солкодерм
Цитотоксические методы
- подофиллин (ПФ)
- подофиллотоксин (ПФТ)
- 5-фторурацил
Иммунологические методы
- интерфероны
- изопринозин
Комбинированные методы
- сочетанное применение различных методов


